resultados de la búsqueda: profesionales/aviso-importante/wp-content/uploads/inicio/cme-jiaci
¿Qué es la alergia?
Conceptos básicos:
Alergia, atopia e hipersensibilidad
———————————————————————————————————————————–

El término alergia fue acuñado en 1906 por el Dr. Clemens Von Pirquet para definir un tipo especial de respuesta inmunológica o defensiva frente a sustancias que normalmente no inducen reacciones en la mayoría de las personas. El origen de una reacción alérgica no está por tanto en el agente que la produce, sino en el propio individuo.
Por ello se considera que la condición de ser alérgico tiene un importante componente constitucional, es decir, depende de una predisposición individual que frecuentemente es hereditaria. Para definir esta predisposición se emplea el término atopia (que literalmente significa “fuera de lugar”), propuesto por el Dr. Arthur Fernández-Coca en 1922. La atopia se define como un estado de hipersensibilidad en personas con enfermedades tales como asma, rinitis, conjuntivitis y algunas dermatitis, motivo por el cual los términos alergia y atopia se utilizan indistintamente para designar globalmente estas enfermedades.

Los conceptos de alergia y atopia están muy ligados al de hipersensibilidad, hasta el punto de que en ocasiones se consideran sinónimos. De hecho, al hablar de hipersensibilidad nos referimos a al mecanismo de respuesta inmunológica que conduce a la reacción alérgica, por lo que ambos conceptos están muy relacionados, aunque no son lo mismo.
Este mecanismo de hipersensibilidad no es único, ya que dentro de la complejidad de nuestro sistema inmunológico existen diversas formas de respuesta con distintas manifestaciones. En todos los casos debemos saber que cualquier respuesta alérgica implica un proceso inflamatorio en el que participan distintos tipos de células y una enorme diversidad de sustancias producidas por estas células.
.
Hipersensibilidad inmediata:
Alergia mediada por IgE
———————————————————————————————————————————–
Para comprender los mecanismos por los que se desarrolla una respuesta alérgica, describimos brevemente una de las formas más frecuentes de hipersensibilidad: la respuesta mediada por IgE o hipersensibilidad inmediata.
La inmunoglobulina E (IgE) es un tipo de anticuerpo presente en todas las personas. Al igual que otras inmunoglobulinas, interviene en la respuesta inmune específica al reconocer un agente extraño potencialmente peligroso sobre el que actúan nuestras defensas. Este agente se denomina antígeno.
En las personas atópicas, la IgE reacciona contra un agente generalmente inofensivo que al unirse a la IgE induce una serie de mecanismos que desencadenan la liberación de mediadores inflamatorios que producen la reacción alérgica. Este agente, que funciona como un antígeno, se denomina alérgeno.
Pero esta reacción no sucede repentinamente sin una fase previa denominada sensibilización. Como en toda respuesta inmune específica, los anticuerpos tienen que producirse tras una o varias exposiciones previas al alérgeno, durante las cuales se tolera su contacto. En esta fase se generan anticuerpos IgE que reconocen al alérgeno, de forma que en posteriores contactos se desencadena la reacción.
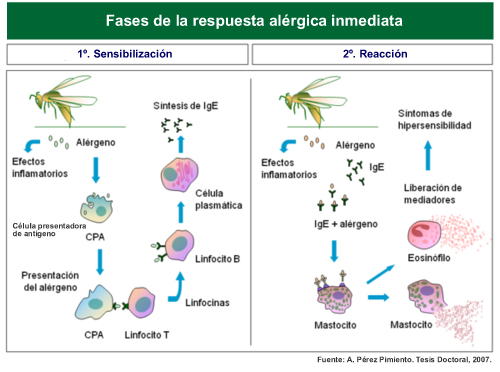
La reacción alérgica se produce por la liberación de sustancias procedentes de células inflamatorias. En el caso de las reacciones mediadas por IgE, la célula implicada se denomina mastocito. Esta célula se descarga bruscamente al ser activada por la IgE, con la consecuente liberación de los mediadores responsables de todas las manifestaciones de la reacción.
Última edición: 01/07/2019
———————————————–
Látex
El látex es la materia prima de la que se obtiene el caucho o la goma natural. Numerosos productos de uso habitual y del entorno sanitario están fabricados con látex, por lo que los alérgicos al látex deben conocer las posibles fuentes de exposición y mantener unas estrictas medidas de evitación, advirtiendo al personal sanitario antes de cualquier intervención
Originariamente, el látex es un fluido lechoso que se recoge a partir del sangrado de la corteza del árbol del caucho (Hevea brasiliensis). Para lograr su coagulación y facilitar su almacenamiento, el látex se mezcla con ácido acético. Para proporcionar resistencia y elasticidad se realiza un proceso de vulcanización, que consiste en el calentamiento en presencia de azufre. En el proceso de elaboración del producto final se añaden diversos aditivos: aceleradores de la vulcanización, antioxidantes, pigmentos, materiales de relleno y plastificantes.
Las reacciones alérgicas al látex ocurren por sensibilización previa a las proteínas que contiene. Se manifiestan con síntomas inmediatos, habitualmente por contacto directo con productos de uso común como los guantes, en forma de urticaria y angioedema. Las partículas que se respiran pueden causar conjuntivitis, rinitis y asma. En casos de exposición intensa al látex pueden ocurrir reacciones graves como la anafilaxia.
Es importante diferenciar estas reacciones inmediatas de otros cuadros que ocurren por sensibilización a los aditivos del caucho, generalmente aceleradores de la vulcanización (grupos “tiuram”, “mercapto”, “carbamatos”). Se manifiestan por eccema o dermatitis (picor y erupción exclusivamente en la zona de contacto). Estas reacciones, relativamente frecuentes y de mecanismo retardado, no conllevan riesgo de reacción inmediata. Por ello no contraindican un contacto esporádico con productos de látex.
———————————————–
Notas de prensa 2014
| 12/12/2014 | Navidad y alergia a alimentos Siete de cada diez reacciones alérgicas graves ocurren cuando la gente come fuera de casa. A partir del 13 de diciembre será de obligado cumplimiento en España el reglamento de la Unión Europea sobre información alimentaria que aumentará la protección de las personas alérgicas. |
| 26/11/2014 | Campaña «Beware of allergy» La SEAIC se suma a la campaña “Beware of Allergy” de concienciación ciudadana sobre la relevancia de la alergia en la población europea, lanzada por la EAACI.
|
| 22/10/2014 | Congreso Nacional de la SEAIC 2014 Desde el 22 y hasta el próximo día 25 de octubre, Salamanca acogerá la XXIX edición del Congreso Nacional de la Sociedad Española de Alergología e Inmunología Clínica. La inmunoterapia, que actúa sobre la causa de la enfermedad alérgica y modifica su evolución, está indicada en la enfermedad respiratoria alérgica (polen, ácaros…), el veneno de himenópteros, alergia a alimentos y al látex. La inmunoterapia oral con alimentos consiste en administrar cantidades progresivamente crecientes del alérgeno (alimento o fracciones del mismo) con el fin de producir respuestas inmunitarias que crean tolerancia frente a dichos alimentos. El elevado número de nuevos fármacos biologicos en investigación supondrá una revolución en el tratamiento de las enfermedades alérgicas que no responden a las terapias convencionales. |
| 22/09/2014 | Contaminación y alergia La contaminación es un factor clave en el aumento actual de las enfermedades alérgicas. Produce un aumento en la respuesta de las vías aéreas a alérgenos inhalados en los sujetos susceptibles. |
| 24/07/2014 | Ausencia de alergólogos en la sanidad pública balear Ante la reciente noticia sobre la constitución de un «Comité de Alergias» en las Islas Baleares sin contar con un sólo alergólogo, la SEAIC exige que se solucione la ausencia de alergólogos en la Comunidad Balear, respuesta que ha tenido una importante difusión en los medios de comunicación:
|
| 21/07/2014 | Comunicado oficial de la SEAIC sobre la situación de la Alergología en Baleares Tras la publicación de la noticia sobre la creación de un Comité de Alergias en el Área de Salud de Ibiza y Formentera, la SEAIC desea manifestar que el Alergólogo es el único especialista con formación total en el diagnóstico y tratamiento de la patología alérgica. |
| 17/07/2014 | Alergia al veneno de avispas y abejas Las picaduras de avispas y abejas (himenópteros) se disparan durante los meses cálidos, cuando estos insectos están activos y se hace más vida al aire libre. Además, las altas temperaturas aumentan la agresividad de ambas especies. |
| 30/06/2014 | Rinitis alérgica La rinitis es la enfermedad alérgica más frecuente y el primer motivo de consulta en la especialidad de Alergología. Con frecuencia coexiste con el asma. Por este motivo, es necesario un abordaje integral de la enfermedad respiratoria alérgica. |
| 14/05/2014 | Día Mundial del Angioedema Hereditario El 16 de mayo se celebra el día mundial del angioedema hereditario, enfermedad infrecuente causada por una deficiencia del inhibidor del C1 que puede tardar hasta 13 años en ser diagnosticada. |
| 05/05/2014 | Día Mundial del Asma El día 6 de mayo se celebra el día mundial del asma, enfermedad de causa alérgica en el 80% de los casos, con una elevada prevalencia en la población, tanto infantil como adulta, y que además está condicionada por situaciones como el sobrepeso y la obesidad. |
| 09/04/2014 | Semana Mundial de la Alergia Del 7 al 13 de abril de 2014 se celebra la IV Semana Mundial de la Alergia, iniciativa promovida por la World Allergy Organization (WAO), que anualmente cuenta con la participación de la SEAIC y este año se desarrolla bajo el lema «Anafilaxia: cuando la alergia es letal».
|
| 12/03/2014 | Previsiones para la primavera de 2014 Según el modelo predictivo desarrollado por el Comité de Aerobiología de la SEAIC, para la primavera de 2014 se estima un elevado número de granos de polen ambiental. Destacamos además la importancia de las esporas de hongos como Alternaria y la elevada frecuencia de rinitis alérgica en la infancia.
|
| 26/02/2014 | Registro Español de Desensibilizaciones a Medicamentos Desde su puesta en marcha hace poco más de un año, el proyecto REDEME (Registro Español de Desensibilizaciones a Medicamentos), promovido por el Comité de Alergia a Medicamentos de la SEAIC, ha contabilizado 495 desensibilizaciones en hospitales de siete Comunidades Autónomas. |
| 27/01/2014 | Alergia del contacto al níquel En el ámbito de la alergia a los metales, la más frecuente es la alergia al níquel, que causa una dermatitis por el contacto de la piel con este material, que se encuentra en objetos cotidianos como utensilios de cocina, joyas, cremalleras, gafas, grifos, pilas y teléfonos móviles. |
—————————————–
Dermatitis atópica en niños: lo último en tratamientos y futuro del manejo en 2025
La dermatitis atópica (DA) es la enfermedad inflamatoria cutánea más frecuente en la infancia y representa un verdadero desafío clínico por su curso crónico-recidivante y el importante impacto que genera en la calidad de vida de los niños y sus familias. En los últimos cinco años, las opciones terapéuticas se han ampliado de manera notable gracias al desarrollo de nuevos fármacos biológicos e inhibidores de JAK. La guía EuroGuiDerm 2025 (segunda actualización de la guía europea) incorpora en su última versión las novedades más relevantes para el manejo de la DA en población pediátrica.
La principal novedad del documento europeo radica en las terapias sistémicas avanzadas para la DA grave. En este escenario, cuando la enfermedad no se controla con un tratamiento tópico optimizado, la EuroGuiDerm 2025 recomienda como primera opción los biológicos. Actualmente existen tres aprobados en población pediátrica: dupilumab, autorizado desde los 6 meses de edad; y lebrikizumab y tralokinumab, indicados a partir de los 12 años. Dupilumab sigue siendo el fármaco de referencia por su amplio rango de edad y su perfil de seguridad favorable. Los anti-IL-13 selectivos ofrecen una eficacia comparable y, en el caso de lebrikizumab, la ventaja de una administración mensual en fase de mantenimiento, lo que mejora la adherencia.
Junto a ellos, los inhibidores orales de JAK se consolidan como una alternativa eficaz. La guía incluye baricitinib, aprobado desde los 2 años, así como abrocitinib y upadacitinib, autorizados a partir de los 12 años. Estos fármacos destacan por su inicio de acción rápido y su alta eficacia en la reducción del prurito y las lesiones. Sin embargo, requieren un seguimiento analítico estrecho debido a potenciales efectos adversos (hematológicos, metabólicos, cardiovasculares e infecciosos), por lo que se reservan a pacientes seleccionados, especialmente cuando no hay acceso o respuesta a biológicos.
Cuando los biológicos y los inhibidores de JAK no están disponibles, la ciclosporina A se mantiene como una opción válida en ciclos cortos bajo supervisión especializada, siendo el único inmunosupresor aprobado en pediatría. Otros inmunosupresores, como metotrexato, azatioprina o micofenolato mofetilo, se utilizan de forma off-label, aunque con evidencia limitada.
A pesar de estos avances, los pilares básicos del tratamiento permanecen inalterables. La restauración de la barrera cutánea mediante el uso sistemático de emolientes continúa siendo el fundamento de toda estrategia terapéutica. Se recomienda su aplicación al menos dos veces al día en toda la superficie corporal, incluso en áreas sin lesiones visibles. La llamada “regla del minuto”, que consiste en aplicar el emoliente en el primer minuto tras el baño, mejora la hidratación y previene la pérdida transepidérmica de agua. Los baños, lejos de estar contraindicados, forman parte del tratamiento si se realizan de forma breve, con agua tibia y limpiadores syndet, seguidos de un secado suave sin fricción.
De forma paralela, el control de factores ambientales —evitar fibras irritantes, reducir la exposición a alérgenos en pacientes sensibilizados, mantener una humedad ambiental estable y limitar irritantes como detergentes o humo de tabaco— contribuye a disminuir los brotes y la severidad. Los programas educativos para pacientes y familias son también un componente esencial, ya que mejoran la adherencia, el manejo diario de la enfermedad y el bienestar psicológico de los afectados.
En el abordaje de los brotes agudos, la primera línea continua siendo el tratamiento tópico. Los corticoides tópicos se recomiendan de manera individualizada según la edad, la localización y la intensidad de las lesiones, en pautas de 1–2 aplicaciones diarias durante un máximo de dos semanas. En zonas sensibles o en casos que requieren mantenimiento prolongado, los inhibidores de la calcineurina (tacrolimus 0,03% y pimecrolimus) son una alternativa no esteroidea clave, indicados desde los 2 años y, en algunos países, desde los 3 meses en el caso de pimecrolimus. Su uso intermitente, dos veces por semana en fases de mantenimiento (“estrategia proactiva”), reduce de forma significativa las recaídas. La guía también contempla el empleo de vendajes húmedos con corticoides de baja o media potencia en brotes extensos y refractarios, así como la fototerapia en adolescentes cuando el tratamiento tópico resulta insuficiente, aunque con un grado de recomendación menor. El uso de corticoides orales no se aconseja de manera rutinaria y debe reservarse únicamente como terapia puente en brotes graves, en ciclos cortos y siempre con monitorización estrecha.
Finalmente, las estrategias de modulación del microbioma se han consolidado como un campo clave en la investigación de la dermatitis atópica. Los probióticos —sobre todo combinaciones de Lactobacillus y Bifidobacterium— han mostrado cierto beneficio en formas moderadas-graves, mientras que los prebióticos (como FOS y GOS) favorecen el crecimiento de bacterias protectoras y refuerzan la barrera cutánea. Su combinación en simbióticos parece especialmente útil en niños a partir del primer año de vida. Además, se están desarrollando terapias innovadoras como los probióticos tópicos con cepas como Roseomonas mucosa o Staphylococcus hominis, capaces de reducir la inflamación y limitar la colonización por S. aureus. Aunque aún faltan estudios que definan qué cepas, dosis y duración son más eficaces, todo apunta a que el microbioma jugará un papel decisivo en el futuro de la dermatitis atópica pediátrica.
En conclusión, la EuroGuiDerm 2025 refleja el cambio de paradigma en la dermatitis atópica pediátrica. Los biológicos y los inhibidores de JAK se consolidan como pilares en los casos graves, sin perder de vista que la base del tratamiento sigue siendo la restauración de la barrera cutánea, el control ambiental y la educación familiar. El f uturo apunta hacia una medicina cada vez más personalizada, en la que la elección del tratamiento dependerá del fenotipo y endotipo clínico, la edad y las comorbilidades de cada paciente con el objetivo último de mejorar la calidad de vida de los niños y los adolescentes afectados.
Autora: Dra. Ana Láinez Nuez. Servicio de alergología, Hospital Vithas Turia, Valencia, Comité de Alergia Infantil SEAIC
- Wollenberg A, Kinberger M, Arents B, Aszodi N, Barbarot S, Bieber T, et al. European Guideline (EuroGuiDerm) on atopic eczema: Living update. J Eur Acad Dermatol Venereol. 2025;39(7):1537–66. doi:10.1111/jdv.20639.
Notas de prensa 2017
| 20/12/2017 | Alergología en Baleares La SEAIC desea mostrar su satisfacción por la aprobación el pasado jueves por parte de la Comisión de Hacienda y Presupuesto del Parlament balear de la implantación del Servicio de Alergología en la sanidad pública de Baleares, una necesidad para los pacientes que dicha sociedad científica lleva reclamando desde el año 2005. |
| 14/12/2017 | Alergia y Navidad Muchas personas alérgicas debutan en Navidad. Los alérgenos pueden ocultarse en preparaciones típicas de la Navidad: turrones y otros dulces, patés, mariscos, etc. Si no se tratan correctamente, las reacciones alérgicas a alimentos pueden poner en riesgo la vida de las personas. |
| 4/12/2017 | Desensibilización en medicamentos La sospecha de alergia a los medicamentos es una de las causas más frecuentes de consulta a un especialista en Alergología. Barcelona acoge Barcelona acoge la reunión DDIM 2017 acerca de los avances en desensibilización a medicamentos.
|
| 27/10/2017 | Alergia a ácaros La alergia a los ácaros afecta a entre el 70% y el 80% de los niños que viven en zonas costeras, y puede dar origen a síntomas de asma, rinitis, conjuntivitis y dermatitis atópica. Del 26 al 28 de octubre se celebra en Murcia el Simposio Internacional de Aerobiología, Contaminación y Cambio Climático de la SEAIC con la participación de casi mil alergólogos nacionales e internacionales. |
| 26/10/2017 | Simposio SEAIC 2017 La contaminación es un factor clave en el incremento actual de las enfermedades alérgicas. Del 26 al 28 de octubre se celebra en Murcia el Simposio Internacional de Aerobiología, Contaminación y Cambio Climático de la SEAIC con la participación de casi mil alergólogos nacionales e internacionales.
|
| 29/09/2017 | Asma laboral El asma ocupacional es la enfermedad laboral más frecuente en los países industrializados. Se estima que en el 15% de los casos, el origen del asma en los adultos es laboral. La importancia de estas enfermedades será abordada durante la Clase Magistral sobre Alergia Laboral organizada en Madrid por EAACI y SEAIC. |
| 15/09/2017 | Convenio SEAIC-SEFAC La Sociedad Española de Alergología e Inmunología Clínica (SEAIC) y la Sociedad Española de Farmacia Familiar y Comunitaria (SEFAC) han suscrito un acuerdo de colaboración encaminado a potenciar la formación de sus asociados, el desarrollo de actividades de investigación, la celebración de seminarios, cursos y conferencias sobre temas de interés común en Alergología. |
| 28/07/2017 | Alergia al sol Las reacciones por alergia al sol pueden desarrollarse en cualquier persona, ya que no son hereditarias y tampoco son más frecuentes en individuos con predisposición a sufrir otras afecciones alérgicas. Si se observa algún tipo de reacción tras la exposición solar valorándose que puede tener causa alérgica es muy importante acudir al alergólogo para su estudio. |
| 04/07/2017 | Alergia a himenópteros Los cuadros alérgicos graves por reacción a veneno de avispas y abejas han aumentado un 20% en los últimos diez años. Sin embargo, es la patología alérgica en la que se consiguen tasas de curación más altas con inmunoterapia. Dos estudios recientes del Comité de Himenópteros de la SEAIC aportan novedades en cuanto a diagnóstico y pautas de tratamiento con inmunoterapia de este tipo de alergia.
|
| 28/06/2017 | Guía Inmunoterapia Oral SEAIC ha participado en la confección de la primera guía mundial sobre Inmunoterapia Oral con Alimentos. El único tratamiento aceptado hasta el momento para la alergia alimentaria es la dieta de evitación del alimento, que conlleva un fuerte impacto en la calidad de vida. Los alergólogos y los pediatras abren un futuro esperanzador para la curación de esta enfermedad. |
| 15/06/2017 | Alergológica 2015 SEAIC publica el informe Alergológica 2015, la tercera edición del estudio epidemiológico de referencia sobre las enfermedades alérgicas en España. En esta ocasión, incluye dos novedades: el “Mapa de Atención Clínica en Alergología” y el “Informe sobre las Enfermedades Alérgicas en la Farmacia Comunitaria”.
|
| 02/05/2017 | Día Mundial del Asma 2017 Hoy, martes 2 de Mayo, se celebra el Día Mundial del Asma, el cual es el segundo motivo de consulta de los pacientes que acuden a la Consulta de Alergología en España. Por este motivo la SEAIC se une a la iniciativa de la GINA (Global Initiative for Asthma) para mejorar el conocimiento y el cuidado del asma en todo el mundo. |
| 03/04/2017 | Semana Mundial de la Alergia 2017 Del 3 al 9 de abril de 2017 se celebra la Semana Mundial de la Alergia, que este año se dedica a la urticaria, la enfermedad con mayor impacto en la calidad de vida.
|
| 21/03/2017 | Primavera 2017 Los alérgicos al polen se enfrentan a una primavera menos intensa que en 2016. Las previsiones apuntan a una primavera muy leve en Canarias, leve en el litoral mediterráneo y zona septentrional, moderada en la zona centro y Andalucía, e intensa en Extremadura. Para su seguimiento, la SEAIC estrena su nueva web www.polenes.com
|
| 26/02/2017 | Inmunodeficiencias Primarias Los pacientes con inmunodeficiencias primarias tienen mayor riesgo de presentar enfermedades alérgicas. Por ese motivo, la SEAIC difunde un decálogo de signos de sospecha para mejorar el conocimiento y diagnóstico de las IDP.
|
| 26/01/2017 | Reunión CYNA 2017 Con motivo de la XIII Reunión CYNA, más de 400 alergólogos nacionales e internacionales se reúnen hoy y mañana en Madrid para abordar los temas candentes en Alergología e Inmunología Clínica. El tratamiento personalizado de las enfermedades alérgicas será uno de los temas tratados en mayor profundidad. |
—————————————–
Acta final TC Webex GEAB – 10 febrero 2020
Dermatitis Alérgica de Contacto en niños: Una realidad cada vez más frecuente
Situación actual y epidemiología
Durante mucho tiempo se pensó que la dermatitis alérgica de contacto (DAC) era una enfermedad exclusiva del adulto. Sin embargo, estudios recientes revelan una prevalencia similar a la de adultos, con casos descritos incluso en lactantes (1). Se estima que hasta un 16–20% de la población pediátrica está sensibilizada a algún alérgeno, aunque muchos casos no se diagnostican porque los síntomas se confunden con otras afecciones más comunes, como la dermatitis atópica (DA) (1,2). De hecho, menos del 10% de las pruebas epicutáneas se realizan en niños, lo que contribuye a este infradiagnóstico (1).
Dermatitis atópica y dermatitis alérgica: ¿cómo se relacionan?
La DAC y la DA pueden coexistir y a menudo se solapan, ya que ambas provocan inflamación y picor. Más de un tercio de los niños con DAC tienen también DA (1), y en muchos casos, los productos utilizados para tratar la piel atópica contienen ingredientes sensibilizantes que agravan los síntomas (1). Esta superposición puede dificultar el diagnóstico y retrasar el tratamiento adecuado.
En niños con DA, debe sospecharse una DAC cuando la dermatitis es recalcitrante al tratamiento convencional, presenta una distribución atípica (como afectación localizada de párpados, labios, manos, pies o zona del pañal), o empeora con el uso de productos destinados al cuidado de la piel atópica, los cuales pueden contener alérgenos como fragancias, lanolina o conservantes. También debe considerarse la DAC si las lesiones se localizan en áreas en contacto con cosméticos, cremas, ropa, joyas, materiales escolares o deportivos. En estos casos, la realización de pruebas epicutáneas permite identificar alérgenos relevantes y guiar el tratamiento (1,3).
¿Cómo se diagnostica?
El diagnóstico de la DAC en niños se basa en la historia clínica detallada y en la realización de pruebas epicutáneas, que son el método de referencia para identificar alérgenos causantes. Estas pruebas consisten en aplicar parches con alérgenos sobre la espalda del niño, retirarlos a las 48 horas, y realizar segunda lectura a las 72-96 horas. También se puede complementar con pruebas como el ROAT (Repeat Open Application Test), una prueba sencilla, no invasiva, que se utiliza para evaluar si un producto concreto (como una crema, cosmético o medicamento tópico) está causando una DAC. Es especialmente útil en niños o cuando no es posible realizar pruebas epicutáneas estándar (3,4).
En 2015, la EAACI (European Academy of Allergy and Clinical Immunology) propuso una batería reducida de alérgenos como herramienta práctica y segura para facilitar el diagnóstico en población pediátrica (5). Con el tiempo, la experiencia clínica y nuevas evidencias han puesto de manifiesto la necesidad de considerar también alérgenos emergentes, cada vez más presentes en productos infantiles como la metilisotiazolinona aislada, hidroperóxidos de limoneno y linalol, benzofenonas, 3-dimetilaminopropilamina (DMAPA), isobornil acrilato y clorhexidina. Además, se recomienda adaptar las pruebas a la exposición individual de cada paciente y complementarlas con productos propios y alérgenos actuales, con el objetivo de optimizar la precisión diagnóstica en niños (6-8).
¿Cuáles son los alérgenos más frecuentes?
En los niños, los alérgenos más comunes que pueden causar DAC incluyen (8-13):
- Metales: como el níquel, cloruro de cobalto y dicromato potásico, presentes en objetos de uso cotidiano como bisutería, gafas, relojes, calzado, ropa, juguetes, videoconsolas, teléfonos móviles, tablets, aparatos de ortodoncia, botas, sandalias o material deportivo.
- Conservantes: destacan la metilisotiazolinona (MI) y la metilcloroisotiazolinona (MCI), que se encuentran en productos como el slime, pinturas, productos de limpieza y equipamiento deportivo. Otro conservante importante es el formaldehído, que puede estar presente en algunas toallitas infantiles.
- Fragancias: como las mezclas de fragancias I y II, el bálsamo del Perú, y los hidroperóxidos de linalol y limoneno, que se utilizan en cosméticos, medicamentos tópicos y productos de limpieza.
- Emolientes: como la lanolina y el propilenglicol, habituales en cosméticos, bálsamos labiales y medicamentos de aplicación tópica.
- Tensoactivos: derivados del aceite de coco como la cocamidopropil betaína (CAPB) y su principal fracción alergénica, la 3-dimetilaminopropilamina (DMAPA), presentes en champús, acondicionadores y detergentes.
- Parafenilendiamina (PPDA): sustancia empleada en tatuajes de henna y tintes capilares.
- Colofonia: una resina procedente de la savia del pino, utilizada en adhesivos, apósitos, tintas, cosméticos, productos farmacéuticos y material escolar.
- Antibióticos tópicos: como la neomicina y la bacitracina, ampliamente utilizados en cremas y pomadas.
Además de los alérgenos clásicos, en los últimos años se han identificado alérgenos emergentes en la población pediátrica. Entre ellos destacan la benzisotiazolinona, presente en ropa, calzado y detergentes (5); la acetofenona azina, un derivado de la goma EVA presente en espinilleras y calzado infantil (6); el isobornil acrilato (IBOA), utilizado en dispositivos médicos como las bombas de insulina (4); la benzofenona-4, presente en algunos protectores solares; y la clorhexidina, cuyo uso cada vez más frecuente en antisépticos se ha relacionado con un aumento de casos de sensibilización (8–13).
Estrategias de prevención
Una de las estrategias más prometedoras es el enfoque PEAS (Pre-Emptive Avoidance Strategy), que propone evitar desde el inicio los alérgenos más comunes en productos infantiles. Esta medida preventiva puede aplicarse incluso sin diagnóstico previo, especialmente en niños con piel sensible o antecedentes de dermatitis, para prevenir sensibilizaciones en la población pediátrica (14).
Manejo y tratamiento
El tratamiento principal es la evitación del alérgeno, una vez identificado mediante pruebas epicutáneas. Para controlar los brotes, se utilizan corticoides tópicos suaves, inmunomoduladores y emolientes para restaurar la barrera cutánea. En casos más graves, puede ser necesaria la fototerapia o tratamiento sistémico (3,4). El seguimiento debe incluir educación continua a las familias, revisión de productos y apoyo emocional, ya que un manejo adecuado mejora significativamente la calidad de vida del niño y su entorno (1,14).
Autora: Dra. Ana Láinez Nuez. Servicio de alergología, Hospital IMED Valencia. Comité de Alergia Infantil SEAIC
Bibliografía
- Neale H, Garza-Mayers AC, Tam I, Yu J. Pediatric allergic contact dermatitis. Part I. Clinical features and common contact allergens in children. J Am Acad Dermatol. 2020. doi:10.1016/j.jaad.2020.11.002
- Ortiz Salvador JM, et al. Dermatitis alérgica de contacto pediátrica. Actas Dermosifiliogr. 2017. doi:10.1016/j.ad.2016.12.018
- Neale H, et al. Pediatric allergic contact dermatitis. Part II. J Am Acad Dermatol. 2020. doi:10.1016/j.jaad.2020.11.001
- Young K, et al. Pediatric allergic contact dermatitis registry patch testing results from 2016–2022. J Am Acad Dermatol. 2023. doi:10.1016/j.jaad.2023.01.016
- de Waard-van der Spek FB, Darsow U, Mortz CG, et al. EAACI position paper for practical patch testing in allergic contact dermatitis in children. Pediatr Allergy Immunol. 2015;26(7):598–606. doi:10.1111/pai.12463
- Ortiz Salvador JM, Esteve Martínez A, Subiabre Ferrer D, et al. Dermatitis alérgica de contacto pediátrica. Actas Dermosifiliogr. 2017;108(6):571–578. doi:10.1016/j.ad.2016.12.018
- Felmingham C, Davenport R, Bala H. Allergic contact dermatitis in children and proposal for an Australian Paediatric Baseline Series. Australas J Dermatol. 2019;60(4):308–313. doi:10.1111/ajd.13169
- Yu J, Atwater AR, Brod B, et al. Pediatric Baseline Patch Test Series: Initial Findings of the Pediatric Contact Dermatitis Workgroup. Dermatitis. 2018;29(4):206–212. doi:10.1097/DER.0000000000000353
- Lidén C, White I. Increasing non-cosmetic exposure and sensitization to isothiazolinones. Contact Dermatitis. 2024. doi:10.1111/cod.14433
- Manière I, et al. Sensitization properties of acetophenone azine: a new skin sensitizer identified in textiles. Contact Dermatitis. 2023. doi:10.1111/cod.14284
- Magdaleno-Tapial J, et al. Allergic contact dermatitis to chlorhexidine in pediatric patients. Pediatr Dermatol. 2019. doi:10.1111/pde.13808
- Heurung AR, Raju SI, Warshaw EM. Dermatitis. 2014;25(1):3–10. doi:10.1097/DER.0000000000000025
- Moral L, et al. Allergic contact dermatitis to chlorhexidine in children. Allergol Immunopathol (Madr). 2024;52(6):33–39. doi:10.15586/aei.v52i6.1171
- Hill H, et al. Pre-emptive avoidance strategy (PEAS). Expert Rev Clin Immunol. 2016. doi:10.1586/1744666X.2016.1142373
Alergia a los Himenópteros
El Comité de Alergia a los Himenópteros estudia las enfermedades alérgicas producidas por el veneno de los himenópteros (abejas, avispas, avispones, abejorros) así como los alérgenos comprendidos en dichos venenos. Realiza una importante labor de identificar los himenópteros existentes en nuestro país (mapa de himenópteros). Por su contenido de trabajo, esté comité tiene estrechas relaciones con el Comité de Inmunoterapia y con el Comité de Anafilaxia, así como con la Comisión de Relación con Asociaciones de Pacientes.
Actualizado el día 09/01/2025
Inmunología
La Alergología y las enfermedades alérgicas se generan por mecanismos de hipersensibilidad del sistema inmunitario. De la misma manera, la inmunoterapia, modalidad de tratamiento que define al alergólogo, así como los nuevos fármacos biológicos actúan modulando la respuesta del sistema inmunitario. Además, muchas de las técnicas diagnósticas del laboratorio están basadas en ensayos inmunológicos complejos. Por otro lado, algunos trastornos por inmunodeficiencia pueden asociarse con enfermedades alérgicas. De ahí la importancia de que los alergólogos dispongan de una base sólida de conocimientos en inmunología que está garantizada gracias a la importante labor de formación que realiza el Comité de Inmunología de la SEAIC. Tiene importantes vínculos científicos con el resto de los comités de la SEAIC.
| Presidenta: | María Elena Seoane Reula (Madrid) |
| Vicepresidenta: | Gabriela Andrea Zambrano Ibarra (Madrid) |
| Secretaria: | Víctor Matheu Delgado (Santa Cruz De Tenerife) |
| Miembros estables: | José Alessandro Bastidas Parlanti (Ávila) María Vanessa Chica Guzmán (Cuenca) María Marta Escribese (Madrid) Valentina Gutierrez Val De Cabrés (Valencia) Elena Izquierdo Álvarez (Madrid) Rodrigo Jiménez Saiz (Madrid) Aurora Jurado Roger (Córdoba) Moisés Labrador Horrillo (Barcelona) Luis Manso Alonso (Madrid) Almudena Matito Bernechea (Toledo) Cristobalina Mayorga (Málaga) Mariona Pascal Capdevila (Barcelona) Marina Pérez Gordo (Madrid) Marina Sabaté Brescó (Navarra) Miguel Zamorano Serrano (Madrid) Araceli Díaz Perales (Madrid) María Núñez Beltrán (Castellón) Laura Palomino Lozano (Madrid) Inmaculada Piorno González (Madrid) |
| Grupo de especial interés en hipereosinofilia: |
Dra. María Elena Seoane Reula
Dra. Gabriela Zambrano Ibarra Dra. Almudena Matito Bernechea Dr. Víctor Matheu Delgado Dr. Jose Alessandro Bastidas Parlanti Dr. Moisés Labrador Horrillo |
Actualizado el día 21/02/2024
Anafilaxia en niños y adolescentes
La anafilaxia, como extremo más grave del espectro de las reacciones alérgicas, de afectación sistémica, aguda y potencialmente mortal, representa una patología de especial interés en pediatría.
En Europa, la anafilaxia es un problema común que afecta aproximadamente a 1 de cada 300 habitantes en algún momento de su vida. Según datos de la red europea de reacciones alérgicas graves, el 27% de los casos de anafilaxia se produce en menores de 18 años. Además, se ha descrito un incremento de su incidencia, especialmente en niños y preescolares.
Causas/desencadenantes
La causa más común de anafilaxia en niños son los alimentos (75%), seguida a distancia por los medicamentos (11%). Estudios epidemiológicos de la SEAIC* señalan a la alergia alimentaria como tercer motivo de consulta a los servicios de Alergología en edad pediátrica, con una tendencia al alza. La anafilaxia representa el 7,5% de los casos diagnosticados, siendo la leche de vaca, el huevo, los frutos secos y las frutas, los alimentos implicados más frecuentemente.
Los desencadenantes alimentarios varían según la edad y el área geográfica. En los dos primeros años de vida, la leche de vaca y el huevo son los desencadenantes más habituales; posteriormente, los frutos secos en edad preescolar, siendo el cacahuete el más común en todas las edades. En ciertos países europeos, particularmente en el área mediterránea, el melocotón tiene especial relevancia.
La anafilaxia inducida por ejercicio y dependiente de alimentos también debe ser considerada en los niños. Es un tipo especial de alergia mediada por IgE en la que el ejercicio o el consumo de un alimento causante no inducen síntomas por sí solos, pero el ejercicio tras la ingestión del alimento desencadena anafilaxia.
Por último, los padres con frecuencia expresan su preocupación sobre el riesgo de anafilaxia por vacunas; sin embargo, son una causa excepcional en niños.
Factores de riesgo y casos fatales
Las muertes por anafilaxia son raras. En aquellas relacionadas con alimentos, el 73% son debidas a frutos secos o cacahuete, siendo la leche de vaca responsable del 21% de las muertes en <16 años. El riesgo de muerte por anafilaxia aumenta dos veces entre adolescentes en comparación con los niños de 0-2 años. En general, los factores de riesgo identificados para la anafilaxia fatal por alimentos en niños incluyen asma coexistente, edad >10 años, alergia al cacahuete o frutos secos y la falta o la administración tardía de adrenalina.
Un tercio de los casos de anafilaxia ocurren en casa, el 25% en restaurantes y un 15% en la escuela.
Diagnóstico de anafilaxia
La anafilaxia es un diagnóstico predominantemente clínico, con afectación de varios sistemas y de inicio rápido tras la exposición al desencadenante. En los niños muy pequeños, el diagnóstico puede presentar algunos desafíos por la dificultad para describir ciertos síntomas como el prurito o la opresión faríngea; y ciertos signos, como la irritabilidad y los cambios de comportamiento, pueden ser difíciles de interpretar. La anafilaxia en los lactantes suele afectar a la piel (98%), al sistema respiratorio (59%), al aparato digestivo (56%) y, con menos frecuencia, al sistema cardiovascular. Cuando se produce hipotensión, en niños <10 años se define como una tensión arterial sistólica inferior a <70mmHg + (2 x edad en años) o un descenso >30% respecto a un registro basal.
Los síntomas respiratorios aparecen con frecuencia en los niños, especialmente en aquellos que padecen asma. Por otro lado, la anafilaxia puede suceder sin afectación de la piel, de tal forma que los signos cutáneos están ausentes en 10-20% de las anafilaxias. Este hecho afecta de manera crítica a su diagnóstico y tratamiento precoces.
Manejo
Para el autocuidado temprano de los pacientes con anafilaxia es fundamental educar a los padres, cuidadores y a los niños sobre el riesgo de anafilaxia, el control de las enfermedades concomitantes y sus desencadenantes y el autotratamiento de cualquier recurrencia. Durante la infancia, el cuidado/responsabilidad en la aplicación de medidas de evitación, reconocimiento de reacciones y tratamiento de las mismas recae inicialmente en padres y cuidadores. A medida que el niño crece se le enseña a evitar los desencadenantes, reconocer los síntomas y tratar futuras reacciones. Se ha estimado por encuestas que los niños de 9-11 años podrían reconocer síntomas y utilizar correctamente un AIA*.
A los pacientes se les deben recetar uno o más AIA*. Se recomienda que lleven siempre consigo un plan de acción de emergencia escrito y personalizado que ilustre cómo reconocer los síntomas e instruya sobre cómo inyectar rápidamente la adrenalina. Esta debe ser administrada por vía intramuscular en la parte anterolateral media del muslo manteniendo el AIA durante aproximadamente 3-10 segundos. La administración de adrenalina es el tratamiento de primera línea y no existen contraindicaciones absolutas para su administración. La dosis debe repetirse cada 5-15 minutos si los síntomas persisten y tras su administración se debe solicitar asistencia médica. Estas medidas preparan a los padres y a los niños para afrontar una reacción y evitar que se agrave.
Durante una anafilaxia es crucial evaluar periódicamente las vías respiratorias, la respiración, la circulación, el estado mental y la piel, posicionar al paciente según sus características y simultáneamente llamar a los servicios de emergencia. La mayoría de los niños deben colocarse tumbados boca arriba, a menos que haya dificultad respiratoria, en cuyo caso una posición sentada optimiza el esfuerzo respiratorio; si está inconsciente, el niño puede colocarse en posición de recuperación. Al mismo tiempo, y si es posible, se debe eliminar la exposición al desencadenante (p. ej., suspender la administración de medicamentos/agentes terapéuticos).
El tratamiento de la anafilaxia continúa con el traslado a un entorno de atención sanitaria, idealmente en ambulancia. En niños con anafilaxia y síntomas de broncoespasmo, se pueden administrar agonistas beta-2 de acción corta inhalados (p. ej., salbutamol); sin embargo, en presencia de síntomas persistentes no son alternativa a la administración repetida de adrenalina intramuscular. En caso de obstrucción de las vías respiratorias superiores debe considerarse nebulizar adrenalina. Los medicamentos de segunda línea incluyen agonistas beta2-adrenérgicos, glucocorticoides y antihistamínicos. Es necesario observar a los niños durante varias horas, siendo especialmente importante en reacciones graves y en aquellas que requieren varias dosis de adrenalina.
Conclusiones
La anafilaxia es una patología de especial relevancia en edad pediátrica, siendo los alimentos su causa más común. En los niños, los síntomas respiratorios y la ausencia de afectación cutánea son características que deben ser consideradas en su presentación. El asma, la adolescencia, la alergia al cacahuete o los frutos secos y la falta o la administración tardía de adrenalina son factores asociados a mayor gravedad. La educación periódica de niños y familias, sobre cómo identificar los episodios, responder adecuadamente y emplear el AIA son vitales y deben ser revisados regularmente.
Dr. Carmelo Escudero Díez. Servicio de Alergología Hospital Infantil Universitario Niño Jesús (Madrid). Comité de Alergia Infantil.
*SEAIC: Sociedad Española de Alergología e Inmunología Clínica.
*AIA: Auto-inyector de adrenalina.
Referencias recomendadas
- Turner PJ, Campbell DE, Motosue MS, Campbell RL. Global Trends in Anaphylaxis Epidemiology and Clinical Implications. J Allergy Clin Immunol Pract. 2020;8:1169-76.
- Wang Y, Allen KJ, Suaini NHA, McWilliam V, Peters RL, Koplin JJ. The global incidence and prevalence of anaphylaxis in children in the general population: A systematic review. Allergy. 2019;74:1063-80.
- Ojeda P, Ibáñez MD, Olaguibel JM, Sastre J, Chivato T. Alergológica 2015: A National Survey on Allergic Diseases in the Spanish Pediatric Population. J Investig Allergol Clin Immunol 2018;28(5):321-329. doi: 10.18176/jiaci.0308.
- Cardona V, Ansotegui IJ, Ebisawa M, El-Gamal Y, Fernandez Rivas M, et al. World allergy organization anaphylaxis guidance 2020. World Allergy Organ J. 2020;13(10):100472.
- MS Shaker, DV Wallace, DBK Golden, J Oppenheimer, JA Bernstein, RL Campbell, et al. Anaphylaxis—a 2020 practice parameter update, systematic review, and Grading of Recommendations, Assessment, Development and Evaluation (GRADE) analysis. J Allergy Clin Immunol. 2020;145:1082–1123.
- Sicherer SH, Warren CM, Dant C, Gupta RS, Nadeau KC. Food Allergy from Infancy Through Adulthood. J Allergy Clin Immunol Pract. 2020 Jun;8(6):1854-1864. doi: 10.1016/j.jaip.2020.02.010.
Telemedicina, Digitalización e Inteligencia Artificial en Alergología
| Grupo de trabajo | |
| Coordinador: | Dr. Juan Manuel Igea Aznar |
| Secretaria: | Dra. Inmaculada Sánchez Machín |
| Miembros: | 1. Dr. Darío Antolín Amérigo 2. Dr. Luis Carrasco Gómez 3. Dr. Javier Contreras Porta 4. Dra. Zuelem Danz Luque 5. Dr. Ignacio Esteban Gorgojo 6. Dra. Isabel Fernández de Alba 7. Dr. Juan Fernández Madera 8. Dr. José Antonio Martín 9. Dr. Joan Penella Mas 10. Dr. Tito Rodríguez Sousa 11. Dra. Anna Sala Cunill 12. Dr. Carlos Blanco Mota 13. Dr. Manuel Alberto Figueiras Rincón 12. Manuel Alberto Figueiras Rincón |
El Grupo de Trabajo de la SEAIC en Telemedicina, Digitalización e Inteligencia Artificial en Alergología pone a vuestra disposición información, formación y herramientas de inteligencia artificial esenciales para vuestra práctica profesional en la página web TEDIAL (importante: acceso restringido a socios registrados de la SEAIC):
🔗 TEDIAL
Actualizado el día 17/09/2025
Prevención del tabaquismo
Apreciados socios:
Desde la Comisión Nacional de Prevención del Tabquismo, nos remiten esta información para el que quiera adherirse. Un saludo.
Dr. Pedro Ojeda
Secretario General de la Sociedad Española de Alergología e Inmunología Clínica
Las Redes Internacionales de Hospitales sin Humo (ENSH) y de Hospitales Promotores de la Salud (HPH) han emprendido una campaña mundial con el objetivo de concienciar a los profesionales que trabajamos en el ámbito de la salud del importante papel que tenemos para reducir el consumo de tabaco de la población.
Nos gustaría implicaros en esta misión y que todos pidamos a los gobernantes una aplicación efectiva del Convenio Marco de la OMS para el Control del Tabaquismo. Esta campaña pide nuestra adhesión como profesionales sanitarios a un Pacto institucional [«Pact»], una Declaración [«charter»] individual y una Petición [«petition»] a los gobiernos.
La manera de adherirse es simple:
– Marcar las casillas correspondientes [Pact, Charter y Petition]
– Rellenar los datos solicitados (apellido, nombre, profesión, organización, ciudad y país)
La dirección es la siguiente:
http://www.ensh.eu/tfu-form.php
En esta página también encontraréis la manera de compartirlo en las redes sociales y un contador que le permitirá saber cuántos profesionales ya han firmado (casi 36.000 sanitarios de 41 países hasta ahora!).
Encuestas en alergología
Estudio MIRLO: retos y dilemas morales presentes en la práctica profesional del personal médico y de enfermería
Estudio MIRLO, desarrollado desde la Universidad de La Laguna. La investigadora Elena Lorenzo, doctoranda en el Departamento de Psicología Cognitiva, Social y Organizacional, nos ha contactado en el marco de su Tesis Doctoral sobre “El sufrimiento moral en las profesiones sanitarias”. El estudio busca comprender mejor los retos y dilemas morales presentes en la práctica profesional del personal médico y de enfermería.
Resumen de la solicitud:
- Destinatarios: profesionales de medicina y enfermería con al menos tres meses de experiencia, incluidos quienes ejercen docencia universitaria.
- Participación: completar un cuestionario online (25–30 minutos).
- Carácter de la participación: anónima, voluntaria y confidencial.
- Aprobación ética: Comité de Ética de la Investigación y Bienestar Animal (CEIBA2025-3628) – Universidad de La Laguna.
- Acceso al cuestionario: facilitado a través del enlace proporcionado por la investigadora.
Encuesta AEDAF sobre disponibilidad de medicamentos para el AEH y otros
EL GEAH en colaboración con AEDAF tienen interés en explorar si las diferencias en el acceso y disponibilidad de tratamientos innovadores para AEH detectados en 2021 persisten a día de hoy, incluyendo aspectos relacionados con la disponibilidad según el lugar de residencia del paciente, la posibilidad de disponer de medicamentos en casa o la autoadministración y, por otro lado, quieren estudiar a su vez el impacto de la creación de los CSUR en la atención a los pacientes y en el acceso al diagnóstico y tratamientos innovadores para el AEH.
La encuesta es anónima y sólo se utilizarán los datos de forma agregada.
Estudio VAC-ASMA: percepción de la vacunación en pacientes con asma grave
El proyecto VAC-ASMA, busca conocer la actitud de los profesionales ante la vacunación en pacientes con asma grave desde las consultas de Alergología y Neumología de España.
El estudio está dirigido a especialistas que realicen labor asistencial en asma grave en hospitales españoles y cuenten con más de tres años de experiencia.
Participa en: https://vacasma.gruposaned.com
Código de acceso: ASMA
Cuestionario sobre alergias alimentarias en España. Rosáceas, piñones, kiwi y leguminosas.
Desde la SEAIC queremos informaros de una iniciativa conjunta con la Agencia Española de Seguridad Alimentaria y Nutrición (AESAN), destinada a recopilar información actualizada sobre alergias alimentarias en España, un tema de gran relevancia para la salud pública.
Con este fin, la AESAN ha creado un cuestionario, dirigido a médicos especialistas en Alergología, con el objetivo de conocer su experiencia clínica en relación con determinadas alergias alimentarias en nuestro país. La información recabada mediante este cuestionario será de gran valor, al aportar datos de evidencia clínica que serán clave para fundamentar una posible actualización de la normativa europea sobre etiquetado de alimentos y una posible inclusión de alimentos hasta ahora no incluidos en la lista de sustancias o productos que causan alergias o intolerancia de declaración obligatoria en la Unión Europea, como son: las rosáceas, las leguminosas, el kiwi y los piñones.
Desde la AESAN solicitan tu respuesta, con base en tu experiencia clínica, a las preguntas que aparecen en el cuestionario al que puede acceder a través del siguiente enlace:
https://es.surveymonkey.com/r/aesancuestionarioalergiasalimentarias
Desde la SEAIC te animamos a participar cumplimentando el cuestionario, ya que tu aportación es clave para reflejar la realidad asistencial y contribuir a un análisis riguroso y representativo de la situación actual. Te agradeceríamos que lo cumplimentaras cuanto antes, preferiblemente antes del día 31 de julio de 2025 .
Agradecemos de antemano tu tiempo y colaboración. Tu participación es fundamental para el éxito de este proyecto y para seguir avanzando en la mejora de la atención a los pacientes con alergias alimentarias.
11ª edición del cuestionario de médicos especialistas de MERCO
Merco Salud (MRS) tiene como misión la de evaluar con rigor e independencia a los principales actores del sistema sanitario español y publicar anualmente sus resultados en diversos rankings de reputación de la sanidad española. Animamos a todos los socios a participar y aportar su opinión sobre la reputación de servicios, hospitales, médicos, empresas farmacéuticas y medicamentos en España.
Encuesta a profesionales sanitarios: la relación con las aseguradoras
- Título: Primas de salud y honorarios médicos: retos y perspectivas para la sostenibilidad del sistema asegurador en España.
- Universidad: Universidad Rey Juan Carlos (URJC).
- Investigadora principal: Cristina De La Morena Aragón
- Duración estimada de la encuesta: 5-10 minutos.
- Anónimo y voluntario.
- Enlace a la encuesta
Encuesta sobre el olfato
Impulsada por el Comité de Rinología y Conjuntivitis Alérgica, busca conocer el manejo clínico del olfato en pacientes con rinitis o RSCcPN.
El Comité de Rinología y Conjuntivitis Alérgica de la SEAIC invita a los socios a participar en una encuesta sobre el manejo clínico de pacientes con rinitis o rinosinusitis crónica con pólipos nasales (RSCcPN).
El objetivo es conocer si se evalúa la pérdida de olfato en la práctica habitual y la disponibilidad de olfatometría en los servicios de Alergología.
- Cuestionario breve (menos de 5 minutos)
- Participación anónima y confidencial
- Resultados destinados a mejorar el conocimiento del olfato en nuestros pacientes
Becas y ayuda
![]() Contenido restringido para socios. Si no lo ha hecho, identifíquese aquí.
Contenido restringido para socios. Si no lo ha hecho, identifíquese aquí.
Congreso Nacional SEAIC 2025 en Granada
¡Prepárate para el Congreso Nacional de SEAIC 2025 en Granada!
- Fecha: 1-4 de octubre de 2025
- Lugar: Palacio de Congresos de Granada
- Fecha límite de recepción de comunicaciones: 11 de abril de 2025. Descarga normativa.
- Web oficial de congreso
Premios a las comunicaciones
Si tu comunicación es aceptada en el Congreso SEAIC, podrá participar de premios otorgados por la Fundación SEAIC o convocados por la Industria Farmacéutica con el aval de la SEAIC.
Para participar, solo debes indicarlo al final del formulario de envío.
PREMIOS AEHward - Behring. Programa de becas de investigación de Angioedema Hereditario (AEH)
![]() Folleto informativo AEHward 2025(2031 descargas)
Folleto informativo AEHward 2025(2031 descargas)
![]() Bases del Concurso AEHward 2025(1756 descargas)
Bases del Concurso AEHward 2025(1756 descargas)
Novartis UrtInnova Grants 2025. Urticaria Crónica.
![]() Bases Novartis UrtInnova Grants 2025(1569 descargas)
Bases Novartis UrtInnova Grants 2025(1569 descargas)
BEC-AT Allergy Allergy Therapeutics. Inmunoterapia.
Otros premios
Premios Nacionales Fundación SEAIC y DIATER Laboratorios 2025
Premio Fundación SEAIC al Mejor Expediente MIR con el patrocinio de API (Asac Pharmaceutical Immunology)
- Hasta el 31 de julio de 2025. Enlace a toda la información.
Nuevos descuentos
Nuevo descuento para investigadores en la inscripción al Congreso.
Con el objetivo de apoyar a los profesionales dedicados a la investigación en el ámbito de la Alergología, la SEAIC ha incorporado un descuento especial en la tarifa de inscripción al Congreso.
Este beneficio está dirigido a aquellos profesionales que se dediquen exclusivamente a la investigación y no desempeñen actividad asistencial, independientemente de su especialidad. Para acceder a esta tarifa, será necesario presentar un certificado firmado por el IP del proyecto que acredite dicha dedicación exclusiva.
Consulta las tarifas actualizadas y las inscripciones en la web del congreso.
Open Mic Investigación
Micrófono abierto en investigación 2025.
La Comisión de Fomento de la Investigación de la SEAIC convoca a la III edición del Micrófono Abierto en Investigación
- Fecha: viernes 3 de octubre
- Hora: 11:30 - 12:00
Del 15 de mayo al 30 de junio está abierta la convocatoria para participar. Toda la info.
Open Mic Humanidades
¡Vuelve el Micrófono Abierto en Humanidades!
Abierto a todos los congresistas inscritos. Una oportunidad para que los socios puedan expresarse libremente a través de la poesía, el canto, el humor o cualquier otra manifestación expresiva que deseen compartir. Un espacio distendido para pasar un buen rato y compartir con la comunidad de forma cercana y espontánea. Premio de 200 € y diploma para la intervención más votada por el público.
- Fecha: viernes 3 de octubre
- Hora: 17:00 - 18:00
- Las inscripciones se abrirán 24 h. antes para que puedas reservar tu espacio.
- Consulta las bases y condiciones
Certamen de humanidades
El Comité de Humanidades de la SEAIC convoca a una nueva edición del Certamen de humanidades.
Participa en el X Certamen de Poesía, Relato y Pintura y gana un premio de 400 € en cualquiera de sus tres modalidades: poesía, relato o pintura.
Plazo de inscripción: hasta el 15 de septiembre de 2025 a las 14:00 h.
![]() Bases Certamen Alergia y Humanidades 2025(2856 descargas)
Bases Certamen Alergia y Humanidades 2025(2856 descargas)
Convocatoria Asamblea de Socios Ordinaria y Extraordinaria
Convocatoria Asamblea de Socios Ordinaria y Extraordinaria SEAIC 2025
- Fecha: viernes 3 de octubre de 2025.
- Hora: 15:00 h en primera convocatoria, 15:30 h en segunda.
- Lugar: Auditorio Federico García Lorca, Palacio de Congresos de Granada (planta 0)
![]() Convocatoria Asamblea Ordinaria y extraordinaria GRANADA 2025(1375 descargas)
Convocatoria Asamblea Ordinaria y extraordinaria GRANADA 2025(1375 descargas)
Sesión de enfermería: herramientas para la evaluación de la dermatitis atómica
- Convocado por: Comité de alergia cutánea & Comité de enfermería en Alergología.
- Dirigido a: profesionales de enfermería interesados en el ámbito de la alergología y la dermatología.
Desde el Comité de Alergia Cutánea y el Comité de Enfermería en Alergología se organiza esta actividad formativa dirigida a profesionales de enfermería, con el objetivo de proporcionar conocimientos prácticos y actualizados sobre el uso de herramientas de evaluación en pacientes con dermatitis atópica.
El curso abordará la correcta aplicación e interpretación de las principales escalas y cuestionarios utilizados en la práctica clínica, ofreciendo una formación integral que facilite una atención de calidad y centrada en el paciente.
- Fecha: 12 de noviembre de 2025
![]() Inscríbete y recibe en enlace de conexión. Inscripciones solo para socios de SEAIC: Si no lo has hecho, identifícate aquí.
Inscríbete y recibe en enlace de conexión. Inscripciones solo para socios de SEAIC: Si no lo has hecho, identifícate aquí.
Factores de riesgo para el desarrollo de asma en la edad escolar
Durante los últimos años, el estudio de los factores de riesgo que pueden influir en el desarrollo del asma ha sido un tema candente en esta enfermedad. No obstante, si hacemos una revisión exhaustiva de la literatura, los trabajos publicados hasta el momento sobre este tema en población pediátrica de nuestra área geográfica, son escasos. Es por este motivo, que desde la Unidad de Alergología Pediátrica del Hospital Universitario Vall d’Hebron, decidimos diseñar un estudio caso-control para determinar aquellos factores que podían influir en el desarrollo y la gravedad del asma. El trabajo ha sido recientemente publicado en la revista “Pediatria Catalana” (revista de libre acceso). A continuación expondré brevemente el contenido del artículo:
Los avances médicos durante las últimas décadas han permitido mejorar la clasificación etiopatogénica y el manejo clínico del asma. Pero a pesar de esto, su incidencia ha seguido en aumento, sobre todo en los países industrializados y en vías de desarrollo, convirtiéndose en un desafío médico mundial. Es obvio que un incremento de prevalencia en poblaciones genéticamente estables ha de ser consecuencia de cambios medioambientales. Por todo ello es necesario conocer aquellos factores que puedan influir en la patogenia de la enfermedad y desarrollar estrategias preventivas. De este modo, el objetivo del estudio presentado fue valorar la influencia de factores de riesgo conocidos del asma y su gravedad en una población pediátrica del área mediterránea, mediante un estudio caso-control.
Se incluyeron 107 pacientes asmáticos de edad media 9 años y predominio masculino [62,6% (n=67)] y 32 controles sanos de edad media 10 años y predominio también masculino [59,3% (n=19)]. El rango de edad fue entre 4 y 14 años en ambos grupos. Respecto a los resultados, destacar que no se encontraron asociaciones estadísticamente significativas entre el género, la edad o la gravedad del asma; pero sí que se objetivó que las edades de entre cinco y seis años fueron las que mostraron un mayor porcentaje de asma persistente.
La comparación de los factores de riesgo de desarrollo de asma con el grupo control mostró como única diferencia estadísticamente significativa el antecedente de sibilantes recurrentes los primeros 3 años de vida (p<0,001). También se objetivó una asociación estadísticamente significativa entre el asma persistente moderada o grave y los antecedentes de sibilantes recurrentes los primeros 3 años de vida (p<0,001), antecedentes de bronquiolitis por Virus Respiratorio Sincitial (VRS) (p<0,05) y antecedentes de criterios del Índice Predictivo de Asma (API) positivos (p<0,001). Estos resultados están en conjunción con otros trabajos publicados recientemente en los que relacionan las bronquiolitis y los sibilantes recurrentes el primer año de vida con estilos de vida modificables, como tener hermanos en edad escolar e ir a la guardería, del mismo modo que la guía Global Initiative for Asthma (GINA) sugiere que un niño con episodios de sibilantes recurrentes, de mayor duración e inducidos por el ejercicio, tienen una mayor probabilidad de tener asma. No obstante, estos datos contrastarían con algunos estudios publicados previamente que habían identificado las infecciones de repetición no específicas en la primera infancia como factor protector del asma.
Otro dato importante a considerar en este estudio es el peor control de la enfermedad en población asmática de 5-7 años, hecho que podría estar relacionado con una mayor repercusión de las infecciones víricas a esta edad. Del mismo modo, la sensibilización a ácaros del polvo y a epitelios se asoció también a un mal control de la enfermedad y la sensibilización a esporas de hongos se asoció a una forma más grave de asma (p<0,05). En conclusión, se debe prestar una especial atención a los niños con asma en edad escolar y antecedentes de bronquiolitis por VRS, sibilantes de repetición los tres primeros años de vida y a aquellos con sensibilización a esporas de hongos, ya que pueden presentar una forma más grave de asma que precise un seguimiento más estrecho y tratamiento más intenso.
Encontrarán el resumen del artículo en tres idiomas (catalán, español e inglés). El artículo original está íntegramente escrito en lengua catalana. Por este motivo y dada la relevancia de los datos que contiene para todos los profesionales especialistas que se dedican al campo de la alergia y el asma pediátricas y, como autora de correspondencia del mismo, he creído oportuno, hacer una traducción del artículo a lengua española para que pueda llegar a un mayor número de profesionales de la salud. Deseo pues que puedan sacar el máximo partido posible a la lectura de este artículo, desarrollado en población escolar del área del mediterránea, y, por tanto, extrapolable a buena parte de nuestro territorio.
Dra. Teresa Garriga Baraut, MD, PhD
Miembro del Comité de Alergia Infantil (CAI) de la Sociedad Española de Alergología e Inmunología Clínica (SEAIC). Facultativa Especialista Adjunta | Servicio de Pediatría/Sección de Alergia Pediátrica, Pneumología Pediátrica y Fibrosis quística/ Unidad de Alergología Pediátrica. Hospital Universitari Vall d’Hebron. Investigadora del grupo de investigación «Crecimiento y Desarrollo» VHIR Vall d’Hebron.
La importancia de informar al centro escolar sobre las alergias que padecen los menores
Con motivo del inicio de curso
La SEAIC recuerda la importancia de informar al centro escolar sobre la alergia o las alergias que padecen los menores
- Las alergias pueden afectar significativamente a la vida escolar de un niño, por lo que es fundamental mantener una comunicación regular del estado de la alergia con el centro.
- Además, es clave preparar a los niños para que ellos mismos puedan tomar un papel activo en el control de su alergia.
- Desde la SEAIC Y AEPNAA se propone un protocolo de actuación en caso de reacción alérgica en la escuela, incluso en los casos más graves (anafilaxia).
Asma
Seguimiento telemático del asma
Requisitos
- Diagnóstico anterior de asma mediante visita presencial con especialista.
- Preferencia el paciente por la TM.
- Confianza por parte del médico y del paciente en realizar la consulta por TM.
- Disposición de teléfono, sistema de videoconsulta y de envío de imágenes. Disposición de Internet. El paciente ha de entender el sistema de funcionamiento de la aplicación empleada.
- No sufrir ninguna discapacidad que impida usar ninguno de estos sistemas.
- El paciente menor de <16 años debe estar acompañado por un progenitor o persona responsable.
- Aceptar unas condiciones legales y de privacidad de datos acorde a la normativa vigente.
- Consentimiento verbal o escrito del paciente o tutor legal, que debe reflejarse en la historia clínica. Actualmente la normativa no exige el consentimiento por escrito.
Fase de preparación
Asegurar que el paciente ha entendido el funcionamiento de la aplicación mediante la cual se realiza la videoconsulta o llamada, incluyendo un sencillo tutorial de fácil acceso. Proporcionar una forma sencilla para el paciente para enviar test, informes previos o resultados de pruebas previo a la consulta. Envío previo de correo electrónico o mensaje de texto en aplicación segura con:
- Fecha y hora de la visita.
- Test de evaluación de control del asma (ACT o ACQ), con instrucciones de su cumplimentación el mismo día de la consulta.
- Instrucciones para disponer en el momento de la consulta de los dos tests anteriores ya cumplimentados, su inhalador/es, el medidor de PEF y el plan de acción del asma.
- Valoración de pruebas complementarias, si estas han sido solicitadas en la visita presencial anterior.
Esta fase puede estar dirigida a una visita de revisión ya programada o a una visita solicitada por el propio paciente para resolver dudas o abordar una reagudización de la enfermedad.
El departamento de alergia deberá disponer de un servicio de mensajería segura para que el paciente pueda solicitar una visita en cualquier momento.
Consulta telemática
Se dará preferencia en todo caso a sistemas que incluyan videoconferencia, y se deberá ofrecer la videoconferencia en todos los casos como primera opción, dejando la consulta sin video o asíncrona sólo para aquellos casos en que el paciente así lo prefiera y nunca como práctica habitual. Se realizará mediante una plataforma segura que incluyan videoconsultas o por teléfono. Se aconseja realizar consultas síncronas aunque la disposición de consultas asíncronas puede ayudar a mejorar la accesibilidad del sistema y su usabilidad para el paciente. Comenzar siempre la consulta telemática presentándonos. Durante el desarrollo de la consulta se abordarán los mismos aspectos que en la consulta presencial con alguna peculiaridad:
Control actual del asma: Se evalúan el ACT/ACQ, la presencia de síntomas diurnos y nocturnos, el número de reagudizaciones sufridas desde la última visita, las posibles visitas a urgencias y el consumo de SABA a demanda y de corticoesteroides orales. Preguntar siempre por tolerancia al ejercicio/esfuerzo y práctica actual de deporte/tipo.
Adhesión terapéutica: Se evalúan el TAI-10 y el registro electrónico de retirada de fármacos si está disponible.
Técnica de inhalación: Visualización de la técnica de inhalación del paciente (o la persona responsable) y corrección de errores detectados. Exige el uso de plataforma de videoconsulta. En casos de sospecha de mala técnica de inhalación ha de realizarse videoconferencia o alternativamente derivar a consulta presencial. Adicionalmente, se han de ofrecer videos al paciente donde se explique la técnica de una forma clara y sencilla.
Tratamiento con fármaco biológico en asma grave (si pertinente): Interrogar sobre posibles efectos adversos inmediatos y tardíos, cumplimiento de las dosis, deseo de administración hospitalaria o domiciliaria y registro de número de dosis administradas desde inicio o última revisión. La disposición de sistemas de recordatorios a los pacientes con las fechas recomendadas de administración puede mejorar la adhesión.
Tratamiento con inmunoterapia específica (si pertinente): Interrogar sobre posibles reacciones inmediatas y tardías (locales y sistémicas), cumplimiento de las dosis, administración en centro médico y registro de número de dosis administradas desde inicio o última revisión. La disposición de sistemas de recordatorios a los pacientes con las fechas recomendadas de administración puede mejorar la adhesión.
Factores agravantes potenciales: Interrogatorio sobre posibles signos y síntomas de infección (síntomas nasales, óticos o faríngeos, fiebre, malestar), estrés psicológico, introducción de nuevos fármacos o exposición a alérgenos relevantes (mascotas, humedad, calimas, épocas de floración de plantas alergénicas, trabajo, alimentos), frío/humedad, contaminantes, humo del tabaco (activo o pasivo) o vapeo. En el asma infantil, evaluación de carga emocional de los progenitores.
Comorbilidades: Identificar signos clínicos de rinosinusitis crónica con o sin pólipos, obesidad, reflujo gastroesofágico, síndrome de apnea-hipopnea, enfermedad psiquiátrica (ansiedad-depresión), alergia alimentaria, embarazo o pérdida de forma física.
Estado de vacunación: Preguntar sobre vacunas administradas en el último año y en el caso de los niños sobre el cumplimiento del calendario vacunal obligatorio. Evaluar posibles reacciones adversas.
Tratamiento: Adecuar el tratamiento en función de la situación actual de la enfermedad y el riesgo futuro de reagudización, lo que podría contemplar su mantenimiento, aumento o reducción. Reformular el plan de acción del asma si es necesario. Abordar de forma específica los factores agravantes actuales y las comorbilidades, y considerar la necesidad de una visita presencial temprana. Alentar siempre la realización de ejercicio cuando la gravedad del asma lo permita. Actualizar o cambiar tratamiento sintomático si lo precisa en receta electrónica.
Programación de la siguiente visita: Programar la próxima cita en función del resultado de la consulta actual y la gravedad del asma:
- En asma leve o moderada mal controlada programar nueva consulta telemática al cabo de 1 mes o antes.
- En asma leve o moderada bien controlada programar consulta telemática a los 6 meses o antes.
- En asma grave bien controlada programar consulta telemática a los 3 meses.
- En asma grave mal controlada programar consulta presencial antes de 1 semana.
Si las capacidades del servicio lo permiten, ante la persistencia de síntomas todo paciente mal controlado puede ser revisado tantas veces sea necesario antes de los plazos referidos con el objetivo de evitar empeoramiento y utilización de los servicios de urgencias. En este sentido, ha de plantearse potenciar el acceso a la telemedicina aquellos pacientes que presenten asma grave.
Dentro de esta programación pueden solicitarse pruebas complementarias si se considera necesario y que el paciente podrá aportar en una próxima consulta telemática o presencial. Asegurar al menos dos visitas presenciales anuales en asma grave y asma infantil aunque estén controladas. Tras un ingreso hospitalario o visita a urgencias por una crisis de asma es recomendable una consulta telemática a los 2-7 días dependiendo del contexto clínico y social.
La consulta remota debe quedar siempre reflejada en la historia clínica del paciente.
Finalizar siempre la consulta preguntando si queda alguna pregunta por responder.
Consultas asíncronas: Aunque se aconseja realizar consultas síncronas, la disposición de consultas asíncronas puede ayudar a mejorar la accesibilidad del sistema y su usabilidad para el paciente, aunque se desaconsejan en pacientes mal controlados. En caso de optar por esta modalidad debe disponerse siempre de un correo electrónico seguro con dirección de correo electrónico corporativa. A través de esta vía pueden enviarse al paciente:
- Cuestionarios de control del asma.
- Informes clínicos actualizados.
- Planes de tratamiento nuevos.
- Aplicaciones recomendadas.
- Copias de pruebas de imagen, función pulmonar o de laboratorio si lo solicita el paciente.
Triaje telemático del asma
Requisitos
- Preferencia el paciente por la TM.
- Confianza por parte del médico y del paciente en realizar la consulta por TM.
- Disposición de teléfono, sistema de videoconsulta y de envío de imágenes. Disposición de Internet. El paciente ha de entender el sistema de funcionamiento de la aplicación empleada.
- No sufrir ninguna discapacidad que impida usar ninguno de estos sistemas.
- El paciente menor de <16 años debe estar acompañado por un progenitor o persona responsable.
- Aceptar unas condiciones de legales y de privacidad de datos acorde a la normativa vigente
- Consentimiento verbal o escrito del paciente o tutor legal, que debe reflejarse en la historia clínica. Actualmente la normativa no exige el consentimiento por escrito.
Fase de preparación
Asegurar que el paciente ha entendido el funcionamiento de la aplicación mediante la cual se realiza la videoconsulta o llamada, incluyendo un sencillo tutorial de fácil acceso. Proporcionar una forma sencilla para el paciente para enviar test, informes previos o resultados de pruebas previo a la consulta.
Envío previo de correo electrónico o mensaje de texto en aplicación segura con:
- Fecha y hora de la visita.
- Solicitud de disponer de informe de su médico remitente con motivo de la consulta.
- Solicitud de disponer de informes clínicos, pruebas de imagen y análisis de sangre anteriores que puedan tener relación con el episodio que motiva la consulta actual.
El departamento de alergia deberá disponer de un servicio de mensajería segura para que otros médicos puedan solicitar una visita en cualquier momento.
Consulta telemática
Se dará preferencia en todo caso a sistemas que incluyan videoconferencia, y se deberá ofrecer la videoconferencia en todos los casos como primera opción, dejando la consulta sin video o asíncrona sólo para aquellos casos en que el paciente así lo prefiera y nunca como práctica habitual. Se realizará mediante una plataforma segura que incluyan videoconsultas o por teléfono. Se aconseja realizar consultas síncronas aunque la disposición de consultas asíncronas puede ayudar a mejorar la accesibilidad del sistema y su usabilidad para el paciente. Comenzar siempre la consulta telemática presentándonos. Durante el desarrollo de la consulta se abordarán los mismos aspectos que en la consulta presencial con alguna peculiaridad:
Síntomas actuales compatibles con asma: Se interroga sobre la presencia en los últimos 12 meses de disnea, sibilancias respiratorias, opresión torácica, despertares nocturnos por disnea/tos, períodos de tos prolongada y producción de esputo. Preguntar además sobre la relación de estos síntomas con el esfuerzo, las estaciones y sus transiciones, los cambios de las condiciones ambientales, las infecciones respiratorias y el trabajo.
Antecedentes médicos relevantes: Se evalúa la existencia de crisis de disnea sibilante en la infancia, diagnósticos previos de «asma», uso de inhaladores en el pasado y su posible eficacia, posibles diagnósticos anteriores de enfermedad alérgica, presencia de síntomas nasales crónicos o estacionales, diagnóstico de reflujo gastroesofágico, existencia de obesidad, enfermedades psiquiátricas y otras enfermedades sistémicas relevantes.
Datos epidemiológicos relevantes: Se interroga sobre el consumo actual y pasado de tabaco/vapeo, la ciudad de residencia, el tipo de vivienda, la presencia de mascotas, la existencia de humedad, alfombras y moqueta en el hogar, el tipo y lugar de trabajo y las aficiones.
Pruebas clínicas disponibles: Analizar informes médicos disponibles de médico/especialista/urgencias, análisis de sangre (examinar número de eosinófilos y valores de IgE total/específica) e informes radiológicos.
Tratamiento: Si se considera necesario, instaurar un tratamiento empírico para aliviar los síntomas del paciente o evaluar la respuesta de los síntomas/signos actuales al tratamiento hasta la siguiente consulta.
Solicitud de pruebas complementarias: Solicitar las pruebas complementarias que se consideraren pertinentes (espirometría, radiografía de senos paranasales/tórax, pruebas cutáneas intraepidérmicas, hemograma, valores de IgE total y específica, alfa1-antitripsina, estudio de inmunoglobulinas séricas y actividad del complemento, tests de metacolina y FENO).
Programación de la siguiente visita: Fijar una fecha de consulta presencial para explorar al paciente y evaluar todos los resultados. Esta visita presencial será imprescindible para realizar el diagnóstico o descartar definitivamente el diagnóstico de asma.
La consulta remota debe quedar siempre reflejada en la historia clínica del paciente.
Finalizar siempre la consulta preguntando si queda alguna pregunta por responder.
Aplicaciones y páginas web
de apoyo a la consulta telemática en asma
Todo informe en pacientes asmáticos ha de incluir recursos online útiles para el paciente, en especial aquellos referentes a los niveles de pólenes y uso de inhaladores. Esta información ha de estar en un idioma comprensible para el paciente.
Concentraciones ambientales de pólenes de SEAIC: https://www.polenes.com/home
Concentraciones ambientales de pólenes (aplicación móvil). Descargable en https://play.google.com/store/apps/details?id=screencode.pollenwarndienst&hl=es&gl=US
Alertas sobre concentraciones ambientales de pólenes (aplicación móvil). Descargable en https://play.google.com/store/apps/details?id=alerte.pollen&hl=es&gl=US
Herramienta para el control de los síntomas del asma a través de plataforma internética Control Asmthapp. Disponible en: https://controlasmapp.com/login
Información sobre el clima AEMET: https://www.aemet.es/es
Control de dosis de inhaladores administradas: https://propellerhealth.com
Control de dosis de inhaladores administradas HeroTracker: HeroTracker® Sense a Gold Winner in the InnoPack 2022 China Awards’ | Aptar Digital Health
Control de dosis: Adherium – Adherium
Espirómetro portátil: Respiratory | Aptar Digital Health
Rinitis
Seguimiento de rinitis
Requisitos
- Preferencia del paciente por la TM
- Confianza por parte del médico y del paciente en realizar la consulta por TM.
- Disposición de teléfono, sistema de videoconsulta y de envío de imágenes. Disposición de Internet. El paciente ha de entender el sistema de funcionamiento de la aplicación empleada.
- Utilizar sistemas de medida que no dependan de la exploración del paciente «in vivo»
- No sufrir ninguna discapacidad que impida usar ninguno de estos sistemas.
- El paciente menor de <16 años debe estar acompañado de un progenitor o persona responsable.
- Consentimiento verbal o escrito del paciente o tutor legal, que debe reflejarse en la historia clínica. Actualmente la normativa no exige el consentimiento por escrito.
- Aceptar unas condiciones de legales y de privacidad de datos acorde a la normativa vigente.
Fase de preparación
Envío de correo electrónico o mensaje de texto en aplicación segura al menos 1 semana antes con:
- Fecha y hora de la visita.
- Cuestionarios disponibles:
- Escala visual analógica (VAS)
- Cuestionario de calidad de vida en rinitis (ESPRINT-15), con instrucciones de su cumplimentación el mismo día de la consulta.
- Cuestionario de evaluación de control de rinitis (RCAT -Rhinitis Control Assesment Test-), con instrucciones de su cumplimentación el mismo día de la consulta.
- Cuestionario SNOT-22
- Valorar monitorización con MASK-air® App *. La aplicación Mobile Airways Sentinel Network (MASK) permite hacer seguimiento diariamente los síntomas y los medicamentos utilizados.
- Instrucciones para disponer en el momento de la consulta de los cuestionarios con sus valores de referencia, su inhalador/es, y el plan de acción de rinitis.
- Valoración de pruebas complementarias, si estas han sido solicitadas en la visita presencial anterior.
Esta fase puede estar dirigida a una visita de revisión ya programada o a una visita solicitada por el propio paciente para resolver dudas o abordar una reagudización de la enfermedad.
La Unidad de alergia deberá disponer de un servicio de mensajería segura para que el paciente pueda solicitar una visita en cualquier momento.
Consulta telemática
Se realiza mediante llamada telefónica o plataforma para videoconsultas. Se aconseja realizar consultas síncronas, aunque la disposición de consultas asíncronas puede ayudar a mejorar la accesibilidad del sistema y su usabilidad para el paciente. Comenzar siempre la consulta telemática presentándonos. Durante el su desarrollo de la consulta se abordarán los siguientes aspectos:
Control actual de rinitis:
- Se evalúa la presencia de síntomas, los cuestionarios y el consumo de medicamentos sintomáticos a demanda.
- Monitorización con MASK-air® App * para el seguimiento diario los síntomas y los medicamentos utilizados.
Valoración de pruebas complementarias en caso de haberse solicitado antes
Comentar los resultados de los análisis de sangre y las pruebas de imagen, si estas se habían solicitado en la anterior consulta.
Revisión de medicamento de mantenimiento
- Confirmar la adhesión al tratamiento prescrito. ¿Ha olvidado alguna dosis del tratamiento de control?
- Preguntar por posibles efectos secundarios de los medicamentos, o por nuevas afecciones aunque a priori no tengan una relación causal aparente con el medicamento pautado.
- Debatir cualquier cambio en la dosis o la necesidad de ajustes del medicamento.
Técnica de uso de nebulizadores nasales: Visualización de la técnica de nebulización del paciente (o la persona responsable) y corrección de ellos rrores detectados. Exige el uso de plataforma de videoconsulta.
Tratamiento con inmunoterapia específica (si pertinente): Interrogar sobre posibles reacciones inmediatas y tardías (locales y sistémicas), cumplimiento de las dosis, administración en centro médico y registro de número de dosis administradas desde inicio o última revisión. La disposición de sistemas de recordatorios a los pacientes con las fechas recomendadas de administración puede mejorar la adhesión.
Factores agravantes potenciales: Interrogatorio sobre posibles signos y síntomas de infección (síntomas nasales, óticos o faríngeos, fiebre, malestar), estrés psicológico, introducción de nuevos fármacos o exposición a alérgenos relevantes (mascotas, humedad, calimas, épocas de floración de plantas alergénicas, trabajo, alimentos), frío/humedad, contaminantes, humo del tabaco (activo o pasivo) o vapeo.
Comorbilidades: Identificar signos clínicos de rinosinusitis crónica con o sin pólipos, reflujo gastroesofágico, síndrome de apnea-hipopnea del sueño, enfermedad psiquiátrica (ansiedad-depresión), alergia alimentaria, dermatitis atópica, embarazo o pérdida de forma física.
Educación y asesoramiento
- Ofrecer consejos sobre medidas de autocuidado, identificación de posibles agravantes y estrategias para evitarlos.
- Aclarar cualquier duda o preocupación del paciente sobre su condición y tratamiento.
Tratamiento y Plan de Acción consensuado: Adecuar el tratamiento en función de la situación actual de la enfermedad y el riesgo futuro de reagudización, lo que podría contemplar su mantenimiento, aumento o reducción. Reformular el plan de acción de rinitis si es necesario. Abordar de forma específica los factores agravantes actuales y las comorbilidades, y considerar la necesidad de una visita presencial temprana. Alentar siempre la realización de ejercicio cuando la gravedad del asma lo permita. Actualizar o cambiar tratamiento sintomático si lo precisa en receta electrónica.
Seguimiento y programación de citas
- Programar la próxima consulta de seguimiento o cualquier prueba complementaria necesaria.
- Confirmar la disponibilidad de apoyo continuo de atención médica entre consultas, según disponibilidad de cada área (teléfono de contacto, consulta con su médico de primaria, etc.)
Despedida
Fijar fecha de próxima cita y agendar.
Agradecer al paciente por su tiempo y colaboración.
Tratamiento con fármaco biológico en caso de poliposis nasal (si pertinente): Interrogar sobre posibles efectos adversos inmediatos y tardíos, cumplimiento de las dosis, deseo de administración hospitalaria o domiciliaria y registro de número de dosis administradas desde inicio o última revisión. La disposición de sistemas de recordatorios a los pacientes con las fechas recomendadas de administración puede mejorar la adhesión.
Consultas asíncronas: Aunque se aconseja realizar consultas síncronas, la disposición de consultas asíncronas puede ayudar a mejorar la accesibilidad del sistema y su usabilidad para el paciente. En caso de optar por esta modalidad debe disponerse siempre de un correo electrónico seguro con dirección de correo electrónico corporativa. A través de esta vía pueden enviarse al paciente:
- Cuestionarios
- Informes clínicos actualizados.
- Planes de tratamiento nuevos, copia de receta electrónica o receta de farmacia hospitalaria.
- Aplicaciones recomendadas.
- Copias de pruebas de imagen o de laboratorio si lo solicita el paciente.
La consulta remota debe quedar siempre reflejada en la historia clínica del paciente.
Finalizar siempre la consulta preguntando si queda alguna pregunta por responder.
Triaje de rinitis
Requisitos
- Presencia de signos o síntomas compatibles con rinitis en paciente no diagnosticado antes de rinitis (habitualmente remitido por médico de atención primaria u otro especialista) que no pueda acudir a una visita presencial.
- Disposición de teléfono o Internet.
- No sufrir ninguna discapacidad que impida usar ninguno de estos sistemas.
- El paciente menor de <16 años debe estar acompañado por un progenitor o persona responsable.
- Consentimiento verbal o escrito del paciente, que debe reflejarse en la historia clínica. Actualmente la normativa no exige el consentimiento por escrito.
Fase de preparación
Envío de correo electrónico o mensaje de texto en aplicación segura al menos 1 semana antes con:
- Fecha y hora de la visita.
- Solicitud de disponer de informe de su médico remitente con motivo de la consulta.
- Solicitud de disponer de informes clínicos, pruebas de imagen y análisis de sangre anteriores que puedan tener relación con el episodio que motiva la consulta actual.
- El departamento de alergia deberá disponer de un servicio de mensajería segura para que otros médicos puedan solicitar una visita en cualquier momento.
Consulta telemática
Se realiza mediante llamada telefónica o plataforma para videoconsultas. Se aconseja realizar consultas síncronas aunque la disposición de consultas asíncronas puede ayudar a mejorar la accesibilidad del sistema y su usabilidad para el paciente. Durante el su desarrollo de la consulta se abordarán los siguientes aspectos:
Síntomas actuales compatibles con rinitis:
- Se interroga sobre la presencia en los últimos 12 meses de congestión nasal, estornudos, rinorrea clara o espesa, cefalea, disminución o pérdida de olfato, dificultad para conciliar el sueño, etc. Preguntar además sobre la relación de estos síntomas con las estaciones del año, exposición a alérgenos, los cambios de las condiciones ambientales, las infecciones respiratorias y el trabajo.
- Monitorización con MASK-air® App * para el seguimiento diario los síntomas y los medicamentos utilizados.
Antecedentes médicos relevantes: Se evalúa la existencia de síntomas nasales y uso de inhaladores nasales en el pasado y su posible eficacia, posibles diagnósticos anteriores de enfermedad alérgica, presencia de síntomas compatibles con asma estacional, diagnóstico de reflujo gastroesofágico, existencia de obesidad, trastornos en el sueño, enfermedades psiquiátricas y otras enfermedades sistémicas relevantes.
Datos epidemiológicos relevantes: Se interroga sobre el consumo actual y pasado de tabaco/vapeo, la ciudad de residencia, el tipo de vivienda, la presencia de mascotas, la existencia de humedad, alfombras y moqueta en el hogar, el tipo y lugar de trabajo y las aficiones.
Pruebas clínicas disponibles: Analizar informes médicos disponibles de médico/especialista/urgencias, análisis de sangre (examinar número de eosinófilos y valores de IgE total/específica) e informes radiológicos.
Tratamiento: Si se considera necesario, instaurar un tratamiento empírico para aliviar los síntomas del paciente o evaluar la respuesta de los síntomas/signos actuales al tratamiento hasta la siguiente consulta.
Solicitud de pruebas complementarias: Solicitar las pruebas complementarias que se consideraren pertinentes (rinometría, radiografía de senos paranasales/tórax, pruebas cutáneas intraepidérmicas, hemograma, valores de IgE total y específica, estudio de inmunoglobulinas séricas y actividad del complemento y tests de provocación nasal).
Programación de la siguiente visita: Fijar una fecha de consulta presencial para explorar al paciente y evaluar todos los resultados. Esta visita presencial será imprescindible para realizar el diagnóstico o descartar definitivamente el diagnóstico de rinitis.
La consulta remota debe quedar siempre reflejada en la historia clínica del paciente.
Finalizar siempre la consulta preguntando si queda alguna pregunta por responder.
Aplicaciones y páginas web
de apoyo a la consulta telemática en asma
- MASK-air® App *. La aplicación Mobile Airways Sentinel Network (MASK) permite monitorizar diariamente los síntomas y los medicamentos utilizados. Contiene una lista de todos los medicamentos que se han adaptado a cada país y una escala analógica visual coloreada para medir el control de la RA y la respuesta al tratamiento.
MASK-air® actualmente está disponible en 27 países y 19 idiomas con alrededor de 35.000 usuarios. Este uso intensivo permitió adquirir mucha información sobre los pacientes con AR. En particular, existe evidencia de que los pacientes con AR tienen un mal cumplimiento del tratamiento; la mayoría de los pacientes usan automedicación, tratamientos a demanda y cambian de terapia. Curiosamente, el uso de MASK-air® nos mostró que la mayoría de los pacientes no logran cumplir con el tratamiento. Los antihistamínicos orales son los medicamentos más utilizados y dispensados inadecuadamente en la farmacia. El control de la RA está bien correlacionado con el uso de medicamentos, por ejemplo, cuando la AR no estaba controlada, los pacientes tomaban un mayor número de medicamentos.
Monitorizar el control de la RA es la piedra angular de manejo correcto. Consistentemente, la VAS nos permite medir el grado de control de la RA, ya que valores < 5 expresaban un control deficiente. Los pacientes con RA con comorbilidades presentan síntomas más graves. En particular, los síntomas oculares fueron más comunes en pacientes polisensibilizados.
Además, hay que subrayar que la aplicación MASK (disponible en la web como MASK-air®) constituye una buena práctica de salud digital y de atención digital, integrada y centrada en la persona para pacientes con rinitis alérgica.
Los pacientes con RA con comorbilidades presentan síntomas más graves. En particular, los síntomas oculares fueron más comunes en pacientes polisensibilizados.
Además, hay que subrayar que la aplicación MASK (disponible en la web como MASK-air®) constituye una buena práctica de salud digital y de atención digital, integrada y centrada en la persona para pacientes con rinitis alérgica. - Self-Management in Allergic Rhinitis: Strategies, Outcomes and Integration into Clinical Care. Ciprandi, Giorgio. JOURNAL OF ASTHMA AND ALLERGY [ISSN: 1178-6965]. J Asthma Allergy. 2023;161087-1095. PMID: 37818035. DOI: 10.2147/JAA.S273478.
- Concentraciones ambientales de pólenes de SEAIC: https://www.polenes.com/home
- Concentraciones ambientales de pólenes (aplicación móvil). Descargable en https://play.google.com/store/apps/details?id=screencode.pollenwarndienst&hl=es&gl=US
- Alertas sobre concentraciones ambientales de pólenes (aplicación móvil). Descargable en https://play.google.com/store/apps/details?id=alerte.pollen&hl=es&gl=US
- Herramienta para el control de los síntomas del asma a través de plataforma Control Asmthapp. Disponible en: https://controlasmapp.com/login.
- Información sobre el clima AEMET: https://www.aemet.es/es
- Control de dosis de inhaladores administradas: https://propellerhealth.com
- Control de dosis de inhaladores administradas HeroTracker: HeroTracker® Sense a Gold Winner in the InnoPack 2022 China Awards’ | Aptar Digital Health
- Control de dosis: Adherium – Adherium

