resultados de la búsqueda: asma/wp-content/uploads/profesionales/aviso-importante/cme-jiaci
Desabastecimiento de Terbasmin Turbuhaler
Apreciados socios:
Os hacemos llegar en pdf adjunto esta información importante relativa al suministro del producto Terbasmin Turbuhaler que nos envían desde el laboratorio AstraZeneca.
Un cordial saludo,
Dr. Pedro Ojeda
—————————————–
Documento para la descarga:
Encuesta ISO
Estimados compañeros:
Desde el Comité de de Calidad y Seguridad Asistencial de la SEAIC nos gustaría llevar a cabo una encuesta, a la que se puede acceder desde este enlace, para conocer el estado actual de acreditación de calidad de los servicios de alergia y poder llevar a cabo medidas futuras para tratar de potenciar este aspecto.
La acreditación más extendida en el ámbito sanitario es la certificación de sistemas de gestión de la calidad UNE-EN ISO 9001, cuya última revisión data del año 2015. Esta norma internacional es elaborada por la International Organization for Standardization (ISO) y es otorgada en España por AENOR (Asociación Española de Normalización y Certificación). Promueve la adopción de un enfoque basado en procesos cuando se desarrolla, implanta y mejora la eficacia de un sistema de gestión de la calidad, basado a su vez en el ciclo de mejora continua PDCA (Planificar, Hacer, Comprobar, Actuar).
Creemos que es importante poder acreditar el compromiso que ya tenemos todos con la calidad y seguridad asistencial en nuestra práctica diaria y además con este tipo de sistemas se fomenta la continua mejora de nuestra asistencia.
Muchas gracias por vuestra colaboración,
Comité de Calidad y Seguridad Asistencial de la SEAIC
Reacciones adversas a vacunas en la era COVID-19
Las vacunas son elementos fundamentales en las estrategias de salud pública, pues ayudan a reducir la expansión, morbilidad y mortalidad asociadas a las enfermedades infecciosas. La vacunación es importante no sólo a nivel individual, sino también a nivel poblacional. Los programas de vacunación COVID-19 son un ejemplo del gran valor de esta estrategia de salud pública a todos los niveles.
Se administran millones de dosis de vacunas al año en todo el mundo, siendo el riesgo de reacciones adversas bajo y, en el caso de reacciones alérgicas graves como la anafilaxia, el riesgo es aún menor. Esta baja incidencia de reacciones adversas observadas, incluso en las nuevas vacunas COVID-19, es otra de las razones para no retrasar o cancelar la administración de posteriores dosis.
Las reacciones a vacunas pueden ser de tipo alérgico o no alérgico, y ser debidas tanto al agente infeccioso que contienen como a alguno de los componentes utilizados en el proceso de fabricación de esa vacuna.
El estudio alergológico sólo es necesario en aquellas personas con historia de alergia a uno de los componentes de la vacuna que se desea administrar o que hayan presentado reacción alérgica con una vacuna en el pasado. El análisis detallado de la composición y el estudio alergológico adecuado, pueden ayudar a identificar el alérgeno responsable y el riesgo individual de sufrir una reacción posterior.
Recientemente hemos publicado una revisión donde se recogen los tipos y riesgos de reacciones adversas asociados con las vacunas anti-infecciosas, incluidas las nuevas vacunas COVID-19. Nuestro estudio también proporciona pautas para el diagnóstico preciso de estas reacciones e indicaciones para la administración controlada de nuevas dosis.
El objetivo final es mejorar la seguridad individual, asegurar la vacunación del mayor número posible de personas y que las personas con alergia puedan ser vacunadas en la misma medida que el resto de la población, ofreciéndoles alternativas si es necesario.
Todos estos enfoques podrían ayudar a eliminar barreras a la vacunación en personas con reacciones adversas a vacunas y a planificar su administración de manera segura.
Acceso al artículo completo en el siguiente enlace: https://link.springer.com/article/10.1007/s40521-022-00311-8
Dra. Patricia Prieto Montaño. Facultativo Especialista Alergología. Hospital General Universitario Albacete. Comité de Alergia Infantil SEAIC
Se constituyó Federación Iberoamericana Apícola
Fuente: www.diariolatribuna.cl
ueva Federación será un foro internacional de dialogo, coordinación e intercambio para generar políticas y acciones para favorecer el desarrollo y la integración apícola iberoamericano psosionando este bloque apícola en el escenario internacional.
Con la firma del acta fundacional de la Federación Iberoamericana Apícola, se clausuró el sábado 14, el Megaevento apícola, que convirtió a Concepción en la capital Mundial de la miel, en el 9 al 13 de julio.
Esa nueva Federación será un foro internacional de dialogo, coordinación e intercambio para generar políticas y acciones para favorecer el desarrollo y la integración apícola iberoamericano y posicionar este bloque apícola en el escenario internacional.
En el evento participaron más de mil quinientos productores apícolas nacionales, y de ellos más de seiscientos pertenecientes a pequeños productores de miel. También se presentaron ciento siete trabajos dedicados al mundo apícola, como 60 stands de miel o subproductos de ellas.
Asimismo, en el simposio apícola se tocaron diversos temas clave para el desarrollo de este rubro en el país, como sanitarios de comercialización, innovación y tecnológicos. La actividad contó con la presencia de la Ministra de Agricultura Marigen Hornkol, el Director nacional de INDAP Hernán Rojas, el subdirector de Prochile Manuel Valencia, y representantes de la Organización mundial de Apicultura.
En la ceremonia de clausura el Seremi de Agricultura, Andrés Castillo reconoció el éxito del Noveno Congreso Iberoamericano de Apicultura y el compromiso del Gobierno, a través del Ministerio de Agricultura y del gobierno regional para respaldar la solicitud planteada por los apicultores de Chile para ser la sede del encuentro más importante del mundo, como es APIMONDIA 2015.
Según la Directora de ProChile, Carmen Gloria Cerda, el gobierno se esfuerza por «fortalecer la organización y asociatividad en el sector y velar por el cumplimiento de las normas de calidad y certificación de los más exigentes mercados internacionales». Además, agradeció la realización del Mega Evento en la región del Bío Bío, zona que produce casi el 40% de la miel nacional, y la coordinación interinstitucional con otras entidades públicas que ha hecho posible el éxito de este encuentro..
Cabe destacar que el Ministerio de Agricultura, a través de sus distintos servicios, fundamentalmente INDAP y FIA, junto a ProChile, han invertido importantes recursos de apoyo al desarrollo apícola del país.
En el país existen más de 8 mil 500 apicultores distribuidos por toda nuestra geografía ya que la polinización en el campo tiene un efecto multiplicador generando valor de entre 10 a 30 veces el costo de las acciones de polinización.
SEAIC recuerda: precaución con las alergias en Halloween
Con motivo de la celebración de la festividad de Halloween, la SEAIC recuerda la importancia de extremar las precauciones para prevenir reacciones alérgicas graves en niños con alergia cutánea y a alimentos
- En España, aproximadamente el 25% de la población infantil padece alguna alergia: entre las más frecuentes se encuentran las alergias a alimentos y la alergia cutánea.
- Los frutos secos, la leche y el huevo suelen ser los alérgenos que provocan más reacciones alérgicas entre la población infantil.
- El autoinyector de adrenalina resulta un elemento clave y fundamental en el caso de que un niño sufra una anafilaxia (reacción alérgica grave): por eso es muy importante que tanto cuidadores como familiares sepan utilizarlo correctamente.
“La quimioterapia puede dar alergia. Los alergólogos podemos ayudar a que los pacientes la vuelvan a tolerar si la necesitan”
La alergia a la quimioterapia, al igual que la alergia a otros medicamentos es una reacción en la cual el sistema inmunológico, que es el responsable de protegernos de agresiones externas, produce una respuesta contra un fármaco empleado para tratar el cáncer. Normalmente, las personas no deberían reaccionar a la quimioterapia, pero en determinadas circunstancias pueden presentar este tipo de respuesta.
Las reacciones alérgicas por estos fármacos generalmente son de 2 tipos:
Las reacciones inmediatas, es decir, aquellas que comienzan rápidamente tras la administración de la quimioterapia. Suelen ser graves, incluso pueden afectar varios órganos simultáneamente, en cuyo caso se trataría de una anafilaxia que es una reacción generalizada que puede poner en peligro la vida. En este tipo de reacciones los síntomas pueden incluir ronchas, picor o enrojecimiento de la piel, hinchazón de cualquier parte del cuerpo, opresión de garganta, afonía, dificultad o pitos al respirar, náuseas, vómitos, dolor abdominal, mareos, dolor de espalda, tiritonas, fiebre o desmayos.
Las reacciones tardías las cuales suelen aparecer una hora después de haber acabado el tratamiento, siendo usual que se presenten tras un tiempo superior a 6 horas. Este tipo no suele ser grave y generalmente causa erupción en la piel, episodios de hinchazón o fiebre.
En cualquier caso, el Alergólogo es el especialista que debe estudiar y confirmar la posible alergia. Si se confirma y el especialista en Oncología recomienda continuar con la misma quimioterapia (porque es la mejor línea de tratamiento para ese cáncer), el alergólogo puede realizar una desensibilización, que en muchos casos es la única forma en la que se puede volver a dar el mismo fármaco en condiciones seguras para evitar una reacción similar o más grave.
La desensibilización es un procedimiento que debe ser realizado en un ambiente hospitalario y bajo supervisión de un alergólogo experto en su ejecución. Consiste en engañar a las células responsables de la alergia (llamadas mastocitos), administrando la quimioterapia de manera gradual y en tiempos muy definidos, para que la persona tolere temporalmente el fármaco sin que desarrolle una nueva reacción alérgica.
La forma en la que se realiza una desensibilización dependerá de la vía por la que se administra habitualmente la quimioterapia, con lo cual puede ser por vía oral, subcutánea o intravenosa entre otras, pero siempre debe ser realizada por un especialista en Alergología.
Un aspecto importante de las desensibilizaciones es que solo tienen un efecto temporal, esto quiere decir, que cada vez que se necesite dar la misma quimioterapia, se deberá realizar una nueva desensibilización.
Recuerde que el Alergólogo es el único especialista formado para ayudarle con estas reacciones.
Dr. Teodorikez Wilfox Jiménez Rodríguez.
Adjunto de la Sección de Alergología.
Coordinador de la Unidad de Desensibilización a Fármacos.
Hospital General Universitario Dr. Balmis, ISABIAL, Alicante, España.
Jimenez_teorod@gva.es
Comentario a la revisión de la EAACI sobre alergia a fármacos en niños
En el número 2 del volumen 71 de la revista Allergy, que corresponde al mes de Febrero de 2016, se ha publicado muy recientemente una interesante revisión sobre la Alergia a los Medicamentos en la infancia, en la que se exponen datos relativos a la epidemiología, la clínica, el diagnóstico y el manejo de este tipo de reacciones en la población infantil. También se mencionan algunas necesidades insatisfechas y las potenciales líneas futuras de investigación en este campo.
El artículo repasa los distintos aspectos de las reacciones de hipersensibilidad a medicamentos en la infancia haciendo hincapié en algunas particularidades especiales en la infancia, y realizando las comparaciones oportunas con las reacciones sufridas por los adultos. Gran parte de la información y las líneas de actuación se extrapolan de los conocimientos sobre alergia a medicamentos en la población adulta.
EL IMPACTO DE UNA ETIQUETA DE ALERGIA A ANTIBIÓTICOS BETALACTÁMICOS. LA IMPORTANCIA DE UN DIAGNÓSTICO CORRECTO.
El impacto de una etiqueta de alergia a antibióticos betalactámicos es significativo y puede tener consecuencias negativas tanto para la salud del paciente como para el manejo de su tratamiento médico. Los betalactámicos (penicilinas, cefalosporinas, carbapenemas) son los antibióticos más utilizados para tratar diversas infecciones bacterianas. Las penicilinas son también los antibióticos que producen con mayor frecuencia reacciones alérgicas. Sin embargo, la mayoría de los pacientes etiquetados como alérgicos a penicilinas realmente no lo son. En un porcentaje importante de casos, la colocación de una etiqueta de alergia se realiza a partir de cualquier reacción adversa coincidente con la administración del antibiótico, sin haber realizado un estudio alergológico. Si un paciente es etiquetado incorrectamente como alérgico a este tipo de antibióticos, puede conllevar varios problemas asociados:
1. Limitación de opciones terapéuticas: Los antibióticos betalactámicos son una de las opciones más efectivas para tratar infecciones bacterianas. Si un paciente es etiquetado erróneamente como alérgico, los médicos pueden verse limitados en las opciones de tratamiento disponibles, lo que podría resultar en el uso de antibióticos menos efectivos o más costosos.
2. Mayor riesgo de infecciones: El uso de antibióticos alternativos podría no ser tan efectivo en el tratamiento de ciertas infecciones. Esto podría resultar en una mayor duración de la enfermedad, recurrencias de infecciones y un mayor riesgo de complicaciones.
3. Mayor resistencia a antibióticos: El uso inapropiado y excesivo de antibióticos alternativos debido a una etiqueta de alergia falsa podría contribuir al problema global de la resistencia a los antibióticos. Esto sucede cuando las bacterias desarrollan la capacidad de resistir los efectos de los medicamentos, lo que dificulta el tratamiento de infecciones futuras.
4. Costos económicos: El uso de antibióticos alternativos o más avanzados puede ser más caro que el uso de antibióticos betalactámicos estándar. Esto podría aumentar los costes de la atención médica tanto para el paciente como para el sistema de salud a nivel global.
En definitiva, un diagnóstico preciso es esencial para garantizar que los pacientes reciban el tratamiento adecuado y evitar las consecuencias negativas asociadas con una etiqueta de alergia incorrecta. Por ello es fundamental realizar un estudio de alergia tanto para descartar como para confirmar el diagnóstico de alergia a betalactámicos, y en este último caso, ofrecer una alternativa de tratamiento.
Alicia Gallardo Higueras
Hospital Universitario de Salamanca
La importancia de las trazas en la alergia a alimentos
Los pacientes alérgicos a alimentos deben evitar los productos que contienen o pueden contener aquellos a los que el paciente es alérgico. Haber tolerado alimentos con trazas, no garantiza que vaya a seguir haciéndolo en el futuro.
El tratamiento de elección de la alergia a alimentos consiste en algo tan sencillo, pero a un mismo tiempo tan complicado, como es la evitación de aquellos productos que la desencadenan. Esta tarea, aparentemente simple, se ve dificultada por los métodos de fabricación y manipulación por los que pasan la mayoría de productos alimenticios que se consumen habitualmente.
Hay alimentos cuya evitación es relativamente sencilla, pero su completa eliminación de la dieta adquiere tintes trágicos cuando hablamos de leche, huevo, frutos secos o cereales que, a su vez, son algunos de los desencadenantes de alergia más frecuentes, especialmente en los primeros años de vida. Y es aquí donde entra en escena una palabra temida por la mayoría de los padres de niños alérgicos: las trazas.
Microbiota y alergia alimentaria – una nueva herramienta para su tratamiento
Lo primero, ¿Qué es eso de la microbiota intestinal?
La microbiota intestinal se define como la comunidad de microorganismos que habita en nuestro tracto digestivo. Esta comunidad está formada por una gran variedad de bacterias, hongos, virus y otros microorganismos que desempeñan un papel fundamental en la salud humana.
La composición de la microbiota intestinal depende de factores como la genética, la dieta, el modo de nacimiento, el tipo de lactancia y la toma de antibióticos entre otros, sobre todo en los tres primeros años de vida, que es cuando se establece la composición de nuestra microbiota intestinal que tiende a persistir en la vida adulta.
Nuestro estilo de vida urbano e industrializado nos expone a una menor diversidad microbiana y hace que esa exposición microbiana sea frente a una serie ¿concreta? O ¿microorganismos específicos? de microorganismos, lo que se traduce en una menor diversidad de nuestra microbiota intestinal y el desarrollo de una microbiota intestinal ¿específica? concreta que a su vez se ha relacionado con un mayor riesgo de desarrollar una patología alérgica en general y alergia alimentaria en concreto.
En los últimos años, se ha demostrado que la microbiota intestinal juega un papel importante en la alergia alimentaria, lo que hace plantearnos si este papel podría aprovecharse a nuestro favor para prevenir e incluso llegar a tratar la alergia alimentaria.
Pero… ¿y qué es exactamente la alergia alimentaria?
La alergia alimentaria es una reacción exagerada e inapropiada del sistema inmunológico ante la proteína de un alimento específico. Puede producir diferentes síntomas desde los más leves (ej. picor en la boca) hasta las reacciones más graves potencialmente mortales llamadas anafilaxias.
¿Qué relación existe entre la microbiota intestinal y la alergia alimentaria?
Entre las funciones de la microbiota intestinal se encuentra el desarrollo y mantenimiento de un sistema inmunológico saludable.
Cuando se produce la introducción de la alimentación complementaria en los lactantes, la microbiota intestinal juega un papel fundamental en el desarrollo de tolerancia oral a los alimentos. Se trata de un momento crucial en el que una microbiota intestinal alterada puede contribuir a la aparición y desarrollo de la alergia alimentaria. A continuación, resumimos los hallazgos más relevantes obtenidos en estudios observacionales y preclínicos que apuntan al papel de la microbiota intestinal en el desarrollo de alergia alimentaria:
- Determinadas exposiciones microbianas en la primera infancia se asocian a menor o mayor riesgo de desarrollar alergia alimentaria. Así, tener hermanos mayores o perro en domicilio durante el primer año de vida se asocia a un menor riesgo de desarrollar alergia a huevo al año de edad, mientras que nacer mediante cesárea se asocia a un mayor riesgo de tener alergia alimentaria.
- La composición de la microbiota intestinal en los primeros meses de vida, se asocia a riesgo de desarrollar sensibilización alimentaria (el paso previo a una posible alergia alimentaria) en los primeros años de vida.
- La composición de la microbiota intestinal de niños con alergia alimentaria es distinta a la de niños sin alergia alimentaria.
- En niños con alergia alimentaria, la composición de su microbiota intestinal en los primeros meses de vida podría estar asociada a la adquisición de tolerancia espontánea en los siguientes años.
- Modelos murinos han demostrado que: (i) la microbiota intestinal tiene un papel supresor y evita la sensibilización y el desarrollo de alergia alimentaria y que (ii) la susceptibilidad de tener alergia alimentaria se transmite a través de la microbiota fecal.
Los conocimientos adquiridos en estos estudios han sentado las bases para llevar a cabo ensayos clínicos en humanos en los que se emplean probióticos, prebióticos y simbióticos con el fin de manipular la microbiota intestinal existente como herramienta preventiva o terapéutica en la alergia alimentaria. Sin embargo, a día de hoy no existe evidencia científica suficiente que avale el empleo de estas terapias microbianas para prevenir o tratar la alergia alimentaria aunque sin duda es un campo prometedor en el que seguir trabajando.
Para ampliar: video en youtube de la Dra. Venter sobre el papel de la microbiota en la alergia alimentaria: (2023) Youtube.com: https://www.youtube.com/watch?v=IpZXU-iKF9A (Accessed: 14 February 2023).
Dra. Isabel Fernández de Alba Porcel, Hospital HLA Inmaculada, Granada. Comité de Alergia Infantil
Bibliografía
- Azad MB, Konya T, Guttman DS, Field CJ, Sears MR, HayGlass KT, Mandhane PJ, Turvey SE, Subbarao P, Becker AB, Scott JA, Kozyrskyj AL; CHILD Study Investigators. Infant gut microbiota and food sensitization: associations in the first year of life. Clin Exp Allergy. 2015 Mar;45(3):632-43. doi: 10.1111/cea.12487. PMID: 25599982.
- Bager P, Wohlfahrt J, Westergaard T. Caesarean delivery and risk of atopy and allergic disease: meta-analyses. Clin Exp Allergy. 2008 Apr;38(4):634-42. doi: 10.1111/j.1365-2222.2008.02939.x. Epub 2008 Feb 11. PMID: 18266879.
- Bunyavanich S, Berin MC. Food allergy and the microbiome: Current understandings and future directions. J Allergy Clin Immunol. 2019 Dec;144(6):1468-1477
- Bunyavanich S, Shen N, Grishin A, Wood R, Burks W, Dawson P, Jones SM, Leung DYM, Sampson H, Sicherer S, Clemente JC. Early-life gut microbiome composition and milk allergy resolution. J Allergy Clin Immunol. 2016 Oct;138(4):1122-1130. doi: 10.1016/j.jaci.2016.03.041. Epub 2016 May 10. PMID: 27292825; PMCID: PMC5056801.
- Fazlollahi M, Chun Y, Grishin A, Wood RA, Burks AW, Dawson P, Jones SM, Leung DYM, Sampson HA, Sicherer SH, Bunyavanich S. Early-life gut microbiome and egg allergy. Allergy. 2018 Jul;73(7):1515-1524. doi: 10.1111/all.13389. Epub 2018 Mar 15. PMID: 29318631; PMCID: PMC6436531.
- Halken S, Muraro A, de Silva D, Khaleva E, Angier E, Arasi S, Arshad H, Bahnson HT, Beyer K, Boyle R, du Toit G, Ebisawa M, Eigenmann P, Grimshaw K, Hoest A, Jones C, Lack G, Nadeau K, O’Mahony L, Szajewska H, Venter C, Verhasselt V, Wong GWK, Roberts G; European Academy of Allergy and Clinical Immunology Food Allergy and Anaphylaxis Guidelines Group. EAACI guideline: Preventing the development of food allergy in infants and young children (2020 update). Pediatr Allergy Immunol. 2021 Jul;32(5):843-858. doi: 10.1111/pai.13496. Epub 2021 Mar 29. PMID: 33710678.
- Jungles KN, Jungles KM, Greenfield L, Mahdavinia M. The Infant Microbiome and Its Impact on Development of Food Allergy. Immunol Allergy Clin North Am. 2021 May;41(2):285-299.
- Koplin JJ, Dharmage SC, Ponsonby AL, Tang ML, Lowe AJ, Gurrin LC, Osborne NJ, Martin PE, Robinson MN, Wake M, Hill DJ, Allen KJ; HealthNuts Investigators. Environmental and demographic risk factors for egg allergy in a population-based study of infants. Allergy. 2012 Nov;67(11):1415-22. doi: 10.1111/all.12015. Epub 2012 Sep 7. PMID: 22957661.
- Noval Rivas M, Burton OT, Wise P, Zhang YQ, Hobson SA, Garcia Lloret M, Chehoud C, Kuczynski J, DeSantis T, Warrington J, Hyde ER, Petrosino JF, Gerber GK, Bry L, Oettgen HC, Mazmanian SK, Chatila TA. A microbiota signature associated with experimental food allergy promotes allergic sensitization and anaphylaxis. J Allergy Clin Immunol.2013 Jan;131(1):201-12. doi: 10.1016/j.jaci.2012.10.026. Epub 2012 Nov 30. PMID: 23201093; PMCID: PMC3860814.
- Otero, Olalla (2022) El revolucionario mundo de los probióticos: Qué son, cómo funcionan y para qué sirven. Barcelona, Alienta editorial.
- Rachid R, Stephen-Victor E, Chatila TA. The microbial origins of food allergy. J Allergy Clin Immunol. 2021Mar;147(3):808-813. doi: 10.1016/j.jaci.2020.12.624. Epub 2020 Dec 22. PMID: 33347905; PMCID: PMC8096615.
- Savage JH, Lee-Sarwar KA, Sordillo J, Bunyavanich S, Zhou Y, O’Connor G, Sandel M, Bacharier LB, Zeiger R, Sodergren E, Weinstock GM, Gold DR, Weiss ST, Litonjua AA. A prospective microbiome-wide association study of food sensitization and food allergy in early childhood. Allergy. 2018 Jan;73(1):145-152. doi: 10.1111/all.13232. Epub 2017 Aug 2. PMID: 28632934; PMCID: PMC5921051.
Carta del CNPT
Apreciados socios:
Adjunto reenviamos y publicamos el correo recibido de la Comisión Nacional para la Prevención del Tabaquismo, de la que nuestra Sociedad es miembro y está representada por el Dr. Abengózar.
Un cordial saludo
Dr. Pedro Ojeda
Secretario de la Junta Directiva de la Sociedad Española de Alergología e Inmunología Clínica
————————
Estimado Presidente y amigo:
Unas breves líneas para felicitarte este nuevo año y agradecerte nuevamente tu participación y la de tu Sociedad en nuestro Comité.
Como habrás podido ver en los medios de comunicación, nuestra presencia en los últimos días de 2011 y los primeros de 2012 ha sido bastante importante. Las fechas de principio de año suelen coincidir con un aumento en la población fumadora de los intentos de dejarlo y además, en esta ocasión, nos ha tocado hacer balance del año que llevamos ya con la nueva ley del tabaco. La verdad es que no podía haber sido más positivo y así lo reflejamos en la nota de prensa que aprovecho para adjuntarte.
Por otro lado hemos recibido la noticia grata, aunque lógica y esperada, de que el nuevo Gobierno no piensa retroceder en ningún punto de dicha ley, a pesar de algunas noticias que apuntaban en otro sentido.
Aunque estamos en una buena situación, creemos que todavía nos quedan aspectos que mejorar, como la fiscalidad y los precios, la información clara a la población de los riesgos del tabaco, la atención y tratamiento de los fumadores y la participación activa de nuestro país en la reforma de la directiva de productos del tabaco que se está llevando a cabo en la Unión Europea.
Esperamos seguir contando con tu apoyo y colaboración en este nuevo año, pues la fuerza que tenemos os la debemos a todos nuestros miembros.
Recibe un fuerte abrazo
Francisco Rodríguez Lozano
Presidente
El zumbido de las abejas llega a las grandes ciudades
Fuente: JESSICA M. PASKO / AP (ALBANY, Nueva York) para elNuevoHerald.com.
Cuando Cindy Barclay pregunta a los visitantes que se acercan a su establecimiento en el mercado campesino local si quieren probar la miel de abejas del downtown de Albany, éstos con frecuencia se asombran.
»Creen que estoy bromeando o les resulta difícil creer que es de aquí mismo», dice Barclay, que mantiene apiarios en su patio, a sólo unas cuadras del capitolio del estado de Nueva York.
Rodeada por edificios de apartamentos, Barclay usa un ahumador para calmar a las abejas y comienza a abrir uno de los panales de su patio. Los pájaros cantan y el tráfico ruge en el fondo mientras las abejas comienzan a zumbar.
Las abejas de Barclay colectan el polen del cercano Parque Washington Park y de los árboles y los canteros de flores de las calles de la ciudad. Barclay, su esposo y el hijo de ambos de 18 meses, tienen otros dos apiarios en los suburbios. Han estado ocupándose de esto por los últimos siete años.
Como Barclay, los habitantes de las ciudades en el país están percatándose con rapidez del atractivo de la apicultura urbana. Las grandes ciudades cumo Chicago, Seattle, Boston, Dallas y San Francisco están incluso promoviendo la apicultura para la salud de la polinización, para mantener la vegetación de la ciudad verde y exuberante.
En la ciudad de Nueva York hay un creciente número de apicultores que atienden las abejas en jardines comunitarios y sobre los techos de edificios, aún cuando es técnicamente ilegal mantener las abejas ahí. Los legisladores planean reexaminar la ley de la ciudad que clasifica los panales como nidos de »animales salvajes y feroces» junto con a leones, mangostas y cocodrilos.
El hobby se ha vuelto más importante en medio de la creciente preocupación por la muerte masiva de abejas atribuida a una misteriosa enfermedad que hace que las abejas adultas abandonen sus panales, y que es conocida como la enfermedad del colapso de la colonia (CCD por su sigla en inglés). Los científicos están batallando para entender lo que se oculta detrás del problema.
»No hay nada tan bueno y fácil de manejar como los panales de abejas en términos de la polinización de un número grande de cosechas», señala Kim Kaplan, vocera del servicio de investigaciones del Departamento Agricultura de EEUU. «Tenemos menos abejas que nunca antes y las que hay están sometidas al mayor estrés que hayan soportado nunca, no sólo por la enfermedad del colapso de la colonia, sino también por otras enfermedades, por parásitos y por una creciente demanda».
Peter Sinton, presidente de la Asociación de Apicultores de San Francisco, dijo que la membresía de su organización se incrementó grandemente, y cree que ello se debe en buena medida a la preocupación de la gente con la CCD. La afición por la apicultura no ayudará a una polinización comercial intensa, pero ayudará a los jardines en los patios, dijo Kaplan.
Dermatitis atópica en niños: lo último en tratamientos y futuro del manejo en 2025
La dermatitis atópica (DA) es la enfermedad inflamatoria cutánea más frecuente en la infancia y representa un verdadero desafío clínico por su curso crónico-recidivante y el importante impacto que genera en la calidad de vida de los niños y sus familias. En los últimos cinco años, las opciones terapéuticas se han ampliado de manera notable gracias al desarrollo de nuevos fármacos biológicos e inhibidores de JAK. La guía EuroGuiDerm 2025 (segunda actualización de la guía europea) incorpora en su última versión las novedades más relevantes para el manejo de la DA en población pediátrica.
La principal novedad del documento europeo radica en las terapias sistémicas avanzadas para la DA grave. En este escenario, cuando la enfermedad no se controla con un tratamiento tópico optimizado, la EuroGuiDerm 2025 recomienda como primera opción los biológicos. Actualmente existen tres aprobados en población pediátrica: dupilumab, autorizado desde los 6 meses de edad; y lebrikizumab y tralokinumab, indicados a partir de los 12 años. Dupilumab sigue siendo el fármaco de referencia por su amplio rango de edad y su perfil de seguridad favorable. Los anti-IL-13 selectivos ofrecen una eficacia comparable y, en el caso de lebrikizumab, la ventaja de una administración mensual en fase de mantenimiento, lo que mejora la adherencia.
Junto a ellos, los inhibidores orales de JAK se consolidan como una alternativa eficaz. La guía incluye baricitinib, aprobado desde los 2 años, así como abrocitinib y upadacitinib, autorizados a partir de los 12 años. Estos fármacos destacan por su inicio de acción rápido y su alta eficacia en la reducción del prurito y las lesiones. Sin embargo, requieren un seguimiento analítico estrecho debido a potenciales efectos adversos (hematológicos, metabólicos, cardiovasculares e infecciosos), por lo que se reservan a pacientes seleccionados, especialmente cuando no hay acceso o respuesta a biológicos.
Cuando los biológicos y los inhibidores de JAK no están disponibles, la ciclosporina A se mantiene como una opción válida en ciclos cortos bajo supervisión especializada, siendo el único inmunosupresor aprobado en pediatría. Otros inmunosupresores, como metotrexato, azatioprina o micofenolato mofetilo, se utilizan de forma off-label, aunque con evidencia limitada.
A pesar de estos avances, los pilares básicos del tratamiento permanecen inalterables. La restauración de la barrera cutánea mediante el uso sistemático de emolientes continúa siendo el fundamento de toda estrategia terapéutica. Se recomienda su aplicación al menos dos veces al día en toda la superficie corporal, incluso en áreas sin lesiones visibles. La llamada “regla del minuto”, que consiste en aplicar el emoliente en el primer minuto tras el baño, mejora la hidratación y previene la pérdida transepidérmica de agua. Los baños, lejos de estar contraindicados, forman parte del tratamiento si se realizan de forma breve, con agua tibia y limpiadores syndet, seguidos de un secado suave sin fricción.
De forma paralela, el control de factores ambientales —evitar fibras irritantes, reducir la exposición a alérgenos en pacientes sensibilizados, mantener una humedad ambiental estable y limitar irritantes como detergentes o humo de tabaco— contribuye a disminuir los brotes y la severidad. Los programas educativos para pacientes y familias son también un componente esencial, ya que mejoran la adherencia, el manejo diario de la enfermedad y el bienestar psicológico de los afectados.
En el abordaje de los brotes agudos, la primera línea continua siendo el tratamiento tópico. Los corticoides tópicos se recomiendan de manera individualizada según la edad, la localización y la intensidad de las lesiones, en pautas de 1–2 aplicaciones diarias durante un máximo de dos semanas. En zonas sensibles o en casos que requieren mantenimiento prolongado, los inhibidores de la calcineurina (tacrolimus 0,03% y pimecrolimus) son una alternativa no esteroidea clave, indicados desde los 2 años y, en algunos países, desde los 3 meses en el caso de pimecrolimus. Su uso intermitente, dos veces por semana en fases de mantenimiento (“estrategia proactiva”), reduce de forma significativa las recaídas. La guía también contempla el empleo de vendajes húmedos con corticoides de baja o media potencia en brotes extensos y refractarios, así como la fototerapia en adolescentes cuando el tratamiento tópico resulta insuficiente, aunque con un grado de recomendación menor. El uso de corticoides orales no se aconseja de manera rutinaria y debe reservarse únicamente como terapia puente en brotes graves, en ciclos cortos y siempre con monitorización estrecha.
Finalmente, las estrategias de modulación del microbioma se han consolidado como un campo clave en la investigación de la dermatitis atópica. Los probióticos —sobre todo combinaciones de Lactobacillus y Bifidobacterium— han mostrado cierto beneficio en formas moderadas-graves, mientras que los prebióticos (como FOS y GOS) favorecen el crecimiento de bacterias protectoras y refuerzan la barrera cutánea. Su combinación en simbióticos parece especialmente útil en niños a partir del primer año de vida. Además, se están desarrollando terapias innovadoras como los probióticos tópicos con cepas como Roseomonas mucosa o Staphylococcus hominis, capaces de reducir la inflamación y limitar la colonización por S. aureus. Aunque aún faltan estudios que definan qué cepas, dosis y duración son más eficaces, todo apunta a que el microbioma jugará un papel decisivo en el futuro de la dermatitis atópica pediátrica.
En conclusión, la EuroGuiDerm 2025 refleja el cambio de paradigma en la dermatitis atópica pediátrica. Los biológicos y los inhibidores de JAK se consolidan como pilares en los casos graves, sin perder de vista que la base del tratamiento sigue siendo la restauración de la barrera cutánea, el control ambiental y la educación familiar. El f uturo apunta hacia una medicina cada vez más personalizada, en la que la elección del tratamiento dependerá del fenotipo y endotipo clínico, la edad y las comorbilidades de cada paciente con el objetivo último de mejorar la calidad de vida de los niños y los adolescentes afectados.
Autora: Dra. Ana Láinez Nuez. Servicio de alergología, Hospital Vithas Turia, Valencia, Comité de Alergia Infantil SEAIC
- Wollenberg A, Kinberger M, Arents B, Aszodi N, Barbarot S, Bieber T, et al. European Guideline (EuroGuiDerm) on atopic eczema: Living update. J Eur Acad Dermatol Venereol. 2025;39(7):1537–66. doi:10.1111/jdv.20639.
La evolución de la hipersensibilidad a AINEs en el tiempo, ¿podrán algunos pacientes tolerar estos fármacos en el futuro?
Los antiinflamatorios no esteroideos (AINEs) son los fármacos más frecuentemente implicados en las reacciones de hipersensibilidad. Estas reacciones son muy complejas, ya que pueden estar producidas por mecanismos diferentes: por un lado, pueden ser reacciones de intolerancia cruzada (IC), en las que el paciente reacciona a varios AINEs pertenecientes a grupos químicos diferentes en ausencia de un mecanismo inmunológico específico; y por otro, reacciones selectivas, que están inducidas por uno o más AINEs del mismo grupo químico por un mecanismo inmunológico específico (IgE o células T). Las reacciones de IC son las más frecuentes y con un mayor impacto en la calidad de vida de los pacientes ya que, al estar implicados diferentes grupos químicos, se reducen de manera significativa las alternativas terapéuticas. Estas reacciones pueden clasificarse en diferentes categorías en función de los síntomas clínicos manifestados y la presencia o ausencia de enfermedades subyacentes: (i) Enfermedad respiratoria exacerbada por AINEs (EREA); (ii) Enfermedad cutánea exacerbada por AINEs (ECEA); (iii) Urticaria/angioedema inducido por AINE (UAIA).
La hipersensibilidad a los AINEs puede aparecer en cualquier momento de la vida, y aunque se han realizado pocos estudios para analizar la historia natural de esta afección, los datos disponibles son diferentes dependiendo de la entidad clínica.
En las reacciones mediadas por IgE, al igual que ocurre con otros medicamentos como las penicilinas, se ha descrito una pérdida de sensibilidad con el paso del tiempo cuando los pacientes no están expuestos al fármaco. Esta pérdida de sensibilidad se ha visto que ocurre en más de la mitad de los pacientes con reacciones por metamizol tras 6 meses de seguimiento. Sin embargo, hoy en día se desconoce si estos pacientes tolerarían el fármaco y si una nueva exposición daría lugar a que las pruebas resultasen otra vez positivas.
Por otro lado, en las reacciones de IC, hay estudios publicados donde se ha comprobado que a lo largo del tiempo algunos pacientes pueden adquirir de nuevo tolerancia a estos fármacos.
En la ECEA, en la que los pacientes presentan urticaria crónica de base que se exacerba tras la toma del AINE, se ha observado que la intensidad de la reacción a estos medicamentos puede fluctuar dependiendo de la actividad de la urticaria crónica subyacente, y que incluso en hasta un tercio de los pacientes, la hipersensibilidad a los AINEs puede resolverse durante los periodos de remisión de la urticaria crónica.
En la UAIA, se ha descrito que más del 60% de los pacientes pueden tolerar los AINEs en los 6 años siguientes a su última reacción.
Estos resultados ponen de manifiesto la importancia del seguimiento de los pacientes con IC a AINEs y la necesidad de ser reevaluados periódicamente por un alergólogo tras el diagnóstico inicial, ya que un gran número de pacientes podrían estar evitando los AINEs a pesar de no ser ya hipersensibles. Esta cuestión es importante porque los AINEs son uno de los fármacos más consumidos en todo el mundo y en algunos casos son la única opción terapéutica disponible. Sin embargo, a día de hoy no se sabe cuánto tiempo mantendrán los pacientes la tolerancia a los antiinflamatorios y si el contacto repetido con los mismos podría volver a inducir hipersensibilidad a estos fármacos.
Inmaculada Doña
Hospital Regional Universitario de Málaga
Bibliografía:
- Doña I, Barrionuevo E, Salas M, et al. Natural evolution in patients with nonsteroidal anti‐inflammatory drug‐induced urticaria/angioedema. Allergy 2017;72(9):1346‐1355.
- Doña I, Pérez-Sánchez N, Eguiluz-Gracia I,et al. Progress in understanding hypersensitivity reactions to nonsteroidal anti-inflammatory drugs.Allergy 2020;75(3):561-575.
- Gomez E, Blanca‐Lopez N, Torres MJ, et al. Immunoglobulin E‐mediated immediate allergic reactions to dipyrone: value of basophil activation test in the identification of patients. Clin Exp Allergy 2009;39(8):1217‐1224.
- Setkowicz M, Mastalerz L, Podolec‐Rubis M,et al. Clinical course and urinary eicosanoids in patients with aspirin induced urticaria followed up for 4 years. J Allergy Clin Immunol 2009;123(1):174‐178.
Acreditación de Unidades de Inmunoterapia
A continuación puede encontrar los documentos para guiarle a través del proceso de acreditación de una Unidad de Inmunoterapia:
Guía de Acreditación de Unidades de Inmunoterapia
![]() Guía de acreditación de Unidades de Inmunoterapia(2802 descargas)
Guía de acreditación de Unidades de Inmunoterapia(2802 descargas)
INTRODUCCIÓN
La inmunoterapia es el único tratamiento etiológico de las enfermedades alérgicas mediadas por IgE, mediante la modificación de la respuesta inmunológica. Actualmente, contamos con la administración de inmunoterapia por vía subcutánea, sublingual, intradérmica y en tabletas.
La inmunoterapia no es un tratamiento exento de riesgos inherentes a este, por lo que los pacientes deben ser controlados por personal sanitario adecuadamente formado y siguiendo directrices estrictas que garanticen la seguridad de los pacientes
La frecuencia y gravedad de las reacciones por inmunoterapia dependen de múltiples factores que deben ser evaluados por especialistas en Alergología con experiencia en el manejo de los extractos para inmunoterapia.
Las Unidades de Inmunoterapia (UIT) se encuentran situadas en centro sanitarios (hospitales, centros de especialidades, clínicas privadas…) donde se administra la inmunoterapia específica con alérgenos, sobre todo vía subcutánea, con seguridad y capacidad de evaluación del paciente.
Importancia de las Unidades de Inmunoterapia y metodología de acreditación:
Las UIT deben ser la vanguardia de la administración de los diferentes tipos de extractos, siendo coordinadas por especialistas en Alergología, de forma segura y controlada para los pacientes. Por ello, se hace necesario poner en marcha un procedimiento de acreditación de dichas UIT.
La evaluación de las UIT se basará en el cumplimiento de unos criterios que se clasifican en tres niveles: básicos o imprescindibles, avanzados y de excelencia. Según el grado de cumplimiento de estos criterios, las unidades se acreditarán como UIT avanzada o de excelencia. Para obtener las acreditaciones, debe cumplirse el 100% de los criterios básicos o imprescindibles, y, al menos, el 80% de los criterios avanzados para el nivel avanzado, y el mismo porcentaje de los criterios de excelencia para obtener el nivel de excelencia.
La evaluación de toda la documentación se realizará por miembros seleccionados del Comité de Inmunoterapia conforme al listado de comprobaciones publicado (Anexo 3)
El objetivo de la acreditación es mejorar la atención clínica a los pacientes en tratamiento con inmunoterapia específica con alérgenos, siguiendo criterios de buena práctica clínica. Se trata también de mejorar aún más la seguridad de la administración de este tratamiento y poder implementar el manejo de los datos y su aprovechamiento futuro. Sin duda, estamos convencidos desde el Comité de Inmunoterapia de que el presente sistema de acreditación servirá para unificar criterios, implementar mejoras en cada una de las UIT, así como mejorar la práctica clínica habitual e impulsar la investigación en inmunoterapia específica.
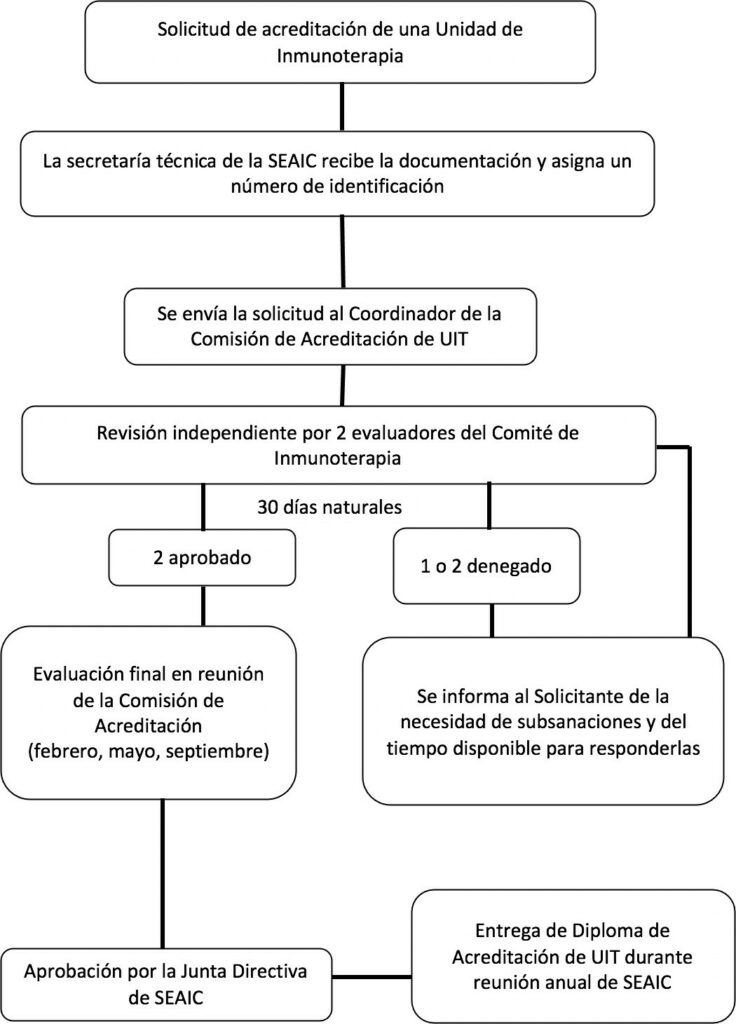
NORMAS Y PROCEMIENTO PARA LA SOLICITUD DE ACREDITACIÓN DE UNIDADES DE INMUNOTERAPIA
- El procedimiento se inicia con la solicitud firmada por el facultativo solicitante y la dirección médica del centro sanitario con los siguientes datos:
- Solicita acreditación: Avanzada o Excelencia
- Nombre del solicitante
- Cargo del solicitante
- Centro de trabajo
- Año de inicio de la Unidad de Inmunoterapia
- Número de pacientes atendidos en la Unidad de Inmunoterapia en el último año
Como normal general, prevalecerá el criterio de veracidad en los datos aportados por el coordinador de la UIT y/o Dirección Médica en los diferentes informes, sin menoscabo de verificaciones o comprobaciones ulteriores por parte de la Comisión de Acreditación de UIT.
- Las solicitudes de acreditación y los documentos adjuntos del centro solicitante serán recibidas por la Secretaría Técnica de la Sociedad Española de Alergología e Inmunología Clínica (SEAIC) que confirmará la recepción de la documentación al solicitante por correo electrónico.
- La Secretaría Técnica de la SEAIC comprobará que se ha recibido toda la documentación requerida y asignará un número de identificación único para cada solicitud. A través de un correo electrónico, confirmará al solicitante la recepción, el número de identificación asignado a la solicitud y se informará de que la solicitud pasa a trámite de evaluación.
- La Secretaría Técnica de la SEAIC enviará la solicitud al Coordinador de la Comisión de Acreditación de UIT, que procederá a la asignación de los evaluadores.
- Cada solicitud es valorada por dos evaluadores del Comité de Inmunoterapia que revisan los documentos e informes de forma Los evaluadores cuentan con un plazo de 30 días naturales para emitir el resultado de la evaluación al Coordinador de la Comisión de Acreditación de UIT.
- Se puede solicitar la acreditación de UIT de nivel AVANZADO y nivel EXCELENTE. Para obtener la acreditación todas las UIT deben cumplir un 100% de los criterios básicos o imprescindibles y:
- al menos el 80% de los criterios avanzados para la acreditación de UIT Avanzada.
- al menos un 80% de los criterios de excelencia para la acreditación de UIT de
- El resultado puede se “aprobada” en el caso de que se cumpla el porcentaje necesario de los requisitos para la acreditación solicitada; o “denegada” en el caso de no se cumpla.
- En caso de que uno o ambos evaluadores emitan una valoración negativa, se comunicarán al solicitante las subsanaciones que debe realizar mediante correo electrónico.
- Cuando se reciba la contestación a las subsanaciones, estas serán evaluadas de nuevo por los revisores, siguiendo el mismo proceso descrito anteriormente.
- Cuando el dictamen de ambos evaluadores sea favorable, la solicitud pasará a ser evaluada en la siguiente reunión de la Comisión de Acreditación para la aprobación final de la acreditación de la La Comisión de Acreditación celebra tres reuniones anuales (febrero, mayo y septiembre).
- Tras la aprobación de la acreditación de la UIT por la Comisión de Acreditación, la solicitud será presentada a la Junta Directiva de la SEAIC que otorgará la aprobación
- El solicitante recibirá notificación de la concesión de acreditación en los siguientes 15 días hábiles tras la aprobación definitiva por la Junta Directiva de la SEAIC.
- Las UIT acreditadas recibirán el Diploma de Acreditación durante la reunión nacional anual de la SEAIC.
- Las UIT acreditadas deberán re-acreditarse cada 5 años.
¿CÓMO TRAMITAR SU SOLICITUD?
1) PREPARE SU SOLICITUD
1.1) VERIFIQUE QUE SU UNIDAD DE IT CUMPLA CON LOS CRITERIOS BÁSICOS DE ACREDITACIÓN Y VALORE EL TIPO DE SOLICITUD QUE QUIERE PRESENTAR.
Descargue el listado de criterios para la acreditación (Anexo I)
1.2) RECOJA LA DOCUMENTACIÓN QUE TIENE QUE REMITIR JUNTO CON SU SOLICITUD. Rogamos
que nombre los archivos o anexos de manera clara para facilitar su clasificación. (por ejemplo: Doc1 Informe jefe, Doc2 CV etc. Es aconsejable que incluya una lista con la relación de documentos remitidos).
Descargue la lista de documentación requerida para la acreditación (Anexo II)
Descargue la lista de verificación (Anexo III checklist)
2) PRESENTE SU SOLICITUD DE MANERA TELEMÁTICA
2.1) SELECCIONE EL TIPO DE ACREDITACIÓN QUE QUIERE SOLICITAR y pinche en el enlace
correspondiente. COMPLETE EL FORMULARIO ONLINE.
ACCESO A SOLICITUD ONLINE de UIT AVANZADA
ACCESO A SOLICITUD ONLINE UIT DE EXCELENCIA
IMPORTANTE: el formulario de solicitud debe cumplimentarse todo de una vez. No permite que se pueda guardar en borrador. Sin embargo, sí permite volver a editarlo una vez que se ha enviado es decir que mediante un enlace podrá hacer alguna corrección si hubiera cometido algún error.
2.2) ENVÍE TODA LA DOCUMENTACIÓN NECESARIA PARA SU SOLICITUD.
Dirección de envío: uit@seaic.org
ANEXO I Listado de criterios para la acreditación de Unidades de Inmunoterapia
![]() Anexo 1: Listado de criterios para la acreditación de Unidades de Inmunoterapia(2740 descargas)
Anexo 1: Listado de criterios para la acreditación de Unidades de Inmunoterapia(2740 descargas)
CRITERIOS BÁSICOS (IMPRESCINDIBLES)
1. Un alergólogo o enfermera con acceso al alergólogo.
2. Un alergólogo o enfermera disponible (por cercanía y acceso) tras la administración del
tratamiento para responder cuestiones durante aproximadamente 10-20 minutos por paciente y dosis administrada.
3. Una enfermera accesible rápidamente (por cercanía y acceso) para responder preguntas incluso en caso de que el alergólogo no esté disponible.
4. Consulta médica específica, o un área de enfermería específica, como un área de consulta para exploración y evaluación de pacientes (estos espacios podrían compartirse con otras actividades).
5. Área que permita la observación del paciente después del tratamiento durante al menos 30 minutos.
6. Área de espera (sillas para los pacientes y niños, o dependientes).
7. Una camilla, escritorio para el médico, armarios para el almacenamiento de suministros y neveras si se almacenan extractos.
8. Medicación parenteral: adrenalina, antihistamínicos, corticosteroides, broncodilatadores, y dispositivos para su administración.
9. Medicación oral: antihistamínicos, corticosteroides.
10. Medicamentos inhalados: broncodilatadores de acción rápida.
11. Oxígeno y dispositivos para administrarlo.
12. Nebulizadores y cámaras de inhalación.
13. Jeringuillas de 1 ml con agujas subcutáneas, jeringas para inyección intramuscular, sistemas de perfusión, fluidos, algodón / gasa, antisépticos (clorhexidina o alcohol), torniquetes y temporizadores.
14. Instrumentos para monitorizar signos vitales (frecuencia cardíaca, presión arterial, pulsioximetría), pico flujo máximo, espirómetro, fonendoscopio.
15. El teléfono como canal de comunicación y de alerta a urgencias.
16. Protocolo de administración para inmunoterapia específica (ITE).
17. Protocolo de acción en caso de reacciones adversas.
18. Monitorización de la tolerancia.
19. Coordinación con Atención Primaria en caso de que se remita a Atención Primaria.
20. Registro de las administraciones e incidencias del paciente.
21. Canal de comunicación con Primaria (si es posible a través de informes) que permita la coordinación entre Atención Primaria y Atención Especializada si los pacientes son derivados a Atención Primaria.
22. Registro y notificación de reacciones adversas (por lo menos en el caso de reacciones graves) a las autoridades de farmacovigilancia.
CRITERIOS AVANZADOS
1. Un alergólogo con dedicación no exclusiva.
2. Una enfermera entrenada en la administración de extractos.
3. Área de enfermería para la preparación de la dosis de ITE, con zona de almacenamiento y neveras para la medicación.
4. Área para administración de ITE con la posibilidad de tratamiento simultáneo de varios pacientes.
5. Área de atención urgente con todo el material necesario para el tratamiento de las reacciones adversas y línea telefónica directa con UCI.
6. Base de datos clínica informatizada de pacientes a la que pueden acceder todos los miembros de la unidad.
7. Capacidad para administrar ITE subcutánea.
8. Capacidad para iniciar cualquier ITE sublingual.
9. Capacidad de explicar al paciente y educarlo en el uso posterior de la ITE sublingual (incluyendo la posibilidad de reacciones en el domicilio).
10. Capacidad para administrar la primera dosis de cualquier ITE que no sea experimental o que tenga ficha técnica.
11. Capacidad para administrar ITE para aeroalérgenos.
12. Capacidad para realizar ITE con veneno de himenópteros.13. Capacidad para administrar cualquier extracto comercial, ya probado, independientemente del riesgo asociado.
14. Capacidad para administrar extractos nativos y modificados.
15. Capacidad para administrar extractos acuosos.
16. Capacidad para administrar pautas de inicio convencionales o agrupadas y mantenimientos en pacientes con reacciones previas.
17. Proporcionar de forma sistemática, oral o escrita información de la ITE (indicaciones, contraindicaciones, coste, objetivos, riesgos y beneficios esperados) en todos los pacientes.
18. Disponibilidad de un documento con instrucciones individualizadas que contenga toda la información relacionada con la ITE, accesible cuando se administre cada dosis.
19. Completar el documento de instrucciones individualizado al menos el 80% de las veces.
20. Disponer de una lista de verificación de administración de ITE que incluya todas las variables que deben ser comprobadas antes de administrar cada dosis.
21. Utilizar la lista de verificación en al menos el 60% de los casos.
22. Monitorización de la seguridad y eficacia.
23. Suministrar información a los pacientes del almacenamiento de extractos, cuando sean ellos quienes los guarden.
24. Existencia de un Plan de Seguridad del paciente que especifique como responder ante reacciones tanto inmediatas como retardadas con personal entrenado y los recursos necesarios para dicha respuesta.
25. Existencia de un registro de reacciones sistémicas inmediatas y tardías donde se registren el 100% de las reacciones acontecidas.
26. Existencia de un Plan de Seguridad que incluya adrenalina y sueros.
27. Existencia de un registro de la administración de medicación para reacciones inmediatas.
28. Aplicación en la unidad de un protocolo preexistente de anafilaxia.
29. Adaptación de los procedimientos estándar a niños, en el caso de que se atiendan menores.
30. Disponibilidad de un documento escrito acordado con Atención Primaria para la administración de ITE.
31. Recogida y clasificación de todas las reacciones adversas conforme a las guías.
32. Disponibilidad de una línea de comunicación durante las horas de servicio o bien de forma continuada (según la capacidad) para resolver las incidencias.
33. Registro de las incidencias tras administración de ITE en la historia clínica en el 60-80% de los casos.
34. Realización de un curso de RCP básica cada 2 años y de RCP avanzada cada 5 años, por le personal médico de la unidad.
35. Realización de un curso de RCP básica por el personal de enfermería de la unidad cada 2 años.
36. Organización de sesiones con problemas clínicos en la unidad de ITE.
CRITERIOS PARA LA EXCELENCIA
1. Al menos 2 alergólogos con dedicación no exclusiva.
2. Área de observación en el área de administración de ITE o cerca de ella con capacidad dobservación al paciente durante más de 4 horas.
3. Área de atención urgente con todos los materiales necesarios para el tratamiento de reacciones adversas, que permita el inicio de maniobras de RCP con proximidad a la UCI, y una línea telefónica para llamar a la UCI.
4. Disponibilidad del siguiente material para el diagnóstico y tratamiento de reacciones adversas: 1-Carro de reanimación completo (con desfibrilador y todos los suministros y medicamentos necesarios para responder al paro cardiorrespiratorio).
2. Monitor de constantes vitales.
5. Posibilidad de utilizar datos del registro médico de pacientes a través de ordenador accesible para todos los miembros de la unidad.
6. Posibilidad de usar extractos experimentales (en investigación, no comercializados).
7. Posibilidad de administrar ITE en pacientes de alto riesgo (ej. mastocitosis, reacciones sistémicas previas).
8. Completar el documento de instrucciones individualizado al menos el 90% de las veces.
9. Disponibilidad de una lista de verificación para la administración de ITE de acuerdo con el nivel de pacientes que pueden ser tratados (alto riesgo) con variables específicas.
10. Completar la lista de comprobación en al menos el 90% de los casos.
11. Posibilidad de acceder a los datos de forma informática para recoger las dosis administradas.
12. Monitorizar la eficacia y seguridad usando unos parámetros objetivos
13. Aplicar medidas de control de almacenamiento del extracto (termómetro) y garantizara la conservación a la temperatura correcta.
14. Disponer de un plan de seguridad que incluya la monitorización.
15. Disponibilidad de un cuestionario de satisfacción del paciente.
16. Calendario específico para ITE que incluya huecos para consultas urgentes de los pacientes sin cita.
17. Disponibilidad de documento detallado o registro con todos los datos relacionados con la ITE, que incluya información sobre el extracto, la dosis, tolerabilidad, fecha de inicio, medidas del PEF.
18. Respuesta a incidencias relacionadas con ITE en 48-72 horas.
19. Registro de incidentes en más del 80% de los casos.
20. Acreditación de formación médica continuada en Inmunoterapia, del personal médico de la unidad de ITE.
21. Formar parte como miembro en una red específica de ITE o participación en algún proyecto de IT específica en los últimos 5 años.
22. Sistema de auditoría interna para evaluar la recogida de reacciones adversas.
23. Implementación del ciclo PDCA para la mejoría continuada.
24. Miembros pertenecientes a sociedades científicas.
BAREMOS PARA LA ADJUDICACIÓN:
IMPRESCINDIBLES (DEBEN CUMPLIRSE EL 100%. 22/22) AVANZADOS (DEBEN CUMPLIRSE 80%. 29/36) EXCELENCIA (DEBEN CUMPLIRSE 80%. 20/25)
ANEXO II Listado de documentos requeridos
A continuación, se detalla la documentación que se debe de presentar para optar por la acreditación de una Unidad de Inmunoterapia (UIT).
La evaluación de las UIT de basará en el cumplimiento de unos criterios que se clasifican en tres niveles: básicos o imprescindibles, avanzados y de excelencia. Según el grado de cumplimiento de estos criterios, las unidades se acreditarán como avanzada o de excelencia.
Se puede solicitar la acreditación de UIT de nivel AVANZADO y nivel EXCELENTE.
Para obtener la acreditación todas las UIT deben cumplir un 100% de los criterios básicos o imprescindibles y
- al menos el 80% de los criterios avanzados para la acreditación de UIT
- al menos un 80% de los criterios de excelencia para la acreditación de UIT de Excelencia.
Todos los criterios que se detallan a continuación deben aparecer reflejados en el informe que acompañe a la solicitud, en los casos señalados se deberán adjuntar además los documentos especificados que justifiquen su existencia.
| Criterio | Modo de Evaluación | Tipo de criterio Deben cumplirse 100% |
| Un alergólogo o enfermera con acceso al alergólogo | Informe del responsable de la Unidad de Inmunoterapia. Curriculum vitae. | IMPRESCINDIBLE |
| Un alergólogo o enfermera con acceso al alergólogo para responder preguntas tras la administración del tratamiento | Informe del responsable de la Unidad de Inmunoterapia y plano de situación |
IMPRESCINDIBLE |
| Enfermera accesible rápidamente (por cercanía y acceso) para responder preguntas incluso en caso de que el alergólogo no esté disponible | Informe del responsable de la Unidad de Inmunoterapia y plano |
IMPRESCINDIBLE |
| Consulta médica específica, o un área de enfermería específica, como un área de consulta para exploración y evaluación de pacientes (estos espacios podrían |
Fotos y/o plano |
IMPRESCINDIBLE |
| compartirse con otras actividades). | ||
| Área que permita la observación del paciente después del tratamiento durante al menos 30 minutos |
Fotos y/o plano |
IMPRESCINDIBLE |
| Área de espera (sillas para los pacientes y niños, o dependientes) | Fotos y/o plano | IMPRESCINDIBLE |
| Una camilla, escritorio para el médico, armarios para el almacenamiento de suministros y neveras si se almacenan extractos | Informe del responsable de la Unidad de Inmunoterapia |
IMPRESCINDIBLE |
| Medicación parenteral: adrenalina, antihistamínicos, corticosteroides, broncodilatadores, y dispositivos para su administración. |
Informe del responsable de la Unidad de Inmunoterapia |
IMPRESCINDIBLE |
| Medicación oral: antihistamínicos, corticosteroides | Informe del responsable de la Unidad de Inmunoterapia | IMPRESCINDIBLE |
| Medicamentos inhalados: broncodilatadores de acción rápida | Informe del responsable de la Unidad de Inmunoterapia | IMPRESCINDIBLE |
| Oxígeno y dispositivos para administrarlo | Informe del responsable de la Unidad de Inmunoterapia | IMPRESCINDIBLE |
| Nebulizadores y cámaras de inhalación | Informe del responsable de la Unidad de Inmunoterapia | IMPRESCINDIBLE |
| Jeringuillas de 1 ml con agujas subcutáneas, jeringas para inyección intramuscular, sistemas de perfusión, fluidos, algodón / gasa, antisépticos (clorhexidina o alcohol), torniquetes y temporizadores |
Informe del responsable de la Unidad de Inmunoterapia |
IMPRESCINDIBLE |
| Instrumentos para monitorizar signos vitales (frecuencia cardíaca, presión arterial, pulsioximetría), pico flujo | Informe del responsable de la Unidad de Inmunoterapia | IMPRESCINDIBLE |
| máximo, espirómetro, fonendoscopio | ||
| El teléfono como canal de comunicación y de alerta a urgencias | Informe del responsable de la Unidad de Inmunoterapia | IMPRESCINDIBLE |
| Protocolo de administración de inmunoterapia específica (ITE) | Informe y Documento con la descripción del procedimiento, pautas y medidas de seguridad | IMPRESCINDIBLE |
| Protocolo de acción en caso de reacciones adversas | Informe y Documento con la descripción del procedimiento de actuación ante reacciones adversas | IMPRESCINDIBLE |
| Monitorización de la tolerancia | Informe del responsable de la Unidad de Inmunoterapia | IMPRESCINDIBLE |
| Coordinación con Atención Primaria en caso de que se remita a Atención Primaria | Informe y Documento informativo para AP a modo de guía de administración de las dosis, técnica de administración de las diferentes IT y ajuste de dosis en caso de retraso de administración. |
IMPRESCINDIBLE |
| Registro de las administraciones e incidencias del paciente | Informe que detalle cómo se registran y almacenan esos datos. | IMPRESCINDIBLE |
| Canal de comunicación con Primaria (si es posible a través de informes) que permita la coordinación entre Atención Primaria y Atención Especializada si los pacientes son derivados a Atención Primaria |
Informe del responsable de la Unidad de Inmunoterapia |
IMPRESCINDIBLE |
| Registro y notificación de reacciones adversas (por lo menos en el caso de reacciones graves) a las autoridades de farmacovigilancia |
Informe del responsable de la Unidad de Inmunoterapia |
IMPRESCINDIBLE |
| Criterio | Modo de Evaluación | Tipo de criterio Deben cumplirse 80% (29/36) |
| Un alergólogo con dedicación no exclusiva | Informe del responsable de la Unidad de Inmunoterapia. Curriculum vitae | AVANZADO |
| Enfermera entrenada en la administración de extractos | Informe del responsable de la Unidad de Inmunoterapia y Curriculum vitae | AVANZADO |
| Área de enfermería para la preparación de la dosis de ITE, con zona de almacenamiento y neveras para la medicación |
Fotos y/o plano |
AVANZADO |
| Área para administración de ITE con la posibilidad de tratamiento simultáneo de varios pacientes | Fotos y/o plano (el área de observación y espera puede ser la misma. No puede ser el despacho del facultativo) |
AVANZADO |
| Área de atención urgente con todo el material necesario para el tratamiento de las reacciones adversas y línea telefónica directa con UCI | Informe del responsable de la Unidad de Inmunoterapia |
AVANZADO |
| Base de datos clínica informatizada de pacientes a la que pueden acceder todos los miembros de la unidad. | Informe del responsable de la Unidad de Inmunoterapia |
AVANZADO |
| Capacidad para administrar ITE subcutánea | Informe del responsable de la Unidad de Inmunoterapia | AVANZADO |
| Capacidad para iniciar cualquier ITE sublingual. | Informe del responsable de la Unidad de Inmunoterapia | AVANZADO |
| Capacidad de explicar al paciente y educarlo en el uso posterior de la ITE sublingual (incluyendo la posibilidad de reacciones en el domicilio). | Informe y Certificado de buenas prácticas clínicas |
AVANZADO |
| Capacidad para administrar la primera dosis de cualquier ITE que no sea experimental o que tenga ficha técnica | Informe del responsable de la Unidad de Inmunoterapia | AVANZADO |
| Capacidad para administrar ITE para aeroalérgenos | Informe del responsable de la Unidad de Inmunoterapia | AVANZADO |
| Capacidad para realizar ITE con veneno de himenópteros | Informe del responsable de la Unidad de Inmunoterapia | AVANZADO |
| Capacidad para administrar cualquier extracto comercial, ya probado, independientemente del riesgo asociado | Informe del responsable de la Unidad de Inmunoterapia | AVANZADO |
| Capacidad para administrar extractos nativos y modificados | Informe del responsable de la Unidad de Inmunoterapia | AVANZADO |
| Capacidad para administrar extractos acuosos | Informe del responsable de la Unidad de Inmunoterapia | AVANZADO |
| Capacidad para administrar pautas de inicio convencionales o agrupadas y mantenimientos en pacientes con reacciones previas | Informe del responsable de la Unidad de Inmunoterapia |
AVANZADO |
| Proporcionar de forma sistemática, oral o escrita información de la ITE (indicaciones, contraindicaciones, coste, objetivos, riesgos y beneficios esperados) en todos los pacientes. |
Informe del responsable de la Unidad de Inmunoterapia y Documento |
AVANZADO |
| Disponibilidad de un documento con instrucciones individualizadas que contenga toda la información relacionada con la ITE, accesible cuando se administre cada dosis |
Informe del responsable de la Unidad de Inmunoterapia y Documento |
AVANZADO |
| Completar el documento de instrucciones individualizado al menos el 80% de las veces. | Informe del responsable de la Unidad de Inmunoterapia | AVANZADO |
| Disponer de una lista de verificación de administración de ITE que incluya todas las variables que deben ser comprobadas | Informe y Documento con la lista de verificación de variables a comprobar antes de cada administración | AVANZADO |
| antes de administrar cada dosis. | ||
| Utilizar la lista de verificación en al menos el 60% de los casos | Informe del responsable de la Unidad de Inmunoterapia | AVANZADO |
| Monitorización de la seguridad y eficacia | Descripción | AVANZADO |
| Suministrar información a los pacientes del almacenamiento de extractos, cuando sean ellos quienes los guarden | Informe del responsable de la Unidad de Inmunoterapia |
AVANZADO |
| Existencia de un Plan de Seguridad del paciente que especifique como responder ante reacciones tanto inmediatas como retardadas con personal entrenado y los recursos necesarios para dicha respuesta. |
Documento Cartilla de Inmunoterapia |
AVANZADO |
| Existencia de un registro de reacciones sistémicas inmediatas y tardías donde se registren el 100% de las reacciones acontecidas | Informe del responsable de la Unidad de Inmunoterapia y Documento | AVANZADO |
| Existencia de un Plan de Seguridad que incluya adrenalina y sueros | Informe y Documento con la descripción del procedimiento de actuación ante reacciones adversas | AVANZADO |
| Existencia de un registro de la administración de medicación para reacciones inmediatas | Informe (listado de la medicación disponible en la UIT) | AVANZADO |
| Aplicación en la unidad de un protocolo preexistente de anafilaxia | Informe y Protocolo de manejo de anafilaxia | AVANZADO |
| Adaptación de los procedimientos estándar a niños, en el caso de que se atiendan menores | Informe y Documento con descripción de las dosis ajustadas para población pediátrica | AVANZADO |
| Disponibilidad de un documento escrito acordado con Atención Primaria para la administración de ITE | Informe del responsable de la Unidad de Inmunoterapia y Documento |
AVANZADO |
| Recogida y clasificación de todas las reacciones adversas conforme a las guías | Informe del responsable de la Unidad de Inmunoterapia | AVANZADO |
| Disponibilidad de una línea de comunicación durante las horas de servicio o bien de forma continuada (según la capacidad) para resolver las incidencias |
Informe del responsable de la Unidad de Inmunoterapia |
AVANZADO |
| Registro de las incidencias tras administración de ITE en la historia clínica en el 60-80% de los casos | Informe del responsable de la Unidad de Inmunoterapia | AVANZADO |
| Realización de un curso de RCP básica cada 2 años y de RCP avanzada cada 5 años, por el personal médico de la unidad | Certificado o diploma de al menos un facultativo responsable de la UIT |
AVANZADO |
| Realización de un curso de RCP básica por el personal de enfermería de la unidad cada 2 años | Certificado o diploma de al menos un responsable de enfermería de la UIT | AVANZADO |
| Organización de sesiones con problemas clínicos en la unidad de ITE | Informe del responsable de la Unidad de Inmunoterapia | AVANZADO |
| Criterio | Modo de Evaluación | Tipo de criterio Deben cumplirse 80% (20/24) |
| Al menos 2 alergólogos con dedicación no exclusiva. | Informe del responsable de la Unidad de Inmunoterapia y de la Dirección Médica | EXCELENCIA |
| Área de observación en el área de administración de ITE o cerca de ella con capacidad de observación al paciente durante más de 4 horas. | Informe del responsable de la Unidad de Inmunoterapia y de la Dirección Médica |
EXCELENCIA |
| Área de atención urgente con todos los materiales necesarios para el tratamiento de reacciones adversas, que permita el inicio de maniobras de RCP con proximidad a la UCI, y una línea telefónica para llamar a la UCI. |
Informe del responsable de la Unidad de Inmunoterapia y de la Dirección Médica |
EXCELENCIA |
| Disponibilidad del siguiente material para el diagnóstico y tratamiento de reacciones adversas: 1. Carro de reanimación completo (con desfibrilador y todos los suministros y medicamentos necesarios para responder al paro cardiorrespiratorio). 2. Monitor de constantes vitales. |
Fotos |
EXCELENCIA |
| Posibilidad de utilizar datos del registro médico de pacientes a través de ordenador accesible para todos los miembros de la unidad. | Informe con la descripción informática de la explotación de la base de datos |
EXCELENCIA |
| Posibilidad de usar extractos experimentales (en investigación, no comercializados). | Informe del responsable de la Unidad de Inmunoterapia y de la Dirección Médica | EXCELENCIA |
| Posibilidad de administrar ITE en pacientes de alto riesgo (ej. mastocitosis, | Informe del responsable de la Unidad de Inmunoterapia | EXCELENCIA |
| reacciones sistémicas previas). | ||
| Completar el documento de instrucciones individualizado al menos en el 90% de las veces. | Informe del responsable de la Unidad de Inmunoterapia | EXCELENCIA |
| Disponibilidad de una lista de verificación para la administración de ITE de acuerdo con el nivel de pacientes que pueden ser tratados (alto riesgo) con variables específicas. | Informe del responsable de la Unidad de Inmunoterapia Incluir el documento con el listado de comprobación |
EXCELENCIA |
| Completar la lista de verificación en al menos el 90% de los casos | Informe del responsable de la Unidad de Inmunoterapia | EXCELENCIA |
| Posibilidad de acceder a los datos de forma informática para recoger las dosis administradas. | Informe con la descripción de la metodología de explotación de estos datos | EXCELENCIA |
| Monitorizar la eficacia y seguridad usando unos parámetros objetivos. | Informe detallando la práctica habitual (valoración de la reacción local, registro PF, clasificación EACCI de las reacciones etc…) | EXCELENCIA |
| Aplicar medidas de control de almacenamiento del extracto (termómetro) y garantizara la conservación a la temperatura correcta. | Informe del responsable de la Unidad de Inmunoterapia |
EXCELENCIA |
| Disponer de un plan de seguridad que incluya la monitorización. | Informe y Documento interno para resolución de contingencias en seguridad y monitorización de estas situaciones |
EXCELENCIA |
| Disponibilidad de un cuestionario de satisfacción del paciente. | Informe del responsable de la Unidad de Inmunoterapia y Documento | EXCELENCIA |
| Calendario específico para ITE que incluya huecos para consultas urgentes de los pacientes sin cita. | Informe del responsable de la Unidad de Inmunoterapia | EXCELENCIA |
| Disponibilidad de documento detallado o registro con todos los datos relacionados con la ITE, que incluya información sobre el | Informe del responsable de la Unidad de Inmunoterapia y Documento |
EXCELENCIA |
| extracto, la dosis, tolerabilidad, fecha de inicio, medidas del pico flujo espiratorio. | ||
| Respuesta a incidencias relacionadas con ITE en 48- 72 horas. | Informe del responsable de la Unidad de Inmunoterapia | EXCELENCIA |
| Registro de incidentes en más del 80% de los casos. | Informe del responsable de la Unidad de Inmunoterapia | EXCELENCIA |
| Acreditación de formación médica continuada en Inmunoterapia, del personal médico de la unidad de IT. | Certificados DPC Cursos acreditados en IT | EXCELENCIA |
| Formar parte como miembro en una red específica de IT o participación en algún proyecto de IT específica en los últimos 5 años. | Documentos o publicaciones que acrediten la participación en estudios/ensayos clínicos con inmunoterapia |
EXCELENCIA |
| Sistema de auditoría interna para evaluar la recogida de reacciones adversas. | Informe del responsable de la Unidad de Inmunoterapia | EXCELENCIA |
| Implementación del ciclo PDCA para la mejoría continuada. | Documento con aspectos específicos a mejorar y cómo se van a implementar esos cambios | EXCELENCIA |
| Miembros pertenecientes a sociedades científicas. | Certificados | EXCELENCIA |
ANEXO III Checklist de criterios para la acreditación de Unidades de Inmunoterapia
![]() Anexo 3: Checklist de criterios de acreditacion de Unidades Inmunoterapia(1849 descargas)
Anexo 3: Checklist de criterios de acreditacion de Unidades Inmunoterapia(1849 descargas)
IMPRESCINDIBLES (IM) - AVANZADOS (AV) - EXCELENCIA (EX)
Documentación que se debe aportar para solicitar la acreditación. Se adjuntará junto con los informes o documentos que se detallan en el modo de evaluación.
| Criterios IMPRESCINDIBLES | Modo evaluación | Tipo | check |
| 1. Un alergólogo o enfermera con acceso al alergólogo. | Informe y CV | IM | ☐ |
| 2. Un alergólogo o enfermera con acceso al alergólogo para responder preguntas. | Informe y plano | IM | ☐ |
| 3. Enfermera accesible rápidamente (por cercanía y acceso) para responder preguntas incluso en caso de que el alergólogo no esté disponible. | Informe y plano | IM | ☐ |
| 4. Consulta médica específica, o un área de enfermería específica, como un área de consulta para exploración y evaluación de pacientes (estos espacios podrían compartirse con otras actividades). | Fotos y/o plano | IM | ☐ |
| 5. Área que permita la observación del paciente después del tratamiento durante al menos 30 minutos | Fotos y/o plano | IM | ☐ |
| 6. Área de espera (sillas para los pacientes y niños, o dependientes). | Fotos y/o plano | IM | ☐ |
| 7. Una camilla, escritorio para el médico, armarios para el almacenamiento de suministros y neveras si se almacenan extractos. | Informe | IM | ☐ |
| 8. Medicación parenteral: adrenalina, antihistamínicos, corticosteroides, broncodilatadores, y dispositivos para su administración. | Informe | IM | ☐ |
| 9. Medicación oral: antihistamínicos, corticosteroides. | Informe | IM | ☐ |
| 10. Medicamentos inhalados: broncodilatadores de acción rápida. | Informe | IM | ☐ |
| 11. Oxígeno y dispositivos para administrarlo. | Informe | IM | ☐ |
| 12. Nebulizadores y cámaras de inhalación. | Informe | IM | ☐ |
| 13. Jeringuillas de 1 ml con agujas subcutáneas, jeringas para inyección intramuscular, sistemas de perfusión, fluidos, algodón / gasa, antisépticos (clorhexidina o alcohol), torniquetes y temporizadores. | Informe | IM | ☐ |
| 14. Instrumentos para monitorizar signos vitales (FC, presión arterial, pulsioximetría), pico flujo máximo, espirómetro, fonendoscopio. | Informe | IM | ☐ |
| 15. El teléfono como canal de comunicación y de alerta a urgencias. | Informe | IM | ☐ |
| 16. Protocolo de administración para inmunoterapia específica (ITE). | Informe y documento | IM | ☐ |
| 17. Protocolo de acción en caso de reacciones adversas. | Informe y documento | IM | ☐ |
| 18. Monitorización de la tolerancia. | Informe | IM | ☐ |
| 19. Coordinación con Atención Primaria en caso de que se remita a Atención Primaria. | Informe y documento | IM | ☐ |
| 20. Registro de las administraciones e incidencias del paciente. | Informe | IM | ☐ |
| 21. Canal de comunicación con Primaria (si es posible a través de informes) que permita la coordinación entre Atención Primaria y Atención Especializada si los pacientes son derivados a Atención Primaria. | Informe | IM | ☐ |
| 22. Registro y notificación de reacciones adversas (por lo menos en el caso de reacciones graves) a las autoridades de farmacovigilancia. | Informe | IM | ☐ |
| Criterios AVANZADOS | Modo evaluación | Tipo | check |
| 1. Un alergólogo con dedicación no exclusiva. | Informe y CV | AV | ☐ |
| 2. Enfermera entrenada en la administración de extractos. | Informe y CV | AV | ☐ |
| 3. Área de enfermería para la preparación de la dosis de ITE, con zona de almacenamiento y neveras para la medicación. | Fotos y/o planos | AV | ☐ |
| 4. Área para administración de ITE con la posibilidad de tratamiento simultáneo de varios pacientes. | Fotos/planos | AV | ☐ |
| 5. Área de atención urgente con todo el material necesario para el tratamiento de las reacciones adversas y línea telefónica directa con UCI. | Informe | AV | ☐ |
| 6. Base de datos clínica informatizada de pacientes a la que pueden acceder todos los miembros de la unidad. | Informe | AV | ☐ |
| 7. Capacidad para administrar ITE subcutánea. | Informe | AV | ☐ |
| 8. Capacidad para iniciar cualquier ITE sublingual. | Informe | AV | ☐ |
| 9. Capacidad de explicar al paciente y educarlo en el uso posterior de la ITE sublingual (incluyendo la posibilidad de reacciones en el domicilio). | Informe. Certificado de BPC | AV | ☐ |
| 10. Capacidad para administrar la primera dosis de cualquier ITE que no sea experimental o que tenga ficha técnica | Informe | AV | ☐ |
| 11. Capacidad para administrar ITE para aeroalérgenos. | Informe | AV | ☐ |
| 12. Capacidad para realizar ITE con veneno de himenópteros. | Informe | AV | ☐ |
| 13. Capacidad para administrar cualquier extracto comercial, ya probado, independientemente del riesgo asociado. | Informe | AV | ☐ |
| 14. Capacidad para administrar extractos nativos y modificados. | Informe | AV | ☐ |
| 15. Capacidad para administrar extractos acuosos. | Informe | AV | ☐ |
| 16. Capacidad para administrar pautas de inicio convencionales o agrupadas y mantenimientos en pacientes con reacciones previas. | Informe | AV | ☐ |
| 17. Proporcionar de forma sistemática, oral o escrita información de la ITE (indicaciones, contraindicaciones, coste, objetivos, riesgos y beneficios esperados) en todos los pacientes. | Informe y Documento | AV | ☐ |
| 18. Disponibilidad de un documento con instrucciones individualizadas que contenga toda la información relacionada con la ITE, accesible cuando se administre cada dosis. | Informe y Documento | AV | ☐ |
| 19. Completar el documento de instrucciones individualizado al menos el 80% de las veces. | Informe | AV | ☐ |
| 20. Disponer de una lista de verificación de administración de ITE que incluya todas las variables que deben ser comprobadas antes de administrar cada dosis. | Informe y Documento | AV | ☐ |
| 21. Utilizar la lista de verificación en al menos el 60% de los casos. | Informe | AV | ☐ |
| 22. Monitorización de la seguridad y eficacia. | Descripción | AV | ☐ |
| 23. Suministrar información a los pacientes del almacenamiento de extractos, cuando sean ellos quienes los guarden. | Informe | AV | ☐ |
| 24. Existencia de un Plan de Seguridad del paciente que especifique como responder ante reacciones tanto inmediatas como retardadas con personal entrenado y los recursos necesarios para dicha respuesta. | Cartilla Inmunoterap ia | AV | ☐ |
| 25. Existencia de un registro de reacciones sistémicas inmediatas y tardías donde se registren el 100% de las reacciones acontecidas. | Informe y Documento | AV | ☐ |
| 26. Existencia de un Plan de Seguridad que incluya adrenalina y sueros | Informe y Documento | AV | ☐ |
| 27. Existencia de un registro de la administración de medicación para reacciones inmediatas. | Informe | AV | ☐ |
| 28. Aplicación en la unidad de un protocolo preexistente de anafilaxia. | Informe y Protocolo | AV | ☐ |
| 29. Adaptación de los procedimientos estándar a niños, en el caso de que se atiendan menores. | Informe y Documento | AV | ☐ |
| 30. Disponibilidad de un documento escrito acordado con Atención Primaria para la administración de ITE. | Informe y Documento | AV | ☐ |
| 31. Recogida y clasificación de todas las reacciones adversas conforme a las guías. | Informe | AV | ☐ |
| 32. Disponibilidad de una línea de comunicación durante las horas de servicio o bien de forma continuada (según la capacidad) para resolver las incidencias. | Informe | AV | ☐ |
| 33. Registro de las incidencias tras administración de ITE en la historia clínica en el 60-80% de los casos. | Informe | AV | ☐ |
| 34. Realización de un curso de RCP básica cada 2 años y de RCP avanzada cada 5 años, por el personal médico de la unidad. | Certificado o diploma | AV | ☐ |
| 35. Realización de un curso de RCP básica por el personal de enfermería de la unidad cada 2 años. | Certificado o diploma | AV | ☐ |
| 36. Organización de sesiones con problemas clínicos en la unidad de ITE. | Informe | AV | ☐ |
| Criterios EXCELENCIA | Modo evaluación | Tipo | check |
| 1. Al menos 2 alergólogos con dedicación no exclusiva. | Informe | EX | ☐ |
| 2. Área de observación en el área de administración de ITE o cerca de ella con capacidad de observación al paciente durante más de 4 horas. | Informe | EX | ☐ |
| 3. Área de atención urgente con todos los materiales necesarios para el tratamiento de reacciones adversas, que permita el inicio de maniobras de RCP con proximidad a la UCI, y una línea telefónica para llamar a la UCI. | Informe | EX | ☐ |
| 4. Disponibilidad del siguiente material para el diagnóstico y tratamiento de reacciones adversas: 1-Carro de reanimación completo (con desfibrilador y todos los suministros y medicamentos necesarios para responder al paro cardiorrespiratorio). 2. Monitor de constantes vitales. | Fotos | EX | ☐ |
| 5. Posibilidad de utilizar datos del registro médico de pacientes a través de ordenador accesible para todos los miembros de la unidad. | Informe | EX | ☐ |
| 6. Posibilidad de usar extractos experimentales (en investigación, no comercializados). | Informe | EX | ☐ |
| 7. Posibilidad de administrar ITE en pacientes de alto riesgo (ej. mastocitosis, reacciones sistémicas previas). | Informe | EX | ☐ |
| 8. Completar el documento de instrucciones individualizado al menos en el 90% de las veces. | Informe | EX | ☐ |
| 9. Disponibilidad de una lista de verificación para la administración de ITE de acuerdo con el nivel de pacientes que pueden ser tratados (alto riesgo) con variables específicas. | Informe y Documento | EX | ☐ |
| 10.Completar la lista de verificación en al menos el 90% de los casos | Informe | EX | ☐ |
| 11.Posibilidad de acceder a los datos de forma informática para recoger las dosis administradas. | Informe | EX | ☐ |
| 12.Monitorizar la eficacia y seguridad usando unos parámetros objetivos. | Informe | EX | ☐ |
| 13.Aplicar medidas de control de almacenamiento del extracto (termómetro) y garantizara la conservación a la temperatura correcta. | Informe | EX | ☐ |
| 14.Disponer de un plan de seguridad que incluya la monitorización. | Informe y Documento | EX | ☐ |
| 15.Disponibilidad de un cuestionario de satisfacción del paciente. | Informe y Documento | EX | ☐ |
| 16.Calendario específico para ITE que incluya huecos para consultas urgentes de los pacientes sin cita. | Informe | EX | ☐ |
| 17.Disponibilidad de documento detallado o registro con todos los datos relacionados con la ITE, que incluya información sobre el extracto, la dosis, tolerabilidad, fecha de inicio, medidas del PEF. | Informe y Documento | EX | ☐ |
| 18.Respuesta a incidencias relacionadas con ITE en 48-72 horas. | Informe | EX | ☐ |
| 19.Registro de incidentes en más del 80% de los casos. | Informe | EX | ☐ |
| 20.Acreditación de formación médica continuada en Inmunoterapia, del personal médico de la unidad de IT. | Certificados DPC Diplomas | EX | ☐ |
| 21.Formar parte como miembro en una red específica de IT o participación en algún proyecto de IT específica en los últimos 5 años. | Aval documental | EX | ☐ |
| 22.Sistema de auditoría interna para evaluar la recogida de reacciones adversas. | Informe | EX | ☐ |
| 23.Implementación del ciclo PDCA para la mejoría continuada. | Documento | EX | ☐ |
| 24.Miembros pertenecientes a sociedades científicas. | Certificados | EX | ☐ |
Una vez tenga preparada la documentación presente su solicitud en estos enlaces:
Si tiene cualquier duda o consulta, contacte a: uit@seaic.org.
Unidades de inmunoterapia acreditadas
Acreditaciones 2023: 5 Unidades de Inmunoterapia Avanzada Acreditadas
5 UNIDADES DE INMUNOTERAPIA DE AVANZADA ACREDITADAS
| CENTRO | CIUDAD | TITULAR |
|---|---|---|
| CONSORCI SANITARI ALT PENEDÈS-GARRAF | Barcelona | Dra. Catalina Gómez Galán |
| CONSORCI SANITARI DE TERRASSA | Terrassa, Barcelona | Dra. Marta Viñas Domingo |
| HOSPITAL UNIVERSITARI SANTA MARÍA | Lleida | Dr. Lluís Marquès Amat |
| HOSPITAL UNIVERSITARIO DONOSTIA, SECCIÓN ALERGIA INFANTIL | San Sebastián, Guipúzcoa | Dr. Alejandro Joral Badas |
| HOSPITAL HLA JEREZ PUERTA DEL SUR, UNIDAD DE ALERGOLOGÍA | Jerez de la Frontera, Cádiz | Dr. Antonio Letrán Camacho |
Acreditaciones 2023: 9 Unidades de Inmunoterapia de Excelencia Acreditadas
9 UNIDADES DE INMUNOTERAPIA DE EXCELENCIA ACREDITADAS
| CENTRO | CIUDAD | TITULAR |
|---|---|---|
| HOSPITAL GENERAL UNIVERSITARIO GREGORIO MARAÑÓN | Madrid | Dra. Blanca Noguerado Mellado |
| COMPLEXO HOSPITALARIO UNIVERSITARIO DE PONTEVEDRA | Pontevedra | Dra. Celsa Pérez Carral |
| HOSPITAL REINA SOFIA | Córdoba | Dra. Pilar Serrano Delgado |
| HOSPITAL UNIVERSITARIO DE CANARIAS | Santa Cruz de Tenerife | Dra. Mª Inmaculada Sánchez Machín |
| HOSPITAL UNIVERSITARIO DE FUENLABRADA | Fuenlabrada, Madrid | Dra. Eloína González Mancebo |
| HOSPITAL UNIVERSITARIO GERMANS TRIAS PUJOL | Badalona, Barcelona | Dr. Albert Roger Reig |
| HOSPITAL UNIVERSITARIO INFANTA LEONOR | Madrid | Dra. Paula López González |
| HOSPITAL UNIVERSITARIO INFANTA SOFIA | Madrid | Dra. Beatriz Núñez Acevedo |
| HOSPITAL UNIVERSITARIO LA PAZ | Madrid | Dra. Margarita Tomás Pérez |
Acreditaciones 2022: 5 Unidades de Inmunoterapia Avanzada Acreditadas
UNIDADES ADICIONALES
| CENTRO | CIUDAD | TITULAR |
|---|---|---|
| HOSPITAL UNIVERSITARIO DONOSTIA. Sección Alergia Adultos. | San Sebastián, Guipúzcoa | Dr. Alejandro Joral Badas |
| CLÍNICA DERMATOLOGIA Y ALERGIA | Badajoz | Dr. Irán Sánchez Ramos |
| HOSPITAL UNIVERSITARIO REINA SOFIA | Córdoba | Dr. Pilar Serrano Delgado |
| CEP EL ARROYO. HOSPITAL UNIVERSITARIO DE FUENLABRADA | Fuenlabrada | Dra. Eloina Gonzalez Mancebo |
| COMPLEJO ASISTENCIAL UNIVERSITARIO DE PALENCIA | Palencia | Dra. María Isabel Garcimartín Galicia |
Comisión de acreditación
| Coordinador: | Javier Sola Martínez |
| Vocales: | David El-Qutob López Eloína González Mancebo Beatriz Núñez Acevedo Albert Roger Reig Ana Tabar Purroy Marcela Valverde Monge |
A cuidarse para este verano
Fuente: CadenaGlobal.com.ar
Si bien las vacaciones son el mejor momento para distenderse y pasarla de maravillas, la pediculosis, hongos, infecciones y problemas respiratorios son algunas de las patologías que pueden arruinarlas. Conozca cuáles son sus riesgos y cómo prevenirlos.
Las piletas, los vestuarios y el cambio de costumbres alimenticias durante el verano, son algunos de los factores que influyen en la aparición de enfermedades que se incrementan en esta época.
Las colonias veraniegas son una buena opción para que los chicos realicen actividades y se mantengan divertidos y ocupados. Pero también son lugares donde fácilmente pueden contraer piojos, ya que el contagio aumenta en un 80% durante el verano.
Para evitar que esto suceda se recomienda que en el caso de las chicas lleven siempre el pelo atado y los chicos corto. Que no compartan peines ni cepillos y los laven bien luego de usarlos. Así mismo, es recomendable cambiar frecuentemente las fundas de las almohadas, y aspirar los sillones y los asientos del auto.
Las dermatomicosis hongos de la piel son más frecuentes en verano porque se reúnen las condiciones de aumento de temperatura y humedad que facilitan la proliferación de estos microorganismos.
El ser humano busca más el contacto con la naturaleza, y con determinados lugares públicos como piscinas, saunas, vestuarios, etcétera, que son espacios en donde es común encontrar hongos.
Debido a que el contagio puede ser de forma directa (de persona a persona) o indirecta (a través de objetos contaminados), es recomendable evitar compartir objetos personales como toallas, ojotas, maquinitas de afeitar, ropa interior,y demás. También hay que evitar la exposición prolongada a aguas calientes (porque reblandecen la piel y facilita la penetración del hongo); lavar diariamente las zonas de roce, como los pliegues, y los espacios interdigitales que son los más predispuestos; evitar andar descalzo en lugares públicos.
Las picaduras de insectos y las alergias son otro problema frecuente durante la época estival. Ya que las personas pasan más tiempo al aire libre es preciso tomar medidas precautorias, como el uso de insecticidas no tóxicos y de dispositivos del tipo ?enchufes?, para prevenir durante el día y la noche las picaduras de insectos, además de los productos tipificados como repelentes.
Las alergias más comunes son los prurigos, urticarias y el denominado ?shock alérgico?, causado por las temidas mordeduras de la avispa chaqueta amarilla.
Las infecciones intestinales son de las más frecuentes durante el verano, ya que los hábitos alimenticios cambian y la forma de manejarse es distinta a la que uno está acostumbrado.
Las mismas pueden deberse a alimentos contaminados, ya sean productos crudos o alimentos listos para consumir, o bien alimentos en mal estado que en verano son más usuales debido a las altas temperaturas y la falta de refrigeración.
Una alimentación ligera, rica en frutas y verduras resulta favorable ante las infecciones de este tipo.
Para prevenirlas es recomendable al momento de hacer las compras en caso de no tener luz eléctrica, heladera u otro medio de conservación-comprar solamente aquello que va a consumirse en el día; dejar para el final la compra de los productos congelados y los perecederos (como lácteos y carnes); no cortar la cadena de frío, el tiempo que transcurre desde la compra de alimentos hasta que se los coloca en la heladera debe ser el mínimo posible y nunca superar las dos horas; no consumir leche ni productos lácteos sin pasteurizar; guardar las comidas listas para consumir separadas de la carne cruda
Así también es importante lavarse las manos con agua y jabón antes de comer o manipular los alimentos y después de ir al baño.
Vacuna COVID-19 y población de riesgo
Cuando una enfermedad infectocontagiosa presenta una amplia capacidad de diseminarse, el aumento de la morbi-mortalidad puede llegar a ser considerable. Los efectos adversos relacionados con la administración de una vacuna en desarrollo durante dicho período pueden ser aceptados por un balance riesgo-beneficio (efecto secundario vs efecto protector) para alcanzar el control de la enfermedad y su diseminación. Una vez que el uso de la vacuna lleva al descenso dramático de la enfermedad, los efectos adversos parecen presentarse de forma más frecuente, disminuyendo la aceptación de la misma por parte de la población.
Pandemia y enfermedad
El coronavirus es un patógeno importante que afecta tanto a los humanos como a los animales. A finales del año 2019 se identificó una nueva cepa de coronavirus como causa de brotes de Neumonía en Wuhan (China), con una rápida diseminación, resultando en una epidemia a lo largo de todo el país. En febrero de 2020 la Organización Mundial de la Salud (OMS) asignó a la enfermedad el término de infección por la COVID-19, caracterizado por el desarrollo de un síndrome respiratorio agudo grave por coronavirus 2 (SARS-CoV-2) con alta tasa de morbimortalidad. Como ha ocurrido con otras pandemias en la historia de la humanidad se comenzó a desarrollar una vacuna para erradicar dicha enfermedad.
Las vacunas utilizadas durante la fase de emergencia (la pandemia COVID-19) fueron sometidas de manera rigurosa a los mismos pasos preclínicos y clínicos estandarizados que requiere todo ensayo clínico.
El punto clave en la creación de la vacuna contra el SARS-CoV-2 fue la proteína de superficie denominada Spike, dicho antígeno mayoritario se encuentra en la superficie del virus y es la que se une al receptor de la enzima de angiotensina tipo 2 (ECA-2) localizado en la superficie celular del huésped, favoreciendo la infección y replicación del mismo. Los anticuerpos generados durante las fases de la respuesta inmune, van dirigidos contra dicha proteína evitando así la unión de la proteína spike a la célula huésped (ECA-2) y la fusión de las partículas víricas a la membrana celular, favoreciendo de esta manera la neutralización del virus.
En la actualidad se dispone de dos tipos de vacunas: 2 vacunas de ARNm (Ácido Ribonucleico mensajero), la vacuna de COVID-19 Moderna y PFizer-BioNTech y por otro lado, la vacuna de proteína recombinante monovalente ( Novavax COVID-19).
Según las recomendaciones de la CDC (Centro de Control y Prevención de Enfermedades) y la OMS (Noviembre 2023), establecen vacunar a todos los individuos a partir de los seis meses de edad con las vacunas disponibles del período actual 2023-2024 (nuevas variantes del virus). En particular, individuos mayores de 65 años, inmunocomprometidos y con diferentes comorbilidades asociadas, debido a que dicha población presenta mayor riesgo de desarrollar enfermedad grave al contraer la COVID-19.
El uso de las vacunas actuales se ha asociado a una reducción sustancial de desarrollar enfermedad grave, hospitalizaciones y muerte por dicha causa, incluso en el contexto de otras variantes que evaden parcialmente la respuesta inmune del huésped. Sin embargo, no todos los individuos presentan el mismo riesgo de presentar la enfermedad de forma grave.
Las personas con inmunodepresión moderada o grave tienen un mayor riesgo de padecer la COVID-19 (grave), independientemente de la edad, aunque el riesgo aumenta aún más con la edad. En la categoría de las personas con inmunodepresión moderada o grave se incluye a las personas con patología oncológica activa o trasplante de órgano, así como las personas con inmunodeficiencias que reciben tratamiento inmunosupresor. También se incluye a las personas con infección por el VIH con un recuento de linfocitos CD4+ inferior a 200 células/µl, con indicios de infección oportunista y que no reciben tratamiento contra el VIH o con una carga viral detectable.
Entre el grupo de riesgo alto, también cabe mencionar, pacientes con tratamiento inmunosupresor en curso para tumores sólidos o neoplasias hematológicas (leucemia, linfoma o mieloma), o que lo hayan recibido en los 12 meses siguientes a la finalización de dicho tratamiento. También individuos receptores de trasplantes, es decir, personas que hayan recibido un trasplante de víscera u órgano sólido y que estén tomando un tratamiento inmunosupresor; personas que hayan recibido un trasplante de células madre (si no han pasado dos años desde el trasplante o si están tomando fármacos inmunosupresores). Inmunodeficiencias como por ejemplo, inmunodeficiencia primaria grave y diálisis crónica también se incluye en este grupo de riesgo.
La hoja de ruta de la OMS sobre el uso de las vacunas contra el SARS-CoV-2 en el contexto de la variante ómicron y de la elevada inmunidad de la población incluida en la lista OMS de uso en emergencias, apuntan a que la eficacia real y la inmunogenicidad de las vacunas son menores en las personas inmunodeprimidas que en las inmunocompetentes, sin embargo, los nuevos datos probatorios indican que administrar una dosis adicional como parte de una pauta de primovacunación ampliada, refuerza la respuesta inmunitaria de algunas personas inmunodeprimidas. Las pruebas científicas publicadas, indican que en el caso de las personas inmunodeprimidas es necesario ampliar la pauta de primovacunación, por ejemplo, administrándoles más dosis que a las personas inmunocompetentes. El momento más adecuado para administrar la dosis adicional varía en función del entorno epidemiológico y del alcance y el momento del tratamiento inmunosupresor, y debe analizarse con el médico tratante.
Las adultas y adolescentes embarazadas conforman un grupo de prioridad alta, debido a los posibles efectos adversos de la COVID-19 para la madre, el feto y el bebé. Aunque el riesgo de enfermedad grave en la época de la variante ómicron es menor que en la época anterior, las mujeres embarazadas que han contraído la COVID-19 siguen teniendo un mayor riesgo de morbilidad materna grave o de desenlace adverso del embarazo, como el parto prematuro. También pueden presentar un mayor riesgo de mortalidad materna.
La cobertura de vacunación en los trabajadores de la salud ha aumentado considerablemente en todo el mundo. Se debe dar prioridad a los trabajadores de la salud, en particular a los que se encuentran en primera línea, que tienen contacto directo con los pacientes y a los empleados de los centros de atención de salud.
Al igual que en la población general, la tasa de letalidad por la COVID-19 entre los trabajadores de la salud aumenta con la edad. Todos los trabajadores de la salud que son adultos mayores o tienen comorbilidades o enfermedades que ocasionan inmunodepresión de moderada a grave deben permanecer en la categoría de prioridad alta para vacunarse.
Como ocurre con todos los productos farmacológicos, medicamentos, tratamientos de inmunoterapia, fármacos biológicos y vacunas, existe el riesgo de presentar reacciones adversas o reacciones de hipersensibilidad. En relación con la vacuna contra el SARS-CoV-2, una contraindicación absoluta de administrar la misma, sería haber presentado una reacción alérgica grave (anafilaxia) o presentar alergia con algún componente de la misma de forma previa.
Dado que las vacunas disponibles actualmente confieren una reducción escasa y de corta duración de los síntomas de la enfermedad y tienen poco efecto en disminuir la transmisión en dicha población, se deben adoptar otras medidas de control de infecciones para disminuir la transmisión y proteger a los pacientes vulnerables, como el uso de la mascarilla y el lavado de manos, entre otras medidas de protección. Así como asegurar que los familiares y contactos estrechos de dichos pacientes, estén vacunados para la enfermedad.
Beneficios de la vacunación
Protección contra el desarrollo de la enfermedad grave y muerte:
Se ha demostrado de forma amplia en los estudios observacionales basado en poblaciones, una reducción de las tasas de hospitalización y muerte en paciente vacunados en comparación con los no vacunados, así como una reducción del desarrollo de enfermedad grave (COVID-19). Además, una dosis de refuerzo genera el llamado efecto “booster”, protegiendo aún más el individuo y manteniendo la respuesta inmune a lo largo del tiempo.
En el estudio de Link-Gelles R. (Updates on COVID-19 Vaccine Effectiveness during Omicron), se observó un riesgo de muerte mayor a causa de la COVID-19, de 7.3 a 16.3 veces más en pacientes no vacunados en comparación con los sujetos vacunados, con variaciones dependiendo de la cepa de SARS CoV-2 involucrada. En un estudio en Estados Unidos (Lin DY, Gu Y, Xu Y, et al. Association of Primary and Booster Vaccination and Prior Infection With SARS-CoV-2. Infection and Severe COVID-19 Outcomes, JAMA 2022), el riesgo de enfermedad grave en pacientes vacunados y muerte por la COVID-19 fue de 1.5 y 0.3 respectivamente. De igual forma se ha visto baja prevalencia de eventos cardiovasculares (infarto agudo de miocardio, ictus, etc) en pacientes vacunados con infección aguda por la COVID-19.
En conclusión, las vacunas contra el SARS CoV-2 son esenciales en la prevención y transmisión de la enfermedad, sobre todo en la población de riesgo anteriormente nombrada. Mantener la respuesta inmune a lo largo del tiempo mediante los planes de vacunación, favorece una mejor evolución clínica de la enfermedad, haciéndola más corta, menos sintomática y con menos posibilidad de diseminar el virus.
BIBLIOGRAFÍA
- World Health Organization. Draft landscape of COVID-19 candidate vaccines. https://www.who.int/publications/m/item/draft-landscape-of-covid-19-candidate-vaccines (Noviembre 2023).
- Link-Gelles R. Updates on COVID-19 Vaccine Effectiveness during Omicron. ACIP meeting,September-2022.https://www.cdc.gov/vaccines/acip/meetings/downloads/slides-2022-09-01/04-COVID-Link-Gelles-508.pdf (Accessed on September 02, 2022).
- Lin DY, Gu Y, Xu Y, et al. Association of Primary and Booster Vaccination and Prior Infection With SARS-CoV-2 Infection and Severe COVID-19 Outcomes. JAMA 2022; 328:1415.
- Zhou P, Yang XL, Wang XG, et al. A pneumonia outbreak associated with a new coronavirus of probable bat origin. Nature 2020; 579:270.
- Krammer F. SARS-CoV-2 vaccines in development. Nature 2020; 586:516.
- Edwards KM, Dupont WD, Westrich MK, et al. A randomized controlled trial of cold-adapted and inactivated vaccines for the prevention of influenza A disease. J Infect Dis 1994; 169:68.
- Ohmit SE, Victor JC, Rotthoff JR, et al. Prevention of antigenically drifted influenza by inactivated and live attenuated vaccines. N Engl J Med 2006; 355:2513.
- Graepel KW, Kochhar S, Clayton EW, Edwards KE. Balancing Expediency and Scientific Rigor in Severe Acute Respiratory Syndrome Coronavirus 2 Vaccine Development. J Infect Dis 2020; 222:180.
- Graham BS. Rapid COVID-19 vaccine development. Science 2020; 368:945.
- Halstead SB, Katzelnick L. COVID-19 Vaccines: Should We Fear ADE? J Infect Dis 2020; 222:1946.
- Brighton Collaboration. Accelerated Assessment of the Risk of Disease Enhancement with COVID-19 Vaccines, March 2020. https://brightoncollaboration.us/brighton-collaboration-cepi-covid-19-web-conference/ (Accessed on October 20, 2020).
- SPIKEVAX (COVID-19 Vaccine, mRNA) Suspension for injection, for intramuscular use; 2023-2024 Formula. US Food and Drug Administration (FDA) approved product information. Revised September 11, 2023. https://www.fda.gov/media/155675/download?attachment (Accessed on September 11, 2023).
- FACT SHEET FOR HEALTHCARE PROVIDERS ADMINISTERING VACCINE: EMERGENCY USE AUTHORIZATION OF MODERNA COVID-19 VACCINE (2023-2024 FORMULA), FOR INDIVIDUALS 6 MONTHS THROUGH 11 YEARS OF AGE https://www.fda.gov/media/167208/download?attachment (Accessed on September 11, 2023).
- COMIRNATY (COVID-19 Vaccine, mRNA) suspension for injection, for intramuscular use; 2023-2024 Formula. US Food and Drug Administration (FDA) approved product information. Revised September 11, 2023. https://www.fda.gov/media/151707/download?attachment (Accessed on September 11, 2023).
- FACT SHEET FOR HEALTHCARE PROVIDERS ADMINISTERING VACCINE: EMERGENCY USE AUTHORIZATION OF PFIZER-BIONTECH COVID-19 VACCINE (2023-2024 FORMULA), FOR 6 MONTHS THROUGH 11 YEARS OF AGE https://www.fda.gov/media/167211/download?attachment (Accessed on September 11, 2023).
- Recommendation for the 2023-2024 Formula of COVID-19 vaccines in the US. https://www.fda.gov/media/169591/download?attachment (Accessed on September 11, 2023).
- Emergency Use Authorization (EUA) of the Novavax COVID-19 vaccine, adjuvanted (2023-2024 Formula), for individuals 12 years of age and older https://www.fda.gov/media/159897/download?attachment (Accessed on October 04, 2023).
- US Food and Drug Administration. Emergency use authorization (EUA) of the Janssen COVID-19 vaccine to prevent coronavirus disease 2019 (COVID-19). https://www.fda.gov/media/146304/download (Accessed on March 27, 2023).
- Middleton’s ALLERGY Principles and Practice. Volume 2. Eighth edition. Chapter 85. page 1384-1385.
Acta final TC Webex GEAB – 10 febrero 2020
Dermatitis Alérgica de Contacto en niños: Una realidad cada vez más frecuente
Situación actual y epidemiología
Durante mucho tiempo se pensó que la dermatitis alérgica de contacto (DAC) era una enfermedad exclusiva del adulto. Sin embargo, estudios recientes revelan una prevalencia similar a la de adultos, con casos descritos incluso en lactantes (1). Se estima que hasta un 16–20% de la población pediátrica está sensibilizada a algún alérgeno, aunque muchos casos no se diagnostican porque los síntomas se confunden con otras afecciones más comunes, como la dermatitis atópica (DA) (1,2). De hecho, menos del 10% de las pruebas epicutáneas se realizan en niños, lo que contribuye a este infradiagnóstico (1).
Dermatitis atópica y dermatitis alérgica: ¿cómo se relacionan?
La DAC y la DA pueden coexistir y a menudo se solapan, ya que ambas provocan inflamación y picor. Más de un tercio de los niños con DAC tienen también DA (1), y en muchos casos, los productos utilizados para tratar la piel atópica contienen ingredientes sensibilizantes que agravan los síntomas (1). Esta superposición puede dificultar el diagnóstico y retrasar el tratamiento adecuado.
En niños con DA, debe sospecharse una DAC cuando la dermatitis es recalcitrante al tratamiento convencional, presenta una distribución atípica (como afectación localizada de párpados, labios, manos, pies o zona del pañal), o empeora con el uso de productos destinados al cuidado de la piel atópica, los cuales pueden contener alérgenos como fragancias, lanolina o conservantes. También debe considerarse la DAC si las lesiones se localizan en áreas en contacto con cosméticos, cremas, ropa, joyas, materiales escolares o deportivos. En estos casos, la realización de pruebas epicutáneas permite identificar alérgenos relevantes y guiar el tratamiento (1,3).
¿Cómo se diagnostica?
El diagnóstico de la DAC en niños se basa en la historia clínica detallada y en la realización de pruebas epicutáneas, que son el método de referencia para identificar alérgenos causantes. Estas pruebas consisten en aplicar parches con alérgenos sobre la espalda del niño, retirarlos a las 48 horas, y realizar segunda lectura a las 72-96 horas. También se puede complementar con pruebas como el ROAT (Repeat Open Application Test), una prueba sencilla, no invasiva, que se utiliza para evaluar si un producto concreto (como una crema, cosmético o medicamento tópico) está causando una DAC. Es especialmente útil en niños o cuando no es posible realizar pruebas epicutáneas estándar (3,4).
En 2015, la EAACI (European Academy of Allergy and Clinical Immunology) propuso una batería reducida de alérgenos como herramienta práctica y segura para facilitar el diagnóstico en población pediátrica (5). Con el tiempo, la experiencia clínica y nuevas evidencias han puesto de manifiesto la necesidad de considerar también alérgenos emergentes, cada vez más presentes en productos infantiles como la metilisotiazolinona aislada, hidroperóxidos de limoneno y linalol, benzofenonas, 3-dimetilaminopropilamina (DMAPA), isobornil acrilato y clorhexidina. Además, se recomienda adaptar las pruebas a la exposición individual de cada paciente y complementarlas con productos propios y alérgenos actuales, con el objetivo de optimizar la precisión diagnóstica en niños (6-8).
¿Cuáles son los alérgenos más frecuentes?
En los niños, los alérgenos más comunes que pueden causar DAC incluyen (8-13):
- Metales: como el níquel, cloruro de cobalto y dicromato potásico, presentes en objetos de uso cotidiano como bisutería, gafas, relojes, calzado, ropa, juguetes, videoconsolas, teléfonos móviles, tablets, aparatos de ortodoncia, botas, sandalias o material deportivo.
- Conservantes: destacan la metilisotiazolinona (MI) y la metilcloroisotiazolinona (MCI), que se encuentran en productos como el slime, pinturas, productos de limpieza y equipamiento deportivo. Otro conservante importante es el formaldehído, que puede estar presente en algunas toallitas infantiles.
- Fragancias: como las mezclas de fragancias I y II, el bálsamo del Perú, y los hidroperóxidos de linalol y limoneno, que se utilizan en cosméticos, medicamentos tópicos y productos de limpieza.
- Emolientes: como la lanolina y el propilenglicol, habituales en cosméticos, bálsamos labiales y medicamentos de aplicación tópica.
- Tensoactivos: derivados del aceite de coco como la cocamidopropil betaína (CAPB) y su principal fracción alergénica, la 3-dimetilaminopropilamina (DMAPA), presentes en champús, acondicionadores y detergentes.
- Parafenilendiamina (PPDA): sustancia empleada en tatuajes de henna y tintes capilares.
- Colofonia: una resina procedente de la savia del pino, utilizada en adhesivos, apósitos, tintas, cosméticos, productos farmacéuticos y material escolar.
- Antibióticos tópicos: como la neomicina y la bacitracina, ampliamente utilizados en cremas y pomadas.
Además de los alérgenos clásicos, en los últimos años se han identificado alérgenos emergentes en la población pediátrica. Entre ellos destacan la benzisotiazolinona, presente en ropa, calzado y detergentes (5); la acetofenona azina, un derivado de la goma EVA presente en espinilleras y calzado infantil (6); el isobornil acrilato (IBOA), utilizado en dispositivos médicos como las bombas de insulina (4); la benzofenona-4, presente en algunos protectores solares; y la clorhexidina, cuyo uso cada vez más frecuente en antisépticos se ha relacionado con un aumento de casos de sensibilización (8–13).
Estrategias de prevención
Una de las estrategias más prometedoras es el enfoque PEAS (Pre-Emptive Avoidance Strategy), que propone evitar desde el inicio los alérgenos más comunes en productos infantiles. Esta medida preventiva puede aplicarse incluso sin diagnóstico previo, especialmente en niños con piel sensible o antecedentes de dermatitis, para prevenir sensibilizaciones en la población pediátrica (14).
Manejo y tratamiento
El tratamiento principal es la evitación del alérgeno, una vez identificado mediante pruebas epicutáneas. Para controlar los brotes, se utilizan corticoides tópicos suaves, inmunomoduladores y emolientes para restaurar la barrera cutánea. En casos más graves, puede ser necesaria la fototerapia o tratamiento sistémico (3,4). El seguimiento debe incluir educación continua a las familias, revisión de productos y apoyo emocional, ya que un manejo adecuado mejora significativamente la calidad de vida del niño y su entorno (1,14).
Autora: Dra. Ana Láinez Nuez. Servicio de alergología, Hospital IMED Valencia. Comité de Alergia Infantil SEAIC
Bibliografía
- Neale H, Garza-Mayers AC, Tam I, Yu J. Pediatric allergic contact dermatitis. Part I. Clinical features and common contact allergens in children. J Am Acad Dermatol. 2020. doi:10.1016/j.jaad.2020.11.002
- Ortiz Salvador JM, et al. Dermatitis alérgica de contacto pediátrica. Actas Dermosifiliogr. 2017. doi:10.1016/j.ad.2016.12.018
- Neale H, et al. Pediatric allergic contact dermatitis. Part II. J Am Acad Dermatol. 2020. doi:10.1016/j.jaad.2020.11.001
- Young K, et al. Pediatric allergic contact dermatitis registry patch testing results from 2016–2022. J Am Acad Dermatol. 2023. doi:10.1016/j.jaad.2023.01.016
- de Waard-van der Spek FB, Darsow U, Mortz CG, et al. EAACI position paper for practical patch testing in allergic contact dermatitis in children. Pediatr Allergy Immunol. 2015;26(7):598–606. doi:10.1111/pai.12463
- Ortiz Salvador JM, Esteve Martínez A, Subiabre Ferrer D, et al. Dermatitis alérgica de contacto pediátrica. Actas Dermosifiliogr. 2017;108(6):571–578. doi:10.1016/j.ad.2016.12.018
- Felmingham C, Davenport R, Bala H. Allergic contact dermatitis in children and proposal for an Australian Paediatric Baseline Series. Australas J Dermatol. 2019;60(4):308–313. doi:10.1111/ajd.13169
- Yu J, Atwater AR, Brod B, et al. Pediatric Baseline Patch Test Series: Initial Findings of the Pediatric Contact Dermatitis Workgroup. Dermatitis. 2018;29(4):206–212. doi:10.1097/DER.0000000000000353
- Lidén C, White I. Increasing non-cosmetic exposure and sensitization to isothiazolinones. Contact Dermatitis. 2024. doi:10.1111/cod.14433
- Manière I, et al. Sensitization properties of acetophenone azine: a new skin sensitizer identified in textiles. Contact Dermatitis. 2023. doi:10.1111/cod.14284
- Magdaleno-Tapial J, et al. Allergic contact dermatitis to chlorhexidine in pediatric patients. Pediatr Dermatol. 2019. doi:10.1111/pde.13808
- Heurung AR, Raju SI, Warshaw EM. Dermatitis. 2014;25(1):3–10. doi:10.1097/DER.0000000000000025
- Moral L, et al. Allergic contact dermatitis to chlorhexidine in children. Allergol Immunopathol (Madr). 2024;52(6):33–39. doi:10.15586/aei.v52i6.1171
- Hill H, et al. Pre-emptive avoidance strategy (PEAS). Expert Rev Clin Immunol. 2016. doi:10.1586/1744666X.2016.1142373
Consejos para un Halloween seguro para personas con alergias alimentarias
La tradición de celebrar Halloween cada 31 de octubre se está popularizando en España, con niños y adultos disfrutando de disfraces y recogiendo dulces. La noche de Halloween es una oportunidad para disfrutar, pero para las personas con alergias alimentarias, tanto niños como adultos, puede suponer un riesgo importante si no se toman precauciones. Las reacciones alérgicas van desde síntomas leves, como picor y vómitos, hasta la anafilaxia, una reacción grave que puede ser mortal Desde el Comité de Alergia Alimentaria de la Sociedad Española de Alergología e Inmunología Clínica (SEAIC), te ofrecemos algunas recomendaciones clave para que esta festividad sea segura y divertida.
1. Opta por actividades alternativas sin comida
En lugar de centrar la celebración en el típico "truco o trato", organiza actividades sin alimentos, como concursos de disfraces, manualidades o juegos. Repartir juguetes pequeños, lápices o calcomanías puede ser una opción divertida y segura para todos los niños.
2. Lee siempre las etiquetas de los productos
Asegúrate de leer con cuidado las etiquetas de los dulces y alimentos que se intercambien. Deshecha aquellos que no tengan una etiqueta clara o los que puedan contener alérgenos comunes como leche, frutos secos o huevo. Considera llevar tus propias golosinas seguras para intercambiarlas y evitar cualquier riesgo.
3. Lleva contigo medicación de rescate
No olvides llevar siempre contigo la medicación indicada por tu alergólogo, incluyendo la adrenalina autoinyectable si es necesaria.
En caso de que tu hijo sea alérgico, y disfrute del día con autonomía, aAsegúrate de que reconoce los síntomas, los comunique bien y si hay algún adulto que los acompañe rápidamente en caso de una reacción.
4. Evita la contaminación cruzada
Si organizas una fiesta, pregunta a los invitados sobre posibles alergias y ofrece opciones aptas para todos. Separa los alimentos seguros de aquellos que puedan contener alérgenos y
usa recipientes bien identificados.
5. Cuidado con los disfraces y el maquillaje
Muchos disfraces y maquillajes de Halloween pueden contener látex, al cual algunas personas alérgicas a alimentos también pueden ser sensibles. Opta por materiales alternativos y evita el uso de máscaras que puedan dificultar la identificación de una reacción alérgica o causar problemas respiratorios.
6. Educación y prevención en el colegio
Si tus hijos celebran Halloween en el colegio, asegúrate de que los profesores y monitores estén informados sobre las alergias alimentarias y sepan cómo actuar en caso de emergencia. Si se van a compartir dulces, es recomendable que lleves opciones seguras identificadas para evitar cualquier incidente.
7. En caso de emergencia, actúa rápido
Comprueba antes de salir que llevas toda la medicación de rescate que tu alergólogo/a te ha recomendado, especialmente la adrenalina autoinyectable.
Ante cualquier síntoma de reacción alérgica, como picor, hinchazón o dificultad para respirar, mantén la calma y sigue las indicaciones de tu especialista: pedir ayuda si estás solo, administrar la medicación, acudir al centro sanitario más próximo o llamar al 112. Si no sabes en ese momento cómo usar el autoinyector de adrenalina, llama al 112 explica la situación y te ayudarán.
Siguiendo estos consejos, puedes disfrutar de una noche de Halloween divertida y segura, evitando sustos relacionados con las alergias alimentarias.
¡Feliz Halloween!
Sofía Carreras Katcheff