resultados de la búsqueda: asma/wp-content/uploads/logos/Hospital Universitario Fundación Jiménez Díaz/profesionales/wwwww
Notas de prensa 2016
| 29/11/2016 | Guía GALAXIA 2016 La anafilaxia es la reacción alérgica más grave que puede ocurrir, pudiendo incluso llegar a comprometer la vida del paciente. GALAXIA 2016 es la actualización de la guía consensuada española sobre actuación en anafilaxia. Nueve sociedades científicas y profesionales con una amplia experiencia en el diagnóstico y tratamiento de la anafilaxia han actualizado el manual elaborado en 2009.
|
| 18/11/2016 | Comité de Humanidades El Comité de Humanidades de la SEAIC celebra su Simposio inaugural el 18 de noviembre de 2016 en el Colegio de Médicos de Madrid. Especialistas en Alergología y en otras especialidades médicas afines mostrarán estudios históricos y artísticos que pondrán de manifiesto la unión íntima entre las Humanidades y la Medicina. |
| 25/10/2016 | Nuevo presidente electo El Dr. Antonio Valero, que desde 2012 ostentaba las responsabilidades de Tesorero, ha sido nombrado Presidente Electo de la Sociedad Española de Alergología e Inmunología Clínica. Hasta 2012, el Presidente seguirá siendo el Dr. Joaquín Sastre.
|
| 21/10/2016 | Alergia a medicamentos en la infancia Los antibióticos betalactámicos son los fármacos que más reacciones adversas causan en los pequeños, seguidos de los antiinflamatorios. Sin embargo, más de la mitad de los niños que acuden al alergólogo por sospecha de alergia a medicamentos en realidad no la padecen. |
| 20/10/2016 | Alergia alimentaria en la infancia La mayoría de alergia a los alimentos se desarrolla en la infancia y su prevalencia ha aumentado en las últimas décadas. La inmunoterapia oral permite conseguir la tolerancia a estos alimentos, aunque es un procedimiento no exento de riesgos. |
| 19/10/2016 | XXX Congreso SEAIC Uno de cada cinco niños tiene alergia. El buen control de las enfermedades alérgicas, que en niños se dan de forma simultánea con frecuencia, pasa por acudir a la consulta del alergólogo ante los primeros síntomas, sea cual sea la edad del afectado.
|
| 31/08/2016 | Nota de Prensa: Vuelta a la Rutina Una vez llegado Septiembre es un buen momento para ponerse al día con las alergias. En Verano se relajan los hábitos de salud en muchas ocasiones porque patologías como la Dermatitis Atópica, la Rinitis o el Asma mejoran; por este motivo desde la Sociedad Española de Alergología e Inmunología Clínica os dejamos las siguientes recomendaciones para afrontar la Vuelta a la Rutina. |
| 18/07/2016 | Alergia a himenópteros Una tercera parte de los pacientes que sufren una reacción alérgica grave por veneno de avispas o abejas no acude a la consulta del alergólogo, sin embargo es la patología alérgica en la que se consiguen tasas de curación más altas.
|
| 22/06/2016 | Nota de Prensa Alergia y Verano 2016 La época estival es tiempo de ocio, viajes, días de playa y comidas fuera de casa. Por este motivo, la Sociedad Española de Alergología e Inmunología Clínica (SEAIC) recomienda mantener la alerta para evitar problemas para los pacientes alérgicos. Los expertos recuerdan que quienes padecen algún tipo de alergia deberán viajar con la medicación recomendada por sus alergólogos. Os dejamos nuestra Nota de Prensa con el resto de recomendaciones. |
| 13/05/2016 | Día del Angioedema Hereditario El 16 de mayo se celebra el Día Mundial del Angioedema Hereditario, una enfermedad rara de origen genético. Los pacientes con esta enfermedad pueden tardar hasta 13 años en ser diagnosticados y más de la mitad tienen un ataque al menos una vez al mes. |
| 02/05/2016 | Día Mundial del Asma El 3 de mayo se celebra el Día Mundial del Asma, con el lema «Puedes controlar tu asma». El asma es una enfermedad de origen alérgico en más del 80% de los casos en niños y del 60% de los adultos. |
| 02/05/2016 | Videos de uso de dispositivos La SEAIC ha iniciado la publicación de una serie de videos demostrativos que educarán en el uso de dispositivos de uso común en Alergia y Asma Bronquial (inhaladores, autoinyectores de adrenalina, vacunas sublinguales, etc). |
| 16/03/2016 | Primavera 2016 Las enfermedades alérgicas afectan a un 30% de la población española. En España, las plantas que más problemas alérgicos producen son gramíneas, olivo, ciprés, salsola, plátano de sombra y parietaria. Según el modelo predictivo desarrollado por el Comité de Aerobiología de la SEAIC, la intensidad de la polinización en las diferentes zonas peninsulares será variable.
|
| 16/03/2016 | Déficit de alergólogos Las desigualdades en la distribución de alergólogos dificultan la atención sanitaria en algunas comunidades autónomas. Según las recomendaciones de la OMS, españa necesitaría un mínimo de 920 alergólogos para garantizar una atención adecuada, mientras que actualmente cuenta con 800 especialistas. Las regiones con menor número de alergólogos en la sanidad pública son Baleares, Cantabria, Asturias y Navarra.
|
| 11/03/2016 | Curso de Alergología y Dermatología Alrededor de 300 alergólogos y dermatólogos se reunieron en Zaragoza en el V Curso de Formación Continuada en Dermatología y Alergia, con el aval de SEAIC y AEDV, y patrocinado por Menarini. El lema fue «El prurito, un síntoma clave común».
|
| 01/03/2016 | Comunicado oficial: Baleares SEAIC desea manifestar que, a pesar del compromiso adquirido por la Consejería de Sanidad para la creación de un Servicio de Alergología en Ib-Salut, a día de hoy Baleares sigue siendo la única comunidad autónoma que no cuenta con especialistas de Alergología en la Sanidad Pública, una patología que afecta a casi el 30% de la población. |
| 29/01/2016 | Reunión CYNA 2016 Más de 400 alergólogos nacionales e internacionales se reúnen en Madrid para abordar los temas candentes en Alergología e Inmunología Clínica. Las nuevas patologías alérgicas requieren de una combinación compleja de herramientas diagnósticas que ayuden a identificarlas. |
—————————————–
Ayudas Merck Serono de Investigación
Apreciados socios:
Se inserta el correo electrónico recibido desde la Fundación Salud 2000.
Un cordial saludo. Pedro Ojeda
Estimado/a Dr/a.
Fundación Salud 2000 convoca la XXII edición de las Ayudas Merck Serono de Investigación, dirigidas a promover la investigación biológica y biomédica en España, mediante la financiación de proyectos inéditos.
En esta convocatoria, las ayudas se centran en las siguientes áreas de Investigación:
• Investigación Clínica en Alergología
• Investigación Clínica en Cardiometabolismo
• Investigación Clínica en Endocrinología
• Investigación Clínica en Esclerosis Múltiple
• Investigación Clínica en Fertilidad
• Investigación Clínica en Oncología
• Investigación en bases moleculares de las Enfermedades Raras y sus implicaciones clínicas.
Cada Ayuda Merck Serono de Investigación 2013, que se otorgará a un único proyecto de las siete áreas mencionadas anteriormente, estará dotada con 25.000€, siendo el 15 de noviembre de 2012 el plazo límite para la recepción de proyectos.
Todos los proyectos recibidos serán valorados por un Jurado Calificador, compuesto por representantes de las sociedades científicas españolas relacionadas con cada una de las áreas, así como personalidades de relevancia científica en dichos campos.
En nuestra página web www.fundacionsalud2000.com encontrará toda la información necesaria sobre esta convocatoria.
No dude en ponerse en contacto con nosotros para completar la información sobre el procedimiento a seguir para la presentación de proyectos en Fundación Salud 2000 (General Martínez Campos, 41, 3ª Planta, 28010 Madrid, Tlf: 91 3084165, e-mail: fundacionsalud2000@fundacionsalud2000.com).
Atentamente le saluda,
Carmen González Madrid
Presidenta Ejecutiva
Fundación Salud 2000
La dermatitis atópica no sólo afecta a la piel
La dermatitis atópica (DA) es un proceso inflamatorio de la piel caracterizado por un intenso prurito (picor) y piel seca, que presenta una evolución crónica y que cursa en forma de brotes. Es la enfermedad crónica de la piel más común en la infancia, aunque puede iniciarse a cualquier edad. Su desarrollo se debe a interacciones complejas entre la disfunción de la barrera cutánea, alteraciones de la microbiota de la piel e intestinal, desregulación del sistema inmunológico y susceptibilidad genética.
La DA se ha asociado a diferentes enfermedades (comorbilidades) tanto alérgicas como no alérgicas, aunque los mecanismos exactos de estas asociaciones no se conocen por completo. En algunos casos, estas asociaciones podrían ser coincidentes y no una consecuencia directa de la DA.
Recientemente, ha sido publicado un estudio coreano que ha analizado las enfermedades que se asocian a la DA, en más de 67.000 niños con esta enfermedad y que han sido evaluados desde el nacimiento hasta los 15 años de edad. A continuación, detallaremos las comorbilidades encontradas en este estudio 1.
Enfermedades alérgicas:
La DA se asocia con diferentes enfermedades alérgicas como la alergia alimentaria y el asma y rinitis alérgicas, dentro de lo que se conoce como “la marcha atópica”. Este término se refiere a este conjunto de enfermedades alérgicas que, por este orden, se suceden a medida que avanza la edad del paciente. Sin embargo, en algunos casos, esta secuencia no se cumple y las enfermedades alérgicas aparecen de manera independiente y en cualquier etapa de la vida. Posiblemente esto se deba al solapamiento que se produce entre la susceptibilidad genética y los factores ambientales que están involucrados en el desarrollo de las comorbilidades alérgicas.
Enfermedades no alérgicas extracutáneas:
Enfermedades psiquiátricas y neurológicas:
En cuanto a las comorbilidades no alérgicas, las más destacadas son las enfermedades psiquiátricas y neurológicas. Estos autores identifican una asociación entre la DA y la hiperactividad con déficit de atención (TDAH), desórdenes del sueño, alteraciones de la conducta o emocionales, así como con la convulsión febril y las cefaleas. Estas comorbilidades psiquiátricas pueden interrelacionarse, lo que podría jugar un papel importante en la asociación de estas enfermedades con la DA. Por lo tanto, es importante considerar los efectos de las comorbilidades de la DA en las enfermedades psicológicas, pero también el efecto de estas comorbilidades psicológicas en la DA.
Procesos infecciosos cutáneos y extracutáneos:
Los niños con DA presentan infecciones cutáneas más frecuentemente, como cabe esperar al tratarse de una piel alterada. Este estudio también reveló un incremento en las infecciones del tracto respiratorio y gastrointestinal, así como una mayor prevalencia de amigdalectomía. La desregulación inmunológica y la disfunción de la barrera, no sólo a nivel cutáneo sino también en otros órganos, podría contribuir al aumento en el riesgo a infecciones en órganos sistémicos, particularmente en una edad en la que las infecciones son muy comunes. Por otro lado, las infecciones fuera de la piel pueden exacerbar la DA y factores asociados al tratamiento de la DA podrían estar también relacionados con un incremento en el riesgo de infección.
Alteraciones gastrointestinales:
Se identificó una relación entre la DA y alteraciones gastrointestinales como el reflujo esofágico sin esofagitis, el estreñimiento o enfermedades hepáticas. Estas asociaciones podrían deberse a que comparten regulación inmunológica, en el eje intestino-piel a través de la microbiota intestinal, junto con la interrelación con otras comorbilidades de la DA.
Anemia por déficit de hierro:
También se encontró un incremento de la anemia de origen nutricional, posiblemente relacionado con dietas restrictivas injustificadas o a la malabsorción de nutrientes como resultado de la activación inmunológica. El estreñimiento es una comorbilidad de aparición más precoz que la anemia, lo que incrementaría la posibilidad de desarrollarla, dado que el enlentecimiento del tránsito intestinal puede ocasionar pérdida de apetito, dificultar la absorción de nutrientes y aumentar la excreción de hierro. Además, el estreñimiento interrumpe el equilibrio de la microbiota intestinal, afectando al metabolismo nutricional, pudiendo ocasionar también esta pérdida de hierro.
Enfermedades no alérgicas cutáneas:
Además de las comorbilidades fuera de la piel, la DA aumenta el riesgo de enfermedades cutáneas. Las enfermedades autoinmunes, incluyendo el vitíligo, la dermatitis herpetiforme y la psoriasis, comparten fisiopatología en aspectos como la disfunción de la barrera cutánea, la desregulación inmunológica, factores propios del paciente y factores ambientales.
Otros estudios han encontrado asociación entre la DA y la urticaria crónica, que podría explicarse por la desregulación inmunológica, factores genéticos compartidos y el estrés oxidativo.
Riesgo y cronología
El estudio concluye que tanto la edad de aparición como la gravedad de la DA influyen en el número de comorbilidades asociadas. La presencia de comorbilidades fue más frecuente en los niños con un inicio más precoz de la DA, en los varones y en aquellos con dermatitis más grave (medida por un mayor número de ingresos hospitalarios y mayores tasas de prescripción de corticoides tópicos).
La presencia de rinitis y asma alérgicas, principalmente las de inicio en preescolar, se asociaba, en este estudio, a la presencia de varias comorbilidades en el niño mayor y, el asma en concreto, tenía un efecto significativo en las alteraciones psiquiátricas y neurológicas. Sin embargo, la aparición de enfermedades autoinmunes no estaba influida por estas comorbilidades.
En resumen, los niños con DA pueden presentar varias comorbilidades. Reconocerlas a tiempo puede ayudar a mejorar los síntomas y reducir las complicaciones y el impacto tanto de las comorbilidades como de la propia DA.
Dra. Eva María Lasa Luaces. Unidad de Alergología Infantil del Hospital Universitario Donostia. Comité de Alergia Infantil SEAIC.
- Kim JH, Lee E, Ha EK, Shin J, Lee GC, Rha YH, Han MY. Cascade of atopic dermatitis comorbidities in children after birth for 15 years. 2024 Jan;79(1):153-163. doi: 10.1111/all.15917. Epub 2023 Oct 16. PMID: 37843069.
¿Pueden los probióticos durante el embarazo ayudar a prevenir la alergia en nuestros bebés?
¿Pueden los probióticos durante el embarazo ayudar a Prevenir la alergia en nuestros bebés?
Desde el Comité de Alergia Infantil de la SEAIC, sabemos que muchos padres, sobre todo los que ya tienen otros hijos con alergia, se hacen esta pregunta cuando esperan un nuevo bebé. ¿Y si hubiera algo que pudiera hacerse durante el embarazo para reducir el riesgo de alergia en el futuro?
Entre las posibles estrategias preventivas, una que ha generado especial interés en los últimos años es el uso de probióticos. Se ha estudiado su impacto en el desarrollo de diabetes gestacional, en el desarrollo del síndrome metabólico y en otras patologías. Pero ¿y en la prevención de alergia? ¿Qué dice la ciencia al respecto? ¿Sirven realmente? Aquí te lo contamos de forma clara y sencilla.
¿Qué son los probióticos y por qué se habla tanto de ellos?
Los probióticos son microorganismos vivos, como algunas bacterias, que, cuando se consumen en cantidades adecuadas, pueden tener efectos beneficiosos para la salud. Se encuentran de forma natural en algunos alimentos (como yogures o productos fermentados) y también en forma de suplementos alimenticios.
Ya desde el embarazo, el sistema inmunitario de nuestro bebé se está desarrollando. Se sabe que la microbiota intestinal (los microorganismos que habitan en nuestro intestino) juega un papel importante en la maduración del sistema inmune del neonato. Por eso, los científicos se han planteado si los probióticos podrían ayudar a “entrenar” ese sistema inmunitario y reducir el riesgo de desarrollar alergias más adelante.
¿Qué dice la ciencia? Vamos a analizarlo en los diferentes tipos de alergia posible: la cutánea, alimentaria y la alergia respiratoria.
🧴 1. Dermatitis atópica: la evidencia más prometedora
Este es el campo donde los estudios han mostrado resultados más esperanzadores. Algunas investigaciones han encontrado que tomar probióticos en el embarazo, y a veces también durante la lactancia o dárselos al bebé tras el nacimiento, podría reducir el riesgo de que el niño desarrolle dermatitis atópica, sobre todo si tiene antecedentes familiares de alergia.
Determinadas cepas de microorganismos y determinadas combinaciones de varias cepas parecen funcionar mejor que usar una sola cepa de forma aislada.
Cepas como Lactobacillus rhamnosus y algunas bifidobacterias han sido las más estudiadas.
La Organización Mundial de Alergia (WAO) ha hecho una recomendación condicional para usarlos con este fin pero advierte que la calidad de la evidencia aún es baja.
Es decir: hay indicios positivos, pero no es una solución mágica ni garantizada.
🍳 2. Alergias alimentarias: ¿una posible ayuda?
Aquí la evidencia científica es más limitada. Algunos estudios sugieren que el uso de algunos probióticos podría ayudar a reducir el riesgo de desarrollar alergia alimentaria en el futuro (como a la alergia a la leche o al huevo), pero los resultados no son consistentes.
Las principales guías científicas, como las de la Academia Europea de Alergia e Inmunología Clínica (EAACI), aún no recomiendan su uso generalizado con este objetivo.
Se necesitan más estudios para poder considerar el empleo de probióticos como una herramienta preventiva de la alergia alimentaria.
🌬️ 3. Asma bronquial y sibilancias: sin pruebas sólidas de beneficio
En el caso del asma infantil o los episodios de sibilancias (pitos en el pecho), los estudios hasta ahora no han demostrado beneficios claros del uso de probióticos durante el embarazo para prevenir su aparición tras el nacimiento.
Incluso, algunos trabajos han observado un posible (aunque no confirmado) aumento de infecciones respiratorias en bebés que recibieron probióticos. Esto subraya la importancia de seguir investigando.
Cosas importantes que debes saber antes de lanzarte a comprar probióticos:
✅ No todos los probióticos son iguales: cada cepa tiene efectos distintos. Que uno funcione no significa que todos lo hagan.
🕒 El “cuándo” también importa: no está claro si es mejor empezar antes del parto, después, o si continuar durante la lactancia, tampoco cuánto tiempo deben tomarse.
👶 ¿Tu bebé es de “alto riesgo”? Muchos estudios se han hecho con bebés con antecedentes familiares de alergia. Para la población general, los beneficios podrían ser menores.
📊 La evidencia es aún limitada: aunque se han hecho muchos estudios, no todos tienen la misma calidad. Las conclusiones deben tomarse con cautela.
Entonces… ¿debería tomar probióticos en el embarazo para prevenir la aparición de enfermedades alérgicas en mi bebé?
La respuesta corta es: depende.
Para bebés con alto riesgo de eccema, algunas organizaciones internacionales consideran que podría ser útil… pero no es una recomendación firme.
Para prevenir otras alergias (como la alergia alimentaria o el asma bronquial), aún no hay suficiente evidencia.
Lo más importante: consulta siempre con tu médico o especialista antes de empezar cualquier suplemento probiótico durante el embarazo.
- En resumen:
El uso de probióticos durante el embarazo es una línea de investigación interesante, especialmente en relación con la dermatitis atópica. Pero aún no hay una receta única para prevenir las enfermedades alérgicas y son necesarios más estudios para saber qué cepas, dosis y duración son las más eficaces.
Desde el Grupo de Trabajo de Microbiota del Comité de Alergia Infantil de la SEAIC, seguiremos atentos a las novedades científicas para poder informar con la mayor claridad y rigor posible. Mientras tanto, la mejor estrategia sigue siendo el acompañamiento médico personalizado y la información basada en evidencia.
Isabel Fernández de Alba. Hospital HLA Inmaculada. Comité de Alergia Infantil de la SEAIC
Bibliografía:
Recomendaciones generales y dermatitis atópica:
- Yepes-Nuñez, J. J., Fiocchi, A., Pawankar, R., Cuello-Garcia, C. A., Zhang, Y., & Brożek, J. L. (2023). World Allergy Organization (WAO) guideline for the use of probiotics in the management of allergic diseases. World Allergy Organization Journal, 16(1), 100738. (Esta es una actualización que podría reemplazar o complementar la de 2015 si cubre la prevención).
- Fiocchi, A., Pawankar, R., Cuello-Garcia, C., Ahn, K., Al-Hammadi, S., Agarwal, A., … & Yepes-Nuñez, J. J. (2015). World Allergy Organization-McMaster University Guidelines for Allergic Disease Prevention (GLAD-P): Probiotics. World Allergy Organization Journal, 8(1), 4. (Aunque de 2015, fue una guía influyente. Es importante verificar si hay actualizaciones más recientes que la suplanten o la complementen directamente para la prevención, como la mencionada anteriormente o guías específicas de probióticos).
- Cuello-Garcia, C. A., Brożek, J. L., Fiocchi, A., Pawankar, R., Yepes-Nuñez, J. J., Terracciano, L., … & Schünemann, H. J. (2015). Probiotics for the prevention of allergy: A systematic review and meta-analysis of randomized controlled trials. The Journal of Allergy and Clinical Immunology, 136(4), 952-961.
Alergias alimentarias:
- Halken, S., Muraro, A., de Silva, D., Khaleva, E., Angier, E., Arasi, S., … & Roberts, G. (2021). EAACI guideline: Preventing the development of food allergy in infants and young children (2021 update). Pediatric Allergy and Immunology, 32(5), 843-858. (Esta guía de la EAACI aborda la prevención de la alergia alimentaria y discute el papel de los probióticos).
- Garcia-Larsen, V., Ierodiakonou, D., Jarrold, K., Cunha, S., Chivinge, J., Robinson, Z., … & Boyle, R. J. (2018). Diet during pregnancy and infancy and risk of allergic or autoimmune disease: A systematic review and meta-analysis. PLoS medicine, 15(2), e1002507. (Un meta-análisis amplio que incluye probióticos).
Asma bronquial y sibilancias:
- Azad, M. B., Coneys, J. G., Kozyrskyj, A. L., Field, C. J., Ramsey, C. D., Becker, A. B., … & Mandhane, P. J. (2018). Probiotic supplementation and asthma in childhood: a randomized controlled trial. Thorax, 73(6), 527-535. (Ejemplo de un ensayo controlado aleatorizado, aunque las revisiones sistemáticas serían más globales).
- Strachan, D. P. (1989). Hay fever, hygiene, and household size. BMJ, 299(6710), 1259-1260. (Aunque no es sobre probióticos directamente, es el artículo seminal sobre la hipótesis de la higiene, relevante para el contexto de la microbiota y la alergia). Es importante complementarlo con revisiones sistemáticas más recientes sobre probióticos y asma, como:
- Wei, X., Jiang, P., Liu, J., Sun, R., & Lu, W. (2020). Association between probiotic supplementation and asthma incidence in infants: a meta-analysis of randomized controlled trials. Journal of Asthma, 57(6), 647-657.
Revisiones sistemáticas y metaanálisis generales sobre probióticos en embarazo y prevención de alergia
- Pelucchi, C., Chatenoud, L., Turati, F., Galeone, C., Moja, L., Bach, J. F., & La Vecchia, C. (2012). Probiotics supplementation during pregnancy or infancy for the prevention of atopic dermatitis: a meta-analysis. Epidemiology (Cambridge, Mass.), 23(3), 402. (Aunque de 2012, es un meta-análisis citado con frecuencia; buscar también versiones más actualizadas).
- Zuccotti, G., Meneghin, F., Aceti, A., Barone, G., Callegari, M. L., Di Mauro, A., … & Corvaglia, L. (2015). Probiotics for prevention of atopic diseases in infants: systematic review and meta-analysis. Allergy, 70(11), 1356-1371.
- Tan-Lim, C. S. C., Esteban-Ipac, N. A. R., Recto, M. S. T., Castor, M. A. R., Casis-Hao, R. J., & Nano, A. L. M. (2021). Comparative effectiveness of probiotic strains for antiallergy outcomes: A systematic review and network meta-analysis. Pediatric Allergy and Immunology, 32(6), 1255-1270.
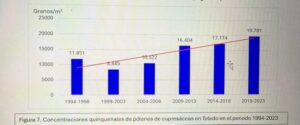
Captador de la semana: Toledo
Hoy es el turno del Dr. Ángel Moral De Gregorio, expresidente del comité de Aerobiología Clínica de SEAIC, alergólogo en el Hospital Universitario de Toledo, desde donde nos proporciona los datos de pólenes.
Se instaló el primer captador en 1994, en 2016 se instaló el ciclón, han resistido todas las inclemencias incluido Filomena en 2021.
Con el Curso Avanzado de Palinología, el Dr. Ángel Moral ha impartido cursos de palinología a más de 200 alergólogos, muchos de los cuales han continuado la labor de aportar la lectura de pólenes en su zona para pólenes.com SEAIC.
Además, el Dr. Ángel Moral así como el Hospital de Toledo han contribuido ampliamente al estudio de los pólenes a lo largo de los años.

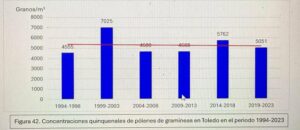
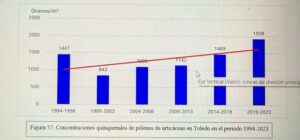
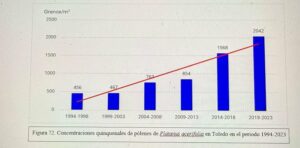
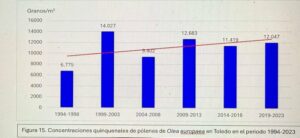

Notas de prensa 2015
| 18/12/2015 | Navidad y Alergia La SEAIC recomienda extremar las precauciones entre los pacientes alérgicos en las fiestas navideñas. Los cambios de hábitos alimentarios, la alteración de horarios y la exposición a irritantes y alérgenos pueden propiciar las reacciones alérgicas. |
| 13/11/2015 | Avispa asiática Comunicado oficial del Comité de Alergia a Himenópteros de la Sociedad Española de Alergología e Inmunología Clínica sobre las informaciones acerca de la «avispa asiática» (Vespa velutina). |
| 02/09/2015 | Vuelta al colegio La vuelta al colegio puede suponer un problema para los niños alérgicos. Un tercio de las reacciones alérgicas se inicia en la escuela. Las manifestaciones más frecuentes de alergia en la infancia son el asma y la alergia a alimentos. |
| 21/07/2015 | Alergia a himenópteros El 3% de los españoles sufre reacciones alérgicas generalizadas por picadura de himenópteros. En verano, el miedo a sufrir una picadura dificulta la rutina diaria a los pacientes alérgicos al veneno de abejas y avispas. La inmunoterapia para tratar este tipo de alergia es eficaz en el 90% de los casos. |
| 24/06/2015 | Nuevo Tratado de Alergología Se presenta el tratado de Alergología de la Sociedad Española de Alergología e Inmunología Clínica. Es la obra de referencia en lengua española, en la que han participado más de 300 autores con el objetivo de actualizar y revisar todos los aspectos de la especialidad. |
| 18/05/2015 | Alergología en Cataluña y Baleares SEAIC desea manifestar que, a pesar de los compromisos adquiridos, Baleares sigue siendo la única comunidad autónoma que no cuenta con alergólogos en la sanidad pública. Asimismo, la Sociedad Catalana de Alergia e Inmunología Clínica expresa su malestar por el incumplimiento del Modelo de Atención Alergológico en Cataluña. |
| 04/05/2015 | Spot “Que el Asma no te pare” Con motivo del Día Mundial del Asma, el martes 5 de mayo, el Instituto Mundipharma, SEPAR y SEAIC presentan su spot ‘Que el Asma no te pare’, con el que se pretende llamar la atención de la opinión pública mediante un mensaje directo: Si controlas y manejas bien tu Asma, nada te parará.
|
| 14/04/2015 | Infografía: alergia al polen La primavera ha llegado y con ella la preocupación por la patología alérgica. En torno a ocho millones de españoles sufren alergia a pólenes y experimentan síntomas en esta época del año. Según las previsiones de la Sociedad Española de Alergología e Inmunología Clínica (SEAIC), el nivel de intensidad de la alergia al polen para esta primavera será elevado en Andalucía, moderado en todo el centro peninsular y leve en el resto de España. |
| 13/04/2015 | Semana Mundial de la Alergia 2015 La SEAIC celebra la Semana Mundial de la Alergia del 13 al 19 de abril, promovida por la World Allergy Organization (WAO), y que este año se desarrolla bajo el lema «Alergia de las vías respiratorias, una carga humana y económica».
|
| 25/03/2015 | Primavera 2015 y alergia en la ciudad Las enfermedades alérgicas en general afectan a un 33% de la población española. En España, las plantas que más problemas alérgicos producen son gramíneas, olivo, ciprés, salsola, plátano de sombra y parietaria, cuya alergenicidad se ve agravada con la contaminación en las ciudades. La intensidad de la polinización en las diferentes zonas peninsulares será variable.
|
| 16/03/2015 | Alergia a alimentos La alergia a alimentos afecta a más de 17 millones de personas en toda Europa. Frutos secos, fruta y marisco son los principales causantes de las alergias alimentarias entre los adultos, mientras que leche, huevo y pescado son los alimentos que crean más problemas entre los niños. La SEAIC se adhiere a la campaña de la EAACI Beware of Allergy. |
| 25/02/2015 | Alergia a las cupresáceas Las cupresáceas son la tercera causa de alergia al polen en España, después de las gramíneas y el olivo. La subida de temperaturas en marzo producirá síntomas intensos y prolongados en los alérgicos. |
| 30/01/2015 | CYNA 2015 Se adjunta la nota de prensa que contiene los aspectos más sobresalientes que quieren transmitir los ponentes invitados a la XI Reunión Controversias y Novedades en Alergia. |
| 25/01/2015 | Respuesta artículo de opinión FENAER Carta de contestación de la Sociedad Española de Alergología e Inmunología Clínica al artículo de opinión publicado en el blog de la Federación Nacional de Asociaciones de Enfermedades Respiratorias sobre la relación con las asociaciones de pacientes. |
—————————————–
Notas de prensa 2012
| 22/12/2012 | Reacciones alérgicas en Navidad Los casos de reacciones alérgicas suelen aumentar durante la Navidad, debido al mayor consumo de alimentos altamente alergénicos, así como de ciertos productos como los dulces navideños, que poseen ingredientes encubiertos entre sus componentes. |
| 28/10/2012 | El Dr Joaquín Sastre, nuevo presidente electo de la SEAIC El doctor Joaquín Sastre es el nuevo presidente electo de la SEAIC, tras la votación para la renovación de parte de los cargos de la Junta Directiva que ha tenido lugar en el marco del XXVIII Congreso Nacional de la Sociedad, que acaba de concluir en Pamplona. |
| 22/10/2012 | Congreso Nacional de la SEAIC 2012 Los días 17-20 de octubre de 2012 tuvo lugar en Pamplona el XXVIII Congreso Nacional de la SEAIC, donde se presentan los avances más destacados en Alergología e Inmunología Clínica. Los biomarcadores permiten un diagnóstico más preciso y un mejor tratamiento de la patología alérgica. La administración de terapias personalizadas y selectivas facilitan el control del asma, una enfermedad que padecen 300 millones de personas en todo el mundo. En marcha el primer registro europeo para describir el perfil de seguridad de la inmunoterapia, que permitirá elaborar un informe periódico sobre las reacciones al tratamiento. La SEAIC crea la Comisión de Ética Profesional como órgano asesor permanente en asuntos de ética institucional. |
| 03/10/2012 | Repercusión de la rinitis alérgica El coste socioeconómico global de la rinitis alérgica supera al de otras enfermedades más graves como el asma o la EPOC, según se desprende de los resultados del Estudio FERIN (Farmacoeconomía de la Rinitis). El Proyecto CONFOR (Consenso de Formación en Rinitis) se presenta como documento destinado a identificar las cuestiones a las que se enfrentan los clínicos en el día a día cuando abordan las consultas de los sujetos que padecen esta patología. |
| 26/09/2012 | Reacciones alérgicas graves en la escuela La SEAIC se suma a la campaña sobre alergia alimentaria puesta en marcha por la Academia Europea de Alergia e Inmunología Clínica (EAACI), que con el titular “Stop Anaphylaxis” pretende concienciar sobre el crecimiento de la anafilaxia en niños, una reacción alérgica grave y de alto riesgo para la vida de las personas. Descargar nota de prensa: |
| 29/08/2012 | Reacciones por picaduras de himenópteros Las picaduras de avispas y abejas (himenópteros) se disparan durante los meses cálidos, cuando estos insectos están activos y se hace más vida al aire libre. Además, las altas temperaturas aumentan la agresividad de estos insectos. Descargar nota de prensa: |
| 12/07/2012 | Estudio SOMNIAAR Según resultados del estudio SOMNIAAR, realizado en 104 centros españoles y con el aval científico de la SEAIC y la SEORL, más de la mitad de los pacientes con rinitis alérgica tiene una mala calidad del sueño y más del 20% sufre somnolencia diurna excesiva, con el consiguiente riesgo de quedarse dormido al volante. Descargar nota de prensa: |
| 14/05/2012 | Día Mundial del Angioedema El día 16 de mayo se celebra por primera vez el Día Internacional del Angioedema Hereditario (AEH), enfermedad genética que afecta a unas 800 personas en España y en la que el tiempo medio de diagnóstico supera los 10 años. Descargar nota de prensa: Descargar manifiesto: |
| 30/04/2012 | Día Mundial del Asma En el marco del Día Mundial del Asma, que se celebra el día 1 de mayo, la SEAIC advierte que en siete de cada diez casos de asma el desencadenante de la enfermedad es un alérgeno capaz de causar y mantener la inflamación bronquial. Descargar nota de prensa: |
| 08/03/2012 | Herramientas para el control de la alergia La inmunoterapia es el único tratamiento capaz de modificar el curso de la enfermedad. Por otra parte, aplicaciones para smartphones, páginas web y el desarrollo de otras herramientas de intercambio de información entre alergólogos y médicos de atención primaria favorecen el control de los síntomas. Descargar nota de prensa: |
| 08/03/2012 | Previsiones para la primavera de 2012 Las escasas lluvias registradas en los últimos meses permiten prever que esta será una primavera de polinización moderada, pero los síntomas en alérgicos al polen pueden verse agravados por la contaminación. Descargar nota de prensa: |
| 03/02/2012 | Alergia a tratamientos oncológicos Con motivo del Día Mundial del Cáncer que se celebra el día 4 de febrero, la SEAIC quiere recordar a los pacientes con cáncer que la desensibilización es una vía de gran utilidad para aquellos casos en los que sean alérgicos al fármaco con que deben ser tratados y no exista una alternativa terapéutica válida. Descargar nota de prensa: |
—————————————–
Becas Murcia 2017
La Fundación de la SEAIC envía los boletines de solicitud de becas de asistencia al Simposio de Murcia de la Fundación de la SEAIC (inscripción+alojamiento+transporte), con el patrocinio de GSK, para Seniors y para Juniors. Las becas Junior llevan unida la asistencia a la II Escuela de Asma, que se celebrará el Jueves 26 de Octubre, previo al inicio del Simposio.
Notas de prensa 2011
| 22/12/2011 | Recomendaciones para los alérgicos en Navidad En Navidad hay un mayor consumo de alimentos con alérgenos ocultos (huevo, leche, frutos secos, mariscos, etc.), lo que aumenta el peligro de reacciones en los pacientes alérgicos a alimentos. Descargar nota de prensa: |
| 13/11/2011 | Symposium Internacional de Alergia Alimentaria 100 años de Imunoterapia Los días 10-12 de noviembre de 2011 se ha celebrado en Barcelona el Symposium Internacional de Alergia Alimentaria, que ha contado además con una sesión conmemorativa de los 100 años de inmunoterapia. En 1911 los doctores Noon y Freeman descubrieron la vacunación con alérgenos como forma de combatir las enfermedades alérgicas. La alergia a los alimentos se ha duplicado en los últimos años, alcanzando en 2005 una prevalencia del 6% en niños menores de 4 años y del 2% en adultos. El diagnóstico molecular, basado la detección de los componentes exactos de un compuesto biológico que desencadena la reacción alérgica, sustituirá a algunas de las pruebas tradicionales. Según los resultados del estudio EuroPrevall realizado en 25 países, la alergia alimentaria triplica el gasto sanitario en pacientes pediátricos. La inmunoterapia oral con alimentos, que consiste en administrar cantidades progresivamente crecientes del alérgeno con el fin de inducir su tolerancia, alcanza una tasa de éxito superior al 80%. |
| 19/07/2011 | Riesgo de alergia al veneno de himenópteros durante los meses de verano En España, según los datos de la SEAIC, entre 800.000 y un millón de personas son alérgicas al veneno de avispas y abejas. La tasa de mortalidad se estima en un 0,4 por millón de habitantes, lo que significa que entre 15 y 20 personas podrían morir cada año por esta causa. Descargar nota de prensa: |
| 14/07/2011 | Premios europeos a la Sección de Alergología del Hospital Niño Jesús La Sección de Alergología del Hospital Infantil Universitario Niño Jesús de Madrid ha ganado dos premios en el 30th Congress of the European Academy of Allergy and Clinical Immunology (Estambul 2011), con motivo de sus trabajos sobre inmunoterapia oral en niños alérgicos a la leche. Descargar nota de prensa: |
| 02/06/2011 | AlertaPolen La SEAIC, con el apoyo de AstraZeneca, pone en marcha la aplicación «AlertaPolen» para teléfonos móviles, que informa al paciente alérgico de los niveles de polen en su zona y avisa cuando se superan los umbrales de riesgo. Descargar nota de prensa: |
| 04/04/2011 | Semana Mundial de la Alergia Hasta 35 hospitales de toda España participan en la primera Semana Mundial de la Alergia, que se celebra entre el 4 y el 10 de abril de 2011, por iniciativa de la Organización Mundial de Alergia (WAO) y con el lema «Enfermedades alérgicas: un problema de Salud Pública.» Descargar notas de prensa: |
| 03/03/2011 | Estudio FERIN: farmacoeconomía de la rinitis Los primeros datos analizados del estudio FERIN evidencian que el 70% de los pacientes presenta síntomas durante más de 3 meses al año y el 25% tienen síntomas que interfieren en sus actividades cotidianas. Descargar nota de prensa: |
| 03/03/2011 | Cien años de inmunoterapia En 2011 se celebra el centenario de la inmunoterapia como forma de combatir las enfermedades alérgicas. Las vacunas de alergia han demostrado su eficacia en el control de enfermedades como el asma, la rinitis o las reacciones a venenos de himenópteros. Descargar nota de prensa: |
| 03/03/2011 | Prolongación de la temporada polínica de 2011 El cambio climático y la contaminación ambiental son factores que influyen en el desarrollo de una primavera más larga e intensa para los alérgicos a pólenes. La polinización de esta primavera será intensa en el centro y sur peninsular y moderada en el resto de España. Descargar nota de prensa: |
—————————————–
Alergia Infantil
La población pediátrica tiene connotaciones alérgicas propias que merecen que miembros de la SEAIC focalicen su labor asistencial y científica en las enfermedades alérgicas de este grupo de edad. Por su programa de formación, los alergólogos españoles están capacitados para atender pacientes alérgicos de todas las edades, incluyendo la lactancia y las etapas posteriores de la infancia. Por las características y distribución de las enfermedades alérgicas de la infancia, este comité tiene importantes relaciones con los comités de alergia a los alimentos, alergia cutánea, asma, rinoconjuntivitis, anafilaxia e inmunoterapia.
Actualizado el día 09/01/2025
Memoria de actividades del Comité de Alergia a Alimentos 2011-2012
Actividades del Comité de Alergia a alimentos
|
Organigrama Coordinadora |
Belén de la Hoz Caballer |
| Secretaria | Mónica Antón |
| Coordinador Grupo de Trabajo Látex | Nieves Cabañes |
| Coordinador Grupo Diagnóstico | Blanca García Figueroa |
| Coordinador Grupo IOT | Mónica Rodríguez |
| Coordinador AntiIgE | Joan Bartra, Miguel Hinojosa |
| Coordinador Enteropatías y EEo | Mar Guilarte, Carolo Hernández |
| Coordinador Calidad de Vida | Inmaculada Cerecedo, Carmen Andreu |
Objetivos Transversales
1º Symposium de Alimentos Noviembre de 2011 Barcelona. Enviado informe final del comité científico a la junta Directiva. El Comité Organizador de este Congreso fue el Comité de alimentos
2º Elaboración de protocolos de diagnóstico, (guías de práctica clínica) en Atención Primaria y en Pediatría.
Documento sobre seguridad de trazas y aditivos:
Esta en marcha un artículo recopilatorio sobre Recomendaciones de evitación de leche, huevo y soja. Sólo pendiente de Revisar por autoras principales y Coordinadora de este proyecto Dra. Fernández Rivas. Posibilidad de Borrador Final Enero 2012
Manuscrito del taller sensorial de Madrid
Se tiene un borrador muy avanzado de los resultados es este taller en los diferentes congresos en los que se ha realizado. Documento Final Enero 2013
3º Aumentar de forma importante el contenido visible de nuestra labor a través de mejorar la información en la página web.
Visibilidad del Comité a través de la informática
1.-Se ha participado en dos encuestas para Planner con la finalidad de escribir notas de prensa y entrevistas. La primera julio de 2012, general sobre la alergia a los alimentos en nuestro país sobre prevalencia. Segunda Septiembre 20112, sobre comedores infantiles y como se ven afectados los niños alérgicos, por la nueva legislación.
2.-Pendiente de volcar más información del Comité en la página Web de la SEAIC. Actual es un objetivo prioritario
3.- Establecer temas en común con otros comités para potenciar el conocimiento sobre ciertas patologías con clínica común y etiología diferente; anafilaxia.
Objetivo pendiente
4.- Mantener y potenciar la comunicación con la ciudadanía y en particular con las asociaciones de pacientes, hostelería, profesionales de la educación, industria alimentaría, para divulgar políticas de prevención de reacciones en los pacientes alérgicos.
Se ha avalado durante el 2011-2012 los siguientes Documentos promovidos por Asociaciones de Pacientes o iniciativas del Ministerio o por los propios Socios de la SEAIC
1.-Proyecto CESA “CESA LAS REACCIONES ALÉRGICAS POR
ALIMENTOS”: PROGRAMA DE EDUCACIÓN SANITARIA EN AUTOCUIDADOS PARA PADRES Y NIÑOS CON ALERGIA ALIMENTARIA GRAVE. Este proyecto lo coordina el Dr. Contreras.
2.- Participación y Aval Documento de consenso sobre escolarización segura del alumnado con alergia a alimentos y/o al látex realizado por el Ministerio de Educación, Cultura y Deporte y el Ministerio de Sanidad Política Social e Igualdad.
3.- Aval Protocolo AEXAAL. Sociedad Extremeña de pacientes alérgicos a alimentos
5.- Participación de Forma activa en los comités homólogos de EAACI, AAAAI, y Sociedades Iberoamericanas.
EAACI, Comité alimentos, Montse Fernández Rivas
SEICAP: varios miembros comunes, Ana Mª Plaza, Flor Martín,
Sociedades Iberoamericanas: Mar San Miguel, Ernesto Enrique
Se ha rellenado la Encuesta solicitada a la SEAIC para la WAO a través de la EAACI, septiembre 2012, para evaluar la situación de la alergia a los alimentos en la infancia en España.
6.- Impulsar proyectos de Cooperación con Iberoamérica para normalizar y estandarizar la práctica clínica en el diagnóstico y tratamiento de la alergia a los alimentos.
Responsable: Ernesto Enrique y Mar San Miguel
Acción ya ha comenzado contactos con la Sociedad de Alergología de Méjico
7.- Objetivo para todos los Comités será nombrar a dos o tres personas para relación con los medios de comunicación. Son miembros del Comité que actuaran como portavoces en caso de ser requeridos. Objetivo de cada grupo longitudinal, aún por establecer.
8.- Colaboración en los proyectos financiados como participación en las REDes afines del Carlos III. FIS y en los proyectos Europeos bajo el auspicio de los proyectos Marco. Cooperación y aportaciones a estos proyectos de investigación. Se comentan las actividades llevadas a cabo en el apartado correspondiente de los grupos longitudinales.
Objetivos longitudinales Grupos de Trabajo
Los Grupos de Trabajo han llevado a cabo reuniones telemáticas y han desarrollado una importante labor. La idea de estos grupos de interés es llevar a cabo proyectos de Investigación en el que pueden desarrollar aspectos de la Investigación en alergia a los alimentos, junto con otros grupos de investigación o bien mediante la solicitud de proyectos propios. Ver anexo de grupos de trabajo
Actividades grupo de interés en Diagnóstico del Comité de alergia a alimentos de la SEAIC
1.- La actividad de este grupo liderado por la Dra. Blanca García Figueroa ha sido el desarrollo y participación en el estudio multicéntrico “Validación técnica y clínica de la capacidad diagnóstica de micromatrices de moléculas alergénicas en alergia a pólenes y/o alimentos vegetales”. Es un estudio liderado por la Dra. Mª Luisa Sanz solicitado en el seno de la RED del Instituto Carlos III. RIRAAF cuenta con financiación FIS 2011-2014
Miembros participantes
Eloína González, Nekane Alonso, Joan Bartra, Isabel Alvarado, Blanca García Figueroa y Belén de la Hoz
Su objetivo general es evaluar la capacidad diagnóstica de la determinación de IgE específica frente a componentes alergénicos mediante la técnica de micromatrices con alérgenos purificados, del sistema comercial ISAC CRD111 y mediante un sistema propio (micromatriz RIRAAF), en el diagnóstico de la alergia a pólenes y/o alimentos vegetales y describir las diferentes rutas de sensibilización a proteínas de transferencia de lípidos que presentan dichos pacientes.
Este objetivo principal se conseguirá mediante los siguientes objetivos específicos:
1. Valorar la repetitividad y reproducibilidad de las micromatrices: comercial ISAC CRD112 (Phadia) y la micromatriz RIRAAF para las proteínas representadas en ambas plataformas.
2. Valorar la sensibilidad y especificidad de las dos micromatrices en la alergia a fuentes alergénicas concretas de pólenes y/o alimentos vegetales, así como en la sensibilización a panalérgenos vegetales.
3. Comparar la capacidad diagnóstica de ambas micromatrices (ISAC y RIRAAF) con respecto a la técnica convencional en uso de determinación de IgE específica frente a componentes (ImmunoCAP, Phadia).
4. Describir el perfil de sensibilización a nivel molecular de los pacientes con alergia a pólenes y/o alimentos vegetales en distintas áreas geográficas de España.
5. Describir los perfiles de sensibilización de pacientes con alergia a pólenes y/o alimentos vegetales, con sensibilización cutánea a melocotón frente a distintas LTPs, mediante las micromatrices (ISAC y RIRAAF) y análisis de sus rutas de sensibilización, mediante el estudio de los potenciales fenómenos de reactividad cruzada.
El trabajo de campo correspondiente al primero de estos objetivos específicos ya ha concluido y sus resultados se harán públicos mediante una comunicación en el congreso SEAIC 2012, titulada “Análisis de Reproducibilidad de la técnica ISAC-CRD 112”. Paralelamente ha iniciado y continúa actualmente la fase de selección de pacientes con los que se realizarán el análisis correspondiente para la consecución de los objetivos 2-5 y que tiene previsto finalizar en marzo de 2013.
2-Por otra parte varios de los miembros de grupo estamos interesados en el tema de la importancia e implicación de cofactores en la alergia alimentaria. En torno a este tema hemos mantenido conversaciones para tratar de diseñar algún estudio. Por el momento consideramos que lo más factible sea un estudio epidemiológico transversal en forma de encuesta estandarizada, aún por diseñar.
Actividades grupo de interés en Inmunoterapia frente a alimentos vegetales (Melocotón) del Comité de alergia a alimentos de la SEAIC
Seguimiento del tratamiento con SLIT melocotón: Se ha confeccionado una tabla para recogida de datos, pendiente de generar un proyecto de Investigación común con los documentos de consentimiento para presentar al CEICs.
Actividades grupo de interés en Alergia al Látex del Comité de alergia a alimentos de la SEAIC.
Se han llevado a cabo dos actividades de Interés
1.-Terminación y publicación artículo de posicionamiento sobre la alergia al Látex
2.-Se ha diseñado el borrador del estudio para evaluar la relevancia clínica de la sensibilización a látex en pacientes derivados a la consulta de alergología.
Se han mantenido una reunión presencial en Enero 2012 coincidiendo con el congreso CYNA, para diseñar el estudio. Se está en la fase de diseño de encuesta. En este próximo congreso se espera tener una reunión en este próximo congreso Pamplona 2012 para ultimar detalles y comenzar recogida de pacientes en Enero 2013.
Actividades del Grupo de Interés de Enteropatías y Esofagitis Eosinofílica del Comité de alergia a los alimentos de la SEAIC
1.-Se ha contactado con el Registro de Esofagitis Eosinofílica, del hospital de Tomelloso para participar en el. Este Registro coordinado por el Dr. Lucendo cuenta con un gran número de pacientes se debe hacer a través de la SEAIC, el registro es de la SEPD Sociedad Española de Patología Digestiva. Pendiente de aclarar todos los detalles por parte de nuestro Comité, la idea es incluir en esa base a los pacientes, pero también que se tengan en cuenta los aspectos de Alergológicos de la enfermedad. En Octubre en el Congreso habrá una reunión entre el grupo de interés del Comité y el Dr. Lucendo y tras aclarar todos los detalles se informará a la Junta Directiva.
2.- Proyecto para evaluar la eficacia de la medición de ECP como marcador evolutivo de la Esofagitis Eosinofílica
Actividades de los Grupos de Interés de Calidad de Vida y Desensibilización a los alimentos del Comité de Alergia a Alimentos de la SEAIC
Estos dos grupos están desarrollando un estudio común a través de un proyecto financiado por el FIS a tres años 2011-2014, en el participan representantes del Comité de Alergia a Alimentos. En el Hospital Clínico de Madrid (Dras. Fernández Rivas y Rodríguez) Hospital Ramón y Cajal (Dra. de la Hoz) Hospital Niño Jesús (Dr. Escudero y del Río) Hospital del Sureste (Dras. Cerecedo y Diéguez).
Los objetivos de este estudio son
1.- Descripción de los distintos patrones de reconocimiento inmunológico en los pacientes alérgicos a proteínas de huevo y su asociación con el desarrollo de un fenotipo de alergia persistente, y ser considerados como factores pronóstico.
2.- Describir el efecto de una inducción de tolerancia oral (IOT) sobre el reconocimiento inmunológico de péptidos alergénicos dos subgrupos homogéneos de pacientes con alergia persistente a proteínas de huevo. En un grupo se realiza el seguimiento con intervención clínica, desensibilización y en el otro se mantiene una pauta de evitación estricta.
.
Adaptación transcultural del inglés y validación de un cuestionario de Calidad de vida en alergia a los alimentos para niños de 0 a 12 años.
Actividades del Grupo de Interés en Evaluación de la AntiIgE en la Alergia a los alimentos del Comité de Alergia a Alimentos de la SEAIC
Este grupo está pendiente de realizar un borrador de proyecto para ello mantenido alguna conversación pendiente de establecer protocolo en reunión próximo congreso
Encuesta sobre telemedicina para pacientes y profesionales sanitarios
Lovexair, organización sin ánimo de lucro dedicado al cuidado, apoyo y orientación de las personas con patologías respiratorias, nos invita a completar esta encuesta con el objetivo de conocer nuestro punto de vista sobre los sistemas de telesalud y la relación profesional sanitario-paciente, con el fin de satisfacer mejor las necesidades en un contexto de atención híbrida.
Estudios experimentales sobre Inmunoterapia con péptidos de huevo, resultan esperanzadores en la inducción de tolerancia a huevo.
Daniel Lozano Ojalvo ha recibido hace unas semanas el Premio a la Investigación del Instituto de Estudio del Huevo. Ha sido premiado por sus trabajos en el tratamiento de la alergia a huevo realizados en el Consejo Superior de Investigaciones Científicas, en Madrid. En dicho organismo, realizó su Tesis Doctoral sobre “El uso de péptidos de huevo, para el tratamiento de la alergia persistente a huevo”.
Los estudios iniciales realizados por el Dr. Lozano en modelos animales, se basaron en la utilización de péptidos de huevo, con menor capacidad alergénica que el huevo completo, pero que mantienen su capacidad inmunogénica, y por tanto, la posibilidad de inducir tolerancia con la administración continuada de dichos péptidos.
Según explica el Dr. Daniel Lozano, al Diario Hoy: «Nosotros atacamos la alergia al huevo utilizando péptidos. Lo que hacemos es coger el huevo, partirlo en pequeñas porciones que hacen que no den alergia a aquellas personas que lo son, pero van a estimular su sistema inmunológico hacia la tolerancia. Se ha probado en ratones con éxito, y ahora nos acaban de conceder un proyecto de investigación, del Ministerio de Economía, para pasar a aplicarlo a pacientes con alergia a huevo. El tratamiento y manejo clínico de estos pacientes, será llevada a cabo por el Servicio de Alergia del Hospital Universitario Infanta Sofía de Madrid».
http://www.hoy.es/caceres/bueno-tomar-cinco-20180108000423-ntvo.html
El huevo es introducido en la dieta en España actualmente, alrededor de los 9-12 meses de edad. Es un alimento con un alto contenido proteico, nutricionalmente muy completo, y cuya aplicación en la cocina puede ser muy variada, dando lugar a innumerables recetas.
Una vez superada la campaña de desprestigio sufrida por el huevo, en las décadas de los años 70 y 80, actualmente, son muchos los estudio, que avalan su calidad como alimento, así como el beneficio a nivel cardiovascular, que genera la ingesta regular de huevo.
Se recomienda una ingesta en niños de la toma de huevo, al menos 3 veces por semana.
La alergia a huevo es la principal causa de alergia a alimentos en nuestro medio en la población menor de 5 años de edad. La incidencia a huevo en el primer año de edad se ha estimado en torno al 1-2% de la población infantil. La mayoría de las reacciones alérgicas a huevo son reacciones inmediatas mediadas por IgE, de gravedad variable, aunque también han sido descritas reacciones de mecanismo no IgE. La clínica cutánea es la más frecuente, seguida de la clínica digestiva.
El pronóstico de la alergia a huevo, es, en la mayoría de los casos, favorable. El 50% de los pacientes alcanzan la tolerancia completa entre los 3 y los 5 años de edad, persistiendo el estado alérgico a huevo, en alrededor de un 20% de los pacientes cuando llegan a la pubertad.
Para los pacientes con alergia persistente a huevo en la práctica clínica actualmente, se puede inducir desensibilización o tolerancia al huevo, mediante la administración gradual de cantidades crecientes del huevo. La tasa de éxito es alta, en torno al 70% para la mayoría de los protocolos clínicos. Sin embargo, la inmunoterapia oral con alergeno intacto tiene inconvenientes, principalmente la larga duración del tratamiento, y sobretodo, por la tasa relativamente alta de reacciones adversas durante el mismo, que pueden llegar a afectar al 70% de los pacientes, y en ocasiones ser graves, disminuyendo de forma severa la calidad de vida del paciente y de sus familiares.
En modelos animales se ha demostrado, que los ratones sensibilizados oralmente a proteínas de huevo que se tratan posteriormente con péptidos de huevo y no con la proteína intacta de huevo, están protegidos frente a las reacciones alérgicas a huevo, mientras dura esta inmunoterapia, pero recuperan la reactividad una vez interrumpido el tratamiento.
Las investigaciones del Dr. Lozano et al, ponen de manifiesto que la administración de ovoalbúmina hidrolizada en ratones sensibilizados a huevo durante tres semanas, disminuía significativamente los síntomas de anafilaxia ras la provocación oral e intra-peritoneal del alergeno y que la protección se mantenía 3 semanas después de la interrupción del tratamiento, coincidiendo con una disminución de los anticuerpos IgE específicos.
El efecto del hidrolizado se asociaba a una reducción en el porcentaje de los linfocitos Th2 y en la expresiómn de su factor de transcripción, GATA3, así como al aumento de las células T reguladoras (Treg) y a la sobreexpresión del factor de transcripción Foxp3, en los nódulos linfáticos mesentéricos y en el bazo de los ratones tratados, lo que señala a la inducción de células Treg como el principal mecanismo responsable de la aparición de tolerancia.
Por tanto el uso de péptidos puede ser una nueva herramienta para el tratamiento de las alergias alimentarias persistentes y graves.
Marta Reche Frutos.
Servicio de Alergología. Hospital Universitario Infanta Sofia.
San Sebastián de los Reyes. Madrid.
Captador de la semana: Cáceres

En el captador de la semana hoy os traemos al Dr. Sergio Porcel Carreño, alergólogo que realiza su labor asistencial en el Hospital Universitario de Cáceres, desde donde nos proporciona los datos para la red aerobiológica de la SEAIC.

Recordamos que podéis consultar los recuentos de pólenes en vuestra ciudad en www.polenes.com
Recomendaciones para un Verano seguro con Niños con Alergia Alimentaria
Con la llegada del buen tiempo y las vacaciones son más frecuentes los viajes, así como las comidas fuera de casa, lo cual supone un cambio en las rutinas y una posible
relajación en las medidas de vigilancia recomendadas para aquellos niños con alergia alimentaria. Durante el curso escolar, con horarios y actividades rutinarias es más
sencillo establecer pautas y medidas de control tanto en casa como en el comedor escolar. Es en los momentos de relax o fuera del ambiente cotidiano donde pueden surgir situaciones inesperadas o exposiciones no controladas a aquellos alimentos que debemos evitar.
Para evitarlo y poder disfrutar de estos momentos tan esperados, desde el Comité de Alergia a Alimentos de SEAIC queremos ofrecerles unas sencillas pautas y consejos a tener en cuenta:
– Antes de viajar: es importante informarnos si el medio de transporte que usaremos puede suponer algún tipo de riesgo porque se repartan comidas en su interior, y si es
posible comunicar previamente a la compañía si es posible evitar ese alimento durante ese trayecto (por ejemplo: los frutos secos). En caso contrario, para llevar la medicación de rescate dentro del transporte puede ser necesario llevar un informe explícito para que nos lo autoricen (por ejemplo: adrenalina, inhaladores…). Además, algunas compañías ofrecen menús especiales. En los hoteles también es útil saber si ofrecen menús especiales o medidas de seguridad en el comedor para evitar contaminaciones cruzadas.
– Informe médico: es aconsejable siempre llevar no sólo la tarjeta sanitaria sino también un informe que describa el tipo de alergia alimentaria y el tratamiento recomendado en caso de reacción adversa. Puede ser útil para poder solicitar los menús especiales en los hoteles, así como si precisamos asistencia médica de cualquier tipo, no sólo en urgencias sino cualquier otra que suponga ingreso hospitalario.
– Botiquín: es imprescindible llevar siempre todo el tratamiento que necesitemos en caso de reacción alérgica (adrenalina, antihistamínicos, corticoides…) según la pauta del alergólogo. No sabemos cuándo nos puede hacer falta ni dónde, y si podremos conseguirlo allí donde estemos.
– Restaurantes: durante las vacaciones no sólo se frecuentan más los restaurantes, sino que suelen ser otros diferentes a los habituales que ya conocemos. El enfrentarnos a una carta diferente y con personal que no conocemos dificulta la seguridad de la selección, pero debemos tener la libertad de preguntar siempre cualquier duda para no cometer un error que puede tener consecuencias no deseables. Aunque existe una normativa que regula la declaración en la carta de la presencia de los 14 alergenos obligatorios, es importante comprobarlo preguntando al personal directamente. Además, en verano son más frecuentes las comidas con pescado o marisco, y no solo hay que tener en cuenta la comida que hemos elegido o prevenir la contaminación cruzada en cocina, sino la posible reacción por inhalación de partículas en los casos de alta sensibilidad. En los pescados debemos tener en cuenta que si somos alérgicos al Anisakis simplex debemos además preguntar si siguen las recomendaciones de congelación previa. No olvidemos hacer todas las preguntas necesarias antes de elegir la comida.
– Campamentos de verano: en esta época del año es cuando con más frecuencia se realizan este tipo de experiencias y generalmente son de larga duración. Es importante informarnos de las medidas de seguridad que nos ofrecen, si hay personas responsables de su vigilancia y si tienen algún protocolo o experiencia en el manejo de estos niños. La familia tiene que aportar el informe médico y la medicación para el botiquín de emergencia de la misma forma que lo ha hecho en el centro escolar.
– Viajes al extranjero: Además de todas las recomendaciones previas, en caso de que salgamos de España sería recomendable que sepamos el nombre de los alimentos a los cuales somos alérgicos en el idioma del país que vamos a visitar. Podemos llevarlos escritos en una tarjeta y enseñarlos allí donde vayamos a comer para asegurarnos que entiendan nuestras alergias alimentarias. En toda la Unión Europea es obligatorio informar si el alimento contiene alguno de los 14 alérgenos de declaración obligatoria.
María Teresa Valbuena Garrido. Hospital Universitario Infanta Sofía.
Paloma Poza Guedes. Hospital Universitario de Canarias.
Subcomité de Alergia Infantil del Comité de Alergia a Alimentos de SEAIC
Uso de Himenópteros en Alergia | USHIAL 2026
Fechas: 16 y 17 de abril de 2026
Ciudad: Córdoba
Lugar: Hospital Universitario Reina Sofía
Modalidad: Presencial
Organizan:
• Hospital Universitario Reina Sofía
• Universidad de Córdoba
Grupo de Trabajo de Alergia sobre Medio Ambiente, Contaminación y Cambio Climático
El Grupo de Trabajo de Alergia sobre Medio Ambiente, Contaminación y Cambio Climático no es un comité científico como tal, sino un grupo de alergólogos, miembros de otros comités científicos de la SEAIC, como los comités de Aerobiología, Asma y Rinoconjuntivitis, con un interés especial en proyectos que investiguen los efectos de la contaminación y el cambio climático en el comportamiento de los alérgenos ambientales, así como en la epidemiología y patogenia de las enfermedades alérgicas respiratorias.
| Coordinador: | Javier Montoro Lacomba |
| Secretaria: | Adriana Izquierdo Domínguez |
| Portavoces: | Darío Antolín Amérigo Juan José Zapata Yébenes |
| Miembros: | Ignacio Antepara Ercoreca Alicia Armentia Medina Teresa Carrillo Diaz Francisco Feo Brito Mar Fernández Nieto Victoria García Gallardo Ruperto González Pérez Ángel Moral de Gregorio María Pilar Mur Gimeno Carmen Rondón Segovia Olga Esteso Hontoria |
Actualizado el día 17/09/2025
Acta reunión del comité de Alergia Cutánea, 1/6/2012
![]() Contenido disponible sólo para socios.
Contenido disponible sólo para socios.
Telealergia: ¿vino para quedarse?
Artículo: Teleallergy: Where Have We Been and Where Are We Going? Ramsey A, Chen Wu A, Bender B, Portnoy J. J Allergy Clin Immunol Pract 2023;11:126-31.
La telemedicina se puede definir, como el uso de las tecnologías de la información, por medio de los sistemas telemáticos, para proporcionar asistencia médica, independientemente de la distancia que separa al paciente del profesional médico.
Los primeros datos de telemedicina aplicados al campo de la Alergología son muy escasos a partir de los años 90. Sin embargo, el uso de la telemedicina se incrementa de forma exponencial a partir del año 2020. Este año, queda marcado en la historia por la extensión de la enfermedad provocada por el virus SARS-CoV-2019 (COVID-19), lo que condicionó un cierre de la actividad socioeconómica mundial casi global. Tras declararse la pandemia por la Organización Mundial de la Salud en marzo de 2020, el gobierno español decretó el estado de alarma con el consiguiente confinamiento domiciliario, que se prolongó hasta junio de 2020. Posteriormente se han sucedido diversas olas pandémicas que han ido afectando de forma diversa la asistencia médica.
El modelo de acceso y prestación de la asistencia sanitaria cambió bruscamente, primero en la Atención Primaria, y posteriormente en las diferentes especialidades médicas. El patrón clásico de asistencia presencial, ha sido sustituido por un patrón mixto, en el que las herramientas de telemedicina han desempeñado un papel determinante. Centrándonos en el campo de la Alergología, investigadores norteamericanos dirigidos por Ramsey y cols., han llevado a cabo una revisión sobre el impacto de la telemedicina en la satisfacción de los pacientes alérgicos, en el coste de la asistencia, así como en el entorno normativo que debe regular en el futuro la telemedicina.
1.- Satisfacción del paciente
- Satisfacción del paciente antes de la epidemia COVID:
Hay diversos estudios en los primeros años del siglo XXI. Así, en 2015, Portnoy y cols., compararon las visitas presenciales frente a la teleasistencia, en 169 pacientes pediátricos con asma bronquial. El 90% de los pacientes consideraban satisfactoria la asistencia sanitaria, y un 88% la recomendaría para las revisiones médicas.
- Satisfacción durante la epidemia COVID:
Diversos estudios muestran una opinión favorable. En el estudio de Mustafa y cols., con 251 pacientes alérgicos, la satisfacción fue general para todos los tipos de enfermedades alérgicas, salvo en la alergia a alimentos, donde los pacientes consideraron óptima la visita presencial. En otro estudio dirigido por Emory con 269 pacientes, la satisfacción fue plena con la consulta telemática para el 79% de los pacientes, siendo el dato mas relevante la facilidad para poder asistir a la cita. No obstante, incluso con datos satisfactorios, los investigadores refieren que determinados procedimientos en el campo de la Alergología, como la realización de las pruebas cutáneas o los estudios de pruebas de tolerancia con alimentos o medicamentos requieren de la visita presencial. Otros estudios, sin embargo, muestran una mayor satisfacción con las visitas presenciales, especialmente en pacientes con dermatitis atópica, múltiples alergias a alimentos o pacientes pediátricos con asma bronquial.
2.- Satisfacción del médico
Tradicionalmente los alergólogos no han utilizado la telemedicina, por lo que se les deben facilitar herramientas que permitan su uso. Sin embargo, salvo en algunos países, no se han desarrollado programas de formación para los especialistas ni tampoco la asistencia mediante aplicaciones informáticas.
La principal ventaja de utilizar la telemedicina en la práctica clínica habitual es el ahorro de tiempo que supone para el médico disminuir las horas de consulta dedicadas a labores burocráticas. Este tiempo podría reinvertirse en reducir las listas de espera dedicadas a dar resultados analíticos, resolver dudas a pacientes a cerca de tratamientos de una forma más rápida, así como conseguir una comunicación más fluida con pacientes y médicos de Atención Primaria. De esta manera, se agilizarían procedimientos ordinarios y mejoraría la calidad asistencial del paciente.
3.- Coste socioeconómico de la telemedicina
Por un lado, la telemedicina puede reducir los costes de las enfermedades alérgicas ya que disminuye los gastos en el transporte hasta la consulta médica, así como el absentismo escolar y laboral. Sin embargo, tiene otras desventajas que pueden incrementar el coste como es la falta de acceso directo al profesional sanitario y su supervisión, lo que puede implicar una peor evolución clínica de la enfermedad. Existen pocos estudios durante la pandemia Covid de telemedicina y coste sanitario. En un estudio sobre pacientes pediátricos diagnosticados de asma bronquial, se observó que tras realizar un programa de telemedicina en el primer año de la pandemia Covid, hubo una reducción en las reagudizaciones asmáticas. Este hecho puede ser atribuible no a la telemedicina en si misma, sino a la escolarización en casa durante los primeros meses Covid, así como el uso de la mascarilla, ya que ambas situaciones redujeron la exposición a diferentes virus durante ese periodo de tiempo, lo que puede explicar la reducción en las exacerbaciones asmáticas. Por otro lado, es conocido que la telealergia tiene su mayor potencial de mejora del gasto sanitario en las zonas rurales o áreas que no disponen de alergólogo cercano, por lo que requieren un desplazamiento importante para la asistencia médica. Así, en un estudio alemán hecho con 112 pacientes con rinitis alérgica, la telemedicina generó un ahorro de 60.000 euros por año y redujo en 2.3 los días perdidos de trabajo o escuela, por paciente y año.
4.- Cambios en el marco regulatorio
La introducción y el uso progresivo de la telemedicina aplicado al campo de la Alergología, debe acompañarse de una actualización en el marco legislativo, así como de la cobertura y coste de los seguros de asistencia médica, tanto en la Sanidad Privada como Pública, que deben ir acometiéndose durante los próximos años.
CONCLUSIONES
Tras la pandemia Covid, la telemedicina aplicada al campo de la Alergología es una realidad. Esta herramienta ofrece ventajas, las principales, la reducción de absentismo laboral/escolar y transporte, la mejor adherencia en el seguimiento y la mayor agilidad en las revisiones médicas. Ofrece también una posible mejoría en la educación continuada del paciente alérgico con las diferentes herramientas informáticas, así como en el seguimiento del cumplimiento terapéutico. Sin embargo, pese a estas ventajas, la asistencia presencial seguirá siendo vital en nuestra especialidad, para la realización de muchos de nuestros procedimientos diagnósticos y terapéuticos, así como para aquellos pacientes que requieran un diagnóstico inicial, una valoración directa por parte del alergólogo o cuando la gravedad o el control de la enfermedad así lo requiera.
Marta Reche. Servicio de Alergología. Hospital Universitario Infanta Sofía. San Sebastián de los Reyes. Madrid. Comité de Alergia Infantil
Anafilaxia en niños y adolescentes
La anafilaxia, como extremo más grave del espectro de las reacciones alérgicas, de afectación sistémica, aguda y potencialmente mortal, representa una patología de especial interés en pediatría.
En Europa, la anafilaxia es un problema común que afecta aproximadamente a 1 de cada 300 habitantes en algún momento de su vida. Según datos de la red europea de reacciones alérgicas graves, el 27% de los casos de anafilaxia se produce en menores de 18 años. Además, se ha descrito un incremento de su incidencia, especialmente en niños y preescolares.
Causas/desencadenantes
La causa más común de anafilaxia en niños son los alimentos (75%), seguida a distancia por los medicamentos (11%). Estudios epidemiológicos de la SEAIC* señalan a la alergia alimentaria como tercer motivo de consulta a los servicios de Alergología en edad pediátrica, con una tendencia al alza. La anafilaxia representa el 7,5% de los casos diagnosticados, siendo la leche de vaca, el huevo, los frutos secos y las frutas, los alimentos implicados más frecuentemente.
Los desencadenantes alimentarios varían según la edad y el área geográfica. En los dos primeros años de vida, la leche de vaca y el huevo son los desencadenantes más habituales; posteriormente, los frutos secos en edad preescolar, siendo el cacahuete el más común en todas las edades. En ciertos países europeos, particularmente en el área mediterránea, el melocotón tiene especial relevancia.
La anafilaxia inducida por ejercicio y dependiente de alimentos también debe ser considerada en los niños. Es un tipo especial de alergia mediada por IgE en la que el ejercicio o el consumo de un alimento causante no inducen síntomas por sí solos, pero el ejercicio tras la ingestión del alimento desencadena anafilaxia.
Por último, los padres con frecuencia expresan su preocupación sobre el riesgo de anafilaxia por vacunas; sin embargo, son una causa excepcional en niños.
Factores de riesgo y casos fatales
Las muertes por anafilaxia son raras. En aquellas relacionadas con alimentos, el 73% son debidas a frutos secos o cacahuete, siendo la leche de vaca responsable del 21% de las muertes en <16 años. El riesgo de muerte por anafilaxia aumenta dos veces entre adolescentes en comparación con los niños de 0-2 años. En general, los factores de riesgo identificados para la anafilaxia fatal por alimentos en niños incluyen asma coexistente, edad >10 años, alergia al cacahuete o frutos secos y la falta o la administración tardía de adrenalina.
Un tercio de los casos de anafilaxia ocurren en casa, el 25% en restaurantes y un 15% en la escuela.
Diagnóstico de anafilaxia
La anafilaxia es un diagnóstico predominantemente clínico, con afectación de varios sistemas y de inicio rápido tras la exposición al desencadenante. En los niños muy pequeños, el diagnóstico puede presentar algunos desafíos por la dificultad para describir ciertos síntomas como el prurito o la opresión faríngea; y ciertos signos, como la irritabilidad y los cambios de comportamiento, pueden ser difíciles de interpretar. La anafilaxia en los lactantes suele afectar a la piel (98%), al sistema respiratorio (59%), al aparato digestivo (56%) y, con menos frecuencia, al sistema cardiovascular. Cuando se produce hipotensión, en niños <10 años se define como una tensión arterial sistólica inferior a <70mmHg + (2 x edad en años) o un descenso >30% respecto a un registro basal.
Los síntomas respiratorios aparecen con frecuencia en los niños, especialmente en aquellos que padecen asma. Por otro lado, la anafilaxia puede suceder sin afectación de la piel, de tal forma que los signos cutáneos están ausentes en 10-20% de las anafilaxias. Este hecho afecta de manera crítica a su diagnóstico y tratamiento precoces.
Manejo
Para el autocuidado temprano de los pacientes con anafilaxia es fundamental educar a los padres, cuidadores y a los niños sobre el riesgo de anafilaxia, el control de las enfermedades concomitantes y sus desencadenantes y el autotratamiento de cualquier recurrencia. Durante la infancia, el cuidado/responsabilidad en la aplicación de medidas de evitación, reconocimiento de reacciones y tratamiento de las mismas recae inicialmente en padres y cuidadores. A medida que el niño crece se le enseña a evitar los desencadenantes, reconocer los síntomas y tratar futuras reacciones. Se ha estimado por encuestas que los niños de 9-11 años podrían reconocer síntomas y utilizar correctamente un AIA*.
A los pacientes se les deben recetar uno o más AIA*. Se recomienda que lleven siempre consigo un plan de acción de emergencia escrito y personalizado que ilustre cómo reconocer los síntomas e instruya sobre cómo inyectar rápidamente la adrenalina. Esta debe ser administrada por vía intramuscular en la parte anterolateral media del muslo manteniendo el AIA durante aproximadamente 3-10 segundos. La administración de adrenalina es el tratamiento de primera línea y no existen contraindicaciones absolutas para su administración. La dosis debe repetirse cada 5-15 minutos si los síntomas persisten y tras su administración se debe solicitar asistencia médica. Estas medidas preparan a los padres y a los niños para afrontar una reacción y evitar que se agrave.
Durante una anafilaxia es crucial evaluar periódicamente las vías respiratorias, la respiración, la circulación, el estado mental y la piel, posicionar al paciente según sus características y simultáneamente llamar a los servicios de emergencia. La mayoría de los niños deben colocarse tumbados boca arriba, a menos que haya dificultad respiratoria, en cuyo caso una posición sentada optimiza el esfuerzo respiratorio; si está inconsciente, el niño puede colocarse en posición de recuperación. Al mismo tiempo, y si es posible, se debe eliminar la exposición al desencadenante (p. ej., suspender la administración de medicamentos/agentes terapéuticos).
El tratamiento de la anafilaxia continúa con el traslado a un entorno de atención sanitaria, idealmente en ambulancia. En niños con anafilaxia y síntomas de broncoespasmo, se pueden administrar agonistas beta-2 de acción corta inhalados (p. ej., salbutamol); sin embargo, en presencia de síntomas persistentes no son alternativa a la administración repetida de adrenalina intramuscular. En caso de obstrucción de las vías respiratorias superiores debe considerarse nebulizar adrenalina. Los medicamentos de segunda línea incluyen agonistas beta2-adrenérgicos, glucocorticoides y antihistamínicos. Es necesario observar a los niños durante varias horas, siendo especialmente importante en reacciones graves y en aquellas que requieren varias dosis de adrenalina.
Conclusiones
La anafilaxia es una patología de especial relevancia en edad pediátrica, siendo los alimentos su causa más común. En los niños, los síntomas respiratorios y la ausencia de afectación cutánea son características que deben ser consideradas en su presentación. El asma, la adolescencia, la alergia al cacahuete o los frutos secos y la falta o la administración tardía de adrenalina son factores asociados a mayor gravedad. La educación periódica de niños y familias, sobre cómo identificar los episodios, responder adecuadamente y emplear el AIA son vitales y deben ser revisados regularmente.
Dr. Carmelo Escudero Díez. Servicio de Alergología Hospital Infantil Universitario Niño Jesús (Madrid). Comité de Alergia Infantil.
*SEAIC: Sociedad Española de Alergología e Inmunología Clínica.
*AIA: Auto-inyector de adrenalina.
Referencias recomendadas
- Turner PJ, Campbell DE, Motosue MS, Campbell RL. Global Trends in Anaphylaxis Epidemiology and Clinical Implications. J Allergy Clin Immunol Pract. 2020;8:1169-76.
- Wang Y, Allen KJ, Suaini NHA, McWilliam V, Peters RL, Koplin JJ. The global incidence and prevalence of anaphylaxis in children in the general population: A systematic review. Allergy. 2019;74:1063-80.
- Ojeda P, Ibáñez MD, Olaguibel JM, Sastre J, Chivato T. Alergológica 2015: A National Survey on Allergic Diseases in the Spanish Pediatric Population. J Investig Allergol Clin Immunol 2018;28(5):321-329. doi: 10.18176/jiaci.0308.
- Cardona V, Ansotegui IJ, Ebisawa M, El-Gamal Y, Fernandez Rivas M, et al. World allergy organization anaphylaxis guidance 2020. World Allergy Organ J. 2020;13(10):100472.
- MS Shaker, DV Wallace, DBK Golden, J Oppenheimer, JA Bernstein, RL Campbell, et al. Anaphylaxis—a 2020 practice parameter update, systematic review, and Grading of Recommendations, Assessment, Development and Evaluation (GRADE) analysis. J Allergy Clin Immunol. 2020;145:1082–1123.
- Sicherer SH, Warren CM, Dant C, Gupta RS, Nadeau KC. Food Allergy from Infancy Through Adulthood. J Allergy Clin Immunol Pract. 2020 Jun;8(6):1854-1864. doi: 10.1016/j.jaip.2020.02.010.



