resultados de la búsqueda: cme-jiaci/wp-content/uploads/profesionales/aviso-importante/inicio/prensa
Capítulo V
Régimen Económico-Financiero
Artículo 39º
Autonomía financiera
La Sociedad tendrá plena autonomía para la administración de sus propios recursos, con estricto cumplimiento de sus obligaciones y ajustándose al presupuesto previamente acordado.
Artículo 40º
Recursos financieros
La Sociedad se nutrirá para el desarrollo de sus fines de los siguientes recursos:
1. Las cuotas anuales y las extraordinarias que fije la Junta Directiva, siguiendo las directrices de la Asamblea General, cada año se irán incrementando de acuerdo con lo acordado por la Junta Directiva, siguiendo las directrices generales de la Asamblea General.
2. Los productos de los bienes y derechos que le correspondan, así como las subvenciones, legados, donaciones, etc. que puedan recibir de forma legal.
3. Los ingresos que obtenga la Sociedad mediante las actividades licitas que acuerde realizar la Junta Directiva, siempre dentro de los fines estatutarios.
Artículo 41º
Contabilidad
Se llevará los registros y el control contable de acuerdo con la legalidad vigente y en particular adaptada al Plan General Contable y a los principios contables generalmente admitidos.
La Sociedad llevará los pertinentes libros de cuentas para el control y buen orden de la gestión financiera de la entidad.
Una vez acabado el ejercicio económico, serán practicados los correspondientes balances, cuentas de resultados y memoria anual explicativa que será sometidos a la aprobación de la Asamblea General Ordinaria.
Juntamente con la documentación descrita en el anterior apartado será sometido a la Asamblea el presupuesto de ingresos y gastos correspondientes al siguiente ejercicio.
De todo ello se facilitará a los asociados un resumen suficientemente explicativo.
Artículo 42º
Liquidación del ejercicio anual
El ejercicio social coincidirá con el año natural.
Una vez finalizado éste y estableciendo el estado de ingresos y gastos, si hubiera beneficios se revertirá en el patrimonio de la Sociedad. Si existiesen pérdidas, la Junta Directiva determinará la forma de cubrirlas, bien sea con una aportación extraordinaria de los socios, bien sea como estime más conveniente.
Artículo 43º
Pago de las cuotas
El domicilio legal del cumplimiento de las obligaciones de pago por parte del asociado es la sede de la Sociedad.
A fin de facilitar esta obligación este cumplimiento será obligatorio domiciliar los pagos periódicos en una entidad bancaria o de crédito.
El importe de los recibos es indivisible, por lo cual su forma de pago no podrá fraccionarse ni efectuar entregas a cuenta.
——————————————
Capítulo VI
Disolución
Se disolverá voluntariamente cuando así lo acuerde la Asamblea General Extraordinaria, convocada al efecto, por una mayoría de 2/3 de los asociados.
En caso de disolución, se nombrará una comisión liquidadora, la cual, una vez extinguidas las deudas, y si existiese sobrante liquido se destinará a favor del Colegio de Huérfanos de Médicos, o en su defecto a fines que no desvirtúen su naturaleza ni lucrativa.
DISPOSICIÓN ADICIONAL
En todo caso que no esté previsto en los presentes Estatutos se aplicará la vigente Ley Orgánica 1/2002, de 22 de marzo, reguladora del Derecho de Asociación, y las disposiciones complementarias.
——————————————
Ácaros
Los ácaros son artrópodos de muy pequeño tamaño, no visibles a simple vista. Se clasifican dentro de la clase de los arácnidos, donde también se incluyen otros artrópodos bien conocidos como las arañas y los escorpiones. A diferencia de éstos, los ácaros son inofensivos ya que no pican ni transmiten enfermedades.

Los ácaros del polvo doméstico (Dermatophagoides) son muy comunes y constituyen una de las causas más frecuentes de alergia respiratoria. En general crecen en ambientes con una humedad superior al 70% y a una temperatura óptima en torno a los 25ºC. Se alimentan de residuos orgánicos, sobre todo restos de piel muerta, por lo que se encuentran fundamentalmente en colchones, mantas, almohadas, alfombras, moquetas y muebles tapizados. Su población aumenta significativamente en zonas costeras.
Cómo evitarlos
Las personas alérgicas a los ácaros deben tener en cuenta una serie de medidas preventivas fundamentales para controlar la aparición de los síntomas. Estas medidas se aplicarán, en la medida de lo posible, en los lugares del entorno habitual del paciente, con especial atención a su domicilio.
Es aconsejable retirar alfombras y/o moquetas, además de evitar la acumulación de mantas, peluches y libros en exceso. También es recomendable prescindir del uso de colchones y almohadas de lana. Son medidas útiles cubrir colchones y almohadas con un protector impermeable a los ácaros y lavar las sábanas y mantas semanalmente en agua caliente.
Se recomienda mantener una humedad relativa por debajo del 60%, evitando el uso de humidificadores ambientales. También debe evitarse la estancia prolongada en ambientes húmedos y lugares que hayan permanecido cerrados durante largo tiempo (sótanos, bodegas, trasteros, etc.).
———————————————–
Junta Directiva
La Junta Directiva de la SEAIC representa, dirige y administra la sociedad. En la actualidad se estructura de la siguiente manera:
| Presidente: | Prof. Ignacio Jesús Dávila González (Salamanca) |
| Presidenta electa: | Dra. Arantza Vega Castro (Guadalajara) |
| Vicepresidente: | Dr. Darío Antolín Amérigo (Madrid) |
| Secretaria: | Prof.a Carmen Andreu Balaguer (Alicante) |
| Vicesecretario-tesorero: | Prof. Moisés Labrador Horrillo (Barcelona) |
| Vocales: | Dra. Beatriz Fernández Parra (Ponferrada)
Dra. Beatriz Pola Bibián (Zaragoza) Dra. Beatriz Veleiro Pérez (A Coruña) Dra. Inmaculada Sánchez Machín (Tenerife) Dra. Mónica Venturini Díaz (La Rioja) Dra. Nagore Bernedo Belar (Álava) Dra. Rosa Miriam Blanco Pérez (Cáceres) Dr. Antonio Letrán Camacho (Cádiz) Dr. David González de Olano (Madrid) Dr. José Antonio Navarro Echeverría (San Sebastián) |
Actualizado el día 12/11/2022
Pólenes
El polen es una partícula reproductora que emiten los órganos florales masculinos para fecundar a las flores femeninas y así comenzar la formación del fruto. Durante el periodo de polinización, una sola planta produce miles de granos de pólenes, que no se ven a simple vista. En ocasiones, la emisión de pólenes puede ser tan intensa que forme un polvo amarillento en suspensión, similar a una nube. Con el viento, el polen circula en el aire alcanzando grandes distancias, dependiendo de la naturaleza de la planta y del tamaño del polen que produce. Con la lluvia, el nivel de pólenes en suspensión desciende, aunque posteriormente puede alcanzar niveles más altos.
Las enfermedades causadas por alergia a pólenes son: conjuntivitis, rinitis y asma. Todo paciente alérgico a pólenes debe conocer a cuales es alérgico, así como las fechas en las que su concentración atmosférica alcanza niveles significativos. Durante este periodo se recomienda mantener una serie de medidas preventivas:
Como medida general, deberá evitar la estancia prolongada y la actividad física innecesaria en parques, jardines y zonas de arbolado, intentando permanecer el mayor tiempo posible en interiores limpios, sobre todo cuando haya mucho viento.
Mantenga habitualmente cerradas las ventanas de su dormitorio, excepto en el momento de ventilarlo. Es recomendable ventilar la habitación al atardecer y realizar pulverizaciones de agua antes de acostarse.
Si viaja en automóvil mantenga las ventanillas cerradas para evitar el impacto del aire sobre la cara. Los filtros que incorpora el sistema de aire acondicionado pueden ayudar a impedir que el polen penetre en el habitáculo.
Más información en la página del Comité de Aerobiología: www.polenes.com
———————————————–
Anisakis
El Anisakis es un parásito del tracto digestivo de los mamíferos marinos, particularmente los cetáceos. Su ciclo vital comprende 4 estadios larvarios con varios hospedadores intermediarios.
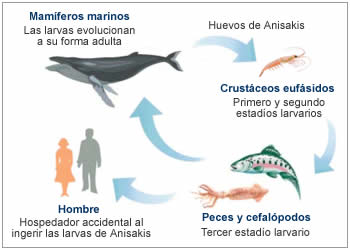
El hombre entra en contacto con el Anisakis al consumir pescados y cefalópodos que tienen el parásito en su tercer estadio larvario, siendo lo que se denomina un hospedador accidental o aberrante. Es decir, no formamos parte imprescindible del ciclo biológico necesario para la supervivencia y maduración del Anisakis.
Prácticamente todos los pescados y cefalópodos que consumimos habitualmente pueden tener la larva de Anisakis. Algunos estudios en España encuentran un porcentaje de parasitación superior al 80% en pescados de importancia comercial como la merluza o la bacaladilla.
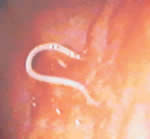
Las reacciones alérgicas al Anisakis (urticaria, angioedema y anafilaxia) son consecuencia del consumo de pescados o cefalópodos que contienen la larva viva, de forma que ésta se adhiere a la mucosa del estómago secretando sustancias que ocasionan la reacción. En casi todos los casos la larva muere y se elimina, aunque nuevas exposiciones por el consumo de pescados parasitados pueden ocasionar reacciones episódicas recurrentes.
Un resultado positivo en las pruebas de alergia indica que el paciente ha estado en contacto con Anisakis y está sensibilizado, pero no que lo tenga en ese momento.
Cómo evitarlo
La larva sobrevive en el pescado no suficientemente cocinado, por lo que se recomienda seguir las siguientes precauciones:
• Evitar el consumo de pescados crudos o semicrudos (boquerones en vinagre, ahumados, marinados, salazones, semiconservas, platos japoneses, etc), además de cefalópodos (pulpo, sepia, calamar).
• Consumir pescados preferiblemente congelados. Si compra el pescado fresco, antes de consumirlo es recomendable su congelación durante un periodo mínimo de 24 horas a una temperatura de -20ºC.
———————————————–
Himenópteros
Los himenópteros (abejas, avispas y hormigas) son insectos caracterizados por tener dos pares de alas membranosas y el ovopositor modificado en forma de un aguijón que les sirve para inyectar veneno con fines defensivos.

La mayoría de las especies de himenópteros son inofensivas para el hombre. Generalmente sólo pican cuando se ven amenazadas e inyectan cantidades variables de veneno. Un dato de especial relevancia en la identificación de la picadura es que las avispas pueden extraer el aguijón y volver a usarlo. En la picadura de abeja, sin embargo, el aguijón se queda anclado en la piel y al intentar sacarlo el insecto sufre desgarros que le causan la muerte. Las reacciones que producen se clasifican en locales y sistémicas.
Las reacciones locales más habituales consisten en dolor inmediato y tumefacción de unos pocos centímetros, seguido de picor que puede durar varios días. Las denominadas “reacciones locales aumentadas” tienen una extensión mayor de 10 cm y duran más de 24 horas.
Las reacciones sistémicas o generalizadas se caracterizan por la presencia de síntomas a distancia del lugar de la picadura (erupción cutánea generalizada, edema facial, dificultad respiratoria, alteración del nivel de consciencia, etc.). Cuando existe una reacción generalizada grave e inmediata, con compromiso vital, hablamos de “reacción anafiláctica”.
Cómo evitarlos
Debemos saber que el riesgo de sufrir picaduras de himenópteros es mayor durante los meses de primavera y verano. La mayoría de estos insectos son atraídos por colores llamativos y olores fuertes.
Al realizar actividades al aire libre es recomendable:
- Utilizar calzados cerrados y ropas no excesivamente amplias.
- Usar vestimenta de colores discretos, preferiblemente blanco, beige, marrón o verde.
- Evitar el uso de colonias, lociones o jabones perfumados.
- Evitar comer o cocinar en exteriores.
- Evitar aproximarse a basureros u otros lugares que puedan tener restos de comida.
Cuando viaje en automóvil mantenga cerradas las ventanillas. Antes de introducirse en el vehículo, compruebe que no hay insectos en su interior. Evite movimientos bruscos y violentos cuando tenga alguno de estos insectos cerca y no intente eliminarlos personalmente.
———————————————–
Inmunoterapia con alérgenos
Un tratamiento personalizado
La inmunoterapia con alérgenos o la vacuna de la alergia es el único tratamiento específico porque se prescribe de forma personalizada según el tipo de alergia que tiene el paciente. Este tratamiento tiene la capacidad de modificar las enfermedades alérgicas.
En Alergología, la tolerancia inmunológica se refiere al estado de respuesta inmunológica activa formado por una compleja interacción entre células inmunológicas, tejidos y mediadores. Esta tolerancia inmunológica se alcanza con la inmunoterapia con alérgenos.
Efectos de la inmunoterapia con alérgenos en el sistema inmunológico
La inmunoterapia específica con alérgenos o las vacunas de la alergia, inducen la producción de células T reguladoras que son un grupo especial de linfocitos T CD4+ las cuales se reconocen por su capacidad para suprimir respuestas inmunológicas mediante la producción de citosinas (como la IL-10 y el TGF-b [factor de crecimiento transformador beta]) y de moléculas de superficie inhibidoras (como antígeno 4 del linfocito T citotóxico [CTLA4] y la proteína de muerte celular programada conocida como PD-1).
La inmunoterapia con alérgenos aumenta la actividad de las células T reguladoras. Tras un curso exitoso de tratamiento de inmunoterapia con alérgenos, bajo el estímulo de las células T reguladoras se consigue que las células B disminuyan la producción de IgE y empiecen a producir IgG4 consiguiendo aumentar el umbral de activación al que los mastocitos y basófilos se degranulan siendo este proceso lo que explica la desensibilización temprana que ocurre desde el inicio de la inmunoterapia con alérgenos.
Posteriormente, se ha observado una disminución de mastocitos y eosinófilos infiltrando tejidos específicos y este proceso sucede progresivamente y se conoce como desensibilización tardía; también parte de la tolerancia inmunológica.
En la tolerancia inmunológica, la disminución de la IgE responde a los cambios en las células T de memoria específica y en la disminución de las respuestas de las células B; así como sucede una regulación a la baja de los umbrales de activación de los mastocitos y los basófilos que ocurren como resultado de una exposición a la inmunoterapia específica con alérgenos por vía subcutánea o sublingual, y como resultado final se consigue la supresión de los síntomas alérgicos.
En resumen, la inmunoterapia con alérgenos ofrece los siguientes beneficios:
– Ha demostrado que puede reducir el uso de la medicación porque disminuye los síntomas de la alergia
– Es el único tratamiento que ha demostrado inducir tolerancia alérgeno-específica durante el tratamiento y que se mantiene a largo plazo tras haber suspendido el tratamiento
– Tiene la capacidad de prevenir el desarrollo de nuevas enfermedades alérgicas
Conozca sus causas
Los alérgenos
Los agentes que producen enfermedades alérgicas se denominan alérgenos. Los alérgenos se pueden definir como sustancias inocuas que inducen reacciones de hipersensibilidad en personas susceptibles.
El sistema inmunitario del enfermo alérgico reconoce a estas sustancias como extrañas y potencialmente peligrosas, por lo que desencadena una serie de mecanismos de defensa que se manifiestan con los síntomas característicos de la reacción alérgica. Esta reacción es variable según el grado de respuesta y depende, entre otras cosas, de la susceptibilidad de cada persona, la intensidad de la exposición y la vía de exposición al alérgeno (respiratoria, cutánea, digestiva, etc.).
Los alérgenos respiratorios (aeroalérgenos) producen enfermedades por inhalación y posterior contacto con las vías respiratorias (asma, rinitis) y/o la conjuntiva ocular (conjuntivitis). Los aeroalérgenos más comunes son los pólenes, las esporas de hongos, los ácaros y los animales domésticos.
Los alérgenos alimentarios (trofoalérgenos) producen reacciones inmediatas por su consumo, con la aparición de síntomas digestivos, respiratorios y/o cutáneos. Los más frecuentes en los niños son las proteínas de la leche y del huevo, mientras que en los adultos predominan las frutas y los mariscos.
Los alérgenos de contacto (contactantes) producen reacciones cutáneas al contactar sobre la piel durante un tiempo más o menos prolongado, manifestándose en forma de eccema o dermatitis. Los alérgenos de contacto más comunes son los metales (sobre todo el níquel) y algunos medicamentos de uso tópico.
Otros alérgenos de interés son los medicamentos, el látex, el veneno de los himenópteros (abejas y avispas) y parásitos como el Anisakis.
En el menú de la izquierda puede encontrar algunas causas frecuentes de enfermedades alérgicas. Tenga en cuenta que esta información no pretende ser exhaustiva y tan sólo muestra unos conceptos básicos sobre cada grupo de alérgenos.
Última edición: 01/07/2019
———————————————–
Procedimientos diagnósticos
El diagnóstico alergológico
Las pruebas cutáneas son diversas y su indicación depende, entre otros datos, del tipo de enfermedad que se estudia y de la sospecha del agente causal implicado (alérgeno). De ahí que antes de realizar cualquier prueba cutánea es necesario conocer la situación del paciente. Es decir, el alergólogo ha emitido un diagnóstico clínico que indica la confirmación de la sensibilización como causa de la enfermedad (diagnóstico etiológico).
Las pruebas cutáneas de mayor utilidad alergológica son tres: prick test, prueba intradérmica y prueba epicutánea.
El prick test (prueba intraepidérmica) consiste en la aplicación sobre la superficie cutánea de una pequeña cantidad de un extracto alergénico (habitualmente una gota) sobre la que se efectúa una leve punción con una lanceta de punta corta. Se puede realizar con extractos de aeroalérgenos, alimentos, medicamentos, himenópteros y cualquier otro alérgeno que requiera la confirmación de hipersensibilidad inmediata.
La prueba intradérmica consiste en la administración en la dermis superficial de un extracto alergénico en dilución acuosa, introduciendo una cantidad aproximada de 0,1 ml mediante una aguja de calibre fino. Mediante esta prueba se puede realizar una lectura inmediata (antes de 30 min) y retardada (a partir de 24 horas), para catalogar la sensibilización en función del resultado. La indicación es más específica que en el caso anterior y, salvo algunas excepciones, no debe realizarse con alimentos ni con la mayoría de los inhalantes.
Estas pruebas no están exentas de riesgos, ya que pueden desencadenar una reacción más intensa de lo habitual. Por este motivo deben realizarse bajo la supervisión de un alergólogo.
La prueba epicutánea (test del parche) consiste en la aplicación sobre la piel de uno o varios agentes responsables de reacciones cutáneas de contacto, con el fin de confirmar una respuesta de hipersensibilidad retardada. Por esto el parche se mantiene durante 48 horas y la respuesta se observa hasta 2 días después de su retirada. También se puede realizar con medicamentos, ante la sospecha de reacciones retardadas.
Las pruebas de exposición son el último recurso en el diagnóstico alergológico y muchas veces constituyen un procedimiento necesario para aclarar un diagnóstico de sospecha. Están indicadas para confirmar la tolerancia del supuesto causante de una reacción alérgica, cuando el resto de las pruebas no son concluyentes. En todo caso, corresponde al alergólogo la valoración y el control de estos procedimientos, dado el riesgo de reacción que conllevan.
Según la vía de exposición, estas pruebas pueden ser oculares, nasales, bronquiales, orales o parenterales. Estas últimas (inyectadas por vía subcutánea, intramuscular o intravenosa) se restringen al estudio de alergia a medicamentos.
Todo paciente que vaya a ser sometido a pruebas de exposición debe tener en cuenta que, atendiendo a su derecho de autonomía, debe firmar un consentimiento informado.
Última edición: 01/07/2019
———————————————–
Resumen de Actividades del Comité de Alergia Cutánea 2011-2012:
- Se ha elaborado la Cartera de Formación Continuada
- Se han puesto en marcha para el congreso de la SEAIC en Pamplona:
– Taller de identificación de lesiones cutáneas: impartido por el Director del Departamento de Dermatología de la Clínica Universitaria, en él se van a repasar las lesiones elementales y patologías más relevantes en sesión iconográfica
– Taller de curas en dermatitis atópica severa: impartido por dos enfermeras de la Clínica Universitaria, se enseñará de una forma práctica realización de curas para tratamientos tópicos de las lesiones de dermatitis atópica severa, fundamentalmente en niños
- Se ha elaborado y distribuido a los miembros de la SEAIC un cuestionario sobre petición de pruebas complementarias en urticaria crónica. Este cuestionario tiene el objetivo de elaborar un estudio del número de pruebas, gasto que supone y adherencia en la vida real a las guías de urticaria.
- Se está elaborando un protocolo del manejo práctico de un paciente con sospecha de alergia a corticoides tópicos.
- Se está elaborando un protocolo para el estudio de posible dermatitis por Betadine en enfermos con erupciones postquirúrgicas o similares con sospecha de alergia a antisépticos, con el objeto de conocer concentraciones irritativas, vehículos idóneos, reactividades cruzadas con otros productos yodados y/o con polivinilpirrolidona.
- Estudio de la idoneidad de los 5 nuevos contactantes (aureotiocolato, bacitracina, bronopol, Disperse Blue #106 y partenolide) recientemente aprobados por la FDA e incorporados en las baterías standard del TRUE-Test, e inicio de un registro de positivos en nuestros Servicios
- Se está validando los test diagnósticos de urticarias físicas.
- Iniciadas las gestiones para incluir un registro de enfermedades autoinflamatorias con urticaria por frío.
El alergólogo
El alergólogo
La Alergología se define como la especialidad médica que comprende el conocimiento, diagnóstico y tratamiento de la patología producida por mecanismos inmunológicos, especialmente de la hipersensibilidad, con las técnicas que le son propias.
Se trata de una especialidad multidisciplinaria. Su campo de acción es amplio, ya que abarca el estudio de trastornos localizados en distintos órganos o sistemas (tracto respiratorio, tracto digestivo, piel, etc.), así como trastornos generalizados.
La Alergología es una especialidad en ciencias de la salud a la que se accede por el sistema de residencia, para cuyo acceso se exige estar en posesión del título universitario oficial que habilite para el ejercicio en España de la profesión de médico (Real Decreto 183/2008).
La obtención del título de Médico Especialista en Alergología supone por tanto superar un periodo de formación de 4 años (sistema MIR), sujeto a un programa formativo verificado por el Consejo Nacional de Especialidades Médicas. Durante este periodo, el especialista en formación adquiere la experiencia asistencial necesaria para desarrollar sus conocimientos y habilidades para alcanzar la competencia en el diagnóstico y tratamiento de las enfermedades alérgicas, independientemente de la edad y otras circunstancias del paciente. La formación del alergólogo se complementa con el conocimiento científico y social de su entorno, así como el conocimiento de materias complementarias como farmacología, botánica y zoología, legislación sanitaria, etc.
En el sistema público, el acceso a la Atención Especializada en Alergología se efectúa a solicitud del médico de Atención Primaria. Esta solicitud no se dirige en ningún caso a la realización de pruebas diagnósticas, sino que corresponde a una consulta con un profesional especializado que realizará las pruebas complementarias requeridas en función de la historia clínica.
Última edición: 01/07/2019
———————————————–
ALFA TRIPTASEMIA HEREDITARIA (HaT), UNA ENTIDAD EMERGENTE EN ANAFILAXIA.
ALFA TRIPTASEMIA HEREDITARIA (HaT), UNA ENTIDAD EMERGENTE EN ANAFILAXIA.
La alfa triptasemia hereditaria es un rasgo genético que ha supuesto un nuevo biomarcador a tener en cuenta, sobre todo entre los pacientes que tienen anafilaxia.
Sin embargo, su diagnóstico está limitado a algunos centros especializados y sus implicaciones clínicas continuan en exploración.
- TRIPTASA.
La actividad tripsina-like se describió por primera vez en mastocitos (MC) en 1960 empleando técnicas histoenzimáticas.(1) Posteriormente, en 1981, se demostró esta misma actividad en los MC humanos de tejido pulmonar,(2) se aisló la enzima con una pureza en torno al 90% y se denominó triptasa (EC 3.4.21.59). La triptasa es producida y almacenada principalmente por los MC, y en una mínima cantidad por los basófilos.(3)
Las protriptasas (α y β) son enzimáticamente inactivas y se liberan de forma constitutiva al plasma, constituyen lo que se determina como triptasa sérica basal (sBT). Tras un proceso de maduración, se producen las triptasas maduras (tetrámeros enzimáticamente activos que forman complejos con la heparina), que se acumulan en los gránulos de los MC. Los tetrámeros activos de β-triptasa y α/β triptasa, se liberan al medio extacelular tras la desgranulación secundaria a la activación mastocitaria, y su determinación resulta de gran utilidad en el diagnóstico de anafilaxia.(4)
Los tetrámeros de β-triptasa madura se comportan como serín proteasas, que actuando sobre el complemento, algunas citoquinas, el fibrinógeno, el cininógeno, prostromelisina y los receptores activados por proteasas (PAR), pueden inducir los siguientes efectos: la proliferación de fibroblastos y músculo liso, la degradación de la matriz extracelular, el reclutamiento de eosinófilos y neutrófilos, la estimulación de células nerviosas y epiteliales, la angiogénesis y la fibrinogenolisis.(5) Sin embargo, los tetrámeros de α-triptasa madura son inactivos.(5,6)
Los heterotetrámeros de α/β triptasa madura, también tienen actividad peptidolítica, siendo su diana los PAR2 presentes en células endoteliales e induciendo extravasación in vitro; y los EMR2 (like module–containing mucin-like hormone receptor-like 2) receptores (proteínas G mecanosensitivas) presentes en la superficie de los MC. La unión de los heterotetrámeros de triptasa madura a este receptor inducen la escisión de la subunidad α del EMR2, y desencadenan la desgranulación mastocitaria(5), mecanismo que se ha relacionado con la urticaria vibratoria.(7) El incremento del número de copias de α-triptasa aumenta la proporción de heterotetrámeros frente a los homotetrámeros llevando a una sobre activación de estos receptores.(8)
La técnica comercial actualmente disponible para la detección de triptasa (ThermoFisher Scientific) es un inmunoensayo que utiliza dos anticuerpos anti-triptasa (el B12 que se emplea para la captura y el G4 para el revelado) siendo el límite inferior de detección de la técnica de 0,5 ng/mL. Esta técnica cuantifica la triptasa total sin distinguir entre formas maduras o precursores, ni isoformas α y β en los fluidos biológicos. El punto de corte establecido para los valores séricos basales de triptasa (sBT) en sujetos sanos es de 11.4 ng/mL.(4)
- ALFA TRIPTASEMIA HEREDITARIA (HαT).
La triptasa en humanos se codifica por 4 genes parálogos TPSG1 (alelos γ), TPSB2 (alelos β2 y β3), TPSAB1 (alelos α y β1), y TPSD1 (alelos δ) localizados en el cromosoma 16p13.3. Presenta diferentes isoformas: α-triptasa, β-triptasa, δ-triptasa y γ-triptasa. El genotipo normal para α y β triptasa contiene 4 copias de los genes, incluyendo estas variaciones 0α:4β, 1α:3β y 2α:2β.(4,9)
También se han descrito variaciones en el número de copias que codifican la β-triptasa, sobre todo en algunos grupos raciales, pero estas variaciones no se asocian con elevaciones de la sBT en las familias. Mientras que, los valores elevados de sBT heredados con patrón dominante en una familia, se asocian con un alelo portador de un gen TPSAB1 que codifica α-triptasa, y se trata de HαT incluso aunque se detecten copias extra de β-triptasa. (4) (Figura 1).
La alfa triptasemia hereditaria (HaT) fue descrita en 2016.(10) Se caracteriza por presentar un número aumentado de copias del gen TPSAB1 que codifica la α-triptasa, tiene un patrón autosómico dominante, se ha descrito en el 4-7% de donantes sanos,(4,6) y asocia un leve predominio entre el género femenino.(11) Los pacientes con HαT suelen tener cifras basales de triptasa (sBT) >11.4 ng/mL; aunque existen casos con valores normales de triptasa (raramente <8 ng/mL). Se recomienda realizar el estudio de HaT en aquellos individuos con sBT >8 ng/mL;(12–14) este punto de corte ha demostrado una sensibilidad del 94% y una especificidad del 100% para detectar copias extra del gen TPSAB1.(12)
Se ha detectado una relación entre el número de copias extra del alelo α del gen TPSAB1 (hasta 4 copias extra) y los niveles de sBT, en familias con HαT+. Parece seguir un patrón por el cual las duplicaciones implican unos niveles de sBT de 15 ± 5 ng/mL, las triplicaciones de 24 ± 6 ng/mL, y las cuadruplicaciones de 37 ± 14 ng/mL.(4)
Además, los valores elevados de sBT se pueden encontrar en otras patologías como las mastocitosis sistémicas (MS), neoplasias mieloides e insuficiencia renal.(7) También se ha publicado en varios estudios, la relación entre los niveles elevados de sBT con la prevalencia y la gravedad de anafilaxia, sin embargo, estos datos deben interpretarse con cautela ya que en muchos de ellos no se ha valorado la presencia concomitante de MC clonales ni de HαT+.(4) En cambio, sí que resulta clara la relación entre HαT+ y las anafilaxias graves desencadenadas por veneno de himenóptero, otras alergias IgE mediadas, así como la asociación con MS.(4)
- GENOTIPADO DE HαT MEDIANTE PCR DIGITAL.
Las PCR (reacción en cadena de la polimerasa) digital, es una tecnología de última generación que se emplea para la cuantificación de ADN de forma reproducible y sensible, y se recomienda para analizar la variación del número de copias. Para llevar a cabo las mediciones, la muestra se divide en particiones, de forma que en cada una de ellas haya cero, una o varias moléculas diana presentes en cada reacción individual. Cada partición es analizada después de un ciclado de PCR en punto final para detectar la presencia (reacción positiva) o ausencia (reacción negativa) de una señal de fluorescencia. Finalmente, se calcula el número absoluto de moléculas presentes en la muestra, sin que los resultados dependan de una curva estándar, de este modo se reduce el error y se incrementa la precisión.(15) Existen en el mercado dos tipos de PCR digital: “Dropled digital PCR (ddPCR)” y “arraybased PCR”. La diferencia principal entre los dos modelos se debe a la estrategia diseñada para la división de la muestra: mediante la formación de gotas tipo emulsión, o mediante el uso de chips compuestos por micropocillos.(16)
Esta técnica detecta las secuencias α y β en los locus de TPSAB1 y TPSB2, a partir de DNA genómico (gDNA) se puede extraer tanto de sangre periférica como de MO.(6) Existe un KIT comercial para conseguir el DNA a partir de un “swab bucal”(17) y posteriormente proceder al estudio de las variaciones en el número de copias de TPSAB1; sin embargo, puede ocurrir que este método se encuentre limitado por problemas de daños y contaminación de las muestras.
- FENOTIPOS DE HαT.(18)
La expresión clínica de HαT puede ser muy variable, desde sujetos asintomáticos (descrito en el 4% de donantes sanos de población española(6), y 1/3 de los portadores) hasta cuadros de anafilaxia grave.(11)
En una reciente revisión, se ha descrito que los síntomas que con mayor frecuencia presentan los pacientes con HαT incluyen: 1) síntomas neuropsiquiátricos (depresión 59%, alteraciones del sueño 69% y alteraciones de memoria 59-68%); 2) síntomas gastrointestinales (colon irritable 30%-60%, nauseas 51%, y reflujo 49%-77%); 3) síntomas secundarios a la liberación de mediadores mastocitarios (flushing 47%, prurito 69%, urticaria 37%, y anafilaxia 14-28%); 4) hiperlaxitud articular 28%; 5) disfunción del sistema autónomo 34% (hipotensión ortostática, palpitaciones, taquicardia, presincope, síncope), y 6) síntomas constitucionales (dolor crónico, astenia 85%).(18,19)
Algunos de los síntomas descritos, aunque se encuentren con una elevada prevalencia, son difíciles de validar como secundarios a HαT+.(18)
Además, los síntomas de HαT+, en muchas ocasiones se pueden superponer con lo que se producen por activación mastocitaria. En este sentido, hay que tener en cuenta que los fenotipos hasta ahora asociados a HαT+ son muy heterogéneos, y que la mayoría de los casos descritos provienen de centros monográficos en patología mastocitaria y/o síndromes genéticos, por lo que es probable la existencia de sesgos en los datos obtenidos a partir de estas poblaciones.(4)
Sí que ha sido validado que los individuos con HαT+ tienen una mayor prevalencia de reacciones de hipersensibilidad inmediata sistémicas. (18)
4.1 HαT Y ANAFILAXIA
La elevación aguda de triptasa es un biomarcador de anafilaxia. El aumento de los valores de sBT triptasa en un 20 % + 2 ng/ml sobre el valor basal de cada individuo en el periodo comprendido entre 1-4 horas desde el inicio del cuadro agudo, es el criterio para confirmar activación mastocitaria y anafilaxia.(20) Esta fórmula tiene una elevada sensibilidad y es útil para identificar anafilaxia en los individuos con exposición parenteral al alérgeno.(21) Sin embargo, se encuentra limitada en algunas circunstancias como en la población pediátrica con alergia a alimentos, y pacientes con reacciones no IgE mediadas. Además, la variabilidad de los niveles de sBT en cada individuo a lo largo del tiempo no está bien estudiada.(22)
Por otra parte, diferentes estudios han identificado los niveles de sBT como un biomarcador asociado con el aumento en la prevalencia y la gravedad de la anafilaxia tras picaduras de insectos (sobre todo himenópteros),(4) y en alergia alimentaria infantil.(23)
HαT+ es el primer modificador genético hereditario descrito para la anafilaxia, que se asocia con un incremento en el riesgo para reacciones alérgicas graves al veneno de himenóptero con un riesgo relativo=2; así como un incremento del riesgo para la anafilaxia idiopática grave(12) y la anafilaxia grave desencadenada por alimentos en niños.(24)
Se ha estimado una prevalencia de HαT+ ≥8.5% en los pacientes con anafilaxia por veneno de himenóptero (HVA) en los que se ha descartado una patología mastocitaria clonal. Además, HαT+ no parece influir en la frecuencia de sensibilización al veneno de himenóptero, sólo influye en la gravedad de la reacción entre los individuos sensibilizados.(25)
También se ha descrito una mayor prevalencia de HαT+ en la anafilaxia idiopática (17%)(25) y en la anafilaxia desencadenada por alimentos en población infantil.(24)
4.2 HαT Y PATOLOGÍA MASTOCITARIA.
HαT+ está asociado a la presencia de patología mastocitaria clonal, encontrándose entre el 12-21% de los pacientes con síndrome de activación mastocitaria clonal (cSAM) y/o MS, sobre todo con formas no avanzadas de la enfermedad -MS indolentes (MSI) y MS quiescentes-.(11)
Un estudio realizado en población adulta española, ha descrito la prevalencia de HαT+ en el 29% de SAM no clonales (ncSAM) y el 18% de las mastocitosis. Entre los casos con mastocitosis, la detección de HαT+ es significativamente más frecuente (21% vs. 10%) entre los casos con la mutación D816V de KIT restringida a mastocitos vs. los casos con la mutación D816V de KIT multilineal. Además, entre los pacientes con mastocitosis, su cuadro clínico debutó con anafilaxia en el 76% vs. 65% (p = 0.18) de los HαT+ vs. HαT–.(6)
El mecanismo subyacente entre ambas entidades no es conocido, pero se ha planteado la hipótesis de que pudiera ser secundario al efecto de mitógeno del exceso de triptasa sobre el microambiente de la médula ósea (MO), promoviendo la selección de los clones aberrantes de MC.(11)
Los pacientes HαT+ con MS tienen una frecuencia de HVA del 30%, y una prevalencia de anafilaxia grave con síntomas cardiovasculares del 35.5%.(11) Así mismo, en población española se ha descrito que los pacientes con mastocitosis tienen una frecuencia de anafilaxia por alimentos del 15% en HαT+ vs. 5% en HαT– (p=0.013).(6)
Si se valora la patología mastocitaria global (clonal y no clonal), se ha descrito que la frecuencia de anafilaxia aumenta progresivamente desde los casos que no tienen alelos para α-triptasa (58%), los que tienen 1 alelo (65%), quienes tienen 2 alelos (72%) y aquellos que tienen ≥3 copias de este alelo (84%). En este estudio, también se describe, que si se analizan sólo los casos HαT+, la frecuencia de anafilaxia es mayor en los que tienen ≥3 copias vs. 2 copias de α-triptasa (82% vs. 61%; p=.017).(6)
- MANEJO DE HAT
Actualmente, para controlar los síntomas que habitualmente presentan los pacientes HAT+, se recomienda emplear el tratamiento antimediador que se suele emplear en la patología mastocitaria.(4) Se ha empleado con éxito el Omalizumab en casos plurisintomáticos complejos, consiguiendo la resolución de la urticaria y de la anafilaxia en el 94% de los pacientes.(13)
MTPS9579A, es un anticuerpo monoclonal humanizado IgG4 anti-triptasa, que inhibe selectivamente la actividad de la triptasa al disociar los tetrámeros activos en monómeros. Este anticuerpo anti-triptasa reduce la gravedad de la anafilaxia IgE mediada en un modelo murino humanizado.(26) Además, se ha desarrollado un modelo farmacocinético/farmacodinámico (PK/PD) para elegir la dosis de anticuerpo anti-triptasa MTPS9579A en pacientes con asma moderado-grave que permite predecir el nivel de exposición y de supresión de la triptasa en los tejidos diana.(27)
Otros estudios, describen anticuerpos monoclonales dirigidos a los receptores inhibidores de los mastocitos, como Siglec-8 (sialic acid-binding immunoglobulin-like lectin 8) [Lirentelimab/AK002], Siglec-6 [AK006], y CD200R [LY3454738].(28)
La eficacia y seguridad de Lirentelimab ha sido evaluado en ensayos clínicos con diferentes patologías en las que participan los mastocitos (incluyendo MSI, urticaria crónica espontanea, dermografismo sintomático, y conjuntivitis alérgica); en todos ellos los pacientes refieren mejoría se los síntomas.(28)
LY3454738 no demostró superioridad frente a placebo en un estudio fase II de urticaria crónica, por lo que esta línea de investigación se ha cerrado. Sin embargo, está pendiente de publicarse sus resultados en un estudio fase I en dermatitis atópica.(28)
AK006 inhibe la anafilaxia IgE mediada en modelos murinos.(28)
Todos estos anticuerpos, podrían abrir líneas de tratamiento de la anafilaxia y de los síntomas de HαT+ en el futuro.
FIGURAS.
Figura. Genotipos de triptasa codificados por TPSAB1 y TPSB2. (18)
BIBLIOGRAFÍA
- Glenner GG, Cohen LA. Histochemical demonstration of a species-specific trypsin-like enzyme in mast cells. Nature. 19 de marzo de 1960;185:846-7.
- Schwartz LB, Lewis RA, Seldin D, Austen KF. Acid hydrolases and tryptase from secretory granules of dispersed human lung mast cells. J Immunol Baltim Md 1950. abril de 1981;126(4):1290-4.
- Castells MC, Irani AM, Schwartz LB. Evaluation of human peripheral blood leukocytes for mast cell tryptase. J Immunol Baltim Md 1950. 1 de abril de 1987;138(7):2184-9.
- Wu R, Lyons JJ. Hereditary Alpha-Tryptasemia: a Commonly Inherited Modifier of Anaphylaxis. Curr Allergy Asthma Rep. 10 de mayo de 2021;21(5):33.
- Lyons JJ. Inherited and acquired determinants of serum tryptase levels in humans. Ann Allergy Asthma Immunol Off Publ Am Coll Allergy Asthma Immunol. octubre de 2021;127(4):420-6.
- González-de-Olano D, Navarro-Navarro P, Muñoz-González JI, Sánchez-Muñoz L, Henriques A, de-Andrés-Martín A, et al. Clinical impact of the TPSAB1 genotype in mast cell diseases: A REMA study in a cohort of 959 individuals. Allergy. 11 de octubre de 2023;
- Khoury P, Lyons JJ. Mast cell activation in the context of elevated basal serum tryptase: genetics and presentations. Curr Allergy Asthma Rep. 27 de noviembre de 2019;19(12):55.
- Zhang H, Zeng X, He S. Evaluation on potential contributions of protease activated receptors related mediators in allergic inflammation. Mediators Inflamm. 2014;2014:829068.
- Caughey GH. Tryptase genetics and anaphylaxis. J Allergy Clin Immunol. junio de 2006;117(6):1411-4.
- Lyons JJ, Yu X, Hughes JD, Le QT, Jamil A, Bai Y, et al. Elevated basal serum tryptase identifies a multisystem disorder associated with increased TPSAB1 copy number. Nat Genet. diciembre de 2016;48(12):1564-9.
- Kačar M, Rijavec M, Šelb J, Korošec P. Clonal mast cell disorders and hereditary α-tryptasemia as risk factors for anaphylaxis. Clin Exp Allergy. 2023;53(4):392-404.
- Robey RC, Wilcock A, Bonin H, Beaman G, Myers B, Grattan C, et al. Hereditary Alpha-Tryptasemia: UK Prevalence and Variability in Disease Expression. J Allergy Clin Immunol Pract. 2020;8(10):3549-56.
- Giannetti MP, Weller E, Bormans C, Novak P, Hamilton MJ, Castells M. Hereditary alpha-tryptasemia in 101 patients with mast cell activation-related symptomatology including anaphylaxis. Ann Allergy Asthma Immunol Off Publ Am Coll Allergy Asthma Immunol. junio de 2021;126(6):655-60.
- Valent P, Akin C, Nedoszytko B, Bonadonna P, Hartmann K, Niedoszytko M, et al. Diagnosis, Classification and Management of Mast Cell Activation Syndromes (MCAS) in the Era of Personalized Medicine. Int J Mol Sci. 27 de noviembre de 2020;21(23):9030.
- dPCR para principiantes [Internet]. Disponible en: https://www.qiagen.com/es-es/applications/digital-pcr/beginners
- Pérez-Barrios, C. PCR digital en la monitorización de la respuesta al tratamiento del paciente oncológico. En: Aplicaciones clínicas de lsa técnicas actuales de Biología Molecular. Cont. Lab. Clin.; 2018. p. 52-8.
- Weiler CR, Austen KF, Akin C, Barkoff MS, Bernstein JA, Bonadonna P, et al. AAAAI Mast Cell Disorders Committee Work Group Report: Mast cell activation syndrome (MCAS) diagnosis and management. J Allergy Clin Immunol. 2019;144(4):883-96.
- Lyons JJ. Hereditary Alpha Tryptasemia: Genotyping and Associated Clinical Features. Immunol Allergy Clin North Am. 2018;38(3):483-95.
- von Bubnoff D, Koch D, Stocker H, Ludwig RJ, Wortmann F, von Bubnoff N. The Clinical Features of Hereditary Alpha-Tryptasemia—Implications for Interdisciplinary Practice. Dtsch Arzteblatt Int. 22 de marzo de 2024;(Forthcoming):arztebl.m2023.0287.
- Valent P, Bonadonna P, Hartmann K, Broesby-Olsen S, Brockow K, Butterfield JH, et al. Why the 20% + 2 Tryptase Formula Is a Diagnostic Gold Standard for Severe Systemic Mast Cell Activation and Mast Cell Activation Syndrome. Int Arch Allergy Immunol. 2019;180(1):44-51.
- Baretto RL, Beck S, Heslegrave J, Melchior C, Mohamed O, Ekbote A, et al. Validation of international consensus equation for acute serum total tryptase in mast cell activation: A perioperative perspective. Allergy. diciembre de 2017;72(12):2031-4.
- Mateja A, Wang Q, Chovanec J, Kim J, Wilson KJ, Schwartz LB, et al. Defining baseline variability of serum tryptase levels improves accuracy in identifying anaphylaxis. J Allergy Clin Immunol. marzo de 2022;149(3):1010-1017.e10.
- Sahiner UM, Yavuz ST, Buyuktiryaki B, Cavkaytar O, Yilmaz EA, Tuncer A, et al. Serum basal tryptase may be a good marker for predicting the risk of anaphylaxis in children with food allergy. Allergy. febrero de 2014;69(2):265-8.
- Lang A, Kubala S, Grieco MC, Mateja A, Pongracic J, Liu Y, et al. Severe food allergy reactions are associated with α-tryptase. J Allergy Clin Immunol. octubre de 2023;152(4):933-9.
- Lyons JJ, Chovanec J, O’Connell MP, Liu Y, Šelb J, Zanotti R, et al. Heritable risk for severe anaphylaxis associated with increased α-tryptase-encoding germline copy number at TPSAB1. J Allergy Clin Immunol. febrero de 2021;147(2):622-32.
- Maun HR, Jackman JK, Choy DF, Loyet KM, Staton TL, Jia G, et al. An Allosteric Anti-tryptase Antibody for the Treatment of Mast Cell-Mediated Severe Asthma. Cell. 3 de octubre de 2019;179(2):417-431.e19.
- Rymut SM, Henderson LM, Poon V, Staton TL, Cai F, Sukumaran S, et al. A mechanistic PK/PD model to enable dose selection of the potent anti-tryptase antibody (MTPS9579A) in patients with moderate-to-severe asthma. Clin Transl Sci. abril de 2023;16(4):694-703.
- Metz M, Kolkhir P, Altrichter S, Siebenhaar F, Levi-Schaffer F, Youngblood BA, et al. Mast cell silencing: A novel therapeutic approach for urticaria and other mast cell-mediated diseases. Allergy. enero de 2024;79(1):37-51.
Novedades de la 5ª reunión Bianual centrada en alergia pediátrica de la EAACI, “The 5th Pediatric Allergy and Asthma Meeting (PAAM 2017)”
El Congreso PAAM (Pediatric Allergy and Asthma Meeting) se centra en alergia en población infantil y es la reunión más grande a nivel mundial sobre este tema. Recientemente se ha celebrado su quinta edición, en Londres, del 25 al 27 de Octubre.
Ha habido prácticamente 1300 participantes de 81 países distintos. Siguiendo la estructura habitual del congreso anual de la EAACI, el congreso se inició el jueves 26 a primera hora con cursos para posgraduados. Dichas sesiones se centraron en distintos aspectos (inmunología, patología digestiva no mediada por IgE, patología alérgica respiratoria, y ensayos clínicos en niños) de la alergia en población pediátrica. Dichas sesiones tuvieron un formato más extenso, con charlas de alrededor de 50 minutos, estructuradas a modo de clase magistral y aportando un repaso de la evidencia sobre cada uno de los temas.
Estas sesiones son especialmente recomendables para aquellos que deseen tener una panorámica general de los temas tratados. El congreso fue oficialmente inaugurado el jueves a las 13:00, con bienvenida y primera plenaria. A lo largo del congreso se impartieron tres sesiones plenarias, Asma en población pediátrica, Avances en alergia a alimentos, y Tratamiento y prevención de la alergia, todas ellas de gran interés e impartidas por especialistas de primera línea. La estructura del congreso permitió dar cabida a otros tipos de sesiones con formatos interesantes como simposios, talleres y debates pro y con, donde pudimos disfrutar de la visión de los expertos sobre temas actuales en la alergia de la población infantil.
Como viene siendo habitual, se creó un “Clinical Village” con distintos puestos dedicados a varios aspectos del niño alérgico, desde su nutrición, hasta la práctica de la inmunoterapia con aeroalérgenos pasando por calidad de vida y provocaciones orales con alimentos. Los miembros junior de la academia tuvieron la oportunidad de participar con sesiones especialmente dirigidas para ellos, manteniendo la apuesta que la EAACI hace para fomentar el desarrollo de jóvenes especialistas. A nivel académico, el protagonismo de la edición lo tuvieron las Guías de Consenso sobre inmunoterapia, recientemente publicadas por la EAACI. El último gran proyecto presidencial de la EAACI está siendo culminado en este 2017, y para la fecha del PAAM muchas de estas importantes guías ya estaban publicadas o están en vías de publicación. Los asistentes tuvimos la oportunidad de recibir de manos de sus propios autores la información más relevante de las mismas. Merece la pena, por último, hacer mención a la representación española (hasta 7 representantes en el programa) dentro de este congreso de la EAACI.
En los últimos años nuestro enfoque de la alergia y nuestros conocimientos tienen más cabida, gracias al esfuerzo de todos por mantener y aumentar nuestra representación en la Academia Europea. Queremos hacer una llamada a la participación en la EAACI a cualquier nivel, por los distintos cauces que existen, para que podamos tener el peso que la alergia y la inmunología clínica pediátricas en España merece. El alto nivel científico, así como su utilidad como punto de encuentro y de fomento de colaboraciones lo convierten en una cita imprescindible para los que tratamos niños alérgicos.
Para aquellos que pudieron asistir este año y quieran repetir, y los que se quedaron con ganas de haberlo hecho, es bueno ir reservando hueco en las agendas para la siguiente cita, que será en Florencia en 2019.
Pablo Rodríguez del Rio Miembro del“Pediatric Board de EAACI”
Montserrat Alvaro Lozano “Chair” del “Pediatric Board de EAACI”
Alergia ocular
Conjuntivitis alérgica
La conjuntiva es una membrana que recubre la parte visible del globo ocular y la parte interna de los párpados. Suele verse afectada en personas alérgicas a los alérgenos que se transmiten por vía aérea (pólenes, hongos, ácaros y animales domésticos), acompañándose en la mayoría de los casos de afectación de la mucosa nasal (rinitis).
Los síntomas característicos de la conjuntivitis alérgica son: picor o escozor, sensación de arenilla, lagrimeo y enrojecimiento de ambos ojos. En ocasiones afecta a un solo ojo, como por ejemplo ocurre en los casos de contactos aislados con animales.
Debe diferenciarse de otras causas conocidas de conjuntivitis, sobre todo las infecciosas y las causadas por irritantes ambientales o por sequedad ocular. El tratamiento consiste en prevenir el contacto con los agentes causales y en el empleo de colirios adecuados para aliviar los síntomas, en función del grado de intensidad y siempre bajo prescripción médica.
Otras enfermedades oculares
La blefaroconjuntivitis por contacto está causada por agentes que contactan directamente sobre la conjuntiva y el párpado. Habitualmente se produce por una reacción alérgica a los productos que contienen algunas preparaciones oftálmicas (colirios o pomadas). Se manifiesta con síntomas de conjuntivitis e inflamación del párpado (blefaritis).
La queratoconjuntivitis atópica ocurre en el contexto de una dermatitis atópica de base (ver alergia cutánea). Además de la conjuntiva, están afectados la córnea (queratitis) y los párpados (blefaritis). Produce un picor muy intenso y alteraciones en la visión por afectación corneal.
La queratoconjuntivitis vernal es una inflamación de la córnea y la conjuntiva de causa no aclarada. Se manifiesta típicamente en la infancia con síntomas estacionales (habitualmente en primavera y otoño), de forma que puede confundirse con una conjuntivitis alérgica. Produce picor y secreción intensas, así como malestar ocasionado por la luz (fotofobia).
La conjuntivitis papilar gigante es una reacción ocular que aparece en personas que utilizan lentes de contacto blandas. Se trata de un proceso irritativo ocasionado generalmente por depósitos de agentes inespecíficos que acumulan las lentes.
———————————————–
Contactantes
Los metales son la causa más frecuente de dermatitis alérgica de contacto.
El níquel es un metal ampliamente distribuido que forma parte de numerosos objetos metálicos de uso habitual: monedas, relojes, bisutería, hebillas, cremalleras, tijeras, cubiertos, utensilios de cocina, herramientas, etc. Prácticamente cualquier objeto con baño metálico puede contener níquel, que puede liberarse en mayor o menor proporción. El acero inoxidable, la plata alemana, la alpaca y el oro blanco también lo contienen. Es posible encontrarlo también en piezas ortopédicas y algunos pigmentos para pinturas y colorantes.
El cromo es un metal que se puede encontrar en muy diversos productos: metales cromados, cemento húmedo, cuero, pigmentos amarillo-anaranjados, cerillas de seguridad, productos de limpieza (detergentes, abrillantadores), reactivos de laboratorio, tintas de bolígrafos, papel carbón. Puede existir una exposición intensa en la industria metalúrgica y textil, así como en la elaboración de pinturas, cerámica y vidrio.
El cobalto es un metal que se encuentra en diversos objetos con baño metálico: hebillas, botones, cremalleras, monedas, bisutería, etc. Otras fuentes de exposición a cobalto pueden ser: cemento húmedo, pigmentos azulados (pinturas, tatuajes, etc.), prótesis metálicas dentales y ortopédicas. También puede existir una exposición intensa en la industria metalúrgica y textil, así como en las artes gráficas.
El mercurio es un metal de amplio uso como antiséptico y desinfectante. Se encuentra en varias formas: mercurocromo (merbromina), tiomersal (mertiolato), sales de fenilmercurio, etc. También se ha utilizado para la formación de amalgamas dentales y en termómetros. Otras fuentes de exposición a mercurio son: pinturas, pesticidas, reactivos de fotografía y litografía, reactivos de laboratorio, conservantes de la madera, fieltro, fabricación de baterías y catalizadores.
———————————————–
Humanidades
El Comité de Humanidades aporta a los socios de la SEAIC el entronque con el aspecto humanístico que la Medicina y el ejercicio de ésta nunca deberían perder, a pesar del avance imparable de la tecnificación y tecnologización de las ciencias de la salud. A través de la organización de coloquios y certámenes, el Comité de Humanidades posibilita la potenciación de las facetas artísticas de nuestros asociados.
| Presidente: | Ignacio Esteban Gorgojo (Madrid) |
| Vicepresidente: | Jesús Macías Iglesias (Madrid) |
| Secretario: | puesto vacante |
| Miembros estables: | Álvaro Amo Vázquez de la Torre (Córdoba) Tomás Chivato Pérez (Madrid) Ignacio Jesús Dávila González (Salamanca) Mónica Fernández Rodríguez (Vigo) Natalia Patricia Freundt Serpa (Madrid) Gabriel Gastaminza Lasarte (Navarra) María Luisa González Gutiérrez (Madrid) Maria Auxiliadora Hernández Pérez (Fuerteventura) Juan Manuel Igea Aznar (Salamanca) José Antonio Navarro Echeverría (Gipuzkoa) Alberto Oehling (Baleares) María José Pascual Miravalles (Baleares) Roberto Pelta Fernández (Madrid) Andrea Pereiro Villanueva (Madrid) Victoriano Javier Peralta Prieto (Jaén) Ignacio Javier Pérez Camo (Zaragoza) Yolanda Puente Crespo (Sevilla) Santiago Quirce Gancedo (Madrid) Virginia Reguera Parra (Jerez de la Frontera) Manuel Rial Prado (A Coruña) Mercedes Rodriguez Rodríguez (Madrid) Miriam Sobrino García (Salamanca) Marcela Valverde Monge (Madrid) María Esther Velázquez Amor (Sevilla) Rosialzira Natasha Vera Berrios (Madrid) Juan José Zapata Yébenes (Almería) Beatriz Moya Camacho (Madrid) |
Actualizado el día 04/04/2025
LA HISTORIA CLÍNICA
Se comienza realizando una historia clínica detallada, que consiste en un informe detallado en base a lo que cuenta el paciente, donde deben quedar reflejados los síntomas presentados por el paciente, lugar del cuerpo donde fue picado, el tiempo entre la picadura y el inicio de los síntomas, si había padecido antes reacciones similares, tratamiento que se le administró, etc.
Además debe dejarse constancia de las enfermedades que presente la persona, el tratamiento que realiza, así como del riesgo, bien por su profesión o por sus aficiones, de volver a ser picado.
La historia clínica orientará acerca del insecto responsable de la picadura: El lugar donde se encontraba cuando fue picado, las características del entorno (colmenas en la cercanía, nidos de avispa, presencia de alimentos, agua), etc… Si el paciente refiere que el insecto al picarle dejó el aguijón, es que se trata de una abeja, en caso contrario es más probable que se trate de un véspido. Dentro del grupo de avispas dependiendo del tamaño del insecto o de la localización del nido se podrá determinar si es polistes o véspula. Debe tenerse en cuenta que las dos especies más comunes de véspidos son la Véspula germánica (sobre todo en el norte) y la Polistes dominulus (sobre todo en el área mediterránea).
Ética Corporativa
La Sociedad Española de Alergología e Inmunología Clínica (SEAIC) es una organización profesional y científico-médica, de carácter no lucrativo que aglutina a especialistas en Alergología que ejercen su actividad en España. Como tal está legalmente reconocida por el Ministerio de Sanidad, Servicios Sociales e Igualdad.
La trascendencia social que tienen sus fines y objetivos impulsa a SEAIC a asumir un compromiso público y voluntario de responsabilidad, expresado en un Código de Buenas Practicas de Sociedades Científico-Médicas accesible en el código de buenas prácticas de la Federación de Asociaciones Científico Médicas Españolas (FACME).
Por sus características de organización sin ánimo de lucro, y abierta al escrutinio público, todas las actividades de SEAIC están libres de intereses comerciales o personales, en especial las referentes al manejo y tratamiento de los pacientes con enfermedades alérgicas.
La SEAIC cuenta con diversos apoyos financieros para sostener actividades científicas y formativas de sus miembros, procedentes de distintas industrias farmacéuticas. Estas ayudas se encuentran enmarcadas dentro del Código de Buenas Prácticas de Sociedades Científico-Médicas y es de carácter público las empresas que forman parte del Patronato Social de su Fundación.
Documentos de interés:
 Código de Buenas Prácticas de la Industria Farmacéutica (4461 descargas )
Código de Buenas Prácticas de la Industria Farmacéutica (4461 descargas )
 Tríptico Código de Buenas Prácticas de la Industria Farmacéutica (2673 descargas )
Tríptico Código de Buenas Prácticas de la Industria Farmacéutica (2673 descargas )
 Resumen Código de Buenas Prácticas de la Industria Farmacéutica (2746 descargas )
Resumen Código de Buenas Prácticas de la Industria Farmacéutica (2746 descargas )
Actualizado el día 10/03/2015
Nuevo documento de consenso sobre la introducción precoz de los alimentos en niños de “riesgo alérgico”.
En los últimos años se han publicado algunos estudios que han hecho replantear determinados aspectos la práctica clínica habitual respecto al a alergia a los alimentos que parecían bien establecidos.
Las recomendaciones previas sobre la introducción de los alimentos en pacientes de “riesgo alérgico” eran hasta hace algunos años retrasar la introducción de los alimentos sólidos e incluso en algunas guías restricción materna de alimentos potencialmente alergénicos durante la lactancia. A pesar de estas medidas la prevalencia de alergia a alimentos ha ido en aumento en las últimas décadas.
Los resultados del estudio LEAP (The Learning Early About Peanut Allergy), y otras observaciones previas, han dado lugar a la modificación de las recomendaciones respecto a la introducción del cacahuete en las guías de las sociedades de alergia Americanas (AAAAI y AAP), Europea(EAACI), y Australiana(ASCIA). Recomendándose la introducción de forma precoz del cacahuete, en pacientes de alto riesgo de presentar alergia (pacientes con eccema severo y/o alergia al huevo), en contra de las recomendaciones previamente establecidas.
Recientemente la APAPARI Asia Pacific Association of Pediatric Allergy , Respirologi & Immunology ha publicado un documento de consenso a este respecto en el que analiza los resultados de los estudios publicados hasta el momento, las características de la población asiática y los puntos comunes y diferencias con las poblaciones del oeste.
Early introduction of allergenic foods for the prevention of food allergy from an Asian perspective-An Asia Pacific Association of Pediatric Allergy, Respirology & Immunology (APAPARI) consensus statement.
Tham EH, Shek LP, Van Bever HP, Vichyanond P, Ebisawa M, Wong GW, Lee BW; Asia Pacific Association of Pediatric Allergy, Respirology & Immunology (APAPARI). Pediatr Allergy Immunol. 2018 Feb;29(1):18-27
Destaca un estudio realizado en población asiática publicado en 2017 en el Lancet “Two-step egg introduction for prevention of egg allergy in high-risk infants with eczema (PETIT): a randomised, double-blind, placebo-controlled trial”.
En este trabajo, analiza los resultados de 121 pacientes con eccema, 60 pacientes en el grupo de intervención y 61 pacientes en el grupo placebo, en los que se realizó la introducción precoz de huevo cocinado mediante un protocolo de 2 pasos. Se inició con dosis equivalente a 0.2 gramos de huevo cocido, que se administraba de los 6-9 meses diariamente, seguido de administración de una dosis equivalente a 1.1 gramo de huevo cocido diariamente de los 9-12 meses en el grupo de intervención y dosis similares de placebo en el grupo de no intervención. Se realizó tratamiento intensivo de la DA en todos los pacientes a lo largo del estudio.
A los 12 meses se realiza provocación abierta con dosis equivalentes a 32 gr de huevo cocido presentado resultado positivo el 8% (5/60) de los pacientes en el grupo de intervención frente al 29.4% (23/61) en el grupo placebo. NNT 3.40(2.30-6.52). El estudio concluye que la introducción en dos pasos del huevo combinado con el tratamiento intensivo del eccema reduce la prevalencia de alergia al huevo en los niños de alto riesgo.
En los estudios revisados realizados con leche, trigo, soja, mariscos, cereales y nuez los resultados de los estudios no son consistentes.
El documento de consenso concluye que con la evidencia actual parece que la introducción precoz de cacahuete y huevo en pacientes de alto riesgo disminuye el riesgo de padecer la enfermedad alérgica pero que actualmente no existe evidencia respecto a si la introducción precoz de otros alimentos podría disminuir la frecuencia de alergia a estos.
Por otra parte existe acuerdo con las recomendaciones previas de otras guías sobre la población de bajo riesgo en la que no existe indicación de introducción precoz de los alimentos.
Autora: Mónica Rodríguez Álvarez. Comité de Alergia Infantil SEAIC.
Médico Adjunto Servicio de Alergia Hospital Universitario Fundación Alcorcón.