resultados de la búsqueda: cme-jiaci/wp-content/uploads/logos/Hospital Universitario Fundación Jiménez Díaz/profesionales/empleo
Oferta de trabajo – Imperial College Londres
Se oferta una plaza full time para un periodo de 3 años en el Imperial College de Londres para realizar un doctorado en investigación clínica en adultos alérgicos al cacahuete sobre el papel de los cofactores (ejercicio, estrés, deprivación del sueño).
La oferta estaba vigente hasta 17 marzo, pero si teneis interés real en el puesto, enviad un correo cuanto antes al mail indicado en la oferta, para mostrar vuestro interés.
Adjunto el link de la oferta de empleo:
«Participa en mejorar el conocimiento sobre Inmunoterapia con Alimentos!»
La inmunoterapia es el tratamiento estrella de la especialidad de alergología, claramente diferenciado del resto de tratamientos por su enfoque etiológico. La inmunoterapia con alimentos ha experimentado un auge en las últimas dos décadas que se ha disparado a partir del momento en que la industria farmacéutica ha tomado una posición predominante liderando proyectos de investigación con poblaciones mucho más grandes que las que se reunían mediante iniciativas meramente académicas.
Este desarrollo a nivel de investigación se ha visto respaldado con la nueva publicación de la guía de inmunoterapia europea, en la que por primera vez, se abre una puerta oficial al empleo de inmunoterapia con alérgenos para la alergia alimentaria fuera del contexto de la investigación en centros con un nivel de experiencia y recursos elevado. Hasta la fecha de esta importante publicación, la posición oficial de las organizaciones científicas era la de no recomendar este tipo de tratamiento fuera del contexto de la investigación, a pesar de que su uso se estaba produciendo en determinados centros de muchos países europeos.
En los próximos años, es probable que nos encontremos con productos farmacológicos aprobados para el uso en inmunoterapia oral con alimento, que a su vez, aumenten la demanda de los pacientes para recibir este tipo de tratamiento. Sin embargo, puede darse la situación de que la demanda supere la capacidad de los servicios de alergia para atender dichas peticiones por la complejidad del tratamiento y las dificultades en instaurarlo como parte de la cartera de servicios en departamentos donde no sea un tratamiento en el que no se tenga experiencia.
Con la meta de realizar un mapa a nivel europeo de los centros donde se administra este tratamiento y conocer la forma en que se está realizando, surge el proyecto FIND, del acrónimo en inglés Food Immunotherapy Practice: Nation Differences Across Europe (Práctica de inmunoterapia con alimentos: diferencias entre las naciones en Europa). Este proyecto inicia su camino en Noviembre de 2017, cuando consigue financiación por parte de la EAACI para su puesta en marcha. El grupo de trabajo está constituido por 12 miembros de distintos países europeos y un comité asesor con expertos en alergia a nivel mundial. Tras elaborar un cuestionario, el estudio inicia su fase de recopilación de datos el 20 de Junio de 2018 con el envío de una invitación masiva a todos los miembros de la EAACI para comunicar su experiencia con el tratamiento.
En caso de no haber recibido dicha invitación, y querer participar, puedes hacerlo a través de este link: (https://www.surveymonkey.com/r/FINDproject_Level2) o bien, ponerte en comunicación con el coordinador en nuestro país (find.spain2018@gmail.com) para recibir la información que quieras solicitar y decidir tu participación.
Desde el Comité Infantil de Alergia, os invitamos a participar para que conozcamos cual es la realidad sobre este tratamiento tan relevante.
Pablo Rodriguez Del Rio. Comité de Alergia Infantil SEAIC.
Oferta de trabajo
Se precisa médico especializado en Alergología para consultorio médico en la zona norte de Madrid.
¿Debe suspenderse el tratamiento antiasmático durante el embarazo y la lactancia?
En general, se recomienda evitar el empleo de fármacos durante el embarazo, dado el riesgo de malformaciones. Sin embargo, en una mujer asmática embarazada es muy importante obtener un adecuado control de la enfermedad, ya que una crisis puede ser causa de un importante sufrimiento del feto por falta de oxígeno. Si para alcanzar este control es necesario el uso de medicación, no debe suspenderse ni demorarse su administración.
Oferta de trabajo
Laboratorio multinacional de la industria farmacéutica busca médicos especialistas en Alergología o Inmunología para su departamento médico.
Recomendaciones para un Verano seguro
Por fin llega el verano para disfrutar de unos días de ocio y descanso aprovechando el buen tiempo. Siempre pensamos en las vacaciones como el momento de viajar tanto a lugares nacionales como internacionales, de comer en restaurantes o bares fuera de nuestro domicilio y por supuesto de celebraciones y meriendas en reuniones familiares y fiestas.
Estas situaciones son de riesgo para las personas con alergia alimentaria, ya que puede ser más complicado la evitación de los alimentos a los que se es alérgico y porque, en ocasiones como las celebraciones, se suelen relajar las medidas de vigilancia. Así que nos gustaría daros una serie de consejos para poder disfrutar de los meses del verano sin sobresaltos ni sustos.
Desde los Comités de Alergia a Alimentos y de Alergia Infantil de la SEAIC queremos haceros llegar, tal y como hemos hecho en los últimos años, una serie de tips, recomendaciones y consejos:
1 – Usa la medicación de mantenimiento para el asma u otras enfermedades crónicas a diario sin olvidos.
Es importante no olvidaros de mantener el tratamiento que utilizáis a diario para enfermedades como son el asma bronquial, la dermatitis atópica, la esofagitis eosinofílica y/o la rinoconjuntivitis. Recordad que, si no mantenemos un buen control de estas enfermedades, sobre todo del asma bronquial, el riesgo de presentar una reacción alérgica alimentaria grave es mucho mayor, así que lleva siempre tu inhalador y/o medicación contigo y úsala a diario.
2 – No olvides tus informes y los protocolos de actuación recomendados.
Cuando vayas a viajar fuera de casa o en el caso de los niños, a campamentos de verano, lleva siempre contigo los informes médicos que indiquen qué tipo de alergia alimentaria tienes, qué alimentos debes de evitar y qué tratamiento se debe administrar si presentas una reacción alérgica. En los campamentos, los monitores deben tener formación para saber reconocer los síntomas de alergia y el tratamiento a administrar. Deben estar bien informados de a qué alimento tiene alergia cada niño, qué alimentos tolera, qué síntomas ha presentado en reacciones previas y saber reconocer de forma precoz una reacción potencialmente grave.
Si por algún motivo no dispones de un plan de tratamiento, existe un Protocolo de actuación ante reacciones alérgicas realizado por la Asociación Española de Personas con Alergia a Alimentos y Látex (AEPNAA), que está avalado por la Sociedad Española de Alergología e Inmunología Clínica (SEAIC) y que se utiliza habitualmente como guía para el tratamiento de reacciones alimentarias en el ámbito escolar, el cual te dejamos a continuación: https://www.aepnaa.org/recursos/aepnaa/pdf/protocolo.pdf
Por supuesto, tampoco te olvides de llevar contigo tu tarjeta sanitaria, al igual que llevas contigo el DNI o el pasaporte y deberás solicitar la tarjeta sanitaria europea (TSE) cuando se vaya a viajar a países del territorio del Espacio Económico Europeo, Reino Unido o Suiza.
3 – Ten a mano tu medicación y teléfonos de contacto/emergencias siempre.
Es importante tener los contactos de los teléfonos de emergencias del lugar donde se viaja y llevar un botiquín preparado en el que incluyas toda la medicación que podrías necesitar en caso de presentar una reacción alérgica. Ten a mano siempre toda la medicación indicada en el informe médico de tu alergólogo (antihistamínicos, inhaladores bronquiales de acción rápida, corticoides orales …) y por supuesto ADRENALINA AUTOINYECTABLE.
No olvides que la adrenalina es el tratamiento específico y de primera línea en la anafilaxia, por lo que se debe conocer las situaciones en las que debe ser administrada y cómo hacerlo, además del lugar de administración, se recomienda que los pacientes y sus cuidadores practiquen regularmente cómo administrar la adrenalina y el resto de medicación para estar preparados en caso de una emergencia.
En el caso de los niños con alergia alimentaria es importante que haya dos personas responsables familiarizadas, esto se debe a que una sola persona puede estar ausente o incluso puede necesitar asistencia adicional durante una reacción alérgica. La presencia de dos cuidadores capacitados y conscientes de la situación aumenta las posibilidades de una respuesta rápida y adecuada ante una emergencia. La medicación necesaria, especialmente la adrenalina autoinyectable, debe estar accesible de forma rápida y el niño estar siempre acompañado y vigilado en caso de reacción.
Si se viaja en avión, tren o barco, puede solicitar a su alergólogo el Documento que acredita la necesidad de portar adreanlina autoinyectable en medios de transporte (https://www.seaic.org/documentos/adrenalina-en-medios-de-transporte) confeccionado por el Comité de Alergia a Himenópteros de la SEAIC en sus versiones en inglés, francés y español.
Comprueba que tu medicación no está caducada y revisa de vez en cuando el modo de empleo del autoinyector de adrenalina (puedes leerlo en el envase, pero recuerda no emplearlo si no es necesario, solo tienen un uso).
4 – Ten cuidado, especialmente cuando comas fuera de casa.
Sé muy cuidadoso y extrema las precauciones especialmente cuando comas fuera de casa, habitualmente las reacciones más graves ocurren fuera del hogar, principalmente en restaurantes, fiestas o reuniones.
Cuando comas en un restaurante, lee detenidamente la carta y ante la duda, pregunta directamente a los empleados sobre los ingredientes y/o si el plato que se va a consumir contiene aquello a lo que se es alérgico, antes de elegir la comida. Incluso se ha de comunicar que es preciso evitar la contaminación cruzada, ya que los alimentos pueden contaminarse con otros como en la utilización de planchas, batidoras, hornos, freidoras o incluso las superficies de cocinado de los alimentos… Además, nunca debes compartir comida ni los cubiertos con otras personas para evitar contaminación cruzada con otros platos. Estas recomendaciones son esenciales si tienes una alergia alimentaria muy sensible, con síntomas tras el contacto cutáneo con los alimentos a los que se es alérgico/a, o que incluso las trazas de éstos o la inhalación de los vapores de su cocinado, como es el caso de los algunos alérgicos a pescados, ya que el mínimo contacto puede tener consecuencias muy graves. En caso de viajes al extranjero es importante conocer el nombre de los alimentos a los que se tiene alergia en el idioma del país y en inglés, revisar siempre el etiquetado de los alimentos.
En general, las reacciones alérgicas a alimentos son causadas por nueve grupos de alimentos: cuatro de origen animal y cinco de origen vegetal. En países desarrollados, son ocho los alérgenos principales que deben ser declarados obligatoriamente en las etiquetas de los alimentos. Además, la normativa europea es más estricta, exigiendo la declaración de 14 alérgenos: cereales con gluten, crustáceos, moluscos, huevos, pescado, frutos de cáscara, altramuces, apio, mostaza, sésamo y sulfitos.
Finalmente, sólo queda desearos desde los Comités de Alergia a Alimentos y Alergia Infantil de la SEAIC un feliz y seguro verano libre de reacciones alérgicas.
Guia de bolsillo DECA (Documento de Consenso sobre Conjuntivitis Alérgica)
El Comité de Rinoconjuntivitis de la SEAIC ha elaborado el Documento de Consenso sobre Conjuntivitis Alérgica, que ha sido publicado recientemente en el Journal of Investigational Allergology and Clinical Immunology.
Como parte de este esfuerzo, se ha confeccionado también una guía de bolsillo, que se pone ahora a disposición de los profesionales sanitarios.
![]() Guia de bolsillo DECA (Documento de Consenso sobre Conjuntivitis Alérgica) (8000 descargas )
Guia de bolsillo DECA (Documento de Consenso sobre Conjuntivitis Alérgica) (8000 descargas )
Proyecto BioCart©
El Comité de Asma de SEAIC ha elaborado en colaboración con neumólogos, enfermeras, farmacia hospitalaria y pacientes, la cartilla de tratamientos biológicos para el asma
Este estudio de opinión sobre el Apoyo de Administración Domiciliaria para Terapias Biológicas en Pacientes con Asma Grave se ha publicado tamibén en la revista JIACI.
Link publicación:http://10.1016/j.opresp.2024.100375
Link cartilla BioCart (requiere contraseña):https://www.seaic.org/profesionales/cartilla-biocart
Haz una «Receta» de Autocuidados en Asma Infantil
Algunos alergólogos nos quejamos de que no tenemos tiempo para realizar autocuidados en consulta. A veces, nos gustaría poder escribir en una receta “autocuidados en asma” y que el paciente se fuera a “una farmacia” o a cualquier otro sitio y recibiera educación en autocuidados, quizás, realmente, exista esa posibilidad para los niños con asma en algunos sitios de España…
Una de las alergólogas de la que más he aprendido, me enseñó que “cuando hacemos educación en asma estamos empleando nuestro escaso tiempo, pero cuando no la hacemos lo estamos simplemente malgastando…” ya que, se da la paradoja de que, aunque existen tratamientos que permiten alcanzar el control, éste no se logra en muchos de los casos debido al inadecuado uso de los dispositivos de inhalación, insuficiente adherencia terapéutica e infrautilización de medicamentos que controlan la inflamación bronquial.
Numerosos factores contribuyen a dificultar el buen control, muchos de ellos dependen de la educación sanitaria deficitaria. De ahí la importancia que dan en todas las guías a la educación sanitaria de padres, cuidadores y del propio niño, según su edad, para el control del asma.
La educación individual se puede completar con una educación grupal. En este punto tienen su razón de ser los campamentos para niños con asma y alergia, estos son, probablemente, el lugar más adecuado para impartir un programa de autocuidados en grupo y conseguir el cambio de actitud en el niño asmático.
Los campamentos de verano ofrecen una educación sanitaria complementaria a la asistencia médica habitual, de una forma divertida en un entorno adecuado.
Estos campamentos están especialmente indicados en aquellos niños con un mal control de su asma, con un mal cumplimiento terapéutico. Los niños que viven en ambiente familiar de sobreprotección así como en niños o padres que a pesar de los consejos médicos persistan en limitar sus actividades cotidianas. Los niños asmáticos que más se pueden beneficiar de la educación sanitaria realizada en los campamentos son aquellos que presentan mayor gravedad y peor control de su asma.
Hay al menos 4 campamentos que continúan realizándose en España, organizados por AEPNAA en Girona, Fundació Hospital Sant Pere Claver en Barcelona, Hospital General Universitario de Valencia y Sociedad de Madrid y Castilla La Mancha de Alergología e Inmunología Clínica en Madrid.
Si crees que es importante la educación en autocuidados en los niños asmáticos, solo tienes que “prescribir una receta“ y remitir al niño a uno de estos campamentos, seguro que contribuirá a mejorar su control del asma y mejorar su calidad de vida.Esto no requiere mucho tiempo…
Cantabria
Cantabria
Centros con actividad asistencial pública en Alergología
Hospital Sierrallana
- http://www.hospitalsierrallana.com
- Barrio de Ganzo, s/n. 39300 Torrelavega
- 942847400
Hospital Universitario Marqués de Valdecilla
- http://www.humv.es
- Avda. de Valdecilla, s/n. 39008 Santander
- 942202520
CÓMO ENFRENTARSE A UNA EPIDEMIA DE BRONQUIOLITIS Y EL ASMA INFANTIL.
Hemos superado una pandemia en los últimos años de un virus respiratorio que nos ha traído de cabeza y cuando estábamos “descuidados” nos encontramos con que nuestros niños ahora están “en peligro”. ¿Es así?, ¿nos debemos preocupar los padres/madres? ¿Y si nuestros hijos tienen asma?, ¿hay algo que podamos hacer?
Tenemos las UCI pediátricas y los servicios de urgencia saturados con casos de esta enfermedad respiratoria. Se ha estimado que hasta un 40% más que en años anteriores a la pandemia. Entonces: ¿Qué debemos saber?, ¿podemos prevenir esta infección? ¿Si nuestro hijo/a tiene asma, debemos tener especial precaución?
Esto era algo que podíamos prever, pues hemos pasado 2 años en los que los niños han estado con medidas de aislamiento estrictas que han ido desapareciendo, tales como mascarillas y la distancia social, han estado menos expuestos a virus y ahora, se enfrentan de nuevo a los virus típicos de estas fechas: la bronquiolitis, que aunque es una enfermedad epidémica y por tanto, todos los años hay muchos casos, este año parece que se están detectando con mayor frecuencia; la gripe, que se trata de otra enfermedad epidémica y se puede solapar con la anterior y además la Covid-19. Y los 3, pueden solaparse y darse en la misma época.
La bronquiolitis es una enfermedad de la vía respiratoria inferior que suele darse en menores de 2 años y que es causada fundamentalmente por el virus respiratorio sincitial (VRS) aunque también pueden influir otros virus respiratorios. Las pequeñas vías respiratorias bajas llamadas bronquios y bronquiolos se inflaman debido a esta infección, se llenan de moco y esto causa dificultad respiratoria. Suele ocurrir en los meses de invierno pero también puede tener un pico en los meses de primavera. Llamamos “bronquiolitis” al primer episodio y el resto ya serían episodios de “bronquitis”.
Lo primero que debemos saber es que no debemos alarmarnos a priori. Nos preocuparían sobre todo los niño/as más pequeñitos, fundamentalmente entre 2 y 6 meses o aquellos con algún factor de riesgo (inmunodeprimidos, prematuros, enfermedades cardiológicas, asma no controlada…) pero debemos ser conscientes, que aunque no existe un tratamiento específico, podemos tomar ciertas medidas para “prevenir” o tratar de la forma más adecuada. Generalmente en niños mayores y adultos, el cuadro suele pasarse como un simple cuadro catarral leve con mucosidad.
Ya que no existe un tratamiento específico, pues sobre todo en lactantes muy pequeños, los broncodilatadores no son eficaces, y no se trata con antibióticos, puede ser que estos niños precisen de oxigenoterapia y tengan que acudir a urgencias y que ingresar en el hospital. De ahí el “colapso” de urgencias y la atención hospitalaria. La buena noticia es que recientemente la Comisión Europea acaba de aprobar un anticuerpo monoclonal, llamado nirsevimab, que ha demostrado eficacia y seguridad en la prevención de enfermedad e ingreso por VRS para toda la población de recién nacidos y lactantes sanos o con enfermedades previas, aunque todavía no es de uso generalizado y habrá que esperar, por el momento, en la mayoría de casos.
Debemos estar atentos a las señales de alarma: decaimiento, falta de apetito, adormecimiento, fiebre de varios días que no cede (aunque no siempre tiene que haber fiebre) que puede significar una sobreinfección bacteriana, respiración superficial con taquipnea y tiraje subcostal (respiración rápida, podemos ver como las costillas suben y el abdomen sube y baja) y ante éstas, acudir a nuestro pediatra o médico especialista, y establecer las medidas de confort más adecuadas (tenerlos nutridos e hidratados, antitérmicos en caso de fiebre, etc).
Para prevenir estas infecciones podemos realizar lavado frecuente de manos, evitar el contacto con personas que presenten síntomas de catarro (no visitar o coger a niños de riesgo o bebés muy pequeños si tenemos un leve catarro aunque sea con síntomas leves) o evitar espacios con humo de tabaco, entre otras.
El 50% de los niños que tienen un episodio de bronquiolitis tiene más probabilidades de sufrir nuevos episodios de bronquitis y tener bronquitis de repetición, aunque normalmente conforme van creciendo y sobre todo a partir de los 3 años estos cuadros se reducen y dejan de ocurrir. Esto no quiere decir que todos vayan a ser asmáticos con el tiempo, pero evidentemente, habrá que vigilar y seguir su curso para ver evolución, pues un pequeño porcentaje de estos niños podrán desarrollar un asma infantil en el futuro.
En el caso de niños con episodios de broncoespasmos de repetición y/o asma debemos tener la precaución de mantener su tratamiento de base en el caso de que lo tengan, bien con inhaladores u otros fármacos, seguir las instrucciones en cuanto al tratamiento del pediatra o especialista (alergólogo, neumólogo) que les trate y establecer las medidas anteriormente descritas.
En definitiva, mucho ánimo a esos padres y madres que se enfrentan a esta época de virus; recomendando información veraz y actualizada y trabajo en equipo, padres/madres y personal sanitario.
Margarita Tomás Pérez. Médico adjunto de Alergología. Hospital Universitario La Paz. Comité de Alergia Infantil. SEAIC
1-. Susana Rodríguez M. Bronchiolitis in the year of COVID-19. Arch Argent Pediatr.2020;118(3):222-223.
2-. Gómez C, Alarcón G, Cifuentes L. Beta-2 agonists for the treatment of bronchiolitis. Beta-2 agonistas para el tratamiento de bronquiolitis. Medwave. 2020;20(8):e7945. Published 2020 Sep 3. doi:10.5867/medwave.2020.08.7947.
3-. Hammitt LL, Dagan R, Yuan Y, Baca Cots M, Bosheva M, Madhi SA, et al;MELODY Study Group. Nirsevimab for Prevention of RSV in Healthy Late-Preterm and Term Infants. N Engl J Med. 2022;386(9):837-846.
4-. Garcia-Garcia ML, Calvo Rey C, Rabes T. Pediatric Asthma and viral infection. Arch Bronconeumol. 2016; 52(5): 269–273.
Captador de la semana: Badajoz
Hoy os presentamos al Dr. Jesús García Menaya, médico alergólogo que realiza su labor asistencial en el Hospital Universitario de Badajoz, desde donde nos aporta los recuentos de pólenes. El Hospital de Badajoz tiene un largo recorrido con los contajes de pólenes ya que llevan realizándolo desde los años 80, inicialmente por el Dr. Indalecio González Galán y desde el 2003 por el Dr. Jesús García.
Enterocolitis por proteínas de la dieta en adultos, ¿es realmente una entidad poco frecuente?
En los últimos años asistimos a un incremento muy importante en el diagnóstico y conocimiento de la enterocolitis inducida por proteínas de la dieta (FPIES, del acrónimo en inglés). Aunque se trata de una entidad inicialmente descrita en la edad pediátrica, cada vez observamos más casos en la población adolescente y adulta. En una encuesta realizada en EEUU en el año 2019, se observó que esta entidad puede afectar al 0.22% de la población adulta de este país, si bien desconocemos los datos en nuestro entorno.
En la población pediátrica, el cuadro clínico se caracteriza por la aparición entre 1-4 horas después de la ingesta de vómitos repetitivos, diarrea, decaimiento, flacidez, letargo y en casos severos puede acompañarse de deshidratación y shock. Los alimentos implicados habitualmente en la edad infantil son la leche soja, huevo y cereales. Sin embargo, esto varía en función de la localización geográfica ya que depende mucho de los hábitos dietéticos, por ejemplo, en nuestro país uno de los alimentos más frecuentes, después de la leche y el
huevo, es el pescado.
Por lo que respecta a la población adulta, vemos cada vez con mayor frecuencia en las consultas de Alergología, pacientes que tras la ingesta de marisco, pescado o huevo refieren la presencia de dolor abdominal de tipo cólico, acompañado de diarrea, vómitos y en ocasiones, decaimiento. En muchos casos los enfermos son diagnosticados erróneamente de gastroenteritis aguda o intoxicación alimentaria.
El hecho de que el estudio alergológico (pruebas cutáneas y determinaciones analíticas) sea negativo, así como un periodo de latencia entre la ingesta y la aparición de síntomas más largo que en la alergia mediada por IgE (alergia
típica) junto con la ausencia de síntomas cutáneos y respiratorios, hace que sea difícil su diagnóstico. A esto se suma, que en muchas ocasiones el paciente se limita a evitar la ingesta del alimento implicado y no solicita
valoración médica. Estamos por tanto, ante una entidad infradiagnosticada, en la que la prevalencia es mucho mayor de la que se presupone.
A toda esta complejidad se suma el hecho de que muchos pacientes presentan síntomas con distintos grupos de alimentos (por ejemplo: marisco y pescado, leche y huevo, etc.).
La evolución también varía en función de la edad de presentación. Si el inicio es en la infancia, la evolución es favorable alcanzando la tolerancia con el paso del tiempo, sin embargo, cuando este cuadro aparece en la edad adulta tiende a la cronificación.
En la actualidad no existen biomarcadores que apoyen el diagnóstico, por lo que este se realiza en base a unos determinados síntomas (que varían en función de la edad de presentación) con un amplio diagnóstico diferencial.
Debido a esto, es muy importante que el médico sea conocedor de esta patología para poder llegar a un diagnóstico correcto. En los casos en los que el diagnóstico no esté claro, se puede recurrir al test de exposición controlado,
que debe realizarse siempre en un medio hospitalario con el material necesario y personal entrenado, prácticas habituales en las Consultas de Alergología.
El tratamiento se basa en la evitación del alimento o alimentos implicados y para el episodio agudo se recomienda la reposición de líquidos (en muchos casos por vía intravenosa) y el ondasetrón, que al ser un antagonista selectivo del receptor de la serotonina (5-HT3) en el intestino resulta muy eficaz para paliar los vómitos y la diarrea. La adrenalina no está indicada porque el mecanismo inmunológico subyacente no está mediado por la IgE.
Además, se recomienda seguimiento alergológico para valorar la posible aparición de nuevos alimentos implicados o confirmar si se ha alcanzado la tolerancia, a través de los test de exposición controlada.
Aunque en los últimos años ha aumentado considerablemente el número de publicaciones científicas sobre esta patología, son necesarios más estudios que ayuden a confirmar la verdadera prevalencia de esta entidad, así como para conocer los mecanismos inmunológicos subyacentes y el desarrollo de biomarcadores diagnósticos.
Ana Entrala Bueso. Hospital Paz Research Institute (IdiPaz). Madrid
Purificación Gonzalez-Delgado. Hospital General Universitario. Alicante
Vacunarte si tienes asma o asma grave puede cambiar tu salud
La vacunación como herramienta esencial
La vacunación es una de las medidas de salud pública con más impacto, más eficaces y coste-efectivas para prevenir enfermedades que representan una causa importante de hospitalización y muerte a nivel mundial.
Las campañas de vacunación masiva suponen una estrategia de prevención que incluye no sólo a los individuos vacunados, contribuyendo a la inmunidad colectiva, reduciendo la propagación de patógenos y protegiendo a los grupos más vulnerables (niños, ancianos y personas con comorbilidades)
En las personas con asma —y en especial en quienes tienen asma grave— las infecciones respiratorias (gripe, neumonía, COVID-19, Virus respiratorio sincitial (VRS), etc.) pueden provocar exacerbaciones, o crisis de asma, que empeoran la función pulmonar, reducen la calidad de vida y pueden requerir ingreso hospitalario o incluso representar riesgo vital. Protegerse mediante las vacunas recomendadas es una estrategia simple, segura y poderosa para reducir ese riesgo.
¿Por qué las personas con asma y asma grave son más vulnerables?
El asma grave suele cursar con inflamación bronquial sostenida, niveles de medicación más altos y, en algunos casos, tratamiento con corticoides sistémicos o terapias biológicas. Estos factores pueden alterar las defensas respiratorias frente a virus y bacterias, facilitando infecciones más severas y aumentando la probabilidad de exacerbaciones. Las guías actuales (Guía Española para el Manejo del Asma (GEMA), y la Iniciativa Global para el Asma (GINA) subrayan la importancia de prevenir infecciones en asmáticos como parte del manejo integral.
Impacto de las infecciones respiratoria en el control del asma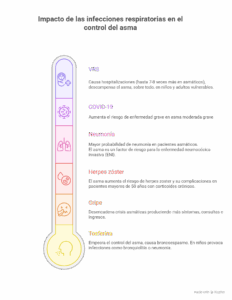
Qué vacunas se recomiendan para personas con asma o asma grave (tabla resumen)
A continuación, se expone una tabla resumen clara y práctica para pacientes, según indicaciones habituales en España:
| Vacuna | Recomendación | Motivo / Beneficio | Fuente |
| Gripe estacional | Anual — recomendada en asmáticos (especialmente moderado/grave) | Evita gripe que puede desencadenar exacerbaciones y hospitalizaciones. Es una estrategia coste-efectiva | Ministerio de Sanidad / Calendario 2025. (Ministerio de Sanidad) |
| Neumocócica (PCV20 / PCV13 + PPSV23 según caso) | Recomendada en asma grave; valorar en asma con tratamiento corticoideo. En España se suele emplear la vacuna conjugada de 20 serotipos (PCV20) en adultos con asma grave, siguiendo las indicaciones de Pediatría y Salud Pública. | Protege frente a neumonía y ENI; reduce riesgo de complicaciones respiratorias | Documentos técnicos y GEMA 5.5. (separ.es) |
| COVID-19 | Completar pauta y refuerzos según indicación (grupos de riesgo) | Reduce hospitalización, UCI y mortalidad por SARS-CoV-2 | Recomendaciones SNS / campañas 2024–25. (Ministerio de Sanidad) |
| VRS (vacuna para adultos / profilaxis en lactantes) | Indicada en mayores de 60 años, con comorbilidades; profilaxis (nirsevimab) en lactantes de riesgo | Previene hospitalizaciones por VRS, protege a bebés y a adultos vulnerables | AEP / calendario infantil / novedades VRS. (vacunasaep.org) |
| Herpes zóster (HZ/su, 2 dosis) | Recomendado en adultos ≥50 con condiciones de riesgo (incluido asma corticodependiente) | Evita zóster y neuralgia postherpética que empeoran la calidad de vida | Recomendaciones clínicas y documentación técnica. (Ministerio de Sanidad) |
| Tosferina (dTpa) | Una dosis de recuerdo en adultos no vacunados en la adolescencia o según historia vacunal | Evita tosferina que puede desencadenar broncoespasmos y empeorar el asma
Reduce el riesgo de enfermedad grave relacionada con esta enfermedad |
Calendario / recomendaciones de vacunación. (Ministerio de Sanidad) |
| Otras vacunas del calendario vacunal | Mantener al día según edad y situación clínica | Protección general que evita enfermedades que podrían complicar el asma | Calendario de vacunaciones SNS 2025. (Ministerio de Sanidad) |
*Elaboración propia
Nota: la elección del tipo de vacuna y el momento de la vacunación deben decidirse con el profesional sanitario (medicina de familia, neumología o alergología, medicina preventiva) según edad, tratamiento (corticoides, biológicos), historial vacunal y comorbilidades.
Consideraciones especiales en asma grave
- Asma grave no controlada: las personas con asma grave no controlada (tratamientos escalón 5–6, uso prolongado de corticoides orales o frecuentes exacerbaciones) tienen una vulnerabilidad mayor y son prioridad para las vacunas indicadas. GEMA 5.5 y GINA instan a integrar la vacunación en el plan de cuidados del asmático grave. (separ.es)
- Tratamientos biológicos (mAbs): en general no están contraindicadas las vacunas actualmente, con excepción de los virus vivos atenuados (varicela, triple vírica, fiebre amarilla…) a los cuales se debe vacunar el paciente previo al inicio del tratamiento biológico. Consulta las recomendaciones clínicas con tu enfermera de referencia ya que algunas precisan gestionar tiempos (p. ej. espaciar 5–7 días entre vacunación y administración de los biológicos)
- Corticoides orales crónicos: aumentan el riesgo de algunas infecciones (p. ej. herpes zóster), por lo que la vacunación frente a HZ y otras infecciones es especialmente importante.
- Niños con asma grave: en lactantes/menores de 2 años existen estrategias de protección frente al VRS (profilaxis con nirsevimab en grupos de riesgo) y la vacunación infantil del calendario debe mantenerse estrictamente. (vacunasaep.org)
En el caso de la vacunación frente al neumococo en niños la Asociación Española de Pediatría (AEP) recomienda en asma ampliar la cobertura a la vacuna polisacárida 23 valente (en vacunados previamente con 13 o 15 valente)
En niños con asma grave no controlado la infección por SARS-CoV-2 podría ser más grave, por lo que se debe valorar su inmunización en este casos.
Qué dicen las guías y autoridades
- GEMA 5.5 (Guía Española para el Manejo del Asma, 2025): destaca la prevención de exacerbaciones como objetivo clave y apoya integrar la vacunación en el manejo del asmático. (separ.es)
- GINA (Global Initiative for Asthma): la guía internacional recalca la importancia de prevenir factores precipitantes de exacerbaciones, incluyendo infecciones prevenibles por vacuna; su estrategia 2024–2025 actualiza el enfoque del manejo integral. (Global Initiative for Asthma – GINA)
- Consejo Interterritorial / Ministerio de Sanidad (Calendario 2025): define los grupos de riesgo y el calendario común de vacunación (gripe, neumococo, COVID, etc.) aplicable a personas con enfermedades respiratorias crónicas. (Ministerio de Sanidad)
Vacúnate y cuida tu asma
Vacunarte es una decisión activa para proteger tu respiración y tu vida diaria. Las vacunas recomendadas reducen exacerbaciones, evitan ingresos y te ayudan a mantener un mejor control del asma. Su uso generalizado puede reducir la carga de enfermedad y mejorar tu calidad de vida. Consulta con tu médico o enfermera cuáles son las vacunas que te corresponden, revisa tu historial vacunal y aprovecha cada temporada (por ejemplo, la campaña de gripe) para actualizar tu protección. Vacunarte no solo te protege a ti, sino también a los que te rodean.
¡Vacúnate hoy y respira con más tranquilidad mañana!
Bibliografía
- De Miguel-Díez J, Torres-Castro R, Sanz Herrero F, Menéndez Villanueva R, Solís Gómez B, Quirós Fernández S, Pérez Rojo R, Mora Cuesta VM, Entrenas Castillo M, Serrano Fernández L, Cabrera Martínez MM, Mediano O, García-Ortega A, García Rivero JL, de la Rosa-Carrillo D. SEPAR. Recomendaciones de la SEPAR sobre la vacunación de pacientes respiratorios crónicos. Arch Bronconeumol. 2025 Jun 17: S0300-2896(25)00218-2. Doi: 10.1016/j.arbres.2025.06.005.
- Álvarez-Gutiérrez FJ, Blanco Aparicio M, Casas Maldonado F, Plaza V, Soto Campos G, González-Barcala FJ, et al. Documento de consenso de asma grave. Actualización 2025. Open Respiratory Archives. 2025; 7:100486. Doi: 10.1016/j.opresp.2025.100486.
- GEMA 5.5. Guía Española para el Manejo del Asma. 2025. Sociedad Española de Alergología/SEPAR (actualización GEMA 5.5). Disponible en: https://www.separ.es/gema-5.5-asma.
- Global Initiative for Asthma (GINA). GINA Strategy Report 2024/2025. 2024–2025. Disponible en: www.ginasthma.org. (Global Initiative for Asthma – GINA)
- Ministerio de Sanidad. Calendario de vacunación e inmunizaciones a lo largo de toda la vida. Calendario recomendado 2025. Madrid: Ministerio de Sanidad; 2025. Disponible en: Ministerio de Sanidad
- AEP / Vacunas AEP. Recomendaciones y calendario 2025 (incluye recomendaciones sobre nirsevimab y VRS en lactantes). 2025.Disponible en: vacunasaep.org
- Cates CJ, Rowe BH. Vaccines for preventing influenza in people with asthma. Cochrane Database Syst Rev. 2013;(2):CD000364. DOI: 10.1002/14651858.CD000364.pub4-
- Walters JAE, Tang JN, Poole P, Wood-Baker R. Pneumococcal vaccines for preventing pneumonia in chronic obstructive pulmonary disease. Cochrane Database Syst Rev. 2017;(1):CD001390. DOI: 10.1002/14651858.CD001390.pub4
- Villar-Álvarez F, Rosa-Carrillo D, Fariñas-Guerrero F. Vacunación en el paciente respiratorio adulto, ¿bailamos? Vacunas. 2023;24(2):150–157. Disponible en: https://doi.org/10.1016/j.vacun.2023.04.005
- Desvaux-García M, Martínez-Calvo FF, López-Campos M, Viñas V. Observational study of the first month of the influenza vaccination campaign in patients followed up for asthma in 2019 and 2020. Rev Pediatr Aten Primaria. 2022;24:e81–e85. Disponible en: http://scielo.isciii.es/scielo.php?script=sci_arttext&pid=S1139-76322022000100012&lng=es&tlng=es.
Autoras:
Mónica Martín Gómez (enfermera Servicio de Alergología, Hospital Universitario Puerta de Hierro Majadahonda, Madrid)
- Carmen Sánchez Fernández (enfermera, Servicio de Alergología, Hospital Clínic Barcelona)
En colaboración con el Grupo de Respiratorio del Comité de Enfermería de la Sociedad Española de Alergología e Inmunología Clínica)
Actualización de contenidos
Ampliado el catálogo de publicaciones periódicas de Alergología e Inmunología Clínica.
Acceso desde la Biblioteca Virtual.
La Rioja
La Rioja
Centros con actividad asistencial pública en Alergología
Complejo de Salud San Millán – Logroño
Centro de Alta Resolución de Procesos Asistenciales
- Obispo Lepe, s/n. 26071 Logroño
- 941298000
Hospital San Pedro
- C/ Piqueras, 98. 26006 Logroño
- 941298000
Fundación Hospital Calahorra
- http://www.fhcalahorra.com
- Ctra. de Logroño, s/n. 26500 Calahorra
- 941151000
Notas de prensa 2022
Nota de Prensa Navidad 2022-23
Las navidades son unas fechas muy señaladas, esperadas y entrañables, que solemos compartir con nuestros familiares más cercanos. También es una época donde, aparte de encuentros familiares, abundan las cenas con amigos y de empresa. Pero para las personas que sufren alergia a algún tipo de alimento, este tipo de planes especiales pueden convertirse en estresantes.
Más info: ![]() Nota-de-Prensa-Navidad-2022-23.pdf (4025 descargas )
Nota-de-Prensa-Navidad-2022-23.pdf (4025 descargas )
Nuevo presidente de SEAIC
El Profesor Ignacio Dávila fue ratificado como nuevo presidente de SEAIC en el Simposio Internacional en Palma de Mallorca. Es jefe de Sección de Alergología del Hospital Universitario y catedrático de la Facultad de Medicina de Salamanca y ocupará el cargo durante los próximos cuatro años.
Simposio Internacional SEAIC 2022
Entre el 26 y el 29 de octubre de 2022, se celebra el Simposio Internacional de la Sociedad Española de Alergología e Inmunología Clínica (SEAIC) en Palma de Mallorca, donde se congregan más de mil expertos en la Especialidad para abordar un programa innovador – que sitúa en el centro al paciente que sufre cualquier tipo de patología alérgica atendiendo a sus particularidades, más allá de la propia enfermedad.
![]() Nota de prensa: inmunoterapia con alérgenos (7047 descargas )
Nota de prensa: inmunoterapia con alérgenos (7047 descargas )
![]() Nota de prensa: Guía Galaxia 2022 (6772 descargas )
Nota de prensa: Guía Galaxia 2022 (6772 descargas )
Volcán de La Palma y asma
Con motivo del I aniversario de la erupción del volcán Cumbre Vieja de La Palma, se ha hecho público un estudio en el que se valora cómo la erupción ha repercutido en los síntomas cutáneos, rinoconjuntivales y bronquiales de los habitantes de la isla de La Palma, avalado y participado por SEAIC. En él se ha observado que el 30% de la población adulta y el 15% de la población pediátrica alérgica presentan empeoramiento en síntomas bronquiales al cabo de los 6 meses.
Nota de Prensa Verano 2022: MedusApp
Con motivo de las altas temperaturas y la aparición de medusas en las costas; por este motivo la SEAIC pide que no se infravaloren las picaduras de medusas e insiste en la importancia de reportar todos los contactos con esta especie.
Próxima actualización guía Galaxia
En el contexto de la Semana Mundial de la Alergia, la SEAIC anuncia la actualización de su guía sobre anafilaxia para profesionales sanitarios. Será la tercera modificación, que se presentará el próximo mes de septiembre. Para ello, la SEAIC está trabajando este documento con la colaboración de diferentes profesionales con amplia experiencia en el diagnóstico y tratamiento de la anafilaxia de múltiples sociedades científicas. Además de actualizar los contenidos previos, esta tercera edición incluirá novedades relevantes, como la perspectiva del paciente y un formato más accesible y actual.
Semana Mundial de la Alergia 2022
Con motivo de la Semana Mundial de la Alergia, la SEAIC presenta los resultados de un estudio realizado a pacientes con asma alérgicos al polen de las gramíneas en Madrid y Ciudad Real para evaluar las consecuencias de la contaminación urbana. Se ha concluido que la contaminación puede aumentar un 30% los síntomas de estos pacientes.
![]() Nota de prensa: Semana Mundial de la Alergia 2022 (7166 descargas )
Nota de prensa: Semana Mundial de la Alergia 2022 (7166 descargas )
Manifiesto Día Europeo Esofagitis Eosinofílica
Manifiesto de las sociedades científicas y médicas involucradas en la atención a pacientes con esofagitis eosinofílica en el día europeo de esta enfermedad.
![]() Manifiesto Día Europeo de la Esofagitis Eosinofílica (4401 descargas )
Manifiesto Día Europeo de la Esofagitis Eosinofílica (4401 descargas )
Día Mundial del Asma 2022
El 3 de mayo se celebra el Día Mundial del Asma 2022. Los fallecimientos por asma pueden ser fruto de muchos factores, y la falta de control de la enfermedad es uno de los más importantes y determinantes. La SEAIC lleva años instando a las autoridades y gestores sanitarios de los servicios autonómicos de salud a que consideren a la Alergología una especialidad relevante por su importancia clínica -dada la prevalencia de las enfermedades alérgicas y el asma- y la doten de los recursos económicos y humanos adecuados.
Primavera 2022
Según datos de la Sociedad Española de Alergología e Inmunología Clínica (SEAIC) las enfermedades alérgicas por pólenes afectan en nuestro país a más de ocho millones de personas, siete de los cuales son alérgicos a gramíneas seguidos en orden decreciente por alergia al olivo, arizónica, plátano de sombra, salsola y parietaria.
Los alérgicos a pólenes de gramíneas tendrán una primavera leve en casi toda la geografía española, a excepción del Sur peninsular donde se espera una intensidad variable.
Todas las previsiones para la Primavera 2022:
![]() Prevision-Primavera-de-un-vistazo.pdf (8662 descargas )
Prevision-Primavera-de-un-vistazo.pdf (8662 descargas )
![]() Prevision-Primavera-Litoral-Mediterraneo.pdf (6868 descargas )
Prevision-Primavera-Litoral-Mediterraneo.pdf (6868 descargas )
![]() Prevision-Primavera-Cornisa-Cantabrica-Navarra-y-La-Rioja.pdf (8222 descargas )
Prevision-Primavera-Cornisa-Cantabrica-Navarra-y-La-Rioja.pdf (8222 descargas )
![]() Prevision-Primavera-Sur-Peninsular-1.pdf (7069 descargas )
Prevision-Primavera-Sur-Peninsular-1.pdf (7069 descargas )
![]() Prevision-Primavera-Islas-Canarias.pdf (7749 descargas )
Prevision-Primavera-Islas-Canarias.pdf (7749 descargas )
![]() Prevision-Primavera-Centro-Peninsular.pdf (8061 descargas )
Prevision-Primavera-Centro-Peninsular.pdf (8061 descargas )
Alergología en Baleares
La SEAIC agradece a la Comisión de Salud del Parlamento de Baleares su apoyo en el impulso de un Servicio Público de Alergología.
Comunicado Vacuna Novavax
Madrid, 10 de febrero de 2022. El Comité de Alergia a Medicamentos de la Sociedad Española de Alergología e Inmunología Clínica (SEAIC) quiere realizar las siguientes puntualizaciones en relación con la recomendación de Sanidad de administrar la vacuna Nuvaxovid (Novavax) a las personas alérgicas a las otras vacunas frente al SARS-CoV-2:
1. La vacuna de Novavax contiene entre sus excipientes POLISORBATO 80. Este mismo excipiente también está presente en las vacunas de AstraZeneca y Janssen frente al SARS-CoV-2.
2. Por este motivo, las personas que previamente hubiesen manifestado reacciones alérgicas con las vacunas de AstraZeneca y Janssen no deberían recibir una dosis de la vacuna de Novavax hasta que un alergólogo haya realizado un estudio alergológico completo.
3. Por otro lado, y aunque el POLISORBATO 80 rara vez reacciona de forma cruzada con el POLIETILENGLICOL (PEG), este componente se ha identificado como el responsable de provocar reacciones alérgicas graves tras la administración de vacunas frente al SARS-CoV-2. En este sentido, también está indicada la realización de una evaluación alergológica previa a recibir la vacuna de Novavax en el caso de las personas que hayan manifestado reacciones alérgicas graves con otras vacunas frente al SARS-CoV-2.
Por todo lo anterior, la Sociedad Española de Alergología e Inmunología Clínica (SEAIC) recomienda que no se administre la nueva vacuna de Novavax frente al SARS-CoV-2 sin haber realizado de forma previa, y por un alergólogo titulado, una evaluación alergológica en aquellas personas que hubieran presentado reacciones alérgicas sistémicas – especialmente si hubieran sido graves- con cualquier otra vacuna frente al SARS-CoV-2.
Para más información, Gabinete de Prensa de la SEAIC.
ALABRA
Helena Pastor
helena.pastor@alabra.es
647 24 16 15
Alergología en la universidad
La alergia es la enfermedad de mayor prevalencia en la población española. Por ello, todos los médicos deberían adquirir en la universidad conocimientos básicos de la patología alérgica. Tres miembros de la SEAIC ocupan cargos relevantes en la Universidad española, desde donde trabajan por esto. Recientemente, la profesora Marta Ferrer, ha sido nombrada decana de Medicina de la Universidad de Navarra.
![]() Nota de prensa: Alergología en la universidad (7070 descargas )
Nota de prensa: Alergología en la universidad (7070 descargas )
Urticaria por frío
La urticaria inducida por frío es la urticaria inducible con la tasa de remisión más baja a los diez años. Sus síntomas más frecuentes son las lesiones cutáneas en las zonas expuestas, aunque en los casos más graves pueden aparecer reacciones cutáneas generalizadas o cuadros de anafilaxia con síntomas cardiovasculares y respiratorios.
V Congreso Nacional sobre Esofagitis Eosinofílica
El 18 de octubre de 2025 se celebrará en Sevilla el V Congreso Nacional sobre Esofagitis Eosinofílica (EoE), organizado por:
- European Consortium for Eosinophilic Diseases of the Gastrointestinal Tract (EUREOS)
- Asociación Española de Esofagitis Eosinofílica (AEDESEO)
- Hospital Universitario Virgen Macarena de Sevilla
- Asociación de Investigación Biomédica La Mancha Centro
Información útil:
- Modalidad: presencial y online en directo.
- Inscripción: gratuita para profesionales de la salud → Formulario de inscripción
- Acreditación: solicitada ante la Comisión de Formación Continuada del Sistema Nacional de Salud.
- Facilidades: el Congreso cuenta con la autorización de Farmaindustria para que los profesionales presenciales puedan gestionar con sus compañías farmacéuticas la cobertura de desplazamiento y alojamiento.
- Más información: web del Congreso
XXXIV Congreso Nacional de la SEAIC
Santiago de Compostela, 25-28 de octubre de 2023.
JIACI Volumen 33, Suplemento 1.
Simposio Internacional Enfermedades Alérgicas de Riesgo Vital
Bilbao 6-9 noviembre 2024
JIACI Volumen 34, suplemento 1

