resultados de la búsqueda: cme-jiaci/profesionales/aviso-importante/wp-content/uploads/inicio/prensa
Cartera de servicios
- Excelencia de la práctica profesional
En este aspecto la SEAIC pretende:
– Definir estándares de práctica y de formación en la especialidad de la alergología basándose en el marco de la calidad, la seguridad y la eficiencia en el uso de recursos sanitarios.
– Establecer un plan de desarrollo profesional continuado y estructurado para los alergólogos de la Sociedad. - Congresos y Simposios
En la SEAIC somos conscientes de la importancia de promover la investigación y compartir el conocimiento de las enfermedades alérgicas entres los expertos de la alergología, por lo que de forma periódica organizamos encuentros profesionales.
- Alergología de precisión
Los avances en la tecnología biomédica están permitiendo tener un conocimiento más detallado de los alérgenos y de los mecanismos patógenos subyacentes de las enfermedades alérgicas. Así, es posible configurar el tratamiento que mejor se ajuste al perfil patogénico del paciente (endotipo) con el fin de obtener los mejores resultados de forma individual, dejando atrás en el tiempo, la medicina basada en el tratamiento de síntomas. - Revista JIACI
La Journal of Investigational Allergology and Clinical Immunology es un gran hito para la SEAIC. Esta revista propia que incluye las últimas investigaciones y novedades en el campo de la alergología pretende mantener actualizados a los profesionales de la especialidad. - Red de Aerobiología
Esta red de captadores pretende proporcionar el recuento de pólenes y esporas de hongos con distribución por todo el territorio nacional. - Generación de conocimiento
La SEAIC, en su compromiso con la generación de conocimiento, lleva a cabo diferentes iniciativas. El impulso de proyectos de investigación, la creación de guías de manejo de enfermedades alérgicas y la edición de monografías y libros de texto en el campo de la Alergología, son algunas de ellas.
Última edición: 29/04/2011
—————————————–
Manifiesto SEAIC-SEICAP sobre la anafilaxia
La anafilaxia, una urgencia silenciosa: 10 medidas clave para proteger a quienes la sufren.
La anafilaxia es una reacción alérgica grave de inicio súbito y evolución rápida que puede comprometer la vida si no se trata de forma inmediata. A pesar de su gravedad sigue siendo una condición infradiagnosticada e infratratada, lo que contribuye a una importante infraestimación de su prevalencia. Esta situación se ve agravada por el impacto emocional, social y psicológico que genera, especialmente en los niños y sus familias.
Si bien la anafilaxia se presenta en forma de episodios agudos que pueden conllevar riesgo vital, debe de considerarse una enfermedad crónica: incluso en ausencia de síntomas, la persona afectada sigue expuesta de forma constante al riesgo de sufrir nuevas crisis. Las guías clínicas nacionales e internacionales recomiendan que toda persona con antecedentes de anafilaxia disponga de un autoinyector de adrenalina (AIA) que permita una administración rápida y sencilla en caso de una nueva reacción. Además, se están desarrollando nuevos dispositivos de autoadministración, como el dispositivo de administración intranasal, recientemente aprobado por la Agencia Europea del Medicamento (EMA).
Con el objetivo de promover el uso adecuado de los AIA y sensibilizar a la población y a los profesionales sanitarios sobre su importancia, la Sociedad Española de Alergología e Inmunología Clínica (SEAIC), la Sociedad Española de Inmunología Clínica, Alergología y Asma Pediátrica (SEICAP) han consensuado una serie de propuestas clave recogidas en este manifiesto.
1. Reconocer la anafilaxia como un problema de salud pública
Es esencial visibilizar la anafilaxia como un problema de salud pública que requiere una respuesta coordinada entre los ámbitos sanitario, educativo, científico, institucional y comunitario. Para ello, se deben implementar campañas informativas que fomenten su conocimiento, detección precoz y enfaticen las pautas de actuación ante una emergencia. Además, los pacientes que hayan sufrido un episodio de anafilaxia deben de ser estudiados de forma preferente en los servicios de Alergología o en las unidades de Alergología Pediátrica.
2. Incluir la anafilaxia en las estrategias de salud pública
Es imprescindible que las autoridades sanitarias incorporen la anafilaxia en los planes de salud pública e impulsen la investigación en áreas como los mecanismos desencadenantes, los factores de riesgo y las nuevas opciones terapéuticas.
3. Priorizar del uso del autoinyector de adrenalina y de los nuevos dispositivos
Resulta necesario priorizar el uso del AIA frente a otros métodos tradicionales de administración de la adrenalina, como la inyección con jeringa y aguja, especialmente por personas que no sean profesionales sanitarios. Los AIA ofrecen mayor eficacia, seguridad y facilidad de uso, reduciendo significativamente el riesgo de errores en la administración. Esta recomendación probablemente será aplicable a nuevos dispositivos.
4. Formar al paciente y su entorno
Es imprescindible la formación específica de los pacientes y sus cuidadores en la identificación de los signos de alarma, el seguimiento de un plan de acción individualizado, el empleo correcto de los dispositivos de autoadministración de adrenalina y las medidas de prevención frente a alérgenos conocidos.
5. Promover protocolos en centros educativos y espacios públicos
Hay que promover el desarrollo de protocolos estandarizados para actuar ante casos de una anafilaxia en las escuelas y, en general, en los espacios públicos, garantizando el acceso de los pacientes con diagnóstico confirmado de anafilaxia a los dispositivos de autoadministración de adrenalina.
6. Intervenir en el ámbito comunitario
Dado que la mayoría de los episodios se presentan fuera del entorno hospitalario, se propone que los AIA y los nuevos dispositivos constituyan el tratamiento de elección en el ámbito comunitario, aspecto que debe complementarse mediante programas de formación en anafilaxia para personal sanitario y no sanitario.
7. Prescripción de doble dispositivo de autoadministración de adrenalina
De acuerdo con las directrices de la EMA se debe de recomendar la prescripción de al menos dos AIA (o sus equivalentes en el futuro) a cada paciente con antecedentes de anafilaxia, a fin garantizar una respuesta adecuada ante las reacciones graves o prolongadas.
8. Accesibilidad y financiación
Es indispensable incluir los AIA y otros dispositivos de autoadministración de adrenalina, cuando se comercialicen, en el régimen de aportación reducida debido la naturaleza crónica del riesgo de sufrir una reacción anafiláctica y a su carácter esencial para prevenir desenlaces mortales en los pacientes de riesgo elevado. Además, es imprescindible que el Ministerio de Sanidad y la Agencia Española del Medicamento y Productos Sanitarios garanticen el suministro estable y continuo en todo el territorio nacional.
9. Clasificación como medicamento estratégico
Se propone la inclusión de los AIA y futuros dispositivos en el listado de medicamentos estratégicos a nivel nacional, dado su papel esencial en situaciones de emergencia.
10. Reconocimiento del carácter crónico y vital del tratamiento
Resulta imprescindible el reconocimiento de los AIA y otros dispositivos de autoadministración que se desarrollen como medicamentos de uso crónico y vital. Se debe garantizar que este tratamiento esencial se enmarque en los fármacos con condiciones especiales de financiación pública.
![]() Manifiesto SEAIC-SEICAP sobre la anafilaxia (1710 descargas )
Manifiesto SEAIC-SEICAP sobre la anafilaxia (1710 descargas )
Salud digital y alergología
El reciente auge de la «sanidad digital»
La telemedicina, definida por la OMS como la prestación remota de servicios médicos o sanitarios (1), no es un fenómeno nuevo y de hecho tiene más de cien años de historia en paralelo a avances en tecnologías de telecomunicación (2). Sin embargo, hasta la llegada de la pandemia del COVID-19 su utilización quedó limitada a experiencias piloto (especialmente en situaciones de aislamiento extremo de los pacientes) y no llegó a penetrar en la práctica asistencial principalmente por barreras regulatorias y por la ausencia de incentivos económicos para su adopción (3). Los confinamientos impuestos tras el inicio de la pandemia supusieron una relajación de estas restricciones y marcaron un punto de inflexión en la expansión de estos servicios, cuya utilización llegó en 2021 a niveles 38 veces superiores a los prepandémicos (4). Este mayor uso provocó cambios en las actitudes ante la telemedicina en la sociedad y destapó carencias en infraestructura tecnológica y en procesos y protocolos para la atención remota de pacientes en los sistemas sanitarios de todo el mundo. En este periodo se ha producido, además, un cambio conceptual en el que la telemedicina queda englobada en un campo más amplio de “sanidad digital” (5), la aplicación de tecnologías digitales en el campo de la salud, incluyendo, además de teleconsultas, componentes como la computación en la nube, el big data, la inteligencia artificial, apps de salud y dispositivos de monitorización remota entre otros.
El interés por iniciativas de sanidad digital también es previo a la pandemia, como refleja la creciente inversión en este terreno a partir del año 2013, para llegar a una cifra récord de 52.000 millones de dólares en el 2021 (6, 7). Aunque posteriormente las inversiones han disminuido, el cambio cualitativo permanece: la sanidad digital se ha consolidado como un nuevo segmento en el sector, ya es parte de la medicina convencional (8). Revistas prestigiosas como Lancet y Nature han lanzado publicaciones específicamente dedicadas a la sanidad digital y el New England Journal of Medicine ha creado una dedicada a la inteligencia artificial y otra (Catalyst) a innovaciones en la prestación de servicios sanitarios. Nuevos actores han entrado en el sector -notablemente, las grandes empresas tecnológicas-, se están produciendo cambios en la dinámica competitiva (9) y se ha operado un cambio de paradigma: la prestación de servicios médicos y sanitarios ya no es una actividad exclusivamente presencial o vinculada a ubicaciones concretas (10).
La utilización de nuevos modelos de sanidad digital es así un fenómeno en evolución ante el que los diversos agentes están reaccionando de manera diversa. En Alergología se ha observado tras el inicio de la pandemia una elevada adopción de consultas síncronas (por ejemplo, videoconsultas), pero un escaso uso de otras modalidades de prestación digital (11).
Ámbito y taxonomía de los modelos de prestación sanitaria digital
La sanidad digital incluye la aplicación de varias tecnologías de la información y comunicación en diversas etapas de la cadena de valor sanitaria. Estas tecnologías son en su mayoría transversales -útiles en distintos tipos de actividades y no sólo sanitarias- y en todo caso son simplemente instrumentos facilitadores. La innovación que supone la sanidad digital surge cuando una o varias de estas tecnologías son utilizadas para el diseño y desarrollo de nuevos productos, servicios, modelos operativos y modelos de negocio (12).
Una clasificación basada la forma última de prestación de servicios médicos y en los tipos de comunicación (humano-humano, humano-máquina, máquina-máquina) distingue (13, 14) tres grandes categorías de modelos de provisión sanitaria digital:
Teleconsultas. Consultas remotas entre médico y paciente, que pueden ser síncronas (por video o voz) o asíncronas (vía chat, mensajería instantánea, correo electrónico, SMS). Algunas de las interacciones pueden ser -en parte o en su totalidad- automatizadas mediante el empleo de chatbots basados en algoritmos. La categoría de teleconsultas incluye también la interacción médico-médico para la transmisión (“store & forward”) de elementos de la historia clínica electrónica del paciente (por ejemplo, pruebas de laboratorio o de imagen).
Gestión remota de enfermedad crónica. i) Terapias digitales (Digital Therapeutics o DTx en su acrónimo en inglés): intervenciones terapéuticas implementadas en un programa de software y habitualmente accesibles a través de una app dedicada, con el objetivo de mejorar el control de enfermedades crónicas, apoyando el tratamiento prescrito; utilizan habitualmente técnicas basadas en ciencias del comportamiento (como el gamification) para tratar de mejorar la adherencia al tratamiento farmacológico prescrito e inducir cambios en estilo de vida del paciente. ii) Monitorización remota del paciente (RPM en sus siglas en inglés): sistemas, sensores y dispositivos que capturan datos médicos del paciente para su evaluación remota.
Autocuidado dirigido y conectado. “E-triaje”: comprobadores de síntomas, utilizando inteligencia artificial e implementados a través de chatbots; aplicaciones y dispositivos para el uso por el paciente, basadas en software ejecutable en la web, teléfonos móviles o dispositivos no-médicos; motores de búsqueda, que permiten al paciente encontrar información médica y de salud en buscadores generales o en sitios web dedicados y seguros para acceder a su propio historial clínico electrónico.
En la actualidad, los servicios digitales suelen prestarse de manera aislada y no integrada con la atención presencial. Sin embargo, el escenario más probable de desarrollo futuro es la combinación de intervenciones remotas y en persona dentro del concepto emergente de modelos de asistencia “híbridos”, que abren nuevas posibilidades en el diseño de protocolos y vías clínicas en diversas especialidades y, entre ellas, en Alergología (11).
La Alergología ante la sanidad digital
En la década anterior al inicio de la pandemia, diversos artículos habían discutido la utilización de la telemedicina en otras especialidades y su posible aplicabilidad en Alergología (15-19) siempre que se pudiera garantizar la calidad y la seguridad en la asistencia. A partir del comienzo de los confinamientos, surgen publicaciones que tratan de ofrecer guías para la utilización de la telemedicina -un imperativo en ese momento- en el tratamiento de pacientes alérgicos (20,21). Un position paper de la asociación alemana de alergólogos AeDA publicado en este contexto (22) destaca la utilidad de la telemedicina y de otras aplicaciones digitales no sólo como alternativa en situaciones en las que la atención presencial no es posible sino también como herramientas que facilitan la práctica diaria del alergólogo, si bien destaca que aún existen barreras tecnológicas, legales y profesionales que superar. El artículo alaba el impulso a la digitalización de la sanidad en ese país que supuso la Ley de Salud Digital de 2019, que creó la posibilidad de empezar a prescribir apps digitales de salud (DiGa en acrónimo alemán) por parte de los médicos y con reembolso en el sistema público. La publicación del consenso multidisciplinar para el seguimiento y control del asma en la era de la telemedicina -proyecto COMETA- concibe la teleasistencia como una herramienta complementaria fundamental para garantizar el control del asma más allá de cualquier situación restrictiva de la visita presencial (23).
El reciente position paper de la EAACI sobre telemedicina (24) destaca que la asistencia remota reduce costes y ahorra tiempo a profesionales y pacientes, pero no puede reemplazar completamente a la atención en persona por la importancia de la exploración física y de algunas pruebas diagnósticas esenciales en el seguimiento de los pacientes. El artículo enumera también otras ventajas y desventajas de la telemedicina. Entre las primeras, una mayor accesibilidad de los servicios, mayor conveniencia y más fácil seguimiento del paciente. Entre las segundas, la falta de garantía sobre la seguridad y privacidad de datos del paciente, problemas en el reembolso o pago de los servicios, barreras tecnológicas para su adopción generalizada y la falta de estandarización de procesos y protocolos. Se discute también el posible impacto en la relación médico-paciente de la telemedicina y la necesidad de que el profesional desarrolle nuevas competencias para adaptarse a esta nueva forma de interacción.
Gran parte de la bibliografía sobre uso de sanidad digital en Alergología se centra en el asma, y el caso de uso más mencionado es en el seguimiento de pacientes ya diagnosticados, con el potencial de lograr un mejor control de la enfermedad. Las teleconsultas posibilitan nuevas formas de interacción con el paciente, las terapias digitales pueden contribuir a mejorar la adherencia al tratamiento, y los inhaladores digitales aportan datos en tiempo real sobre el grado de adherencia a la medicación de control, uso de beta-agonistas de acción corta y técnica de uso del inhalador (25). La sanidad digital ha tenido hasta la fecha mayor desarrollo en otras especialidades, por ejemplo, en el tratamiento y seguimiento de diabetes con los sensores de monitorización continua de glucemia (26) y otras aplicaciones, y el desarrollo y validación de biomarcadores digitales centrados en el paciente para asma y rinitis alérgicas podría aumentar la utilidad de los modelos de prestación digitales además de tener aplicaciones en la práctica presencial (27). Las intervenciones remotas, digitales, son generalmente bien aceptadas por los pacientes y los profesionales (28), y pueden mejorar el seguimiento del asma especialmente cuando incluyen inhaladores conectados y elementos de software para evaluar síntomas y grado de control, y para facilitar la educación y activación del paciente en el seguimiento de su enfermedad (29). Las tecnologías digitales posibilitan teóricamente el diseño de nuevos modelos asistenciales que, en combinación con la atención presencial, mejoren el control del asma, aunque aún son escasos los estudios de eficacia clínica de estos nuevos enfoques terapéuticos (30).
En años recientes hay publicaciones sobre la utilización de terapias digitales en dermatitis atópica como complemento al tratamiento habitual y con buenos resultados en la reducción de síntomas (31), de apps para el seguimiento de actividad y control en urticaria crónica espontánea (32), y de diversas aplicaciones digitales en la gestión de la inmunoterapia con alergenos, en la estratificación de pacientes, en su seguimiento y en la evaluación de eficacia, si bien, señalan los autores, son necesarios más estudios para comprobar su eficacia en mejorar resultados asistenciales (33).
La inteligencia artificial es una tecnología emergente con gran potencial disruptivo en diversos sectores de actividad y también en la medicina y la sanidad. En alergología, se explora (34) su utilización en, entre otros casos de uso, investigación básica y clínica (ensayos clínicos descentralizados, gemelos digitales), su integración en dispositivos de monitorización remota, el desarrollo de modelos predictivos de curso de la enfermedad, o en el diagnóstico y fenotipado de pacientes, si bien aún existen numerosos retos técnicos, éticos y regulatorios que afrontar antes de generalizar la utilización de esta tecnología en la práctica diaria.
Áreas de desarrollo futuro en sanidad digital
La expansión de la telemedicina y otras formas de sanidad digital es un fenómeno reciente y su adopción en alergología y en otras especialidades está aún en una fase temprana. Estas nuevas modalidades asistenciales ofrecen diversos beneficios potenciales que deben ser balanceados por las limitaciones inherentes a servicios provistos a distancia -sin estar el paciente “presente”- y en algunos casos utillizando algoritmos automatizados. La evaluación y uso de los nuevos modelos digitales debe seguir las mismas reglas exigidas a otras tecnologías sanitarias y al estándar de calidad de los procesos asistenciales de demostración de evidencia científica y respeto a las preferencias e individualidad del paciente, priorizando la seguridad de los procedimientos y la privacidad de los datos. Adicionalmente, para que la sanidad digital llegue a tener impacto en la práctica asistencial, es necesario que los profesionales y las sociedades médicas desarrollen guías clínicas y protocolos, para cada especialidad, enfermedad y procedimiento (35). Aún es escasa la evaluación de impacto asistencial de soluciones de sanidad digital utilizando ensayos prospectivos aleatorizados controlados, y de impacto económico comparando resultados asistenciales y costes medidos longitudinalmente, y tal vez sea necesario también emplear nuevas metodologías de evaluación en esta área (36-38). Otro reto pendiente es la evaluación comparada de modelos asistenciales híbridos que combinen intervenciones presenciales y digitales, especialmente porque aún hay pocos ejemplos de su implementación (39). En cualquier caso, parece imperativo abordar el reto de adaptar las guías clínicas en medicina a la era digital (40).
La regulación de tecnologías digitales en sanidad fue una restricción a su adopción prepandemia y actualmente es un proceso en evolución (41), al igual que su reembolso o financiación, tanto en sistemas públicos como privados (42). Ambos factores tendrán gran influencia en el ritmo de adopción de estas nuevas modalidades asistenciales. La actitud que adopten médicos y otros profesionales será también un elemento crítico en la evolución de la sanidad digital: existen barreras relacionadas con el acceso a estas tecnologías y a formación específica en ellas, y también dudas sobre su utilidad y sobre el impacto que puedan tener en la carga de trabajo asistencial (43).
El gran desarrollo reciente de telemedicina y otras formas de sanidad digital presenta la posibilidad de innovar y de actualizar guías clínicas, protocolos y modelos asistenciales en alergología al igual que en otras especialidades, pero aún existen limitaciones y retos que superar antes de que estas nuevas modalidades sean adoptadas de forma generalizada en la práctica diaria (44).
Referencias bibliográficas
- Bento, P. et. al. Consolidated telemedicine implementation guide. World Health Organization 2022.
- Ryu S. History of Telemedicine: Evolution, Context, and Transformation. Healthc Inform Res. 2010 Mar;16(1):65–6. doi: 10.4258/hir.2010.16.1.65. Epub 2010 Mar 31. PMCID: PMC3089841.
- Shaver J. The State of Telehealth Before and After the COVID-19 Pandemic. Prim Care. 2022 Dec;49(4):517-530. doi: 10.1016/j.pop.2022.04.002. Epub 2022 Apr 25. PMID: 36357058; PMCID: PMC9035352.
- Bestsennyy, Ol, Gilbert, G., Harris A., Rost J. Telehealth: a quarter-trillion dollar post-COVID19 reality?. McKinsey & Company 2021. https://www.mckinsey.com/industries/healthcare/our-insights/telehealth-a-quarter-trillion-dollar-post-covid-19-reality (accedido 31 marzo 2024)
- WHO guideline Recommendations on Digital Interventions for Health System Strengthening. Geneva: World Health Organization; 2019. PMID: 31162915.
- https://rockhealth.com/insights/2023-year-end-digital-health-funding/ (accedido 30 marzo 2024)
- https://www.strategyand.pwc.com/de/en/industries/pharma-life-science/a-practical-experience-based-guide.html (accedido 30 marzo 2024)
- Mandal S, Wiesenfeld BM, Mann D, Lawrence K, Chunara R, Testa P, Nov O. Evidence for Telemedicine’s Ongoing Transformation of Health Care Delivery Since the Onset of COVID-19: Retrospective Observational Study. JMIR Form Res. 2022 Oct 14;6(10):e38661. doi: 10.2196/38661. PMID: 36103553; PMCID: PMC9578517.
- Thomason, J. (2021). Big tech, big data and the new world of digital health. Global Health Journal. 5. 10.1016/j.glohj.2021.11.003.
- Nguyen, Andrew & Rivera, Alessandra & Gualtieri, Lisa. (2023). A New Health Care Paradigm: The Power of Digital Health and E-Patients. Mayo Clinic Proceedings: Digital Health. 1. 203-209. 10.1016/j.mcpdig.2023.04.005.
- Bajowala SS, Shih J, Varshney P, Elliott T. The Future of Telehealth for Allergic Disease. J Allergy Clin Immunol Pract. 2022 Oct;10(10):2514-2523. doi: 10.1016/j.jaip.2022.08.022. Epub 2022 Aug 28. PMID: 36038132; PMCID: PMC9420069.
- Bamel, U., Talwar, S., Pereira, V., Corazza, L., & Dhir, A. (2023). Disruptive digital innovations in healthcare: Knowing the past and anticipating the future. Technovation, 125, 102785.
- https://www.mckinsey.com/industries/healthcare/our-insights/virtual-health-a-look-at-the-next-frontier-of-care-delivery (accedido 30 marzo 2024)
- Martin, J.A. La oportunidad digital de la sanidad. Fundación Ramón Areces 2016
- Krishna MT, Knibb RC, Huissoon AP. Is there a role for telemedicine in adult allergy services? Clin Exp Allergy. 2016 May;46(5):668-77. doi: 10.1111/cea.12701. PMID: 26742680.
- Elliott T, Shih J. Direct to Consumer Telemedicine. Curr Allergy Asthma Rep. 2019 Jan 19;19(1):1. doi: 10.1007/s11882-019-0837-7. PMID: 30661123.
- Elliott T, Shih J, Dinakar C, Portnoy J, Fineman S. American College of Allergy, Asthma & Immunology Position Paper on the Use of Telemedicine for Allergists. Ann Allergy Asthma Immunol. 2017 Dec;119(6):512-517. doi: 10.1016/j.anai.2017.09.052. Epub 2017 Nov 2. PMID: 29103799.
- Alvarez-Perea A, Sánchez-García S, Muñoz Cano R, Antolín-Amérigo D, Tsilochristou O, Stukus DR. Impact Of «eHealth» in Allergic Diseases and Allergic Patients. J Investig Allergol Clin Immunol. 2019;29(2):94-102. doi: 10.18176/jiaci.0354. Epub 2018 Nov 20. PMID: 30457105.
- Portnoy JM, Pandya A, Waller M, Elliott T. Telemedicine and emerging technologies for health care in allergy/immunology. J Allergy Clin Immunol. 2020 Feb;145(2):445-454. doi: 10.1016/j.jaci.2019.12.903. PMID: 32035604.
- Hare N, Bansal P, Bajowala SS, Abramson SL, Chervinskiy S, Corriel R, Hauswirth DW, Kakumanu S, Mehta R, Rashid Q, Rupp MR, Shih J, Mosnaim GS. Work Group Report: COVID-19: Unmasking Telemedicine. J Allergy Clin Immunol Pract. 2020 Sep;8(8):2461-2473.e3. doi: 10.1016/j.jaip.2020.06.038. Epub 2020 Jun 27. PMID: 32603900; PMCID: PMC7320693.
- Guarnieri G, Caminati M, Achille A, Vaia R, Chieco Bianchi F, Senna G, Vianello A. Severe Asthma, Telemedicine, and Self-Administered Therapy: Listening First to the Patient. J Clin Med. 2022 Feb 12;11(4):960. doi: 10.3390/jcm11040960. PMID: 35207233; PMCID: PMC8880352.
- Dramburg S, Walter U, Becker S, Casper I, Röseler S, Schareina A, Wrede H, Klimek L. Telemedicine in allergology: practical aspects: A position paper of the Association of German Allergists (AeDA). Allergo J Int. 2021;30(4):119-129. doi: 10.1007/s40629-021-00167-5. Epub 2021 Feb 22. PMID: 33758744; PMCID: PMC7977487.
- Almonacid-Sánchez, Carlos & Blanco-Aparicio, Marina & Dominguez-Ortega, Javier & Giner, Jordi & Paris, Jesús & Sánchez Marcos, Navidad & Plaza, Vicente. (2021). Consenso multidisciplinar para el seguimiento y control del asma mediante la telemedicina. El proyecto COMETA. Open Respiratory Archives. 3. 100098. 10.1016/j.opresp.2021.100098.
- Smolinska S, Popescu FD, Izquierdo E, Antolín-Amérigo D, Price OJ, Alvarez-Perea A, Eguíluz Gracia I, Papadopoulos NG, Pfaar O, Fassio F, Hoffmann-Sommergruber K, Dramburg S, Agache I, Jutel M, Brough HA, Fonseca JA, Angier E, Boccabella C, Bonini M, Dunn Galvin A, Gibson PG, Gawlik R, Hannachi F, Kalayci Ö, Klimek L, Knibb R, Matricardi P, Chivato T. Telemedicine with special focus on allergic diseases and asthma-Status 2022: An EAACI position paper. Allergy. 2023 Dec 1. doi: 10.1111/all.15964. Epub ahead of print. PMID: 38041429.
- Kaplan A, Boivin M, Bouchard J, Kim J, Hayes S, Licskai C. The emerging role of digital health in the management of asthma. Ther Adv Chronic Dis. 2023 Nov 17;14:20406223231209329. doi: 10.1177/20406223231209329. PMID: 38028951; PMCID: PMC10657529.
- Lin R, Brown F, James S, Jones J, Ekinci E. Continuous glucose monitoring: A review of the evidence in type 1 and 2 diabetes mellitus. Diabet Med. 2021 May;38(5):e14528. doi: 10.1111/dme.14528. Epub 2021 Mar 6. PMID: 33496979.
- Bousquet J, Shamji MH, Anto JM, Schünemann HJ, Canonica GW, Jutel M, Del Giacco S, Zuberbier T, Pfaar O, Fonseca JA, Sousa-Pinto B, Klimek L, Czarlewski W, Bedbrook A, Amaral R, Ansotegui IJ, Bosnic-Anticevich S, Braido F, Chaves Loureiro C, Gemicioglu B, Haahtela T, Kulus M, Kuna P, Kupczyk M, Matricardi PM, Regateiro FS, Samolinski B, Sofiev M, Toppila-Salmi S, Valiulis A, Ventura MT, Barbara C, Bergmann KC, Bewick M, Blain H, Bonini M, Boulet LP, Bourret R, Brusselle G, Brussino L, Buhl R, Cardona V, Casale T, Cecchi L, Charpin D, Cherrez-Ojeda I, Chu DK, Cingi C, Costa EM, Cruz AA, Devillier P, Dramburg S, Fokkens WJ, Gotua M, Heffler E, Ispayeva Z, Ivancevich JC, Joos G, Kaidashev I, Kraxner H, Kvedariene V, Larenas-Linnemann DE, Laune D, Lourenço O, Louis R, Makela M, Makris M, Maurer M, Melén E, Micheli Y, Morais-Almeida M, Mullol J, Niedoszytko M, O’Hehir R, Okamoto Y, Olze H, Papadopoulos NG, Papi A, Patella V, Pétré B, Pham-Thi N, Puggioni F, Quirce S, Roche N, Rouadi PW, Sá-Sousa A, Sagara H, Sastre J, Scichilone N, Sheikh A, Sova M, Suppli Ulrik C, Taborda-Barata L, Todo-Bom A, Torres MJ, Tsiligianni I, Usmani OS, Valovirta E, Vasankari T, Vieira RJ, Wallace D, Waserman S, Zidarn M, Yorgancioglu A, Zhang L, Chivato T, Ollert M. Patient-centered digital biomarkers for allergic respiratory diseases and asthma: The ARIA-EAACI approach – ARIA-EAACI Task Force Report. Allergy. 2023 Jul;78(7):1758-1776. doi: 10.1111/all.15740. PMID: 37042071.
- Alvarez-Perea A, Dimov V, Popescu FD, Zubeldia JM. The applications of eHealth technologies in the management of asthma and allergic diseases. Clin Transl Allergy. 2021 Sep 6;11(7):e12061. doi: 10.1002/clt2.12061. PMID: 34504682; PMCID: PMC8420996.
- Mosnaim G, Safioti G, Brown R, DePietro M, Szefler SJ, Lang DM, Portnoy JM, Bukstein DA, Bacharier LB, Merchant RK. Digital Health Technology in Asthma: A Comprehensive Scoping Review. J Allergy Clin Immunol Pract. 2021 Jun;9(6):2377-2398. doi: 10.1016/j.jaip.2021.02.028. Epub 2021 Feb 27. PMID: 33652136.
- Dunn J, Coravos A, Fanarjian M, Ginsburg GS, Steinhubl SR. Remote digital health technologies for improving the care of people with respiratory disorders. Lancet Digit Health. 2024 Apr;6(4):e291-e298. doi: 10.1016/S2589-7500(23)00248-0. Epub 2024 Feb 23. PMID: 38402128; PMCID: PMC10960683.
- Gudmundsdóttir SL, Ballarini T, Ámundadóttir ML, Mészáros J, Eysteinsdottir JH, Thorleifsdottir RH, Hrafnkelsdóttir SK, Helgadottir H, Oddsson S, Silverberg JI. Engagement, Retention, and Acceptability in a Digital Health Program for Atopic Dermatitis: Prospective Interventional Study. JMIR Form Res. 2023 Jun 14;7:e41227. doi: 10.2196/41227. PMID: 36975050; PMCID: PMC10337350.
- Neisinger S, Sousa Pinto B, Ramanauskaite A, Bousquet J, Weller K, Metz M, Magerl M, Kocatürk E, Cherrez-Ojeda I, Gimenez-Arnau AM, Parisi CAS, Altrichter S, Ensina LF, Bouillet L, Asero R, Gonçalo M, Guillet C, Rutkowski K, Bernstein JA, Hardin H, Godse K, Brzoza Z, Sousa JIL, Thomsen SF, van Doorn M, Hide M, Ye YM, Vandersee S, Lapiņa L, Peter J, Zhao Z, Han L, Nasr I, Rockmann-Helmbach H, Sørensen JA, Kara RÖ, Kurjāne N, Kurchenko AI, Kaidashev I, Tsaryk V, Stepanenko R, Maurer M. CRUSE® -An innovative mobile application for patient monitoring and management in chronic spontaneous urticaria. Clin Transl Allergy. 2024 Jan;14(1):e12328. doi: 10.1002/clt2.12328. PMID: 38282190; PMCID: PMC10764293.
- Dramburg S, Matricardi PM, Pfaar O, Klimek L. Digital health for allergen immunotherapy. Allergol Select. 2022 Dec 5;6:293-298. doi: 10.5414/ALX02301E. PMID: 36523960; PMCID: PMC9746244.
- MacMath D, Chen M, Khoury P. Artificial Intelligence: Exploring the Future of Innovation in Allergy Immunology. Curr Allergy Asthma Rep. 2023 Jun;23(6):351-362. doi: 10.1007/s11882-023-01084-z. Epub 2023 May 9. PMID: 37160554; PMCID: PMC10169188.
- Holčapek T, Šolc M, Šustek P. Telemedicine and the standard of care: a call for a new approach? Front Public Health. 2023 May 4;11:1184971. doi: 10.3389/fpubh.2023.1184971. PMID: 37213629; PMCID: PMC10192621.
- Jandoo T. WHO guidance for digital health: What it means for researchers. DIGITALHEALTH 2020;6. doi:10.1177/2055207619898984
- Guo C, Ashrafian H, Ghafur S, Fontana G, Gardner C, Prime M. Challenges for the evaluation of digital health solutions-A call for innovative evidence generation approaches. NPJ Digit Med. 2020 Aug 27;3:110. doi: 10.1038/s41746-020-00314-2. PMID: 32904379; PMCID: PMC7453198.
- Jandoo T. WHO guidance for digital health: What it means for researchers. Digit Health. 2020 Jan 8;6:2055207619898984. doi: 10.1177/2055207619898984. PMID: 31949918; PMCID: PMC6952850.
- Fitzsimon JP, Belanger C, Glazier RH, Green M, Peixoto C, Mahdavi R, Plumptre L, Bjerre LM. Clinical and economic impact of a community-based, hybrid model of in-person and virtual care in a Canadian rural setting: a cross-sectional population-based comparative study. BMJ Open. 2023 May 15;13(5):e069699. doi: 10.1136/bmjopen-2022-069699. PMID: 37188465; PMCID: PMC10186435.
- Michaels M. Adapting Clinical Guidelines for the Digital Age: Summary of a Holistic and Multidisciplinary Approach. Am J Med Qual. 2023 Sep-Oct 01;38(5S Suppl 2):S3-S11. doi: 10.1097/JMQ.0000000000000138. Epub 2023 Sep 5. PMID: 37668270; PMCID: PMC10476590.
- Watson A, Chapman R, Shafai G, Maricich YA. FDA regulations and prescription digital therapeutics: Evolving with the technologies they regulate. Front Digit Health. 2023 Apr 17;5:1086219. doi: 10.3389/fdgth.2023.1086219. PMID: 37139487; PMCID: PMC10150093.
- Butcher CJ, Hussain W. Digital healthcare: the future. Future Healthc J. 2022 Jul;9(2):113-117. doi: 10.7861/fhj.2022-0046. PMID: 35928188; PMCID: PMC9345235.
- Borges do Nascimento IJ, Abdulazeem H, Vasanthan LT, Martinez EZ, Zucoloto ML, Østengaard L, Azzopardi-Muscat N, Zapata T, Novillo-Ortiz D. Barriers and facilitators to utilizing digital health technologies by healthcare professionals. NPJ Digit Med. 2023 Sep 18;6(1):161. doi: 10.1038/s41746-023-00899-4. PMID: 37723240; PMCID: PMC10507089.
- Yeung AWK, Torkamani A, Butte AJ, Glicksberg BS, Schuller B, Rodriguez B, Ting DSW, Bates D, Schaden E, Peng H, Willschke H, van der Laak J, Car J, Rahimi K, Celi LA, Banach M, Kletecka-Pulker M, Kimberger O, Eils R, Islam SMS, Wong ST, Wong TY, Gao W, Brunak S, Atanasov AG. The promise of digital healthcare technologies. Front Public Health. 2023 Sep 26;11:1196596. doi: 10.3389/fpubh.2023.1196596. PMID: 37822534; PMCID: PMC10562722.
Alergológica 2005
Se ha publicado en la revista Journal of Investigational Allery and Clinical Immunology el Estudio sobre los factores epidemiológicos, clínicos y socioeconómicos de las enfermedades alérgicas en España.
Acceso online: www.jiaci.org
Carta del Presidente – Julio de 2013
Queridos soci@s,
La semana pasada acabamos de celebrar una reunión presencial extraordinaria de la Junta Directiva en la que hemos podido repasar a fondo la situación de nuestra Sociedad, de forma global y analizar los avances en la ejecución del plan estratégico y las dificultades en alcanzar algunos de sus objetivos.
Son muchas las novedades que podremos anunciar el próximo octubre en nuestra reunión anual este año en Granada. Novedades en el plan de Desarrollo Profesional, finalizada ya su primera fase, novedades en nuestra revista JIACI con nueva versión electrónica y nuevo sistema de manejo de editorial de manuscritos que facilitará su tarea tanto a autores como a revisores, novedades en la normativa de congresos y, finalmente, en la estructura y gestión de la nuestra Sociedad.
Hay muchas ideas y esfuerzo detrás de todos estos proyectos en los que están implicados muchos asociados además de la propia Junta Directiva. Quiero señalar en esta ocasión la labor de:
Arantza Vega, al frente del gabinete de comunicación, que ha consolidado la posición de SEAIC como referente para los medios en el campo de la Alergología en España.
Tomás Chivato, Presidente de la Comisión Nacional de la especialidad con una labor compleja en el proceso de activación del plan de la troncalidad.
Jose Manuel Zubeldia que ha sistematizado de forma rigurosa todo el proceso de selección de los proyectos de investigación becados por la Fundación SEAIC.
Eduardo Fernández Ibáñez, motor del plan de Desarrollo Profesional Continuo, a punto ya de iniciar la elaboración de una segunda fase de excelencia profesional.
Antonio Pérez Pimiento que ha conseguido cambiar de arriba abajo nuestra página web, convirtiéndola en vehículo de presentación, trasmisión y participación.
En esta reunión también tuvimos la oportunidad de conocer el Plan de desarrollo corporativo, presentado por Antonio Valero, que permitirá garantizar la sostenibilidad de la SEAIC y poder acometer todos estos nuevos proyectos con confianza. Cuenta ya con un nuevo grupo de trabajo coordinado por Carlos Colás y con la colaboración de Victoria Cardona, María José Giménez, Jose Mª Vega, Javier Montoro, Ignacio Dávila y el propio Antonio Valero. Queda por delante una importante labor, pero las líneas de actuación y estrategias están muy bien marcadas. Agradecer en especial a Carlos Colás y a Jose Mª Vega su compromiso renovado con la SEAIC.
Por último, desearos unas felices vacaciones de verano y animaros en octubre a acudir a nuestra cita de Granada en el Symposium Internacional de Alergia a Himenópteros. La labor extraordinaria de los comités científico y local, en colaboración con la Comisión Técnica de Congresos es garantía de que sin duda disfrutaremos en lo profesional y en lo personal.
Un fuerte abrazo.
José María Olaguibel
—————————————–
Documento para la descarga:
Prueba votaciones
VOTACIONES RENOVACIÓN DE CARGOS DE LA JUNTA DIRECTIVA 2024
- En reunión de Junta Directiva del 29 de junio de 2024, el Prof. Ignacio Jesús Dávila González, presidente de nuestra Sociedad, convocó las elecciones para la renovación de cargos de la Junta Directiva.
- Según el artículo 28 de los estatutos de la SEAIC: podrán votar todos los socios de la SEAIC, independientemente de su categoría (socios numerarios, prenumerarios, adheridos, de honor, eméritos y de mérito).
![]() Contenido disponible solo para socios. Si aún no has iniciado sesión con tus credenciales, házlo aquí y después regresa a esta página.
Contenido disponible solo para socios. Si aún no has iniciado sesión con tus credenciales, házlo aquí y después regresa a esta página.
Importante: en caso de no recordar tus claves de acceso (nombre de usuario + contraseña) es necesario solicitarlas con anterioridad a la webmaster a través de este enlace (formulario «recuperar credenciales y acceso a la página»).
LTP: una alergia con nombre raro, pero muy extendida
Según los resultados del estudio epidemiológico Alergológica 2015 en España los alimentos de origen vegetal se encuentran dentro de las causas más frecuentes de alergia alimentaria. Si bien es cierto que hace años se hablaba de alergia a la manzana, el cacahuete o a cualquier alimento en sí sin dar detalles, a día de hoy es posible conocer, en muchos casos, la proteína responsable de la misma. ¿Y por qué esto es importante? Porque ayuda a determinar las
medidas de evitación que debe seguir cada paciente así como el tratamiento que debe aprender a manejar y tener disponible ante el consumo inadvertido de los alimentos “prohibidos” o ante la aparición de clínica con nuevos alimentos.
Dentro de la alergia a alimentos de origen vegetal la alergia a LTP está muy presente en la mente de los alergólogos y cada vez más en la de los pacientes y médicos de otras especialidades debido a su nada despreciable prevalencia. LTP son las siglas de “lipid transfer protein” o proteína transportadoras de lípidos (PTL). Es una proteína muy ubicua en el mundo vegetal y debido a su función de defensa predomina en la piel o parte externa de frutas, frutos secos, semillas, legumbres, cereales y hortalizas. Entre sus peculiaridades se encuentra su resistencia al calor y a la digestión, por lo que ni el cocinado del alimento ni los jugos gástricos consiguen degradarla. Por todo ello puede asociarse a reacciones de mayor gravedad clínica aunque es importante recalcar que no es ésta su única manifestación.
El patrón más común de alergia a LTP es el de los pacientes que han presentado reacción con melocotón y/o algún fruto seco aunque luego la implicación de unos u otros alimentos depende de cada caso. En este tipo de alergia es importante valorar también la presencia simultánea de cofactores como el ejercicio, la toma de antiinflamatorios no esteroideos, el estrés o procesos infecciosos, entre otros, que pueden actuar como desencadenantes de unos síntomas que no aparecen sin su presencia.
Aunque a priori pueda parecer todo ello algo complicado de entender el estudio realizado por el Alergólogo permite llegar a un diagnóstico más exacto de alergia a la LTP y de este modo definir las medidas de evitación más adecuadas para cada persona. De igual modo se consigue especificar los pasos a seguir ante un consumo accidental o no, y la necesidad de conocer el manejo de medicación de emergencia, como es el autoinyector de adrenalina, en los casos en los que se considere indicado.
En nuestro medio es fundamental que todos conozcamos estas pinceladas básicas de la alergia a la LTP porque somos muchos quienes lo hemos vivido en primera persona o en la de seres cercanos.
¿Qué es la Esofagitis Eosinofílica?
¿Qué es la esofagitis eosinofílica (EoE)?
– Es una enfermedad inflamatoria del esófago de carácter crónico, mediada por mecanismos inmunológicos, que se caracteriza por la presencia de infiltración de eosinófilos en mucosa esofágica. Se puede observar eosinofilia en sangre periférica entre aproximadamente el 10 y el 50% de los casos.
– En la actualidad, es la segunda causa de esofagitis crónica tras la enfermedad por reflujo gastroesofágico (ERGE) y la principal causa de disfagia e impactación de alimentos en niños y adultos jóvenes
– Fue descrita en los años 90, actualmente con un aumento dramático en la prevalencia hasta afectar al menos a un habitante por cada 2.000 en Europa y Norteamérica.
– Es más frecuente en varones y puede manifestarse a cualquier edad
– En la mayoría de los casos, la inflamación esofágica está desencadenada por alimentos, aunque es posible que también influyan factores ambientales. Los alimentos más frecuentes implicados son: leche de vaca, gluten y huevo.
– Puede ser causada por mecanismos de sensibilización alimentaria mediados por inmunoglobulina E (IgE), no mediados por IgE o mixtos.
– Un problema importante es la falta de correlación entre la intensidad de los síntomas y la inflamación del tejido ya que actualmente el único método diagnóstico y de seguimiento es la gastroscopia con toma de biopsias.
¿Cuándo se debe sospechar una esofagitis eosinofílica?
• Ingiere muchos líquidos con las comidas para lubricar los alimentos
• Modifica la comida (cortarla en pequeños trozos)
• Tiempos de comida prolongados
• Evita alimentos de textura dura (pan, carnes)
• Mastica excesivamente
• Rechaza pastillas/comprimidos
• Dolor en el pecho
¿Cuáles son los síntomas?
– Depende de la edad:
• Preescolares: fallo de medro, rechazo del alimento, dolor abdominal, vómitos, trastornos del sueño, etc.
• Escolares, adolescentes y adultos: disfagia, impactación, odinofagia, regurgitación.
¿Cómo se diagnostica?
– Gastroscopia con toma de biopsias de esófago proximal y distal
El diagnóstico etiológico o causal se realiza:
– Pruebas cutáneas con batería extensa de alérgenos.
– Determinación de IgE específicas
– Dieta de evitación y valoración de la respuesta de la mucosa esofágica
¿Cuál es el tratamiento?
– Dieta de eliminación
– Inhibidores de la bomba de protones (IBP)
– Corticoides deglutidos
– En casos de estenosis o estrechamiento importante del esófago: Dilatación esofágica
– Terapias en trámites de aprobación en Europa: anti IL4 y IL13 (Dupilumab)
IMPORTANTE: La EoE no es una enfermedad mortal pero su carácter crónico y agresivo afectan la calidad de vida de los que la padecen y de sus familias. Recuerda consultar con tu alergólogo/a, si presentas síntomas descritos.
Bibliografía:
1. Attwood SE, Smyrk TC, Demeester TR, Jones JB. Esophageal eosinophilia with dysphagia. A distinct clinicopathologic syndrome. Dig Dis Sci. 1993 Jan;38(1):109-16. doi: 10.1007/BF01296781. PMID: 8420741.
2. Straumann A, Spichtin HP, Bernoulli R, Loosli J, Vögtlin J. Idiopathische, eosinophile Osophagitis: eine häufig verkannte Krankheit mit typischer Klinik und diskretem endoskopischem Bild [Idiopathic eosinophilic esophagitis: a frequently overlooked disease with typical clinical aspects and discrete endoscopic findings]. Schweiz Med Wochenschr. 1994 Aug 20;124(33):1419-29. German. PMID: 7939509.
3. Spergel JM, Beausoleil JL, Mascarenhas M, Liacouras CA. The use of skin prick tests and patch tests to identify causative foods in eosinophilic esophagitis. J Allergy Clin Immunol. 2002 Feb;109(2):363-8. doi: 10.1067/mai.2002.121458. PMID: 11842310.
4. Sampson HA. Update on food allergy. J Allergy Clin Immunol. 2004 May;113(5):805-19; quiz 820. doi: 10.1016/j.jaci.2004.03.014. PMID: 15131561. 5. Arias Á, Pérez-Martínez I, Tenías JM, Lucendo AJ. Systematic review with meta analysis: the incidence and prevalence of eosinophilic oesophagitis in children and adults in population-based studies. Aliment Pharmacol Ther. 2016 Jan;43(1):3-15. doi: 10.1111/apt.13441. Epub 2015 Oct 28. PMID: 26510832. 6. Lucendo AJ, Arias-González L, Molina-Infante J, Arias Á. Systematic review: health-related quality of life in children and adults with eosinophilic oesophagitis-instruments for measurement and determinant factors. Aliment Pharmacol Ther. 2017 Aug;46(4):401-409. doi: 10.1111/apt.14194. Epub 2017 Jun 22. PMID: 28639700.
7. Molina infante J, Corti R, Doweck J, Lucendo AJ. Actualización terapéutica en esofagitis eosinofílica. Acta Gastroenterol Latinoam 2018; 48(3): 242-252 8. Molina-Infante J, Gonzalez-Cordero PL, Ferreira-Nossa HC, Mata-Romero P, Lucendo AJ, Arias A. Rising incidence and prevalence of adult eosinophilic esophagitis in midwestern Spain (2007-2016). United European Gastroenterol J. 2018 Feb;6(1):29-37. doi: 10.1177/2050640617705913. Epub 2017 Apr 21. PMID: 29435311; PMCID: PMC5802667.
9. Arias Á, Lucendo AJ. Incidence and prevalence of eosinophilic oesophagitis increase continiously in adults and children in Central Spain: A 12-year population-based study. Dig Liver Dis. 2019 Jan;51(1):55-62. doi:
10.1016/j.dld.2018.07.016. Epub 2018 Jul 31. PMID: 30115573.
10. Gupta M, Grinman M. Diagnosis and management of eosinophilic esophagitis. CMAJ. 2024 Feb 4;196(4):E121-E128. doi: 10.1503/cmaj.230378. PMID: 38316452; PMCID: PMC10843442.
11. Lucendo AJ, Molina-Infante J, Arias Á, von Arnim U, Bredenoord AJ, Bussmann C, Amil Dias J, Bove M, González-Cervera J, Larsson H, Miehlke S, Papadopoulou
A, Rodríguez-Sánchez J, Ravelli A, Ronkainen J, Santander C, Schoepfer AM, Storr MA, Terreehorst I, Straumann A, Attwood SE. Guidelines on eosinophilic esophagitis: evidence-based statements and recommendations for diagnosis and management in children and adults. United European Gastroenterol J. 2017 Apr;5(3):335-358. doi: 10.1177/2050640616689525. Epub 2017 Jan 23. PMID: 28507746; PMCID: PMC5415218.
12. Joan Domenech Witek, Vicente Jover Cerda, Zahira Maria Franzon Laz, et al.. (2020-04-14). «Study and Follow-Up of Patients with Allergic Eosinophilic Esophagitis Phenotype.» *Volume 3*, 1, 7-17
13. Gómez Torrijos E, González-Mendiola R, Alvarado M, Ávila R, Prieto-Garcia A, Valbuena T, Borja J, Infante S, López MP, Marchan E, Prieto P, Moro M, Rosado A, Saiz V, Somoza ML, Uriel O, Vásquez A, Mur P, Poza-Guedes P, Bartra J. Eosinophilic Esophagitis: Review and Update. Front Med (Laussanne). 2018 Oct 9;5:247. doi: 10.3389/fmed.2018.00247. PMID: 30364207; PMCID: PMC6192373.
14. Domenech Witek J, González Mendiola R, Jover Cerdá V, Pereira González J, Carballas Vásquez C, Villas Martínez F, Rodríguez Pacheco R. Description of allergic phenotype in patients with eosinophilic oesophagitis: management protocol proposal. Sci Rep. 2023 Feb 8;13(1):2226. doi: 10.1038/s41598-023- 29602-z. PMID: 36755125; PMCID: PMC9906574
Recomendaciones para un Verano seguro con Niños con Alergia Alimentaria
Con la llegada del buen tiempo y las vacaciones son más frecuentes los viajes, así como las comidas fuera de casa, lo cual supone un cambio en las rutinas y una posible
relajación en las medidas de vigilancia recomendadas para aquellos niños con alergia alimentaria. Durante el curso escolar, con horarios y actividades rutinarias es más
sencillo establecer pautas y medidas de control tanto en casa como en el comedor escolar. Es en los momentos de relax o fuera del ambiente cotidiano donde pueden surgir situaciones inesperadas o exposiciones no controladas a aquellos alimentos que debemos evitar.
Para evitarlo y poder disfrutar de estos momentos tan esperados, desde el Comité de Alergia a Alimentos de SEAIC queremos ofrecerles unas sencillas pautas y consejos a tener en cuenta:
– Antes de viajar: es importante informarnos si el medio de transporte que usaremos puede suponer algún tipo de riesgo porque se repartan comidas en su interior, y si es
posible comunicar previamente a la compañía si es posible evitar ese alimento durante ese trayecto (por ejemplo: los frutos secos). En caso contrario, para llevar la medicación de rescate dentro del transporte puede ser necesario llevar un informe explícito para que nos lo autoricen (por ejemplo: adrenalina, inhaladores…). Además, algunas compañías ofrecen menús especiales. En los hoteles también es útil saber si ofrecen menús especiales o medidas de seguridad en el comedor para evitar contaminaciones cruzadas.
– Informe médico: es aconsejable siempre llevar no sólo la tarjeta sanitaria sino también un informe que describa el tipo de alergia alimentaria y el tratamiento recomendado en caso de reacción adversa. Puede ser útil para poder solicitar los menús especiales en los hoteles, así como si precisamos asistencia médica de cualquier tipo, no sólo en urgencias sino cualquier otra que suponga ingreso hospitalario.
– Botiquín: es imprescindible llevar siempre todo el tratamiento que necesitemos en caso de reacción alérgica (adrenalina, antihistamínicos, corticoides…) según la pauta del alergólogo. No sabemos cuándo nos puede hacer falta ni dónde, y si podremos conseguirlo allí donde estemos.
– Restaurantes: durante las vacaciones no sólo se frecuentan más los restaurantes, sino que suelen ser otros diferentes a los habituales que ya conocemos. El enfrentarnos a una carta diferente y con personal que no conocemos dificulta la seguridad de la selección, pero debemos tener la libertad de preguntar siempre cualquier duda para no cometer un error que puede tener consecuencias no deseables. Aunque existe una normativa que regula la declaración en la carta de la presencia de los 14 alergenos obligatorios, es importante comprobarlo preguntando al personal directamente. Además, en verano son más frecuentes las comidas con pescado o marisco, y no solo hay que tener en cuenta la comida que hemos elegido o prevenir la contaminación cruzada en cocina, sino la posible reacción por inhalación de partículas en los casos de alta sensibilidad. En los pescados debemos tener en cuenta que si somos alérgicos al Anisakis simplex debemos además preguntar si siguen las recomendaciones de congelación previa. No olvidemos hacer todas las preguntas necesarias antes de elegir la comida.
– Campamentos de verano: en esta época del año es cuando con más frecuencia se realizan este tipo de experiencias y generalmente son de larga duración. Es importante informarnos de las medidas de seguridad que nos ofrecen, si hay personas responsables de su vigilancia y si tienen algún protocolo o experiencia en el manejo de estos niños. La familia tiene que aportar el informe médico y la medicación para el botiquín de emergencia de la misma forma que lo ha hecho en el centro escolar.
– Viajes al extranjero: Además de todas las recomendaciones previas, en caso de que salgamos de España sería recomendable que sepamos el nombre de los alimentos a los cuales somos alérgicos en el idioma del país que vamos a visitar. Podemos llevarlos escritos en una tarjeta y enseñarlos allí donde vayamos a comer para asegurarnos que entiendan nuestras alergias alimentarias. En toda la Unión Europea es obligatorio informar si el alimento contiene alguno de los 14 alérgenos de declaración obligatoria.
María Teresa Valbuena Garrido. Hospital Universitario Infanta Sofía.
Paloma Poza Guedes. Hospital Universitario de Canarias.
Subcomité de Alergia Infantil del Comité de Alergia a Alimentos de SEAIC
XXXI Congreso Nacional de la SEAIC
Del 24 al 27 de Octubre de 2018 tiene lugar el XXXI Congreso Nacional de la Sociedad Española de Alergología e Inmunología Clínica en Valencia.
Las innovaciones en el tratamiento, diagnóstico y comunicación de la práctica alergológica contribuyen a la mejora de la calidad asistencial de los pacientes.
Dejamos a vuestra disposición las Notas de prensa acerca de lo que se tratará en nuestro XXXI Congreso:
![]() Nota de Prensa XXXI Congreso SEAIC (I) (5932 descargas )
Nota de Prensa XXXI Congreso SEAIC (I) (5932 descargas )
![]() Nota de Prensa XXXI Congreso SEAIC (II) (8379 descargas )
Nota de Prensa XXXI Congreso SEAIC (II) (8379 descargas )
![]() Nota de Prensa XXXI Congreso SEAIC (III) (8010 descargas )
Nota de Prensa XXXI Congreso SEAIC (III) (8010 descargas )
Memoria de actividades del Comité de Alergia a Alimentos 2011-2012
Actividades del Comité de Alergia a alimentos
|
Organigrama Coordinadora |
Belén de la Hoz Caballer |
| Secretaria | Mónica Antón |
| Coordinador Grupo de Trabajo Látex | Nieves Cabañes |
| Coordinador Grupo Diagnóstico | Blanca García Figueroa |
| Coordinador Grupo IOT | Mónica Rodríguez |
| Coordinador AntiIgE | Joan Bartra, Miguel Hinojosa |
| Coordinador Enteropatías y EEo | Mar Guilarte, Carolo Hernández |
| Coordinador Calidad de Vida | Inmaculada Cerecedo, Carmen Andreu |
Objetivos Transversales
1º Symposium de Alimentos Noviembre de 2011 Barcelona. Enviado informe final del comité científico a la junta Directiva. El Comité Organizador de este Congreso fue el Comité de alimentos
2º Elaboración de protocolos de diagnóstico, (guías de práctica clínica) en Atención Primaria y en Pediatría.
Documento sobre seguridad de trazas y aditivos:
Esta en marcha un artículo recopilatorio sobre Recomendaciones de evitación de leche, huevo y soja. Sólo pendiente de Revisar por autoras principales y Coordinadora de este proyecto Dra. Fernández Rivas. Posibilidad de Borrador Final Enero 2012
Manuscrito del taller sensorial de Madrid
Se tiene un borrador muy avanzado de los resultados es este taller en los diferentes congresos en los que se ha realizado. Documento Final Enero 2013
3º Aumentar de forma importante el contenido visible de nuestra labor a través de mejorar la información en la página web.
Visibilidad del Comité a través de la informática
1.-Se ha participado en dos encuestas para Planner con la finalidad de escribir notas de prensa y entrevistas. La primera julio de 2012, general sobre la alergia a los alimentos en nuestro país sobre prevalencia. Segunda Septiembre 20112, sobre comedores infantiles y como se ven afectados los niños alérgicos, por la nueva legislación.
2.-Pendiente de volcar más información del Comité en la página Web de la SEAIC. Actual es un objetivo prioritario
3.- Establecer temas en común con otros comités para potenciar el conocimiento sobre ciertas patologías con clínica común y etiología diferente; anafilaxia.
Objetivo pendiente
4.- Mantener y potenciar la comunicación con la ciudadanía y en particular con las asociaciones de pacientes, hostelería, profesionales de la educación, industria alimentaría, para divulgar políticas de prevención de reacciones en los pacientes alérgicos.
Se ha avalado durante el 2011-2012 los siguientes Documentos promovidos por Asociaciones de Pacientes o iniciativas del Ministerio o por los propios Socios de la SEAIC
1.-Proyecto CESA “CESA LAS REACCIONES ALÉRGICAS POR
ALIMENTOS”: PROGRAMA DE EDUCACIÓN SANITARIA EN AUTOCUIDADOS PARA PADRES Y NIÑOS CON ALERGIA ALIMENTARIA GRAVE. Este proyecto lo coordina el Dr. Contreras.
2.- Participación y Aval Documento de consenso sobre escolarización segura del alumnado con alergia a alimentos y/o al látex realizado por el Ministerio de Educación, Cultura y Deporte y el Ministerio de Sanidad Política Social e Igualdad.
3.- Aval Protocolo AEXAAL. Sociedad Extremeña de pacientes alérgicos a alimentos
5.- Participación de Forma activa en los comités homólogos de EAACI, AAAAI, y Sociedades Iberoamericanas.
EAACI, Comité alimentos, Montse Fernández Rivas
SEICAP: varios miembros comunes, Ana Mª Plaza, Flor Martín,
Sociedades Iberoamericanas: Mar San Miguel, Ernesto Enrique
Se ha rellenado la Encuesta solicitada a la SEAIC para la WAO a través de la EAACI, septiembre 2012, para evaluar la situación de la alergia a los alimentos en la infancia en España.
6.- Impulsar proyectos de Cooperación con Iberoamérica para normalizar y estandarizar la práctica clínica en el diagnóstico y tratamiento de la alergia a los alimentos.
Responsable: Ernesto Enrique y Mar San Miguel
Acción ya ha comenzado contactos con la Sociedad de Alergología de Méjico
7.- Objetivo para todos los Comités será nombrar a dos o tres personas para relación con los medios de comunicación. Son miembros del Comité que actuaran como portavoces en caso de ser requeridos. Objetivo de cada grupo longitudinal, aún por establecer.
8.- Colaboración en los proyectos financiados como participación en las REDes afines del Carlos III. FIS y en los proyectos Europeos bajo el auspicio de los proyectos Marco. Cooperación y aportaciones a estos proyectos de investigación. Se comentan las actividades llevadas a cabo en el apartado correspondiente de los grupos longitudinales.
Objetivos longitudinales Grupos de Trabajo
Los Grupos de Trabajo han llevado a cabo reuniones telemáticas y han desarrollado una importante labor. La idea de estos grupos de interés es llevar a cabo proyectos de Investigación en el que pueden desarrollar aspectos de la Investigación en alergia a los alimentos, junto con otros grupos de investigación o bien mediante la solicitud de proyectos propios. Ver anexo de grupos de trabajo
Actividades grupo de interés en Diagnóstico del Comité de alergia a alimentos de la SEAIC
1.- La actividad de este grupo liderado por la Dra. Blanca García Figueroa ha sido el desarrollo y participación en el estudio multicéntrico “Validación técnica y clínica de la capacidad diagnóstica de micromatrices de moléculas alergénicas en alergia a pólenes y/o alimentos vegetales”. Es un estudio liderado por la Dra. Mª Luisa Sanz solicitado en el seno de la RED del Instituto Carlos III. RIRAAF cuenta con financiación FIS 2011-2014
Miembros participantes
Eloína González, Nekane Alonso, Joan Bartra, Isabel Alvarado, Blanca García Figueroa y Belén de la Hoz
Su objetivo general es evaluar la capacidad diagnóstica de la determinación de IgE específica frente a componentes alergénicos mediante la técnica de micromatrices con alérgenos purificados, del sistema comercial ISAC CRD111 y mediante un sistema propio (micromatriz RIRAAF), en el diagnóstico de la alergia a pólenes y/o alimentos vegetales y describir las diferentes rutas de sensibilización a proteínas de transferencia de lípidos que presentan dichos pacientes.
Este objetivo principal se conseguirá mediante los siguientes objetivos específicos:
1. Valorar la repetitividad y reproducibilidad de las micromatrices: comercial ISAC CRD112 (Phadia) y la micromatriz RIRAAF para las proteínas representadas en ambas plataformas.
2. Valorar la sensibilidad y especificidad de las dos micromatrices en la alergia a fuentes alergénicas concretas de pólenes y/o alimentos vegetales, así como en la sensibilización a panalérgenos vegetales.
3. Comparar la capacidad diagnóstica de ambas micromatrices (ISAC y RIRAAF) con respecto a la técnica convencional en uso de determinación de IgE específica frente a componentes (ImmunoCAP, Phadia).
4. Describir el perfil de sensibilización a nivel molecular de los pacientes con alergia a pólenes y/o alimentos vegetales en distintas áreas geográficas de España.
5. Describir los perfiles de sensibilización de pacientes con alergia a pólenes y/o alimentos vegetales, con sensibilización cutánea a melocotón frente a distintas LTPs, mediante las micromatrices (ISAC y RIRAAF) y análisis de sus rutas de sensibilización, mediante el estudio de los potenciales fenómenos de reactividad cruzada.
El trabajo de campo correspondiente al primero de estos objetivos específicos ya ha concluido y sus resultados se harán públicos mediante una comunicación en el congreso SEAIC 2012, titulada “Análisis de Reproducibilidad de la técnica ISAC-CRD 112”. Paralelamente ha iniciado y continúa actualmente la fase de selección de pacientes con los que se realizarán el análisis correspondiente para la consecución de los objetivos 2-5 y que tiene previsto finalizar en marzo de 2013.
2-Por otra parte varios de los miembros de grupo estamos interesados en el tema de la importancia e implicación de cofactores en la alergia alimentaria. En torno a este tema hemos mantenido conversaciones para tratar de diseñar algún estudio. Por el momento consideramos que lo más factible sea un estudio epidemiológico transversal en forma de encuesta estandarizada, aún por diseñar.
Actividades grupo de interés en Inmunoterapia frente a alimentos vegetales (Melocotón) del Comité de alergia a alimentos de la SEAIC
Seguimiento del tratamiento con SLIT melocotón: Se ha confeccionado una tabla para recogida de datos, pendiente de generar un proyecto de Investigación común con los documentos de consentimiento para presentar al CEICs.
Actividades grupo de interés en Alergia al Látex del Comité de alergia a alimentos de la SEAIC.
Se han llevado a cabo dos actividades de Interés
1.-Terminación y publicación artículo de posicionamiento sobre la alergia al Látex
2.-Se ha diseñado el borrador del estudio para evaluar la relevancia clínica de la sensibilización a látex en pacientes derivados a la consulta de alergología.
Se han mantenido una reunión presencial en Enero 2012 coincidiendo con el congreso CYNA, para diseñar el estudio. Se está en la fase de diseño de encuesta. En este próximo congreso se espera tener una reunión en este próximo congreso Pamplona 2012 para ultimar detalles y comenzar recogida de pacientes en Enero 2013.
Actividades del Grupo de Interés de Enteropatías y Esofagitis Eosinofílica del Comité de alergia a los alimentos de la SEAIC
1.-Se ha contactado con el Registro de Esofagitis Eosinofílica, del hospital de Tomelloso para participar en el. Este Registro coordinado por el Dr. Lucendo cuenta con un gran número de pacientes se debe hacer a través de la SEAIC, el registro es de la SEPD Sociedad Española de Patología Digestiva. Pendiente de aclarar todos los detalles por parte de nuestro Comité, la idea es incluir en esa base a los pacientes, pero también que se tengan en cuenta los aspectos de Alergológicos de la enfermedad. En Octubre en el Congreso habrá una reunión entre el grupo de interés del Comité y el Dr. Lucendo y tras aclarar todos los detalles se informará a la Junta Directiva.
2.- Proyecto para evaluar la eficacia de la medición de ECP como marcador evolutivo de la Esofagitis Eosinofílica
Actividades de los Grupos de Interés de Calidad de Vida y Desensibilización a los alimentos del Comité de Alergia a Alimentos de la SEAIC
Estos dos grupos están desarrollando un estudio común a través de un proyecto financiado por el FIS a tres años 2011-2014, en el participan representantes del Comité de Alergia a Alimentos. En el Hospital Clínico de Madrid (Dras. Fernández Rivas y Rodríguez) Hospital Ramón y Cajal (Dra. de la Hoz) Hospital Niño Jesús (Dr. Escudero y del Río) Hospital del Sureste (Dras. Cerecedo y Diéguez).
Los objetivos de este estudio son
1.- Descripción de los distintos patrones de reconocimiento inmunológico en los pacientes alérgicos a proteínas de huevo y su asociación con el desarrollo de un fenotipo de alergia persistente, y ser considerados como factores pronóstico.
2.- Describir el efecto de una inducción de tolerancia oral (IOT) sobre el reconocimiento inmunológico de péptidos alergénicos dos subgrupos homogéneos de pacientes con alergia persistente a proteínas de huevo. En un grupo se realiza el seguimiento con intervención clínica, desensibilización y en el otro se mantiene una pauta de evitación estricta.
.
Adaptación transcultural del inglés y validación de un cuestionario de Calidad de vida en alergia a los alimentos para niños de 0 a 12 años.
Actividades del Grupo de Interés en Evaluación de la AntiIgE en la Alergia a los alimentos del Comité de Alergia a Alimentos de la SEAIC
Este grupo está pendiente de realizar un borrador de proyecto para ello mantenido alguna conversación pendiente de establecer protocolo en reunión próximo congreso
Alergia a himenópteros
Protocolos clínicos para la alergia a los insectos himenópteros
Introducción
Las abejas, las avispas y sus picaduras forman parte de nuestro entorno y tanto el cambio climático como la polución inciden en un aumento de la posibilidad de picaduras por insectos. Hay datos que indican que el 56,6% al 94,5% de la población adulta ha sido picada al menos una vez en su vida.
Se estima que estas picaduras pueden producir una reacción local extensa en el 2,3% a 18,6% de la población, y aunque las reacciones sistémicas graves en España son poco frecuentes, con una tasa entre el 2,3% y el 2,8% de la población rural, debemos tener en cuenta que es una enfermedad potencialmente mortal.
El uso de la telemedicina para el seguimiento de la alergia a los insectos himenópteros puede servir para:
- 1 Optimizar la visita presencial a la consulta del alergólogo.
- 2 Evitar desplazamientos innecesarios en el caso de evolución favorable y posibilidad de solucionar dudas de forma diferida o a distancia.
- 3 Repasar el protocolo de actuación en el caso de picadura por insectos himenópteros esté el paciente o no con un tratamiento de inmunoterapia frente al veneno de un himenóptero.
- 4 Mejorar la comunicación profesional sanitario-paciente.
- 5 Posibilidad de realizar la primera consulta (solo anamnesis y solicitud de pruebas) de forma telemática, optimizando el tiempo y los recursos utilizados.
Este protocolo se basa en el documento elaborado por el comité de himenópteros de la SEAIC denominado: «Alergia a himenópteros: Recomendaciones y algoritmos de práctica clínica de la Sociedad Española de Alergología e Inmunología Clínica. Actualización. 2021«.
El manejo de la alergia al veneno de los himenópteros conlleva ciertas dificultades. La aparición de sensibilizaciones a varios insectos, o la negatividad de los estudios obliga a utilizar técnicas más complejas para afinar el diagnóstico. En ocasiones la tolerancia a la inmunoterapia no es óptima, y se precisan cambios en las pautas o pretratamientos que permitan continuarla durante el tiempo adecuado para obtener la protección del paciente. La falta de eficacia de la inmunoterapia en algunos pacientes supone también un reto para el alergólogo.
Además, se incluyen algunas de las recomendaciones del grupo de trabajo sobre m-health o m-salud de la Academia Europea de Alergología e Inmunología Clínica (EAACI).
Aunque las tecnologías de mHealth pueden ser muy útiles para la prevención y el tratamiento de la alergia al veneno de los himenópteros, el número de aplicaciones existentes es limitado. Se podrían utilizar aplicaciones para informar gráficamente la presencia de diferentes especies de himenópteros o especies no comunes en determinadas regiones. Los excursionistas o viajeros pueden utilizarlos para tomar fotografías de especies, que serán identificadas e informadas automáticamente. Esto puede utilizarse como base para la creación de sistemas de alerta de insectos potencialmente peligrosos. Además, la mHealth puede servir para comunicarse con servicios de Urgencias o con determinadas autoridades sanitarias en regiones particularmente aisladas o cuando no hay ayuda disponible en caso de una reacción alérgica potencialmente grave. Además, la mHealth también podría ayudar a registrar e identificar el insecto culpable después de una picadura. Por lo tanto, todas estas posibles aplicaciones podrían mejorar la identificación de pacientes alérgicos al veneno de los himenópteros y podrían contribuir a la prevención de la aparición o desarrollo de reacciones graves.
Además, se deben desarrollar aplicaciones móviles para monitorizar el curso del tratamiento de la inmunoterapia con veneno (VIT), incluidas la dosis, las reacciones locales o reacciones adversas sistémicas y la creación de recordatorios de la siguiente cita para recibir la dosis de inmunoterapia correspondiente. Se necesitan estudios para evaluar si la salud móvil también puede mejorar la adhesión a la VIT y hacer que los pacientes sean corresponsables de su propio tratamiento, así como aumentar la consciencia sobre la importancia y la idoneidad de la inmunoterapia con veneno de himenópteros.
Con relación a la anafilaxia, la EAACI indica que las herramientas de mHealth que se utilizan actualmente tienen fines educativos e intervencionistas. Los materiales educativos pueden aumentar el conocimiento entre los grupos objetivo, pero también entre otros individuos como maestros, enfermeras, personal preescolar y familiares u otras personas que puedan necesitar actuar durante una reacción anafiláctica. El reconocimiento de los síntomas clave se puede apoyar ofreciendo ejemplos visuales (fotografías, vídeos). El rendimiento de las medidas de tratamiento agudo, especialmente la aplicación de un autoinyector de epinefrina (AAI), se puede mejorar mediante planes de acción para la anafilaxia administrados a través de tecnologías de salud móvil. Este soporte puede implementarse a través de instrucciones de audio directas o llamadas de emergencia automatizadas. Actualmente se están desarrollando nuevos sistemas de alerta para identificar a los portadores de autoinyectores de epinefrina y los departamentos de emergencia cercanos. Ya se han utilizado con éxito alertas automáticas que indican al paciente la caducidad de su autoinyector de epinefrina. Como la anafilaxia pone en peligro la vida pero es poco común, el desarrollo y la implementación de herramientas de capacitación móviles es de alta prioridad para facilitar la capacitación repetida y así optimizar la competencia de los pacientes, médicos y otras personas involucradas. Hay una gran cantidad de materiales disponibles. Un ensayo clínico reciente sobre el uso de un estuche inteligente para autoinyectores de epinefrina mostró una mayor satisfacción relacionada con una disminución de la ansiedad entre los pacientes que usaban el dispositivo. Además, los participantes informaron sobre una mejor adherencia al transporte del inyector y mejor participación en el manejo de la anafilaxia. A pesar de estos resultados prometedores, las investigaciones futuras deben incluir ensayos clínicos prospectivos que evalúen la mejora del resultado clínico de los pacientes anafilácticos en el contexto de las herramientas de salud móviles.
Seguimiento de la alergia a los insectos himenópteros
Requisitos
- Diagnóstico anterior de hipersensibilidad a uno a o varios insectos himenópteros mediante visita presencial con especialista.
- Disposición de teléfono o Internet.
- No sufrir ninguna discapacidad que impida usar ninguno de estos sistemas.
- El paciente menor de <18 años debe estar acompañado por un progenitor o persona responsable.
- Consentimiento verbal o escrito del paciente o tutor legal, que debe reflejarse en la historia clínica. Actualmente la normativa no exige el consentimiento por escrito.
Fase de preparación
Envío de correo electrónico o mensaje de texto en aplicación segura al menos 1 semana antes con:
- Fecha y hora de la visita.
- Cuestionario de Calidad de vida en alérgicos a veneno de himenópteros (HiCAVi), con instrucciones de su cumplimentación el mismo día de la consulta.
- Instrucciones para disponer en el momento de la consulta del cuestionario HiCAVi ya cumplimentado, su autoinyector de epinefrina, y el plan de acción en el caso de picadura por un insecto himenóptero
- Valoración de pruebas complementarias, si estas han sido solicitadas en la visita presencial anterior.
Esta fase puede estar dirigida a una visita de revisión ya programada o a una visita solicitada por el propio paciente para resolver dudas o abordar una nueva reacción por picadura de insecto himenóptero
El departamento de alergia deberá disponer de un servicio de mensajería segura para que el paciente pueda solicitar una visita en cualquier momento.
Consulta telemática
Se realiza mediante llamada telefónica o plataforma para videoconsultas. Se aconseja realizar consultas síncronas aunque la disposición de consultas asíncronas puede ayudar a mejorar la accesibilidad del sistema y su usabilidad para el paciente. Comenzar siempre la consulta telemática presentándonos. Durante el su desarrollo de la consulta se abordarán los siguientes aspectos:
Anamnesis se evalúan:
- Historia clínica: anamnesis y posible Identificación del insecto.
- 1 Diferenciar Tipo de Reacción: Local/Local Extensa/Sistémica (Grados I-IV de Muller y 1-3 de EAACI).
- 2 Tipo de insecto (idenficarlo, si es posible): ¿Avispa/Abeja/Otro?
- 3 Estación del año y entorno donde sucedió la picadura (rural, urbano, comida, piscina, deporte, etc.).
- 4 Número de picaduras.
- 5 Sitio de picadura en el cuerpo.
- 6 Sitio de picadura en el cuerpo.
- 7 Intervalo de tiempo entre la picadura y el inicio de síntomas.
- 8 Tipo de síntomas presentados.
- 9 Tratamiento administrado.
- 10 Algoritmo REMA*
- 11 Riesgo de nuevas reacciones:
- Frecuencia de exposición a himenópteros.
- Tipo de reacción previa sufrida.
- Factores que se asocian a la mayor gravedad.
- 1 En relación con el paciente: picadura de avispa, sexo masculino, edad > 40 años, mastocitosis o síndrome de activación mastocitaria clonal, triptasa sérica elevada y déficit de PAF-acetilhidrolasa.
- 2 Con relación a picadura previa: intervalo rápido entre picadura e inicio de síntomas y ausencia de síntomas cutáneos.
- Con relación al tratamiento: retardo en el uso de epinefrina y mantener al sujeto en bipedestación.
Solicitud de pruebas de forma diferida:
Si reacción generalizada con la picadura de un himenóptero y en algunos pacientes con reacciones locales extensas, con alta exposición y/o mala calidad de vida, con vistas a valorar la indicación de inmunoterapia.
No está indicado el estudio predictivo en pacientes con miedo a reacciones, o con familiares alérgicos, ya que es frecuente la positividad de pruebas cutáneas y/o IgE específica en sangre en personas no alérgicas.
- 12 Triptasa.
- 13 Pruebas cutáneas.
- 14 IgE total e IgE específica venenos.
Adhesión terapéutica: En el caso de VIT, si está recibiendo la inmunoterapia:
- Lugar de administración: Hospitalaria/Extrahospitalaria.
- Frecuencia:
- Dosis iniciales: semanales
- Dosis mantenimiento: mensuales, bimensuales, otra frecuencia.
Técnica de uso de autoinyector de epinefrina: Visualización de la técnica de uso del autoinyector de epinefrina de paciente (o la persona responsable) y corrección de errores detectados. Exige el uso de plataforma de videoconsulta. Mostrar vídeos o realización por parte de profesional sanitario.
Tratamiento con fármaco biológico en pacientes con mala tolerancia a vacuna (si pertinente): Interrogar sobre posibles efectos adversos inmediatos y tardíos, cumplimiento de las dosis, deseo de administración hospitalaria o domiciliaria y registro de número de dosis administradas desde inicio o última revisión. La disposición de sistemas de recordatorios a los pacientes con las fechas recomendadas de administración puede mejorar la adhesión.
Tratamiento con inmunoterapia específica (si pertinente): Interrogar sobre posibles reacciones inmediatas y tardías (locales y sistémicas), cumplimiento de las dosis, administración en centro médico y registro de número de dosis administradas desde inicio o última revisión. La disposición de sistemas de recordatorios a los pacientes con las fechas recomendadas de administración puede mejorar la adhesión.
Factores agravantes potenciales: Interrogatorio sobre posibles cofactores exacerbantes de reacción adversa a inmunoterapia frente a veneno de himenópteros o de una anafilaxia en el caso de picadura de insectos.
Programación de la siguiente visita: Programar la próxima cita en función del resultado de la consulta actual, si se ha realizado pruebas previamente o si se las tuviera que realizar:
1ª consulta: En pacientes que la 1ª consulta ha sido la inicial, realizar pruebas cutáneas y analítica para ser evaluadas bien presencialmente o bien telemática en el plazo de 1 mes después de la 1ª visita.
Consultas sucesivas: En el caso de recibir VIT: 1 consulta anual telemática, valorando los mismos aspectos que en la primera consulta.
- Dentro de esta programación pueden solicitarse pruebas complementarias si se considera necesario y que el paciente podrá aportar en una próxima consulta telemática o presencial. Asegurar al menos una visitas presenciales anual.
- Tras un ingreso hospitalario o visita a urgencias por una anafilaxia secundaria a picadura de insecto es recomendable una consulta telemática dentro de los primeros 30 días, dependiendo del contexto clínico y social.
La consulta remota debe quedar siempre reflejada en la historia clínica del paciente. Finalizar siempre la consulta preguntando si queda alguna pregunta por responder.
Consultas asíncronas: Aunque se aconseja realizar consultas síncronas, la disposición de consultas asíncronas puede ayudar a mejorar la accesibilidad del sistema y su usabilidad para el paciente. En caso de optar por esta modalidad debe disponerse siempre de un correo electrónico seguro con dirección de correo electrónico corporativa. A través de esta vía pueden enviarse al paciente:
- Cuestionario HiCAVi
- Informes clínicos actualizados.
- Planes de tratamiento nuevos.
- Aplicaciones recomendadas.
- Copias de analíticas del paciente.
Algoritmo REMA:
- Sexo: Hombre +1; Mujer -1
- Síntomas clínicos:
- Ausencia de urticaria o angioedema +1
- Urticaria y/o angioedema -2
- Presíncope y/o síncope +3
- Presíncope y/o síncope +3
- < 15 ng/mL -1
- ≥ 25 ng/mL +2
- Puntuación < 2: Baja probabilidad de SAMc
- Puntuación > 2: Alta probabilidad de SAMc
Sensibilidad: 0,92; Especificidad: 0,81; Valor predictivo positivo: 0,89; Valor predictivo negativo: 0,87.
Aplicaciones y páginas web de apoyo a la consulta telemática de alergia al veneno de los himenópteros
Documento de recomendaciones y algoritmo: Alergia a himenópteros: Recomendaciones y algoritmos de práctica clínica de la Sociedad Española de Alergología e Inmunología Clínica. Actualización. 2021.
Matricardi PM, Dramburg S, Alvarez-Perea A, Antolín-Amérigo D, Apfelbacher C, Atanaskovic-Markovic M, et al. The role of mobile health technologies in allergy care: An EAACI position paper. Allergy. 2020 Feb;75(2):259-272. doi: 10.1111/all.13953. Epub 2019 Sep 16. PMID: 31230373.
Hernandez‐Munoz LU, Woolley SI, Luyt D, et al. Evaluation of al ‐lergisense smartphone tools for adrenaline injection training.IEEE J Biomed Health Inform. 2017;21:272‐282.
Fernandez‐Mendez F, Saez‐Gallego NM, Barcala‐Furelos R, et al. Learning and treatment of anaphylaxis by laypeople: a simulation study using pupilar technology.Biomed Res Int. 2017;2017:9837508.
Cardona V, Luengo O, Labrador‐Horrillo M, et al. First clinical trial with a medical device for anaphylaxis management. J Allergy Clin Immunol. 2018;2:141. Supplement, page AB149.
Sala-Cunill A, Luengo O, Curran A, Moreno N, Labrador-Horrillo M, Guilarte M, Gonzalez-Medina M, Galvan-Blasco P, Cardona V. Digital technology for anaphylaxis management impact on patient behaviour: A randomized clinical trial. Allergy. 2021 May;76(5):1507-1516. doi: 10.1111/all.14626. Epub 2020 Nov 4. PMID: 33043475.
Acta de reunión del Comité de Inmunoterapia el 29 de Enero 2010.
![]() Contenido disponible sólo para socios.
Contenido disponible sólo para socios.
Instrucciones para las votaciones para la renovación de cargos de la Junta Directiva
Octubre de 2022
![]() Contenido disponible sólo para socios.
Contenido disponible sólo para socios.
¿Cómo saber si soy alérgico a las picaduras de abejas y avispas?
La alergia al veneno de himenópteros (abejas, avispas, etc.) no es una enfermedad genética o de nacimiento, sino que se puede desarrollar a lo largo de la vida tras haber sufrido picaduras de estos insectos y haberse sensibilizado a ellos. El estudio alergológico está indicado en pacientes que, o bien han sufrido una reacción generalizada con alguna de estas picadura, o que presentan reacciones locales extensas y tienen una alta exposición o mala calidad de vida, con el objetivo de demostrar la presencia de sensibilización específica mediada por IgE frente al veneno del insecto responsable y valorar si son candidatos a recibir una inmunoterapia con alérgenos (vacuna). Por lo tanto, no está indicado el estudio predictivo ni preventivo en pacientes con miedo a las reacciones o con antecedentes familiares de esta alergia.
Para realizar un diagnóstico correcto, se disponen de una serie de procedimientos que explicamos a continuación:
Historia clínica
Es la herramienta fundamental. Los síntomas presentados con la picadura permiten conocer el tipo de reacción sufrida. Es decir, si se trató de una reacción local normal, local extensa, sistémica o incluso si pueden existir otras enfermedades asociadas como los síndromes de activación mastocitaria. Debe recogerse el número y la zona de las picaduras recibidas, el intervalo de tiempo entre la picadura y el inicio de los síntomas y el tratamiento que se administró en ese momento. Otro aspecto muy importante es la identificación del insecto picador. En algunas ocasiones puede parecer más evidente, aunque en otras es posible que sea ambiguo o realmente difícil. El entorno en el que se produce la picadura puede ayudar a ello, sobre todo con respecto al lugar donde sucedió, época del año, comportamiento del insecto, alimentos cercanos, persistencia del aguijón tras la picadura o presencia cercana de nidos o de colmenas. Es posible que esta información pueda sugerir el género del himenóptero, si se trataba de una avispa (Vespula, Dolichovespula, Vespa, Polistes), una abeja (Apis) o un abejorro (Bombus), entre los más habituales. Incluso, en el caso de que se pudiera haber recogido el insecto que picó, se podría aportar el ejemplar en la consulta.
El cuestionario de calidad de vida (HiCaVi), validado por nuestro comité de la SEAIC, permite evaluar este aspecto en este grupo de pacientes y apoyar la indicación de tratamiento con inmunoterapia en algunos casos.
Pruebas cutáneas
Se realizan de dos tipos: Intraepidérmicas o skin prick test, que son similares a las que se hacen en el estudio de pólenes y de otros alérgenos respiratorios ; e intradérmicas, a concentraciones crecientes seriadas. Su positividad es suficiente para demostrar sensibilización.
Pruebas de laboratorio
Mediante una analítica de sangre se pueden medir las IgE específicas frente a venenos completos, que son los anticuerpos que una persona puede generar después de recibir picaduras. Se consideran positivas a partir de 0,1 kUA/L.
El conocido como diagnóstico molecular permite detectar anticuerpos frente a alérgenos concretos para conocer la clase de proteínas que han podido causar la alergia. Es útil en el caso de que varios venenos sean positivos, con el fin de poder diferenciar entre si estamos sensibilizados de forma primaria a uno solo, a varios a la vez (cosensibilización) o si es por el fenómeno de reactividad cruzada (que es la positividad de varios pero por la composición parecida entre ellos).
El uso de otras técnicas de laboratorio más complejas como el CAP-Inhibición o el test de activación de basófilos (TAB) permiten aumentar la precisión y poder llegar a un diagnóstico definitivo.
Además, en todo paciente que haya sufrido una anafilaxia debe solicitarse una triptasa basal, que es una proteasa que puede estar elevada en algunas patologías del sistema inmunitario.
La prueba de exposición mediante repicadura controlada con el propio insecto no está indicada como método diagnóstico por motivos éticos, pero sí es un procedimiento utilizado en pacientes que ya están recibiendo una vacuna y que tiene como objetivo comprobar la eficacia de este tratamiento.
En el caso de pacientes con una historia de una reacción sistémica y un estudio temprano negativo, hay que repetir las pruebas aproximadamente 1-2 meses después, ya que existe un periodo de tiempo en el que pueden darse falsos negativos. Sin embargo, en un 15% de los pacientes con una historia sugerente de alergia no se llega a detectar IgE específica frente a venenos. Igualmente, es importante señalar que los resultados de estas pruebas no se correlacionan con la gravedad de la picadura ni con el riesgo de tener una nueva reacción generalizada posterior.
Finalmente y teniendo en cuenta lo anterior, queda de manifiesto la relevancia de ser valorado por un médico alergólogo, quien brindará a sus pacientes el diagnóstico más preciso y los mejores cuidados.
Jesús Macías Iglesias
Médico Especialista en Alergología
Miembro del Comité de Alergia a Himenópteros y Mastocitosis de la SEAIC
Bibliografía: Comité de Alergia a Himenópteros de la SEAIC. Algoritmo básico: Alergia al veneno de los himenópteros. En: Alergia a Himenópteros: Recomendaciones y algoritmos de práctica clínica de la Sociedad Española de Alergología e Inmunología Clínica. Actualización. Majadahonda (Madrid): ERGON; 2021. 11-21. ISBN: 978-84-18576-24-9
La alergia a veneno de himenópteros, ¿se cura?
Se estima que entre el 56-94 % de la población general padecerá una picadura de himenóptero (abejas y avispas). Según algunos estudios epidemiológicos, en Europa entre el 0,3 y el 7,5 % de la población adulta, y el 3,4 % de los niños, puede padecer una reacción alérgica generalizada tras la picadura de un avispa o abeja, y entre el 2,4-26,4% podrían presentar reacciones alérgicas locales. La población rural presenta un riesgo superior por el hecho de estar más expuesta a las picaduras de estos insectos.
El tratamiento principal para las personas alérgicas es la inmunoterapia (IT) con veneno de himenóptero, también conocida como “vacuna para la alergia”. La IT consiste en administrar de forma subcutánea pequeñas cantidades del alérgeno de forma gradual (fase de inicio y de mantenimiento) para que el sistema inmunológico se “acostumbre” y reduzca su reacción.
La eficacia de la inmunoterapia específica, o vacunación con extractos de veneno de himenópteros, está ampliamente demostrada. La IT a veneno de himenópteros es muy efectiva para reducir los síntomas alérgicos y mejorar la calidad de vida de las personas sensibilizadas alérgicas a estos insectos. Actualmente es el único tratamiento capaz de prevenir futuras reacciones sistémicas, y está indicada en niños y adultos que hayan padecido alguna reacción generalizada moderada o grave, con síntomas cutáneos y respiratorios o cardiovasculares, y siempre que se demuestre un mecanismo dependiente de la Inmunoglobulina E (IgE). La IT también se puede considerar en adultos con solo síntomas cutáneos, pero con alto riesgo de exposición y/o empeoramiento de su calidad de vida. La duración convencional del tratamiento es de 3 a 5 años. La eficacia de la inmunoterapia varía de persona a persona, pero en general se ha demostrado que es altamente efectiva hasta en un 97% de los casos, consiguiendo la reducción de los síntomas y prevención de reacciones graves. El efecto terapéutico es duradero, de modo que incluso 10 años después de la finalización de la IT alrededor del 90 % de los pacientes sigue estando protegido.
Es importante tener en cuenta que la IT es un tratamiento a largo plazo que requiere un compromiso y seguimiento adecuados. Debe ser administrada bajo la supervisión de alergólogos en una unidad de inmunoterapia y se realiza en etapas, comenzando con dosis bajas e incrementándolas gradualmente hasta llegar al mantenimiento (dosis fija mensual o cada dos meses). Además, es fundamental seguir tomando precauciones para evitar picaduras, como usar ropa protectora y evitar áreas donde suelen encontrarse estos insectos. Sin embargo lo más importante es portar un kit de emergencia con adrenalina auto inyectable hasta que se alcance el mantenimiento con la vacuna.
Javier Pereira
Médico Especialista en Alergología
Miembro del Comité de Alergia a Himenópteros y Mastocitosis de la SEAIC
Administración de inmunoterapia subcutánea: mucho mas que una inyección subcutánea: La Enfermera de Alergología te lo explica.
Cuantas veces nos han preguntado “¿Eres la enfermera/o de alergia? ¿La que pone las vacunas no?”.
 Pues bien, es el momento de afirmar, que la administración de inmunoterapia (IT) subcutánea no solo consiste en el procedimiento de administración del alérgeno en dosis crecientes al paciente por vía subcutánea, sino que es un proceso donde se realiza previamente una valoración integral del paciente.
Pues bien, es el momento de afirmar, que la administración de inmunoterapia (IT) subcutánea no solo consiste en el procedimiento de administración del alérgeno en dosis crecientes al paciente por vía subcutánea, sino que es un proceso donde se realiza previamente una valoración integral del paciente.
El paciente acude a nuestra consulta con la incertidumbre ante lo desconocido, a pesar de haber recibido información el día de la prescripción del tratamiento por el alergólogo/a, sobre el procedimiento y sus riesgos.
Es importante que nos presentemos, que conozca nuestro nombre, y le indiquemos que somos las enfermeras/os responsables de la administración del tratamiento. Es muy importante que el paciente se encuentre tranquilo.
Así mismo, procederemos a resolver aquellas dudas que pueda tener acerca de la inmunoterapia (IT) específica de alergia, además de informarle que este tratamiento consta de dos fases:
- Fase de Inicio: Donde se irá incrementando de forma periódica la dosis/concentración de la vacuna, comprobando la tolerancia a la misma. En esta fase deberemos preguntar siempre si han tolerado bien la dosis anterior y si han sufrido algún tipo de reacción en su domicilio (reacción tardía).
- Fase de Mantenimiento: Donde se habrá alcanzado la dosis terapéutica que se continuará administrando de forma periódica.
Respecto a la administración del tratamiento, como responsables de su administración, deberemos comprobar siempre:
- Que la vacuna que nos entrega el paciente es la que ha prescrito su alergólogo.
- Que corresponde con el nombre del paciente, ya que están identificadas nominalmente.
- La fecha de caducidad.
- Que se ha conservado en nevera (entre 2 y 8 ºC teniendo especial cuidado que no se congele, pues se inactiva y pierde sus propiedades terapéuticas), y trasportada en bolsa térmica .
Procederemos a realizar la valoración de enfermería, recogiendo información sobre su estado de salud:
- Si se encuentra sin síntomas de infección activa (fiebre).
- Si no está presente un episodio agudo (crisis) de su enfermedad alérgica: asma mal controlada o rinoconjuntivitis alérgica.
- Si se encuentra en tratamiento con antibióticos. En cuyo caso se postpondrá la administración hasta su recuperación .
- Si ha recibido en los últimos 7-10 dias vacunas de virus atenuados (gripe, covid…). Como norma general es el intervalo de tiempo mínimo que se recomienda para la administración de la IT específica de alergia.
A continuación procederemos a la toma de constantes vitales (tensión arterial, frecuencia cardiaca, saturación de oxígeno y temperatura) y a la administración del tratamiento de IT específica de alergia siguiendo el protocolo establecido.
Los pacientes deben saber:
- Que tras la administración de su vacuna deben estar un tiempo mínimo de 30 minutos en nuestro servicio de alergia (o Centro de Salud), con el fin de comprobar que ha tolerado bien su IT, y que no han aparecido reacciones adversas inmediatas (por su seguridad).
- Que las reacciones adversas más frecuentes que pueden aparecer son: Enrojecimiento y picor (prurito) en la zona de administración.
- La presencia de síntomas como tos, falta de aire (disnea), aparición de eritemas (zonas enrojecidas en la piel), picor en palma de manos o síntomas exacerbados de su alergia deben ser comunicados inmediatamente para actuar de manera precoz.
- Que la IT especifica de alergia NO sustituye al tratamiento pautado por su alergólogo/a en referencia a antihistamínicos, colirios, inhaladores o nebulizadores nasales. Es un tratamiento conjunto.
- Que no deben practicar ejercicio físico intenso, coger peso, ir a saunas/piscinas cubiertas (ambientes húmedos y cargados) al menos en las 4 primeras horas de la administración de ITSC.
- Que deben informar de la aparición de reacciones tardías (en su domicilio): Aumento de eritema en zona de administración (recomendaremos que se realicen fotos), o cualquier otro síntoma que hayan podido experimentar.
- Que los beneficios de la IT específica de alergia se consiguen a medio/largo plazo y por ello, es necesario que los pacientes acudan a las revisiones programadas por sus alergólogos/as, para valorar la evolución con del tratamiento y si es oportuno continuar con el tratamiento o suspenderlo.
Enterocolitis por proteínas de la dieta en adultos, ¿es realmente una entidad poco frecuente?
En los últimos años asistimos a un incremento muy importante en el diagnóstico y conocimiento de la enterocolitis inducida por proteínas de la dieta (FPIES, del acrónimo en inglés). Aunque se trata de una entidad inicialmente descrita en la edad pediátrica, cada vez observamos más casos en la población adolescente y adulta. En una encuesta realizada en EEUU en el año 2019, se observó que esta entidad puede afectar al 0.22% de la población adulta de este país, si bien desconocemos los datos en nuestro entorno.
En la población pediátrica, el cuadro clínico se caracteriza por la aparición entre 1-4 horas después de la ingesta de vómitos repetitivos, diarrea, decaimiento, flacidez, letargo y en casos severos puede acompañarse de deshidratación y shock. Los alimentos implicados habitualmente en la edad infantil son la leche soja, huevo y cereales. Sin embargo, esto varía en función de la localización geográfica ya que depende mucho de los hábitos dietéticos, por ejemplo, en nuestro país uno de los alimentos más frecuentes, después de la leche y el
huevo, es el pescado.
Por lo que respecta a la población adulta, vemos cada vez con mayor frecuencia en las consultas de Alergología, pacientes que tras la ingesta de marisco, pescado o huevo refieren la presencia de dolor abdominal de tipo cólico, acompañado de diarrea, vómitos y en ocasiones, decaimiento. En muchos casos los enfermos son diagnosticados erróneamente de gastroenteritis aguda o intoxicación alimentaria.
El hecho de que el estudio alergológico (pruebas cutáneas y determinaciones analíticas) sea negativo, así como un periodo de latencia entre la ingesta y la aparición de síntomas más largo que en la alergia mediada por IgE (alergia
típica) junto con la ausencia de síntomas cutáneos y respiratorios, hace que sea difícil su diagnóstico. A esto se suma, que en muchas ocasiones el paciente se limita a evitar la ingesta del alimento implicado y no solicita
valoración médica. Estamos por tanto, ante una entidad infradiagnosticada, en la que la prevalencia es mucho mayor de la que se presupone.
A toda esta complejidad se suma el hecho de que muchos pacientes presentan síntomas con distintos grupos de alimentos (por ejemplo: marisco y pescado, leche y huevo, etc.).
La evolución también varía en función de la edad de presentación. Si el inicio es en la infancia, la evolución es favorable alcanzando la tolerancia con el paso del tiempo, sin embargo, cuando este cuadro aparece en la edad adulta tiende a la cronificación.
En la actualidad no existen biomarcadores que apoyen el diagnóstico, por lo que este se realiza en base a unos determinados síntomas (que varían en función de la edad de presentación) con un amplio diagnóstico diferencial.
Debido a esto, es muy importante que el médico sea conocedor de esta patología para poder llegar a un diagnóstico correcto. En los casos en los que el diagnóstico no esté claro, se puede recurrir al test de exposición controlado,
que debe realizarse siempre en un medio hospitalario con el material necesario y personal entrenado, prácticas habituales en las Consultas de Alergología.
El tratamiento se basa en la evitación del alimento o alimentos implicados y para el episodio agudo se recomienda la reposición de líquidos (en muchos casos por vía intravenosa) y el ondasetrón, que al ser un antagonista selectivo del receptor de la serotonina (5-HT3) en el intestino resulta muy eficaz para paliar los vómitos y la diarrea. La adrenalina no está indicada porque el mecanismo inmunológico subyacente no está mediado por la IgE.
Además, se recomienda seguimiento alergológico para valorar la posible aparición de nuevos alimentos implicados o confirmar si se ha alcanzado la tolerancia, a través de los test de exposición controlada.
Aunque en los últimos años ha aumentado considerablemente el número de publicaciones científicas sobre esta patología, son necesarios más estudios que ayuden a confirmar la verdadera prevalencia de esta entidad, así como para conocer los mecanismos inmunológicos subyacentes y el desarrollo de biomarcadores diagnósticos.
Ana Entrala Bueso. Hospital Paz Research Institute (IdiPaz). Madrid
Purificación Gonzalez-Delgado. Hospital General Universitario. Alicante
Vacunarte si tienes asma o asma grave puede cambiar tu salud
La vacunación como herramienta esencial
La vacunación es una de las medidas de salud pública con más impacto, más eficaces y coste-efectivas para prevenir enfermedades que representan una causa importante de hospitalización y muerte a nivel mundial.
Las campañas de vacunación masiva suponen una estrategia de prevención que incluye no sólo a los individuos vacunados, contribuyendo a la inmunidad colectiva, reduciendo la propagación de patógenos y protegiendo a los grupos más vulnerables (niños, ancianos y personas con comorbilidades)
En las personas con asma —y en especial en quienes tienen asma grave— las infecciones respiratorias (gripe, neumonía, COVID-19, Virus respiratorio sincitial (VRS), etc.) pueden provocar exacerbaciones, o crisis de asma, que empeoran la función pulmonar, reducen la calidad de vida y pueden requerir ingreso hospitalario o incluso representar riesgo vital. Protegerse mediante las vacunas recomendadas es una estrategia simple, segura y poderosa para reducir ese riesgo.
¿Por qué las personas con asma y asma grave son más vulnerables?
El asma grave suele cursar con inflamación bronquial sostenida, niveles de medicación más altos y, en algunos casos, tratamiento con corticoides sistémicos o terapias biológicas. Estos factores pueden alterar las defensas respiratorias frente a virus y bacterias, facilitando infecciones más severas y aumentando la probabilidad de exacerbaciones. Las guías actuales (Guía Española para el Manejo del Asma (GEMA), y la Iniciativa Global para el Asma (GINA) subrayan la importancia de prevenir infecciones en asmáticos como parte del manejo integral.
Impacto de las infecciones respiratoria en el control del asma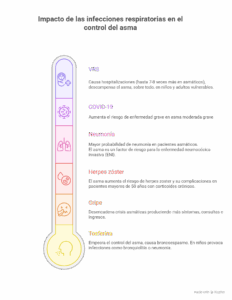
Qué vacunas se recomiendan para personas con asma o asma grave (tabla resumen)
A continuación, se expone una tabla resumen clara y práctica para pacientes, según indicaciones habituales en España:
| Vacuna | Recomendación | Motivo / Beneficio | Fuente |
| Gripe estacional | Anual — recomendada en asmáticos (especialmente moderado/grave) | Evita gripe que puede desencadenar exacerbaciones y hospitalizaciones. Es una estrategia coste-efectiva | Ministerio de Sanidad / Calendario 2025. (Ministerio de Sanidad) |
| Neumocócica (PCV20 / PCV13 + PPSV23 según caso) | Recomendada en asma grave; valorar en asma con tratamiento corticoideo. En España se suele emplear la vacuna conjugada de 20 serotipos (PCV20) en adultos con asma grave, siguiendo las indicaciones de Pediatría y Salud Pública. | Protege frente a neumonía y ENI; reduce riesgo de complicaciones respiratorias | Documentos técnicos y GEMA 5.5. (separ.es) |
| COVID-19 | Completar pauta y refuerzos según indicación (grupos de riesgo) | Reduce hospitalización, UCI y mortalidad por SARS-CoV-2 | Recomendaciones SNS / campañas 2024–25. (Ministerio de Sanidad) |
| VRS (vacuna para adultos / profilaxis en lactantes) | Indicada en mayores de 60 años, con comorbilidades; profilaxis (nirsevimab) en lactantes de riesgo | Previene hospitalizaciones por VRS, protege a bebés y a adultos vulnerables | AEP / calendario infantil / novedades VRS. (vacunasaep.org) |
| Herpes zóster (HZ/su, 2 dosis) | Recomendado en adultos ≥50 con condiciones de riesgo (incluido asma corticodependiente) | Evita zóster y neuralgia postherpética que empeoran la calidad de vida | Recomendaciones clínicas y documentación técnica. (Ministerio de Sanidad) |
| Tosferina (dTpa) | Una dosis de recuerdo en adultos no vacunados en la adolescencia o según historia vacunal | Evita tosferina que puede desencadenar broncoespasmos y empeorar el asma
Reduce el riesgo de enfermedad grave relacionada con esta enfermedad |
Calendario / recomendaciones de vacunación. (Ministerio de Sanidad) |
| Otras vacunas del calendario vacunal | Mantener al día según edad y situación clínica | Protección general que evita enfermedades que podrían complicar el asma | Calendario de vacunaciones SNS 2025. (Ministerio de Sanidad) |
*Elaboración propia
Nota: la elección del tipo de vacuna y el momento de la vacunación deben decidirse con el profesional sanitario (medicina de familia, neumología o alergología, medicina preventiva) según edad, tratamiento (corticoides, biológicos), historial vacunal y comorbilidades.
Consideraciones especiales en asma grave
- Asma grave no controlada: las personas con asma grave no controlada (tratamientos escalón 5–6, uso prolongado de corticoides orales o frecuentes exacerbaciones) tienen una vulnerabilidad mayor y son prioridad para las vacunas indicadas. GEMA 5.5 y GINA instan a integrar la vacunación en el plan de cuidados del asmático grave. (separ.es)
- Tratamientos biológicos (mAbs): en general no están contraindicadas las vacunas actualmente, con excepción de los virus vivos atenuados (varicela, triple vírica, fiebre amarilla…) a los cuales se debe vacunar el paciente previo al inicio del tratamiento biológico. Consulta las recomendaciones clínicas con tu enfermera de referencia ya que algunas precisan gestionar tiempos (p. ej. espaciar 5–7 días entre vacunación y administración de los biológicos)
- Corticoides orales crónicos: aumentan el riesgo de algunas infecciones (p. ej. herpes zóster), por lo que la vacunación frente a HZ y otras infecciones es especialmente importante.
- Niños con asma grave: en lactantes/menores de 2 años existen estrategias de protección frente al VRS (profilaxis con nirsevimab en grupos de riesgo) y la vacunación infantil del calendario debe mantenerse estrictamente. (vacunasaep.org)
En el caso de la vacunación frente al neumococo en niños la Asociación Española de Pediatría (AEP) recomienda en asma ampliar la cobertura a la vacuna polisacárida 23 valente (en vacunados previamente con 13 o 15 valente)
En niños con asma grave no controlado la infección por SARS-CoV-2 podría ser más grave, por lo que se debe valorar su inmunización en este casos.
Qué dicen las guías y autoridades
- GEMA 5.5 (Guía Española para el Manejo del Asma, 2025): destaca la prevención de exacerbaciones como objetivo clave y apoya integrar la vacunación en el manejo del asmático. (separ.es)
- GINA (Global Initiative for Asthma): la guía internacional recalca la importancia de prevenir factores precipitantes de exacerbaciones, incluyendo infecciones prevenibles por vacuna; su estrategia 2024–2025 actualiza el enfoque del manejo integral. (Global Initiative for Asthma – GINA)
- Consejo Interterritorial / Ministerio de Sanidad (Calendario 2025): define los grupos de riesgo y el calendario común de vacunación (gripe, neumococo, COVID, etc.) aplicable a personas con enfermedades respiratorias crónicas. (Ministerio de Sanidad)
Vacúnate y cuida tu asma
Vacunarte es una decisión activa para proteger tu respiración y tu vida diaria. Las vacunas recomendadas reducen exacerbaciones, evitan ingresos y te ayudan a mantener un mejor control del asma. Su uso generalizado puede reducir la carga de enfermedad y mejorar tu calidad de vida. Consulta con tu médico o enfermera cuáles son las vacunas que te corresponden, revisa tu historial vacunal y aprovecha cada temporada (por ejemplo, la campaña de gripe) para actualizar tu protección. Vacunarte no solo te protege a ti, sino también a los que te rodean.
¡Vacúnate hoy y respira con más tranquilidad mañana!
Bibliografía
- De Miguel-Díez J, Torres-Castro R, Sanz Herrero F, Menéndez Villanueva R, Solís Gómez B, Quirós Fernández S, Pérez Rojo R, Mora Cuesta VM, Entrenas Castillo M, Serrano Fernández L, Cabrera Martínez MM, Mediano O, García-Ortega A, García Rivero JL, de la Rosa-Carrillo D. SEPAR. Recomendaciones de la SEPAR sobre la vacunación de pacientes respiratorios crónicos. Arch Bronconeumol. 2025 Jun 17: S0300-2896(25)00218-2. Doi: 10.1016/j.arbres.2025.06.005.
- Álvarez-Gutiérrez FJ, Blanco Aparicio M, Casas Maldonado F, Plaza V, Soto Campos G, González-Barcala FJ, et al. Documento de consenso de asma grave. Actualización 2025. Open Respiratory Archives. 2025; 7:100486. Doi: 10.1016/j.opresp.2025.100486.
- GEMA 5.5. Guía Española para el Manejo del Asma. 2025. Sociedad Española de Alergología/SEPAR (actualización GEMA 5.5). Disponible en: https://www.separ.es/gema-5.5-asma.
- Global Initiative for Asthma (GINA). GINA Strategy Report 2024/2025. 2024–2025. Disponible en: www.ginasthma.org. (Global Initiative for Asthma – GINA)
- Ministerio de Sanidad. Calendario de vacunación e inmunizaciones a lo largo de toda la vida. Calendario recomendado 2025. Madrid: Ministerio de Sanidad; 2025. Disponible en: Ministerio de Sanidad
- AEP / Vacunas AEP. Recomendaciones y calendario 2025 (incluye recomendaciones sobre nirsevimab y VRS en lactantes). 2025.Disponible en: vacunasaep.org
- Cates CJ, Rowe BH. Vaccines for preventing influenza in people with asthma. Cochrane Database Syst Rev. 2013;(2):CD000364. DOI: 10.1002/14651858.CD000364.pub4-
- Walters JAE, Tang JN, Poole P, Wood-Baker R. Pneumococcal vaccines for preventing pneumonia in chronic obstructive pulmonary disease. Cochrane Database Syst Rev. 2017;(1):CD001390. DOI: 10.1002/14651858.CD001390.pub4
- Villar-Álvarez F, Rosa-Carrillo D, Fariñas-Guerrero F. Vacunación en el paciente respiratorio adulto, ¿bailamos? Vacunas. 2023;24(2):150–157. Disponible en: https://doi.org/10.1016/j.vacun.2023.04.005
- Desvaux-García M, Martínez-Calvo FF, López-Campos M, Viñas V. Observational study of the first month of the influenza vaccination campaign in patients followed up for asthma in 2019 and 2020. Rev Pediatr Aten Primaria. 2022;24:e81–e85. Disponible en: http://scielo.isciii.es/scielo.php?script=sci_arttext&pid=S1139-76322022000100012&lng=es&tlng=es.
Autoras:
Mónica Martín Gómez (enfermera Servicio de Alergología, Hospital Universitario Puerta de Hierro Majadahonda, Madrid)
- Carmen Sánchez Fernández (enfermera, Servicio de Alergología, Hospital Clínic Barcelona)
En colaboración con el Grupo de Respiratorio del Comité de Enfermería de la Sociedad Española de Alergología e Inmunología Clínica)
Recomendaciones para niños alérgicos y con inmunodeficiencias durante la pandemia COVID-19
En el número especial del Pediatric Allergy and Immunolgy del mes de abril de 2020, a causa de la pandemia COVID-19, aparece esta revisión firmada por destacados especialistas en alergia pediátrica con una serie de recomendaciones a tener en cuenta de cara al manejo del paciente alérgico y/o asmático pediátrico en esta pandemia mundial: Brough, H.A., Kalayci, O., Sediva, A., Untersmayr, E., Munblit, D., Rodriquez del Rio, P., Vazquez‐Ortiz, M., Arasi, S., Alvaro‐ Lozano, M., Tsabouri, S., Galli, E., Beken, B. and Eigenmann, P.A. (2020), Managing childhood allergies and immunodeficiencies during respiratory virus epidemics – the 2020 COVID‐19 pandemic. Mas información aquí
Aunque cualquier persona es susceptible de contagiarse de COVID-19, la edad es el principal factor de riesgo para desarrollar una infección grave1. Afortunadamente, los niños son el rango de población menos afectada2, pero debe garantizarse la atención de otras patologías que puedan presentar.
Las enfermedades alérgicas y el asma son las enfermedades crónicas más comunes en la población infantil3. Con los datos publicados hasta el momento, no hay evidencias de que la alergia aumente el riesgo de enfermedad grave, y solo las inmunodeficiencias y el asma grave mal controlada son factores de riesgo4, por lo que el control del asma tiene que ser óptimo.
Estos son los 6 puntos a tener en cuenta en el manejo del paciente pediátrico con alergia o inmunodeficiencia que expone la revisión citada:
- El alergólogo/a debe buscar el mejor control de los síntomas, instruir al paciente en las recomendaciones de higiene y aislamiento social, y guiar y apoyar al paciente y su familia ante esta situación de incertidumbre.
- Cuando sea posible, deben evitarse los desencadenantes de los síntomas. La alergia estacional que se presentan en primavera puede cursar con asma. A partir del 26 de abril se permita la salida al exterior de niños hasta 14 años de edad, y es aconsejable que en estas salidas los alérgicos al polen de gramíneas eviten zonas ajardinadas.
- Es importante diferenciar los síntomas de alergia de los signos de inicio de infección. Cuando los síntomas se deben a la alergia predominan el picor nasal, ocular, estornudos… Estos empeoran al contactar con el desencadenante y suelen remitir con antihistamínicos. No hay fiebre salvo complicaciones como sinusitis aguda. El asma tampoco cursa con fiebre, y suele mejorar con broncodilatadores.
Sin embargo, en la infección por COVID-19 hay síntomas generales como fiebre, malestar, abatimiento, problemas digestivos y suelen aparecer de manera más progresiva.
- Tratamiento de acuerdo con las guías habituales. No hay evidencia de que el tratamiento habitual de la alergia y el asma (antihistamínicos, broncodilatadores o antileucotrienos) aumenten el riesgo de enfermedad grave. Por lo tanto, se recomienda mantener el tratamiento que tengan indicado para lograr un adecuado control de síntomas.
En el caso del tratamiento con corticoides inhalados, no existen datos de que este tratamiento modifique la susceptibilidad ni la gravedad del COVID-19. Los niños padecen frecuentemente infecciones respiratorias por otros virus como VRS o rinovirus, que predisponen a la hiperreactividad bronquial, y se tratan con corticoides inhalados de forma habitual, sin haberse observado aumento de neumonías o empeoramiento del pronóstico.
Cabe destacar que los fármacos biológicos se han convertido en terapias habituales en muchos pacientes. Aunque no existe una actuación común, el grupo de expertos de la EAACI recomienda mantener el tratamiento biológico en pacientes sanos, y suspenderlo en paciente infectados por COVID-19 hasta la resolución del cuadro.
Se debe evitar la utilización de nebulizadores, ya que generan aerosoles que pueden provocar la difusión del virus. La administración de broncodilatadores debe realizarse usando dispositivos MDI presurizados con espaciador.
5.- Los niños con inmunodeficiencias tienen un riesgo potencial de padecer una enfermedad más grave. En ellos es aún más importante mantener su tratamiento crónico, incluso el inmunosupresor, y extremar las medidas de higiene y distanciamiento social.
6.- Las guías están sujetas a cambios. El conocimiento de esta infección por COVID-19 aumenta día a día, y aunque no se espera que el riesgo en niños crezca, hay que ser flexibles y estar abiertos nuevas evidencias científicas.
Olaya Alvarez García
Sección de Alergoloxía. Complexo Hospitalario Universitario de Ferrol
Comité de Alergia Infantil de la SEAIC
BIBLIOGRAFÍA
- Wu Z, McGoogan JM. Characteristics of and Important Lessons From the Coronavirus Disease 2019 (COVID-19) Outbreak in China: Summary of a Report of 72 314 Cases From the Chinese Center for Disease Control and Prevention. JAMA Published Online First: 24 February 2020. doi:10.1001/jama.2020.2648.
- CDCMMWR. Coronavirus Disease 2019 in Children — United States, February 12–April 2, 2020. MMWR Morb Mortal Wkly Rep 2020: 69. doi:10.15585/mmwr.mm6914e4.
- ENSE Encuesta Nacional de Salud España 2017 Madrid, Ministerio de Sanidad, Consumo y Bienestar Social.
- Garg S, Kim L, Whitaker M et al. Hospitalization Rates and Characteristics of Patients Hospitalized with Laboratory-Confirmed Coronavirus Disease 2019 — COVID-NET, 14 States, March 1–30, 2020. MMWR Morb Mortal Wkly Rep 2020: 69:458–464