resultados de la búsqueda: asma/wp-content/uploads/logos/Hospital Universitario Fundación Jiménez Díaz/profesionales/Sitio web no disponible
Resultados elecciones EAACI
Desde SEAIC queremos dar la enhorabuena por los resultados obtenidos en las pasadas elecciones de la EAACI. El resultado de las elecciones se puede consultar en el documento que se adjunta.
También damos la enhorabuena a la Dra. Belén de la Hoz Caballer, tras ser nombrada Adjunta a la Gerencia para la Gestión del Conocimiento en el Hospital Ramón y Cajal.
NOVEDADES
La necesidad de información y educación del paciente con patología alérgica, es una
necesidad constante que aparece reflejada en todas las guías clínicas. En este sentido
la figura de las enfermeras de los servicios de alergia es fundamental para que los
pacientes adquieran conocimientos y desarrollen habilidades para mejorar tanto su
calidad de vida como el control de su enfermedad.
Un ejemplo en este sentido, de divulgación y educación, es la entrevista que realizaron
a nuestra compañera Silvia Castro Fernández del Hospital Abente y Lago de A Coruña
en el medio digital Mundiario.
Enlace al artículo:
Pésame por el fallecimiento del Dr. José Conde
Apreciados socios:
Ayer nos enteramos de la triste noticia del fallecimiento del Dr. José Conde, quien fuera Jefe del Servicio de Alergia del Hospital Virgen Macarena de Sevilla desde su creación.
El Dr. Conde fue una persona tremendamente activa, volcada con nuestra especialidad y nuestra Sociedad. En la última etapa de su vida, supo afrontar con dignidad y estoicismo la lucha con el cáncer, como gran luchador que siempre fue. Fue muy grato escuchar sus palabras de aliento y el mensaje de ilusión por las cosas que nos dedicó en el homenaje que se le brindó en el Simposio de Logroño. Se nos ha ido un gran profesional y un gran amigo.
Desde la Junta Directiva de la SEAIC, deseamos hacer llegar nuestro más sentido pésame a su mujer Amparo, el resto de sus familiares y amigos, y a sus compañeros de profesión.
Pepe, d.e.p.
Junta Directiva de la SEAIC.
II Jornada Piel en RED y Drug Desensitization International Meeting
Apreciados socios:
Os adjuntamos información de dos eventos científicos, independientes, dirigidos y coordinados por socios de SEAIC:
– II Jornada de Piel en RED, sobre actualización en Reacciones cutáneas graves. Este año contará con la presencia de Maja Mockenhaupt y Jean Claude Roujeau, fundadores y principales impulsores de RegiSCAR.
Será el próximo 13 de Noviembre en el Hospital La Paz. Se adjunta el programa en el que figura también el sistema de inscripción y envío de comunicaciones
– Drug desensitization international meeting. 21-22 noviembre de 2014. Barcelona. También se adjunta el programa y las instrucciones para inscribirse
Un cordial saludo
Dr. Pedro Ojeda
Secretario de la Junta Directiva de la SEAIC.
![]() Programa II Jornada Piel en RED (2809 descargas )
Programa II Jornada Piel en RED (2809 descargas )
![]() Programa del Drug Desensitization International Meeting (2787 descargas )
Programa del Drug Desensitization International Meeting (2787 descargas )
Reclutamiento Alergológica 2014
Apreciados socios:
Os adjuntamos los datos relativos al reclutamiento del estudio epidemiológico 2014, de la que SEAIC es promotora y que patrocina el laboratorio FAES.
![]() Entrada restringida a socios.
Entrada restringida a socios.
Alergia a alimentos
Los alimentos son una causa creciente de alergia, sobre todo en la infancia. Las manifestaciones de una reacción alérgica a un alimento son fundamentalmente cutáneas, sobre todo urticaria y angioedema inmediatamente después de su consumo, aunque también se describen casos de empeoramiento de una dermatitis atópica. También se puede manifestar con síntomas digestivos (náuseas, vómitos, diarrea, dolor abdominal). Más raramente se describen casos de rinitis y asma por alergia a alimentos.
Un síntoma conocido, sobre todo en personas alérgicas a pólenes, es el picor en la mucosa bucal en relación con el consumo de alimentos vegetales como las frutas. Se denomina “síndrome alérgico oral” y en general no se asocia a otros síntomas. Sin embargo, en algunos casos existe riesgo de reacción intensa con hinchazón de labios y/o lengua.
En los primeros años de vida, las causas más frecuentes de alergia alimentaria son los lácteos y el huevo. A lo largo de la infancia pueden ocurrir reacciones a legumbres, frutas, frutos secos y pescados. En adultos, predominan los casos de alergia a frutas y mariscos.
———————————————–
Comunicado autoinyectores de adrenalina
La Sociedad Española de Alergología e Inmunología Clínica (SEAIC) la Sociedad Española de Inmunología Clínica, Alergología y Asma Pediátrica (SEICAP) quieren alertar del riesgo vital que puede suponer para los pacientes alérgicos graves no poder encontrar con normalidad a los autoinyectores de adrenalina, debido a los problemas de suministro que se observan en España desde principios de 2018.
![]() Comunicado Oficial Autoinyectores de Adrenalina (4363 descargas )
Comunicado Oficial Autoinyectores de Adrenalina (4363 descargas )
Videos de uso de dispositivos
La SEAIC ha iniciado la publicación de una serie de videos demostrativos que educarán en el uso de dispositivos de uso común en Alergia y Asma Bronquial (inhaladores, autoinyectores de adrenalina, vacunas sublinguales, etc).
Alergia a himenópteros
La vuelta al colegio puede suponer un riesgo para los niños alérgicos. Un tercio de las reacciones alérgicas se inician en la escuela. Las manifestaciones más frecuentes de alergia en la infancia son el asma y la alergia a alimentos.
¿Puede hacer deporte un asmático?
En general, el ejercicio físico moderado es recomendable en personas asmáticas, aunque siempre bajo un control médico adecuado. En el caso particular del asma inducida por ejercicio debe tenerse en cuenta la necesidad de unas medidas preventivas adecuadas, siguiendo las recomendaciones del médico especialista.
Vuelta al colegio
La vuelta al colegio puede suponer un problema para los niños alérgicos. Un tercio de las reacciones alérgicas se inicia en la escuela. Las manifestaciones más frecuentes de alergia en la infancia son el asma y la alergia a alimentos.
Alergia a frutos secos. Información divulgativa
LA SEAIC OFRECE INFORMACIÓN DIVULGATIVA SOBRE ALERGIA A FRUTOS SECOS
Cualquier fruto seco puede dar alergia.
Los cacahuetes ocupan el primer puesto en el contexto mundial dado su gran consumo en el continente americano y países anglosajones. En España, observamos con más frecuencia, reacciones por nueces y avellanas, esta diferencia está condicionada por los hábitos de alimentación de diferentes zonas geográficas.
La edad de presentación de alergia a frutos secos puede ser cualquiera. Lo más frecuente es que comience en la infancia, en torno a los 3-4 años, aunque sabemos que depende de la zona geográfica, costumbres, dieta, edad de introducción temprana o tardía, carga genética etc.
La causa concreta por la que aparece la alergia a alimentos es multifactorial y desconocida. Existen diferentes teorías sobre por qué la alergia alimentaria es cada vez más frecuente. Los estudios apuntan hacia una mayor prevalencia con el estilo de vida en países industrializados que conlleva un aumento de pacientes con dermatitis atópica, rinitis alérgica y asma.
La “forma de ser alérgico” a los frutos secos y su pronóstico lo marca el análisis molecular que tenemos accesible desde hace pocos años. Se puede hacer aproximaciones mediante las pruebas cutáneas, pero es en los análisis de sangre como podemos determinar “a qué proteína de los frutos secos soy alérgico”.
Los niños que son alérgicos a las proteínas de almacenamiento de los frutos secos, suelen debutar con reacciones más severas, aunque la cantidad del alimento sea pequeña. Es decir, tienen un menor umbral de tolerancia. Estas proteínas son muy estables a la temperatura (cocción), pH ácido (digestión) y mantienen su estructura a pesar de cocinar los alimentos. Incluso se ha visto que la forma de procesar los cacahuetes (tostados) puede provocar mayor alergenicidad. Estos pacientes alérgicos a proteínas de almacenamiento llegan a la edad adulta y mantienen síntomas graves con la ingesta de frutos secos, incluso con trazas.
Los pacientes alérgicos a LTP (por sus siglas en inglés proteína transportadora de lípidos), pueden debutar con alergia a frutos secos en la edad adulta y sus síntomas pueden ser más leves como picor de boca con muchos alimentos, o más graves como urticaria, broncoespasmo o anafilaxia. Estos pacientes suelen asociar alergia con cofactores (ejercicio físico intenso, alcohol, toma de antiinflamatorios, fiebre, mal estar general, menstruación, falta de sueño). Son pacientes que se sensibilizan a la familia de las rosáceas como son las frutas de hueso central como melocotón, nectarina, ciruela, cereza, manzana y, por similitud, a los frutos secos.
La LTP es muy ubicua en el reino vegetal. Los pacientes pueden presentar, por reactividad cruzada, síntomas con distintos alimentos vegetales (frutas, frutos secos, legumbres, cereales, hortalizas). Son pacientes complejos y heterogéneos. A veces, estos pacientes pueden tolerar de nuevo los alimentos que les dieron reacción, si retiramos los cofactores. Los síntomas pueden ser graves, persisten en el tiempo y presentan gran restricción dietética lo que afecta a su calidad de vida.
El paciente alérgico a frutos secos debe conocer el “perfil de su alergia” y conocer qué tipo de alimentos no puede comer. Acudir a su alergólogo para conocer en detalle su alergia y mantenerse informado es fundamental. Es importante portar siempre su medicación de rescate y estar alerta a los alimentos que consumen, especialmente fuera del domicilio, e informar siempre de su alergia a los anfitriones.
Pólenes
El polen es una partícula reproductora que emiten los órganos florales masculinos para fecundar a las flores femeninas y así comenzar la formación del fruto. Durante el periodo de polinización, una sola planta produce miles de granos de pólenes, que no se ven a simple vista. En ocasiones, la emisión de pólenes puede ser tan intensa que forme un polvo amarillento en suspensión, similar a una nube. Con el viento, el polen circula en el aire alcanzando grandes distancias, dependiendo de la naturaleza de la planta y del tamaño del polen que produce. Con la lluvia, el nivel de pólenes en suspensión desciende, aunque posteriormente puede alcanzar niveles más altos.
Las enfermedades causadas por alergia a pólenes son: conjuntivitis, rinitis y asma. Todo paciente alérgico a pólenes debe conocer a cuales es alérgico, así como las fechas en las que su concentración atmosférica alcanza niveles significativos. Durante este periodo se recomienda mantener una serie de medidas preventivas:
Como medida general, deberá evitar la estancia prolongada y la actividad física innecesaria en parques, jardines y zonas de arbolado, intentando permanecer el mayor tiempo posible en interiores limpios, sobre todo cuando haya mucho viento.
Mantenga habitualmente cerradas las ventanas de su dormitorio, excepto en el momento de ventilarlo. Es recomendable ventilar la habitación al atardecer y realizar pulverizaciones de agua antes de acostarse.
Si viaja en automóvil mantenga las ventanillas cerradas para evitar el impacto del aire sobre la cara. Los filtros que incorpora el sistema de aire acondicionado pueden ayudar a impedir que el polen penetre en el habitáculo.
Más información en la página del Comité de Aerobiología: www.polenes.com
———————————————–
Alergia a ácaros
La alergia a los ácaros afecta a entre el 70% y el 80% de los niños que viven en zonas costeras, y puede dar origen a síntomas de asma,
rinitis, conjuntivitis y dermatitis atópica. Del 26 al 28 de octubre se celebra en Murcia el Simposio Internacional de Aerobiología, Contaminación y Cambio Climático de la SEAIC con la participación de casi mil alergólogos nacionales e internacionales.
Nota de Prensa: Vuelta a la Rutina
Una vez llegado Septiembre es un buen momento para ponerse al día con las alergias. En Verano se relajan los hábitos de salud en muchas ocasiones porque patologías como la Dermatitis Atópica, la Rinitis o el Asma mejoran; por este motivo desde la Sociedad Española de Alergología e Inmunología Clínica os dejamos las siguientes recomendaciones para afrontar la Vuelta a la Rutina.
¿Qué es la alergia?
Conceptos básicos:
Alergia, atopia e hipersensibilidad
———————————————————————————————————————————–

El término alergia fue acuñado en 1906 por el Dr. Clemens Von Pirquet para definir un tipo especial de respuesta inmunológica o defensiva frente a sustancias que normalmente no inducen reacciones en la mayoría de las personas. El origen de una reacción alérgica no está por tanto en el agente que la produce, sino en el propio individuo.
Por ello se considera que la condición de ser alérgico tiene un importante componente constitucional, es decir, depende de una predisposición individual que frecuentemente es hereditaria. Para definir esta predisposición se emplea el término atopia (que literalmente significa “fuera de lugar”), propuesto por el Dr. Arthur Fernández-Coca en 1922. La atopia se define como un estado de hipersensibilidad en personas con enfermedades tales como asma, rinitis, conjuntivitis y algunas dermatitis, motivo por el cual los términos alergia y atopia se utilizan indistintamente para designar globalmente estas enfermedades.

Los conceptos de alergia y atopia están muy ligados al de hipersensibilidad, hasta el punto de que en ocasiones se consideran sinónimos. De hecho, al hablar de hipersensibilidad nos referimos a al mecanismo de respuesta inmunológica que conduce a la reacción alérgica, por lo que ambos conceptos están muy relacionados, aunque no son lo mismo.
Este mecanismo de hipersensibilidad no es único, ya que dentro de la complejidad de nuestro sistema inmunológico existen diversas formas de respuesta con distintas manifestaciones. En todos los casos debemos saber que cualquier respuesta alérgica implica un proceso inflamatorio en el que participan distintos tipos de células y una enorme diversidad de sustancias producidas por estas células.
.
Hipersensibilidad inmediata:
Alergia mediada por IgE
———————————————————————————————————————————–
Para comprender los mecanismos por los que se desarrolla una respuesta alérgica, describimos brevemente una de las formas más frecuentes de hipersensibilidad: la respuesta mediada por IgE o hipersensibilidad inmediata.
La inmunoglobulina E (IgE) es un tipo de anticuerpo presente en todas las personas. Al igual que otras inmunoglobulinas, interviene en la respuesta inmune específica al reconocer un agente extraño potencialmente peligroso sobre el que actúan nuestras defensas. Este agente se denomina antígeno.
En las personas atópicas, la IgE reacciona contra un agente generalmente inofensivo que al unirse a la IgE induce una serie de mecanismos que desencadenan la liberación de mediadores inflamatorios que producen la reacción alérgica. Este agente, que funciona como un antígeno, se denomina alérgeno.
Pero esta reacción no sucede repentinamente sin una fase previa denominada sensibilización. Como en toda respuesta inmune específica, los anticuerpos tienen que producirse tras una o varias exposiciones previas al alérgeno, durante las cuales se tolera su contacto. En esta fase se generan anticuerpos IgE que reconocen al alérgeno, de forma que en posteriores contactos se desencadena la reacción.
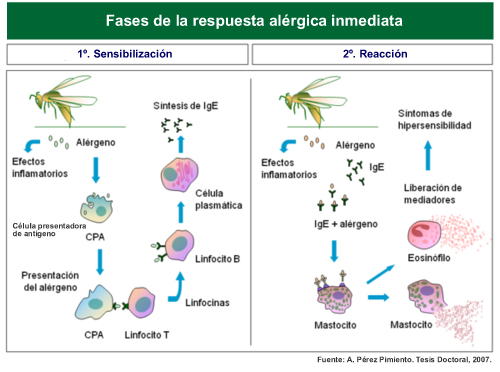
La reacción alérgica se produce por la liberación de sustancias procedentes de células inflamatorias. En el caso de las reacciones mediadas por IgE, la célula implicada se denomina mastocito. Esta célula se descarga bruscamente al ser activada por la IgE, con la consecuente liberación de los mediadores responsables de todas las manifestaciones de la reacción.
Última edición: 01/07/2019
———————————————–
Látex
El látex es la materia prima de la que se obtiene el caucho o la goma natural. Numerosos productos de uso habitual y del entorno sanitario están fabricados con látex, por lo que los alérgicos al látex deben conocer las posibles fuentes de exposición y mantener unas estrictas medidas de evitación, advirtiendo al personal sanitario antes de cualquier intervención
Originariamente, el látex es un fluido lechoso que se recoge a partir del sangrado de la corteza del árbol del caucho (Hevea brasiliensis). Para lograr su coagulación y facilitar su almacenamiento, el látex se mezcla con ácido acético. Para proporcionar resistencia y elasticidad se realiza un proceso de vulcanización, que consiste en el calentamiento en presencia de azufre. En el proceso de elaboración del producto final se añaden diversos aditivos: aceleradores de la vulcanización, antioxidantes, pigmentos, materiales de relleno y plastificantes.
Las reacciones alérgicas al látex ocurren por sensibilización previa a las proteínas que contiene. Se manifiestan con síntomas inmediatos, habitualmente por contacto directo con productos de uso común como los guantes, en forma de urticaria y angioedema. Las partículas que se respiran pueden causar conjuntivitis, rinitis y asma. En casos de exposición intensa al látex pueden ocurrir reacciones graves como la anafilaxia.
Es importante diferenciar estas reacciones inmediatas de otros cuadros que ocurren por sensibilización a los aditivos del caucho, generalmente aceleradores de la vulcanización (grupos “tiuram”, “mercapto”, “carbamatos”). Se manifiestan por eccema o dermatitis (picor y erupción exclusivamente en la zona de contacto). Estas reacciones, relativamente frecuentes y de mecanismo retardado, no conllevan riesgo de reacción inmediata. Por ello no contraindican un contacto esporádico con productos de látex.
———————————————–
Repercusión de la rinitis alérgica
El coste socioeconómico global de la rinitis alérgica supera al de otras enfermedades más graves como el asma o la EPOC, según se desprende de los resultados del Estudio FERIN. Se estima que más del 20% de la población española padece rinitis alérgica.
Conozca sus causas
Los alérgenos
Los agentes que producen enfermedades alérgicas se denominan alérgenos. Los alérgenos se pueden definir como sustancias inocuas que inducen reacciones de hipersensibilidad en personas susceptibles.
El sistema inmunitario del enfermo alérgico reconoce a estas sustancias como extrañas y potencialmente peligrosas, por lo que desencadena una serie de mecanismos de defensa que se manifiestan con los síntomas característicos de la reacción alérgica. Esta reacción es variable según el grado de respuesta y depende, entre otras cosas, de la susceptibilidad de cada persona, la intensidad de la exposición y la vía de exposición al alérgeno (respiratoria, cutánea, digestiva, etc.).
Los alérgenos respiratorios (aeroalérgenos) producen enfermedades por inhalación y posterior contacto con las vías respiratorias (asma, rinitis) y/o la conjuntiva ocular (conjuntivitis). Los aeroalérgenos más comunes son los pólenes, las esporas de hongos, los ácaros y los animales domésticos.
Los alérgenos alimentarios (trofoalérgenos) producen reacciones inmediatas por su consumo, con la aparición de síntomas digestivos, respiratorios y/o cutáneos. Los más frecuentes en los niños son las proteínas de la leche y del huevo, mientras que en los adultos predominan las frutas y los mariscos.
Los alérgenos de contacto (contactantes) producen reacciones cutáneas al contactar sobre la piel durante un tiempo más o menos prolongado, manifestándose en forma de eccema o dermatitis. Los alérgenos de contacto más comunes son los metales (sobre todo el níquel) y algunos medicamentos de uso tópico.
Otros alérgenos de interés son los medicamentos, el látex, el veneno de los himenópteros (abejas y avispas) y parásitos como el Anisakis.
En el menú de la izquierda puede encontrar algunas causas frecuentes de enfermedades alérgicas. Tenga en cuenta que esta información no pretende ser exhaustiva y tan sólo muestra unos conceptos básicos sobre cada grupo de alérgenos.
Última edición: 01/07/2019
———————————————–
Administración de inmunoterapia subcutánea: mucho mas que una inyección subcutánea: La Enfermera de Alergología te lo explica.
Cuantas veces nos han preguntado “¿Eres la enfermera/o de alergia? ¿La que pone las vacunas no?”.
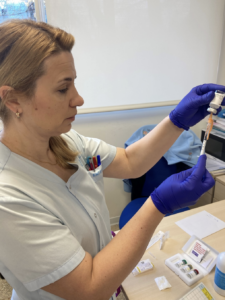 Pues bien, es el momento de afirmar, que la administración de inmunoterapia (IT) subcutánea no solo consiste en el procedimiento de administración del alérgeno en dosis crecientes al paciente por vía subcutánea, sino que es un proceso donde se realiza previamente una valoración integral del paciente.
Pues bien, es el momento de afirmar, que la administración de inmunoterapia (IT) subcutánea no solo consiste en el procedimiento de administración del alérgeno en dosis crecientes al paciente por vía subcutánea, sino que es un proceso donde se realiza previamente una valoración integral del paciente.
El paciente acude a nuestra consulta con la incertidumbre ante lo desconocido, a pesar de haber recibido información el día de la prescripción del tratamiento por el alergólogo/a, sobre el procedimiento y sus riesgos.
Es importante que nos presentemos, que conozca nuestro nombre, y le indiquemos que somos las enfermeras/os responsables de la administración del tratamiento. Es muy importante que el paciente se encuentre tranquilo.
Así mismo, procederemos a resolver aquellas dudas que pueda tener acerca de la inmunoterapia (IT) específica de alergia, además de informarle que este tratamiento consta de dos fases:
- Fase de Inicio: Donde se irá incrementando de forma periódica la dosis/concentración de la vacuna, comprobando la tolerancia a la misma. En esta fase deberemos preguntar siempre si han tolerado bien la dosis anterior y si han sufrido algún tipo de reacción en su domicilio (reacción tardía).
- Fase de Mantenimiento: Donde se habrá alcanzado la dosis terapéutica que se continuará administrando de forma periódica.
Respecto a la administración del tratamiento, como responsables de su administración, deberemos comprobar siempre: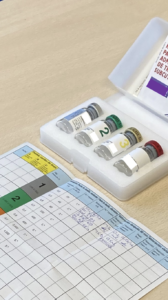
- Que la vacuna que nos entrega el paciente es la que ha prescrito su alergólogo.
- Que corresponde con el nombre del paciente, ya que están identificadas nominalmente.
- La fecha de caducidad.
- Que se ha conservado en nevera (entre 2 y 8 ºC teniendo especial cuidado que no se congele, pues se inactiva y pierde sus propiedades terapéuticas), y trasportada en bolsa térmica .
Procederemos a realizar la valoración de enfermería, recogiendo información sobre su estado de salud:
- Si se encuentra sin síntomas de infección activa (fiebre).
- Si no está presente un episodio agudo (crisis) de su enfermedad alérgica: asma mal controlada o rinoconjuntivitis alérgica.
- Si se encuentra en tratamiento con antibióticos. En cuyo caso se postpondrá la administración hasta su recuperación .
- Si ha recibido en los últimos 7-10 dias vacunas de virus atenuados (gripe, covid…). Como norma general es el intervalo de tiempo mínimo que se recomienda para la administración de la IT específica de alergia.
A continuación procederemos a la toma de constantes vitales (tensión arterial, frecuencia cardiaca, saturación de oxígeno y temperatura) y a la administración del tratamiento de IT específica de alergia siguiendo el protocolo establecido.
Los pacientes deben saber:
- Que tras la administración de su vacuna deben estar un tiempo mínimo de 30 minutos en nuestro servicio de alergia (o Centro de Salud), con el fin de comprobar que ha tolerado bien su IT, y que no han aparecido reacciones adversas inmediatas (por su seguridad).
- Que las reacciones adversas más frecuentes que pueden aparecer son: Enrojecimiento y picor (prurito) en la zona de administración.
- La presencia de síntomas como tos, falta de aire (disnea), aparición de eritemas (zonas enrojecidas en la piel), picor en palma de manos o síntomas exacerbados de su alergia deben ser comunicados inmediatamente para actuar de manera precoz.
- Que la IT especifica de alergia NO sustituye al tratamiento pautado por su alergólogo/a en referencia a antihistamínicos, colirios, inhaladores o nebulizadores nasales. Es un tratamiento conjunto.
- Que no deben practicar ejercicio físico intenso, coger peso, ir a saunas/piscinas cubiertas (ambientes húmedos y cargados) al menos en las 4 primeras horas de la administración de ITSC.
- Que deben informar de la aparición de reacciones tardías (en su domicilio): Aumento de eritema en zona de administración (recomendaremos que se realicen fotos), o cualquier otro síntoma que hayan podido experimentar.
- Que los beneficios de la IT específica de alergia se consiguen a medio/largo plazo y por ello, es necesario que los pacientes acudan a las revisiones programadas por sus alergólogos/as, para valorar la evolución con del tratamiento y si es oportuno continuar con el tratamiento o suspenderlo.