resultados de la búsqueda: asma/wp-content/uploads/logos/Hospital Universitario Fundación Jiménez Díaz/profesionales/Sitio web no disponible
Ayudas de la Fundación
Proceso de evaluación de los proyectos de investigación
La Fundación de la SEAIC busca ofrecer los recursos humanos y materiales necesarios para fomentar la investigación y el desarrollo de la Alergología y la Inmunología Clínica.
Para adjudicar las ayudas, lo primero es comprobar si los proyectos se adecúan a las bases de la convocatoria. Posteriormente, son evaluados dos vocales del Comité de Becas y dos expertos del área a investigar, anónimos y externos al Comité. La propuesta de los evaluadores externos se realiza a través de los Comités de trabajo de la SEAIC siempre y cuando no exista incompatibilidad. Los aspectos evaluados son:
- Claridad de los objetivos de la investigación
- Corrección de la metodología
- Adecuación de los medios
- Beneficios científicos y socio-sanitarios
- Viabilidad del proyecto
De forma adicional, el Comité de Becas evalúa la originalidad, la suficiencia y el interés.
Tras la suma de las puntuaciones obtenidas, se asignan las dotaciones solicitadas a los proyectos con mejores resultados hasta completar el presupuesto total. Todos los evaluadores deben firmar un compromiso ético y de confidencialidad sonde se reconoce su competencia y la ausencia de conflicto de intereses.
Convocatoria de ayudas anuales Fundación SEAIC 2025:
Plazos
Del 15 de noviembre de 2025 al 15 de enero de 2026.
Destinatarios
Podrán solicitar estas ayudas los socios de la SEAIC (de honor, numerarios o adheridos), y socios pre-numerarios únicamente en el caso de estancias formativas (C1).
Categorías y dotación económica
• Categoría A: Proyectos de investigación. 5 ayudas de 15.000 € c/u
• Categoría B: Proyectos liderados por investigadores de excelencia — 2 ayudas de 30.000 € c/u
Importante:
- El primer firmante de la Ayuda debe ser un miembro contratado por el centro solicitante de la Ayuda.
- Un investigador principal (IP) podrá presentar una única solicitud en la Categoría A o en la Categoría B (no en ambas) y, si se diera el caso, también podría presentar una solicitud adicional en la Categoría C2 (estancias formativas para no residentes)
• Categoría C: Ayudas de movilidad y formación
C1: Estancias formativas para Residentes. 6 ayudas de hasta 2.000 € c/u
C2: Estancias formativas para No Residentes. 6 ayudas de hasta 4.000 € (< 2 meses) o 6.000 € (> 2 meses) c/u
Importante:
- No serán objeto de financiación las estancias que hayan finalizado antes del lanzamiento de la convocatoria, el 15 de noviembre de 2025. Sí podrán presentarse aquellas que se encuentren en curso al momento de la solicitud.
- Solo se admitirá una solicitud por socio.
Prepara tu solicitud
Ya puedes empezar a preparar la documentación siguiendo el modelo de las plantillas incluidas en las bases y tramitar con antelación los certificados necesarios, a fin de poder presentar la solicitud completa dentro del plazo establecido.
Recuerda que es obligatorio leer atentamente las bases, donde encontrarás toda la información sobre los requisitos de cada categoría.
Novedades 2025
En esta edición se implementará una nueva plataforma digital de gestión, que permitirá a los socios registrarse, subir la documentación y realizar el seguimiento del proceso de evaluación de forma más ágil y centralizada. Dado que la plataforma se encuentra todavía en desarrollo, la recepción de solicitudes está prevista para comienzos de diciembre. Una vez esté completamente operativa, se informará detalladamente sobre los pasos para la presentación de proyectos.
Te mantendremos informado mediante los canales habituales de la SEAIC: web, boletín y app de socios y ahora en la nueva web de becas
Descarga las bases de la convocatoria 2025
Actualizadas con más detalles: bases convocatoria 2025.
Nueva web de becas
Nueva plataforma digital de gestión: web de becas Fundación SEAIC
Programa de Asesoramiento Lingüístico:
Programa de asesoramiento lingüístico
La Fundación de la Sociedad Española de Alergología e Inmunología Clínica (FSEAIC) lanza el Programa de Asesoramiento Lingüístico, desarrollado por la Comisión de Fomento de la Investigación, con el objetivo de facilitar la publicación de manuscritos científicos en inglés en revistas de alto impacto (Q1/Q2).
El programa financia la revisión idiomática de los manuscritos a través de LL Medical English, empresa especializada en textos científicos y médicos.
¿Qué cubre el programa?
- Corrección gramatical, sintáctica y de coherencia del texto.
- Seguimiento de cambios para la aprobación del autor.
- No incluye: traducción del manuscrito ni formateo de tablas, figuras o referencias
¿Quién puede participar?
- El solicitante debe ser SOCIO NUMERARIO O ADHERIDO de la SEAIC
- Debe ocupar la posición de primer autor o autor de correspondencia.
- Debe haber al menos un socio numerario de la SEAIC entre los autores.
¿Cómo participar?
- La solicitud se envía mediante un formulario online que se puede descargar de las Bases y Condiciones del programa.
Dotación del programa
- 10.000 € anuales.
- La actividad se suspenderá una vez agotado el presupuesto.
Consideraciones
- El contenido del manuscrito es responsabilidad del autor.
- La participación en el programa no garantiza la aceptación del manuscrito en revistas.
- No podrán participar quienes ya hayan sido beneficiarios en el mismo año, sin importar su rol en la autoría del manuscrito.
Beca Micrófono Abierto en Investigación:
Open Mic - Micrófono abierto en Investigación
Se trata de un formato en el que invitamos a los socios a compartir sus proyectos de investigación de forma dinámica, atractiva y muy breve (¡5 minutos!).
El mejor proyecto dispondrá de 10.000 euros para su realización y será invitado a presentar los resultados finales en el siguiente Congreso que se celebre al año siguiente.
¿Quién puede participar?
- Socios numerarios o adheridos de la SEAIC.
- Con proyectos sin financiación previa y de duración máxima de 2 años.
- Con preferencia para alergólogos jóvenes y predoctorales ≤ 40 años.
Cuando se abra el plazo, deberás presentar:
- Una memoria breve de tu proyecto (máximo de 3 páginas).
- Tu CV resumido (formato libre o CVA-ISCIII).
¿Cómo presentar tu solicitud?
- El enlace al formulario se publicará en la web de la SEAIC y en los canales habituales de comunicación, en los días previos a la apertura de la convocatoria.
Próximamente: convocatoria 2026
Ayudas solidarias:
VI Convocatoria de Ayudas Solidarias (Convocatoria 2025)
VI CONVOCATORIA DE AYUDAS SOLIDARIAS DE LA COMISIÓN DE RESPONSABILIDAD SOCIAL CORPORATIVA- SOLIDARIA (CRSS) 2025
PLAZO: abierta desde el 1 de diciembre de 2025 hasta el 30 de enero de 2025.
La Fundación SEAIC lanza la Convocatoria 2025 de Ayudas Económicas a Proyectos de Cooperación Internacional de la Comisión de Responsabilidad Social y Solidaria (CRSS). Estas ayudas están destinadas a ONGs registradas y acogidas a la Ley 49/2002, para el desarrollo de proyectos solidarios en comunidades desfavorecidas.
La Comisión de Responsabilidad Social y Solidaria (CRSS) tiene como objetivos desarrollar y promover prácticas y proyectos encaminados a mejorar el bienestar social y sanitario de los grupos humanos sobre los que recae la actividad de la SEAIC, así como proteger el medio ambiente y beneficiar a la sociedad en general, colaborando en proyectos de cooperación internacional.
La solidaridad es el valor que nos mueve a ayudar a los demás, especialmente en momentos de necesidad.
¡Anímate a participar y a ser parte de esta iniciativa solidaria!
María José Pascual Miravalles
Presidenta de la Comisión de Responsabilidad Social Corporativa- Solidaria de la SEAIC
Ayudas disponibles 2025
5 ayudas de 3.000 €. Total: 15.000 €.
En caso de recibirse donaciones solidarias adicionales, la Fundación podrá ampliar el número de proyectos beneficiados, siguiendo estrictamente el orden de puntuación obtenido, sin necesidad de realizar una nueva convocatoria.
Cómo solicitar una ayuda
La solicitud deberá gestionarse exclusivamente desde la plataforma digital de becas.
Los proyectos solo podrán presentarse a través de un socio/a de la SEAIC, que actuará como padrino o madrina de la ONG.
Este socio deberá:
1) Crear su perfil de usuario en la plataforma de becas.
2) Subir la solicitud cumplimentada y firmada por la ONG (Anexo I- descárgalo de las bases)
3) Subir el certificado de AEAT de la ONG - la Ley 49/2002 (Anexo II- solicítalo a la ONG).
Seguimiento y notificación:
Los proyectos seleccionados serán anunciados por correo electrónico, en la web y en el boletín de noticias de la SEAIC. Posteriormente, las ONGs beneficiarias deberán presentar una memoria económica justificativa del uso de los fondos al cabo de un año.
Colabora con una donación
También puedes participar mediante una donación. En la página de la Comisión de Responsabilidad Social Corporativa (CRSC) te explicamos cómo y te facilitamos el certificado de donación para que te puedas desgravar en la AEAT.
Asma
Seguimiento telemático del asma
Requisitos
- Diagnóstico anterior de asma mediante visita presencial con especialista.
- Preferencia el paciente por la TM.
- Confianza por parte del médico y del paciente en realizar la consulta por TM.
- Disposición de teléfono, sistema de videoconsulta y de envío de imágenes. Disposición de Internet. El paciente ha de entender el sistema de funcionamiento de la aplicación empleada.
- No sufrir ninguna discapacidad que impida usar ninguno de estos sistemas.
- El paciente menor de <16 años debe estar acompañado por un progenitor o persona responsable.
- Aceptar unas condiciones legales y de privacidad de datos acorde a la normativa vigente.
- Consentimiento verbal o escrito del paciente o tutor legal, que debe reflejarse en la historia clínica. Actualmente la normativa no exige el consentimiento por escrito.
Fase de preparación
Asegurar que el paciente ha entendido el funcionamiento de la aplicación mediante la cual se realiza la videoconsulta o llamada, incluyendo un sencillo tutorial de fácil acceso. Proporcionar una forma sencilla para el paciente para enviar test, informes previos o resultados de pruebas previo a la consulta. Envío previo de correo electrónico o mensaje de texto en aplicación segura con:
- Fecha y hora de la visita.
- Test de evaluación de control del asma (ACT o ACQ), con instrucciones de su cumplimentación el mismo día de la consulta.
- Instrucciones para disponer en el momento de la consulta de los dos tests anteriores ya cumplimentados, su inhalador/es, el medidor de PEF y el plan de acción del asma.
- Valoración de pruebas complementarias, si estas han sido solicitadas en la visita presencial anterior.
Esta fase puede estar dirigida a una visita de revisión ya programada o a una visita solicitada por el propio paciente para resolver dudas o abordar una reagudización de la enfermedad.
El departamento de alergia deberá disponer de un servicio de mensajería segura para que el paciente pueda solicitar una visita en cualquier momento.
Consulta telemática
Se dará preferencia en todo caso a sistemas que incluyan videoconferencia, y se deberá ofrecer la videoconferencia en todos los casos como primera opción, dejando la consulta sin video o asíncrona sólo para aquellos casos en que el paciente así lo prefiera y nunca como práctica habitual. Se realizará mediante una plataforma segura que incluyan videoconsultas o por teléfono. Se aconseja realizar consultas síncronas aunque la disposición de consultas asíncronas puede ayudar a mejorar la accesibilidad del sistema y su usabilidad para el paciente. Comenzar siempre la consulta telemática presentándonos. Durante el desarrollo de la consulta se abordarán los mismos aspectos que en la consulta presencial con alguna peculiaridad:
Control actual del asma: Se evalúan el ACT/ACQ, la presencia de síntomas diurnos y nocturnos, el número de reagudizaciones sufridas desde la última visita, las posibles visitas a urgencias y el consumo de SABA a demanda y de corticoesteroides orales. Preguntar siempre por tolerancia al ejercicio/esfuerzo y práctica actual de deporte/tipo.
Adhesión terapéutica: Se evalúan el TAI-10 y el registro electrónico de retirada de fármacos si está disponible.
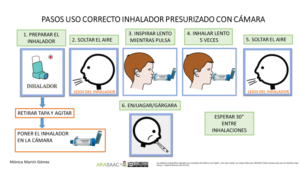
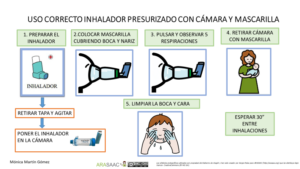
Técnica de inhalación: Visualización de la técnica de inhalación del paciente (o la persona responsable) y corrección de errores detectados. Exige el uso de plataforma de videoconsulta. En casos de sospecha de mala técnica de inhalación ha de realizarse videoconferencia o alternativamente derivar a consulta presencial. Adicionalmente, se han de ofrecer videos al paciente donde se explique la técnica de una forma clara y sencilla.
Tratamiento con fármaco biológico en asma grave (si pertinente): Interrogar sobre posibles efectos adversos inmediatos y tardíos, cumplimiento de las dosis, deseo de administración hospitalaria o domiciliaria y registro de número de dosis administradas desde inicio o última revisión. La disposición de sistemas de recordatorios a los pacientes con las fechas recomendadas de administración puede mejorar la adhesión.
Tratamiento con inmunoterapia específica (si pertinente): Interrogar sobre posibles reacciones inmediatas y tardías (locales y sistémicas), cumplimiento de las dosis, administración en centro médico y registro de número de dosis administradas desde inicio o última revisión. La disposición de sistemas de recordatorios a los pacientes con las fechas recomendadas de administración puede mejorar la adhesión.
Factores agravantes potenciales: Interrogatorio sobre posibles signos y síntomas de infección (síntomas nasales, óticos o faríngeos, fiebre, malestar), estrés psicológico, introducción de nuevos fármacos o exposición a alérgenos relevantes (mascotas, humedad, calimas, épocas de floración de plantas alergénicas, trabajo, alimentos), frío/humedad, contaminantes, humo del tabaco (activo o pasivo) o vapeo. En el asma infantil, evaluación de carga emocional de los progenitores.
Comorbilidades: Identificar signos clínicos de rinosinusitis crónica con o sin pólipos, obesidad, reflujo gastroesofágico, síndrome de apnea-hipopnea, enfermedad psiquiátrica (ansiedad-depresión), alergia alimentaria, embarazo o pérdida de forma física.
Estado de vacunación: Preguntar sobre vacunas administradas en el último año y en el caso de los niños sobre el cumplimiento del calendario vacunal obligatorio. Evaluar posibles reacciones adversas.
Tratamiento: Adecuar el tratamiento en función de la situación actual de la enfermedad y el riesgo futuro de reagudización, lo que podría contemplar su mantenimiento, aumento o reducción. Reformular el plan de acción del asma si es necesario. Abordar de forma específica los factores agravantes actuales y las comorbilidades, y considerar la necesidad de una visita presencial temprana. Alentar siempre la realización de ejercicio cuando la gravedad del asma lo permita. Actualizar o cambiar tratamiento sintomático si lo precisa en receta electrónica.
Programación de la siguiente visita: Programar la próxima cita en función del resultado de la consulta actual y la gravedad del asma:
- En asma leve o moderada mal controlada programar nueva consulta telemática al cabo de 1 mes o antes.
- En asma leve o moderada bien controlada programar consulta telemática a los 6 meses o antes.
- En asma grave bien controlada programar consulta telemática a los 3 meses.
- En asma grave mal controlada programar consulta presencial antes de 1 semana.
Si las capacidades del servicio lo permiten, ante la persistencia de síntomas todo paciente mal controlado puede ser revisado tantas veces sea necesario antes de los plazos referidos con el objetivo de evitar empeoramiento y utilización de los servicios de urgencias. En este sentido, ha de plantearse potenciar el acceso a la telemedicina aquellos pacientes que presenten asma grave.
Dentro de esta programación pueden solicitarse pruebas complementarias si se considera necesario y que el paciente podrá aportar en una próxima consulta telemática o presencial. Asegurar al menos dos visitas presenciales anuales en asma grave y asma infantil aunque estén controladas. Tras un ingreso hospitalario o visita a urgencias por una crisis de asma es recomendable una consulta telemática a los 2-7 días dependiendo del contexto clínico y social.
La consulta remota debe quedar siempre reflejada en la historia clínica del paciente.
Finalizar siempre la consulta preguntando si queda alguna pregunta por responder.
Consultas asíncronas: Aunque se aconseja realizar consultas síncronas, la disposición de consultas asíncronas puede ayudar a mejorar la accesibilidad del sistema y su usabilidad para el paciente, aunque se desaconsejan en pacientes mal controlados. En caso de optar por esta modalidad debe disponerse siempre de un correo electrónico seguro con dirección de correo electrónico corporativa. A través de esta vía pueden enviarse al paciente:
- Cuestionarios de control del asma.
- Informes clínicos actualizados.
- Planes de tratamiento nuevos.
- Aplicaciones recomendadas.
- Copias de pruebas de imagen, función pulmonar o de laboratorio si lo solicita el paciente.
Triaje telemático del asma
Requisitos
- Preferencia el paciente por la TM.
- Confianza por parte del médico y del paciente en realizar la consulta por TM.
- Disposición de teléfono, sistema de videoconsulta y de envío de imágenes. Disposición de Internet. El paciente ha de entender el sistema de funcionamiento de la aplicación empleada.
- No sufrir ninguna discapacidad que impida usar ninguno de estos sistemas.
- El paciente menor de <16 años debe estar acompañado por un progenitor o persona responsable.
- Aceptar unas condiciones de legales y de privacidad de datos acorde a la normativa vigente
- Consentimiento verbal o escrito del paciente o tutor legal, que debe reflejarse en la historia clínica. Actualmente la normativa no exige el consentimiento por escrito.
Fase de preparación
Asegurar que el paciente ha entendido el funcionamiento de la aplicación mediante la cual se realiza la videoconsulta o llamada, incluyendo un sencillo tutorial de fácil acceso. Proporcionar una forma sencilla para el paciente para enviar test, informes previos o resultados de pruebas previo a la consulta.
Envío previo de correo electrónico o mensaje de texto en aplicación segura con:
- Fecha y hora de la visita.
- Solicitud de disponer de informe de su médico remitente con motivo de la consulta.
- Solicitud de disponer de informes clínicos, pruebas de imagen y análisis de sangre anteriores que puedan tener relación con el episodio que motiva la consulta actual.
El departamento de alergia deberá disponer de un servicio de mensajería segura para que otros médicos puedan solicitar una visita en cualquier momento.
Consulta telemática
Se dará preferencia en todo caso a sistemas que incluyan videoconferencia, y se deberá ofrecer la videoconferencia en todos los casos como primera opción, dejando la consulta sin video o asíncrona sólo para aquellos casos en que el paciente así lo prefiera y nunca como práctica habitual. Se realizará mediante una plataforma segura que incluyan videoconsultas o por teléfono. Se aconseja realizar consultas síncronas aunque la disposición de consultas asíncronas puede ayudar a mejorar la accesibilidad del sistema y su usabilidad para el paciente. Comenzar siempre la consulta telemática presentándonos. Durante el desarrollo de la consulta se abordarán los mismos aspectos que en la consulta presencial con alguna peculiaridad:
Síntomas actuales compatibles con asma: Se interroga sobre la presencia en los últimos 12 meses de disnea, sibilancias respiratorias, opresión torácica, despertares nocturnos por disnea/tos, períodos de tos prolongada y producción de esputo. Preguntar además sobre la relación de estos síntomas con el esfuerzo, las estaciones y sus transiciones, los cambios de las condiciones ambientales, las infecciones respiratorias y el trabajo.
Antecedentes médicos relevantes: Se evalúa la existencia de crisis de disnea sibilante en la infancia, diagnósticos previos de «asma», uso de inhaladores en el pasado y su posible eficacia, posibles diagnósticos anteriores de enfermedad alérgica, presencia de síntomas nasales crónicos o estacionales, diagnóstico de reflujo gastroesofágico, existencia de obesidad, enfermedades psiquiátricas y otras enfermedades sistémicas relevantes.
Datos epidemiológicos relevantes: Se interroga sobre el consumo actual y pasado de tabaco/vapeo, la ciudad de residencia, el tipo de vivienda, la presencia de mascotas, la existencia de humedad, alfombras y moqueta en el hogar, el tipo y lugar de trabajo y las aficiones.
Pruebas clínicas disponibles: Analizar informes médicos disponibles de médico/especialista/urgencias, análisis de sangre (examinar número de eosinófilos y valores de IgE total/específica) e informes radiológicos.
Tratamiento: Si se considera necesario, instaurar un tratamiento empírico para aliviar los síntomas del paciente o evaluar la respuesta de los síntomas/signos actuales al tratamiento hasta la siguiente consulta.
Solicitud de pruebas complementarias: Solicitar las pruebas complementarias que se consideraren pertinentes (espirometría, radiografía de senos paranasales/tórax, pruebas cutáneas intraepidérmicas, hemograma, valores de IgE total y específica, alfa1-antitripsina, estudio de inmunoglobulinas séricas y actividad del complemento, tests de metacolina y FENO).
Programación de la siguiente visita: Fijar una fecha de consulta presencial para explorar al paciente y evaluar todos los resultados. Esta visita presencial será imprescindible para realizar el diagnóstico o descartar definitivamente el diagnóstico de asma.
La consulta remota debe quedar siempre reflejada en la historia clínica del paciente.
Finalizar siempre la consulta preguntando si queda alguna pregunta por responder.
Aplicaciones y páginas web
de apoyo a la consulta telemática en asma
Todo informe en pacientes asmáticos ha de incluir recursos online útiles para el paciente, en especial aquellos referentes a los niveles de pólenes y uso de inhaladores. Esta información ha de estar en un idioma comprensible para el paciente.
Concentraciones ambientales de pólenes de SEAIC: https://www.polenes.com/home
Concentraciones ambientales de pólenes (aplicación móvil). Descargable en https://play.google.com/store/apps/details?id=screencode.pollenwarndienst&hl=es&gl=US
Alertas sobre concentraciones ambientales de pólenes (aplicación móvil). Descargable en https://play.google.com/store/apps/details?id=alerte.pollen&hl=es&gl=US
Herramienta para el control de los síntomas del asma a través de plataforma internética Control Asmthapp. Disponible en: https://controlasmapp.com/login
Información sobre el clima AEMET: https://www.aemet.es/es
Control de dosis de inhaladores administradas: https://propellerhealth.com
Control de dosis de inhaladores administradas HeroTracker: HeroTracker® Sense a Gold Winner in the InnoPack 2022 China Awards’ | Aptar Digital Health
Control de dosis: Adherium – Adherium
Espirómetro portátil: Respiratory | Aptar Digital Health
Hospital Universitario La Paz II Jornadas Científicas Nacionales de Angioedema
Los próximos días 8 y 9 de febrero de 2024 se celebran las II Jornadas Científicas Nacionales de Angioedema organizadas por el CSUR de angioedema del Hospital La Paz de Madrid.
Aquí os dejamos el programa y toda la info: PROGRAMA II JORNADAS CIENTÍFICAS ANGIOEDEMA HOSPITAL LA PAZ
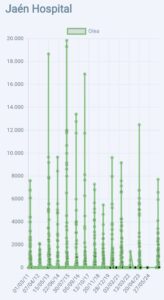
Captador de la semana: Jaén
Toca presentar al Dr. Juan Luis Anguita Carazo, responsable del captador de la red SEAIC localizado en el Hospital Universitario de Jaén, donde el Dr. Anguita junto con el resto de compañeros del servicio realizamos los contajes de pólenes desde el 2011.
Jaén, mar de olivos, alcanzó el record histórico de conteo de polen de olivo diario en mayo del 2015 con 19.840 granos por metro cúbico de aire.
El Dr. Anguita ha realizado para esta ocasión dos interesantes videos donde podréis conocer la historia de este captador así como a todos los compañeros que actualmente colaboran con los contajes.
BASES INMUNOLÓGICAS DE LOS FÁRMACOS BIOLÓGICOS EN ASMA GRAVE
- Asma, una patología inflamatoria
El asma es una de las patologías respiratorias más prevalentes en la actualidad. Se caracteriza por un aumento de la reactividad bronquial y, principalmente, por un componente inflamatorio a este mismo nivel. La prevalencia del asma es muy variable entre países, pero se podría considerar que entre el 5 y 10% de la población padece asma. Dentro de esta población existe un cierto número de pacientes que presentan un asma grave no controlada y que según varios estudios podrían suponer entorno al 4-5% de los mismos [1,2]. Para mejorar la respuesta terapéutica de los pacientes que no controlan bien su asma, han aparecido recientemente diferentes tratamientos biológicos que actúan frente a mecanismos fisiopatológicos específicos de la enfermedad.
En los últimos años se ha avanzado mucho en el estudio de la fisiopatología del asma, se ha mejorado de forma exponencial el conocimiento sobre la base inmunológica del asma. La utilización de diferentes técnicas, como las técnicas de imagen radiológicas de alta precisión, la citometría de flujo para estudiar la citología del esputo, o la transcriptómica que ayuda a identificar diferentes fenotipos moleculares, han supuesto un enorme progreso a la hora de plantear el diagnóstico, la clasificación y sobre todo el tratamiento del asma. Todo este conocimiento ha llevado a clasificar inicialmente al asma en fenotipo de inmunidad Th2 alta y de inmunidad Th2 baja (algo que posteriormente se ha modificado por el término T2, debido que las interleuquinas implicadas no son únicamente producidas por linfocitos Th2, sino que también actúan otras células inflamatorias).
El uso de biomarcadores es el siguiente paso, ayudando a clasificar los pacientes en uno u otro grupo. Para esta clasificación utilizamos principalmente los niveles de IgE sérica y el recuento de eosinófilos en sangre (aunque en ocasiones se puede utilizar también el recuento de eosinófilos en esputo). Según estos biomarcadores, pertenecerán al endotipo T2 alto aquellos pacientes con valores de IgE sérica ≥100 UI/L y recuento de eosinófilos en sangre ≥140 eosinófilos/mm3. Del mismo modo, aquellos pacientes que no cumplan alguno de estos 2 criterios se incluirán en el endotipo T2 bajo. Esta clasificación se puede ir ampliando con diferentes subgrupos en función de la edad de comienzo (temprana o tardía), de la patología asociada (atópica o de características intrínsecas), etc…
Finalmente, es importante hacer un repaso de las principales interleuquinas y moléculas inflamatorias relacionadas con la fisiopatología del asma, puesto que éstas son la mayoría de los casos la diana frente a la que actúan los fármacos biológicos. Las más importantes para el manejo del asma en la actualidad son (Tabla 1):
- IL-4: Favorece el cambio de isotipo de células B, favoreciendo el paso de linfocitos Th0 a Th2, lo que deviene en la producción de IL-4, IL-5, IL-9 e IL-13. Participa también en la síntesis de IgE, la regulación de los receptores de IgE, la migración de los eosinófilos hacía el tejido bronquial y alveolar, así como la producción de moco a través de la activación de mastocitos y basófilos. La IL-4 ejerce su efecto por interacción con un receptor de superficie específico presente en los linfocitos T [4].
- IL-5: Fundamental para el desarrollo, activación y migración de los eosinófilos. Se ha observado que ratones en los que existía una deficiencia del gen de la IL-5 hay una respuesta eosinofílica reducida frente a alérgenos [5]. La IL-5 ejerce su efecto por interacción con receptor formado por 2 subunidades: una cadena α exclusiva para la IL-5 y una cadena β común con los receptores de la IL-3 y del GM-CSF [6].
- IL-13: Comparte muchas características estructurales y formales con la IL-4 (con la que tiene una homología del 25%). Debido a ello la IL-4 puede interactuar tanto con su receptor específico como con el receptor de IL-13. Es segregada por linfocitos Th1 y Th2, así como por basófilos y mastocitos, por lo que no es una molécula Th2 específica. Sus acciones se solapan en gran parte con las de IL-4, como por ejemplo el reclutamiento y activación de eosinófilos. Puede relacionarse también con el proceso fibrótico asociado al asma. Finalmente actúa de forma importante en la producción de moco, gracias a la metaplasia de células mucosas caliciformes [7]. El receptor de la IL-13 consta de dos cadenas polipépticas, la IL-4α y la IL-13Rα1.
- IL-17: Promueve la activación de macrófagos y neutrófilos y favorece la liberación de otras citoquinas.
- TSLP: Se trata de una proteína perteneciente al grupo de las llamadas “alarminas” junto con IL-25 e IL-33. Su actividad incrementa la presencia de eosinófilos, los niveles de IgE y la hiperrespuesta bronquial. TSLP ejerce su función por interacción con un complejo de alta afinidad compuesto por el receptor de TSLP y el receptor IL-7 Rα [8].
- Prostaglandina D2: Ayuda al reclutamiento de células Th2 en la vía respiratoria.
| Tabla 1. Moléculas más relevantes implicadas en el proceso inflamatoriodel asma |
| Quimiocinas. Fundamentalmente expresadas por las células epiteliales, son importantes en el reclutamiento de las células inflamatorias en la vía aérea. |
| Cisteinil leucotrienos. Potentes broncoconstrictores liberados por mastocitos y eosinófilos. |
| Citocinas. Dirigen y modifican la respuesta inflamatoria en el asma y determinan su gravedad:
– IL-1 y TNFα: Amplifican la respuesta inflamatoria. – GM-GSF: Prolongan la supervivencia de los eosinófilos en la vía aérea. Citocinas derivadas del epitelio: – IL-33: Promueve las propiedades inflamatorias proalérgicas de las células CD4 y actúa como quimioatrayente de las células Th2. – IL-25: Implicada en la inflamación eosinofílica, en la remodelación y en la hiperreactividad bronquial (esta última más discutida). – TSLP: Induce eosinofilia, aumenta el nivel de IgE, la hiperrespuesta y el remodelado de la vía aérea. – IL-4: importante para la diferenciación de célulasTh2, el aumento de la secreción de moco y la síntesis deIgE. – IL-5: necesaria para la diferenciación y supervivencia de los eosinófilos. – IL-13: importante para la síntesis de la IgE y la metaplasia de las células mucosas. |
| Histamina. Liberada por los mastocitos, contribuye a la broncoconstricción y la respuesta inflamatoria. |
| Óxido nítrico. Potente vasodilatador producido predominantemente en las células epiteliales por la enzima óxido nítrico sintetasa inducible. |
| Prostaglandina D2. Broncoconstrictor derivado fundamentalmente de los mastocitos, está implicada en el reclutamiento de células Th2 en las vías respiratorias. |
| GM-GSF: factor estimulante de colonias de granulocitos y macrófagos, TNF: factor de necrosistumoral. |
Tabla 1: Modificado de GEMA 5.3 [3].
- Fármacos biológicos para el tratamiento del asma grave
En los últimos años han surgido una serie de fármacos que tratan de ayudar a controlar el asma en aquellos pacientes en los que no se consigue de la forma habitual. El tratamiento habitual del paciente asmático va encaminado a conseguir el control de la sintomatología, a prevenir las exacerbaciones y a prevenir la evolución a la obstrucción crónica del flujo aéreo. Este tratamiento se basa principalmente en la utilización de corticoesteroides inhalados (CSI), que puede ir asociada al uso de agonistas adrenérgicos β2 de corta (SABA) o larga duración (LABA). En aquellos pacientes en los que esta medicación no es suficiente (y que podían suponer hasta el 4-5% de los asmáticos, como ya hemos mencionado), solemos encontrar reagudizaciones e ingresos hospitalarios, así como el uso de corticoesteroides orales (CSO), por lo que nos referimos a ellos como pacientes con asma grave no controlada. Es en este grupo de pacientes en los que ha surgido la necesidad de utilizar estos nuevos fármacos biológicos, que van dirigidos frente a mecanismos fisiopatológicos específicos de la enfermedad.
A continuación, procedemos a realizar un breve resumen de los fármacos biológicos disponibles en la actualidad, que incluye sus principales características, tanto clínicas como farmacológicas. Se incluye al final de esta publicación el enlace a las fichas técnicas de todos los fármacos disponibles:
- Omalizumab: Fue el primer fármaco en ser comercializado para el tratamiento del asma grave, en este caso de origen alérgico. Se trata de un anticuerpo monoclonal recombinante (IgG1 kappa) que se une a la IgE libre, impidiendo que ésta se una a los receptores FcεRI de alta afinidad reduciendo así la cantidad de IgE libre e impidiendo que ésta realice su acción sobre las células diana. Su uso está autorizado para pacientes pediátricos con edades de 6 a 12 años, adolescentes y adultos, con valores de IgE en un rango entre 30 y 1500 UI/ml. Es un fármaco que se ha demostrado útil en la reducción de exacerbaciones asmáticas.
- Mepolizumab: Se trata de un fármaco antagonista de IL-5. Mepolizumab se une selectivamente y con elevada especificidad y afinidad a la IL5, impidiendo su unión a la cadena α del receptor de la interleucina 5 (IL-5Rα). De este modo, impide las acciones de la IL-5 sobre el ciclo biológico de los eosinófilos, lo que da lugar a una reducción en su producción y supervivencia. Se trata de un fármaco subcutáneo, cuyo uso está indicado para el tratamiento del asma eosinofílica severa (≥300 eosinófios por μL). Ha demostrado una clara mejoría del número de exacerbaciones y de los síntomas asociados del mismo, así como una leve mejoría del FEV1 y del uso de corticoesteroides.
- Reslizumab: Se trata de un fármaco antagonista de IL-5. Tiene un mecanismo de acción similar al Mepolizumab, difiriendo principalmente en su vía de administración, que en este caso es intavenosa.
- Benralizumab: A diferencia de mepolizumab y del reslizumab, benralizumab es un anticuerpo monoclonal humanizado IgG1 dirigido a la subunidad α del receptor de IL-5. Este receptor se expresa de forma específica en la superficie de eosinófilos y basófilos. Benralizumab es capaz de inhibir la activación de los eosinófilos, produciendo una depleción rápida y casi completa de los mismos por un mecanismo de citotoxicidad mediado por células NK.
- Dupilumab: En este caso, nos encontramos ante un anticuerpo monoclonal IgG4 que inhibe la vía inflamatoria mediante el bloqueo de forma específica de la subunidad α del receptor IL-4R. Como ya hemos mencionado previamente, IL-4R es un receptor sobre el que pueden actuar tanto IL4 como IL 13 y el bloqueo se produce en los receptores de tipo 1 y 2. El receptor tipo 1 se encuentra presente en linfocitos B y T, monocitos, eosinófilos y fibroblastos, mientras que el tipo 2 se encuentra presente en monocitos, fibroblastos, eosinófilos, células epiteliales y células de músculo liso. IL-4 se une a los receptores tipo 1 y 2, mientras que IL-13 se une a los receptores tipo 2. Dupilumab está indicado en el tratamiento del asma grave en niños a partir de 6 años, adolescentes y adultos de endotipo T2, especialmente en aquellos con fenotipo T2 alto. El uso de Dupilumab ha demostrado mejoría respecto al número de exacerbaciones, capacidad pulmonar así como, en menor grado, en el uso de corticoesteroides orales.
- Tezepelumab: El último fármaco que ha sido comercializado para el tratamiento del asma grave. El tezepelumab es un anticuerpo monoclonal (IgG2λ) dirigido contra la linfopoyetina estromal tímica (TSLP) impidiendo su interacción con el receptor heterodimérico de TSLP. El bloqueo de TSLP con tezepelumab reduce un amplio espectro de biomarcadores y citoquinas asociados con la inflamación de las vías respiratorias (p. ej. eosinófilos en sangre, eosinófilos de la submucosa de las vías respiratorias, IgE, FeNO, IL-5 e IL-13); sin embargo, el mecanismo de acción de tezepelumab en asma no se ha establecido definitivamente. Tezepelumab está indicado como tratamiento de mantenimiento adicional en adultos y adolescentes a partir de 12 años con asma grave. Ha demostrado la reducción de exacerbaciones, tanto si se definen como uso de corticoides orales como si precisan atención hospitalaria. También ha demostrado mejorar la función pulmonar y la percepción de la calidad de vida.
El desarrollo de nuevos fármacos biológicos se encuentra ahora en pleno proceso de expansión, por lo que es muy probable que en los próximos años podamos hablar de multitud de nuevos fármacos (algunos de ellos ya en pleno desarrollo). Del mismo modo, el conocimiento cada vez más profundo de la base inmunológica de la patología asmática, hace pensar que nuevas vías y nuevos enfoques de tratamiento se abrirán paso en el futuro. Estaremos atentos a todo ello y lo analizaremos cuando llegue ese momento.
BIBLIOGRAFÍA:
- Quirce S., Plaza V., Picado C., Vennera C., Casafont J. Prevalence of uncontrolled severe persistent asthma in pneumology and allergy hospital unitis in Spain. J Investig Allergol Clin Immunol. 2011;21(6):466–471.
- Domingo Ribas C., Sogo Sagardia A., Prina E., Sicras Mainar A., Sicras Navarro A., Engroba Teijeiro C. Late Breaking Abstract – Prevalence, characterization and costs of severe asthma in Spain (BRAVO 1) Eur Respir J. 2020;56(Suppl 64):4639.
- GEMA 5.3. Guía Española para el Manejo del Asma. 2023. Disponible en: https://www.gemasma.com/
- Izuhara K, Shirakawa T. Signal transduction via interleukin-4 receptor and its correlation with atopy. Int J Mol Med 1999; 3: 3-10.
- Greenfeder S, Umland SP, Cuss FM et al. The role of interleukin-5 in allergic eosinophilic disease. Respir Res 2001; 2: 71-79.
- Tavernier J, Devos R, Cornelis S, Tuypens T, van der Heyden J, Fiers W, Plaetinick G. A human high affinitiy interleukin-5 receptor (IL5R) is composed of an IL5 specific α chain and a β chain shared with the receptor for GM-CSF. Cell 1991; 66: 1175-1184.
- Tomkinson A, Duez C, Cieslewicz G et al. A murine Il-4 receptor antagonist that inhibits IL-4 and IL-13 induced responses prevents antigen induced airways eosinophilia and airway hiprresponsiveness. J Immunol 2001; 166: 5792-5800.
- Bagnasco D, De Ferrari L, Bondi B, Candeliere MG, Mincarini M, Riccio AM, Braido F. Thymic Stromal Lymphopoietin and Tezepelumab in Airway Diseases: From Physiological Role to Target Therapy. Int J Mol Sci. 2024 May 29;25(11):5972.
FICHAS TÉCNICAS:
- Omalizumab: https://cima.aemps.es/cima/dochtml/ft/05319008/FT_05319008.html
- Mepolizumab: https://cima.aemps.es/cima/dochtml/ft/1151043001/FT_1151043001.html
- Reslizumab: https://cima.aemps.es/cima/dochtml/ft/1161125001/FichaTecnica_1161125001.html
- Benralizumab: https://cima.aemps.es/cima/dochtml/ft/1171252001/FT_1171252001.html
- Dupilumab: https://cima.aemps.es/cima/dochtml/ft/1171229006/FT_1171229006.html
- Tezepelumab: https://cima.aemps.es/cima/dochtml/ft/1221677001/FT_1221677001.html
Contratos de Investigación Avanzada Fundación BBVA y Hospital Clínic Barcelona
Estimad@s soci@s:
Os hacemos partícipes de la convocatoria de los Contratos de Investigación Avanzada Joan Rodés-Josep Baselga que convocan la Fundación BBVA y el Hospital Clínic Barcelona, destinados a especialistas de las Ciencias de la Salud, con experiencia en investigación, que deseen profundizar su especialización científica mediante el desarrollo de un proyecto específico relacionado con las líneas estratégicas de investigación del Campus Clínic.
Podéis obtener información más detallada en el siguiente enlace de la web de la Fundación BBVA.
Andalucía
Andalucía
Centros con actividad asistencial pública en Alergología
Almería
Hospital Torrecárdenas
- http://www.juntadeandalucia.es/servicioandaluzdesalud/htorrecardenas
- Paraje Torrecárdenas, s/n. 04009 Almería
- 950016000
Cádiz
Hospital de Jerez
- http://www.hospitaldejerez.com
- Ronda de Circunvalación, s/n. 11407 Jerez de la Frontera
- 950032000
Hospital de La Línea de La Concepción
- Avda. Menéndez Pelayo, 102. 11300 La Línea de la Concepcíón
- 956026500
Hospital Punta de Europa
- Ctra. de Getares, s/n. 11207 Algeciras
- 956025000
Hospital Universitario Puerta del Mar
- http://www.juntadeandalucia.es/servicioandaluzdesalud/hpm/
- Avda. Ana de Viya, 21. 11009 Cádiz
- 956 002100
Córdoba
Hospital Universitario Reina Sofía
Granada
Hospital Universitario San Cecilio
- http://www.juntadeandalucia.es/servicioandaluzdesalud/hsc/
- Avda. del Dr. Oloriz, 16. 18012 Granada
- 958023000
Huelva
Hospital Juan Ramón Jiménez
- Ronda Exterior Norte, s/n. 21005 Huelva
- 959201000
Jaén
Complejo Hospitalario de Jaén
- http://www.juntadeandalucia.es/servicioandaluzdesalud/chj/
- Avda. del Ejército Español, 10. 23007 Jaén
- 953008000
Málaga
Hospital Regional Universitario Carlos Haya
- http://www.hospitalregionaldemalaga.es/
- Avda. Carlos Haya s/n. 29010 Málaga
- 951291154
Sevilla
Hospital El Tomillar
- Ctra. de Alcalá-Dos Hermanas, km 6. 41700 Dos Hermanas
- 955016000
Hospital Universitario Virgen del Rocío
- http://www.huvr.es
- Avda. Manuel Siurot, s/n. 41013 Sevilla
- 955012000
Hospital Universitario Virgen Macarena
- http://www.hospital-macarena.com/
- Avda. Doctor Fedriani, 3. 41009 Sevilla
- 955008000
Hospital Virgen de Valme
- Ctra. Cádiz, km 548,9. 41014 Sevilla
- 955015000
Seminario web Asma y Covid-19
El próximo 6 de mayo tendrá lugar el seminario web «Asma y COVID-19», convocado por la Cátedra INSPIRA-UAB, en colaboración con Fundación Catalana de Pneumología y GSK. Se podrá acceder a través de este enlace.
Premios Nacionales Fundación SEAIC
Estimados socios:
Uno de los objetivos de la candidatura que presido es incrementar la percepción de la Alergología como una importante disciplina científica. Con esta finalidad, tenemos planificadas diversas acciones, de las que os iremos dando cuenta de modo progresivo.
Una de estas acciones es la creación de unos premios que reconozcan las aportaciones realizadas por miembros de la SEAIC en el ámbito de la Alergología, tanto en su vertiente investigadora, clínica y básica, como docente.
En este sentido, la Junta Directiva ha realizado dos acciones. La primera ha sido la constitución de la Junta Consultiva, formada por los expresidentes de la Sociedad, y contemplada en los Estatutos de la SEAIC. La segunda ha sido instituir los Premios Nacionales Fundación SEAIC, cuyo reglamento ha sido elaborado por la Junta Consultiva y ratificado por la Junta Directiva de la Sociedad.
Estos premios tienen la siguiente denominación:
PREMIO NACIONAL FUNDACIÓN SEAIC “TRAYECTORIA PROFESIONAL EN DOCENCIA DE LA ALERGOLOGÍA”.
PREMIO NACIONAL FUNDACIÓN SEAIC “TRAYECTORIA PROFESIONAL EN INVESTIGACIÓN EN ALERGOLOGÍA”.
El primero de ellos será de carácter bienal y el segundo de carácter anual. Ambos están dotados con 10 000 €, una medalla y una insignia y se entregarán durante el Congreso o Simposio de la Sociedad.
Es para mí y para toda la Junta Directiva un placer poder enviaros la primera convocatoria de estos premios.
Recibid un afectuoso saludo.
Ignacio J Dávila González
Presidente de la SEAIC
Factores de riesgo para el desarrollo de asma en la edad escolar
Durante los últimos años, el estudio de los factores de riesgo que pueden influir en el desarrollo del asma ha sido un tema candente en esta enfermedad. No obstante, si hacemos una revisión exhaustiva de la literatura, los trabajos publicados hasta el momento sobre este tema en población pediátrica de nuestra área geográfica, son escasos. Es por este motivo, que desde la Unidad de Alergología Pediátrica del Hospital Universitario Vall d’Hebron, decidimos diseñar un estudio caso-control para determinar aquellos factores que podían influir en el desarrollo y la gravedad del asma. El trabajo ha sido recientemente publicado en la revista “Pediatria Catalana” (revista de libre acceso). A continuación expondré brevemente el contenido del artículo:
Los avances médicos durante las últimas décadas han permitido mejorar la clasificación etiopatogénica y el manejo clínico del asma. Pero a pesar de esto, su incidencia ha seguido en aumento, sobre todo en los países industrializados y en vías de desarrollo, convirtiéndose en un desafío médico mundial. Es obvio que un incremento de prevalencia en poblaciones genéticamente estables ha de ser consecuencia de cambios medioambientales. Por todo ello es necesario conocer aquellos factores que puedan influir en la patogenia de la enfermedad y desarrollar estrategias preventivas. De este modo, el objetivo del estudio presentado fue valorar la influencia de factores de riesgo conocidos del asma y su gravedad en una población pediátrica del área mediterránea, mediante un estudio caso-control.
Se incluyeron 107 pacientes asmáticos de edad media 9 años y predominio masculino [62,6% (n=67)] y 32 controles sanos de edad media 10 años y predominio también masculino [59,3% (n=19)]. El rango de edad fue entre 4 y 14 años en ambos grupos. Respecto a los resultados, destacar que no se encontraron asociaciones estadísticamente significativas entre el género, la edad o la gravedad del asma; pero sí que se objetivó que las edades de entre cinco y seis años fueron las que mostraron un mayor porcentaje de asma persistente.
La comparación de los factores de riesgo de desarrollo de asma con el grupo control mostró como única diferencia estadísticamente significativa el antecedente de sibilantes recurrentes los primeros 3 años de vida (p<0,001). También se objetivó una asociación estadísticamente significativa entre el asma persistente moderada o grave y los antecedentes de sibilantes recurrentes los primeros 3 años de vida (p<0,001), antecedentes de bronquiolitis por Virus Respiratorio Sincitial (VRS) (p<0,05) y antecedentes de criterios del Índice Predictivo de Asma (API) positivos (p<0,001). Estos resultados están en conjunción con otros trabajos publicados recientemente en los que relacionan las bronquiolitis y los sibilantes recurrentes el primer año de vida con estilos de vida modificables, como tener hermanos en edad escolar e ir a la guardería, del mismo modo que la guía Global Initiative for Asthma (GINA) sugiere que un niño con episodios de sibilantes recurrentes, de mayor duración e inducidos por el ejercicio, tienen una mayor probabilidad de tener asma. No obstante, estos datos contrastarían con algunos estudios publicados previamente que habían identificado las infecciones de repetición no específicas en la primera infancia como factor protector del asma.
Otro dato importante a considerar en este estudio es el peor control de la enfermedad en población asmática de 5-7 años, hecho que podría estar relacionado con una mayor repercusión de las infecciones víricas a esta edad. Del mismo modo, la sensibilización a ácaros del polvo y a epitelios se asoció también a un mal control de la enfermedad y la sensibilización a esporas de hongos se asoció a una forma más grave de asma (p<0,05). En conclusión, se debe prestar una especial atención a los niños con asma en edad escolar y antecedentes de bronquiolitis por VRS, sibilantes de repetición los tres primeros años de vida y a aquellos con sensibilización a esporas de hongos, ya que pueden presentar una forma más grave de asma que precise un seguimiento más estrecho y tratamiento más intenso.
Encontrarán el resumen del artículo en tres idiomas (catalán, español e inglés). El artículo original está íntegramente escrito en lengua catalana. Por este motivo y dada la relevancia de los datos que contiene para todos los profesionales especialistas que se dedican al campo de la alergia y el asma pediátricas y, como autora de correspondencia del mismo, he creído oportuno, hacer una traducción del artículo a lengua española para que pueda llegar a un mayor número de profesionales de la salud. Deseo pues que puedan sacar el máximo partido posible a la lectura de este artículo, desarrollado en población escolar del área del mediterránea, y, por tanto, extrapolable a buena parte de nuestro territorio.
Dra. Teresa Garriga Baraut, MD, PhD
Miembro del Comité de Alergia Infantil (CAI) de la Sociedad Española de Alergología e Inmunología Clínica (SEAIC). Facultativa Especialista Adjunta | Servicio de Pediatría/Sección de Alergia Pediátrica, Pneumología Pediátrica y Fibrosis quística/ Unidad de Alergología Pediátrica. Hospital Universitari Vall d’Hebron. Investigadora del grupo de investigación «Crecimiento y Desarrollo» VHIR Vall d’Hebron.
Historia de la SEAIC
La creación de la Sociedad Española de Alergia y la SEAIC
El 16 de noviembre de 1948, por acuerdo unánime de los Doctores Jiménez Díaz, Lahoz Marqués y Farrerons Co, se constituye la «Sociedad Española de Alergia» (SEA), siendo por tanto una de las sociedades médicas más antiguas de las que existen en España.
En 1974, bajo la presencia del Doctor Ortíz Masiloréns, la Sociedad Española de Alergia modifica su denominación por la de «Sociedad Española de Alergia e Inmunología Clínica». En 1975 se cera la Secretaría Técnica de la SEAIC, bajo el patrocinio de Laboratorios Leti, con sede en Barcelona. A partir de 1982 se adopta la denominación actual: «Sociedad Española de ALergología e Inmunología Clínica» (SEAIC).
La incorporación de los términos «Alergología» e «Inmunología Clínica» a la denominación actual de la SEAIC no fue una decisión baladí. Cambiar la denominación de Alergia por Alergología supuso darle el carácter científico a la especialidad que el vocablo logos («estudio, conocimiento») implica. De tal forma que Alergología incluye no solamente el aspecto meramente asistencial por el que se interpreta «Alergia», sino también todos los aspectos científicos, tanto de formación como de investigación básica y clínica. Y dado que nuestra especialidad, la Alergología, está íntimamente imbricada con el sistema inmunitario y muchas de las enfermedades alérgicas que aborda están claramente asociadas con otros desórdenes de dicho sistema, cobraba sentido incorporar la Inmunología Clínica a nuestra denominación. De esta forma, la SEAIC pasó a ser la «casa» de todo un conjunto de profesionales sanitarios, tanto médicos alergólogos, como especialistas de otras áreas relacionadas, enfermeros, investigadores clínicos y básicos con un interés por el estudio de las enfermedades alérgicas y su curación o, cuanto menos, de la mejoría de la calidad de vida de las personas que las padecen.
Congresos, simposios y talleres
En 1949, un año después de su fundación, la Sociedad celebró el primer congreso Nacional de Alergia en el Hospital Provincial de Madrid (actual Centro de Arte Reina Sofía). A partir de entonces se han celebrado congresos nacionales cada tres o cuatro años. A partir de 1978 la periodicidad pasa a ser bienal.
Actualmente de forma anual se celebran Congresos y Simposios (de forma consecutiva) para que todos los alergólogos puedan actualizarse en esta especialidad.
Organización de la Sociedad
Desde los comienzos de su actividad científica, en el seno de la SEAIC se han constituido diversos grupos de trabajo con el objetivo inicial de establecer unos criterios científicos sobre los aspectos de la especialidad que así lo requerían.
Las primeras comisiones fueron: Alergia laboral y Terminología (1959); Alergia Infantil (1970); Docencia, Estandarización de alérgenos, Ética, Mapa polínico, Medicamentos y Aditivos, Ponencias y Bibliografía (1978). En la actualidad existen diferentes comités, especializados en diferentes enfermedades alérgicas.
Primera publicación de la SEAIC: Journal of Investigational Allergology and Clinical Immunology
La primera publicación periódica oficial de la Sociedad Española de Alergia fue la revista “Allergologia et Immunopathologia”. Desde el año 1986 hasta finales de 2005 el órgano de expresión de la SEAIC fue la «Revista Española de Alergología e Inmunología Clínica».
A partir de enero de 2006 la revista oficial de la SEAIC recibe el nombre de Journal of Investigational Allergology and Clinical Immunology, indexada en Medline/Medlars, Current Contents y Excerpta Medica.
Hito de la SEAIC: Tratado de Alergología e Inmunología Clínica
La SEAIC ha promovido también la publicación de tratados médicos. Entre 1986 y 1995 se publicaron los siete tomos del «Tratado de Alergología e Inmunología Clínica», un exhaustivo trabajo en el que participaron numerosos especialistas de reconocido prestigio.
En 2007 se publicó un nuevo tratado de dos tomos, editado por los Profesores Peláez Hernández y Dávila González, con importantes actualizaciones sobre los conocimientos hasta el momento disponibles.
Última edición: 29/04/2011
—————————————–
Seminario web derivación de pacientes con Asma
El próximo 30 de septiembre a las 18:30 horas, tendrá lugar el seminario web «Recomendaciones de derivación del paciente adulto con crisis de asma desde el servicio de Urgencias», organizado por SEAIC, SEPAR y SEMES. Se podrá acceder a través de https://www.semes.org/
Haz una «Receta» de Autocuidados en Asma Infantil
Algunos alergólogos nos quejamos de que no tenemos tiempo para realizar autocuidados en consulta. A veces, nos gustaría poder escribir en una receta “autocuidados en asma” y que el paciente se fuera a “una farmacia” o a cualquier otro sitio y recibiera educación en autocuidados, quizás, realmente, exista esa posibilidad para los niños con asma en algunos sitios de España…
Una de las alergólogas de la que más he aprendido, me enseñó que “cuando hacemos educación en asma estamos empleando nuestro escaso tiempo, pero cuando no la hacemos lo estamos simplemente malgastando…” ya que, se da la paradoja de que, aunque existen tratamientos que permiten alcanzar el control, éste no se logra en muchos de los casos debido al inadecuado uso de los dispositivos de inhalación, insuficiente adherencia terapéutica e infrautilización de medicamentos que controlan la inflamación bronquial.
Numerosos factores contribuyen a dificultar el buen control, muchos de ellos dependen de la educación sanitaria deficitaria. De ahí la importancia que dan en todas las guías a la educación sanitaria de padres, cuidadores y del propio niño, según su edad, para el control del asma.
La educación individual se puede completar con una educación grupal. En este punto tienen su razón de ser los campamentos para niños con asma y alergia, estos son, probablemente, el lugar más adecuado para impartir un programa de autocuidados en grupo y conseguir el cambio de actitud en el niño asmático.
Los campamentos de verano ofrecen una educación sanitaria complementaria a la asistencia médica habitual, de una forma divertida en un entorno adecuado.
Estos campamentos están especialmente indicados en aquellos niños con un mal control de su asma, con un mal cumplimiento terapéutico. Los niños que viven en ambiente familiar de sobreprotección así como en niños o padres que a pesar de los consejos médicos persistan en limitar sus actividades cotidianas. Los niños asmáticos que más se pueden beneficiar de la educación sanitaria realizada en los campamentos son aquellos que presentan mayor gravedad y peor control de su asma.
Hay al menos 4 campamentos que continúan realizándose en España, organizados por AEPNAA en Girona, Fundació Hospital Sant Pere Claver en Barcelona, Hospital General Universitario de Valencia y Sociedad de Madrid y Castilla La Mancha de Alergología e Inmunología Clínica en Madrid.
Si crees que es importante la educación en autocuidados en los niños asmáticos, solo tienes que “prescribir una receta“ y remitir al niño a uno de estos campamentos, seguro que contribuirá a mejorar su control del asma y mejorar su calidad de vida.Esto no requiere mucho tiempo…
¿Ha influido la Pandemia por Enfermedad de COVID-19 en el sueño de los pacientes pediátricos y adolescentes con asma alérgica?
Sin duda 2020 y 2021 han sido años sin precedentes debido a un hecho inesperado que descolocó por completo la vida de millones de personas: la rápida propagación del coronavirus SARS-CoV-2 por todos los continentes ocasionó la primera gran pandemia del siglo XXI, la cual tuvo un gran impactó social, económico y emocional de manera global en todo el mundo. La enfermedad por coronavirus 2019 (COVID-19), aparte de ocasionar muchos síntomas orgánicos graves como la neumonía bilateral con distrés respiratorio agudo, ha sido también la responsable de muchos síntomas neurológicos y cambios importantes en el sueño. A lo largo de estos intensos dos años, el estrés originado por la incertidumbre constante, el aislamiento social y, en definitiva, los cambios en la rutina diaria, se han acompañado de diversas alteraciones del sueño conocidas como “coronasomnia».
La Pandemia por Enfermedad de COVID-19 ha afectado a toda la población de manera global, con un impacto claramente negativo en la mayoría de los casos. Además, sabemos que hoy en día, la combinación Pandemia por Enfermedad de COVID-19 y asma es un problema vital al que nos enfrentamos tanto los profesionales de la salud como los pacientes y familiares de pacientes con asma alérgica. No obstante, el impacto que la Pandemia por Enfermedad de COVID-19 ha ocasionado en el descanso de los pacientes pediátricos y adolescentes con asma de nuestra área geográfica aún no ha sido estudiado. De aquí que hayamos estimado interesante presentar los datos del estudio realizado en la Unidad de Alergia Pediátrica del Hospital Universitario Vall d’Hebron, cuyo objetivo fue investigar cómo la Pandemia por Enfermedad de COVID-19 influyó en el sueño de pacientes pediátricos y adolescentes con asma alérgica residentes en el área mediterránea. Para lograr este objetivo se realizó un estudio piloto prospectivo que incluyó a pacientes pediátricos y adolescentes con asma alérgica persistente de entre 6 y 18 años.
Todos los participantes del estudio respondieron el Cuestionario BEARS y la Escala de Bruni. El cuestionario de BEARS1-4 es un cuestionario útil para el cribaje de trastornos del sueño en la infancia. Está dividido en cinco áreas principales del sueño, facilitando el cribado de los trastornos del sueño, en población pediátrica y adolescentes de entre 2 y 18 años. Cada área tiene una pregunta para cada grupo de edad. Una respuesta positiva en cualquiera de los aspectos obliga a una investigación más profunda. Las cinco áreas de estudio se detallan a continuación:
B= Problemas para acostarse (“bedtime problems”)
E= Excesiva somnolencia diurna (“excessive daytme sleepiness”)
A= Despertares durante la noche (“awakenings during the night”)
R= Regularidad y duración del sueño (“regularity and duration of sleep”)
S= Ronquidos (“snoring”)
Respecto a la Escala de Bruni5,6 de trastornos del sueño para población pediátrica y adolescente, decir que consta de 26 ítems valorados según una escala tipo Likert. Está diseñada para detectar trastornos del sueño divididos en seis categorías: problemas para iniciar o mantener el sueño, problemas respiratorios, desórdenes del despertar, alteraciones de la transición sueño-vigilia, excesiva somnolencia diurna e hiperhidrosis nocturna. En total, el paciente responde a 26 preguntas y proporciona una respuesta que puntúa del 0 al 4 según la clínica presente. El punto de corte a partir del cual se considera que el paciente puede presentar algún trastorno global del sueño es de 39. A continuación se define cada puntuación:
0=Nunca
1=Ocasionalmente (una o dos veces al mes o menos)
2=Algunas veces (una o dos a la semana)
3=A menudo (de tres a cinco veces a la semana)
4=Siempre (diariamente)
En total se incluyeron 77 pacientes con una edad media de 12 años. La mayoría eran pacientes del sexo femenino (62%, n=48) y veintisiete (35%) habían sido diagnosticados de Enfermedad de COVID-19. Con respecto al Cuestionario de BEARS, el 70% (n=54) de los pacientes tuvo como mínimo una respuesta positiva. Además, casi la mitad de los pacientes tenían problemas a la hora de acostarse [42% (n=32)], seguido de somnolencia diurna excesiva [34% (n=26)]. En cuanto a la Escala de Bruni, 52 de los 77 pacientes incluidos (67%) presentaban una puntuación superior a 39 puntos, hecho que indicaba trastornos del sueño entre la población de estudio. Los trastornos más prevalentes encontrados tras la evaluación utilizando la Escala de Bruni fueron los trastornos respiratorios del sueño [26 de los 77 pacientes estudiados (34%)], seguido de los trastornos de inicio y mantenimiento del sueño (30%, n = 23) y de la somnolencia diurna excesiva (24%, n=18). No se encontraron diferencias estadísticamente significativas entre los pacientes COVID-19 positivos y negativos ni en el cuestionario de BEARS ni en la escala de Bruni.
En conclusión, en este trabajo se encuentra una elevada prevalencia de trastornos del sueño en pacientes asmáticos pediátricos y adolescentes durante la pandemia debida a la Enfermedad de COVID-19. El trastorno más prevalente en esta población de estudio, evaluado mediante la Escala de Bruni, fue el trastorno respiratorio del sueño. Por tanto, es importante proporcionar a los pacientes un control óptimo de las enfermedades respiratorias para mejorar la calidad de su sueño.
La importancia del presente estudio radica en que es el primero que proporciona datos sobre la posible afectación del sueño debida al impacto de la pandemia por COVID-19 en población pediátrica y adolescente con asma alérgica en el área mediterránea. Debido a este hecho, es difícil poder comparar nuestros datos con los realizados por otros autores ya que, si bien sí que hay varios trabajos que evalúan los posibles trastornos del sueño asociados a la pandemia por COVID-19 en población de esta edad, la mayoría de ellos incluyen población sana o con trastornos neuroconductuales del sueño previos, pero sin especificar la posible concomitancia con otras patologías respiratorias asociadas, como el asma alérgica. No obstante, sí que es interesante comentar algunos trabajos que evalúan los posibles trastornos del sueño en población pediátrica y adolescentes, aunque sean poblaciones sin asma.
Ya antes de la pandemia debida a la Enfermedad de COVID-19, habían sido varios los estudios publicados que alertaban que el sueño insuficiente, la mala calidad del sueño, el insomnio, la apnea del sueño y las alteraciones de los horarios de sueño-vigilia eran manifestaciones típicas de morbilidad física y emocional en las pandemias. De este modo, no es de extrañar que los primeros estudios sobre trastornos del sueño asociados a la pandemia por Enfermedad de COVID-19 se publicaran en China, epicentro de esta enfermedad. En los inicios de la pandemia Huang y Zhao7 recopilaron información de una encuesta de 7236 voluntarios e informaron que el 18% de los individuos encuestados presentaban una mala calidad del sueño. Posteriormente, los trastornos del sueño en pacientes con COVID-19 también pasaron a estudiarse en otros países, encontrando una prevalencia mayor de trastornos del sueño que antes de la pandemia en la población general en la mayoría de los estudios. En Italia, en una encuesta realizada a 2291 italianos, el 57,1% de los individuos informó de una mala calidad del sueño relacionada con la ansiedad que les ocasionaba la Enfermedad por COVID-19. Los síntomas más prevalentes fueron pesadillas, astenia y apneas del sueño. Parece que la somnolencia y el trastorno del sueño en la fase REM podrían estar más relacionados con la Enfermedad de COVID-19 en sí misma, mientras que el insomnio estaría más relacionado con el aislamiento social, la ansiedad y otros factores psicosociales.
Uno de los trabajos más relevantes publicados hasta ahora en población pediátrica y adolescente es el de Sharma M. y sus colaboradores8, cuyo objetivo fue realizar una revisión sistemática y un metanálisis para estudiar la prevalencia y el patrón de trastornos del sueño en población pediátrica y adolescente durante la pandemia por COVID-19. Para ello, los autores realizaron una exhaustiva búsqueda bibliográfica en MEDLINE, EMBASE y Web of Science en busca de estudios originales que describieran anomalías del sueño en pacientes de esta edad, con o sin trastornos neuroconductuales preexistentes, durante la pandemia por COVID-19. Los autores analizaron un total de 371 artículos pero finalmente, únicamente incluyeron 16 estudios. De estos, cinco se realizaron en niños/niñas de edad preescolar, dos en pacientes con trastornos neuroconductuales preexistentes y el resto (nueve) en población pediátrica y adolescentes sanos en edad escolar. En esta revisión los autores hallan que la prevalencia combinada de cualquier alteración del sueño en los niños durante la pandemia fue del 54% (IC del 95%: 50-57%). Estos datos, aún siendo elevados, ya que indican que más de la mitad de la población de estudio presentaba algún tipo de trastorno del sueño, serían inferiores a los encontrados en nuestra serie en la que el 70% (n=54) de los pacientes presentaba al menos un ítem positivo en evaluar el Cuestionario BEARS y el 67% (n=52) de los pacientes presentaban puntuaciones superiores a 39 puntos en la Escala de Bruni. Curiosamente, en esta revisión de Sharma, la prevalencia de estos trastornos en los niños de edad preescolar, cuyo grupo no fue evaluado en nuestra población de estudio, fue menor que en los tiempos prepandémicos (RR = 0,87; IC del 95%: 0,58-1,30), aunque estos resultados no fueron estadísticamente significativos. Este dato concuerda con el trabajo publicado por Liu Z. y su equipo9, donde los niños en edad preescolar se comportaron de manera diferente en el contexto del sueño durante la pandemia en comparación con los niños escolares y los adolescentes. Liu Z. y su equipo encuentran que, de manera totalmente inesperada, los niños en edad preescolar confinados parecían tener menos trastornos generales del sueño en comparación con la muestra del 2018 (prepandemia).
En otra revisión reciente publicada por Panda PK. y su equipo10, encontraron que el 34,5% de los pacientes pediátricos y adolescentes estudiados sufrían ansiedad, el 41,7% depresión, el 42,3% irritabilidad y el 30,8% falta de atención debido a la pandemia por la Enfermedad de COVID-19. Además, el 79,4% de los pacientes se vio afectado negativamente por la pandemia y el confinamiento. El 22,5% de la población estudiada tenía un miedo significativo a la Enfermedad de COVID-19, el 35,2% de los pacientes pediátricos y adolescentes tenían aburrimiento y el 21,3% trastornos del sueño. Además, el 52,3% de los cuidadores/padres/madres/representantes legales desarrollaron ansiedad y el 27,4% depresión mientras estaban aislados con sus hijos/hijas. En esta revisión vemos que la prevalencia de trastornos del sueño también fue algo menor que la encontrada en nuestra población de estudio pero, en cualquier caso fue significativa.
Otro dato interesante que cabe considerar es que antes de la pandemia, diferentes estudios publicaban una prevalencia de trastornos del sueño en población pediátrica y adolescente diferente a la actual. De este modo, los datos publicados según grupos de edad oscilaban entre un rango del 25% al 50% en pacientes preescolares, del 6% al 37% en escolares y de entorno el 40% en adolescentes11-14. No obstante, esta prevalencia durante la pandemia se ha visto claramente incrementada15-19 y los datos publicados hasta el momento concuerdan, en la mayoría de los trabajos, con los encontrados en nuestra población de estudio, aunque no sean del todo comparables con nuestra serie ya que la mayoría de trabajos no especifican la inclusión de pacientes con asma.
Sea como sea, lo cierto es que la pandemia por COVID-19 ha dejado las economías devastadas y la gente asustada por sí misma y por sus seres queridos. Con esta situación sin precedentes, es injustificable no dar la debida importancia al sueño, ya que un sueño saludable es sin duda el mejor rejuvenecimiento, y no en vano está asociado a numerosos beneficios, como el bienestar físico y el correcto funcionamiento de nuestro sistema inmunológico. Además, es el principal determinante de la salud mental y emocional, ya que es conocido que un sueño correcto alivia la ansiedad, el estrés y la depresión y puede tener consecuencias diversas en el desarrollo20. Por contra, los trastornos del sueño inducen neuroinflamación, que promueve la alteración de la barrera hematoencefálica y la entrada de antígenos y factores inflamatorios en el cerebro21-26. De este modo, los trastornos del sueño relacionados con la Enfermedad de COVID-19 podrían contribuir a la apertura de la barrera hematoncefálica, actuando así como una puerta para la entrada del virus SARS-CoV-2 en el cerebro y producirse entonces una mayor inflamación en el sistema nervioso central. La deprivación/restricción del sueño, su fragmentación o la apnea del sueño inducen una inflamación sistémica de bajo grado caracterizada por la liberación de varias moléculas, como las citocinas como la interleucina 6, quimiocinas y proteínas de fase aguda, y todos ellos pueden promover cambios en componentes celulares de la barrera hematoncefálica, particularmente en las células endoteliales del cerebro27-30.
En definitiva, se deberían realizar estudios futuros que incluyan el análisis de los patrones del sueño mediante la realización de electroencefalogramas, la evaluación de marcadores de inflamación así como de la función inmunitaria, en relación con los parámetros del sueño. Estos procedimientos podrían ser revolucionarios para un mejor conocimiento de la “coronasomnia”, es decir, para el control de los trastornos del sueño asociados a la pandemia debida a la Enfermedad de COVID-199
Se puede consultar el documento completo en el siguiente enlace: Aquí : Trabajo_Final_Máster_Teresa_Garriga_Baraut.pdf
Teresa Garriga Baraut. Facultativa Especialista Adjunta, Unidad de Alergia Pediátrica. Hospital Universitario Vall d’Hebron. Comité de Alergia Infantil SEAIC.
Referencias Bibliográficas:
- Bastida-Pozuelo MF, Sánchez-Ortuño MM. Preliminary analysis of the concurrent validity of the Spanish translation of the BEARS sleep screening tool for children. J Psychiatr Ment Health Nurs. 2016 Oct;23(8):513-520.
- Owens JA, Dalzell V. Use of the ‘BEARS’ sleep screening tool in a pediatric residents’ continuity clinic: a pilot study. Sleep Med. 2005 Jan;6(1):63-9.
- Pin-Arboledas G. Sociedad Española de Pediatría Extrahospitalaria y Atención Primaria (SEPEAP). Anexo: cuestionarios y herramientas. Pediatría Integral. 2010; XIV (9):749-758.
- Ramírez-Vélez R, Huertas-Zamora L, Correa-Bautista JE, Cárdenas- Calderón EG. Confiabilidad y validez del cuestionario de trastornos de sueño BEARS en niños y adolescentes escolares de Bogotá, D.C., Colombia: Estudio FUPRECOL. Retos, número 34, 2018 (2o semestre).
- Bruni O, Ottaviano S, Guidetti V, Romoli M, Innocenzi M, Cortesi F et al. The Sleep Disturbance Scale for Children (SDSC). Construction and validation of an instrument to evaluate sleep disturbances in childhood and adolescence. J Sleep Res. 1996 Dec;5(4):251-61.
- Escala de Alteraciones del Sueño en la Infancia (avpap.org) [www.avpap.org/gtsueno/Bruni.pdf].
- Huang Y, Zhao N. Generalized anxiety disorder, depressive symptoms and sleep quality during COVID-19 outbreak in China: A web-based cross- sectional survey. Psychiatry Res. 2020; 288: 112954.
- Sharma M, Aggarwal S, Madaan P, Saini L, Bhutani M. Impact of COVID- 19 pandemic on sleep in children and adolescents: a systematic review and meta-analysis. Sleep Med. 2021;84:259-267.
- Liu Z, Tang H, Jin Q, Wang G, Yang Z, Chen H et al. J. Sleep of preschoolers during the coronavirus disease 2019 (COVID-19) outbreak. J. Sleep Res. 2021; 30(1):e13142.
- Panda PK, Gupta J, Chowdhury SR, Meena AK, Madaan P, Sharawat IK et al. Psychological and behavioral impact of lockdown and quarantine measures for COVID-19 pandemic on children, adolescents and caregivers: a systematic review and meta-analysis. J Trop Pediatr. 2021;67(1):fmaa122.
- Blader JC, Koplewicz HS, Abikoff H, Foley C. Sleep problems of elementary school children. A community survey. Arch Pediatr Adolesc Med. 1997;151(5): 473e80.
- Owens JA, Spirito A, McGuinn M, Nobile C. Sleep habits and sleep disturbance in elementary school-aged children. J Dev Behav Pediatr. 2000; 21(1): 27e36.
- Pagel JF, Forister N, Kwiatkowki C. Adolescent sleep disturbance and school performance: the confounding variable of socioeconomics. J Clin Sleep Med. 2007; 15;3(1):19e23.
- Vignau J, Bailly D, Duhamel A, Vervaecke P, Beuscart R, Collinet C. Epidemiologic study of sleep quality and troubles in French secondary school adolescents. J Adolesc Health. 1997; 21(5):343e50.
- Altena E, Baglioni C, Espie CA, Ellis J, Gavriloff D, Holzinger B et al. Dealing with sleep problems during home confinement due to the COVID- 19 outbreak: Practical recommendations from a task force of the European CBT-I Academy. J. Sleep Res. 2020;29:e13052.
- Wang J, Gong Y, Chen Z, Wu J, Feng J, Yan S et al. Sleep disturbances among Chinese residents during the Coronavirus Disease 2019 outbreak and associated factors. Sleep Med. 2020; 74:199-203.
- Gruber R, Gauthier-Gagne G, Voutou D, Somerville G, Saha S, Boursier J. Pre-pandemic sleep behavior and adolescents’ stress during Covid-19: a prospective longitudinal study. Child Adolesc Psychiatry Ment Health. 2021; 30:15(1):43.
- Zreik G, Asraf K, Haimov I, Tikotzky L. Maternal perceptions of sleep problems among children and mothers during the coronavirus disease 2019 (COVID-19) pandemic in Israel. J. Sleep Res. 2021; 30(1):e13201.
- Cerasuolo M, Malloggi S, Conte F, Albinni B, De Rosa O, Rescott ML et al. The Effects of the COVID19-Related Lockdown Are Modulated by Age: An Italian Study in Toddlers and Pre-Schoolers. Brain Sci. 2021; 9:11(8):1051.
- Spruyt K. A review of developmental consequences of poor sleepness in childhood. Sleep Med. 2019; Aug;60:3e12.
- Markuu P. Sleep research in 2020: COVID-19-related sleep disorders. Lancet Neurol. 2021; 20:15–1.
- Mazza, C.; Ricci, E.; Biondi, S.; Colasanti, M.; Ferracuti, S.; Napoli, C.; Roma, P. A nationwide survey of psychological distress among Italian people during the covid-19 pandemic: Immediate psychological responses and associated factors. Int. J. Environ. Res. Public Health. 2020; 17: 3165.
- Varatharaj A, Thomas N, Ellul MA, Davies NWS, Pollak TA, Tenorio EL et al. Neurological and neuropsychiatric complications of COVID-19 in 153 patients: A UK-wide surveillance study. Lancet Psychiatry 2020; 7:875– 882.
- Sharifian-Dorche M, Huot P, Osherov M, Wen D, Saveriano A, Giacomini P et al. Neurological complications of coronavirus infection; a comparative review and lessons learned during the COVID-19 pandemic. J. Neurol. Sci. 2020; 417:117085.
- Cellini N, Canale N, Mioni G, Costa S. Changes in sleep pattern, sense of time and digital media use during COVID-19 lockdown in Italy. J. Sleep Res. 2020; 29: e13074.
- Zhang C, Yang L, Liu S, Ma S, Wang Y, Cai Z et al. Survey of insomnia and related social psychological factors among medical staff involved in the 2019 novel Coronavirus disease outbreak. Front. Psychiatry. 2020; 11:306.
- Hurtado-Alvarado G, Becerril-Villanueva E, Contis-Montes OA, Domínguez-Salazar E, Salinas-Jazmín N, N, Pérez-Tapia SM et al. The yin/yang of inflammatory status: Blood-brain barrier regulation during sleep. Brain Behav. Immun. 2018; 69, 154–166.
- Cuddapah VA, Zhang SL, Sehgal A. Regulation of the blood-brain barrier by circadian rhythms and sleep. Trends Neurosci. 2019; 42: 500–510.
- Medina-Flores F, Hurtado-Alvarado G, Contis-Montes de Oca A, López- Cervantes SP, Konigsberg M, Deli MA et al. Sleep loss disrupts pericyte- brain endothelial cell interactions impairing blood-brain barrier function. Brain Behav. Immun. 2020; 89: 118–132.
- Benedict C, Cedernaes J, Giedraitis V, Nilsson EK, Hogenkamp PS, Vågesjö E et al. Acute sleep deprivation increases serum levels of neuron- specific enolase (NSE) and S100 calcium binding protein B (S-100B) inhealthy young men. Sleep. 2014; 37: 195–198.
Convocatoria de Premios de la Fundación Pfizer
Apreciados socios:
Se ha recibido esta información en la Secretaría de la SEAIC para el que pueda estar interesado en presentarse a esta convocatoria de premios de investigación.
Un saludo
Dr. Pedro Ojeda
Secretario de la Junta Directiva de la Sociedad Española de Alergología e Inmunología Clínica
Estimados doctores:
Quisiera informarles de que la Fundación Pfizer ha abierto el plazo para la presentación de candidaturas a la XIII Edición de los Premios de Investigación que, desde 1999, reconoce y apoya la excelencia de los trabajos realizados en investigación biomédica. El plazo para la presentación de trabajos finaliza el próximo 1 de abril.
Este año se ha creado una nueva categoría titulada ‘Investigación para profesionales sanitarios en fase de especialización’, que se añade a las ya existentes de ‘Investigación básica’ e ‘Investigación clínica o de salud pública’.
La dotación de los premios será de 14.000 euros en las categorías de Investigación Básica y Clínica/Salud Pública, y de 5.000 euros en la categoría de Investigación para profesionales sanitarios en fase de especialización. Las bases detalladas se encuentran en el PDF adjunto, en la página web de la Fundación Pfizer o a través del siguiente enlace.
Desde la Fundación Pfizer les agradecemos la difusión que puedan hacer de esta convocatoria entre sus asociados y conocidos que puedan estar interesados en participar. La entrega de premios se realizará en un acto público que tendrá lugar durante el último trimestre del año y se anunciará oportunamente.
Esperamos que resulte de su interés.
Maite Hernández Presas
Jefe de la Fundación Pfizer y RSC
—————————————–
Documento para la descarga:
![]() Convocatoria de Premios Fundación Pfizer 2012 (2702 descargas )
Convocatoria de Premios Fundación Pfizer 2012 (2702 descargas )
CÁMARAS DE INHALACIÓN
No son dispositivos de inhalación propiamente dichos, pero su utilización está ampliamente recomendada para evitar problemas relacionados con la técnica de los inhaladores de cartucho presurizado. Es un espaciador que separa la boquilla del cartucho presurizado de la boca del paciente. Por este motivo antiguamente se denominaban a estos aparatos “espaciadores” y hoy en día se utilizan ambos nombres de manera indistinta (cámaras de inhalación o cámaras espaciadoras)
Poseen una válvula en su boquilla habitualmente unidireccional que permite la inspiración del aire de la cámara, pero no la espiración dentro de ella.
Su uso enlentece la velocidad de salida del aerosol y evapora el propelente. Las partículas de aerosol pequeñas se mantienen unos segundos en suspensión en espera de ser inhaladas, y las grandes chocan con las paredes de la cámara y quedan retenidas. De esta forma se produce un menor depósito orofaríngeo y se aumenta el depósito pulmonar. El uso de la cámara inhalatoria permite utilizar menor cantidad de fármaco, reduciendo los efectos secundarios, tanto sistémicos como locales y, por eso, se aconseja en caso de disfonía debida al uso de los inhaladores. Además, eliminan la dificultad de coordinar la inspiración con la pulsación del dispositivo.
Se utilizan en el tratamiento de las exacerbaciones de asma (excepto las de riesgo vital), ya que el efecto broncodilatador administrado con cámara de inhalación es equivalente al de un nebulizador y es una alternativa en pacientes con bajo flujo inspiratorio.
Al igual que con los diferentes inhaladores es importante adiestrar al paciente en el uso de la cámara inhalatoria y revisar la técnica periódicamente.
Tipos de cámaras
Existen cámaras de diferentes tamaños desde 140-800 ml. Son universales, permitiendo su conexión a los diferentes modelos de inhaladores de cartucho presurizado, son portátiles y se pueden utilizar con mascarillas faciales. 
Recomendaciones de uso de dispositivos de inhalación según edad
Elaboración propia (Modificado de GEMA- Inhaladores,2018)
Limpieza y mantenimiento de las cámaras
- Son de uso personal
- Limpiar semanalmente, si se usa a diario, con agua templada y detergente suave o neutro, separando las piezas y por inmersión.
- Dejar secar las piezas al aire, sin frotar para no aumentar la carga electrostática que contribuye a que las partículas del aerosol se peguen en las paredes de la cámara.
- Hay que reemplazarlas cuando tengan fisuras.
Ventajas e inconvenientes
Errores en el uso de la cámara inhalatoria
-No agitar el inhalador de cartucho presurizado
-No adaptar bien el inhalador a la cámara.
-No adaptar bien la cámara al rostro o no usar la cámara adecuada a la edad del paciente.
-No realizar un adecuado mantenimiento y limpieza cámara
-No enjuagar la boca
Técnica de uso de la cámara inhalatoria
1- Destapar el inhalador y agitarlo
2- Mantener el inhalador en vertical con la boquilla en la parte inferior.
3-Vaciar los pulmones lentamente, hasta donde sea cómodo
4- Colocar la boquilla, entre los labios y los dientes, evitando que la lengua obstruya la salida de la boquilla. Comenzar a inhalar lentamente, a través de la boca y al mismo tiempo presionar el dispositivo para activar una dosis. (también se puede presionar primero y a continuación inhalar lenta y profundamente)
5-Mantener una inhalación lenta y profunda, a través de la boca, hasta que los pulmones estén llenos de aire.
6-Aguantar la respiración entre 5 y 10 segundos y soplar lentamente (En caso de agudización se puede inhalar y exhalar en cinco ocasiones sin retirar la cámara de la boca y también en menores de 5 años)
7-Cerrar el dispositivo de inhalación
8- Hacer gárgaras y enjuagar la boca al terminar
Imagen 1.- Técnica de uso de cámara de inhalación con presurizado (adultos y niños > 5 años)
Imagen 2.- Técnica de uso de cámara de inhalación con presurizados niños < 5años
Imagen 3.- Técnica de uso de cámara de inhalación con presurizado en lactantes
En el caso de los lactantes y menores de 5 años que no sepan realizar apnea, se usa una cámara de inhalación con mascarilla del tamaño adecuado para que se adapte a la cara del niño/a.
1.-Se prepara el inhalador previamente: se agita, se retira la tapa y se conecta a la cámara.
2.-Se pulsa solo 1 vez mientras se mantiene la mascarilla en la cara del niño/a cubriendo boca y nariz.
3.-Debe respirar al menos 5 veces (observaremos la válvula de la cámara).
4.-Esperar 30 segundos para nueva inhalación si precisa.
5.- Limpiar la cara y boca del niño/a.
BIBLIOGRAFÍA
- Romero de Ávila G, Gonzálvez Rey J, Mascarós Balaguer E. AGAMFEC. Las 4 reglas de la terapia inhalada [Internet]. Disponible en: https://www.agamfec.com/wp/wp-content/uploads/2015/05/Las4reglasdelaterapiainhalada.pdf
- Plaza V Giner J, Bustamente V, Viejo A, Flor X, Maiz M, et al. GEMA inhaladores. Terapia inhalada: fundamentos, dispositivos y aplicaciones prácticas [internet]. Luzan 5, editor. Madrid; 2018.Disponible en: www.gemasma.com
- Giner J, Plaza V, López-Viña A, Rodrigo G, Neffen H, Casan, P. Consenso SEPAR-ALAT sobre terapia inhalada [internet]. Arch Bronconeumol. 49. 2-14; 2013. Disponible en: http://www.archbronconeumol.org/ el 09/07/2013.
- Gema 5.4. Guía española para el manejo del asma [Internet]. Madrid: Ed. Luzán5; 2024. Disponible en: http://.www.gemasma.com.
- Gema educadores. Manual del educador en asma [Internet]. Madrid: Ed. Luzán5; 2010. Disponible en: http://.www.gemasma.com.
DESMITIFICANDO EL ASMA – ASMA: mitos y verdades
Échale un vistazo al documento que elaboró nuestro Comité conjuntamente con el Comité de Comunicación para el Día del Asma 2021
El documento nos da conceptos y explicaciones fáciles y comprensibles para aquellas preguntas frecuentes y ciertos mitos que las personas con asma suelen tener.
El documento consta de 11 mitos. ¡Descúbrelos todos, no te quedes con la duda!
 Cargando...
Cargando...
Los inesperados riesgos del control del asma en niños.
El asma es una condición médica crónica muy común en niños y es especialmente susceptible a los cambios provocados por el COVID-19. Actualmente se dispone de poca información sobre el impacto que la pandemia COVID-19 puede tener en el control y manejo de los niños y jóvenes con asma bronquial.
El siguiente artículo “Oreskovic N, Bernard T, Aryee E, Kuhlthau K, Perrin J. The Unexpected Risks of COVID-19 on Asthma Control in Children. J Allergy Clin Immunol Pract.2020;8(8):2489-2491” revisa las influencias que han podido ser importantes o afectar en el control del asma en niños durante la pandemia de COVID-19 debido a los cambios sociales que estamos viviendo. Estos suponen cambios en el entorno, en la práctica clínica médica diaria y su gestión, y en el uso de medicación de esta enfermedad, cambios que tendrán repercusión a largo plazo en los resultados de control del asma. Además, desde nuestro Comité de Alergia Infantil se realizó una encuesta entre los especialistas para conocer cómo ha afectado la pandemia al manejo del asma pediátrico en España, que ha sido publicada en Sanchez-Garcia S, Ruiz-Hornillos J, Escudero C. Pediatric Asthma Management during the COVID-19 pandemic: Results of a national survey. Ped All Immunol Pulm. 2020 Dec; 33(4):199-203. https://doi.org/10.1089/ped.2020.1250
Los pacientes con asma tienen especial vulnerabilidad a los cambios provocados en el contexto de la pandemia COVID-19, con muchas vías y factores de riesgo compartidos, incluyendo la calidad del aire, el ambiente interior, la actividad física, el control del peso, la gestión de la medicación y la prestación de atención sanitaria.
El lugar donde los niños pasan mayor cantidad de tiempo, que ahora es en los interiores, los hábitos diarios (patrón de asistencia a clases), de viaje o transportes, y la actividad física que realizan, afectan al asma.
Además, ha habido cambios en la disponibilidad, la prestación y la utilización de la atención sanitaria que tienen importantes implicaciones para el asma y otras enfermedades crónicas que requieren atención médica continuada. Se han limitado las visitas a la consulta para el control del asma, tanto en atención primaria como especializada (Neumología y Alergología) y se han limitado las visitas a urgencias. Todo ello ha favorecido el formato de visita telefónica o videoconferencia. Estos cambios han ofreciendo nuevas oportunidades gracias a la denominada “telesalud”, que deberán ser valoradas y aprovechadas.
En cuanto a las visitas a Urgencias, se observó una importante disminución en la atención relacionada con el asma y el comienzo de la pandemia, que atiende seguramente el temor de las familias al contagio y/o las recomendaciones sanitarias del momento. Todo esto condujo además, a que la realización de las pruebas tempranas para un mejor control de la enfermedad, como las pruebas de función pulmonar, se viera afectada.
La COVID-19 también ha influido probablemente en la adherencia de los pacientes a los medicamentos controladores del asma. Los padres de los niños con asma pueden tener un mayor control y ser más vigilantes para que los niños tomen su medicación con regularidad y que una mayor adherencia a la medicación mejore el control del asma o, por el contrario, que otros dejen su medicación ante el temor de los posibles efectos de los corticoides, tanto orales como inhalados, en la infección por coronavirus.
Todos estos factores han podido influir de diferente manera en función del lugar en el que residiese el niño, de la situación socioeconómica de la familia, de las limitaciones para realizar actividad física al aire libre a causa de las restricciones particulares de cada zona, etc. En este sentido, los niños de familias de entornos urbanos con menores ingresos tienen un acceso más limitado a espacios seguros para la actividad física, tienen domicilios en los que la exposición a alérgenos/contaminantes de interior (hongos, roedores, cucarachas y el humo del tabaco, entre otros) es mayor, y pueden convivir además con adultos con menor posibilidad de teletrabajar y más expuestos a la infección por coronavirus.
Estos cambios en el entorno, en la práctica médica y en la gestión del tratamiento, tendrán probablemente un gran impacto en el asma infantil que tendremos que vigilar para evaluar su impacto final a medio y largo plazo.
Margarita Tomás Pérez. Médico Adjunto Alergología Hospital General Universitario La Paz. Madrid. Comité de Alergia Infantil SEAIC.
III Convocatoria de los Premios Nacionales Fundación SEAIC
La Fundación SEAIC se complace en anunciar una nueva edición de los Premios Nacionales Fundación SEAIC a la trayectoria profesional, que reconocen la excelencia en el ámbito de la Alergología.
Modalidades:
- Premio Nacional Fundación SEAIC a la Trayectoria Profesional en Investigación en Alergología (se celebra anualmente).
- Premio Nacional Fundación SEAIC a la Trayectoria Profesional en Docencia de la Alergología (se celebra bienalmente).
Podrán ser nominados miembros de la SEAIC con al menos 25 años de afiliación, cuyas candidaturas sean propuestas por sociedades científicas, universidades o grupos de investigación.
Dotación del premio:
- 10.000 €, un diploma acreditativo, una placa y una insignia.
Plazo de presentación de candidaturas:
- Del 3 de marzo al 3 de mayo de 2025.
Modo de presentación:
- Descargue las plantillas correspondientes
- Cumplimente los Anexos I y II (según corresponda)
- Presente su candidatura y anexos en este enlace
Reconsiderando el uso del término «fiebre del heno» en la comunicación científica
El término inglés «hay fever» (fiebre del heno) todavía se usa comúnmente en revistas y publicaciones científicas para referirse a la rinitis alérgica. Invito a revisores, editores y miembros de sociedades científicas a reconsiderar el uso de esta expresión, que pertenece más al lenguaje coloquial histórico que a la terminología médica precisa.
El término «fiebre del heno» se introdujo por primera vez en 1819, cuando John Bostock (1773-1848) presentó a la comunidad científica un caso que describió como una «afección periódica de los ojos y el pecho» [1]. Interpretó la afección como una variante del resfriado común que ocurría durante la cosecha del heno, atribuyendo la exposición al heno como el principal factor desencadenante. Desde entonces, el término se ha popularizado y se sigue utilizando en la actualidad. En España, el profesor Jiménez Díaz, en su obra fundamental El asma y otras enfermedades alérgicas (1931), destacó la insuficiencia de este término, señalando que en la rinitis alérgica inducida por polen (polinosis) no hay fiebre ni el heno es el único agente causal.
Una búsqueda en PubMed del término «fiebre del heno» arroja actualmente más de 16 000 resultados, y Google devuelve más de 130 000, lo que confirma que su uso sigue estando muy extendido. Sin embargo, las expresiones «fiebre del heno», «rinitis estacional» y «rinitis extrínseca» son ambiguas y carecen de la precisión científica propia del siglo XXI.
Actualmente, el consenso ARIA (Rinitis Alérgica y su Impacto en el Asma, OMS, 1999), concretamente su actualización más reciente, «Vías clínicas ARIA de nueva generación para la rinitis y el asma» [2], clasifica la rinitis alérgica según la duración y la intensidad de los síntomas. Este enfoque unificado garantiza claridad, reproducibilidad y coherencia en la comunicación científica y la investigación clínica.
En vista de estas consideraciones, propongo respetuosamente que las revistas científicas, los autores y las sociedades profesionales abandonen progresivamente el término «fiebre del heno» en favor de la terminología estandarizada «rinitis alérgica». Esto fomentará la precisión terminológica y alineará el campo con el consenso actual y la nomenclatura basada en la evidencia.
Almería, España — 15 de julio de 2025
Juan José Zapata Yébenes
Presidente, Comité de Aerobiología Clínica, SEAIC
________________________________________
Referencias
1. Bostock J. Case of a periodical affect of the eyes and chest. Med Chir Trans. 1819;10:161–165.
2. Bousquet J, et al. Next-generation ARIA care pathways for rhinitis and asthma. Clin Transl Allergy. 2020 Jan;10:58.
________________________________________
English version:
Reconsidering the Use of the Term “Hay Fever” in Scientific Communication
The English term “hay fever” is still commonly used in scientific journals and publications to denote allergic rhinitis. I invite reviewers, editors, and members of scientific societies to reconsider the use of this expression, which belongs more to historical vernacular than to accurate medical terminology.
The term “hay fever” was first introduced in 1819, when John Bostock (1773–1848) presented to the scientific community a case he described as a “periodical affection of the eyes and chest” [1]. He interpreted the condition as a variant of the common cold that occurred during hay harvesting, attributing hay exposure as the main triggering factor. Since that time, the term has gained widespread popularity and remains in use to this day.
In Spain, Professor Jiménez Díaz, in his seminal work El asma y otras enfermedades alérgicas (1931), emphasized the inadequacy of this term, noting that in pollen-induced allergic rhinitis (pollinosis) there is neither fever nor is hay the only causative agent.
A search in PubMed for the term “hay fever” currently yields more than 16,000 entries, and Google returns over 130,000 results, confirming that its use remains widespread. However, the expressions “hay fever,” “seasonal rhinitis,” and “extrinsic rhinitis” are ambiguous and lack the scientific precision appropriate for the 21st century.
At present, the ARIA (Allergic Rhinitis and its Impact on Asthma, WHO, 1999) consensus—specifically its most recent update, Next-generation ARIA care pathways for rhinitis and asthma [2]—classifies allergic rhinitis according to symptom duration and intensity. This unified approach ensures clarity, reproducibility, and consistency in scientific communication and clinical research.
In light of these considerations, I respectfully propose that scientific journals, authors, and professional societies progressively abandon the term “hay fever” in favor of the standardized terminology “allergic rhinitis.” Doing so will promote terminological precision and align the field with contemporary consensus and evidence-based nomenclature.
Almería, Spain — July 15, 2025
Juan José Zapata Yébenes
President, Clinical Aerobiology Committee, SEAIC
________________________________________
References
1. Bostock J. Case of a periodical affection of the eyes and chest. Med Chir Trans. 1819;10:161–165.
2. Bousquet J, et al. Next-generation ARIA care pathways for rhinitis and asthma. Clin Transl Allergy. 2020 Jan;10:58.