resultados de la búsqueda: asma/wp-content/cme-jiaci/profesionales/aviso-importante
LA ATOPIA COMO PRIMERA MANIFESTACIÓN DE ERROR INNATO DE LA INMUNIDAD
Es importante iniciar por definir que es un error innato de la inmunidad (EII) siendo un grupo de enfermedades causadas por defectos genéticos que generan disfunción inmunitaria. 1
La alergia como manifestación inicial de EII se reporta con una media de hasta el 8 % de los pacientes con diagnostico de errores innatos de la inmunidad variando entre 5 al 25 % y se ha observado un retraso en el diagnóstico de hasta 6 a 10 años, las característica que comparte estos pacientes suele ser la triada típica de la alergia presentado eosinofilia+ igE elevada + Eccemas, por ende estos paciente suele debutar con diagnósticos en un mayor porcentaje de dermatitis atópica en un 21.38% asociadose principalmente inmunodeficiencias combinadas como síndrome de hiper Ig-E (HIES), la deficiencia de DOCK 8, el síndrome de Omenn (OS) y el síndrome de Wiskott-Aldrich (WAS). Sin embargo, otros estudios reportan una mayor asocia con alergia a nivel de vías respiratorias relacionándose con el asma bronquial hasta el 46.90%, en cuanto a rinitis alérgica su frecuencia fue de 8.2 %, presentándose una mayor asociación en paciente con deficiencias en anticuerpos, y en especial con inmunodeficiencia selectiva de IgA. Las alergias alimentarias se presentaron en menor prevalencia (0.10%) y se asocia con inmunodeficiencia selectiva de IgA. 2
A nivel fisiopatológica se ha observado que en los pacientes con función normal de sistema inmune, las infecciones activan los linfocitos Th1 y Th2, estas infecciones también favorecen al desarrollo de los linfocitos Tregs, que ayudan mantener el equilibrio entre los Th1 y Th2, y prevenir sus efectos nocivos, en el caso de los pacientes con errores innatos de la inmunidad se observa que las linfocitos Tregs pueden estar ausentes o deficientes a nivel funcional, desencadenando una mayor activación de Th1 y Th2 y por ende una susceptibilidad mayor a desarrollar alergias o cuadros de autoinmunidad.
La asociación entre alergia y error innato de la inmunidad puede representar una alteración del equilibrio complejo dentro del sistema inmunológico de células efectoras y reguladoras, quizás también contribuida por diferencias en la colonización microbiana y patrones de infección, muy probablemente debido a falla de tolerancia, defectos de señalización del receptor de células T, falla de producción de interferón-gamma contrarregulador y exceso de producción de citocinas como IL-13 que interfieren con los péptidos antimicrobianos de la piel , así como alteración de la barrera cutánea. 3
- El aumento de la permeabilidad de la piel por el eccema lleva a que las células presentadoras de antígenos (CPA) cutáneas se expongan a mayores cantidades de antígenos ambientales habitualmente inocuos. Esto conduce a la sensibilización y la producción de citocinas proinflamatorias asociadas a Th2, lo que inicia en consecuencia la respuesta alérgica 4,5. La alteración de la barrera cutánea junto con la regulación negativa de los péptidos antimicrobianos protectores aumenta el riesgo de infección 5.
- Las citocinas proinflamatorias de tipo 2 también regulan negativamente la filagrina, una proteína importante para la integridad de la barrera cutánea, lo que aumenta la permeabilidad de la piel, permitiendo una mayor exposición a los antígenos y por ende una mayor respuesta inflamatoria 4,5
Los defectos a nivel de barrera cutánea y el desarrollo de dermatitis atópica en estos pacientes se relación con alteraciones en la barrera, defectos genéticos como la producción de filagrina, spink 5, anomalías del citoesqueleto; señalización aberrante del TCR; señalización interrumpida de citocinas; disminución de la diversidad del repertorio de células T y trastornos del desarrollo tímico; mecanismos efectores de células innatas; y trastornos metabólicos.
Es importante tener en cuenta que los pacientes con deficiencia selectiva de IgA pueden desarrollar un gran espectro de enfermedades desde ser asintomáticos a debutar con infecciones recurrente, enfermedades de autoinmunidad y enfermedades alérgicas hasta en el 13- 84%, en el caso de la patología alérgicas estas sueles ir disminuyendo con la edad. 6
Existen características con las cuales podemos sospechar de una probable asociación con errores innatos de la inmunidad :
- Biomarcadores elevados de TH2 (eosinofilia: 1500, IgE elevado: >2000 en los 3 primeros meses)
- Antecedentes familiares: Consanguinidad, antecedentes muertes tempranas familia.
- Cutáneo: disposición de eccemas en regiones poco frecuentes de neonatos, eritrodermia, ictositosis al nacimiento, alteraciones a nivel de dentición, alteraciones a nivel de tejido conectivo (hiperlaxitud). DOCK8: Eccemas severos predominantemente a nivel de zona de flexuras, facial, zona del pañal, liquenificaciones, infecciones virales.
- Hematológico: Pancitopenia, anemia hemolítica, purpura
- Infecciosos: Infecciones severas y recurrentes especialmente por CMV, EBV, HHV6 y patógenos de la familia Herspesviridae, candidiasis mucocutánea, eccema herpeticum.
- Gastroenterológico: falla de medro, diarreas y vómitos persistente
- Endocrinopatías: Diabetes tipo I, Tiroiditis autoinmune.
- Respiratorio: presencia de bronquiectasias, mala respuesta a tratamiento.
Sin embargo es importante tener en consideración que los niveles de IgE no siempre se correlacionan con cuadros de errores innatos de inmunidad, por lo que se debe descartar otras patologías que puedan elevar tanto IgE como eosinófilos entre estas tenemos diferentes causas como:
INFECCIOSAS
- Parásitos: Helmintos como Toxocaria, Strongyloides, Trichuris, Áscaris.
- Bacterias: Mycobacterium Tuberculosis
- Virales: CMV, VEB, VIH
ONCOLÓGICAS
- Gammapatías o síndromes paraneoplásicos
- Linfoma cutáneo de células T
- Enfermedad de Sézary
- Linfoma de Hodking y no Hodking
ENFERMEDADES INFLAMATORIAS
- Granulomatosis eosinofílica con poli angeítis (EGPA)
BIBLIOGRAFIA
1.Tangye, S.G.; Al-Herz, W.; Bousfiha, A.; Cunningham-Rundles, C.; Franco, J.L.; Holland, S.M.; Klein, C.; Morio, T.; Oksenhendler, E.; Picard, C.; et al. Human Inborn Errors of Immunity: 2022 Update on the Classification from the International Union of Immunological Societies Expert Committee. J. Clin. Immunol. 2022, 42, 1473–1507. [CrossRef] [PubMed]
- El-Sayed et al. World Allergy Organization Journal (2022) 15:100657 http://doi.org/10.1016/j.waojou.2022.100657
3.Sokol, K.; Milner, J.D. The overlap between allergy and immunodeficiency. Curr. Opin. Pediatr. 2018, 30, 848–854. [CrossRef] [PubMed]
4.Facheris, P.; Jeffery, J.; Del Duca, E.; Guttman-Yassky, E. The translational revolution in atopic dermatitis: The paradigm shift from pathogenesis to treatment. Cell. Mol. Immunol. 2023, 20, 448–474. [CrossRef] [PubMed]
- Lyons JJ, Milner JD. Primary atopic disorders. J Exp Med 2018; 215:1009–1022. 6. & Nelson RW, Geha RS, McDonald DR. Inborn errors of the immune system associated with atopy. Front Immunol 2022; 13:860821. This article provides a comprehensive overview of atopy in relation to IEIs.
- Boyarchuk, o. (2018). Allergic manifestations of primary immunodeficiency diseases and its . Asian journal of pharmaceutical and clinical research, 1-8.
Notas de prensa 2021
Nota de Prensa Navidad 2021
Las Navidades son unas fechas muy entrañables que solemos compartir con nuestros familiares y amigos. No obstante, para las personas que sufren alergia a algún tipo de alimento, estos días especiales pueden convertirse en estresantes. Por este motivo desde SEAIC os dejamos las siguientes recomendaciones para disfrutar de unas fiestas seguras.
Vacunas COVID-19 en niños alérgicos
Con motivo del inicio de la campaña de vacunación infantil frente a la COVID-19 que comenzará el próximo día 15 de diciembre, el Comité de Alergia Infantil de la Sociedad Española de Alergología e Inmunología Clínica (SEAIC) ha elaborado unas recomendaciones para los niños con alergia de entre 5 y 11 años.
Recomendaciones vacunación antigripal
Con motivo de la campaña de vacunación frente a la gripe, la SEAIC aconseja que la población general se vacune frente a este virus, debido al desconocimiento del impacto que puede generar la coinfección de la gripe y el coronavirus.
Halloween 2021
El Comité de Alergia a Alimentos de la Sociedad Española de Alergología e Inmunología Clínica (SEAIC) propone a la población cinco retos para garantizar la seguridad, salud y bienestar de los menores con alergia durante las fiestas de Halloween.
XXXIII Congreso SEAIC- Zaragoza 2021
Desde hoy y hasta el próximo 23 de octubre, se celebrará el 33º Congreso Nacional de la Sociedad Española de Alergología e Inmunología Clínica (SEAIC) en Zaragoza, donde se congregarán más de mil expertos en la Especialidad para abordar un programa innovador – que sitúa en el centro al paciente que sufre cualquier tipo de patología alérgica atendiendo a sus particularidades, más allá de la propia enfermedad.
![]() Nota de prensa: XXXIII Congreso SEAIC (5587 descargas )
Nota de prensa: XXXIII Congreso SEAIC (5587 descargas )
![]() Nota de prensa: alergia alimentaria (5392 descargas )
Nota de prensa: alergia alimentaria (5392 descargas )
![]() Nota de prensa: alergia grave en la infancia (5900 descargas )
Nota de prensa: alergia grave en la infancia (5900 descargas )
Vuelta al cole segura
El Comité de Alergia a Alimentos y el Comité de Alergia Infantil de la SEAIC han elaborado una serie de instrucciones para garantizar la seguridad, salud y bienestar de los menores con alergia. Es fundamental que los responsables, profesores y cuidadores sepan identificar una reacción alérgica y actuar de forma precoz y adecuada en esos casos.
La SEAIC ofrece diferentes materiales muy útiles y didácticos para conseguir y asentar conocimientos sobre esta patología.
Más info en ![]() NOTA-DE-PRENSA-Vuelta-al-cole-segura.pdf (4611 descargas )
NOTA-DE-PRENSA-Vuelta-al-cole-segura.pdf (4611 descargas )
Alergia a Himenópteros
Las picaduras de avispas y abejas (himenópteros) se disparan durante los meses cálidos, cuando estos insectos están activos y se hace más vida al aire libre; por este motivo, la SEAIC y su Comité de Alergia a Himenópteros, incide en que en caso de reacción alérgica, la inmunoterapia es el único tratamiento capaz de curar la alergia al veneno de himenópteros hasta en un 95% de los casos.
Más info: ![]() Nota de Prensa Alergia a Himenópteros 2021 (3441 descargas )
Nota de Prensa Alergia a Himenópteros 2021 (3441 descargas )
Salud sin Bulos
La Sociedad Española de Alergología e Inmunología Clínica (SEAIC) ha firmado un convenio de colaboración con el Instituto #SaludsinBulos para erradicar los bulos y frenar la desinformación sobre alergias en internet y redes sociales.
Más info: ![]() Nota de Prensa: Acuerdo SaludSinBulos (3625 descargas )
Nota de Prensa: Acuerdo SaludSinBulos (3625 descargas )
Comunicado Oficial en relación con la Seguridad de las Vacunas de Alergia
La Junta Directiva de la SEAIC estima conveniente matizar la información difundida en distintos medios sobre la seguridad de las vacunas de la alergia y su posible comercialización fraudulenta, a raíz de las declaraciones del Grupo Español para la Regulación de las Vacunas para la Alergia (GERVA)
Día Mundial de la Alergia 2021
El día 8 de julio se celebra el Día Mundial de la Alergia. Con este motivo, la SEAIC publica un decálogo para que las personas alérgicas disfruten de un verano seguro.
Semana Mundial de la Alergia 2021
Del 13 al 19 de Junio se celebra la Semana Mundial de la Alergia, centrada este año en la anafilaxia .
La WAO (Organización Mundial de Alergia) ha elegido como eslogan este año Be aware. Be prepared. Save lives., con este lema se pretende se pretende subrayar la importancia de lograr una mayor concienciación, educación y difusión sobre el conocimiento de la anafilaxia tanto a pacientes como a sanitarios.
Más información:
![]() Nota de Prensa Semana Mundial de la Alergia 2021.pdf (3883 descargas )
Nota de Prensa Semana Mundial de la Alergia 2021.pdf (3883 descargas )
Día Mundial del Asma 2021
El 5 de mayo se celebra el Día Mundial del Asma 2021. Este año, los alergólogos recuerdan que los asmáticos no tienen mayor riesgo de contagio por coronavirus. Además, con el objetivo de desestigmatizar y esclarecer las creencias más comunes sobre el asma, la SEAIC ha elaborado un documento en el que abordan los mitos y verdades de esta enfermedad.
![]() Día Mundial del Asma 2021 (3850 descargas )
Día Mundial del Asma 2021 (3850 descargas )
![]() Desmitificando el asma (7179 descargas )
Desmitificando el asma (7179 descargas )
Desmitificando el asma
Con motivo del Día Internacional del Asma 2021, la SEAIC ha recopilado un documento con 11 mitos y algunascuestiones comunes que las personas con asma suelen tener.
Alergia a pólenes 2021
Según datos de la Sociedad Española de Alergología e Inmunología Clínica (SEAIC) las enfermedades alérgicas por pólenes afectan en nuestro país a más de ocho millones de personas, siete de los cuales son alérgicos a gramíneas seguidos en orden decreciente por alergia al olivo, arizónica, plátano de sombra, salsola y parietaria.
Existe una relación directa entre algunos factores climatológicos del otoño e invierno como es el caso de las lluvias, temperatura y humedad y los recuentos de pólenes de gramíneas durante la primavera. Gracias a la recopilación de los datos de las 56 estaciones aerobiológicas del Comité de Aerobiología de la SEAIC, junto con los factores climatológicos proporcionados por la Agencia Estatal de Meteorología (AEMET) y con la colaboración del Área de Estadística e Investigación Operativa de la Universidad de Castilla La Mancha, se establece el nivel de intensidad de esta primavera para los pacientes alérgicos en las diferentes zonas geográficas.
![]() Polen 2021 - Previsiones de un vistazo (6132 descargas )
Polen 2021 - Previsiones de un vistazo (6132 descargas )
![]() Polen 2021 - Litoral Mediterráneo (4630 descargas )
Polen 2021 - Litoral Mediterráneo (4630 descargas )
![]() Polen 2021 - Centro peninsular (5284 descargas )
Polen 2021 - Centro peninsular (5284 descargas )
![]() Polen 2021 - Cornisa Cantábrica (5207 descargas )
Polen 2021 - Cornisa Cantábrica (5207 descargas )
![]() Polen 2021 - Sur peninsular (5839 descargas )
Polen 2021 - Sur peninsular (5839 descargas )
![]() Polen 2021 - Islas Canarias (6115 descargas )
Polen 2021 - Islas Canarias (6115 descargas )
![]() Infografía: previsiones polinización 2021 (4798 descargas )
Infografía: previsiones polinización 2021 (4798 descargas )
![]() Preguntas y respuestas: polen y COVID-19 (5919 descargas )
Preguntas y respuestas: polen y COVID-19 (5919 descargas )
Consejos Carnaval en pandemia
La SEAIC ha emitido unos consejos para disfrutar del Día de Carnaval en pandemia. Advierte de las posibles reacciones que pueden provocar los dulces, los disfraces y el maquillaje en los niños alérgicos.
Vacuna COVID-19 y pacientes con historial de alergia grave
El Comité de Alergia a Medicamentos de la SEAIC quiere realizar diferentes puntualizaciones en relación con la vacuna frente al SARS-CoV-2 en pacientes con historial alérgico grave.
Segunda dosis de vacunas COVID-19
La Federación de Asociaciones Científicas Médicas Españolas (FACME), en colaboración con SEAIC, ha emitido nuevas recomendaciones al tener en cuenta en el momento de la administración de la segundas dosis de las vacunas contra el virus SARS-CoV-2. Asimismo, la Agencia Española de Medicamentos y Productos Sanitarios (AEMPS) ha publicado el primer informe de farmacovigilancia sobre vacunas COVID-19.
![]() Recomendaciones FACME: segunda dosis vacuna COVID-19 (4100 descargas )
Recomendaciones FACME: segunda dosis vacuna COVID-19 (4100 descargas )
![]() Informe farmacovigilancia AEMPS enero 2021 (3767 descargas )
Informe farmacovigilancia AEMPS enero 2021 (3767 descargas )
Comunicado Vacunación frente a SARS-CoV-2
La SEAIC quiere realizar las siguientes puntualizaciones en relación con la vacuna frente a la COVID-19 en pacientes con historial alérgico grave y otras situaciones especiales.
Acta de Reunión Webex – Comité de Alergia cutánea (CAC) – 13 de mayo 2019 (20:00 – 21:15 horas)
Medidas preventivas
Medidas preventivas generales
El paciente alérgico debe estar advertido sobre los riesgo que corre y entrenado en el manejo ante una posible picadura para actuar de forma rápida, pero también la labor de prevención es importante en individuos de riesgo (profesionales o aficionados a la apicultura, así como otras profesiones de riesgo) aunque nunca, hasta el momento, hayan presentado reacciones adversas, conociendo la posibilidad de estas reacciones y estando advertidos para saber reconocer los síntomas de forma rápida con el fin de instaurar precozmente el tratamiento adecuado.
Es importante para los pacientes alérgicos conocer todos los datos relativos al insecto causante de su alergia, saber reconocerlo y tener en cuenta algunas precauciones que pueden ayudar a reducir el riesgo. Se le indicará que en situaciones de riesgo debe ir acompañado por al menos una persona que conozca su situación y que esté adiestrada para administrarle la medicación en caso de presentar una reacción alérgica.
Tanto las abejas como las avispas pican sólo como defensa de ellas mismas ó de sus nidos. La mayoría de las picaduras se producen entre los meses de mayo y septiembre siendo julio y agosto los meses con mayor incidencia de picaduras debido a las altas temperaturas que ponen en gran actividad a estos insectos.
Las abejas comunes son atraídas por la fragancia de las flores, los colores brillantes y la superficie de aguas tranquilas; teniendo esto presente para evitar los accidentes se debe procurar no usar ropa de colores vivos ni perfumes muy fuertes durante la época de mayor actividad.
Estos himenópteros se alimenta de zumos, savia, néctar y, en general, de líquidos azucarados. En estado larvario algunas avispas se alimentan de otros insectos para lo cual la progenitora usa su veneno para paralizar a la futura fuente alimenticia de la larva. Al inocular el veneno la avispa conserva el aguijón pudiendo así picar repetidas veces, cosa que no sucede con las abejas pues su aguijón posee escotaduras laterales que, a modo de garfios, se anclan al tejido de la víctima, perdiéndola junto con parte del sistema digestivo, por lo que la abeja sólo podrá picar una vez y morirá.
En el caso de no haber podido ver o identificar al insecto responsable de la picadura, se puede deducir que se trata de una abeja cuando el aguijón quede anclado en la piel. En éste caso hay que retirarlo con cuidado pues se puede, involuntariamente, presionar el saco de veneno e inocular la totalidad de su contenido; en cualquier caso, cuando el aguijón se queda clavado en el tejido junto con parte del intestino de la abeja que ha escapado, la glándula del veneno continuará contrayéndose periódicamente hasta inocularlo todo, por eso es importante retirar el aguijón lo antes posible.
Cuando una avispa pica libera una feromona que incita a otros miembros de la colonia a picar por lo que es aconsejable, en caso de picadura, alejarse lo más pronto posible del área del accidente para evitar un ataque masivo.
Consejos ambientales
- No se acerque a panales de abejas ni a nidos de avispas. Si accidentalmente se acerca, retírese con movimientos lentos.
- Si una abeja ó avispa se posa sobre alguna parte de su anatomía no intente matarla ni espantarla; permanezca quieto o haga sólo movimientos lentos hasta que se aleje.
- Durante la época de calor, si bebe algún líquido azucarado, compruebe que no hay abejas o avispas en los bordes del recipiente.
- No manipule frutas y en general comidas al aire libre. No se acerque a los cubos de basura en la calle.
- Si deja ropa en el suelo sacúdala antes de ponérsela, pues puede haber alguna avispa entre sus pliegues.
- Evite caminar descalzo, así como hacerlo por huertos en floración, campos de trébol o cualquier área con abundantes flores.
- Durante la época de actividad (mayo a septiembre) use ropa de colores poco llamativos y no use perfumes ni sprays para el cabello cuando salga al campo.
- No pode árboles ni siegue césped o setos durante la época de actividad.
- Las colisiones con éstos insectos pueden causar picaduras; por lo tanto evite correr o montar a caballo, en bicicleta o en moto en áreas en que haya abundancia de flores. Un coche descapotable con el techo bajado es especialmente peligroso.
- Dentro de recintos cerrados mantenga una red para atrapar cualquier insecto volador que penetre; también es útil tener un insecticida para matarles (en la guantera del coche puede ser muy útil).
- Advierta a los niños de no tirar piedras o ramas a los nidos de los insectos.
Estas medidas son de escasa utilidad en apicultores, ya que por su profesión el contacto con las abejas es inevitable. Por tanto, la recomendación más importante que podemos darles es la de no acudir nunca solos a las colmenas y si se le ha prescrito, llevar consigo el autoinyector de adrenalina.
Captador de la semana: Ciudad Real
Desde el Hospital General Universitario de Ciudad Real, los doctores Alberto Palacios, Aranzazu Martin, Alba Extremera y Carmen García, nos proporcionan los datos a pólenes.com.
A continuación os dejamos un interesante video que han realizado donde podéis observar su captador y la recogida de muestras.
Video: ¿cómo se cuentan los pólenes?
Muchas personas sufrimos enfermedades respiratorias alérgicas causadas por pólenes, y durante los meses de primavera buscamos información sobre cómo de alto está ese día el polen que nos preocupa, de cara a protegernos, tomar medicación o planificar un viaje, pero, ¿cómo se realizan esos contajes?
El comité de Aerobiología cuenta con una red de colectores repartidos por todo el país, con el objetivo de potenciar el estudio de los pólenes y hongos ambientales. Se trata de captadores volumétricos que succionan el aire ambiente, impactando las partículas sobre una superficie que posteriormente se recoge, se prepara sobre un portaobjetos, y finalmente se realiza un contaje de manera manual utilizando un microscopio óptico.
Aquí un video publicado por Canal Sur el 26 de abril de 2023 en el que Manuel Alcántara, vocal de la Sociedad Española de Alergología e Inmunología Clínica, explica y muestra el proceso.
Dra. Alicia López Guerrero, Hospital Universitario de Jaén, Jaén. Comité Aerobiología Clínica.
Felicitación de Navidad
Estimados asociados, pacientes, entidades y personas afines a la Sociedad Española de Alergología e Inmunología Clínica:
La Junta Directiva de la SEAIC desea transmitiros sus mejores deseos para estas fechas tan especiales. La Navidad nos invita a reflexionar sobre los logros compartidos, renovar nuestras metas y reforzar el compromiso con nuestra labor científica y humana.
Que este espíritu inspire vuestra dedicación y os colme de serenidad, alegría y esperanza para afrontar los retos del próximo año.
Recibid nuestro más cordial saludo.
Angioedema hereditario: no toda hinchazón es alergia
El angioedema hereditario (AEH) es una enfermedad rara que produce episodios recurrentes de hinchazón (edema) de algunas partes del cuerpo – piel o mucosas (gastrointestinal y de vía aérea superior). A diferencia del edema alérgico, es de instauración lenta, duro (sin fóvea), cursa sin urticaria (ronchas), sin picor y habitualmente la hinchazón dura más de 24-48 horas.
Es una enfermedad genética y en la mayoría de los casos se debe a una mutación en el cromosoma 11 de transmisión autosómica dominante (la posibilidad de transmisión de la enfermedad es de un 50%). Esta mutación conduce a un déficit enzimático – cuantitativo (AEH tipo I) o funcional ( AEH tipo II) del factor C1 inhibidor del sistema del complemento. Como consecuencia se produce hinchazón en diversas localizaciones a través de un mediador bioquímico denominado bradicinina. Existen algunos desencadenantes conocidos, como la manipulación de la cavidad oral o de la vía respiratoria superior, algunos fármacos (anticonceptivos orales que contengan estrógenos, antihipertensivos del grupo de los inhibidores de la enzima convertidora de la angiotensina), las infecciones y los traumatismos. En muchas ocasiones no se reconoce un precipitante concreto.
El AEH suele debutar en edad infantil y y se agrava a partir de la pubertad. Los ataques pueden afectar a cualquier órgano y pueden ser letales si afectan a la vía aérea superior. Sin embargo, el diagnóstico suele ser tardío debido a la inespecificidad de los síntomas:
- Edema en manos, brazos, piernas, labios, párpados, lengua, garganta o genitales
- Obstrucción de la vía aérea superior. Existe riesgo vital.
- Episodios recurrentes de dolor abdominal sin causa aparente. Puede llegar a ser grave, simular causa quirúrgica, ocasionar deshidratación y/o shock hipovolémico.
La frecuencia y la intensidad de los ataques son muy variables. Varían tanto en un mismo paciente, como en los familiares afectados por la misma mutación genética.
El diagnóstico se realiza a través de un análisis de sangre, donde se objetiva una disminución del C4 del complemento y del C1 inhibidor (actividad y/o cantidad). El estudio genético establece el diagnostico definitivo.
Tratamiento
Los ataques causados por esta enfermedad no responden al tratamiento antialérgico habitual -corticosteroides, antihistamínicos, adrenalina-. Se han de tratar con medicación específica, por lo que es fundamental establecer la sospecha en la crisis aguda. Los objetivos del tratamiento se basan en 3 principios:
- Tratar las crisis que aparezcan (tratamiento de las crisis)
El inhibidor específico de C1 es el tratamiento de primera elección para los ataques agudos, en los países en los que está disponible. Se recomienda su uso via intravenosa para el tratamiento de las crisis en niños. La dosis recomendada es de 20 U/kg. El icatibant (un antagonista del receptor B2 de bradicinina, subcutáneo) es una alternativa válida aprobada para su uso en niños mayores de 2 años.
- Prevención en situaciones de riesgo especial (prevención o profilaxis a corto plazo)
Se recomienda realizar profilaxis a corto plazo con inhibidor C1 purificado intravenoso ante procedimientos quirúrgicos o manipulaciones dentales/ en la cavidad oral (aplicable de 6 horas a 1 hora antes).
- Evitar o disminuir la aparición de crisis a lo largo del tiempo (prevención o profilaxis a largo plazo).
La necesidad de profilaxis a largo plazo deberá ser individualizada para cada paciente.
Dra. Krasimira Baynova. UGC Alergología, CSUR Angioedema hereditario. Hospital Universitario Virgen del Rocío, Sevilla. Comité de Alergia Infantil de SEAIC
Enlaces de interés:
- Asociación Española de Angioedema Familiar: https://angioedema-aedaf.haei.org/
- US Hereditary Angioedema Association – HAEA (Estados Unidos): https://es.haea.org/
Bibiliografía
- Frank MM, Zuraw B, Banerji A, Bernstein JA, Craig T, Busse P, et al. Management of children with hereditary angioedema due to C1 inhibitor deficiency. 2016;138:e20160575.
- Farkas and HAWK International consensus on the diagnosis and management of pediatric patients with hereditary angioedema with C1 inhibitor deficiency. Allergy.2017 Feb; 72(2): 300–313. PMID: 27503784.
- https://angioedema-aedaf.haei.org/wp-content/uploads/2019/03/GUIA- PACIENTE-NEW-V4.pdf
Captador de la semana: Córdoba
Hoy toca presentar el captador de Córdoba, pertenece a la red de captadores de pólenes de la SEAIC.
La Dra Cristina De Castro Gómez, alergóloga en el Hospital San Juan De Dios, así como actual secretaria del comité de Aerobiología, nos aporta los datos en www.pólenes.com desde 2019.
Acta Reunión Comité Alergia Cutanea Valencia 2018
![]() Contenido disponible sólo para socios.
Contenido disponible sólo para socios.
Angiodema hereditario
Seguimiento del angioedema hereditario
Requisitos
- Diagnóstico previo de angioedema hereditario confirmado por un especialista.
- Disposición de teléfono, sistema de videoconsulta y de envío de imágenes. Disposición de Internet. El paciente ha de entender el sistema de funcionamiento de la aplicación empleada.
- No sufrir ninguna discapacidad que impida usar ninguno de estos sistemas.
- El paciente menor de 16 años debe estar acompañado por un progenitor o persona responsable.
- Consentimiento verbal o escrito del paciente o tutor legal, que debe reflejarse en la historia clínica. Actualmente la normativa no exige el consentimiento por escrito.
- Aceptar unas condiciones de legales y de privacidad de datos acorde a la normativa vigente.
Fase de preparación
- Fecha y hora de la visita.
- Si precisa: cuestionarios de evaluación de calidad de vida para angioedema, con instrucciones para su cumplimentación y para disponer, en el momento de la consulta, de ellos ya cumplimentados.
- Valoración de pruebas complementarias, si estas han sido solicitadas en la visita anterior.
Esta fase puede estar dirigida a una visita de revisión ya programada o a una visita solicitada por el propio paciente para resolver dudas o abordar una reagudización de la enfermedad o preparar futuros momentos que supongan un aumento de riesgo, como intervenciones o viajes.
Consulta telemática
Se realiza mediante llamada telefónica o plataforma para videoconsultas. Se aconseja realizar consultas síncronas aunque la disposición de consultas asíncronas puede ayudar a mejorar la accesibilidad del sistema y su usabilidad para el paciente. Durante el desarrollo de la consulta se abordarán los siguientes aspectos:
Introducción
Presentación y recordatorio del motivo de la consulta de seguimiento.
Evaluación del estado actual
- Preguntar por la frecuencia de brotes, áreas afectadas y gravedad de las crisis desde la última consulta.
- Investigar si ha habido algún desencadenante identificable o pródromos en las crisis.
- Preguntar por la duración y respuesta al tratamiento de rescate de los episodios. Preguntar cuántos episodios precisaron tratamiento en algún centro médico y cuántos se resuelven en domicilio.
- Los episodios ¿han tenido repercusión en actividades diarias o laborales?
- Indagar sobre el uso correcto del medicamento de rescate: ¿qué intervalo temporal existió entre el inicio de los síntomas y la administración del medicamento de rescate?
Valoración de pruebas complementarias en caso de haberse solicitado previamente
Comentar los resultados de analíticas y pruebas de imagen, si estas se habían solicitado en anterior consulta.
Revisión de medicación de mantenimiento a largo plazo
- Confirmar la adhesión al tratamiento prescrito. ¿Ha olvidado alguna dosis del tratamiento de control a largo plazo?
- Preguntar por posibles efectos secundarios del mencionado medicamento, o por nuevas afecciones aunque a priori no tengan una relación causal aparente con el medicamento pautado. (Ante la supuesta aparición de efecto adverso por el medicamento empleado, comunicar a farmacovigilancia).
- Discutir cualquier cambio en la dosis o la necesidad de ajustes en la medicación.
Educación y asesoramiento
- Ofrecer consejos sobre medidas de autocuidado, identificación de desencadenantes y estrategias para evitarlos.
- Aclarar cualquier duda o preocupación del paciente sobre su condición y tratamiento.
Plan de manejo consensuado
- Establecer un plan de acción para manejar futuros ataques, incluida la instrucción en el uso del medicamento de rescate.
- Recordar las señales de alarma que requieren atención médica inmediata.
- Confirmar la disponibilidad de medicamentos y recursos en caso de nuevo episodio. Actualizar receta electrónica.
Seguimiento y programación de citas
- Programar la próxima consulta de seguimiento o cualquier prueba complementaria necesaria.
- Confirmar la disponibilidad de apoyo continuo de atención médica entre consultas, según disponibilidad de cada área (teléfono de contacto, consulta WhatsApp, consulta médico de primaria, etc)
Despedida
Fijar fecha de próxima cita y agendar.
Agradecer al paciente por su tiempo y colaboración.
Documentación adecuada de la consulta en la historia clínica electrónica del paciente.
Consultas asíncronas: Aunque se aconseja realizar consultas síncronas, la disposición de consultas asíncronas puede ayudar a mejorar la accesibilidad del sistema y su usabilidad para el paciente. En caso de optar por esta modalidad debe disponerse siempre de un correo electrónico seguro con dirección de correo electrónico corporativa. A través de esta vía pueden enviarse al paciente:
- Cuestionarios de calidad de vida para angioedema.
- Informes clínicos actualizados.
- Planes de tratamiento nuevos, copia de receta electrónica o receta de farmacia hospitalaria.
- Aplicaciones recomendadas.
- Copias de pruebas de imagen o de laboratorio si lo solicita el paciente.
Aplicaciones y páginas web
de apoyo a la consulta telemática en angioedema hereditario.
Recursos adicionales para pacientes
- Guía del paciente angioedema hereditario:
- Asociación española de angioedema familiar
- https://angioedema-aedaf.haei.org
Homenaje al Dr. Conde
Una vida, una ilusión…
HISTORIA DE LOS INHALADORES
La administración o aplicación de los tratamientos inhalados se conoce desde hace 4000 años en China, India y Egipto. En aquella época se administraban plantas ricas en escopolamina y en atropina (como Datura stramonium o Atropa belladona) en forma de vahos, fumigaciones, pipas de agua e incluso “cigarrillos terapéuticos” por su efecto relajante en el músculo bronquial.
La terapia inhalada comienza en los balnearios en el s.XIX cuando empiezan a utilizar las nebulizaciones para tratar la tuberculosis. En 1856, el médico Sales-Girons desarrolló el primer inhalador portátil lo que permitió la administración en domicilio. Aunque estos aparatos tuvieron detractores que los consideraban ineficaces, se siguieron desarrollando nuevos modelos. Si bien, en la farmacología el interés de la vía respiratoria fue en aumento sobre todo cuando se aisló la molécula de adrenalina en 1901 por Thomas Aldrich y Jokichi Takamine y cuando Bullying desarrolló un nebulizador con motor eléctrico. Los siguientes avances se dieron en conseguir broncodilatadores con menos efectos adversos y aparatos más pequeños que generaran partículas inferiores a 5 micras.
De esta forma, gracias a los avances en farmacología se consiguió identificar los receptores α y β adrenérgicos en 1947 y posteriormente, los β1 y β2 lo que dio lugar al descubrimiento en 1969 de un broncodilatador específico con mínimos efectos cardiovasculares y musculares, el salbutamol.
En 1948 se comercializó una primera versión de los futuros dispositivos de inhalación Aerohaler®. Era un vial de vidrio donde se colocaba el principio activo en forma de polvo seco la cantidad que en cada situación se consideraba adecuada y el paciente aspiraba a través de una pieza desmontable, por la boca o por la nariz. Este dispositivo fracasó ya que las dosis administradas eran variables, cada persona utilizaba la dosis que le parecía bien, además los asmáticos que lo utilizaban no eran capaces de generar el flujo suficiente para mover el fármaco y quedaba casi todo en el vial. Cuando se inhalaba por la nariz, la función de filtro de las fosas nasales hacía que no llegara el fármaco hasta el árbol bronquial, por lo que desde entonces se desechó la aplicación nasal.
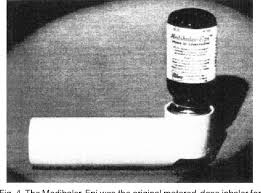
El primer inhalador de cartucho presurizado surgió en el año 1956, a raíz de la insistencia de la hija asmática del doctor George Maison que le solicitaba un inhalador cómodo y portátil. Éste tenía un mecanismo valvular para dispensación de fluidos por medio de un propelente. Con el tiempo sería empleado en medicina pero también en cosmética (desodorantes, espuma de afeitar, etc) le denominaron Medihaler. Su éxito fue inmediato. Era un aparato ligero, portátil y que siempre administraba dosis fijas que venían medidas de fábrica. Su inicio de acción era rápido y cómodo de usar en cualquier lugar. Su principal desventaja era la coordinación de la inspiración con la activación del aparato.
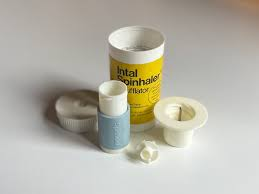
El origen de los inhaladores de polvo seco va unido al descubrimiento, por el médico Roger Altounyan, del cromoglicato disódico como protector del broncoespasmo por su acción relajante sobre el músculo liso. Debido a ello, en 1967 se lanzó al mercado el primer inhalador de polvo seco, Spinhaler® diseñado específicamente para administrar el cromoglicato disódico. Este dispositivo aportó dos grandes avances:a) administración de dosis fijas, por medio de una cápsula que se introducía en el dispositivo y se perforaba para liberar el polvo al inhalar; y b) no se planteaba como una medicación de rescate sino como una “profilaxis”. Spinhaler® ha dado lugar a toda la familia de inhaladores de polvo seco. Y además aportaba la ventaja frente al inhalador de cartucho presurizado de no tener que coordinar la inhalación con la función del aparato. Sus desventajas es que precisan mayor flujo inspiratorio y su uso puede ser complejo en personas mayores o con deformidad en las manos.
En los años 70 llegaron las cámaras espaciadoras/inhalatorias, permitiendo llevar los beneficios del cartucho presurizado a pacientes con dificultad para coordinar la maniobra.
En los años 80 aparecieron los inhaladores de polvo seco multidosis, Diskhaler®. Esto reducía la complejidad y dificultad de la maniobra ya que las cápsulas con el polvo seco vienen integradas en el dispositivo y sólo hace falta cargarlas e inhalar. Aunque siguen precisando de alto flujo inspiratorio por parte del paciente y no se pueden acoplar a una cámara espaciadora al igual que los dispositivos de polvo seco unidosis.
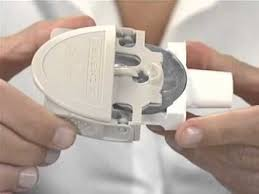
A partir de estas familias de inhaladores, (cartuchos presurizados, inhaladores de polvo seco unidosis y multidosis) han ido surgiendo diferentes sistemas modernos que reutilizan la idea original y añaden mejoras como contadores de dosis, sistemas de feedback para que el paciente realice correctamente la técnica inhalatoria, etc.
Desde 1997 se conocen los inhaladores de vapor suave (Respimat®), en el que el fármaco en disolución es propulsado por un efecto de muelle, sin propelentes. Esto permite una maniobra inhalatoria sencilla, con una capacidad inspiratoria baja o muy baja, que unido a su producción de partículas muy pequeñas alcanza un gran depósito pulmonar. De todas maneras este sistema no llegó a España hasta 2010.
Otras variantes del cartucho presurizado clásico que han aparecido después han sido los sistemas Alvesco® y Modulite® donde el fármaco está disuelto, en vez de en suspensión, produciendo partículas muy finas y permitiendo una penetración pulmonar mayor. A su vez los sistemas accionados por la inspiración, Autohaler®, Easy Breath ® perciben el momento en que el paciente realiza la inspiración y se activan para propulsar el fármaco. Aunque este sistema no se ha comercializado en España.
BIBLIOGRAFÍA
- Las 4 reglas de la terapia inhalada.
- https://www.agefec.org/web/wp-content/uploads/2013/03/INFORMACI%C3%93N-ESCRITA-TALLER.pdf
- GEMA inhaladores. Terapia inhalada: fundamentos, dispositivos y aplicaciones prácticas. 2018
Inteligencia artificial
Fu D, Chuanliang Z, Jingdong Y, Yifei M, Shiwang T, Yue Q, Shaoqing Y. Artificial intelligence applications in allergic rhinitis diagnosis: Focus on ensemble learning. Asia Pac Allergy. 2024 Jun;14(2):56-62. doi: 10.5415/apallergy.0000000000000126.
Gudis DA, McCoul ED, Marino MJ, Patel ZM. Avoiding bias in artificial intelligence. Int Forum Allergy Rhinol. 2023 Mar;13(3):193-195. doi: 10.1002/alr.23129.
Jutel M, Zemelka-Wiacek M, Ordak M, Pfaar O, Eiwegger T, Rechenmacher M, Akdis CA. The artificial intelligence (AI) revolution: How important for scientific work and its reliable sharing. Allergy. 2023 Aug;78(8):2085-2088. doi: 10.1111/all.15778.
Kang N, Lee K, Byun S, Lee JY, Choi DC, Lee BJ. Novel Artificial Intelligence-Based Technology to Diagnose Asthma Using Methacholine Challenge Tests. Allergy Asthma Immunol Res. 2024 Jan;16(1):42-54. doi: 10.4168/aair.2024.16.1.42.
Kaplan A, Cao H, FitzGerald JM, Iannotti N, Yang E, Kocks JWH, Kostikas K, Price D, Reddel HK, Tsiligianni I, Vogelmeier CF, Pfister P, Mastoridis P. Artificial Intelligence/Machine Learning in Respiratory Medicine and Potential Role in Asthma and COPD Diagnosis. J Allergy Clin Immunol Pract. 2021 Jun;9(6):2255-2261. doi: 10.1016/j.jaip.2021.02.014.
Margaritondo, Joseph et al. A two stage artificial intelligence (ai) detection and classification model for pollen grain (pg) counting. Annals of Allergy, Asthma & Immunology 2023;131:S15-94.
Osie G, Darbari Kaul R, Alvarado R, Katsoulotos G, Rimmer J, Kalish L, Campbell RG, Sacks R, Harvey RJ. A Scoping Review of Artificial Intelligence Research in Rhinology. Am J Rhinol Allergy. 2023 Jul;37(4):438-448. doi: 10.1177/19458924231162437.
Palazzo S, Piarulli C, Lerario F, Cinquantasei M, Albanesi M. Comparison of social network engagement performance between artificial intelligence-generated content and human experts: A study in the field of immunology and allergology. Allergy. 2024 Sep 22. doi: 10.1111/all.16331. Epub ahead of print. PMID: 39306728.
Pandya A, Waller M, Portnoy JM. How Can Artificial Intelligence Help With Management of Allergic Conditions? J Allergy Clin Immunol Pract. 2024 Apr;12(4):1017-1018. doi: 10.1016/j.jaip.2024.01.046.
Peng RD, Chambliss SE. Opportunities for using artificial intelligence in air pollution and health research. J Allergy Clin Immunol. 2024 Oct 3:S0091-6749(24)01024-8. doi: 10.1016/j.jaci.2024.09.022. Epub ahead of print. PMID: 39368554.
Rajan J, Rosen R, Karasik D, Richter J, Cabrera C, D’Anza B, Rodriguez K, Rangarajan SV. A preliminary review of the utility of artificial intelligence to detect eosinophilic chronic rhinosinusitis. Int Forum Allergy Rhinol. 2024 Oct 10. doi: 10.1002/alr.23463. Epub ahead of print. PMID: 39385680.
Rider NL, Coffey M, Kurian A, Quinn J, Orange JS, Modell V, Modell F. A validated artificial intelligence-based pipeline for population-wide primary immunodeficiency screening. J Allergy Clin Immunol. 2023 Jan;151(1):272-279. doi: 10.1016/j.jaci.2022.10.005.
Shamji MH, Ollert M, Adcock IM, Bennett O, Favaro A, Sarama R, Riggioni C, Annesi-Maesano I, Custovic A, Fontanella S, Traidl-Hoffmann C, Nadeau K, Cecchi L, Zemelka-Wiacek M, Akdis CA, Jutel M, Agache I. EAACI guidelines on environmental science in allergic diseases and asthma – Leveraging artificial intelligence and machine learning to develop a causality model in exposomics. Allergy. 2023 Jul;78(7):1742-1757. doi: 10.1111/all.15667.
Visaggi P, Del Corso G, Baiano Svizzero F, Ghisa M, Bardelli S, Venturini A, Stefani Donati D, Barberio B, Marciano E, Bellini M, Dunn J, Wong T, de Bortoli N, Savarino EV, Zeki S. Artificial Intelligence Tools for the Diagnosis of Eosinophilic Esophagitis in Adults Reporting Dysphagia: Development, External Validation, and Software Creation for Point-of-Care Use. J Allergy Clin Immunol Pract. 2024 Apr;12(4):1008-1016.e1. doi: 10.1016/j.jaip.2023.12.031.
Wu P, Yong SB. Correspondence on «Artificial Intelligence Assesses Clinician’s Adherence to Asthma Guidelines Using Electronic Health Records«. J Allergy Clin Immunol Pract. 2023 Nov;11(11):3564-3565. doi: 10.1016/j.jaip.2023.06.070.
Zybaczynska J, Norris M, Modi S, Brennan J, Jhaveri P, Craig TJ, Al-Shaikhly T. Artificial Intelligence-Generated Scientific Literature: A Critical Appraisal. J Allergy Clin Immunol Pract. 2024 Jan;12(1):106-110. doi: 10.1016/j.jaip.2023.10.010.
Votaciones Junta Directiva 2024
VOTACIONES RENOVACIÓN DE CARGOS DE LA JUNTA DIRECTIVA 2024
- En reunión de Junta Directiva del 29 de junio de 2024, el Prof. Ignacio Jesús Dávila González, presidente de nuestra Sociedad, convocó las elecciones para la renovación de cargos de la Junta Directiva.
- Según el artículo 28 de los estatutos de la SEAIC: podrán votar todos los socios de la SEAIC, independientemente de su categoría (socios numerarios, prenumerarios, adheridos, de honor, eméritos y de mérito).
![]() Contenido disponible solo para socios. Si aún no has iniciado sesión con tus credenciales, házlo aquí y después regresa a esta página.
Contenido disponible solo para socios. Si aún no has iniciado sesión con tus credenciales, házlo aquí y después regresa a esta página.
Importante: en caso de no recordar tus claves de acceso (nombre de usuario + contraseña) es necesario solicitarlas con anterioridad a la webmaster a través de este enlace (formulario «recuperar credenciales y acceso a la página»).
PICADURAS Y MORDEDURAS DE ANIMALES INVERTEBRADOS TERRESTRES Y MARINOS
Algunos invertebrados frecuentes en nuestro medio pueden producir picaduras o mordeduras en el ser humano, como mecanismo defensivo. Principalmente la ejercen sobre la piel y pueden inyectar diferentes sustancias tóxicas propias de cada uno de ellos. Su identificación es muy importante para poder establecer el tratamiento adecuado y las medidas preventivas de cara a futuras picaduras.
Los animales que con más frecuencia producen este tipo de lesiones son los siguientes:
-Insectos: Himenópteros (avispas, abejas y abejorros), dípteros (moscas y mosquitos) y lepidópteros (orugas).
– Arácnidos: Arañas, escorpiones y garrapatas.
– Quilópodos (ciempiés): Escolopendra.
– Medusas.
– Algunos peces: Rayas.
Vamos a explicar algunas características de los que no son himenópteros.
DÍPTEROS
Las picaduras de mosquitos suelen extraer sangre e inoculan veneno de la saliva. La mayoría de las reacciones son locales y leves y se caracterizan por una pápula de aparición inmediata rodeada de enrojecimiento, que alcanza su máxima intensidad a los 20 minutos. Puede seguir una reacción tardía a las 24-36 horas que desaparece en unos 7-10 días. A veces, algunas de estas reacciones locales pueden ir asociadas a la aparición de vesículas o ampollas. Con mucha frecuencia las picaduras son múltiples. El tratamiento consiste en utilizar lociones contra el picor y antihistamínicos orales. En el caso de viajar a países tropicales es muy importante utilizar repelentes en la ropa. De forma muy excepcional puede haber reacciones generalizadas, que incluyen urticaria y muy raramente anafilaxia. En este último caso sería muy conveniente descartar otras enfermedades relacionadas con la alergia, como es la mastocitosis.
LEPIDÓPTEROS
Las picaduras de orugas suelen ser por contacto directo del insecto o por dispersión en el aire de algunos fragmentos procedentes de los árboles donde se encuentran, como es el caso de la procesionaria del pino (Thaumetopoea pityocampa). Suelen producir reacciones muy pruriginosas en las que luego aparecen lesiones papulosas y enrojecidas por el rascado.
ARAÑAS
El veneno de las mordeduras de arañas tiene componentes que pueden desintegrar a los glóbulos rojos, a determinadas proteínas o afectar al sistema nervioso. La mayoría de las especies distribuidas por España solo suelen causar dolor y molestias locales. Solo la denominada viuda negra (Latrodectus tredecimguttatus) puede producir una toxicidad generalizada del sistema nervioso, con espasmos en niños o ancianos.
ESCORPIONES
El escorpión más común de toda la península ibérica se llama Buthus occitanus. La picadura suele ser en el pie o en las manos al levantar piedras donde se cobijan. Suele haber un intenso dolor local, con un edema progresivo en la zona de la inoculación y alrededor de ella. Los síntomas suelen empezar de forma inmediata y alcanzan su máxima intensidad aproximadamente a las 5 horas. El tratamiento consiste en limpiar la picadura con antisépticos y tratar el dolor con analgésicos. En el caso de dolor muy importante, se debe infiltrar la picadura con anestésicos locales o utilizar opiáceos para controlarlo. Se puede considerar administrar profilaxis antitetánica.
GARRAPATAS
Son arácnidos que se alimentan de sangre. Las reacciones más habituales tras su picadura suelen consistir en dolor local, edema y picor en el punto de anclaje de la garrapata. Si no se extrae correctamente, pueden aparecer cuadros alérgicos de tipo anafiláctico o bien parálisis tóxica, por lo que es muy importante su manejo y retirada. También pueden ser transmisoras de infecciones. Además, la mordedura de garrapata puede generar de forma indirecta alergia a las carnes rojas, a las gelatinas o al medicamento Cetuximab, que se utiliza para tratar algunos tipos de cánceres. Esto se conoce como el síndrome de alergia a alfa-gal y se genera por la semejanza entre algunas proteínas (reactividad cruzada). El alfa-gal es una molécula de tipo oligosacárido que está en los mamíferos no primates y puede producirse una sensibilización a esta a través de la picadura de una garrapata. Con frecuencia, esta reacción incluye anafilaxias tardías tras haber comido carnes de mamíferos o gelatinas o después de haber recibido el Cetuximab.
ESCOLOPENDRAS
Las mordeduras suelen ser venenosas. Las escolopendras se encuentran por todo el mundo, principalmente en climas cálidos. Se les puede encontrar entre la corteza de los árboles o debajo de las piedras, e inyectan el veneno a través de dos colmillos en la zona bucal. Sus mordeduras son muy dolorosas, con dos punciones hemorrágicas, edema e inflamación local y, en ocasiones, con necrosis en el área afectada.
MEDUSAS
Estos invertebrados marinos tienen tentáculos largos donde se encuentran los nematocistos, que son una especie de cápsulas rellenas de veneno dotadas de un filamento en forma de arpón. En una sola picadura se descargan miles de éstos, lo que explica su gran efecto. La mayoría de las medusas solo causan síntomas locales, con dolor y/o ardor intenso en la zona de la picadura seguido de lesiones lineales con la impronta de los tentáculos. En casos más graves aparecen vesículas, equimosis y necrosis cutánea. Las manifestaciones generalizadas incluyen debilidad, náuseas, cefaleas, mialgias, alteraciones cardiacas o pulmonares. Los casos mortales son poco frecuentes. El tratamiento de las reacciones locales leves consiste en evitar la fricción en la zona, eliminar los restos de los tentáculos que puedan quedar adheridos, aclarar con agua salina y sumergir la zona afectada en agua caliente para aliviar el dolor.
RAYAS
Las rayas son un tipo de pez que poseen una cola en forma de látigo. Cuando una persona se adentra en aguas poco profundas y pisa una de ellas, el animal, como mecanismo de defensa, reacciona curvando su cola hacia arriba y hacia adelante, incrustando el aguijón y liberando el veneno. En general, la herida que produce la púa es irregular y sangra abundantemente. El dolor es inmediato e intenso y va disminuyendo gradualmente en un periodo de 6 horas a 2 días. La mayoría de las personas que sufren este tipo de herida manifiestan desvanecimiento, debilidad, náuseas y ansiedad por la intensidad del dolor. El tratamiento consiste en eliminar los residuos si los hay, aclarar con agua salina, inmersión en agua caliente para alivio del dolor, medicación analgésica si precisa y cura de la herida abierta.
Bibliografía: Comité de Alergia a Himenópteros de la SEAIC. Picaduras y mordeduras de invertebrados terrestres (insectos, arañas, garrapatas y ciempiés) y marinos (medusas y peces). En: Alergia a Himenópteros: Recomendaciones y algoritmos de práctica clínica de la Sociedad Española de Alergología e Inmunología Clínica. Actualización. Majadahonda (Madrid): ERGON; 2021. 41-50. ISBN: 978-84-18576-24-9
Jesús Macías Iglesias
Médico Especialista en Alergología
Miembro del Comité de Alergia a Himenópteros y Mastocitosis de la SEAIC
¿Qué hago si mi hijo tiene alergia a múltiples alimentos?
La frecuencia de alergia a los alimentos se ha duplicado en los últimos 10 años. Según el último estudio epidemiológico realizado en España, el 20 % de los niños que acudieron a las consultas de Alergología fueron diagnosticados de alergia a alimentos. La prevalencia de la alergia alimentaria es mayor en los niños que en los adultos, siendo en niños menores de 3 años del 6 %. Los alimentos implicados con más frecuencia son la leche, el huevo, y los pescados en menores de 4 años, y en niños mayores, las frutas, como el melocotón, y los frutos secos, como la nuez y avellana.
También ha aumentado el número de alimentos a los que se es alérgico, siendo actualmente más de un 30% de los niños alérgicos a más de un alimento.
Es muy importante aclarar algunos conceptos que pueden llevar a diagnósticos erróneos. Para que un paciente sea alérgico a varios alimentos, debe presentar sensibilización frente a los alérgenos y además desarrollar síntomas tras su exposición. Esto hay que distinguirlo de una polisensibilización alimentaria, donde sólo se demostrarán niveles de IgE elevada frente a varios alimentos mediante las técnicas diagnósticas, pero el paciente tolerará la ingestión de esos alimentos. Es decir, no todos los pacientes polisensibilizados son polialérgicos. Es importante diagnosticar correctamente al paciente para que no sufra dietas de eliminación innecesarias, lo que podría suponer un deterioro en su crecimiento y en su calidad de vida.
También es importante conocer si se tiene una sensibilización a un alimento o una reactividad cruzada. Los alimentos contienen distintos alérgenos, que son proteínas, y éstas pueden estar presentes en alimentos de diversas fuentes. Por eso, algunos pacientes pueden tener polisensibilización a alimentos que reconocen la misma proteína, incluso a alérgenos respiratorios que también las comparten. En este caso estaremos ante un paciente polisensibilizado por reactividad cruzada debido a estas proteínas denominadas panalérgenos. Según el perfil de sensibilización, se orientará al paciente en el manejo de su enfermedad de acuerdo a su gravedad, en la prescripción de autoinyectores de adrenalina y en dietas de eliminación personalizadas.
Por lo tanto, es necesario un correcto diagnóstico de los pacientes alérgicos, más si están sensibilizados a varios alimentos, para dar unas recomendaciones adecuadas de evitación de aquellos alimentos a los que el paciente es verdaderamente alérgico y unas pautas adecuadas de la administración de medicación de acuerdo a la gravedad de las reacciones alérgicas que pudiera desarrollar.
Las dietas de eliminación siempre deben ser supervisadas por el alergólogo, quien informará adecuadamente de los alimentos prohibidos. Además, se debe realizar una valoración nutricional de aquellos pacientes alérgicos a alimentos de mayor riqueza nutricional, como la leche, huevo y cereales, ya que su eliminación podría suponer un riesgo nutricional. Para ello, el especialista le aportará los alimentos sustitutivos y las alternativas. Es muy importante el seguimiento por el especialista en nutrición de aquellos pacientes con mayor riesgo (retardo en el crecimiento, estancamiento ponderal, enfermedades crónicas acompañantes, eliminación de múltiples alimentos, >3 grupos diferentes, dificultades en la alimentación).
Dra. M.ª Isabel Alvarado Izquierdo
Alergóloga del Complejo Hospitalario Universitario de Cáceres. Comité de Alergia Infantil de la SEAIC
BIBLIOGRAFÍA:
Dáuria E, Abrahams A, Zuccoti GV, and Venter C. Personalized nutrition approach in food allergy: Is it prime time yet? Nutrients 2019, 11359; doi:10.3390/nu11020359.
Consejos para disfrutar de las navidades a pesar de la alergia alimentarias
Como sabemos, la temporada navideña suele estar llena de alegrías e ilusiones, pero puede resultar una época estresante y un desafío si su hijo padece de alergias alimentarias, ya que representa un momento especialmente crítico al aumentar el riesgo de sufrir una reacción alérgica. Los motivos pueden ser diversos:
- Celebraciones fuera del hogar, que conllevan un menor control sobre la manipulación y preparación de los alimentos.
- Menús navideños que incluyen alimentos que causan con frecuencia reacciones alérgicas como el huevo, la leche, frutos secos, pescados, mariscos y frutas, presentes en muchos platos y productos consumidos durante las fiestas, por lo que el riesgo de ingestión accidental por parte de los niños es mayor.
- No disponer de un etiquetado con la información completa y detallada de los alérgenos que contienen los productos que se consumen.
- En esta época se ingieren alimentos que no se toman de forma habitual en la dieta el resto del año, por lo que los niños tendrán contacto por primera vez con ellos.
- En la mesa se sirve una amplia variedad de platos, lo cual aumenta el riesgo de contaminación cruzada cuando existe una alergia alimentaria.
Por todas estas circunstancias, es necesario extremar las precauciones que se deben seguir y adaptar los platos que se preparen a las necesidades de los niños para evitar reacciones alérgicas. Con la intención de que los padres se sientan más seguros y preparados para minimizar los riesgos durante las Navidades, recopilamos las siguientes recomendaciones:
- Si han decidido viajar, deben tener muy en cuenta una serie de factores como la gastronomía, el medio de transporte, el idioma y la atención sanitaria del país de destino.
- Si deciden acudir a un restaurante, deben leer con atención la carta de alérgenos e informar a su camarero sobre las alergias alimentarias. Si lo considera necesario, solicite hablar con el gerente y/o el cocinero para que no tenga ninguna duda de que la cocina ha sido informada y resolver cualquier inquietud.
- Si es en tu casa: aunque implique mayor esfuerzo, ganarás en seguridad y tranquilidad, ya que decidirás el menú y tendrás el control en la elección de los ingredientes, preparación y manipulación de los alimentos que se servirán.
- Si os invitan a comer fuera, comuníquese con anticipación con el anfitrión, es importante que la persona que organiza la comida conozca las alergias de su hijo, así como las medidas de prevención necesarias en la manipulación y preparación de los alimentos.
- Ofrézcase a colaborar con el anfitrión en la creación y adaptación de un menú seguro, incluyendo preferiblemente recetas que no contengan los alimentos implicados, garantizando de esta manera que no se produce su ingestión accidental. Las asociaciones de pacientes con alergias alimentarias ofrecen en sus páginas web recetas alternativas para satisfacer necesidades dietéticas específicas o por categorías libres del alérgeno alimentario.
- Debe leer correctamente los etiquetados: es importante conocer la composición detallada de todos los productos que se van a consumir para identificar los alérgenos que contienen.
- Evitar la exposición por inhalación: algunos niños con alergia alimentaria pueden presentar síntomas cuando respiran los vapores que desprenden algunos alimentos durante su cocción.
- Conocer las medidas de prevención en la preparación de las comidas tales como lavarse las manos antes y después de manipular alimentos, limpiar la superficie de preparación, utilizar recipientes y utensilios diferentes para evitar su contaminación cruzada.
- Al preparar la mesa, mantener los alimentos libres de alérgenos en una ubicación diferente, recuerde usar utensilios para servir por separado cada plato y no usar fuentes compartidas con la intención de evitar contaminación cruzada.
- Controlar los alimentos que se comen por primera vez. En estas fechas se prueban algunos alimentos potencialmente alergénicos y con mucha frecuencia encubiertos.
- Es importante proporcionar al niño con alergia alimentaria un entorno lo más inclusivo posible, brindándole una experiencia que le permita desarrollar más autonomía y ampliar sus habilidades sociales. Las restricciones excesivas (ej: aislamiento a la hora de las comidas o limitar la participación del niño en las celebraciones) podrían resultar en un aislamiento social y sentimientos asociados de depresión o ansiedad.
Por último, además de todas las precauciones anteriores es imprescindible tener en cuenta las siguientes consideraciones generales:
- Es muy importante que sepan reconocer los síntomas de una reacción alérgica y valorar su gravedad, con el fin de instaurar de forma precoz el tratamiento más adecuado.
- Siempre deben disponer del tratamiento para una reacción alérgica como son la adrenalina autoinyectable, antihistamínicos y/o corticoides pautados por su alergólogo.
- Tanto los padres como el niño deben saber reconocer qué alimentos están implicados y deben evitar. La educación del niño sobre su alergia alimentaria es esencial para conseguir evitar reacciones no deseadas.
Las fechas navideñas se acercan, no son pocas las tentaciones que nos empujan a celebrar unas fiestas como las de toda la vida, pero por segundo año consecutivo continúan condicionadas por la pandemia de Coronavirus. Ahora más que nunca, debemos respetar y cumplir las recomendaciones y restricciones en vigor dadas por las autoridades sanitarias frente al COVID 19. Con ello, evitaremos poner en riesgo a nuestras familias y a los demás, ayudándonos a mantenernos seguros mientras disfrutamos de las Navidades.
Dorimar Brugaletta Matheus. Hospital del Vinalopó, Elche, Alicante. Comité de Alergia Infantil SEAIC.
BIBLIOGRAFIA.
- Muraro A, Agache I, Clark A, Sheikh A, Roberts G, Akdis CA, et al. European Academy of Allergy and Clinical Immunology. EAACI food allergy and anaphylaxis guidelines. 2014 Oct: 69(10): 1428. PMID: 24905609. doi: 10.1111/all.12441. Epub 2014 Jun 18.
Nuevos alimentos, viejos alérgenos
Los insectos forman parte de la cocina de muchos países del mundo y su consumo dentro de Europa va avanzando en últimos años. Aproximadamente dos mil millones de personas en todo el mundo consumen insectos especialmente en países como Asia, América Latina y África1.
El consumo de insectos es en la actualidad una tendencia alimentaria en auge. Desde el 1 de enero de 2018 la legislación europea cataloga a los insectos como “nuevo alimento” y según la Organización para la Agricultura y la Alimentación de las Naciones Unidas (FAO), les considera “el alimento del futuro”.
Hoy en día, son cuatro los insectos autorizados en el mercado europeo: las larvas del gusano de la harina (en forma congelada, desecada y en polvo), la langosta migratoria (en forma congelada, desecada y en polvo), el grillo doméstico (en forma congelada, desecada, en polvo y polvo parcialmente desgrasado) y las larvas del escarabajo del estiércol (en forma congelada, en pasta, desecada y en polvo) 2. Aunque a nivel general este habito de consumo no está muy extendido, en nuestra dieta, consumimos de forma inadvertida el componente “E12” o carmín, una sustancia que se obtiene del insecto cochinilla, que se utiliza para teñir diversos alimentos de confiterías, pasteles y mermeladas, jarabes, yogures, bebidas y carnes.
Además, hay ocho solicitudes pendientes para insectos destinados a ser comercializados en diferentes formas que actualmente están siendo objeto de una evaluación de seguridad2.
Los insectos representan una alternativa a la carne y el pescado para satisfacer la creciente demanda de fuentes sostenibles de nutrición 1.
Desde el punto de vista nutricional, los estudios científicos avalan que los insectos son una fuente de nutrientes muy saludables con alto contenido en proteínas, vitaminas B1, B2 y B3, contienen omega 3 y 6, todos los aminoácidos esenciales y son una fuente importante de minerales como el hierro.
Hay otro factor que debe tenerse en cuenta y que juega a favor del consumo de insectos: el impacto medioambiental. La producción de proteína de insectos supone una importante reducción de gases de efecto invernadero y supone una menor contaminación respecto a otras proteínas de origen animal.
Respecto a la seguridad de su consumo, la Comisión Europea con el reglamento sobre nuevos alimentos, asegura que se disponga de la información alimentaria obligatoria para que sean seguros para los consumidores y estén debidamente etiquetados, incluyendo la identificación correcta de alérgenos.
Al igual que las proteínas de otros alimentos, las contenidas en los insectos, son susceptibles de desencadenar reacciones alérgicas graves. Cada vez son más los pacientes que llegan a nuestras consultas por reacciones alérgicas, incluyendo reacciones anafilácticas, tras la ingestión de insectos.
Se han identificado varios alérgenos implicados en la alergia a insectos, entre ellos la tropomiosina y la arginina quinasa, ambos panalérgenos conocidos por su reactividad cruzada con proteínas homólogas en crustáceos y ácaros del polvo doméstico. Se ha demostrado reactividad cruzada y/o cosensibilización de la tropomiosina de insectos y la arginina quinasa en pacientes alérgicos a los ácaros del polvo doméstico y a los mariscos (p. ej., langostinos, gambas). También se ha demostrado que el procesamiento térmico y la digestión no eliminaron la alergenicidad de las proteínas de insectos1.
Algunos estudios señalan que la proteína de la cutícula de la larva del gusano, podría ser un alérgeno importante en la sensibilización primaria al gusano de la harina. Otros alérgenos, como la actina,insectoo la cadena ligera similar a la miosina, también se identifican como factor de riesgo de reactividad cruzada entre crustáceos y gusanos de la harina 3.
La disponibilidad de este tipo de alimentos en supermercados y su venta on-line, esta haciendo que cada vez su consumo sea más frecuente.
Es importante el papel que juega el alergólogo en este momento en el que el consumo de insectos empieza a instaurarse poco a poco en nuestra dieta para poder asesorar adecuadamente a los pacientes.
Rocío Candón Morillo. Hospital Universitario de Jerez. Comité de Alergia Infantil SEAIC.
Bibliografía
1.-Insect (food) allergy and allergens. Steffie de Gier , Kitty Verhoeckx .Molecular Immunology. Volume 100, August 2018, Pages 82-106
2.- Los insectos como nuevos alimentos: claves para asesorar adecuadamente a la población sobre su consumo. Diario medico.
3.-Mankouri F1, Sereme Y2,3, Michel M2,3, Piarroux R4, Pahus , Chanez P1,6, Vitte J2,3, Gouitaa MJ Investig . Immediate Hypersensitivity to Mealworm and Cricket: Beyond Shrimp and House Dust Mite
Cross-Reactivity. Allergol Clin Immunol 2022; Vol. 32(1): 56-78
La dermatitis atópica no sólo afecta a la piel
La dermatitis atópica (DA) es un proceso inflamatorio de la piel caracterizado por un intenso prurito (picor) y piel seca, que presenta una evolución crónica y que cursa en forma de brotes. Es la enfermedad crónica de la piel más común en la infancia, aunque puede iniciarse a cualquier edad. Su desarrollo se debe a interacciones complejas entre la disfunción de la barrera cutánea, alteraciones de la microbiota de la piel e intestinal, desregulación del sistema inmunológico y susceptibilidad genética.
La DA se ha asociado a diferentes enfermedades (comorbilidades) tanto alérgicas como no alérgicas, aunque los mecanismos exactos de estas asociaciones no se conocen por completo. En algunos casos, estas asociaciones podrían ser coincidentes y no una consecuencia directa de la DA.
Recientemente, ha sido publicado un estudio coreano que ha analizado las enfermedades que se asocian a la DA, en más de 67.000 niños con esta enfermedad y que han sido evaluados desde el nacimiento hasta los 15 años de edad. A continuación, detallaremos las comorbilidades encontradas en este estudio 1.
Enfermedades alérgicas:
La DA se asocia con diferentes enfermedades alérgicas como la alergia alimentaria y el asma y rinitis alérgicas, dentro de lo que se conoce como “la marcha atópica”. Este término se refiere a este conjunto de enfermedades alérgicas que, por este orden, se suceden a medida que avanza la edad del paciente. Sin embargo, en algunos casos, esta secuencia no se cumple y las enfermedades alérgicas aparecen de manera independiente y en cualquier etapa de la vida. Posiblemente esto se deba al solapamiento que se produce entre la susceptibilidad genética y los factores ambientales que están involucrados en el desarrollo de las comorbilidades alérgicas.
Enfermedades no alérgicas extracutáneas:
Enfermedades psiquiátricas y neurológicas:
En cuanto a las comorbilidades no alérgicas, las más destacadas son las enfermedades psiquiátricas y neurológicas. Estos autores identifican una asociación entre la DA y la hiperactividad con déficit de atención (TDAH), desórdenes del sueño, alteraciones de la conducta o emocionales, así como con la convulsión febril y las cefaleas. Estas comorbilidades psiquiátricas pueden interrelacionarse, lo que podría jugar un papel importante en la asociación de estas enfermedades con la DA. Por lo tanto, es importante considerar los efectos de las comorbilidades de la DA en las enfermedades psicológicas, pero también el efecto de estas comorbilidades psicológicas en la DA.
Procesos infecciosos cutáneos y extracutáneos:
Los niños con DA presentan infecciones cutáneas más frecuentemente, como cabe esperar al tratarse de una piel alterada. Este estudio también reveló un incremento en las infecciones del tracto respiratorio y gastrointestinal, así como una mayor prevalencia de amigdalectomía. La desregulación inmunológica y la disfunción de la barrera, no sólo a nivel cutáneo sino también en otros órganos, podría contribuir al aumento en el riesgo a infecciones en órganos sistémicos, particularmente en una edad en la que las infecciones son muy comunes. Por otro lado, las infecciones fuera de la piel pueden exacerbar la DA y factores asociados al tratamiento de la DA podrían estar también relacionados con un incremento en el riesgo de infección.
Alteraciones gastrointestinales:
Se identificó una relación entre la DA y alteraciones gastrointestinales como el reflujo esofágico sin esofagitis, el estreñimiento o enfermedades hepáticas. Estas asociaciones podrían deberse a que comparten regulación inmunológica, en el eje intestino-piel a través de la microbiota intestinal, junto con la interrelación con otras comorbilidades de la DA.
Anemia por déficit de hierro:
También se encontró un incremento de la anemia de origen nutricional, posiblemente relacionado con dietas restrictivas injustificadas o a la malabsorción de nutrientes como resultado de la activación inmunológica. El estreñimiento es una comorbilidad de aparición más precoz que la anemia, lo que incrementaría la posibilidad de desarrollarla, dado que el enlentecimiento del tránsito intestinal puede ocasionar pérdida de apetito, dificultar la absorción de nutrientes y aumentar la excreción de hierro. Además, el estreñimiento interrumpe el equilibrio de la microbiota intestinal, afectando al metabolismo nutricional, pudiendo ocasionar también esta pérdida de hierro.
Enfermedades no alérgicas cutáneas:
Además de las comorbilidades fuera de la piel, la DA aumenta el riesgo de enfermedades cutáneas. Las enfermedades autoinmunes, incluyendo el vitíligo, la dermatitis herpetiforme y la psoriasis, comparten fisiopatología en aspectos como la disfunción de la barrera cutánea, la desregulación inmunológica, factores propios del paciente y factores ambientales.
Otros estudios han encontrado asociación entre la DA y la urticaria crónica, que podría explicarse por la desregulación inmunológica, factores genéticos compartidos y el estrés oxidativo.
Riesgo y cronología
El estudio concluye que tanto la edad de aparición como la gravedad de la DA influyen en el número de comorbilidades asociadas. La presencia de comorbilidades fue más frecuente en los niños con un inicio más precoz de la DA, en los varones y en aquellos con dermatitis más grave (medida por un mayor número de ingresos hospitalarios y mayores tasas de prescripción de corticoides tópicos).
La presencia de rinitis y asma alérgicas, principalmente las de inicio en preescolar, se asociaba, en este estudio, a la presencia de varias comorbilidades en el niño mayor y, el asma en concreto, tenía un efecto significativo en las alteraciones psiquiátricas y neurológicas. Sin embargo, la aparición de enfermedades autoinmunes no estaba influida por estas comorbilidades.
En resumen, los niños con DA pueden presentar varias comorbilidades. Reconocerlas a tiempo puede ayudar a mejorar los síntomas y reducir las complicaciones y el impacto tanto de las comorbilidades como de la propia DA.
Dra. Eva María Lasa Luaces. Unidad de Alergología Infantil del Hospital Universitario Donostia. Comité de Alergia Infantil SEAIC.
- Kim JH, Lee E, Ha EK, Shin J, Lee GC, Rha YH, Han MY. Cascade of atopic dermatitis comorbidities in children after birth for 15 years. 2024 Jan;79(1):153-163. doi: 10.1111/all.15917. Epub 2023 Oct 16. PMID: 37843069.