resultados de la búsqueda: profesionales/aviso-importante/wp-content/uploads/logos/Sitio web no disponible/cme-jiaci/wwwww
Influencia de las bacterias ambientales en alergia.
Recientemente se ha publicado un artículo en el que se expone una revisión resumida de la evidencia actual de estudios epidemiológicos y experimentales en los que las bacterias ambientales y / o sus metabolitos podrían ser explotados para prevenir el asma y las alergias en el futuro.
Influences of environmental bacteria and their metabolites on allergies, asthma, and host microbiota, G. Jatzlauk and S. Bartel et cols. Allergy, Volume 72, Issue 12, December 2017 , Pages 1859–1867
En los últimos 50 años, la incidencia de enfermedades alérgicas y asma ha aumentado en los países ricos y también está llegando al segundo mundo. El asma constituye una gran carga para los sistemas sanitarios con un coste global en Europa de 19.300 millones de euros en 2010, para pacientes de entre 15 y 64 años. Existe una gran necesidad de desarrollar nuevas estrategias para el asma y la prevención de alergias. Como hay indicios iniciales de que el desarrollo del asma está influenciado, al menos en parte, por el medio ambiente, y especialmente por la exposición microbiana durante la infancia, podría valer la pena modular el microbioma o utilizar metabolitos bacterianos para la prevención del asma en candidatos de riesgo.
La hipótesis de la higiene propone que la creciente prevalencia de enfermedades alérgicas se relaciona causalmente con una menor exposición a microbios ambientales e infecciones inofensivas, con un aumento paralelo de la riqueza económica. Además, el momento de las exposiciones microbianas parece ser particularmente relevante
Se exponen 4 ejemplos que vienen a dar fuerza a estas teorías :
– El modo de parto, es decir, la sección vaginal o cesárea, se asocia con el riesgo de desarrollar enfermedades atópicas más adelante en la vida y con diferentes colonizaciones microbianas del recién nacido
– La lactancia materna, en comparación con la alimentación con fórmula, es beneficiosa para la salud infantil, ya que está relacionada con una morbilidad y mortalidad infecciosa más baja, mayor inteligencia y probablemente menor riesgo de sobrepeso y diabetes. Sin embargo, la influencia de la lactancia materna en las enfermedades alérgicas es poco concluyente y los resultados de numerosos estudios a menudo se ven obstaculizados por las limitaciones metodológicas
No solo la diversidad bacteriana per se es importante, sino que también la correcta composición de la microbiota intestinal y si estos se adaptan a las necesidades del huésped se rigen por las respectivas ventanas de tiempo de vida.
– Se ha descrito una relación inversa para el riesgo de enfermedades alérgicas y el contacto temprano con un mayor número de personas, como crecer en familias numerosas o asistir a escuelas de párvulos en los primeros 2 años de vida
– Una de las observaciones más importantes que respaldan la hipótesis de la higiene son los llamados estudios agrícolas, que demuestran que los niños que crecen en granjas tradicionales son menos propensos a enfermedades alérgicas que los niños que viven en el campo pero no en una granja
Es tentador especular que cuanto mayor es la diversidad microbiana a la que están expuestos los niños durante la vida temprana, menor es el riesgo de enfermedades alérgicas en la edad adulta y que esto se relaciona causalmente con la diversidad de la colonización temprana del microbioma
El contacto temprano con comunidades microbianas complejas es un factor principal para el desarrollo de un sistema inmunitario equilibrado
Una comprensión detallada de los mecanismos de cómo las comunidades microbianas influyen en las respuestas inmunes es clave para el desarrollo de nuevas estrategias preventivas o terapéuticas.
Y aunque la inducción de células T reguladoras parece ser un tema general por el cual las bacterias podrían inducir la protección contra el asma, otras células y vías parecen estar implicadas también y requieren una mayor elucidación. En particular, los estudios sobre los efectos potencialmente sinérgicos de las combinaciones de bacterias, que reflejan una mayor protección en un entorno microbiano más diverso, son claramente necesarios.
La aplicación general de las bacterias probióticas para influir positivamente en el desarrollo del microbioma temprano y, por lo tanto, supuestamente la aparición de enfermedades alérgicas, ya se ha investigado en una serie de estudios de intervención en humanos.
La interacción entre las cepas bacterianas administradas y el microbioma del huésped, así como el epitelio y el sistema inmune es muy compleja y puede diferir sustancialmente entre los individuos. Por lo tanto, una alternativa podría ser utilizar compuestos bacterianos definidos o metabolitos en lugar de bacterias vivas. Las posibles ventajas de estos compuestos son la supuesta mayor biodisponibilidad, una evaluación más fácil de las relaciones dosis-respuesta y, muy probablemente, una menor variabilidad de las respuestas clínicas. Además, las propiedades fisicoquímicas definibles de un compuesto aislado facilitarán considerablemente la investigación de su modo de acción
Sin embargo, la evidencia de compuestos bacterianos específicos que tienen características inmunomoduladoras es todavía limitada.
Recientemente, se ha identificado, el D-triptófano (D-Trp), derivado de las bacterias probióticas Lactobacillus rhamnosus GG y Lactococcus casei W58 como tal compuesto. La administración oral de D-Trp inhibió las respuestas inmunes asociadas a Th2 y mejoró el fenotipo de AAI en un modelo de ratón. Además, se ha propuesto que los metabolitos de triptófano derivados de bacterias también influyen en la respuesta inmune.
Las investigaciones con bacterias comensales también revelaron compuestos inmunomoduladores.
Tomados en conjunto, estos estudios demuestran que una amplia variedad de metabolitos químicamente no relacionados suprime la inflamación de las vías respiratorias y en parte la hiperreactividad de las vías respiratorias. Por lo tanto, parece probable que existan muchos metabolitos hasta ahora no identificados con propiedades antiinflamatorias.
En resúmen, hay datos incipientes de que los compuestos derivados de bacterias pueden ser inmunomoduladores en el huésped, pero el conocimiento de los mecanismos detallados sigue siendo escaso. El siguiente paso importante será aclarar si los compuestos actúan directamente sobre las células huésped, por ejemplo, las células inmunitarias, o indirectamente a través de la influencia del microbioma del huésped, o ambos en sinergia. También se necesitará más estudios para identificar las células diana, los receptores y las vías de señalización posteriores. Como estas son todas moléculas biológicas y no son productos farmacéuticos altamente efectivos, será necesario aclarar si una mezcla de compuestos identificados mejora los efectos beneficiosos mediante la sinergia. Como resultado hipotético, la presencia de ciertos componentes bacterianos podría influir positivamente en un desequilibrio microbiano entre los factores beneficiosos y de riesgo para las enfermedades alérgicas. Esto podría evitar o mejorar la sensibilización atópica por antígenos inocuos. Si es posible inhibir esta forma incipiente de enfermedad alérgica, sería posible detener la marcha atópica y, por lo tanto, el inicio de la alergia.
Sin embargo, hasta el día de hoy aún existen grandes lagunas de conocimiento que deben completarse antes de desarrollar estrategias preventivas. En esta línea, no está claro qué ruta de entrada para las bacterias ambientales es más importante / efectiva para la colonización, es decir, sistémicamente a través de los alimentos o tópicamente a través de aerosoles o lociones. Además, la exposición a cierto ambiente durante la infancia claramente tiene influencias beneficiosas, pero aún no se sabe cómo afecta esto a nuestro microbioma en detalle. Finalmente, aunque los estudios en animales han proporcionado ideas iniciales prometedoras, estos hallazgos preclínicos deben trasladarse a entornos clínicos en términos de dosis aplicadas, formulación del tratamiento y puntos de tiempo más efectivos para desarrollar terapias nuevas y eficientes.
Remedios Cárdenas Contreras.
¿Qué es la Esofagitis Eosinofílica?
¿Qué es la esofagitis eosinofílica (EoE)?
– Es una enfermedad inflamatoria del esófago de carácter crónico, mediada por mecanismos inmunológicos, que se caracteriza por la presencia de infiltración de eosinófilos en mucosa esofágica. Se puede observar eosinofilia en sangre periférica entre aproximadamente el 10 y el 50% de los casos.
– En la actualidad, es la segunda causa de esofagitis crónica tras la enfermedad por reflujo gastroesofágico (ERGE) y la principal causa de disfagia e impactación de alimentos en niños y adultos jóvenes
– Fue descrita en los años 90, actualmente con un aumento dramático en la prevalencia hasta afectar al menos a un habitante por cada 2.000 en Europa y Norteamérica.
– Es más frecuente en varones y puede manifestarse a cualquier edad
– En la mayoría de los casos, la inflamación esofágica está desencadenada por alimentos, aunque es posible que también influyan factores ambientales. Los alimentos más frecuentes implicados son: leche de vaca, gluten y huevo.
– Puede ser causada por mecanismos de sensibilización alimentaria mediados por inmunoglobulina E (IgE), no mediados por IgE o mixtos.
– Un problema importante es la falta de correlación entre la intensidad de los síntomas y la inflamación del tejido ya que actualmente el único método diagnóstico y de seguimiento es la gastroscopia con toma de biopsias.
¿Cuándo se debe sospechar una esofagitis eosinofílica?
• Ingiere muchos líquidos con las comidas para lubricar los alimentos
• Modifica la comida (cortarla en pequeños trozos)
• Tiempos de comida prolongados
• Evita alimentos de textura dura (pan, carnes)
• Mastica excesivamente
• Rechaza pastillas/comprimidos
• Dolor en el pecho
¿Cuáles son los síntomas?
– Depende de la edad:
• Preescolares: fallo de medro, rechazo del alimento, dolor abdominal, vómitos, trastornos del sueño, etc.
• Escolares, adolescentes y adultos: disfagia, impactación, odinofagia, regurgitación.
¿Cómo se diagnostica?
– Gastroscopia con toma de biopsias de esófago proximal y distal
El diagnóstico etiológico o causal se realiza:
– Pruebas cutáneas con batería extensa de alérgenos.
– Determinación de IgE específicas
– Dieta de evitación y valoración de la respuesta de la mucosa esofágica
¿Cuál es el tratamiento?
– Dieta de eliminación
– Inhibidores de la bomba de protones (IBP)
– Corticoides deglutidos
– En casos de estenosis o estrechamiento importante del esófago: Dilatación esofágica
– Terapias en trámites de aprobación en Europa: anti IL4 y IL13 (Dupilumab)
IMPORTANTE: La EoE no es una enfermedad mortal pero su carácter crónico y agresivo afectan la calidad de vida de los que la padecen y de sus familias. Recuerda consultar con tu alergólogo/a, si presentas síntomas descritos.
Bibliografía:
1. Attwood SE, Smyrk TC, Demeester TR, Jones JB. Esophageal eosinophilia with dysphagia. A distinct clinicopathologic syndrome. Dig Dis Sci. 1993 Jan;38(1):109-16. doi: 10.1007/BF01296781. PMID: 8420741.
2. Straumann A, Spichtin HP, Bernoulli R, Loosli J, Vögtlin J. Idiopathische, eosinophile Osophagitis: eine häufig verkannte Krankheit mit typischer Klinik und diskretem endoskopischem Bild [Idiopathic eosinophilic esophagitis: a frequently overlooked disease with typical clinical aspects and discrete endoscopic findings]. Schweiz Med Wochenschr. 1994 Aug 20;124(33):1419-29. German. PMID: 7939509.
3. Spergel JM, Beausoleil JL, Mascarenhas M, Liacouras CA. The use of skin prick tests and patch tests to identify causative foods in eosinophilic esophagitis. J Allergy Clin Immunol. 2002 Feb;109(2):363-8. doi: 10.1067/mai.2002.121458. PMID: 11842310.
4. Sampson HA. Update on food allergy. J Allergy Clin Immunol. 2004 May;113(5):805-19; quiz 820. doi: 10.1016/j.jaci.2004.03.014. PMID: 15131561. 5. Arias Á, Pérez-Martínez I, Tenías JM, Lucendo AJ. Systematic review with meta analysis: the incidence and prevalence of eosinophilic oesophagitis in children and adults in population-based studies. Aliment Pharmacol Ther. 2016 Jan;43(1):3-15. doi: 10.1111/apt.13441. Epub 2015 Oct 28. PMID: 26510832. 6. Lucendo AJ, Arias-González L, Molina-Infante J, Arias Á. Systematic review: health-related quality of life in children and adults with eosinophilic oesophagitis-instruments for measurement and determinant factors. Aliment Pharmacol Ther. 2017 Aug;46(4):401-409. doi: 10.1111/apt.14194. Epub 2017 Jun 22. PMID: 28639700.
7. Molina infante J, Corti R, Doweck J, Lucendo AJ. Actualización terapéutica en esofagitis eosinofílica. Acta Gastroenterol Latinoam 2018; 48(3): 242-252 8. Molina-Infante J, Gonzalez-Cordero PL, Ferreira-Nossa HC, Mata-Romero P, Lucendo AJ, Arias A. Rising incidence and prevalence of adult eosinophilic esophagitis in midwestern Spain (2007-2016). United European Gastroenterol J. 2018 Feb;6(1):29-37. doi: 10.1177/2050640617705913. Epub 2017 Apr 21. PMID: 29435311; PMCID: PMC5802667.
9. Arias Á, Lucendo AJ. Incidence and prevalence of eosinophilic oesophagitis increase continiously in adults and children in Central Spain: A 12-year population-based study. Dig Liver Dis. 2019 Jan;51(1):55-62. doi:
10.1016/j.dld.2018.07.016. Epub 2018 Jul 31. PMID: 30115573.
10. Gupta M, Grinman M. Diagnosis and management of eosinophilic esophagitis. CMAJ. 2024 Feb 4;196(4):E121-E128. doi: 10.1503/cmaj.230378. PMID: 38316452; PMCID: PMC10843442.
11. Lucendo AJ, Molina-Infante J, Arias Á, von Arnim U, Bredenoord AJ, Bussmann C, Amil Dias J, Bove M, González-Cervera J, Larsson H, Miehlke S, Papadopoulou
A, Rodríguez-Sánchez J, Ravelli A, Ronkainen J, Santander C, Schoepfer AM, Storr MA, Terreehorst I, Straumann A, Attwood SE. Guidelines on eosinophilic esophagitis: evidence-based statements and recommendations for diagnosis and management in children and adults. United European Gastroenterol J. 2017 Apr;5(3):335-358. doi: 10.1177/2050640616689525. Epub 2017 Jan 23. PMID: 28507746; PMCID: PMC5415218.
12. Joan Domenech Witek, Vicente Jover Cerda, Zahira Maria Franzon Laz, et al.. (2020-04-14). «Study and Follow-Up of Patients with Allergic Eosinophilic Esophagitis Phenotype.» *Volume 3*, 1, 7-17
13. Gómez Torrijos E, González-Mendiola R, Alvarado M, Ávila R, Prieto-Garcia A, Valbuena T, Borja J, Infante S, López MP, Marchan E, Prieto P, Moro M, Rosado A, Saiz V, Somoza ML, Uriel O, Vásquez A, Mur P, Poza-Guedes P, Bartra J. Eosinophilic Esophagitis: Review and Update. Front Med (Laussanne). 2018 Oct 9;5:247. doi: 10.3389/fmed.2018.00247. PMID: 30364207; PMCID: PMC6192373.
14. Domenech Witek J, González Mendiola R, Jover Cerdá V, Pereira González J, Carballas Vásquez C, Villas Martínez F, Rodríguez Pacheco R. Description of allergic phenotype in patients with eosinophilic oesophagitis: management protocol proposal. Sci Rep. 2023 Feb 8;13(1):2226. doi: 10.1038/s41598-023- 29602-z. PMID: 36755125; PMCID: PMC9906574
Recomendaciones para un Verano seguro con Niños con Alergia Alimentaria
Con la llegada del buen tiempo y las vacaciones son más frecuentes los viajes, así como las comidas fuera de casa, lo cual supone un cambio en las rutinas y una posible
relajación en las medidas de vigilancia recomendadas para aquellos niños con alergia alimentaria. Durante el curso escolar, con horarios y actividades rutinarias es más
sencillo establecer pautas y medidas de control tanto en casa como en el comedor escolar. Es en los momentos de relax o fuera del ambiente cotidiano donde pueden surgir situaciones inesperadas o exposiciones no controladas a aquellos alimentos que debemos evitar.
Para evitarlo y poder disfrutar de estos momentos tan esperados, desde el Comité de Alergia a Alimentos de SEAIC queremos ofrecerles unas sencillas pautas y consejos a tener en cuenta:
– Antes de viajar: es importante informarnos si el medio de transporte que usaremos puede suponer algún tipo de riesgo porque se repartan comidas en su interior, y si es
posible comunicar previamente a la compañía si es posible evitar ese alimento durante ese trayecto (por ejemplo: los frutos secos). En caso contrario, para llevar la medicación de rescate dentro del transporte puede ser necesario llevar un informe explícito para que nos lo autoricen (por ejemplo: adrenalina, inhaladores…). Además, algunas compañías ofrecen menús especiales. En los hoteles también es útil saber si ofrecen menús especiales o medidas de seguridad en el comedor para evitar contaminaciones cruzadas.
– Informe médico: es aconsejable siempre llevar no sólo la tarjeta sanitaria sino también un informe que describa el tipo de alergia alimentaria y el tratamiento recomendado en caso de reacción adversa. Puede ser útil para poder solicitar los menús especiales en los hoteles, así como si precisamos asistencia médica de cualquier tipo, no sólo en urgencias sino cualquier otra que suponga ingreso hospitalario.
– Botiquín: es imprescindible llevar siempre todo el tratamiento que necesitemos en caso de reacción alérgica (adrenalina, antihistamínicos, corticoides…) según la pauta del alergólogo. No sabemos cuándo nos puede hacer falta ni dónde, y si podremos conseguirlo allí donde estemos.
– Restaurantes: durante las vacaciones no sólo se frecuentan más los restaurantes, sino que suelen ser otros diferentes a los habituales que ya conocemos. El enfrentarnos a una carta diferente y con personal que no conocemos dificulta la seguridad de la selección, pero debemos tener la libertad de preguntar siempre cualquier duda para no cometer un error que puede tener consecuencias no deseables. Aunque existe una normativa que regula la declaración en la carta de la presencia de los 14 alergenos obligatorios, es importante comprobarlo preguntando al personal directamente. Además, en verano son más frecuentes las comidas con pescado o marisco, y no solo hay que tener en cuenta la comida que hemos elegido o prevenir la contaminación cruzada en cocina, sino la posible reacción por inhalación de partículas en los casos de alta sensibilidad. En los pescados debemos tener en cuenta que si somos alérgicos al Anisakis simplex debemos además preguntar si siguen las recomendaciones de congelación previa. No olvidemos hacer todas las preguntas necesarias antes de elegir la comida.
– Campamentos de verano: en esta época del año es cuando con más frecuencia se realizan este tipo de experiencias y generalmente son de larga duración. Es importante informarnos de las medidas de seguridad que nos ofrecen, si hay personas responsables de su vigilancia y si tienen algún protocolo o experiencia en el manejo de estos niños. La familia tiene que aportar el informe médico y la medicación para el botiquín de emergencia de la misma forma que lo ha hecho en el centro escolar.
– Viajes al extranjero: Además de todas las recomendaciones previas, en caso de que salgamos de España sería recomendable que sepamos el nombre de los alimentos a los cuales somos alérgicos en el idioma del país que vamos a visitar. Podemos llevarlos escritos en una tarjeta y enseñarlos allí donde vayamos a comer para asegurarnos que entiendan nuestras alergias alimentarias. En toda la Unión Europea es obligatorio informar si el alimento contiene alguno de los 14 alérgenos de declaración obligatoria.
María Teresa Valbuena Garrido. Hospital Universitario Infanta Sofía.
Paloma Poza Guedes. Hospital Universitario de Canarias.
Subcomité de Alergia Infantil del Comité de Alergia a Alimentos de SEAIC
Captador de la semana: Madrid – Clínica Subiza
Esta semana le toca el turno al Dr. Javier Subiza, primer Presidente del comité de Aerobiología Clínica, y Coordinador de la Red Nacional de Colectores de la Sociedad Española de Alergia (1993 – 2010). Creador de la primera página de la SEAIC de recuentos de pólenes. Actualmente desarrolla su actividad como alergólogo en la Clínica Subiza.


Historia de la estación de Aerobiología de Madrid (General Pardiñas 116).
En 1972, el Dr. Eliseo Subiza se desplazó a Londres al Hospital San Mary, el mismo en el que el Dr. Fleming descubrió la penicilina, para aprender la técnica que permitía hacer los recuentos de pólenes de una forma estandarizada, ese mismo año trae de allí el primer colector de pólenes volumétrico tipo Hirst que hubo en España.
En los siguientes años pudo publicar los primeros calendarios polínicos de Madrid y poco después del resto de España, gracias a que pudo instruir en esta técnica a muchos de sus colegas alergólogos(1,2).
El colector estuvo en la azotea de esta clínica desde 1973 hasta 1982, en que fue sustituido por otro colector tipo Hirst (Burkard 7 day recording volumetric spore trap). Del 2002 al 2012 fue expuesto en el museo de ciencias naturales de Valencia y desde entonces lo hemos recuperado de nuevo para exponerlo de forma permanente en nuestro centro (Clínica Subiza).
El Dr. Javier Subiza ha seguido los pasos de su padre, coordinando desde 1994 hasta el 2010, la red de colectores de la Sociedad Española de Alergología e Inmunología Clínica, creando en 1995 de forma pionera para visualizarse en Internet, la primera página oficial de recuentos de pólenes de la SEAIC (www.polenes.com). Otros logros, junto con su equipo, han sido descubrir por primera vez un método fiable que permite predecir en una gran parte de España los recuentos de pólenes de gramíneas con dos meses de antelación y que se sigue utilizando hasta la fecha (3).
Otros logros importantes han sido descubrir en la década de los 90, la capacidad alergénica de algunos pólenes de árboles, tales como los de Platanus hispanica y Cupresáceas, desconocidos hasta entonces, como causa importante de polinosis en España y que se han convertido en la actualidad, en una causa importante de polinosis de invierno e inicio de la primavera, en muchas de las áreas de nuestro país (4,5).
En 2021 dimos a conocer junto con nuestra colega la Dra Martha Cabrera la presencia de Phl p 1 clínicamente relevante, en periodos sin granos de pólenes atmosféricos, fuera de la estación de gramíneas (6).
Recientemente hemos podido dar a conocer como el cambio climático, ha producido en Madrid un incremento de 1,3° en los últimos 45 años. Ello parece haber contribuido a un adelanto de la estación y un incremento muy importante de los pólenes atmosféricos, especialmente los de invierno, lo que a su vez parece haber condicionado un aumento de la prevalencia de sensibilización, a Cupressus, Platanus y Quercus, este último coincidiendo con los hallazgos previamente encontrados por la Dra María Pedrosa (7,8).
Referencias
1) Subiza Martín E. Incidencia de granos de pólenes en la atmósfera de Madrid. Método volumétrico. Allergol et immunopatol. Supplementum VII, 1980.
2) Subiza E. Informe de 17 estaciones de España (método volumétrico). Incidencia de pólenes. En: XIV Congreso Nacional de la SEA. Madrid: Alergia e Inmunología Abelló, 1984; 41-43.
3) Subiza J, Masiello JM, Subiza JL, Jerez M, Hinojosa M, Subiza E. Prediction of annual variations in atmospheric concentrations of grass pollen. A method based on meteorological factors and grain crop estimates. Clin Exp Allergy. 1992 May;22(5):540-6.
4) Subiza J, Jerez M, Jiménez JA, Narganes MJ, Cabrera M, Varela S, Subiza E. Allergenic pollen pollinosis in Madrid. J Allergy Clin Immunol. 1995 Jul;96(1):15-23.
5) Varela S, Subiza J, Subiza JL, Rodríguez R, García B, Jerez M, Jiménez JA, Panzani R. Platanus pollen as an important cause of pollinosis. J Allergy Clin Immunol. 1997 Dec;100(6 Pt 1):748-54. 6) Cabrera M, Subiza J, Fernández-Caldas E, Garzón García B, Moreno-Grau S, Subiza JL. Influence of environmental drivers on allergy to pollen grains in a case study in Spain (Madrid): meteorological factors, pollutants, and airborne concentration of aeroallergens. Environ Sci Pollut Res Int. 2021 Oct;28(38):53614-53628.
7) Pedrosa M, Guerrero-Sanchez VM, Canales-Bueno N, Loli-Ausejo D, Castillejo MÁ, Quirce S, Jorrin-Novo JV, Rodriguez-Perez R. Quercus ilex pollen allergen, Que i 1, responsible for pollen food allergy syndrome caused by fruits in Spanish allergic patients. Clin Exp Allergy. 2020 Jul;50(7):815-823.
8) Subiza J, Cabrera M, Jm CR, Jc C, Mj N. Influence of climate change on airborne pollen concentrations in Madrid, 1979-2018. Clin Exp Allergy. 2022 Apr;52(4):574-577.
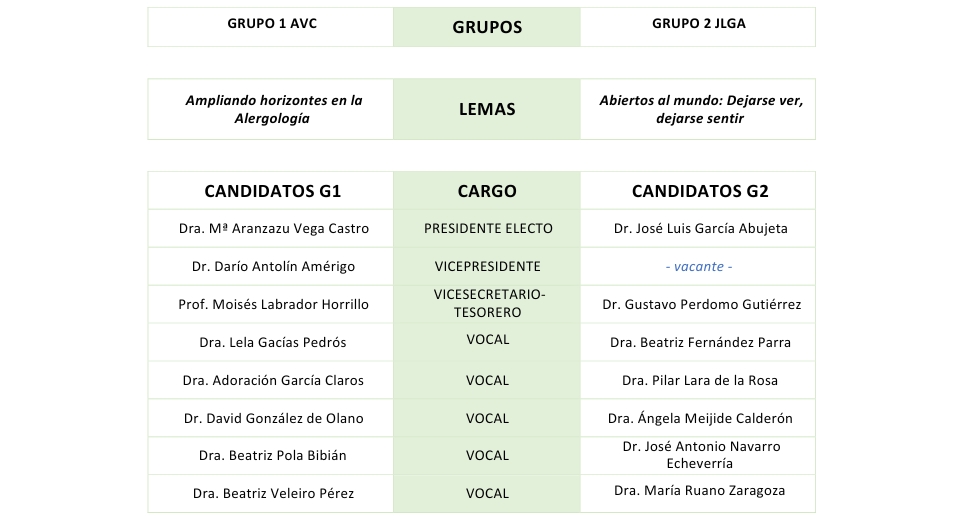
Campaña electoral 2024
Las elecciones SEAIC comienzan el 1 de octubre de 2024.
La Junta Directiva ha decidido extender la campaña electoral hasta finales de septiembre para que los socios tengan más tiempo para informarse e involucrarse en las distintas propuestas.
Aquí encontrarás información sobre el proceso de votación, los grupos electorales y aquello que los candidatos consideren relevante compartir sobre la campaña (la SEAIC facilita la difusión de mensajes electorales de los candidatos de ambas candidaturas).
PROCESO DE VOTACIÓN
Las votaciones online comenzarán el 1 de octubre. Recuerden que, aquellos que no voten online, podrán hacerlo en persona durante el simposio SEAIC en Bilbao.
La votación es de carácter voluntario y está abierta a todos los socios de la SEAIC.
⚠️ Se podrá elegir a toda la candidatura completa o bien seleccionar personas concretas de dicha candidatura.⚠️
Importante: solo se podrá optar por una modalidad de votación (online o presencial). Es decir, no se puede votar en algunas categorías online y en otras de forma presencial. Aquellos que voten online no podrán votar en persona en Bilbao.
- ONLINE: desde la web de la SEAIC - accediendo con el usuario y clave de socio. Permanecerá abierta durante 66 días.
Apertura: martes 1 de octubre a las 9:00 am
Cierre: 6 de noviembre a las 15:30 horas - PRESENCIAL: se podrá votar en el stand de la SEAIC en el marco del Simposio Internacional de la SEAIC en Bilbao (con DNI). Permanecerá abierta durante 2 días.
Apertura: jueves 7 de noviembre a las 9 a.m
Cierre: viernes 8 de noviembre a las 14:00 horas
LAS INMUNODEFICIENCIAS ASOCIADAS A AGENTES BIOLÓGICOS INMUNOMODULADORES COMO FENOCOPIAS DE LAS INMUNODEFICIENCIAS PRIMARIAS
http://www.thehistoryblog.com/archives/14881
En nuestro sistema sanitario, las consultas de Inmunología atienden principalmente pacientes con una respuesta inmunitaria deficiente. Las inmunodeficiencias primarias (IDP) asociadas a errores innatos de la inmunidad son una causa importante de estas consultas, pero no la única. En la práctica clínica, en la mayoría de los casos, habrá que buscar una causa secundaria de la misma.
Las inmunodeficiencias primarias se incluyen bajo el concepto más global de errores innatos de la inmunidad (EII), que representa un grupo de más de 485 enfermedades definidas genéticamente (1). La inmunodeficiencia secundaria (IDS) podría definirse como una alteración transitoria o persistente de la función de las células o tejidos del sistema inmunitario, causada por factores extrínsecos al mismo (2). Estos grupos de factores incluyen agentes ambientales, malnutrición, trastornos metabólicos, uso de medicamentos inmunosupresores e inmunomoduladores, infecciones crónicas, neoplasias malignas, traumatismos graves o simplemente el envejecimiento. El enfoque inicial recomendado para la valoración de una IDS sigue las mismas directrices que en el caso de las IDP. Los hallazgos de la historia clínica, en particular los patrones de infecciones, y los hallazgos en la exploración física son esenciales para guiar la evaluación del sistema inmunitario.
Dentro de las causas de IDS, la generalización del uso de agentes biológicos inmunomoduladores para tratar enfermedades autoinmunes, inflamatorias o neoplasias hematológicas en las últimas dos décadas, se ha acompañado de un mayor riesgo de infecciones e inmunodeficiencias secundarias (3); el abordaje de este importante tema en una entrada a un blog es complicado como revisión sistemática, así que optaré por una exposición narrativa.
Examinar qué enfermedades infecciosas acompañan a una determinada inmunodeficiencia primaria ha permitido obtener información valiosa sobre los componentes del sistema inmunológico que son claves en la respuesta frente a microrganismos particulares. Gracias a ello sabemos que los defectos en moléculas críticas en la ontogenia, activación y proliferación de los linfocitos T, como las mutaciones en el gen IL2RG del cromosoma X humano, que codifica la cadena gamma común (γc) del receptor de interleucina-2 (IL-2R), o una inactivación mutación en la quinasa Jak3, que se asocia físicamente con γc, causan una depleción profunda en la función del sistema inmune, que de forma sindrómica se denomina Inmunodeficiencia combinada severa. Los defectos en el desarrollo de las células B, como la mutación en el gen que codifica una proteína tirosina quinasa llamada BTK (tirosina quinasa de Bruton), que transduce la señal a través del receptor de células pre-B, provocan deficiencias en la producción de anticuerpos que causan una incapacidad para eliminar bacterias extracelulares y algunos virus cuya eliminación eficaz requiere anticuerpos específicos.
Es instructivo considerar los defectos inmunológicos en el contexto de los principales tipos de inmunidad afectada, ya que estos pueden conducir a distintos patrones de infección y enfermedad clínica.
Las terapias biológicas no causan La inmunosupresión global característica de la terapias inmunosupresoras clásicas como los glucocorticoides, azatioprina, metotrexato o ciclosporina (4). Del mismo modo a cómo actúan las mutaciones específicas en cada IDP, las terapias biológicos se dirigen selectivamente a células y vías del sistema inmunitario para lograr efectos terapéuticos específicos, pudiéndose comportar en ciertos casos como fenocopias de la IDP original.
Por ejemplo, el OKT3 (muromonab-CD3) es un anticuerpo monoclonal IgG2 murino que se une a la cadena CD3-epsilon del complejo receptor de células T-CD3 y produce una linfopenia rápida y profunda de las células T (4). Como cabría esperar, la inmunosupresión asociada provoca una mayor susceptibilidad a las infecciones, en particular por virus herpes y bacterias. Igualmente, Alemtuzumab (anti-CD52) es un anticuerpo monoclonal humanizado utilizado para la terapia de inducción del trasplante de órganos sólidos, depletor de células T.
Basiliximab es un monoclonal contra la cadena alfa del receptor de la interleucina (IL)-2 (CD25). La activación de las células T conduce normalmente a una regulación al alza del receptor de IL-2 de alta afinidad que implica la expresión de la cadena alfa del receptor de IL-2 (CD25) que se asocia con las cadenas beta y gamma del receptor de IL-2. Basiliximab inhibe la generación de células T citotóxicas antígeno-específicas.
Las células T necesitan dos señales para activarse. La primera implica la unión directa del receptor de antígeno de la célula T (TcR) con el complejo formado por el péptido antigénico y determinadas moléculas de superficie (moléculas HLA), presentado por las células presentadoras de antígeno (APC). La segunda señal implica vías coestimuladoras específicas. El CD28 de las células T se une a sus ligandos, el CD80 (B7-1) y el CD86 (B7-2), en las APC. La presencia de ambas señales proporciona una señal de activación a las células T. Por el contrario, la molécula CTLA-4 en las células T compite por la unión a las mismas moléculas CD80/CD86, y esta interacción provoca la supresión de la activación. Abatacept y Belatacept son proteínas de fusión del dominio extracelular de CTLA-4 humano unido a una porción Fc modificada de IgG1 humana (CTLA-4-Ig), que interfieren la activación de las células T interrumpiendo la coestimulación CD28. Abatacept no obstante tiene un perfil de seguridad bien establecido en diferentes ensayos y metanálisis. Belatacept por su parte, con mayor capacidad de unión a CD80/CD86, no debe administrarse a pacientes con serología de VEB negativa candidatos a trasplante de un donante con serología VEB positiva, por el mayor riesgo de desarrollar trastornos linfoproliferativos asociados a VEB (4).
Las Janus quinasas (JAK) son una familia de tirosina quinasas no receptoras, cruciales en el desencadenamiento de las señales generadas por el receptor de diversas citoquinas y transducidas aguas abajo a través de las proteínas STAT (transductoras de señales y activadoras de la transcripción). Las STAT fosforiladas se disocian de sus subunidades receptoras y se translocan al núcleo celular para regular la transcripción génica. La familia JAK se compone de cuatro miembros: JAK1, JAK2, JAK3 y tirosina quinasa 2 (Tyk2). Tofacitinib, inhibidor JAK aprobado para la artritis reumatoide que actúa principalmente sobre JAK1 y JAK3, se ha asociado con un mayor riesgo de infección por herpes zoster (4).
Con respecto a las células B, Ibrutinib es una pequeña molécula inhibidora de la tirosina quinasa de Bruton (BTK). El ibrutinib se une a la actividad de la BTK y la inhibe de forma irreversible, impidiendo así tanto la activación de las células B como la señalización mediada por éstas. La BTK es necesaria para la señalización del receptor de células B, desempeña un papel clave en la maduración de las células B. Se han descrito casos de neutropenia e hipogammaglobulinemia. Igualmente, Idelalisib interrumpe la señalización del receptor de células B, de forma similar a ibrutinib, aunque a través de la inhibición de la isoforma delta de la fosfatidilinositol 3-cinasa. Idelalisib se asocia a un aumento de las infecciones oportunistas (4). Belimumab por su parte, es un anticuerpo monoclonal humano que se une al BlyS humano soluble e inhibe su actividad biológica. Está aprobado para el tratamiento de pacientes con LES. La celulitis y la neumonía son las infecciones graves más frecuentes (4).
Pero sin duda, la familia de biológicos con más impacto en la casuística de las consultas de inmunodeficiencias son los anti CD20 y en particular, rituximab. Este anticuerpo monoclonal quimérico (Ig)G1 CD20 específico actúa sobre las células B desde la fase pre-célula B hasta la fase pre-célula plasmática. Rituximab agota las células B de la sangre periférica, y su normalización posterior suele requerir de seis a nueve meses o más, con una variabilidad significativa entre pacientes. Con las células B deplecionadas, la capacidad del paciente para responder a las vacunas, en particular de polisacáridos, se ve afectada. Además, es frecuente cierto grado de hipogammaglobulinemia transitoria, que en algunos pacientes es persistente y significativa clínicamente, dando lugar a infecciones que requieren profilaxis antibiótica y/o terapia sustitutiva (4).
Así, hasta un largo etcétera de terapias biológicas que actúan selectivamente sobre la vía de diferentes citoquinas (interleuquina 6, interleuquina 1, factor de necrosis tumoral alfa, interleuquinas 4 y 13, interleuquina 17), integrinas (alfa-4 integrinas, CD11 alfa), o proteínas del complemento, entre otros, bloqueando con una precisión quirúrgica el normal funcionamiento del sistema inmune.
Disponemos de evidencias y de herramientas para tratar de disminuir el riesgo de IDS asociado al uso de medicamentos biológicos. Este riesgo se debe prevenir con profilaxis antibiótica adecuada, y se debe prever mediante una planificación del programa de vacunación adaptada al tipo de defecto en la respuesta inmune descrito para el fármaco.
Igualmente, las recomendaciones en cuanto a vacunación de pacientes en grupos de riesgo, tanto centrales como de las comunidades autónomas, deberían estar actualizadas acorde a la evidencia disponible e integrar la opinión de expertos con conocimiento en el funcionamiento del sistema inmune y en el mecanismo de acción de estos fármacos.
REFERENCIAS
- Tangye SG, Al-Herz W, Bousfiha A, Cunningham-Rundles C, Franco JL, Holland SM, Klein C, Morio T, Oksenhendler E, Picard C, Puel A, Puck J, Seppänen MRJ, Somech R, Su HC, Sullivan KE, Torgerson TR, Meyts I. Human Inborn Errors of Immunity: 2022 Update on the Classification from the International Union of Immunological Societies Expert Committee. J Clin Immunol. 2022 Oct;42(7):1473-1507. doi: 10.1007/s10875-022-01289-3. Epub 2022 Jun 24. PMID: 35748970; PMCID: PMC9244088.
- Tuano KS, Seth N, Chinen J. Secondary immunodeficiencies: An overview. Ann Allergy Asthma Immunol. 2021 Dec;127(6):617-626. doi: 10.1016/j.anai.2021.08.413. Epub 2021 Sep 3. PMID: 34481993.
- Cannon L, Pan A, Kovalick L, Sarkissian A, Wu EY. Secondary immunodeficiencies and infectious considerations of biologic immunomodulatory therapies. Ann Allergy Asthma Immunol. 2023 Jun;130(6):718-726. doi: 10.1016/j.anai.2023.02.010. Epub 2023 Feb 18. PMID: 36801438; PMCID: PMC10247415.
- https://www.uptodate.com/contents/secondary-immunodeficiency-induced-by-biologic-therapies (acceso abril/2024).
Actualización Tratado de Alergología
Ya está disponible en nuestra web la 2ª edición del Tratado de Alergología de la SEAIC. Los capítulos se pueden consultar y descargar en PDF con las credenciales de socio.
Curso on-line artículos científicos
Se encuentra disponible el curso on-line «Como escribir y publicar un artículo de calidad: el proceso editorial». Su objetivo es que el facultativo cuente con las habilidades necesarias para afrontar la preparación de la publicación de su experiencia clínica o investigadora. El curso está acreditado con 3,9 créditos y cuenta con el aval de SEAIC.
Premios Nacionales Fundación SEAIC y Diater 2025
Convocatoria 2025, Granada. Segunda convocatoria de los Premios Nacionales Fundación SEAIC y Diater Laboratorios.
Premios a la Mejor Tesis Doctoral y al Mejor Trabajo de Fin de Grado (TFG) en Alergología.
- Plazo de presentación: del 5 de mayo al 5 de julio de 2025.
- Los trabajos y toda la documentación se presentarán exclusivamente online. El enlace específico estará disponible en la página web oficial de la SEAIC en cuanto se abra la convocatoria (a partir del 5 de mayo de 2025).
- La entrega de premios tendrá lugar el viernes 3 de octubre de 2025, en el 35º Congreso Nacional de la SEAIC en Granada.
- Resumen con toda la información de los premios 2025
Premio mejor Trabajo de Fin de Grado (TFG) en Alergología
Exclusivamente para estudiantes matriculados en universidades españolas.
Premios: 1.500 € (accésit de 300 €).
Premio mejor Tesis Doctoral en Alergología
Dirigido a médicos especialistas o residentes en alergología que sean socios de la SEAIC, con tesis defendidas en universidades nacionales e internacionales.
Premios: 5.000 € (accésit de 1.000 €).
Acta Reunión Comité Alergia Cutánea. San Sebastián 2016
![]() Contenido disponible sólo para socios.
Contenido disponible sólo para socios.
¿Ha influido la Pandemia por Enfermedad de COVID-19 en el sueño de los pacientes pediátricos y adolescentes con asma alérgica?
Sin duda 2020 y 2021 han sido años sin precedentes debido a un hecho inesperado que descolocó por completo la vida de millones de personas: la rápida propagación del coronavirus SARS-CoV-2 por todos los continentes ocasionó la primera gran pandemia del siglo XXI, la cual tuvo un gran impactó social, económico y emocional de manera global en todo el mundo. La enfermedad por coronavirus 2019 (COVID-19), aparte de ocasionar muchos síntomas orgánicos graves como la neumonía bilateral con distrés respiratorio agudo, ha sido también la responsable de muchos síntomas neurológicos y cambios importantes en el sueño. A lo largo de estos intensos dos años, el estrés originado por la incertidumbre constante, el aislamiento social y, en definitiva, los cambios en la rutina diaria, se han acompañado de diversas alteraciones del sueño conocidas como “coronasomnia».
La Pandemia por Enfermedad de COVID-19 ha afectado a toda la población de manera global, con un impacto claramente negativo en la mayoría de los casos. Además, sabemos que hoy en día, la combinación Pandemia por Enfermedad de COVID-19 y asma es un problema vital al que nos enfrentamos tanto los profesionales de la salud como los pacientes y familiares de pacientes con asma alérgica. No obstante, el impacto que la Pandemia por Enfermedad de COVID-19 ha ocasionado en el descanso de los pacientes pediátricos y adolescentes con asma de nuestra área geográfica aún no ha sido estudiado. De aquí que hayamos estimado interesante presentar los datos del estudio realizado en la Unidad de Alergia Pediátrica del Hospital Universitario Vall d’Hebron, cuyo objetivo fue investigar cómo la Pandemia por Enfermedad de COVID-19 influyó en el sueño de pacientes pediátricos y adolescentes con asma alérgica residentes en el área mediterránea. Para lograr este objetivo se realizó un estudio piloto prospectivo que incluyó a pacientes pediátricos y adolescentes con asma alérgica persistente de entre 6 y 18 años.
Todos los participantes del estudio respondieron el Cuestionario BEARS y la Escala de Bruni. El cuestionario de BEARS1-4 es un cuestionario útil para el cribaje de trastornos del sueño en la infancia. Está dividido en cinco áreas principales del sueño, facilitando el cribado de los trastornos del sueño, en población pediátrica y adolescentes de entre 2 y 18 años. Cada área tiene una pregunta para cada grupo de edad. Una respuesta positiva en cualquiera de los aspectos obliga a una investigación más profunda. Las cinco áreas de estudio se detallan a continuación:
B= Problemas para acostarse (“bedtime problems”)
E= Excesiva somnolencia diurna (“excessive daytme sleepiness”)
A= Despertares durante la noche (“awakenings during the night”)
R= Regularidad y duración del sueño (“regularity and duration of sleep”)
S= Ronquidos (“snoring”)
Respecto a la Escala de Bruni5,6 de trastornos del sueño para población pediátrica y adolescente, decir que consta de 26 ítems valorados según una escala tipo Likert. Está diseñada para detectar trastornos del sueño divididos en seis categorías: problemas para iniciar o mantener el sueño, problemas respiratorios, desórdenes del despertar, alteraciones de la transición sueño-vigilia, excesiva somnolencia diurna e hiperhidrosis nocturna. En total, el paciente responde a 26 preguntas y proporciona una respuesta que puntúa del 0 al 4 según la clínica presente. El punto de corte a partir del cual se considera que el paciente puede presentar algún trastorno global del sueño es de 39. A continuación se define cada puntuación:
0=Nunca
1=Ocasionalmente (una o dos veces al mes o menos)
2=Algunas veces (una o dos a la semana)
3=A menudo (de tres a cinco veces a la semana)
4=Siempre (diariamente)
En total se incluyeron 77 pacientes con una edad media de 12 años. La mayoría eran pacientes del sexo femenino (62%, n=48) y veintisiete (35%) habían sido diagnosticados de Enfermedad de COVID-19. Con respecto al Cuestionario de BEARS, el 70% (n=54) de los pacientes tuvo como mínimo una respuesta positiva. Además, casi la mitad de los pacientes tenían problemas a la hora de acostarse [42% (n=32)], seguido de somnolencia diurna excesiva [34% (n=26)]. En cuanto a la Escala de Bruni, 52 de los 77 pacientes incluidos (67%) presentaban una puntuación superior a 39 puntos, hecho que indicaba trastornos del sueño entre la población de estudio. Los trastornos más prevalentes encontrados tras la evaluación utilizando la Escala de Bruni fueron los trastornos respiratorios del sueño [26 de los 77 pacientes estudiados (34%)], seguido de los trastornos de inicio y mantenimiento del sueño (30%, n = 23) y de la somnolencia diurna excesiva (24%, n=18). No se encontraron diferencias estadísticamente significativas entre los pacientes COVID-19 positivos y negativos ni en el cuestionario de BEARS ni en la escala de Bruni.
En conclusión, en este trabajo se encuentra una elevada prevalencia de trastornos del sueño en pacientes asmáticos pediátricos y adolescentes durante la pandemia debida a la Enfermedad de COVID-19. El trastorno más prevalente en esta población de estudio, evaluado mediante la Escala de Bruni, fue el trastorno respiratorio del sueño. Por tanto, es importante proporcionar a los pacientes un control óptimo de las enfermedades respiratorias para mejorar la calidad de su sueño.
La importancia del presente estudio radica en que es el primero que proporciona datos sobre la posible afectación del sueño debida al impacto de la pandemia por COVID-19 en población pediátrica y adolescente con asma alérgica en el área mediterránea. Debido a este hecho, es difícil poder comparar nuestros datos con los realizados por otros autores ya que, si bien sí que hay varios trabajos que evalúan los posibles trastornos del sueño asociados a la pandemia por COVID-19 en población de esta edad, la mayoría de ellos incluyen población sana o con trastornos neuroconductuales del sueño previos, pero sin especificar la posible concomitancia con otras patologías respiratorias asociadas, como el asma alérgica. No obstante, sí que es interesante comentar algunos trabajos que evalúan los posibles trastornos del sueño en población pediátrica y adolescentes, aunque sean poblaciones sin asma.
Ya antes de la pandemia debida a la Enfermedad de COVID-19, habían sido varios los estudios publicados que alertaban que el sueño insuficiente, la mala calidad del sueño, el insomnio, la apnea del sueño y las alteraciones de los horarios de sueño-vigilia eran manifestaciones típicas de morbilidad física y emocional en las pandemias. De este modo, no es de extrañar que los primeros estudios sobre trastornos del sueño asociados a la pandemia por Enfermedad de COVID-19 se publicaran en China, epicentro de esta enfermedad. En los inicios de la pandemia Huang y Zhao7 recopilaron información de una encuesta de 7236 voluntarios e informaron que el 18% de los individuos encuestados presentaban una mala calidad del sueño. Posteriormente, los trastornos del sueño en pacientes con COVID-19 también pasaron a estudiarse en otros países, encontrando una prevalencia mayor de trastornos del sueño que antes de la pandemia en la población general en la mayoría de los estudios. En Italia, en una encuesta realizada a 2291 italianos, el 57,1% de los individuos informó de una mala calidad del sueño relacionada con la ansiedad que les ocasionaba la Enfermedad por COVID-19. Los síntomas más prevalentes fueron pesadillas, astenia y apneas del sueño. Parece que la somnolencia y el trastorno del sueño en la fase REM podrían estar más relacionados con la Enfermedad de COVID-19 en sí misma, mientras que el insomnio estaría más relacionado con el aislamiento social, la ansiedad y otros factores psicosociales.
Uno de los trabajos más relevantes publicados hasta ahora en población pediátrica y adolescente es el de Sharma M. y sus colaboradores8, cuyo objetivo fue realizar una revisión sistemática y un metanálisis para estudiar la prevalencia y el patrón de trastornos del sueño en población pediátrica y adolescente durante la pandemia por COVID-19. Para ello, los autores realizaron una exhaustiva búsqueda bibliográfica en MEDLINE, EMBASE y Web of Science en busca de estudios originales que describieran anomalías del sueño en pacientes de esta edad, con o sin trastornos neuroconductuales preexistentes, durante la pandemia por COVID-19. Los autores analizaron un total de 371 artículos pero finalmente, únicamente incluyeron 16 estudios. De estos, cinco se realizaron en niños/niñas de edad preescolar, dos en pacientes con trastornos neuroconductuales preexistentes y el resto (nueve) en población pediátrica y adolescentes sanos en edad escolar. En esta revisión los autores hallan que la prevalencia combinada de cualquier alteración del sueño en los niños durante la pandemia fue del 54% (IC del 95%: 50-57%). Estos datos, aún siendo elevados, ya que indican que más de la mitad de la población de estudio presentaba algún tipo de trastorno del sueño, serían inferiores a los encontrados en nuestra serie en la que el 70% (n=54) de los pacientes presentaba al menos un ítem positivo en evaluar el Cuestionario BEARS y el 67% (n=52) de los pacientes presentaban puntuaciones superiores a 39 puntos en la Escala de Bruni. Curiosamente, en esta revisión de Sharma, la prevalencia de estos trastornos en los niños de edad preescolar, cuyo grupo no fue evaluado en nuestra población de estudio, fue menor que en los tiempos prepandémicos (RR = 0,87; IC del 95%: 0,58-1,30), aunque estos resultados no fueron estadísticamente significativos. Este dato concuerda con el trabajo publicado por Liu Z. y su equipo9, donde los niños en edad preescolar se comportaron de manera diferente en el contexto del sueño durante la pandemia en comparación con los niños escolares y los adolescentes. Liu Z. y su equipo encuentran que, de manera totalmente inesperada, los niños en edad preescolar confinados parecían tener menos trastornos generales del sueño en comparación con la muestra del 2018 (prepandemia).
En otra revisión reciente publicada por Panda PK. y su equipo10, encontraron que el 34,5% de los pacientes pediátricos y adolescentes estudiados sufrían ansiedad, el 41,7% depresión, el 42,3% irritabilidad y el 30,8% falta de atención debido a la pandemia por la Enfermedad de COVID-19. Además, el 79,4% de los pacientes se vio afectado negativamente por la pandemia y el confinamiento. El 22,5% de la población estudiada tenía un miedo significativo a la Enfermedad de COVID-19, el 35,2% de los pacientes pediátricos y adolescentes tenían aburrimiento y el 21,3% trastornos del sueño. Además, el 52,3% de los cuidadores/padres/madres/representantes legales desarrollaron ansiedad y el 27,4% depresión mientras estaban aislados con sus hijos/hijas. En esta revisión vemos que la prevalencia de trastornos del sueño también fue algo menor que la encontrada en nuestra población de estudio pero, en cualquier caso fue significativa.
Otro dato interesante que cabe considerar es que antes de la pandemia, diferentes estudios publicaban una prevalencia de trastornos del sueño en población pediátrica y adolescente diferente a la actual. De este modo, los datos publicados según grupos de edad oscilaban entre un rango del 25% al 50% en pacientes preescolares, del 6% al 37% en escolares y de entorno el 40% en adolescentes11-14. No obstante, esta prevalencia durante la pandemia se ha visto claramente incrementada15-19 y los datos publicados hasta el momento concuerdan, en la mayoría de los trabajos, con los encontrados en nuestra población de estudio, aunque no sean del todo comparables con nuestra serie ya que la mayoría de trabajos no especifican la inclusión de pacientes con asma.
Sea como sea, lo cierto es que la pandemia por COVID-19 ha dejado las economías devastadas y la gente asustada por sí misma y por sus seres queridos. Con esta situación sin precedentes, es injustificable no dar la debida importancia al sueño, ya que un sueño saludable es sin duda el mejor rejuvenecimiento, y no en vano está asociado a numerosos beneficios, como el bienestar físico y el correcto funcionamiento de nuestro sistema inmunológico. Además, es el principal determinante de la salud mental y emocional, ya que es conocido que un sueño correcto alivia la ansiedad, el estrés y la depresión y puede tener consecuencias diversas en el desarrollo20. Por contra, los trastornos del sueño inducen neuroinflamación, que promueve la alteración de la barrera hematoencefálica y la entrada de antígenos y factores inflamatorios en el cerebro21-26. De este modo, los trastornos del sueño relacionados con la Enfermedad de COVID-19 podrían contribuir a la apertura de la barrera hematoncefálica, actuando así como una puerta para la entrada del virus SARS-CoV-2 en el cerebro y producirse entonces una mayor inflamación en el sistema nervioso central. La deprivación/restricción del sueño, su fragmentación o la apnea del sueño inducen una inflamación sistémica de bajo grado caracterizada por la liberación de varias moléculas, como las citocinas como la interleucina 6, quimiocinas y proteínas de fase aguda, y todos ellos pueden promover cambios en componentes celulares de la barrera hematoncefálica, particularmente en las células endoteliales del cerebro27-30.
En definitiva, se deberían realizar estudios futuros que incluyan el análisis de los patrones del sueño mediante la realización de electroencefalogramas, la evaluación de marcadores de inflamación así como de la función inmunitaria, en relación con los parámetros del sueño. Estos procedimientos podrían ser revolucionarios para un mejor conocimiento de la “coronasomnia”, es decir, para el control de los trastornos del sueño asociados a la pandemia debida a la Enfermedad de COVID-199
Se puede consultar el documento completo en el siguiente enlace: Aquí : Trabajo_Final_Máster_Teresa_Garriga_Baraut.pdf
Teresa Garriga Baraut. Facultativa Especialista Adjunta, Unidad de Alergia Pediátrica. Hospital Universitario Vall d’Hebron. Comité de Alergia Infantil SEAIC.
Referencias Bibliográficas:
- Bastida-Pozuelo MF, Sánchez-Ortuño MM. Preliminary analysis of the concurrent validity of the Spanish translation of the BEARS sleep screening tool for children. J Psychiatr Ment Health Nurs. 2016 Oct;23(8):513-520.
- Owens JA, Dalzell V. Use of the ‘BEARS’ sleep screening tool in a pediatric residents’ continuity clinic: a pilot study. Sleep Med. 2005 Jan;6(1):63-9.
- Pin-Arboledas G. Sociedad Española de Pediatría Extrahospitalaria y Atención Primaria (SEPEAP). Anexo: cuestionarios y herramientas. Pediatría Integral. 2010; XIV (9):749-758.
- Ramírez-Vélez R, Huertas-Zamora L, Correa-Bautista JE, Cárdenas- Calderón EG. Confiabilidad y validez del cuestionario de trastornos de sueño BEARS en niños y adolescentes escolares de Bogotá, D.C., Colombia: Estudio FUPRECOL. Retos, número 34, 2018 (2o semestre).
- Bruni O, Ottaviano S, Guidetti V, Romoli M, Innocenzi M, Cortesi F et al. The Sleep Disturbance Scale for Children (SDSC). Construction and validation of an instrument to evaluate sleep disturbances in childhood and adolescence. J Sleep Res. 1996 Dec;5(4):251-61.
- Escala de Alteraciones del Sueño en la Infancia (avpap.org) [www.avpap.org/gtsueno/Bruni.pdf].
- Huang Y, Zhao N. Generalized anxiety disorder, depressive symptoms and sleep quality during COVID-19 outbreak in China: A web-based cross- sectional survey. Psychiatry Res. 2020; 288: 112954.
- Sharma M, Aggarwal S, Madaan P, Saini L, Bhutani M. Impact of COVID- 19 pandemic on sleep in children and adolescents: a systematic review and meta-analysis. Sleep Med. 2021;84:259-267.
- Liu Z, Tang H, Jin Q, Wang G, Yang Z, Chen H et al. J. Sleep of preschoolers during the coronavirus disease 2019 (COVID-19) outbreak. J. Sleep Res. 2021; 30(1):e13142.
- Panda PK, Gupta J, Chowdhury SR, Meena AK, Madaan P, Sharawat IK et al. Psychological and behavioral impact of lockdown and quarantine measures for COVID-19 pandemic on children, adolescents and caregivers: a systematic review and meta-analysis. J Trop Pediatr. 2021;67(1):fmaa122.
- Blader JC, Koplewicz HS, Abikoff H, Foley C. Sleep problems of elementary school children. A community survey. Arch Pediatr Adolesc Med. 1997;151(5): 473e80.
- Owens JA, Spirito A, McGuinn M, Nobile C. Sleep habits and sleep disturbance in elementary school-aged children. J Dev Behav Pediatr. 2000; 21(1): 27e36.
- Pagel JF, Forister N, Kwiatkowki C. Adolescent sleep disturbance and school performance: the confounding variable of socioeconomics. J Clin Sleep Med. 2007; 15;3(1):19e23.
- Vignau J, Bailly D, Duhamel A, Vervaecke P, Beuscart R, Collinet C. Epidemiologic study of sleep quality and troubles in French secondary school adolescents. J Adolesc Health. 1997; 21(5):343e50.
- Altena E, Baglioni C, Espie CA, Ellis J, Gavriloff D, Holzinger B et al. Dealing with sleep problems during home confinement due to the COVID- 19 outbreak: Practical recommendations from a task force of the European CBT-I Academy. J. Sleep Res. 2020;29:e13052.
- Wang J, Gong Y, Chen Z, Wu J, Feng J, Yan S et al. Sleep disturbances among Chinese residents during the Coronavirus Disease 2019 outbreak and associated factors. Sleep Med. 2020; 74:199-203.
- Gruber R, Gauthier-Gagne G, Voutou D, Somerville G, Saha S, Boursier J. Pre-pandemic sleep behavior and adolescents’ stress during Covid-19: a prospective longitudinal study. Child Adolesc Psychiatry Ment Health. 2021; 30:15(1):43.
- Zreik G, Asraf K, Haimov I, Tikotzky L. Maternal perceptions of sleep problems among children and mothers during the coronavirus disease 2019 (COVID-19) pandemic in Israel. J. Sleep Res. 2021; 30(1):e13201.
- Cerasuolo M, Malloggi S, Conte F, Albinni B, De Rosa O, Rescott ML et al. The Effects of the COVID19-Related Lockdown Are Modulated by Age: An Italian Study in Toddlers and Pre-Schoolers. Brain Sci. 2021; 9:11(8):1051.
- Spruyt K. A review of developmental consequences of poor sleepness in childhood. Sleep Med. 2019; Aug;60:3e12.
- Markuu P. Sleep research in 2020: COVID-19-related sleep disorders. Lancet Neurol. 2021; 20:15–1.
- Mazza, C.; Ricci, E.; Biondi, S.; Colasanti, M.; Ferracuti, S.; Napoli, C.; Roma, P. A nationwide survey of psychological distress among Italian people during the covid-19 pandemic: Immediate psychological responses and associated factors. Int. J. Environ. Res. Public Health. 2020; 17: 3165.
- Varatharaj A, Thomas N, Ellul MA, Davies NWS, Pollak TA, Tenorio EL et al. Neurological and neuropsychiatric complications of COVID-19 in 153 patients: A UK-wide surveillance study. Lancet Psychiatry 2020; 7:875– 882.
- Sharifian-Dorche M, Huot P, Osherov M, Wen D, Saveriano A, Giacomini P et al. Neurological complications of coronavirus infection; a comparative review and lessons learned during the COVID-19 pandemic. J. Neurol. Sci. 2020; 417:117085.
- Cellini N, Canale N, Mioni G, Costa S. Changes in sleep pattern, sense of time and digital media use during COVID-19 lockdown in Italy. J. Sleep Res. 2020; 29: e13074.
- Zhang C, Yang L, Liu S, Ma S, Wang Y, Cai Z et al. Survey of insomnia and related social psychological factors among medical staff involved in the 2019 novel Coronavirus disease outbreak. Front. Psychiatry. 2020; 11:306.
- Hurtado-Alvarado G, Becerril-Villanueva E, Contis-Montes OA, Domínguez-Salazar E, Salinas-Jazmín N, N, Pérez-Tapia SM et al. The yin/yang of inflammatory status: Blood-brain barrier regulation during sleep. Brain Behav. Immun. 2018; 69, 154–166.
- Cuddapah VA, Zhang SL, Sehgal A. Regulation of the blood-brain barrier by circadian rhythms and sleep. Trends Neurosci. 2019; 42: 500–510.
- Medina-Flores F, Hurtado-Alvarado G, Contis-Montes de Oca A, López- Cervantes SP, Konigsberg M, Deli MA et al. Sleep loss disrupts pericyte- brain endothelial cell interactions impairing blood-brain barrier function. Brain Behav. Immun. 2020; 89: 118–132.
- Benedict C, Cedernaes J, Giedraitis V, Nilsson EK, Hogenkamp PS, Vågesjö E et al. Acute sleep deprivation increases serum levels of neuron- specific enolase (NSE) and S100 calcium binding protein B (S-100B) inhealthy young men. Sleep. 2014; 37: 195–198.
Salud digital y alergología
El reciente auge de la «sanidad digital»
La telemedicina, definida por la OMS como la prestación remota de servicios médicos o sanitarios (1), no es un fenómeno nuevo y de hecho tiene más de cien años de historia en paralelo a avances en tecnologías de telecomunicación (2). Sin embargo, hasta la llegada de la pandemia del COVID-19 su utilización quedó limitada a experiencias piloto (especialmente en situaciones de aislamiento extremo de los pacientes) y no llegó a penetrar en la práctica asistencial principalmente por barreras regulatorias y por la ausencia de incentivos económicos para su adopción (3). Los confinamientos impuestos tras el inicio de la pandemia supusieron una relajación de estas restricciones y marcaron un punto de inflexión en la expansión de estos servicios, cuya utilización llegó en 2021 a niveles 38 veces superiores a los prepandémicos (4). Este mayor uso provocó cambios en las actitudes ante la telemedicina en la sociedad y destapó carencias en infraestructura tecnológica y en procesos y protocolos para la atención remota de pacientes en los sistemas sanitarios de todo el mundo. En este periodo se ha producido, además, un cambio conceptual en el que la telemedicina queda englobada en un campo más amplio de “sanidad digital” (5), la aplicación de tecnologías digitales en el campo de la salud, incluyendo, además de teleconsultas, componentes como la computación en la nube, el big data, la inteligencia artificial, apps de salud y dispositivos de monitorización remota entre otros.
El interés por iniciativas de sanidad digital también es previo a la pandemia, como refleja la creciente inversión en este terreno a partir del año 2013, para llegar a una cifra récord de 52.000 millones de dólares en el 2021 (6, 7). Aunque posteriormente las inversiones han disminuido, el cambio cualitativo permanece: la sanidad digital se ha consolidado como un nuevo segmento en el sector, ya es parte de la medicina convencional (8). Revistas prestigiosas como Lancet y Nature han lanzado publicaciones específicamente dedicadas a la sanidad digital y el New England Journal of Medicine ha creado una dedicada a la inteligencia artificial y otra (Catalyst) a innovaciones en la prestación de servicios sanitarios. Nuevos actores han entrado en el sector -notablemente, las grandes empresas tecnológicas-, se están produciendo cambios en la dinámica competitiva (9) y se ha operado un cambio de paradigma: la prestación de servicios médicos y sanitarios ya no es una actividad exclusivamente presencial o vinculada a ubicaciones concretas (10).
La utilización de nuevos modelos de sanidad digital es así un fenómeno en evolución ante el que los diversos agentes están reaccionando de manera diversa. En Alergología se ha observado tras el inicio de la pandemia una elevada adopción de consultas síncronas (por ejemplo, videoconsultas), pero un escaso uso de otras modalidades de prestación digital (11).
Ámbito y taxonomía de los modelos de prestación sanitaria digital
La sanidad digital incluye la aplicación de varias tecnologías de la información y comunicación en diversas etapas de la cadena de valor sanitaria. Estas tecnologías son en su mayoría transversales -útiles en distintos tipos de actividades y no sólo sanitarias- y en todo caso son simplemente instrumentos facilitadores. La innovación que supone la sanidad digital surge cuando una o varias de estas tecnologías son utilizadas para el diseño y desarrollo de nuevos productos, servicios, modelos operativos y modelos de negocio (12).
Una clasificación basada la forma última de prestación de servicios médicos y en los tipos de comunicación (humano-humano, humano-máquina, máquina-máquina) distingue (13, 14) tres grandes categorías de modelos de provisión sanitaria digital:
Teleconsultas. Consultas remotas entre médico y paciente, que pueden ser síncronas (por video o voz) o asíncronas (vía chat, mensajería instantánea, correo electrónico, SMS). Algunas de las interacciones pueden ser -en parte o en su totalidad- automatizadas mediante el empleo de chatbots basados en algoritmos. La categoría de teleconsultas incluye también la interacción médico-médico para la transmisión (“store & forward”) de elementos de la historia clínica electrónica del paciente (por ejemplo, pruebas de laboratorio o de imagen).
Gestión remota de enfermedad crónica. i) Terapias digitales (Digital Therapeutics o DTx en su acrónimo en inglés): intervenciones terapéuticas implementadas en un programa de software y habitualmente accesibles a través de una app dedicada, con el objetivo de mejorar el control de enfermedades crónicas, apoyando el tratamiento prescrito; utilizan habitualmente técnicas basadas en ciencias del comportamiento (como el gamification) para tratar de mejorar la adherencia al tratamiento farmacológico prescrito e inducir cambios en estilo de vida del paciente. ii) Monitorización remota del paciente (RPM en sus siglas en inglés): sistemas, sensores y dispositivos que capturan datos médicos del paciente para su evaluación remota.
Autocuidado dirigido y conectado. “E-triaje”: comprobadores de síntomas, utilizando inteligencia artificial e implementados a través de chatbots; aplicaciones y dispositivos para el uso por el paciente, basadas en software ejecutable en la web, teléfonos móviles o dispositivos no-médicos; motores de búsqueda, que permiten al paciente encontrar información médica y de salud en buscadores generales o en sitios web dedicados y seguros para acceder a su propio historial clínico electrónico.
En la actualidad, los servicios digitales suelen prestarse de manera aislada y no integrada con la atención presencial. Sin embargo, el escenario más probable de desarrollo futuro es la combinación de intervenciones remotas y en persona dentro del concepto emergente de modelos de asistencia “híbridos”, que abren nuevas posibilidades en el diseño de protocolos y vías clínicas en diversas especialidades y, entre ellas, en Alergología (11).
La Alergología ante la sanidad digital
En la década anterior al inicio de la pandemia, diversos artículos habían discutido la utilización de la telemedicina en otras especialidades y su posible aplicabilidad en Alergología (15-19) siempre que se pudiera garantizar la calidad y la seguridad en la asistencia. A partir del comienzo de los confinamientos, surgen publicaciones que tratan de ofrecer guías para la utilización de la telemedicina -un imperativo en ese momento- en el tratamiento de pacientes alérgicos (20,21). Un position paper de la asociación alemana de alergólogos AeDA publicado en este contexto (22) destaca la utilidad de la telemedicina y de otras aplicaciones digitales no sólo como alternativa en situaciones en las que la atención presencial no es posible sino también como herramientas que facilitan la práctica diaria del alergólogo, si bien destaca que aún existen barreras tecnológicas, legales y profesionales que superar. El artículo alaba el impulso a la digitalización de la sanidad en ese país que supuso la Ley de Salud Digital de 2019, que creó la posibilidad de empezar a prescribir apps digitales de salud (DiGa en acrónimo alemán) por parte de los médicos y con reembolso en el sistema público. La publicación del consenso multidisciplinar para el seguimiento y control del asma en la era de la telemedicina -proyecto COMETA- concibe la teleasistencia como una herramienta complementaria fundamental para garantizar el control del asma más allá de cualquier situación restrictiva de la visita presencial (23).
El reciente position paper de la EAACI sobre telemedicina (24) destaca que la asistencia remota reduce costes y ahorra tiempo a profesionales y pacientes, pero no puede reemplazar completamente a la atención en persona por la importancia de la exploración física y de algunas pruebas diagnósticas esenciales en el seguimiento de los pacientes. El artículo enumera también otras ventajas y desventajas de la telemedicina. Entre las primeras, una mayor accesibilidad de los servicios, mayor conveniencia y más fácil seguimiento del paciente. Entre las segundas, la falta de garantía sobre la seguridad y privacidad de datos del paciente, problemas en el reembolso o pago de los servicios, barreras tecnológicas para su adopción generalizada y la falta de estandarización de procesos y protocolos. Se discute también el posible impacto en la relación médico-paciente de la telemedicina y la necesidad de que el profesional desarrolle nuevas competencias para adaptarse a esta nueva forma de interacción.
Gran parte de la bibliografía sobre uso de sanidad digital en Alergología se centra en el asma, y el caso de uso más mencionado es en el seguimiento de pacientes ya diagnosticados, con el potencial de lograr un mejor control de la enfermedad. Las teleconsultas posibilitan nuevas formas de interacción con el paciente, las terapias digitales pueden contribuir a mejorar la adherencia al tratamiento, y los inhaladores digitales aportan datos en tiempo real sobre el grado de adherencia a la medicación de control, uso de beta-agonistas de acción corta y técnica de uso del inhalador (25). La sanidad digital ha tenido hasta la fecha mayor desarrollo en otras especialidades, por ejemplo, en el tratamiento y seguimiento de diabetes con los sensores de monitorización continua de glucemia (26) y otras aplicaciones, y el desarrollo y validación de biomarcadores digitales centrados en el paciente para asma y rinitis alérgicas podría aumentar la utilidad de los modelos de prestación digitales además de tener aplicaciones en la práctica presencial (27). Las intervenciones remotas, digitales, son generalmente bien aceptadas por los pacientes y los profesionales (28), y pueden mejorar el seguimiento del asma especialmente cuando incluyen inhaladores conectados y elementos de software para evaluar síntomas y grado de control, y para facilitar la educación y activación del paciente en el seguimiento de su enfermedad (29). Las tecnologías digitales posibilitan teóricamente el diseño de nuevos modelos asistenciales que, en combinación con la atención presencial, mejoren el control del asma, aunque aún son escasos los estudios de eficacia clínica de estos nuevos enfoques terapéuticos (30).
En años recientes hay publicaciones sobre la utilización de terapias digitales en dermatitis atópica como complemento al tratamiento habitual y con buenos resultados en la reducción de síntomas (31), de apps para el seguimiento de actividad y control en urticaria crónica espontánea (32), y de diversas aplicaciones digitales en la gestión de la inmunoterapia con alergenos, en la estratificación de pacientes, en su seguimiento y en la evaluación de eficacia, si bien, señalan los autores, son necesarios más estudios para comprobar su eficacia en mejorar resultados asistenciales (33).
La inteligencia artificial es una tecnología emergente con gran potencial disruptivo en diversos sectores de actividad y también en la medicina y la sanidad. En alergología, se explora (34) su utilización en, entre otros casos de uso, investigación básica y clínica (ensayos clínicos descentralizados, gemelos digitales), su integración en dispositivos de monitorización remota, el desarrollo de modelos predictivos de curso de la enfermedad, o en el diagnóstico y fenotipado de pacientes, si bien aún existen numerosos retos técnicos, éticos y regulatorios que afrontar antes de generalizar la utilización de esta tecnología en la práctica diaria.
Áreas de desarrollo futuro en sanidad digital
La expansión de la telemedicina y otras formas de sanidad digital es un fenómeno reciente y su adopción en alergología y en otras especialidades está aún en una fase temprana. Estas nuevas modalidades asistenciales ofrecen diversos beneficios potenciales que deben ser balanceados por las limitaciones inherentes a servicios provistos a distancia -sin estar el paciente “presente”- y en algunos casos utillizando algoritmos automatizados. La evaluación y uso de los nuevos modelos digitales debe seguir las mismas reglas exigidas a otras tecnologías sanitarias y al estándar de calidad de los procesos asistenciales de demostración de evidencia científica y respeto a las preferencias e individualidad del paciente, priorizando la seguridad de los procedimientos y la privacidad de los datos. Adicionalmente, para que la sanidad digital llegue a tener impacto en la práctica asistencial, es necesario que los profesionales y las sociedades médicas desarrollen guías clínicas y protocolos, para cada especialidad, enfermedad y procedimiento (35). Aún es escasa la evaluación de impacto asistencial de soluciones de sanidad digital utilizando ensayos prospectivos aleatorizados controlados, y de impacto económico comparando resultados asistenciales y costes medidos longitudinalmente, y tal vez sea necesario también emplear nuevas metodologías de evaluación en esta área (36-38). Otro reto pendiente es la evaluación comparada de modelos asistenciales híbridos que combinen intervenciones presenciales y digitales, especialmente porque aún hay pocos ejemplos de su implementación (39). En cualquier caso, parece imperativo abordar el reto de adaptar las guías clínicas en medicina a la era digital (40).
La regulación de tecnologías digitales en sanidad fue una restricción a su adopción prepandemia y actualmente es un proceso en evolución (41), al igual que su reembolso o financiación, tanto en sistemas públicos como privados (42). Ambos factores tendrán gran influencia en el ritmo de adopción de estas nuevas modalidades asistenciales. La actitud que adopten médicos y otros profesionales será también un elemento crítico en la evolución de la sanidad digital: existen barreras relacionadas con el acceso a estas tecnologías y a formación específica en ellas, y también dudas sobre su utilidad y sobre el impacto que puedan tener en la carga de trabajo asistencial (43).
El gran desarrollo reciente de telemedicina y otras formas de sanidad digital presenta la posibilidad de innovar y de actualizar guías clínicas, protocolos y modelos asistenciales en alergología al igual que en otras especialidades, pero aún existen limitaciones y retos que superar antes de que estas nuevas modalidades sean adoptadas de forma generalizada en la práctica diaria (44).
Referencias bibliográficas
- Bento, P. et. al. Consolidated telemedicine implementation guide. World Health Organization 2022.
- Ryu S. History of Telemedicine: Evolution, Context, and Transformation. Healthc Inform Res. 2010 Mar;16(1):65–6. doi: 10.4258/hir.2010.16.1.65. Epub 2010 Mar 31. PMCID: PMC3089841.
- Shaver J. The State of Telehealth Before and After the COVID-19 Pandemic. Prim Care. 2022 Dec;49(4):517-530. doi: 10.1016/j.pop.2022.04.002. Epub 2022 Apr 25. PMID: 36357058; PMCID: PMC9035352.
- Bestsennyy, Ol, Gilbert, G., Harris A., Rost J. Telehealth: a quarter-trillion dollar post-COVID19 reality?. McKinsey & Company 2021. https://www.mckinsey.com/industries/healthcare/our-insights/telehealth-a-quarter-trillion-dollar-post-covid-19-reality (accedido 31 marzo 2024)
- WHO guideline Recommendations on Digital Interventions for Health System Strengthening. Geneva: World Health Organization; 2019. PMID: 31162915.
- https://rockhealth.com/insights/2023-year-end-digital-health-funding/ (accedido 30 marzo 2024)
- https://www.strategyand.pwc.com/de/en/industries/pharma-life-science/a-practical-experience-based-guide.html (accedido 30 marzo 2024)
- Mandal S, Wiesenfeld BM, Mann D, Lawrence K, Chunara R, Testa P, Nov O. Evidence for Telemedicine’s Ongoing Transformation of Health Care Delivery Since the Onset of COVID-19: Retrospective Observational Study. JMIR Form Res. 2022 Oct 14;6(10):e38661. doi: 10.2196/38661. PMID: 36103553; PMCID: PMC9578517.
- Thomason, J. (2021). Big tech, big data and the new world of digital health. Global Health Journal. 5. 10.1016/j.glohj.2021.11.003.
- Nguyen, Andrew & Rivera, Alessandra & Gualtieri, Lisa. (2023). A New Health Care Paradigm: The Power of Digital Health and E-Patients. Mayo Clinic Proceedings: Digital Health. 1. 203-209. 10.1016/j.mcpdig.2023.04.005.
- Bajowala SS, Shih J, Varshney P, Elliott T. The Future of Telehealth for Allergic Disease. J Allergy Clin Immunol Pract. 2022 Oct;10(10):2514-2523. doi: 10.1016/j.jaip.2022.08.022. Epub 2022 Aug 28. PMID: 36038132; PMCID: PMC9420069.
- Bamel, U., Talwar, S., Pereira, V., Corazza, L., & Dhir, A. (2023). Disruptive digital innovations in healthcare: Knowing the past and anticipating the future. Technovation, 125, 102785.
- https://www.mckinsey.com/industries/healthcare/our-insights/virtual-health-a-look-at-the-next-frontier-of-care-delivery (accedido 30 marzo 2024)
- Martin, J.A. La oportunidad digital de la sanidad. Fundación Ramón Areces 2016
- Krishna MT, Knibb RC, Huissoon AP. Is there a role for telemedicine in adult allergy services? Clin Exp Allergy. 2016 May;46(5):668-77. doi: 10.1111/cea.12701. PMID: 26742680.
- Elliott T, Shih J. Direct to Consumer Telemedicine. Curr Allergy Asthma Rep. 2019 Jan 19;19(1):1. doi: 10.1007/s11882-019-0837-7. PMID: 30661123.
- Elliott T, Shih J, Dinakar C, Portnoy J, Fineman S. American College of Allergy, Asthma & Immunology Position Paper on the Use of Telemedicine for Allergists. Ann Allergy Asthma Immunol. 2017 Dec;119(6):512-517. doi: 10.1016/j.anai.2017.09.052. Epub 2017 Nov 2. PMID: 29103799.
- Alvarez-Perea A, Sánchez-García S, Muñoz Cano R, Antolín-Amérigo D, Tsilochristou O, Stukus DR. Impact Of «eHealth» in Allergic Diseases and Allergic Patients. J Investig Allergol Clin Immunol. 2019;29(2):94-102. doi: 10.18176/jiaci.0354. Epub 2018 Nov 20. PMID: 30457105.
- Portnoy JM, Pandya A, Waller M, Elliott T. Telemedicine and emerging technologies for health care in allergy/immunology. J Allergy Clin Immunol. 2020 Feb;145(2):445-454. doi: 10.1016/j.jaci.2019.12.903. PMID: 32035604.
- Hare N, Bansal P, Bajowala SS, Abramson SL, Chervinskiy S, Corriel R, Hauswirth DW, Kakumanu S, Mehta R, Rashid Q, Rupp MR, Shih J, Mosnaim GS. Work Group Report: COVID-19: Unmasking Telemedicine. J Allergy Clin Immunol Pract. 2020 Sep;8(8):2461-2473.e3. doi: 10.1016/j.jaip.2020.06.038. Epub 2020 Jun 27. PMID: 32603900; PMCID: PMC7320693.
- Guarnieri G, Caminati M, Achille A, Vaia R, Chieco Bianchi F, Senna G, Vianello A. Severe Asthma, Telemedicine, and Self-Administered Therapy: Listening First to the Patient. J Clin Med. 2022 Feb 12;11(4):960. doi: 10.3390/jcm11040960. PMID: 35207233; PMCID: PMC8880352.
- Dramburg S, Walter U, Becker S, Casper I, Röseler S, Schareina A, Wrede H, Klimek L. Telemedicine in allergology: practical aspects: A position paper of the Association of German Allergists (AeDA). Allergo J Int. 2021;30(4):119-129. doi: 10.1007/s40629-021-00167-5. Epub 2021 Feb 22. PMID: 33758744; PMCID: PMC7977487.
- Almonacid-Sánchez, Carlos & Blanco-Aparicio, Marina & Dominguez-Ortega, Javier & Giner, Jordi & Paris, Jesús & Sánchez Marcos, Navidad & Plaza, Vicente. (2021). Consenso multidisciplinar para el seguimiento y control del asma mediante la telemedicina. El proyecto COMETA. Open Respiratory Archives. 3. 100098. 10.1016/j.opresp.2021.100098.
- Smolinska S, Popescu FD, Izquierdo E, Antolín-Amérigo D, Price OJ, Alvarez-Perea A, Eguíluz Gracia I, Papadopoulos NG, Pfaar O, Fassio F, Hoffmann-Sommergruber K, Dramburg S, Agache I, Jutel M, Brough HA, Fonseca JA, Angier E, Boccabella C, Bonini M, Dunn Galvin A, Gibson PG, Gawlik R, Hannachi F, Kalayci Ö, Klimek L, Knibb R, Matricardi P, Chivato T. Telemedicine with special focus on allergic diseases and asthma-Status 2022: An EAACI position paper. Allergy. 2023 Dec 1. doi: 10.1111/all.15964. Epub ahead of print. PMID: 38041429.
- Kaplan A, Boivin M, Bouchard J, Kim J, Hayes S, Licskai C. The emerging role of digital health in the management of asthma. Ther Adv Chronic Dis. 2023 Nov 17;14:20406223231209329. doi: 10.1177/20406223231209329. PMID: 38028951; PMCID: PMC10657529.
- Lin R, Brown F, James S, Jones J, Ekinci E. Continuous glucose monitoring: A review of the evidence in type 1 and 2 diabetes mellitus. Diabet Med. 2021 May;38(5):e14528. doi: 10.1111/dme.14528. Epub 2021 Mar 6. PMID: 33496979.
- Bousquet J, Shamji MH, Anto JM, Schünemann HJ, Canonica GW, Jutel M, Del Giacco S, Zuberbier T, Pfaar O, Fonseca JA, Sousa-Pinto B, Klimek L, Czarlewski W, Bedbrook A, Amaral R, Ansotegui IJ, Bosnic-Anticevich S, Braido F, Chaves Loureiro C, Gemicioglu B, Haahtela T, Kulus M, Kuna P, Kupczyk M, Matricardi PM, Regateiro FS, Samolinski B, Sofiev M, Toppila-Salmi S, Valiulis A, Ventura MT, Barbara C, Bergmann KC, Bewick M, Blain H, Bonini M, Boulet LP, Bourret R, Brusselle G, Brussino L, Buhl R, Cardona V, Casale T, Cecchi L, Charpin D, Cherrez-Ojeda I, Chu DK, Cingi C, Costa EM, Cruz AA, Devillier P, Dramburg S, Fokkens WJ, Gotua M, Heffler E, Ispayeva Z, Ivancevich JC, Joos G, Kaidashev I, Kraxner H, Kvedariene V, Larenas-Linnemann DE, Laune D, Lourenço O, Louis R, Makela M, Makris M, Maurer M, Melén E, Micheli Y, Morais-Almeida M, Mullol J, Niedoszytko M, O’Hehir R, Okamoto Y, Olze H, Papadopoulos NG, Papi A, Patella V, Pétré B, Pham-Thi N, Puggioni F, Quirce S, Roche N, Rouadi PW, Sá-Sousa A, Sagara H, Sastre J, Scichilone N, Sheikh A, Sova M, Suppli Ulrik C, Taborda-Barata L, Todo-Bom A, Torres MJ, Tsiligianni I, Usmani OS, Valovirta E, Vasankari T, Vieira RJ, Wallace D, Waserman S, Zidarn M, Yorgancioglu A, Zhang L, Chivato T, Ollert M. Patient-centered digital biomarkers for allergic respiratory diseases and asthma: The ARIA-EAACI approach – ARIA-EAACI Task Force Report. Allergy. 2023 Jul;78(7):1758-1776. doi: 10.1111/all.15740. PMID: 37042071.
- Alvarez-Perea A, Dimov V, Popescu FD, Zubeldia JM. The applications of eHealth technologies in the management of asthma and allergic diseases. Clin Transl Allergy. 2021 Sep 6;11(7):e12061. doi: 10.1002/clt2.12061. PMID: 34504682; PMCID: PMC8420996.
- Mosnaim G, Safioti G, Brown R, DePietro M, Szefler SJ, Lang DM, Portnoy JM, Bukstein DA, Bacharier LB, Merchant RK. Digital Health Technology in Asthma: A Comprehensive Scoping Review. J Allergy Clin Immunol Pract. 2021 Jun;9(6):2377-2398. doi: 10.1016/j.jaip.2021.02.028. Epub 2021 Feb 27. PMID: 33652136.
- Dunn J, Coravos A, Fanarjian M, Ginsburg GS, Steinhubl SR. Remote digital health technologies for improving the care of people with respiratory disorders. Lancet Digit Health. 2024 Apr;6(4):e291-e298. doi: 10.1016/S2589-7500(23)00248-0. Epub 2024 Feb 23. PMID: 38402128; PMCID: PMC10960683.
- Gudmundsdóttir SL, Ballarini T, Ámundadóttir ML, Mészáros J, Eysteinsdottir JH, Thorleifsdottir RH, Hrafnkelsdóttir SK, Helgadottir H, Oddsson S, Silverberg JI. Engagement, Retention, and Acceptability in a Digital Health Program for Atopic Dermatitis: Prospective Interventional Study. JMIR Form Res. 2023 Jun 14;7:e41227. doi: 10.2196/41227. PMID: 36975050; PMCID: PMC10337350.
- Neisinger S, Sousa Pinto B, Ramanauskaite A, Bousquet J, Weller K, Metz M, Magerl M, Kocatürk E, Cherrez-Ojeda I, Gimenez-Arnau AM, Parisi CAS, Altrichter S, Ensina LF, Bouillet L, Asero R, Gonçalo M, Guillet C, Rutkowski K, Bernstein JA, Hardin H, Godse K, Brzoza Z, Sousa JIL, Thomsen SF, van Doorn M, Hide M, Ye YM, Vandersee S, Lapiņa L, Peter J, Zhao Z, Han L, Nasr I, Rockmann-Helmbach H, Sørensen JA, Kara RÖ, Kurjāne N, Kurchenko AI, Kaidashev I, Tsaryk V, Stepanenko R, Maurer M. CRUSE® -An innovative mobile application for patient monitoring and management in chronic spontaneous urticaria. Clin Transl Allergy. 2024 Jan;14(1):e12328. doi: 10.1002/clt2.12328. PMID: 38282190; PMCID: PMC10764293.
- Dramburg S, Matricardi PM, Pfaar O, Klimek L. Digital health for allergen immunotherapy. Allergol Select. 2022 Dec 5;6:293-298. doi: 10.5414/ALX02301E. PMID: 36523960; PMCID: PMC9746244.
- MacMath D, Chen M, Khoury P. Artificial Intelligence: Exploring the Future of Innovation in Allergy Immunology. Curr Allergy Asthma Rep. 2023 Jun;23(6):351-362. doi: 10.1007/s11882-023-01084-z. Epub 2023 May 9. PMID: 37160554; PMCID: PMC10169188.
- Holčapek T, Šolc M, Šustek P. Telemedicine and the standard of care: a call for a new approach? Front Public Health. 2023 May 4;11:1184971. doi: 10.3389/fpubh.2023.1184971. PMID: 37213629; PMCID: PMC10192621.
- Jandoo T. WHO guidance for digital health: What it means for researchers. DIGITALHEALTH 2020;6. doi:10.1177/2055207619898984
- Guo C, Ashrafian H, Ghafur S, Fontana G, Gardner C, Prime M. Challenges for the evaluation of digital health solutions-A call for innovative evidence generation approaches. NPJ Digit Med. 2020 Aug 27;3:110. doi: 10.1038/s41746-020-00314-2. PMID: 32904379; PMCID: PMC7453198.
- Jandoo T. WHO guidance for digital health: What it means for researchers. Digit Health. 2020 Jan 8;6:2055207619898984. doi: 10.1177/2055207619898984. PMID: 31949918; PMCID: PMC6952850.
- Fitzsimon JP, Belanger C, Glazier RH, Green M, Peixoto C, Mahdavi R, Plumptre L, Bjerre LM. Clinical and economic impact of a community-based, hybrid model of in-person and virtual care in a Canadian rural setting: a cross-sectional population-based comparative study. BMJ Open. 2023 May 15;13(5):e069699. doi: 10.1136/bmjopen-2022-069699. PMID: 37188465; PMCID: PMC10186435.
- Michaels M. Adapting Clinical Guidelines for the Digital Age: Summary of a Holistic and Multidisciplinary Approach. Am J Med Qual. 2023 Sep-Oct 01;38(5S Suppl 2):S3-S11. doi: 10.1097/JMQ.0000000000000138. Epub 2023 Sep 5. PMID: 37668270; PMCID: PMC10476590.
- Watson A, Chapman R, Shafai G, Maricich YA. FDA regulations and prescription digital therapeutics: Evolving with the technologies they regulate. Front Digit Health. 2023 Apr 17;5:1086219. doi: 10.3389/fdgth.2023.1086219. PMID: 37139487; PMCID: PMC10150093.
- Butcher CJ, Hussain W. Digital healthcare: the future. Future Healthc J. 2022 Jul;9(2):113-117. doi: 10.7861/fhj.2022-0046. PMID: 35928188; PMCID: PMC9345235.
- Borges do Nascimento IJ, Abdulazeem H, Vasanthan LT, Martinez EZ, Zucoloto ML, Østengaard L, Azzopardi-Muscat N, Zapata T, Novillo-Ortiz D. Barriers and facilitators to utilizing digital health technologies by healthcare professionals. NPJ Digit Med. 2023 Sep 18;6(1):161. doi: 10.1038/s41746-023-00899-4. PMID: 37723240; PMCID: PMC10507089.
- Yeung AWK, Torkamani A, Butte AJ, Glicksberg BS, Schuller B, Rodriguez B, Ting DSW, Bates D, Schaden E, Peng H, Willschke H, van der Laak J, Car J, Rahimi K, Celi LA, Banach M, Kletecka-Pulker M, Kimberger O, Eils R, Islam SMS, Wong ST, Wong TY, Gao W, Brunak S, Atanasov AG. The promise of digital healthcare technologies. Front Public Health. 2023 Sep 26;11:1196596. doi: 10.3389/fpubh.2023.1196596. PMID: 37822534; PMCID: PMC10562722.
Congreso Zaragoza 2021
Estimados socios:
Nos ponemos en contacto con todos ustedes para informarles que después del éxito obtenido en la pasada edición del 33º Congreso de la Sociedad Española de Alergología e Inmunología Clínica en Zaragoza y tras recibir varias solicitudes de participantes que no pudieron asistir por los problemas derivados del Covid, se abre la posibilidad de poder conectarse ONLINE a las Sesiones que hubo.
Todos aquellos que tuvieran la inscripción confirmada, podrán acceder al enlace https://www.e-congress.events/seaic2021.
Este enlace ONLINE estará operativo durante los próximos 4 meses y podrán acceder todas las veces que lo necesiten.
Deberán acceder con la dirección de correo electrónico a donde se les confirmó la inscripción, así como la contraseña.
Si no recuerdan la contraseña se podrá generar una nueva contraseña entrando en la web del congreso https://www.congresoseaic.org/SEAIC2021. Deberán hacer clic arriba a la derecha en «¿Ha olvidado su contraseña?» y podrán crear una nueva siguiendo las instrucciones. Una vez realizado el cambio, con su dirección de correo electrónico y la nueva contraseña podrán acceder al formato online.
Asimismo, aquellos que no tuvieran Inscripción hecha están a tiempo de Inscribirse en el formato online en la página web del congreso. El precio por inscripción ONLINE para socios de la SEAIC es de 120 euros.
No duden en ponerse en contacto al correo seaic.inscripciones@viajeseci.es para más información.
Asthma Night Live
El próximo 19 de mayo de 2022 tendrá lugar el evento web «Asthma Night Live», con la intervención de los doctores García-Cosío, Canónica y Bobolea. Este seminario web cuenta con la colaboración de Sanofi y el aval de la SEAIC.
XIII Reunión CYNA
Hoy se ha abierto la web de la XIII Reunión CYNA, que se celebrará en Madrid los días 27 y 28 de enero de 2017. A través de esta web, los socios que lo deseen, podrán solicitar su inscripción en el evento.
CARAT: una herramienta validada para evaluar el control del asma y la rinitis alérgica en la práctica clínica
El Control of Allergic Rhinitis and Asthma Test (CARAT) es un cuestionario diseñado para evaluar el control simultáneo del asma y la rinitis alérgica (RA) en los pacientes, mediante una evaluación retrospectiva de cuatro semanas. Recientemente, un estudio ha realizado una revisión sistemática y un meta-análisis siguiendo las directrices de COSMIN, con el objetivo de evaluar sus propiedades psicométricas.
¿Por qué usar CARAT en la práctica clínica?
La evaluación del control del asma y la rinitis alérgica suele realizarse por separado, con herramientas como el Asthma Control Test (ACT) o el Allergic Rhinitis Control Test (ARCT). Sin embargo, dado que la mayoría de los pacientes con asma también padecen rinitis alérgica, surge la necesidad de una herramienta unificada. CARAT cubre esta brecha con 10 preguntas sobre síntomas de vías respiratorias superiores e inferiores, calidad del sueño, impacto en la actividad diaria y uso de medicación.
Propiedades psicométricas de CARAT
En esta revisión sistemática se incluyeron 16 estudios con los que se concluye que CARAT posee:
- Buena validez de contenido y una adecuada estructura factorial.
- Alta consistencia interna (α de Cronbach = 0.83).
- Alta fiabilidad (coeficiente de correlación intraclase = 0.91).
- Buena validez de constructo, con correlaciones significativas con otros PROMs (ej. ACT y ACQ-5).
- Buena capacidad de respuesta (cambio mínimo importante de 3.5 puntos).
Aplicación práctica
CARAT puede ser administrado en consulta mediante papel puesto que está validado al idioma castellano, pero también está disponible en formato digital a través de aplicaciones móviles como MASK-air y plataformas web, permitiendo un monitoreo continuo del paciente.
Conclusión
Esta revisión sistemática y meta-análisis refuerzan el uso de CARAT como una herramienta confiable para el control del asma y la rinitis alérgica en la práctica clínica habitual. Su implementación puede mejorar el seguimiento de los pacientes y facilitar decisiones terapéuticas más precisas
BIBLIOGRAFIA
Vieira RJ, Sousa-Pinto B, Cardoso-Fernandes A, et al. Control of Allergic Rhinitis and Asthma Test: A systematic review of measurement properties and COSMIN analysis. Clin Transl Allergy. 2022;12(9):e12194.
Diana Q, Abraham A, Yaicith A, Peter O, Juan T. Validation of the Spanish language version of the control of allergic rhinitis and asthma test. NPJ Prim Care Respir Med. 2022;32(1):47. Published 2022 Oct 29.
Sousa-Pinto B, Sá-Sousa A, Amaral R, et al. Assessment of the Control of Allergic Rhinitis and Asthma Test (CARAT) using MASK-air. J Allergy Clin Immunol Pract. 2022;10(1):343-345.e2.
Voto on-line Renovación Junta Directiva 2018
Estimados socios
Se ha abierto el plazo para la emisión de voto on-line para la renovación de cargos de la Junta directiva de la SEAIC en la página web: https://www.seaic.org/profesionales/votaciones-seaic.
Página de acceso para asociados a la SEAIC
Instrucciones
Todos los socios disponen de una cuenta de usuario con una contraseña para acceder a los contenidos de esta página web.
¿Cómo cambiar o recuperar la contraseña?
- Si olvida su contraseña, puede obtener una nueva haciendo click en el texto «Recuperar su contraseña» que encontrará en esta página.
- Atención: para recuperar una contraseña es necesario haber actualizado previamente la dirección de correo electrónico desde el perfil de usuario.
¿Cómo acceder al perfil?
- Al entrar con su contraseña, en lugar del texto «Acceso para asociados» encontrará la opción “perfil” junto a su nombre de usuario en la portada de profesionales.
¿Qué opciones encontraré en mi perfil?
- Nombre de usuario: para evitar duplicados, su «nick» no puede ser modificado pero sí puede cambiar su nombre y apellidos, así como la forma en la que los demás le verán.
- Información de contacto: aquí podremos introducir o modificar nuestra dirección de correo electrónico (imprescindible para recuperar automáticamente su contraseña).
- Quién soy: desde aquí también podremos modificar nuestra contraseña.
Voto on-line renovación de la Junta Directiva
Estimados socios
Se ha abierto el plazo para la emisión de voto on-line para la renovación de cargos de la Junta directiva de la SEAIC en la página web: https://www.seaic.org/profesionales/votaciones-seaic.
Asma
Seguimiento telemático del asma
Requisitos
- Diagnóstico anterior de asma mediante visita presencial con especialista.
- Preferencia el paciente por la TM.
- Confianza por parte del médico y del paciente en realizar la consulta por TM.
- Disposición de teléfono, sistema de videoconsulta y de envío de imágenes. Disposición de Internet. El paciente ha de entender el sistema de funcionamiento de la aplicación empleada.
- No sufrir ninguna discapacidad que impida usar ninguno de estos sistemas.
- El paciente menor de <16 años debe estar acompañado por un progenitor o persona responsable.
- Aceptar unas condiciones legales y de privacidad de datos acorde a la normativa vigente.
- Consentimiento verbal o escrito del paciente o tutor legal, que debe reflejarse en la historia clínica. Actualmente la normativa no exige el consentimiento por escrito.
Fase de preparación
Asegurar que el paciente ha entendido el funcionamiento de la aplicación mediante la cual se realiza la videoconsulta o llamada, incluyendo un sencillo tutorial de fácil acceso. Proporcionar una forma sencilla para el paciente para enviar test, informes previos o resultados de pruebas previo a la consulta. Envío previo de correo electrónico o mensaje de texto en aplicación segura con:
- Fecha y hora de la visita.
- Test de evaluación de control del asma (ACT o ACQ), con instrucciones de su cumplimentación el mismo día de la consulta.
- Instrucciones para disponer en el momento de la consulta de los dos tests anteriores ya cumplimentados, su inhalador/es, el medidor de PEF y el plan de acción del asma.
- Valoración de pruebas complementarias, si estas han sido solicitadas en la visita presencial anterior.
Esta fase puede estar dirigida a una visita de revisión ya programada o a una visita solicitada por el propio paciente para resolver dudas o abordar una reagudización de la enfermedad.
El departamento de alergia deberá disponer de un servicio de mensajería segura para que el paciente pueda solicitar una visita en cualquier momento.
Consulta telemática
Se dará preferencia en todo caso a sistemas que incluyan videoconferencia, y se deberá ofrecer la videoconferencia en todos los casos como primera opción, dejando la consulta sin video o asíncrona sólo para aquellos casos en que el paciente así lo prefiera y nunca como práctica habitual. Se realizará mediante una plataforma segura que incluyan videoconsultas o por teléfono. Se aconseja realizar consultas síncronas aunque la disposición de consultas asíncronas puede ayudar a mejorar la accesibilidad del sistema y su usabilidad para el paciente. Comenzar siempre la consulta telemática presentándonos. Durante el desarrollo de la consulta se abordarán los mismos aspectos que en la consulta presencial con alguna peculiaridad:
Control actual del asma: Se evalúan el ACT/ACQ, la presencia de síntomas diurnos y nocturnos, el número de reagudizaciones sufridas desde la última visita, las posibles visitas a urgencias y el consumo de SABA a demanda y de corticoesteroides orales. Preguntar siempre por tolerancia al ejercicio/esfuerzo y práctica actual de deporte/tipo.
Adhesión terapéutica: Se evalúan el TAI-10 y el registro electrónico de retirada de fármacos si está disponible.
Técnica de inhalación: Visualización de la técnica de inhalación del paciente (o la persona responsable) y corrección de errores detectados. Exige el uso de plataforma de videoconsulta. En casos de sospecha de mala técnica de inhalación ha de realizarse videoconferencia o alternativamente derivar a consulta presencial. Adicionalmente, se han de ofrecer videos al paciente donde se explique la técnica de una forma clara y sencilla.
Tratamiento con fármaco biológico en asma grave (si pertinente): Interrogar sobre posibles efectos adversos inmediatos y tardíos, cumplimiento de las dosis, deseo de administración hospitalaria o domiciliaria y registro de número de dosis administradas desde inicio o última revisión. La disposición de sistemas de recordatorios a los pacientes con las fechas recomendadas de administración puede mejorar la adhesión.
Tratamiento con inmunoterapia específica (si pertinente): Interrogar sobre posibles reacciones inmediatas y tardías (locales y sistémicas), cumplimiento de las dosis, administración en centro médico y registro de número de dosis administradas desde inicio o última revisión. La disposición de sistemas de recordatorios a los pacientes con las fechas recomendadas de administración puede mejorar la adhesión.
Factores agravantes potenciales: Interrogatorio sobre posibles signos y síntomas de infección (síntomas nasales, óticos o faríngeos, fiebre, malestar), estrés psicológico, introducción de nuevos fármacos o exposición a alérgenos relevantes (mascotas, humedad, calimas, épocas de floración de plantas alergénicas, trabajo, alimentos), frío/humedad, contaminantes, humo del tabaco (activo o pasivo) o vapeo. En el asma infantil, evaluación de carga emocional de los progenitores.
Comorbilidades: Identificar signos clínicos de rinosinusitis crónica con o sin pólipos, obesidad, reflujo gastroesofágico, síndrome de apnea-hipopnea, enfermedad psiquiátrica (ansiedad-depresión), alergia alimentaria, embarazo o pérdida de forma física.
Estado de vacunación: Preguntar sobre vacunas administradas en el último año y en el caso de los niños sobre el cumplimiento del calendario vacunal obligatorio. Evaluar posibles reacciones adversas.
Tratamiento: Adecuar el tratamiento en función de la situación actual de la enfermedad y el riesgo futuro de reagudización, lo que podría contemplar su mantenimiento, aumento o reducción. Reformular el plan de acción del asma si es necesario. Abordar de forma específica los factores agravantes actuales y las comorbilidades, y considerar la necesidad de una visita presencial temprana. Alentar siempre la realización de ejercicio cuando la gravedad del asma lo permita. Actualizar o cambiar tratamiento sintomático si lo precisa en receta electrónica.
Programación de la siguiente visita: Programar la próxima cita en función del resultado de la consulta actual y la gravedad del asma:
- En asma leve o moderada mal controlada programar nueva consulta telemática al cabo de 1 mes o antes.
- En asma leve o moderada bien controlada programar consulta telemática a los 6 meses o antes.
- En asma grave bien controlada programar consulta telemática a los 3 meses.
- En asma grave mal controlada programar consulta presencial antes de 1 semana.
Si las capacidades del servicio lo permiten, ante la persistencia de síntomas todo paciente mal controlado puede ser revisado tantas veces sea necesario antes de los plazos referidos con el objetivo de evitar empeoramiento y utilización de los servicios de urgencias. En este sentido, ha de plantearse potenciar el acceso a la telemedicina aquellos pacientes que presenten asma grave.
Dentro de esta programación pueden solicitarse pruebas complementarias si se considera necesario y que el paciente podrá aportar en una próxima consulta telemática o presencial. Asegurar al menos dos visitas presenciales anuales en asma grave y asma infantil aunque estén controladas. Tras un ingreso hospitalario o visita a urgencias por una crisis de asma es recomendable una consulta telemática a los 2-7 días dependiendo del contexto clínico y social.
La consulta remota debe quedar siempre reflejada en la historia clínica del paciente.
Finalizar siempre la consulta preguntando si queda alguna pregunta por responder.
Consultas asíncronas: Aunque se aconseja realizar consultas síncronas, la disposición de consultas asíncronas puede ayudar a mejorar la accesibilidad del sistema y su usabilidad para el paciente, aunque se desaconsejan en pacientes mal controlados. En caso de optar por esta modalidad debe disponerse siempre de un correo electrónico seguro con dirección de correo electrónico corporativa. A través de esta vía pueden enviarse al paciente:
- Cuestionarios de control del asma.
- Informes clínicos actualizados.
- Planes de tratamiento nuevos.
- Aplicaciones recomendadas.
- Copias de pruebas de imagen, función pulmonar o de laboratorio si lo solicita el paciente.
Triaje telemático del asma
Requisitos
- Preferencia el paciente por la TM.
- Confianza por parte del médico y del paciente en realizar la consulta por TM.
- Disposición de teléfono, sistema de videoconsulta y de envío de imágenes. Disposición de Internet. El paciente ha de entender el sistema de funcionamiento de la aplicación empleada.
- No sufrir ninguna discapacidad que impida usar ninguno de estos sistemas.
- El paciente menor de <16 años debe estar acompañado por un progenitor o persona responsable.
- Aceptar unas condiciones de legales y de privacidad de datos acorde a la normativa vigente
- Consentimiento verbal o escrito del paciente o tutor legal, que debe reflejarse en la historia clínica. Actualmente la normativa no exige el consentimiento por escrito.
Fase de preparación
Asegurar que el paciente ha entendido el funcionamiento de la aplicación mediante la cual se realiza la videoconsulta o llamada, incluyendo un sencillo tutorial de fácil acceso. Proporcionar una forma sencilla para el paciente para enviar test, informes previos o resultados de pruebas previo a la consulta.
Envío previo de correo electrónico o mensaje de texto en aplicación segura con:
- Fecha y hora de la visita.
- Solicitud de disponer de informe de su médico remitente con motivo de la consulta.
- Solicitud de disponer de informes clínicos, pruebas de imagen y análisis de sangre anteriores que puedan tener relación con el episodio que motiva la consulta actual.
El departamento de alergia deberá disponer de un servicio de mensajería segura para que otros médicos puedan solicitar una visita en cualquier momento.
Consulta telemática
Se dará preferencia en todo caso a sistemas que incluyan videoconferencia, y se deberá ofrecer la videoconferencia en todos los casos como primera opción, dejando la consulta sin video o asíncrona sólo para aquellos casos en que el paciente así lo prefiera y nunca como práctica habitual. Se realizará mediante una plataforma segura que incluyan videoconsultas o por teléfono. Se aconseja realizar consultas síncronas aunque la disposición de consultas asíncronas puede ayudar a mejorar la accesibilidad del sistema y su usabilidad para el paciente. Comenzar siempre la consulta telemática presentándonos. Durante el desarrollo de la consulta se abordarán los mismos aspectos que en la consulta presencial con alguna peculiaridad:
Síntomas actuales compatibles con asma: Se interroga sobre la presencia en los últimos 12 meses de disnea, sibilancias respiratorias, opresión torácica, despertares nocturnos por disnea/tos, períodos de tos prolongada y producción de esputo. Preguntar además sobre la relación de estos síntomas con el esfuerzo, las estaciones y sus transiciones, los cambios de las condiciones ambientales, las infecciones respiratorias y el trabajo.
Antecedentes médicos relevantes: Se evalúa la existencia de crisis de disnea sibilante en la infancia, diagnósticos previos de «asma», uso de inhaladores en el pasado y su posible eficacia, posibles diagnósticos anteriores de enfermedad alérgica, presencia de síntomas nasales crónicos o estacionales, diagnóstico de reflujo gastroesofágico, existencia de obesidad, enfermedades psiquiátricas y otras enfermedades sistémicas relevantes.
Datos epidemiológicos relevantes: Se interroga sobre el consumo actual y pasado de tabaco/vapeo, la ciudad de residencia, el tipo de vivienda, la presencia de mascotas, la existencia de humedad, alfombras y moqueta en el hogar, el tipo y lugar de trabajo y las aficiones.
Pruebas clínicas disponibles: Analizar informes médicos disponibles de médico/especialista/urgencias, análisis de sangre (examinar número de eosinófilos y valores de IgE total/específica) e informes radiológicos.
Tratamiento: Si se considera necesario, instaurar un tratamiento empírico para aliviar los síntomas del paciente o evaluar la respuesta de los síntomas/signos actuales al tratamiento hasta la siguiente consulta.
Solicitud de pruebas complementarias: Solicitar las pruebas complementarias que se consideraren pertinentes (espirometría, radiografía de senos paranasales/tórax, pruebas cutáneas intraepidérmicas, hemograma, valores de IgE total y específica, alfa1-antitripsina, estudio de inmunoglobulinas séricas y actividad del complemento, tests de metacolina y FENO).
Programación de la siguiente visita: Fijar una fecha de consulta presencial para explorar al paciente y evaluar todos los resultados. Esta visita presencial será imprescindible para realizar el diagnóstico o descartar definitivamente el diagnóstico de asma.
La consulta remota debe quedar siempre reflejada en la historia clínica del paciente.
Finalizar siempre la consulta preguntando si queda alguna pregunta por responder.
Aplicaciones y páginas web
de apoyo a la consulta telemática en asma
Todo informe en pacientes asmáticos ha de incluir recursos online útiles para el paciente, en especial aquellos referentes a los niveles de pólenes y uso de inhaladores. Esta información ha de estar en un idioma comprensible para el paciente.
Concentraciones ambientales de pólenes de SEAIC: https://www.polenes.com/home
Concentraciones ambientales de pólenes (aplicación móvil). Descargable en https://play.google.com/store/apps/details?id=screencode.pollenwarndienst&hl=es&gl=US
Alertas sobre concentraciones ambientales de pólenes (aplicación móvil). Descargable en https://play.google.com/store/apps/details?id=alerte.pollen&hl=es&gl=US
Herramienta para el control de los síntomas del asma a través de plataforma internética Control Asmthapp. Disponible en: https://controlasmapp.com/login
Información sobre el clima AEMET: https://www.aemet.es/es
Control de dosis de inhaladores administradas: https://propellerhealth.com
Control de dosis de inhaladores administradas HeroTracker: HeroTracker® Sense a Gold Winner in the InnoPack 2022 China Awards’ | Aptar Digital Health
Control de dosis: Adherium – Adherium
Espirómetro portátil: Respiratory | Aptar Digital Health