resultados de la búsqueda: profesionales/aviso-importante/wp-content/uploads/logos/Sitio web no disponible/cme-jiaci/wwwww
Microbiota y alergia alimentaria – una nueva herramienta para su tratamiento
Lo primero, ¿Qué es eso de la microbiota intestinal?
La microbiota intestinal se define como la comunidad de microorganismos que habita en nuestro tracto digestivo. Esta comunidad está formada por una gran variedad de bacterias, hongos, virus y otros microorganismos que desempeñan un papel fundamental en la salud humana.
La composición de la microbiota intestinal depende de factores como la genética, la dieta, el modo de nacimiento, el tipo de lactancia y la toma de antibióticos entre otros, sobre todo en los tres primeros años de vida, que es cuando se establece la composición de nuestra microbiota intestinal que tiende a persistir en la vida adulta.
Nuestro estilo de vida urbano e industrializado nos expone a una menor diversidad microbiana y hace que esa exposición microbiana sea frente a una serie ¿concreta? O ¿microorganismos específicos? de microorganismos, lo que se traduce en una menor diversidad de nuestra microbiota intestinal y el desarrollo de una microbiota intestinal ¿específica? concreta que a su vez se ha relacionado con un mayor riesgo de desarrollar una patología alérgica en general y alergia alimentaria en concreto.
En los últimos años, se ha demostrado que la microbiota intestinal juega un papel importante en la alergia alimentaria, lo que hace plantearnos si este papel podría aprovecharse a nuestro favor para prevenir e incluso llegar a tratar la alergia alimentaria.
Pero… ¿y qué es exactamente la alergia alimentaria?
La alergia alimentaria es una reacción exagerada e inapropiada del sistema inmunológico ante la proteína de un alimento específico. Puede producir diferentes síntomas desde los más leves (ej. picor en la boca) hasta las reacciones más graves potencialmente mortales llamadas anafilaxias.
¿Qué relación existe entre la microbiota intestinal y la alergia alimentaria?
Entre las funciones de la microbiota intestinal se encuentra el desarrollo y mantenimiento de un sistema inmunológico saludable.
Cuando se produce la introducción de la alimentación complementaria en los lactantes, la microbiota intestinal juega un papel fundamental en el desarrollo de tolerancia oral a los alimentos. Se trata de un momento crucial en el que una microbiota intestinal alterada puede contribuir a la aparición y desarrollo de la alergia alimentaria. A continuación, resumimos los hallazgos más relevantes obtenidos en estudios observacionales y preclínicos que apuntan al papel de la microbiota intestinal en el desarrollo de alergia alimentaria:
- Determinadas exposiciones microbianas en la primera infancia se asocian a menor o mayor riesgo de desarrollar alergia alimentaria. Así, tener hermanos mayores o perro en domicilio durante el primer año de vida se asocia a un menor riesgo de desarrollar alergia a huevo al año de edad, mientras que nacer mediante cesárea se asocia a un mayor riesgo de tener alergia alimentaria.
- La composición de la microbiota intestinal en los primeros meses de vida, se asocia a riesgo de desarrollar sensibilización alimentaria (el paso previo a una posible alergia alimentaria) en los primeros años de vida.
- La composición de la microbiota intestinal de niños con alergia alimentaria es distinta a la de niños sin alergia alimentaria.
- En niños con alergia alimentaria, la composición de su microbiota intestinal en los primeros meses de vida podría estar asociada a la adquisición de tolerancia espontánea en los siguientes años.
- Modelos murinos han demostrado que: (i) la microbiota intestinal tiene un papel supresor y evita la sensibilización y el desarrollo de alergia alimentaria y que (ii) la susceptibilidad de tener alergia alimentaria se transmite a través de la microbiota fecal.
Los conocimientos adquiridos en estos estudios han sentado las bases para llevar a cabo ensayos clínicos en humanos en los que se emplean probióticos, prebióticos y simbióticos con el fin de manipular la microbiota intestinal existente como herramienta preventiva o terapéutica en la alergia alimentaria. Sin embargo, a día de hoy no existe evidencia científica suficiente que avale el empleo de estas terapias microbianas para prevenir o tratar la alergia alimentaria aunque sin duda es un campo prometedor en el que seguir trabajando.
Para ampliar: video en youtube de la Dra. Venter sobre el papel de la microbiota en la alergia alimentaria: (2023) Youtube.com: https://www.youtube.com/watch?v=IpZXU-iKF9A (Accessed: 14 February 2023).
Dra. Isabel Fernández de Alba Porcel, Hospital HLA Inmaculada, Granada. Comité de Alergia Infantil
Bibliografía
- Azad MB, Konya T, Guttman DS, Field CJ, Sears MR, HayGlass KT, Mandhane PJ, Turvey SE, Subbarao P, Becker AB, Scott JA, Kozyrskyj AL; CHILD Study Investigators. Infant gut microbiota and food sensitization: associations in the first year of life. Clin Exp Allergy. 2015 Mar;45(3):632-43. doi: 10.1111/cea.12487. PMID: 25599982.
- Bager P, Wohlfahrt J, Westergaard T. Caesarean delivery and risk of atopy and allergic disease: meta-analyses. Clin Exp Allergy. 2008 Apr;38(4):634-42. doi: 10.1111/j.1365-2222.2008.02939.x. Epub 2008 Feb 11. PMID: 18266879.
- Bunyavanich S, Berin MC. Food allergy and the microbiome: Current understandings and future directions. J Allergy Clin Immunol. 2019 Dec;144(6):1468-1477
- Bunyavanich S, Shen N, Grishin A, Wood R, Burks W, Dawson P, Jones SM, Leung DYM, Sampson H, Sicherer S, Clemente JC. Early-life gut microbiome composition and milk allergy resolution. J Allergy Clin Immunol. 2016 Oct;138(4):1122-1130. doi: 10.1016/j.jaci.2016.03.041. Epub 2016 May 10. PMID: 27292825; PMCID: PMC5056801.
- Fazlollahi M, Chun Y, Grishin A, Wood RA, Burks AW, Dawson P, Jones SM, Leung DYM, Sampson HA, Sicherer SH, Bunyavanich S. Early-life gut microbiome and egg allergy. Allergy. 2018 Jul;73(7):1515-1524. doi: 10.1111/all.13389. Epub 2018 Mar 15. PMID: 29318631; PMCID: PMC6436531.
- Halken S, Muraro A, de Silva D, Khaleva E, Angier E, Arasi S, Arshad H, Bahnson HT, Beyer K, Boyle R, du Toit G, Ebisawa M, Eigenmann P, Grimshaw K, Hoest A, Jones C, Lack G, Nadeau K, O’Mahony L, Szajewska H, Venter C, Verhasselt V, Wong GWK, Roberts G; European Academy of Allergy and Clinical Immunology Food Allergy and Anaphylaxis Guidelines Group. EAACI guideline: Preventing the development of food allergy in infants and young children (2020 update). Pediatr Allergy Immunol. 2021 Jul;32(5):843-858. doi: 10.1111/pai.13496. Epub 2021 Mar 29. PMID: 33710678.
- Jungles KN, Jungles KM, Greenfield L, Mahdavinia M. The Infant Microbiome and Its Impact on Development of Food Allergy. Immunol Allergy Clin North Am. 2021 May;41(2):285-299.
- Koplin JJ, Dharmage SC, Ponsonby AL, Tang ML, Lowe AJ, Gurrin LC, Osborne NJ, Martin PE, Robinson MN, Wake M, Hill DJ, Allen KJ; HealthNuts Investigators. Environmental and demographic risk factors for egg allergy in a population-based study of infants. Allergy. 2012 Nov;67(11):1415-22. doi: 10.1111/all.12015. Epub 2012 Sep 7. PMID: 22957661.
- Noval Rivas M, Burton OT, Wise P, Zhang YQ, Hobson SA, Garcia Lloret M, Chehoud C, Kuczynski J, DeSantis T, Warrington J, Hyde ER, Petrosino JF, Gerber GK, Bry L, Oettgen HC, Mazmanian SK, Chatila TA. A microbiota signature associated with experimental food allergy promotes allergic sensitization and anaphylaxis. J Allergy Clin Immunol.2013 Jan;131(1):201-12. doi: 10.1016/j.jaci.2012.10.026. Epub 2012 Nov 30. PMID: 23201093; PMCID: PMC3860814.
- Otero, Olalla (2022) El revolucionario mundo de los probióticos: Qué son, cómo funcionan y para qué sirven. Barcelona, Alienta editorial.
- Rachid R, Stephen-Victor E, Chatila TA. The microbial origins of food allergy. J Allergy Clin Immunol. 2021Mar;147(3):808-813. doi: 10.1016/j.jaci.2020.12.624. Epub 2020 Dec 22. PMID: 33347905; PMCID: PMC8096615.
- Savage JH, Lee-Sarwar KA, Sordillo J, Bunyavanich S, Zhou Y, O’Connor G, Sandel M, Bacharier LB, Zeiger R, Sodergren E, Weinstock GM, Gold DR, Weiss ST, Litonjua AA. A prospective microbiome-wide association study of food sensitization and food allergy in early childhood. Allergy. 2018 Jan;73(1):145-152. doi: 10.1111/all.13232. Epub 2017 Aug 2. PMID: 28632934; PMCID: PMC5921051.
Carta del CNPT
Apreciados socios:
Adjunto reenviamos y publicamos el correo recibido de la Comisión Nacional para la Prevención del Tabaquismo, de la que nuestra Sociedad es miembro y está representada por el Dr. Abengózar.
Un cordial saludo
Dr. Pedro Ojeda
Secretario de la Junta Directiva de la Sociedad Española de Alergología e Inmunología Clínica
————————
Estimado Presidente y amigo:
Unas breves líneas para felicitarte este nuevo año y agradecerte nuevamente tu participación y la de tu Sociedad en nuestro Comité.
Como habrás podido ver en los medios de comunicación, nuestra presencia en los últimos días de 2011 y los primeros de 2012 ha sido bastante importante. Las fechas de principio de año suelen coincidir con un aumento en la población fumadora de los intentos de dejarlo y además, en esta ocasión, nos ha tocado hacer balance del año que llevamos ya con la nueva ley del tabaco. La verdad es que no podía haber sido más positivo y así lo reflejamos en la nota de prensa que aprovecho para adjuntarte.
Por otro lado hemos recibido la noticia grata, aunque lógica y esperada, de que el nuevo Gobierno no piensa retroceder en ningún punto de dicha ley, a pesar de algunas noticias que apuntaban en otro sentido.
Aunque estamos en una buena situación, creemos que todavía nos quedan aspectos que mejorar, como la fiscalidad y los precios, la información clara a la población de los riesgos del tabaco, la atención y tratamiento de los fumadores y la participación activa de nuestro país en la reforma de la directiva de productos del tabaco que se está llevando a cabo en la Unión Europea.
Esperamos seguir contando con tu apoyo y colaboración en este nuevo año, pues la fuerza que tenemos os la debemos a todos nuestros miembros.
Recibe un fuerte abrazo
Francisco Rodríguez Lozano
Presidente
El zumbido de las abejas llega a las grandes ciudades
Fuente: JESSICA M. PASKO / AP (ALBANY, Nueva York) para elNuevoHerald.com.
Cuando Cindy Barclay pregunta a los visitantes que se acercan a su establecimiento en el mercado campesino local si quieren probar la miel de abejas del downtown de Albany, éstos con frecuencia se asombran.
»Creen que estoy bromeando o les resulta difícil creer que es de aquí mismo», dice Barclay, que mantiene apiarios en su patio, a sólo unas cuadras del capitolio del estado de Nueva York.
Rodeada por edificios de apartamentos, Barclay usa un ahumador para calmar a las abejas y comienza a abrir uno de los panales de su patio. Los pájaros cantan y el tráfico ruge en el fondo mientras las abejas comienzan a zumbar.
Las abejas de Barclay colectan el polen del cercano Parque Washington Park y de los árboles y los canteros de flores de las calles de la ciudad. Barclay, su esposo y el hijo de ambos de 18 meses, tienen otros dos apiarios en los suburbios. Han estado ocupándose de esto por los últimos siete años.
Como Barclay, los habitantes de las ciudades en el país están percatándose con rapidez del atractivo de la apicultura urbana. Las grandes ciudades cumo Chicago, Seattle, Boston, Dallas y San Francisco están incluso promoviendo la apicultura para la salud de la polinización, para mantener la vegetación de la ciudad verde y exuberante.
En la ciudad de Nueva York hay un creciente número de apicultores que atienden las abejas en jardines comunitarios y sobre los techos de edificios, aún cuando es técnicamente ilegal mantener las abejas ahí. Los legisladores planean reexaminar la ley de la ciudad que clasifica los panales como nidos de »animales salvajes y feroces» junto con a leones, mangostas y cocodrilos.
El hobby se ha vuelto más importante en medio de la creciente preocupación por la muerte masiva de abejas atribuida a una misteriosa enfermedad que hace que las abejas adultas abandonen sus panales, y que es conocida como la enfermedad del colapso de la colonia (CCD por su sigla en inglés). Los científicos están batallando para entender lo que se oculta detrás del problema.
»No hay nada tan bueno y fácil de manejar como los panales de abejas en términos de la polinización de un número grande de cosechas», señala Kim Kaplan, vocera del servicio de investigaciones del Departamento Agricultura de EEUU. «Tenemos menos abejas que nunca antes y las que hay están sometidas al mayor estrés que hayan soportado nunca, no sólo por la enfermedad del colapso de la colonia, sino también por otras enfermedades, por parásitos y por una creciente demanda».
Peter Sinton, presidente de la Asociación de Apicultores de San Francisco, dijo que la membresía de su organización se incrementó grandemente, y cree que ello se debe en buena medida a la preocupación de la gente con la CCD. La afición por la apicultura no ayudará a una polinización comercial intensa, pero ayudará a los jardines en los patios, dijo Kaplan.
Dermatitis atópica en niños: lo último en tratamientos y futuro del manejo en 2025
La dermatitis atópica (DA) es la enfermedad inflamatoria cutánea más frecuente en la infancia y representa un verdadero desafío clínico por su curso crónico-recidivante y el importante impacto que genera en la calidad de vida de los niños y sus familias. En los últimos cinco años, las opciones terapéuticas se han ampliado de manera notable gracias al desarrollo de nuevos fármacos biológicos e inhibidores de JAK. La guía EuroGuiDerm 2025 (segunda actualización de la guía europea) incorpora en su última versión las novedades más relevantes para el manejo de la DA en población pediátrica.
La principal novedad del documento europeo radica en las terapias sistémicas avanzadas para la DA grave. En este escenario, cuando la enfermedad no se controla con un tratamiento tópico optimizado, la EuroGuiDerm 2025 recomienda como primera opción los biológicos. Actualmente existen tres aprobados en población pediátrica: dupilumab, autorizado desde los 6 meses de edad; y lebrikizumab y tralokinumab, indicados a partir de los 12 años. Dupilumab sigue siendo el fármaco de referencia por su amplio rango de edad y su perfil de seguridad favorable. Los anti-IL-13 selectivos ofrecen una eficacia comparable y, en el caso de lebrikizumab, la ventaja de una administración mensual en fase de mantenimiento, lo que mejora la adherencia.
Junto a ellos, los inhibidores orales de JAK se consolidan como una alternativa eficaz. La guía incluye baricitinib, aprobado desde los 2 años, así como abrocitinib y upadacitinib, autorizados a partir de los 12 años. Estos fármacos destacan por su inicio de acción rápido y su alta eficacia en la reducción del prurito y las lesiones. Sin embargo, requieren un seguimiento analítico estrecho debido a potenciales efectos adversos (hematológicos, metabólicos, cardiovasculares e infecciosos), por lo que se reservan a pacientes seleccionados, especialmente cuando no hay acceso o respuesta a biológicos.
Cuando los biológicos y los inhibidores de JAK no están disponibles, la ciclosporina A se mantiene como una opción válida en ciclos cortos bajo supervisión especializada, siendo el único inmunosupresor aprobado en pediatría. Otros inmunosupresores, como metotrexato, azatioprina o micofenolato mofetilo, se utilizan de forma off-label, aunque con evidencia limitada.
A pesar de estos avances, los pilares básicos del tratamiento permanecen inalterables. La restauración de la barrera cutánea mediante el uso sistemático de emolientes continúa siendo el fundamento de toda estrategia terapéutica. Se recomienda su aplicación al menos dos veces al día en toda la superficie corporal, incluso en áreas sin lesiones visibles. La llamada “regla del minuto”, que consiste en aplicar el emoliente en el primer minuto tras el baño, mejora la hidratación y previene la pérdida transepidérmica de agua. Los baños, lejos de estar contraindicados, forman parte del tratamiento si se realizan de forma breve, con agua tibia y limpiadores syndet, seguidos de un secado suave sin fricción.
De forma paralela, el control de factores ambientales —evitar fibras irritantes, reducir la exposición a alérgenos en pacientes sensibilizados, mantener una humedad ambiental estable y limitar irritantes como detergentes o humo de tabaco— contribuye a disminuir los brotes y la severidad. Los programas educativos para pacientes y familias son también un componente esencial, ya que mejoran la adherencia, el manejo diario de la enfermedad y el bienestar psicológico de los afectados.
En el abordaje de los brotes agudos, la primera línea continua siendo el tratamiento tópico. Los corticoides tópicos se recomiendan de manera individualizada según la edad, la localización y la intensidad de las lesiones, en pautas de 1–2 aplicaciones diarias durante un máximo de dos semanas. En zonas sensibles o en casos que requieren mantenimiento prolongado, los inhibidores de la calcineurina (tacrolimus 0,03% y pimecrolimus) son una alternativa no esteroidea clave, indicados desde los 2 años y, en algunos países, desde los 3 meses en el caso de pimecrolimus. Su uso intermitente, dos veces por semana en fases de mantenimiento (“estrategia proactiva”), reduce de forma significativa las recaídas. La guía también contempla el empleo de vendajes húmedos con corticoides de baja o media potencia en brotes extensos y refractarios, así como la fototerapia en adolescentes cuando el tratamiento tópico resulta insuficiente, aunque con un grado de recomendación menor. El uso de corticoides orales no se aconseja de manera rutinaria y debe reservarse únicamente como terapia puente en brotes graves, en ciclos cortos y siempre con monitorización estrecha.
Finalmente, las estrategias de modulación del microbioma se han consolidado como un campo clave en la investigación de la dermatitis atópica. Los probióticos —sobre todo combinaciones de Lactobacillus y Bifidobacterium— han mostrado cierto beneficio en formas moderadas-graves, mientras que los prebióticos (como FOS y GOS) favorecen el crecimiento de bacterias protectoras y refuerzan la barrera cutánea. Su combinación en simbióticos parece especialmente útil en niños a partir del primer año de vida. Además, se están desarrollando terapias innovadoras como los probióticos tópicos con cepas como Roseomonas mucosa o Staphylococcus hominis, capaces de reducir la inflamación y limitar la colonización por S. aureus. Aunque aún faltan estudios que definan qué cepas, dosis y duración son más eficaces, todo apunta a que el microbioma jugará un papel decisivo en el futuro de la dermatitis atópica pediátrica.
En conclusión, la EuroGuiDerm 2025 refleja el cambio de paradigma en la dermatitis atópica pediátrica. Los biológicos y los inhibidores de JAK se consolidan como pilares en los casos graves, sin perder de vista que la base del tratamiento sigue siendo la restauración de la barrera cutánea, el control ambiental y la educación familiar. El f uturo apunta hacia una medicina cada vez más personalizada, en la que la elección del tratamiento dependerá del fenotipo y endotipo clínico, la edad y las comorbilidades de cada paciente con el objetivo último de mejorar la calidad de vida de los niños y los adolescentes afectados.
Autora: Dra. Ana Láinez Nuez. Servicio de alergología, Hospital Vithas Turia, Valencia, Comité de Alergia Infantil SEAIC
- Wollenberg A, Kinberger M, Arents B, Aszodi N, Barbarot S, Bieber T, et al. European Guideline (EuroGuiDerm) on atopic eczema: Living update. J Eur Acad Dermatol Venereol. 2025;39(7):1537–66. doi:10.1111/jdv.20639.
A cuidarse para este verano
Fuente: CadenaGlobal.com.ar
Si bien las vacaciones son el mejor momento para distenderse y pasarla de maravillas, la pediculosis, hongos, infecciones y problemas respiratorios son algunas de las patologías que pueden arruinarlas. Conozca cuáles son sus riesgos y cómo prevenirlos.
Las piletas, los vestuarios y el cambio de costumbres alimenticias durante el verano, son algunos de los factores que influyen en la aparición de enfermedades que se incrementan en esta época.
Las colonias veraniegas son una buena opción para que los chicos realicen actividades y se mantengan divertidos y ocupados. Pero también son lugares donde fácilmente pueden contraer piojos, ya que el contagio aumenta en un 80% durante el verano.
Para evitar que esto suceda se recomienda que en el caso de las chicas lleven siempre el pelo atado y los chicos corto. Que no compartan peines ni cepillos y los laven bien luego de usarlos. Así mismo, es recomendable cambiar frecuentemente las fundas de las almohadas, y aspirar los sillones y los asientos del auto.
Las dermatomicosis hongos de la piel son más frecuentes en verano porque se reúnen las condiciones de aumento de temperatura y humedad que facilitan la proliferación de estos microorganismos.
El ser humano busca más el contacto con la naturaleza, y con determinados lugares públicos como piscinas, saunas, vestuarios, etcétera, que son espacios en donde es común encontrar hongos.
Debido a que el contagio puede ser de forma directa (de persona a persona) o indirecta (a través de objetos contaminados), es recomendable evitar compartir objetos personales como toallas, ojotas, maquinitas de afeitar, ropa interior,y demás. También hay que evitar la exposición prolongada a aguas calientes (porque reblandecen la piel y facilita la penetración del hongo); lavar diariamente las zonas de roce, como los pliegues, y los espacios interdigitales que son los más predispuestos; evitar andar descalzo en lugares públicos.
Las picaduras de insectos y las alergias son otro problema frecuente durante la época estival. Ya que las personas pasan más tiempo al aire libre es preciso tomar medidas precautorias, como el uso de insecticidas no tóxicos y de dispositivos del tipo ?enchufes?, para prevenir durante el día y la noche las picaduras de insectos, además de los productos tipificados como repelentes.
Las alergias más comunes son los prurigos, urticarias y el denominado ?shock alérgico?, causado por las temidas mordeduras de la avispa chaqueta amarilla.
Las infecciones intestinales son de las más frecuentes durante el verano, ya que los hábitos alimenticios cambian y la forma de manejarse es distinta a la que uno está acostumbrado.
Las mismas pueden deberse a alimentos contaminados, ya sean productos crudos o alimentos listos para consumir, o bien alimentos en mal estado que en verano son más usuales debido a las altas temperaturas y la falta de refrigeración.
Una alimentación ligera, rica en frutas y verduras resulta favorable ante las infecciones de este tipo.
Para prevenirlas es recomendable al momento de hacer las compras en caso de no tener luz eléctrica, heladera u otro medio de conservación-comprar solamente aquello que va a consumirse en el día; dejar para el final la compra de los productos congelados y los perecederos (como lácteos y carnes); no cortar la cadena de frío, el tiempo que transcurre desde la compra de alimentos hasta que se los coloca en la heladera debe ser el mínimo posible y nunca superar las dos horas; no consumir leche ni productos lácteos sin pasteurizar; guardar las comidas listas para consumir separadas de la carne cruda
Así también es importante lavarse las manos con agua y jabón antes de comer o manipular los alimentos y después de ir al baño.
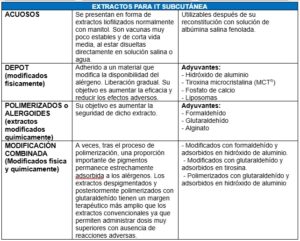
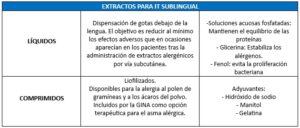
CLASIFICACIÓN DE LA IT SEGÚN SU FORMULACIÓN LA IMPORTANCIA DE LOS EXTRACTOS
La Organización Mundial de la Salud (OMS) define la Inmunoterapia (IT) con alergenos como el único tratamiento que puede alterar el curso natural de la patología alérgica y prevenir el desarrollo del asma en pacientes con rinitis alérgica. Es el único tratamiento dirigido a la causa de la patología, a diferencia de los tratamientos de los síntomas, siendo fundamental que los extractos de las vacunas sean de alta calidad para que sean efectivas.1
Es importante cuando administremos dichos tratamientos tener una noción básica de los tipos de vacunas específicas de alergia. Con este documento tratamos de mostrar una clasificación breve de los tipos de IT especifica de alergia que en este momento se utilizan en su uso clínico en los servicios de alergología de nuestro país.
Los extractos para inmunoterapia subcutánea (ITSC) pueden ser acuosos, depot, polimerizados o modificación combinada. En la inmunoterapia sublingual (ITSL) la composición del extracto alergénico es la misma que en la ITSC, pero se modifica el excipiente. Los excipientes pueden ser líquidos o comprimidos liofilizados.
Se debe seguir las indicaciones realizadas por los laboratorios fabricantes en su forma de administración y las posibles modificaciones de la pauta que realice el clínico en atención a las características específicas de cada paciente.
Bibliografía:
- Abramson M, Puy R and Weiner J Inmunotherapy in Asthma; an update systematic review. Allergy 1999,54, 1022-1041.
Dermatitis Alérgica de Contacto en niños: Una realidad cada vez más frecuente
Situación actual y epidemiología
Durante mucho tiempo se pensó que la dermatitis alérgica de contacto (DAC) era una enfermedad exclusiva del adulto. Sin embargo, estudios recientes revelan una prevalencia similar a la de adultos, con casos descritos incluso en lactantes (1). Se estima que hasta un 16–20% de la población pediátrica está sensibilizada a algún alérgeno, aunque muchos casos no se diagnostican porque los síntomas se confunden con otras afecciones más comunes, como la dermatitis atópica (DA) (1,2). De hecho, menos del 10% de las pruebas epicutáneas se realizan en niños, lo que contribuye a este infradiagnóstico (1).
Dermatitis atópica y dermatitis alérgica: ¿cómo se relacionan?
La DAC y la DA pueden coexistir y a menudo se solapan, ya que ambas provocan inflamación y picor. Más de un tercio de los niños con DAC tienen también DA (1), y en muchos casos, los productos utilizados para tratar la piel atópica contienen ingredientes sensibilizantes que agravan los síntomas (1). Esta superposición puede dificultar el diagnóstico y retrasar el tratamiento adecuado.
En niños con DA, debe sospecharse una DAC cuando la dermatitis es recalcitrante al tratamiento convencional, presenta una distribución atípica (como afectación localizada de párpados, labios, manos, pies o zona del pañal), o empeora con el uso de productos destinados al cuidado de la piel atópica, los cuales pueden contener alérgenos como fragancias, lanolina o conservantes. También debe considerarse la DAC si las lesiones se localizan en áreas en contacto con cosméticos, cremas, ropa, joyas, materiales escolares o deportivos. En estos casos, la realización de pruebas epicutáneas permite identificar alérgenos relevantes y guiar el tratamiento (1,3).
¿Cómo se diagnostica?
El diagnóstico de la DAC en niños se basa en la historia clínica detallada y en la realización de pruebas epicutáneas, que son el método de referencia para identificar alérgenos causantes. Estas pruebas consisten en aplicar parches con alérgenos sobre la espalda del niño, retirarlos a las 48 horas, y realizar segunda lectura a las 72-96 horas. También se puede complementar con pruebas como el ROAT (Repeat Open Application Test), una prueba sencilla, no invasiva, que se utiliza para evaluar si un producto concreto (como una crema, cosmético o medicamento tópico) está causando una DAC. Es especialmente útil en niños o cuando no es posible realizar pruebas epicutáneas estándar (3,4).
En 2015, la EAACI (European Academy of Allergy and Clinical Immunology) propuso una batería reducida de alérgenos como herramienta práctica y segura para facilitar el diagnóstico en población pediátrica (5). Con el tiempo, la experiencia clínica y nuevas evidencias han puesto de manifiesto la necesidad de considerar también alérgenos emergentes, cada vez más presentes en productos infantiles como la metilisotiazolinona aislada, hidroperóxidos de limoneno y linalol, benzofenonas, 3-dimetilaminopropilamina (DMAPA), isobornil acrilato y clorhexidina. Además, se recomienda adaptar las pruebas a la exposición individual de cada paciente y complementarlas con productos propios y alérgenos actuales, con el objetivo de optimizar la precisión diagnóstica en niños (6-8).
¿Cuáles son los alérgenos más frecuentes?
En los niños, los alérgenos más comunes que pueden causar DAC incluyen (8-13):
- Metales: como el níquel, cloruro de cobalto y dicromato potásico, presentes en objetos de uso cotidiano como bisutería, gafas, relojes, calzado, ropa, juguetes, videoconsolas, teléfonos móviles, tablets, aparatos de ortodoncia, botas, sandalias o material deportivo.
- Conservantes: destacan la metilisotiazolinona (MI) y la metilcloroisotiazolinona (MCI), que se encuentran en productos como el slime, pinturas, productos de limpieza y equipamiento deportivo. Otro conservante importante es el formaldehído, que puede estar presente en algunas toallitas infantiles.
- Fragancias: como las mezclas de fragancias I y II, el bálsamo del Perú, y los hidroperóxidos de linalol y limoneno, que se utilizan en cosméticos, medicamentos tópicos y productos de limpieza.
- Emolientes: como la lanolina y el propilenglicol, habituales en cosméticos, bálsamos labiales y medicamentos de aplicación tópica.
- Tensoactivos: derivados del aceite de coco como la cocamidopropil betaína (CAPB) y su principal fracción alergénica, la 3-dimetilaminopropilamina (DMAPA), presentes en champús, acondicionadores y detergentes.
- Parafenilendiamina (PPDA): sustancia empleada en tatuajes de henna y tintes capilares.
- Colofonia: una resina procedente de la savia del pino, utilizada en adhesivos, apósitos, tintas, cosméticos, productos farmacéuticos y material escolar.
- Antibióticos tópicos: como la neomicina y la bacitracina, ampliamente utilizados en cremas y pomadas.
Además de los alérgenos clásicos, en los últimos años se han identificado alérgenos emergentes en la población pediátrica. Entre ellos destacan la benzisotiazolinona, presente en ropa, calzado y detergentes (5); la acetofenona azina, un derivado de la goma EVA presente en espinilleras y calzado infantil (6); el isobornil acrilato (IBOA), utilizado en dispositivos médicos como las bombas de insulina (4); la benzofenona-4, presente en algunos protectores solares; y la clorhexidina, cuyo uso cada vez más frecuente en antisépticos se ha relacionado con un aumento de casos de sensibilización (8–13).
Estrategias de prevención
Una de las estrategias más prometedoras es el enfoque PEAS (Pre-Emptive Avoidance Strategy), que propone evitar desde el inicio los alérgenos más comunes en productos infantiles. Esta medida preventiva puede aplicarse incluso sin diagnóstico previo, especialmente en niños con piel sensible o antecedentes de dermatitis, para prevenir sensibilizaciones en la población pediátrica (14).
Manejo y tratamiento
El tratamiento principal es la evitación del alérgeno, una vez identificado mediante pruebas epicutáneas. Para controlar los brotes, se utilizan corticoides tópicos suaves, inmunomoduladores y emolientes para restaurar la barrera cutánea. En casos más graves, puede ser necesaria la fototerapia o tratamiento sistémico (3,4). El seguimiento debe incluir educación continua a las familias, revisión de productos y apoyo emocional, ya que un manejo adecuado mejora significativamente la calidad de vida del niño y su entorno (1,14).
Autora: Dra. Ana Láinez Nuez. Servicio de alergología, Hospital IMED Valencia. Comité de Alergia Infantil SEAIC
Bibliografía
- Neale H, Garza-Mayers AC, Tam I, Yu J. Pediatric allergic contact dermatitis. Part I. Clinical features and common contact allergens in children. J Am Acad Dermatol. 2020. doi:10.1016/j.jaad.2020.11.002
- Ortiz Salvador JM, et al. Dermatitis alérgica de contacto pediátrica. Actas Dermosifiliogr. 2017. doi:10.1016/j.ad.2016.12.018
- Neale H, et al. Pediatric allergic contact dermatitis. Part II. J Am Acad Dermatol. 2020. doi:10.1016/j.jaad.2020.11.001
- Young K, et al. Pediatric allergic contact dermatitis registry patch testing results from 2016–2022. J Am Acad Dermatol. 2023. doi:10.1016/j.jaad.2023.01.016
- de Waard-van der Spek FB, Darsow U, Mortz CG, et al. EAACI position paper for practical patch testing in allergic contact dermatitis in children. Pediatr Allergy Immunol. 2015;26(7):598–606. doi:10.1111/pai.12463
- Ortiz Salvador JM, Esteve Martínez A, Subiabre Ferrer D, et al. Dermatitis alérgica de contacto pediátrica. Actas Dermosifiliogr. 2017;108(6):571–578. doi:10.1016/j.ad.2016.12.018
- Felmingham C, Davenport R, Bala H. Allergic contact dermatitis in children and proposal for an Australian Paediatric Baseline Series. Australas J Dermatol. 2019;60(4):308–313. doi:10.1111/ajd.13169
- Yu J, Atwater AR, Brod B, et al. Pediatric Baseline Patch Test Series: Initial Findings of the Pediatric Contact Dermatitis Workgroup. Dermatitis. 2018;29(4):206–212. doi:10.1097/DER.0000000000000353
- Lidén C, White I. Increasing non-cosmetic exposure and sensitization to isothiazolinones. Contact Dermatitis. 2024. doi:10.1111/cod.14433
- Manière I, et al. Sensitization properties of acetophenone azine: a new skin sensitizer identified in textiles. Contact Dermatitis. 2023. doi:10.1111/cod.14284
- Magdaleno-Tapial J, et al. Allergic contact dermatitis to chlorhexidine in pediatric patients. Pediatr Dermatol. 2019. doi:10.1111/pde.13808
- Heurung AR, Raju SI, Warshaw EM. Dermatitis. 2014;25(1):3–10. doi:10.1097/DER.0000000000000025
- Moral L, et al. Allergic contact dermatitis to chlorhexidine in children. Allergol Immunopathol (Madr). 2024;52(6):33–39. doi:10.15586/aei.v52i6.1171
- Hill H, et al. Pre-emptive avoidance strategy (PEAS). Expert Rev Clin Immunol. 2016. doi:10.1586/1744666X.2016.1142373
Consejos para un Halloween seguro para personas con alergias alimentarias
La tradición de celebrar Halloween cada 31 de octubre se está popularizando en España, con niños y adultos disfrutando de disfraces y recogiendo dulces. La noche de Halloween es una oportunidad para disfrutar, pero para las personas con alergias alimentarias, tanto niños como adultos, puede suponer un riesgo importante si no se toman precauciones. Las reacciones alérgicas van desde síntomas leves, como picor y vómitos, hasta la anafilaxia, una reacción grave que puede ser mortal Desde el Comité de Alergia Alimentaria de la Sociedad Española de Alergología e Inmunología Clínica (SEAIC), te ofrecemos algunas recomendaciones clave para que esta festividad sea segura y divertida.
1. Opta por actividades alternativas sin comida
En lugar de centrar la celebración en el típico "truco o trato", organiza actividades sin alimentos, como concursos de disfraces, manualidades o juegos. Repartir juguetes pequeños, lápices o calcomanías puede ser una opción divertida y segura para todos los niños.
2. Lee siempre las etiquetas de los productos
Asegúrate de leer con cuidado las etiquetas de los dulces y alimentos que se intercambien. Deshecha aquellos que no tengan una etiqueta clara o los que puedan contener alérgenos comunes como leche, frutos secos o huevo. Considera llevar tus propias golosinas seguras para intercambiarlas y evitar cualquier riesgo.
3. Lleva contigo medicación de rescate
No olvides llevar siempre contigo la medicación indicada por tu alergólogo, incluyendo la adrenalina autoinyectable si es necesaria.
En caso de que tu hijo sea alérgico, y disfrute del día con autonomía, aAsegúrate de que reconoce los síntomas, los comunique bien y si hay algún adulto que los acompañe rápidamente en caso de una reacción.
4. Evita la contaminación cruzada
Si organizas una fiesta, pregunta a los invitados sobre posibles alergias y ofrece opciones aptas para todos. Separa los alimentos seguros de aquellos que puedan contener alérgenos y
usa recipientes bien identificados.
5. Cuidado con los disfraces y el maquillaje
Muchos disfraces y maquillajes de Halloween pueden contener látex, al cual algunas personas alérgicas a alimentos también pueden ser sensibles. Opta por materiales alternativos y evita el uso de máscaras que puedan dificultar la identificación de una reacción alérgica o causar problemas respiratorios.
6. Educación y prevención en el colegio
Si tus hijos celebran Halloween en el colegio, asegúrate de que los profesores y monitores estén informados sobre las alergias alimentarias y sepan cómo actuar en caso de emergencia. Si se van a compartir dulces, es recomendable que lleves opciones seguras identificadas para evitar cualquier incidente.
7. En caso de emergencia, actúa rápido
Comprueba antes de salir que llevas toda la medicación de rescate que tu alergólogo/a te ha recomendado, especialmente la adrenalina autoinyectable.
Ante cualquier síntoma de reacción alérgica, como picor, hinchazón o dificultad para respirar, mantén la calma y sigue las indicaciones de tu especialista: pedir ayuda si estás solo, administrar la medicación, acudir al centro sanitario más próximo o llamar al 112. Si no sabes en ese momento cómo usar el autoinyector de adrenalina, llama al 112 explica la situación y te ayudarán.
Siguiendo estos consejos, puedes disfrutar de una noche de Halloween divertida y segura, evitando sustos relacionados con las alergias alimentarias.
¡Feliz Halloween!
Sofía Carreras Katcheff
Alergia a los Himenópteros
El Comité de Alergia a los Himenópteros estudia las enfermedades alérgicas producidas por el veneno de los himenópteros (abejas, avispas, avispones, abejorros) así como los alérgenos comprendidos en dichos venenos. Realiza una importante labor de identificar los himenópteros existentes en nuestro país (mapa de himenópteros). Por su contenido de trabajo, esté comité tiene estrechas relaciones con el Comité de Inmunoterapia y con el Comité de Anafilaxia, así como con la Comisión de Relación con Asociaciones de Pacientes.
Actualizado el día 09/01/2025
Nota de Prensa SEAIC – Urticaria por frío
Ante el fuerte descenso de las temperaturas en el mes de enero
LA SEAIC RECOMIENDA A LOS PACIENTES CON URTICARIA
POR FRÍO EVITAR LOS CAMBIOS BRUSCOS DE
TEMPERATURA Y LLEVAR LA MEDICACIÓN ADECUADA
· Estímulos como el viento, la inmersión en agua a baja temperatura, el
contacto con objetos congelados o la ingestión de alimentos o bebidas
frías son los principales desencadenantes de la urticaria por frío.
· La urticaria inducida por frío, urticaria a frigore, provoca ronchas en el
cuerpo de los alérgicos que aparecen de manera inmediata y desaparecen
en las dos horas siguientes.
· El diagnóstico es sencillo y puede evitar situaciones que ponen en riesgo
la vida del paciente.
Madrid, 21 de enero de 2013.- Aunque es poco frecuente, existe la urticaria por frío.
Se denomina urticaria a frigore y en realidad se trata de una reacción cutánea ante el
contacto con frío tales como el viento, las bajas temperaturas, el lavado o inmersión en
agua, el contacto con objetos fríos o la ingestión de bebidas o alimentos fríos.
“La `urticaria a frigore´ es un tipo de urticaria física que se define porque en la zona de
contacto con temperaturas bajas aparece picor, ronchas, habones e hinchazón”,
explica la doctora Marta Ferrer, coordinadora del Comité de Alergia Cutánea de la
Sociedad Española de Alergología e Inmunología Clínica (SEAIC). “Aparece de
forma inmediata y desaparece entre 30 minutos y las dos horas siguientes a la
reacción, cuando la piel se calienta de nuevo”.
La incidencia no es muy elevada, pero durante los meses de invierno se observa un
aumento en el número de casos. “Desde la Sociedad recomendamos a estos
pacientes prevenir la exposición al frío con ropa de abrigo adecuada así como llevar la
medicación necesaria”, añade la experta.
Test del “cubito de hielo”
La prueba más utilizada para confirmar el diagnóstico de una alergia al frío es el “test
del cubito de hielo”. Consiste en aplicar hielo, de manera controlada, en el antebrazo
del paciente durante 5 minutos y pasados 10 observar si se produce reacción.
“Aunque a priori la prueba parece sencilla debe realizarse de manera controlada y en
la consulta del alergólogo. Es él quien puede interpretar de manera correcta la
reacción y evitar que se produzcan quemaduras con el hielo”, advierte la doctora
Ferrer.
Respecto al tratamiento, y una vez cubiertas las zonas expuestas, es con
antihistamínicos. La coordinadora del Comité de Alergia Cutánea apunta que “las dosis
terapéuticas de las fichas técnicas no siempre resultan suficientes y deben aumentarse en
función de cada paciente”.
Situaciones peligrosas
Hay que tener la precaución, si uno padece este tipo de urticaria, de no tomar bebidas
frías, cubitos de hielo o helados, ya que se podría provocar un edema de glotis.
Asimismo, es muy importante en los casos en que la urticaria por frío sea intensa,
evitar sumergirse de golpe en agua fría lanzándose a la piscina o al mar, ya que, al
estar toda la superficie corporal en contacto con frío, se produciría una reacción
generalizada (anafilaxia) por la liberación repentina y masiva de histamina o la muerte
por ahogo.
“Es muy raro que la primera manifestación sea una anafilaxia al tirarse a la piscina o
bañarse en el mar –también en verano-. El paciente se da cuenta que cuando llega el
invierno y sale a la calle, las zonas expuestas al frío (cara, cuello y manos
fundamentalmente)se le enrojecen o le salen ronchas; o por ejemplo que cuando coge
cosas de la nevera le pican las palmas de las manos o le salen habones”, cuenta la
experta. “Ante este tipo de síntomas debe acudirse al alergólogo. Es una forma muy
fácil de evitar complicaciones”.
Asimismo, la doctora Ferrer concluye explicando que “en algunas cirugías se precisa
inducir un descenso de la temperatura corporal, por lo que estos pacientes deben
advertirlo con el fin de evitar una reacción grave asociada a la urticaria”.
El impacto emocional del diagnóstico de anafilaxia por alimentos en población infantil y cómo influye la ansiedad de los padres al transmitirla a sus hijos. Parte II: Consecuencias del diagnóstico y posibles estrategias de abordaje dirigidas a modificar la percepción familiar del mismo.
Tras la evaluación previa de los agentes agravantes y probables desencadenantes de sobrecarga psíquica familiar en torno a este diagnóstico (Parte I), abordaremos las consecuencias que se generan y las posibles herramientas de mejora.
Consecuencias frecuentemente generadas:
- Mayor sobreprotección y favoritismo hacia el hijo alérgico en contraposición a los demás. La obsesión e hiperpreocupación familiar derivan en mayor inseguridad a la hora de educar.
- Síndrome de alienación parental. Los hijos cuyos padres están separados o divorciados con una relación de hostilidad latente entre ellos, influye inexorablemente en los hijos. En ocasiones, una nueva reacción en el domicilio de uno de ellos es usado en contra por el otro progenitor, manipulando a veces lo sucedido y creando disputas por la custodia de la descendencia.
- Falta de confianza de los familiares sobre la capacidad de manejo de reacciones en la escuela. Incluso se llega a optar por un cambio de colegio por no disponer de protocolos de atención ante reacciones alérgicas. Aún hoy existen diferencias entre Comunidades Autónomas a pesar de la aprobación del “Documento de consenso sobre recomendaciones para una escolarización segura del alumnado alérgico a alimentos y/o látex”.
- Cuanto más comorbilidades alérgicas coincidan, peor. El estrés y la ansiedad sufrida no es exclusiva de la alergia alimentaria sino que es extrapolable a otras enfermedades alérgicas tales como la dermatitis atópica o el asma.
- Las transgresiones alimentarias, una mala evolución incluso un aumento de la IgE específica frente al alimento, se traducen en sentimientos de culpabilidad de los padres.
- Llama la atención que existan tantos casos en los que se prefiere seguir evitando el alimento por temor a la reproducción de una nueva reacción a pesar de haberse demostrado su tolerancia mediante una provocación oral controlada en medio hospitalario.
- Aislamiento y exclusión social de los niños alérgicos al comer en un lugar apartado en su centro escolar. Se infravalora cómo merma la autoestima de aquellos niños que son sometidos a esta diferencia.
- A pesar de todo esto, es sorprendente la madurez y el control que los niños tienen a una edad temprana a la hora de detectar qué alimentos tienen prohibidos, mostrando una gran responsabilidad y conciencia de su patología.
Por otro lado, a continuación pueden describirse una serie de intervenciones cuya intención final pretende reducir el miedo exagerado y mejorar la calidad de vida del paciente.
- Mostrar empatía, escuchar y asegurar que el paciente y su familia hayan comprendido toda la información dada.
- Necesidad de un correcto diagnóstico con el fin de conocer y no evitar innecesariamente grupos de alimentos enteros.
- Reforzar el optimismo en el núcleo familiar al conocer las instrucciones de evitación y entrenamiento previo para el manejo del uso del autoinyector de adrenalina en caso de un evento de anafilaxia.
- Consejos dietéticos para eludir el comportamiento neofóbico a la hora de introducir o rechazar alimentos nuevos por recelo, para así, evitar adquirir una relación aversiva con la comida.
- Un etiquetado alimentario correcto, conciso y claro.
- Talleres, encuentros, jornadas y campamentos organizados por iniciativa de las Asociaciones de pacientes.
- Informar, educar y formar a todos los miembros del entorno familiar, así como a educadores y personal de todos los centro educativos.
- Vivir el diagnóstico con normalidad sin bajar la guardia, evitando mostrar una tensión constante desmedida, encontrando el equilibrio entre obsesión y dejadez, asegurando siempre una protección adecuada.
Pese a las limitaciones de tiempo en las consultas, es importante que los médicos nos ganemos la confianza del paciente, lo que llevará siempre a un mejor cumplimiento de los consejos y tratamientos que se prescriban y una mayor seguridad para el paciente ante los potenciales riesgos de sufrir una nueva reacción.
En conclusión, intentemos mirar a los ojos al paciente y a su familia y sentar una buena comunicación que profundice en la empatía, la transferencia, abarque los aspectos emocionales y establezca esas relaciones humanas; pues no debemos olvidar que el médico trata enfermos, no simplemente enfermedades.
Dra. Talía María de Vicente Jiménez
Hospital Universitario Ruber Juan Bravo, Madrid
Comité de Alergia infantil SEAIC – Grupo de interés anafilaxia
Inmunología
La Alergología y las enfermedades alérgicas se generan por mecanismos de hipersensibilidad del sistema inmunitario. De la misma manera, la inmunoterapia, modalidad de tratamiento que define al alergólogo, así como los nuevos fármacos biológicos actúan modulando la respuesta del sistema inmunitario. Además, muchas de las técnicas diagnósticas del laboratorio están basadas en ensayos inmunológicos complejos. Por otro lado, algunos trastornos por inmunodeficiencia pueden asociarse con enfermedades alérgicas. De ahí la importancia de que los alergólogos dispongan de una base sólida de conocimientos en inmunología que está garantizada gracias a la importante labor de formación que realiza el Comité de Inmunología de la SEAIC. Tiene importantes vínculos científicos con el resto de los comités de la SEAIC.
| Presidenta: | María Elena Seoane Reula (Madrid) |
| Vicepresidenta: | Gabriela Andrea Zambrano Ibarra (Madrid) |
| Secretaria: | Víctor Matheu Delgado (Santa Cruz De Tenerife) |
| Miembros estables: | José Alessandro Bastidas Parlanti (Ávila) María Vanessa Chica Guzmán (Cuenca) María Marta Escribese (Madrid) Valentina Gutierrez Val De Cabrés (Valencia) Elena Izquierdo Álvarez (Madrid) Rodrigo Jiménez Saiz (Madrid) Aurora Jurado Roger (Córdoba) Moisés Labrador Horrillo (Barcelona) Luis Manso Alonso (Madrid) Almudena Matito Bernechea (Toledo) Cristobalina Mayorga (Málaga) Mariona Pascal Capdevila (Barcelona) Marina Pérez Gordo (Madrid) Marina Sabaté Brescó (Navarra) Miguel Zamorano Serrano (Madrid) Araceli Díaz Perales (Madrid) María Núñez Beltrán (Castellón) Laura Palomino Lozano (Madrid) Inmaculada Piorno González (Madrid) |
| Grupo de especial interés en hipereosinofilia: |
Dra. María Elena Seoane Reula
Dra. Gabriela Zambrano Ibarra Dra. Almudena Matito Bernechea Dr. Víctor Matheu Delgado Dr. Jose Alessandro Bastidas Parlanti Dr. Moisés Labrador Horrillo |
Actualizado el día 21/02/2024
¿Si he tenido una reacción con Amoxicilina, qué antibióticos podría utilizar hasta ser valorado por alergología?
La amoxicilina es uno de los antibióticos más utilizados para el tratamiento de infecciones respiratorias, urinarias, dentales, de la piel, etc. También se utilizan para prevenir infecciones, o antes de algunos procedimientos diagnósticos o intervenciones quirúrgicas.
Pertenece a la familia de los antibióticos betalactámicos, y a este grupo pertenece también la penicilina, que es el antibiótico más antiguo conocido, así como otros muchos antibióticos pertenecientes a diferentes subfamilias como cefalosporinas, carbapenems o monobactams.
Cualquier antibiótico puede producir diferentes tipos de reacciones adversas, algunas conocidas y relacionadas con la dosis del antibiótico, por ejemplo, dolor abdominal, deposiciones diarreicas o infecciones por hongos en mucosa oral o genital. Tras este tipo de reacciones, y según la intensidad de la sintomatología, puede ser necesario suspender el tratamiento. Hay otro tipo de reacciones no predecibles, como son las reacciones alérgicas o de hipersensibilidad, que pueden aparecer incluso a dosis mínimas, y pueden ser desde muy leves a graves.
Cuando un paciente en tratamiento con amoxicilina presenta síntomas no relacionados con la infección que está tratando, debe consultar en un centro sanitario. Si los síntomas que presenta son efectos secundarios conocidos, será su médico el que valore la continuación de ese antibiótico, o el cambio a uno de la misma familia o de otra familia, según la infección que esté tratando. En estos casos se podría seguir tomando antibióticos de la familia de los betalactámicos.
Cuando su médico considere que presenta síntomas sugestivos de una reacción alérgica a la amoxicilina siempre debe ser valorado y estudiado en una Unidad de Alergología, y hasta entonces no debe tomar ningún antibiótico de la familia de los antibióticos betalactámicos. Hoy en día existen múltiples alternativas como antibióticos del grupo quinolonas, macrólidos, lincosamidas, aminoglucósidos, tetraciclinas y sulfamidas entre otros.
Es muy importante que este tipo de reacciones sean estudiadas ya que la sospecha de ser alérgico a antibióticos betalactámicos implica la evitación de un gran número de fármacos que son muy utilizados en la actualidad, y tras el estudio nos podrán dar alternativas dentro de este mismo grupo terapéutico.
María Salas Cassinello
Hospital Regional Universitario de Málaga
Presencia de proteínas lácteas en alimentos dietéticos destinados a usos médicos especiales
Se ha recibido en esta Secretaría notificación de la Agencia Española de Seguridad Alimentaria y Nutrición que por su importancia para los posible consumidores de un lote del producto Damira 2000 se reproduce a continuación:
Estimado Sr. Ojeda:
El motivo de mi carta es informarle de que, el pasado miércoles 20 de enero, se recibió en esta Agencia a través del SCIRI (Sistema Coordinado de Intercambio Rápido de Información) una notificación por parte de las Autoridades Sanitarias de Cataluña comunicando que la empresa Nutrition & Santé Ibérica SL les había informado que tuvo conocimiento, a través de una reclamación de un particular, de la reacción alérgica producida en un consumidor del producto Damira 2000. La empresa procedió a inmovilizar el producto en stock informando a mayoristas y farmacias que han recibido el producto de la necesidad de bloquear su comercialización.
Por parte de la Agencia Española de Seguridad Alimentaria y Nutrición se procedió con esa misma fecha a informar de los hechos a las autoridades sanitarias competentes de las Comunidades Autónomas, a través de la red de Alerta Alimentaria Nacional (SCIRI), así como a los servicios de la Comisión a través de la Red de Alerta Europea (RASFF).
No obstante, y como medida de precaución, por parte de la Agencia Española de Seguridad Alimentaria y Nutrición, se recomienda a aquellos consumidores alérgicos a las proteínas de leche, que pudieran tener cualquiera de los productos anteriormente mencionados en sus hogares, que se abstengan de consumir dichos productos.
Quedo a su disposición para cualquier aclaración que necesite sobre este asunto.
Ana María Troncoso González
Directora Ejecutiva
En Madrid, a 21 de enero de 2010.
Importante:
Únicamente existe un lote afectado (Damira 2000, envase de 400 g, lote 18309698, fecha de consumo preferente 28.10.2011), donde se detectó caseína y lactoglobulina en cantidades significativas.
La empresa fabricante ha notificado que ha bloqueado las existencias del producto implicado y ha informado a mayoristas y farmacias destinatarios del producto al objeto de que se retire de la venta al cosumidor.
Nuevos horizontes en la inflamación alérgica para explicar los fenotipos graves de alergia
En las últimas décadas, la prevalencia y la complejidad de las patologías alérgicas han aumentado significativamente. Este incremento se observa no solo en el número de pacientes, sino también en la aparición de casos con perfiles complejos, como los pacientes polisensibilizados, aquellos con remodelado epitelial y quienes muestran una respuesta insuficiente a los tratamientos convencionales. El manejo de estos pacientes representa un desafío para los especialistas en alergología (1).
Entre ellos, un grupo considerable presenta formas graves de alergia. La gravedad no se limita únicamente a aquellos que desarrollan reacciones anafilácticas, que representan un riesgo de vida evidente, sino también a aquellos que experimentan reacciones exacerbadas, como en el caso del asma alérgico grave, caracterizado por su difícil control y alta morbilidad (1). Nuestro grupo de investigación lleva más de una década estudiando los mecanismos subyacentes a estos fenotipos graves de alergia con un doble objetivo: 1) Identificar potenciales dianas terapéuticas para el manejo y control de estos pacientes y 2) la identificación y clasificación de estos pacientes.
Son pacientes que por sus características no responden a la mayoría de los tratamientos disponibles, que no suelen tolerar el tratamiento con AIT, tiene una baja calidad de vida y que, además, al tratarse de pacientes crónicos con muchos años de evolución suponen una importante carga económica para el Sistema Nacional de Salud.
Las características geográficas y climatológicas de nuestro país han permitido el estudio detallado de perfiles graves a lo largo de la geografía española. En Extremadura existe un porcentaje significativo de pacientes con alergia al polen de gramíneas que desarrollan reacciones graves a profilina (2); en Córdoba pacientes con alergia al polen de olivo sensibilizados a alergenos menores como Ole e 7 (3) o en las Islas Canarias, pacientes alérgicos a ácaros que además desarrollan reacciones graves (4) al entrar en contacto con harinas contaminadas con ácaros. Todos estos fenotipos alérgicos comparten características comunes: una respuesta inflamatoria persistente y exacerbada.
La inflamación persistente y no resuelta es un factor subyacente común observado en varias enfermedades humanas aparentemente no relacionadas, incluidas las enfermedades cardiovasculares y neurodegenerativas (5).
Algunos de los mecanismos asociados con la respuesta inflamatoria y que hemos demostrado en pacientes con alergia respiratoria grave son: Metabolismo de Warburg, aumento del metabolismo de los esfingolípidos y lisofosfolipidos, potenciación de las células T efectoras, desregulación de las células T reguladoras y cambios en las características biológicas de las plaquetas (4, 6, 7,8).
Estos hallazgos no solo abren nuevas vías de investigación en el campo de la alergia, facilitando una mejor comprensión de los procesos en estos pacientes, sino que también son relevantes para entender mecanismos subyacentes en otras patologías inflamatorias, como la artritis reumatoide o incluso la esclerosis múltiple, que comparten algunas de estas características inflamatorias. Es por este motivo que en España contamos con la Red de Enfermedades Inflamatorias (REI), financiada por el ISCII, que se dedica a la identificación y traslación de biomarcadores dirigidos a implantar estrategias de medicina personalizada en patologías inflamatorias, incluyendo las alérgicas. Su objetivo es proporcionar nuevas herramientas a los profesional para el tratamiento de estos pacientes y optimizar el uso de recursos de forma efectiva.
- Clin Exp Allergy. 2024 Aug;54(8):550-584. doi: 10.1111/cea.14517.
- J Allergy Clin Immunol. 2019 Feb;143(2):681-690.e1. doi: 10.1016/j.jaci.2018.03.013.
- 2019 Nov;74(11):2261-2265. doi: 10.1111/all.13860
- 2022 Jun;77(6):1772-1785. doi: 10.1111/all.15192
- Nat Rev Immunol . 2021 Nov;21(11):739-751. doi: 10.1038/s41577-021-00538-7
- 2018 Nov;73(11):2137-2149. doi: 10.1111/all.13563.
- 2023 May;78(5):1319-1332. doi: 10.1111/all.15621.
- Int J Mol Sci. 2024 Aug 30;25(17):9425. doi: 10.3390/ijms25179425
Me han diagnosticado de alergia a la LTP ¿qué es y qué debo hacer?
LTP simplemente quiere decir “Lipid Transfer Protein”, es decir, proteína de transferencia de lípidos. A continuación, 3 datos claves para entenderla:
1) ¿Qué es? Es una proteína vegetal que cumple múltiples funciones en frutas, verduras, hortalizas y frutos secos, fundamentalmente. Esta proteína se encuentra en mayor concentración en la piel de la fruta que en su pulpa. En el caso de la fruta, si has tolerado su pulpa, seguramente te recomendaran que siempre la tomes pelada.
2) Es muy importante entender que no hay unas recomendaciones generales para todos los pacientes sensibilizados o alérgicos a la proteína LTP. Es decir, cada paciente recibe unas pautas completamente personalizadas. Tu especialista te ha diagnosticado y ha ajustado el tratamiento y las normas de evitación de manera individualizada.
3) La alergia a la LTP puede ser un fenómeno mediado o no por cofactores.
Los cofactores son una serie de agentes (o factores) que unidos a la ingestión de un alimento que contiene LTP hacen que desencadene una reacción alérgica, que no hubiese ocurrido, o hubiese sido menos grave, si no hubiesen estado presentes.
Los cofactores ayudan a que se liberen mediadores de la inflamación a través de la “rotura” o degranulación de las células que intervienen en una reacción alérgica (como los mastocitos o basófilos).
Los más habituales son: el ejercicio físico, la fiebre, las infecciones o la toma de antiinflamatorios no esteroideos (AINE) como, por ejemplo: Ibuprofeno, metamizol, ácido acetilsalicílico, etc. Además, hay otros cofactores que pueden llegar a ser importantes tras la ingestión de alimentos con LTP como son: el estrés intenso, la falta de sueño extrema, la menstruación, la toma de alcohol o el uso de drogas como la marihuana.
Una vez que conozcamos estos datos, debemos intentar, cuando sea posible, separar los cofactores y la ingestión del alimento que pueda contener LTP al menos 2 horas.
¿Existe tratamiento para la alergia a LTP?
El principal tratamiento de la alergia a LTP es su evitación. Como hemos comentado previamente, la dieta de evitación será individualizada y específica para cada paciente. El alergólogo debe informar claramente de aquellos alimentos y situaciones que se deben evitar.
En segundo lugar, todo paciente con alergia a alimentos debe llevar consigo un plan y medicación de rescate acompañado de un correcto adiestramiento, para saber cómo actuar en el caso de que acontezca una reacción alérgica por ingesta inadvertida.
En último lugar, es posible que hayas leído que existe una opción de inmunoterapia frente a esta proteína. Es cierto: existe la opción de tratamiento con inmunoterapia frente a rPrup p3 (la proteína específica de LTP de melocotón). Este tratamiento está indicado para pacientes con “síndrome LTP”, es decir, aquellos pacientes que deben evitar la ingesta de múltiples alimentos de diferentes grupos no relacionados entre sí (frutos secos, hortalizas o frutas). Es tu alergólogo el que debe decidir si este tratamiento es adecuado para ti, de forma completamente personalizada.
Dra. Isabel Fernández de Alba Porcel, Hospital HLA Inmaculada de Granada. Comité de Alergia Infantil SEAIC
Fuentes:
- Fernández-Rivas M. Fruit and vegetable allergy. Chem Immunol Allergy. 2015;101:162-70. doi: 10.1159/000375469.
- Asero R, Piantanida M, Pinter E, Pravettoni V. The clinical relevance of lipid transfer protein. Clin Exp Allergy. 2018 Jan;48(1):6-12. doi: 10.1111/cea.13053.
Telealergia: ¿vino para quedarse?
Artículo: Teleallergy: Where Have We Been and Where Are We Going? Ramsey A, Chen Wu A, Bender B, Portnoy J. J Allergy Clin Immunol Pract 2023;11:126-31.
La telemedicina se puede definir, como el uso de las tecnologías de la información, por medio de los sistemas telemáticos, para proporcionar asistencia médica, independientemente de la distancia que separa al paciente del profesional médico.
Los primeros datos de telemedicina aplicados al campo de la Alergología son muy escasos a partir de los años 90. Sin embargo, el uso de la telemedicina se incrementa de forma exponencial a partir del año 2020. Este año, queda marcado en la historia por la extensión de la enfermedad provocada por el virus SARS-CoV-2019 (COVID-19), lo que condicionó un cierre de la actividad socioeconómica mundial casi global. Tras declararse la pandemia por la Organización Mundial de la Salud en marzo de 2020, el gobierno español decretó el estado de alarma con el consiguiente confinamiento domiciliario, que se prolongó hasta junio de 2020. Posteriormente se han sucedido diversas olas pandémicas que han ido afectando de forma diversa la asistencia médica.
El modelo de acceso y prestación de la asistencia sanitaria cambió bruscamente, primero en la Atención Primaria, y posteriormente en las diferentes especialidades médicas. El patrón clásico de asistencia presencial, ha sido sustituido por un patrón mixto, en el que las herramientas de telemedicina han desempeñado un papel determinante. Centrándonos en el campo de la Alergología, investigadores norteamericanos dirigidos por Ramsey y cols., han llevado a cabo una revisión sobre el impacto de la telemedicina en la satisfacción de los pacientes alérgicos, en el coste de la asistencia, así como en el entorno normativo que debe regular en el futuro la telemedicina.
1.- Satisfacción del paciente
- Satisfacción del paciente antes de la epidemia COVID:
Hay diversos estudios en los primeros años del siglo XXI. Así, en 2015, Portnoy y cols., compararon las visitas presenciales frente a la teleasistencia, en 169 pacientes pediátricos con asma bronquial. El 90% de los pacientes consideraban satisfactoria la asistencia sanitaria, y un 88% la recomendaría para las revisiones médicas.
- Satisfacción durante la epidemia COVID:
Diversos estudios muestran una opinión favorable. En el estudio de Mustafa y cols., con 251 pacientes alérgicos, la satisfacción fue general para todos los tipos de enfermedades alérgicas, salvo en la alergia a alimentos, donde los pacientes consideraron óptima la visita presencial. En otro estudio dirigido por Emory con 269 pacientes, la satisfacción fue plena con la consulta telemática para el 79% de los pacientes, siendo el dato mas relevante la facilidad para poder asistir a la cita. No obstante, incluso con datos satisfactorios, los investigadores refieren que determinados procedimientos en el campo de la Alergología, como la realización de las pruebas cutáneas o los estudios de pruebas de tolerancia con alimentos o medicamentos requieren de la visita presencial. Otros estudios, sin embargo, muestran una mayor satisfacción con las visitas presenciales, especialmente en pacientes con dermatitis atópica, múltiples alergias a alimentos o pacientes pediátricos con asma bronquial.
2.- Satisfacción del médico
Tradicionalmente los alergólogos no han utilizado la telemedicina, por lo que se les deben facilitar herramientas que permitan su uso. Sin embargo, salvo en algunos países, no se han desarrollado programas de formación para los especialistas ni tampoco la asistencia mediante aplicaciones informáticas.
La principal ventaja de utilizar la telemedicina en la práctica clínica habitual es el ahorro de tiempo que supone para el médico disminuir las horas de consulta dedicadas a labores burocráticas. Este tiempo podría reinvertirse en reducir las listas de espera dedicadas a dar resultados analíticos, resolver dudas a pacientes a cerca de tratamientos de una forma más rápida, así como conseguir una comunicación más fluida con pacientes y médicos de Atención Primaria. De esta manera, se agilizarían procedimientos ordinarios y mejoraría la calidad asistencial del paciente.
3.- Coste socioeconómico de la telemedicina
Por un lado, la telemedicina puede reducir los costes de las enfermedades alérgicas ya que disminuye los gastos en el transporte hasta la consulta médica, así como el absentismo escolar y laboral. Sin embargo, tiene otras desventajas que pueden incrementar el coste como es la falta de acceso directo al profesional sanitario y su supervisión, lo que puede implicar una peor evolución clínica de la enfermedad. Existen pocos estudios durante la pandemia Covid de telemedicina y coste sanitario. En un estudio sobre pacientes pediátricos diagnosticados de asma bronquial, se observó que tras realizar un programa de telemedicina en el primer año de la pandemia Covid, hubo una reducción en las reagudizaciones asmáticas. Este hecho puede ser atribuible no a la telemedicina en si misma, sino a la escolarización en casa durante los primeros meses Covid, así como el uso de la mascarilla, ya que ambas situaciones redujeron la exposición a diferentes virus durante ese periodo de tiempo, lo que puede explicar la reducción en las exacerbaciones asmáticas. Por otro lado, es conocido que la telealergia tiene su mayor potencial de mejora del gasto sanitario en las zonas rurales o áreas que no disponen de alergólogo cercano, por lo que requieren un desplazamiento importante para la asistencia médica. Así, en un estudio alemán hecho con 112 pacientes con rinitis alérgica, la telemedicina generó un ahorro de 60.000 euros por año y redujo en 2.3 los días perdidos de trabajo o escuela, por paciente y año.
4.- Cambios en el marco regulatorio
La introducción y el uso progresivo de la telemedicina aplicado al campo de la Alergología, debe acompañarse de una actualización en el marco legislativo, así como de la cobertura y coste de los seguros de asistencia médica, tanto en la Sanidad Privada como Pública, que deben ir acometiéndose durante los próximos años.
CONCLUSIONES
Tras la pandemia Covid, la telemedicina aplicada al campo de la Alergología es una realidad. Esta herramienta ofrece ventajas, las principales, la reducción de absentismo laboral/escolar y transporte, la mejor adherencia en el seguimiento y la mayor agilidad en las revisiones médicas. Ofrece también una posible mejoría en la educación continuada del paciente alérgico con las diferentes herramientas informáticas, así como en el seguimiento del cumplimiento terapéutico. Sin embargo, pese a estas ventajas, la asistencia presencial seguirá siendo vital en nuestra especialidad, para la realización de muchos de nuestros procedimientos diagnósticos y terapéuticos, así como para aquellos pacientes que requieran un diagnóstico inicial, una valoración directa por parte del alergólogo o cuando la gravedad o el control de la enfermedad así lo requiera.
Marta Reche. Servicio de Alergología. Hospital Universitario Infanta Sofía. San Sebastián de los Reyes. Madrid. Comité de Alergia Infantil
Un caso insólito
Llevo más de un mes en el hospital. Perdí el conocimiento en plena calle y cuando desperté ya estaba aquí. Al principio me hacían pruebas, que si un “tac”, unos análisis, una resonancia, pero creo que ya me han dado por imposible, porque todo está bien y no saben que me pasa. Por las mañanas rodean mi cama varias batas blancas que discuten sobre enfermedades raras: ¡no!, en ese síndrome no hay visión borrosa, ¡no!, ese cuadro nunca se acompaña de vómitos, ¡no!, en esa patología jamás se ha visto pérdida de conciencia. Y así. Es mi momento de gloria, porque aunque nunca me hablan ni me miran, me hacen sentir importante. Me gustaría que me descubrieran algo, aunque sólo fuese para darles esa satisfacción.
Yo me encuentro bien; no se come mal y total, tampoco tenía trabajo…, aquí nadie me obliga a levantarme, ni me manda al supermercado o a sacar la basura. Al revés, todos son muy agradables y si necesito algo sólo tengo que tocar el timbre.
Cuando tiene turno de noche la enfermera rubia de las tetas estupendas, mando a mi mujer a dormir a casa; que descanse la pobre, lleva mucho tiempo a mi lado en un sillón y amanece como una alcayata. Piropeo a la sanitaria y ella hace que se enfada, pero yo sé que le encanta. Cosas de mujeres.
Si me aburro mucho, me pongo rígido, me cimbreo un poco, vuelvo los ojos y dejo que se me caiga la baba. Entonces me ponen algo que me deja flotando varias horas. Gratis, y mejor que la buena hierba, o sea que no puedo quejarme.
En fin, ellos siguen enredando. Vuelven a preguntarme si me ha pasado otras veces, y yo que sí, que cuántas, y yo que dos o tres, que desde cuándo, y yo que desde la Comunión de mi chico…, después que cuantos años hace de la Primera Comunión de mi niño, ¡qué importará eso! Tendrán muchos estudios, pero conmigo no aciertan.
Me parece, (es mi modesta opinión), que esto que me pasa es porque tengo alergia a las avispas y cuando me pican me quedo muerto, pero ellos sabrán, que son los médicos. Mientras tanto yo aquí, como un señor: a mesa y mantel.
Virginia Reguera Parra
Ganador del I Certamen de Alergia y Humanidades en la categoría de «Relatos»
Ausencia de alergólogos en la sanidad pública balear
Ante la reciente noticia sobre la constitución de un «Comité de Alergias» en las Islas Baleares sin contar con un sólo alergólogo, la SEAIC responde exigiendo que se solucione la ausencia de alergólogos en la Comunidad Balear, respuesta que ha tenido una importante difusión en los medios de comunicación.
Día internacional de concienciación de la Enterocolitis Inducida por Proteínas de la Dieta (FPIES).
El pasado 4 de mayo se celebró el día de Star Wars (May the 4th) que coincidió con el día internacional de concienciación de la Enterocolitis Inducida por Proteínas de la Dieta (FPIES).
La FPIES es una alergia a alimentos no mediada por IgE, que típicamente comienza en la infancia, y que se caracteriza por vómitos repetidos, prolongados en el tiempo, que comienzan entre 1 y 4 horas tras la ingesta del alimento y que a menudo se acompañan de decaimiento, letargia o palidez y deposiciones diarreicas.
Los datos epidemiológicos referentes a esta enfermedad son escasos y variables, esto es debido a que, hasta finales de los años 70 no se había reconocido ni definido formalmente este síndrome y también a que no ha recibido una codificación adecuada hasta octubre de 2015 cuando se implementó el código K52.2 en la décima revisión de la Clasificación Internacional de las Enfermedades (CIE-10).
El diagnóstico de FPIES se basa fundamentalmente en la presencia de síntomas característicos que mejoran tras la retirada del alimento causal de la dieta. Estos criterios se han ido modificando según ha ido avanzando el conocimiento y reconocimiento de esta enfermedad. Actualmente están en vigor los propuestos por el Consenso Internacional para el Diagnóstico y Manejo de la Enterocolitis Inducida por Proteínas de la Dieta, elaborado por el grupo de trabajo de reacciones adversas a alimento de la Academia Americana de Alergia, Asma e Inmunología (AAAAI).
Actualmente se reconocen dos presentaciones clínicas:
- FPIES aguda.- Que se manifiesta por los síntomas típicos previamente mencionados.
- FPIES crónica.- Peor caracterizada que la FPIES aguda, descrita fundamentalmente en lactantes menores de 4 meses alimentados con fórmula adaptada de proteínas de leche de vaca o de soja. Las manifestaciones clínicas incluyen vómitos intermitentes, diarrea acuosa y fallo de medro. Los síntomas se producen a lo largo de varios días o semanas y no tienen una clara relación causal con el alimento.
Cualquier alimento es susceptible de producir FPIES, los alimentos más frecuentemente implicados son las proteínas de leche de vaca, y en nuestro medio el pescado. El alimento implicado varia en función de la localización geográfica y no resultan extrapolables las series anglosajonas o japonesas publicadas. En el área mediterránea no es tan frecuente la asociación de FPIES por leche de vaca y la FPIES por soja, por lo que la evitación de este último alimento es discutible y debe ser evaluarse de manera individual. En cuanto a los alimentos sólidos, el pescado es si duda el principal agente causal de FPIES en el área mediterránea. En estos casos se pueden evitar dietas restrictivas innecesarias testando pescados alternativos, minimizando los riesgos de déficits nutricionales en nuestros pacientes para mas información sobre este punto: Infante et al. Food protein-induced enterocolitis syndrome by fish: Not necessarily a restricted diet. Allergy. 2017;00:1-5.
Dado que las manifestaciones clínicas son exclusivamente gastrointestinales y la edad más frecuente de presentación es la infancia, el retraso diagnóstico o un diagnóstico erróneo suele ser habitual. La mayoría de los niños sufren mas de una reacción, en ocasiones grave y con necesidad de acudir a Urgencias, antes de que sean correctamente diagnosticados. Por ello es importante tener presente esta patología ante cuadros exclusivamente digestivos y con resolución en las siguientes 24 horas.
Para un mejor conocimiento de esta patología recomendamos la lectura de:
- International consensus guidelines for the diagnosis and management of food protein-induced enterocolitis syndrome: Executive summary-Workgroup Report of the Adverse Reactions to Foods Committee, American Academy of Allergy, Asthma and Immunology. Nowak-Wegryzn et al. J Allergy Clin Immunol. 2017 Apr;139(4):1111-1126.e4. doi: 10.1016/j.jaci.2016.12.966
- Food Protein-Induced Enterocolitis Syndrome. Nowak-Wegryzn A et al. J Investig Allergol Clin Immunol 2017;27(1):1-18. Doi: 10.18176/jiaci.0135.
Ambos artículos, de acceso libre, resumen de manera práctica y didáctica el conocimiento actual de FPIES. “Aquello que no se conoce no se diagnostica”
Sonsoles Infante Herrero. Médico Adjunto. Unidad de Alergia Pediátrica. Hospital General Universitario Gregorio Marañón. Madrid.