resultados de la búsqueda: asma/wp-content/uploads/logos/profesionales/aviso-importante/inicio/prensa/cme-jiaci
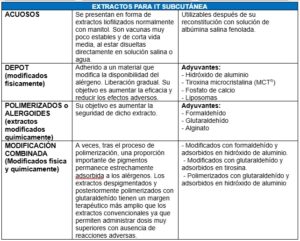
CLASIFICACIÓN DE LA IT SEGÚN SU FORMULACIÓN LA IMPORTANCIA DE LOS EXTRACTOS
La Organización Mundial de la Salud (OMS) define la Inmunoterapia (IT) con alergenos como el único tratamiento que puede alterar el curso natural de la patología alérgica y prevenir el desarrollo del asma en pacientes con rinitis alérgica. Es el único tratamiento dirigido a la causa de la patología, a diferencia de los tratamientos de los síntomas, siendo fundamental que los extractos de las vacunas sean de alta calidad para que sean efectivas.1
Es importante cuando administremos dichos tratamientos tener una noción básica de los tipos de vacunas específicas de alergia. Con este documento tratamos de mostrar una clasificación breve de los tipos de IT especifica de alergia que en este momento se utilizan en su uso clínico en los servicios de alergología de nuestro país.
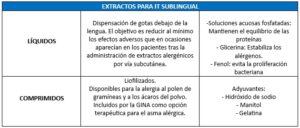
Los extractos para inmunoterapia subcutánea (ITSC) pueden ser acuosos, depot, polimerizados o modificación combinada. En la inmunoterapia sublingual (ITSL) la composición del extracto alergénico es la misma que en la ITSC, pero se modifica el excipiente. Los excipientes pueden ser líquidos o comprimidos liofilizados.
Se debe seguir las indicaciones realizadas por los laboratorios fabricantes en su forma de administración y las posibles modificaciones de la pauta que realice el clínico en atención a las características específicas de cada paciente.
Bibliografía:
- Abramson M, Puy R and Weiner J Inmunotherapy in Asthma; an update systematic review. Allergy 1999,54, 1022-1041.
El impacto emocional del diagnóstico de anafilaxia por alimentos en población infantil y cómo influye la ansiedad de los padres al transmitirla a sus hijos. Parte II: Consecuencias del diagnóstico y posibles estrategias de abordaje dirigidas a modificar la percepción familiar del mismo.
Tras la evaluación previa de los agentes agravantes y probables desencadenantes de sobrecarga psíquica familiar en torno a este diagnóstico (Parte I), abordaremos las consecuencias que se generan y las posibles herramientas de mejora.
Consecuencias frecuentemente generadas:
- Mayor sobreprotección y favoritismo hacia el hijo alérgico en contraposición a los demás. La obsesión e hiperpreocupación familiar derivan en mayor inseguridad a la hora de educar.
- Síndrome de alienación parental. Los hijos cuyos padres están separados o divorciados con una relación de hostilidad latente entre ellos, influye inexorablemente en los hijos. En ocasiones, una nueva reacción en el domicilio de uno de ellos es usado en contra por el otro progenitor, manipulando a veces lo sucedido y creando disputas por la custodia de la descendencia.
- Falta de confianza de los familiares sobre la capacidad de manejo de reacciones en la escuela. Incluso se llega a optar por un cambio de colegio por no disponer de protocolos de atención ante reacciones alérgicas. Aún hoy existen diferencias entre Comunidades Autónomas a pesar de la aprobación del “Documento de consenso sobre recomendaciones para una escolarización segura del alumnado alérgico a alimentos y/o látex”.
- Cuanto más comorbilidades alérgicas coincidan, peor. El estrés y la ansiedad sufrida no es exclusiva de la alergia alimentaria sino que es extrapolable a otras enfermedades alérgicas tales como la dermatitis atópica o el asma.
- Las transgresiones alimentarias, una mala evolución incluso un aumento de la IgE específica frente al alimento, se traducen en sentimientos de culpabilidad de los padres.
- Llama la atención que existan tantos casos en los que se prefiere seguir evitando el alimento por temor a la reproducción de una nueva reacción a pesar de haberse demostrado su tolerancia mediante una provocación oral controlada en medio hospitalario.
- Aislamiento y exclusión social de los niños alérgicos al comer en un lugar apartado en su centro escolar. Se infravalora cómo merma la autoestima de aquellos niños que son sometidos a esta diferencia.
- A pesar de todo esto, es sorprendente la madurez y el control que los niños tienen a una edad temprana a la hora de detectar qué alimentos tienen prohibidos, mostrando una gran responsabilidad y conciencia de su patología.
Por otro lado, a continuación pueden describirse una serie de intervenciones cuya intención final pretende reducir el miedo exagerado y mejorar la calidad de vida del paciente.
- Mostrar empatía, escuchar y asegurar que el paciente y su familia hayan comprendido toda la información dada.
- Necesidad de un correcto diagnóstico con el fin de conocer y no evitar innecesariamente grupos de alimentos enteros.
- Reforzar el optimismo en el núcleo familiar al conocer las instrucciones de evitación y entrenamiento previo para el manejo del uso del autoinyector de adrenalina en caso de un evento de anafilaxia.
- Consejos dietéticos para eludir el comportamiento neofóbico a la hora de introducir o rechazar alimentos nuevos por recelo, para así, evitar adquirir una relación aversiva con la comida.
- Un etiquetado alimentario correcto, conciso y claro.
- Talleres, encuentros, jornadas y campamentos organizados por iniciativa de las Asociaciones de pacientes.
- Informar, educar y formar a todos los miembros del entorno familiar, así como a educadores y personal de todos los centro educativos.
- Vivir el diagnóstico con normalidad sin bajar la guardia, evitando mostrar una tensión constante desmedida, encontrando el equilibrio entre obsesión y dejadez, asegurando siempre una protección adecuada.
Pese a las limitaciones de tiempo en las consultas, es importante que los médicos nos ganemos la confianza del paciente, lo que llevará siempre a un mejor cumplimiento de los consejos y tratamientos que se prescriban y una mayor seguridad para el paciente ante los potenciales riesgos de sufrir una nueva reacción.
En conclusión, intentemos mirar a los ojos al paciente y a su familia y sentar una buena comunicación que profundice en la empatía, la transferencia, abarque los aspectos emocionales y establezca esas relaciones humanas; pues no debemos olvidar que el médico trata enfermos, no simplemente enfermedades.
Dra. Talía María de Vicente Jiménez
Hospital Universitario Ruber Juan Bravo, Madrid
Comité de Alergia infantil SEAIC – Grupo de interés anafilaxia
Nuevos horizontes en la inflamación alérgica para explicar los fenotipos graves de alergia
En las últimas décadas, la prevalencia y la complejidad de las patologías alérgicas han aumentado significativamente. Este incremento se observa no solo en el número de pacientes, sino también en la aparición de casos con perfiles complejos, como los pacientes polisensibilizados, aquellos con remodelado epitelial y quienes muestran una respuesta insuficiente a los tratamientos convencionales. El manejo de estos pacientes representa un desafío para los especialistas en alergología (1).
Entre ellos, un grupo considerable presenta formas graves de alergia. La gravedad no se limita únicamente a aquellos que desarrollan reacciones anafilácticas, que representan un riesgo de vida evidente, sino también a aquellos que experimentan reacciones exacerbadas, como en el caso del asma alérgico grave, caracterizado por su difícil control y alta morbilidad (1). Nuestro grupo de investigación lleva más de una década estudiando los mecanismos subyacentes a estos fenotipos graves de alergia con un doble objetivo: 1) Identificar potenciales dianas terapéuticas para el manejo y control de estos pacientes y 2) la identificación y clasificación de estos pacientes.
Son pacientes que por sus características no responden a la mayoría de los tratamientos disponibles, que no suelen tolerar el tratamiento con AIT, tiene una baja calidad de vida y que, además, al tratarse de pacientes crónicos con muchos años de evolución suponen una importante carga económica para el Sistema Nacional de Salud.
Las características geográficas y climatológicas de nuestro país han permitido el estudio detallado de perfiles graves a lo largo de la geografía española. En Extremadura existe un porcentaje significativo de pacientes con alergia al polen de gramíneas que desarrollan reacciones graves a profilina (2); en Córdoba pacientes con alergia al polen de olivo sensibilizados a alergenos menores como Ole e 7 (3) o en las Islas Canarias, pacientes alérgicos a ácaros que además desarrollan reacciones graves (4) al entrar en contacto con harinas contaminadas con ácaros. Todos estos fenotipos alérgicos comparten características comunes: una respuesta inflamatoria persistente y exacerbada.
La inflamación persistente y no resuelta es un factor subyacente común observado en varias enfermedades humanas aparentemente no relacionadas, incluidas las enfermedades cardiovasculares y neurodegenerativas (5).
Algunos de los mecanismos asociados con la respuesta inflamatoria y que hemos demostrado en pacientes con alergia respiratoria grave son: Metabolismo de Warburg, aumento del metabolismo de los esfingolípidos y lisofosfolipidos, potenciación de las células T efectoras, desregulación de las células T reguladoras y cambios en las características biológicas de las plaquetas (4, 6, 7,8).
Estos hallazgos no solo abren nuevas vías de investigación en el campo de la alergia, facilitando una mejor comprensión de los procesos en estos pacientes, sino que también son relevantes para entender mecanismos subyacentes en otras patologías inflamatorias, como la artritis reumatoide o incluso la esclerosis múltiple, que comparten algunas de estas características inflamatorias. Es por este motivo que en España contamos con la Red de Enfermedades Inflamatorias (REI), financiada por el ISCII, que se dedica a la identificación y traslación de biomarcadores dirigidos a implantar estrategias de medicina personalizada en patologías inflamatorias, incluyendo las alérgicas. Su objetivo es proporcionar nuevas herramientas a los profesional para el tratamiento de estos pacientes y optimizar el uso de recursos de forma efectiva.
- Clin Exp Allergy. 2024 Aug;54(8):550-584. doi: 10.1111/cea.14517.
- J Allergy Clin Immunol. 2019 Feb;143(2):681-690.e1. doi: 10.1016/j.jaci.2018.03.013.
- 2019 Nov;74(11):2261-2265. doi: 10.1111/all.13860
- 2022 Jun;77(6):1772-1785. doi: 10.1111/all.15192
- Nat Rev Immunol . 2021 Nov;21(11):739-751. doi: 10.1038/s41577-021-00538-7
- 2018 Nov;73(11):2137-2149. doi: 10.1111/all.13563.
- 2023 May;78(5):1319-1332. doi: 10.1111/all.15621.
- Int J Mol Sci. 2024 Aug 30;25(17):9425. doi: 10.3390/ijms25179425
Día internacional de concienciación de la Enterocolitis Inducida por Proteínas de la Dieta (FPIES).
El pasado 4 de mayo se celebró el día de Star Wars (May the 4th) que coincidió con el día internacional de concienciación de la Enterocolitis Inducida por Proteínas de la Dieta (FPIES).
La FPIES es una alergia a alimentos no mediada por IgE, que típicamente comienza en la infancia, y que se caracteriza por vómitos repetidos, prolongados en el tiempo, que comienzan entre 1 y 4 horas tras la ingesta del alimento y que a menudo se acompañan de decaimiento, letargia o palidez y deposiciones diarreicas.
Los datos epidemiológicos referentes a esta enfermedad son escasos y variables, esto es debido a que, hasta finales de los años 70 no se había reconocido ni definido formalmente este síndrome y también a que no ha recibido una codificación adecuada hasta octubre de 2015 cuando se implementó el código K52.2 en la décima revisión de la Clasificación Internacional de las Enfermedades (CIE-10).
El diagnóstico de FPIES se basa fundamentalmente en la presencia de síntomas característicos que mejoran tras la retirada del alimento causal de la dieta. Estos criterios se han ido modificando según ha ido avanzando el conocimiento y reconocimiento de esta enfermedad. Actualmente están en vigor los propuestos por el Consenso Internacional para el Diagnóstico y Manejo de la Enterocolitis Inducida por Proteínas de la Dieta, elaborado por el grupo de trabajo de reacciones adversas a alimento de la Academia Americana de Alergia, Asma e Inmunología (AAAAI).
Actualmente se reconocen dos presentaciones clínicas:
- FPIES aguda.- Que se manifiesta por los síntomas típicos previamente mencionados.
- FPIES crónica.- Peor caracterizada que la FPIES aguda, descrita fundamentalmente en lactantes menores de 4 meses alimentados con fórmula adaptada de proteínas de leche de vaca o de soja. Las manifestaciones clínicas incluyen vómitos intermitentes, diarrea acuosa y fallo de medro. Los síntomas se producen a lo largo de varios días o semanas y no tienen una clara relación causal con el alimento.
Cualquier alimento es susceptible de producir FPIES, los alimentos más frecuentemente implicados son las proteínas de leche de vaca, y en nuestro medio el pescado. El alimento implicado varia en función de la localización geográfica y no resultan extrapolables las series anglosajonas o japonesas publicadas. En el área mediterránea no es tan frecuente la asociación de FPIES por leche de vaca y la FPIES por soja, por lo que la evitación de este último alimento es discutible y debe ser evaluarse de manera individual. En cuanto a los alimentos sólidos, el pescado es si duda el principal agente causal de FPIES en el área mediterránea. En estos casos se pueden evitar dietas restrictivas innecesarias testando pescados alternativos, minimizando los riesgos de déficits nutricionales en nuestros pacientes para mas información sobre este punto: Infante et al. Food protein-induced enterocolitis syndrome by fish: Not necessarily a restricted diet. Allergy. 2017;00:1-5.
Dado que las manifestaciones clínicas son exclusivamente gastrointestinales y la edad más frecuente de presentación es la infancia, el retraso diagnóstico o un diagnóstico erróneo suele ser habitual. La mayoría de los niños sufren mas de una reacción, en ocasiones grave y con necesidad de acudir a Urgencias, antes de que sean correctamente diagnosticados. Por ello es importante tener presente esta patología ante cuadros exclusivamente digestivos y con resolución en las siguientes 24 horas.
Para un mejor conocimiento de esta patología recomendamos la lectura de:
- International consensus guidelines for the diagnosis and management of food protein-induced enterocolitis syndrome: Executive summary-Workgroup Report of the Adverse Reactions to Foods Committee, American Academy of Allergy, Asthma and Immunology. Nowak-Wegryzn et al. J Allergy Clin Immunol. 2017 Apr;139(4):1111-1126.e4. doi: 10.1016/j.jaci.2016.12.966
- Food Protein-Induced Enterocolitis Syndrome. Nowak-Wegryzn A et al. J Investig Allergol Clin Immunol 2017;27(1):1-18. Doi: 10.18176/jiaci.0135.
Ambos artículos, de acceso libre, resumen de manera práctica y didáctica el conocimiento actual de FPIES. “Aquello que no se conoce no se diagnostica”
Sonsoles Infante Herrero. Médico Adjunto. Unidad de Alergia Pediátrica. Hospital General Universitario Gregorio Marañón. Madrid.
Alergología en España y la Unión Europea
La Alergología es una especialidad médica oficialmente reconocida en España por los Ministerios de Sanidad, Política Social e Igualdad y de Educación.
Se entiende por Alergología la especialidad médica que comprende el conocimiento, diagnóstico y tratamiento de la patología producida por mecanismos inmunológicos, con las técnicas que le son propias. El Programa Oficial de la especialidad vigente se publicó en el BOE número 241, de lunes 9 de octubre de 2006.
Para acceder a la formación especializada en Alergología son requisitos previos imprescindibles ser licenciado en Medicina y obtener plaza en la convocatoria del examen MIR.
El alergólogo es un médico especializado en Alergología y por tanto preparado para prevenir, diagnosticar y tratar las enfermedades alérgicas y educar a pacientes y familiares sobre las mismas. Es importante resaltar que el alergólogo recibe formación y acumula experiencia en enfermedades alérgicas tanto en pacientes pediátricos como en adultos.
El alergólogo está capacitado para evaluar los diferentes aspectos de las enfermedades alérgicas que pueden afectar a distintos sistemas del organismo (piel, aparato digestivo, aparato respiratorio, sistema cardiovascular, etc). Es frecuente que un mismo paciente presente rinitis, conjuntivitis, asma, dermatitis y alergia alimentaria. El alergólogo es competente para realizar un diagnóstico y tratamiento integral.
En el momento actual la especialidad médica de Alergología existe como especialidad completa en 14 países de la Unión Europea (Chequia, Chipre, Eslovaquia, España, Grecia, Holanda, Italia, Lituania, Luxemburgo, Portugal, Reino Unido, Rumania, Suecia y Suiza). Además se reconoce como subespecialidad en otros 7 países (Alemania, Estonia, Finlandia, Francia, Hungría, Polonia y Turquía).
En relación con el proyecto de troncalidad, la Alergología se incluirá en el denominado tronco médico y se mantendrán las competencias de la especialidad.
Fuente: Comisión Nacional de la Especialidad de Alergología
» Título de Alergólogo Europeo
![]() Orden 3081/2006: Programa Oficial de la Especialidad de Alergología (6768 descargas )
Orden 3081/2006: Programa Oficial de la Especialidad de Alergología (6768 descargas )
Simposio SEAIC 2017
La contaminación es un factor clave en el incremento actual de las enfermedades alérgicas. Del 26 al 28 de octubre se celebra en Murcia el Simposio Internacional de Aerobiología, Contaminación y Cambio Climático de la SEAIC con la participación de casi mil alergólogos nacionales e internacionales.
![]() Nota de prensa: Simposio Murcia 2017 (15524 descargas )
Nota de prensa: Simposio Murcia 2017 (15524 descargas )
![]() Nota de prensa: Alergia y contaminación (12082 descargas )
Nota de prensa: Alergia y contaminación (12082 descargas )
Symposium de Alergia a Medicamentos
Notas de prensa del Symposium Internacional de Alergia a Medicamentos, celebrado en Logroño del 22 al 24 de octubre de 2009.
Disponibles en la Sala de Prensa.
Federación de Asociaciones Nacionales de Alergia a Alimentos- Federación ANAA
Estimados socios,
El pasado 17 de septiembre, se constituyó en Madrid la Federación de Asociaciones Nacionales de Alergia a Alimentos – Federación ANAA – para coordinar esfuerzos y proyectos de varias asociaciones de alergia a alimentos.
En el siguiente enlace podéis leer la Nota de Prensa adjunta.
Muchas Gracias.
CYNA 2015
Se adjunta la nota de prensa que contiene los aspectos más sobresalientes que quieren transmitir los ponentes invitados a la reunión CYNA.
XXX Congreso SEAIC
Uno de cada cinco niños tiene alergia. El buen control de las enfermedades alérgicas, que en niños se dan de forma simultánea con frecuencia, pasa por acudir a la consulta del alergólogo ante los primeros síntomas, sea cual sea la edad del afectado.
![]() Nota de prensa: XXX Congreso SEAIC (7546 descargas )
Nota de prensa: XXX Congreso SEAIC (7546 descargas )
![]() Nota de prensa: alergia respiratoria (7151 descargas )
Nota de prensa: alergia respiratoria (7151 descargas )
Comunicado Seguridad de las Pruebas Cutáneas
En relación con el desafortunado suceso ocurrido en el Hospital Clínico de Valencia el pasado 10 de Julio, la Junta Directiva de la Sociedad Española de Alergología e Inmunología Clínica estima conveniente comunicar la siguiente Nota de Prensa acerca de la Seguridad de las Pruebas Cutáneas. Así como dar su más sentido pésame a los padres, familiares y allegados de la menor fallecida dicho día.
![]() Comunicado de Prensa Oficial sobre Seguridad de Pruebas Alérgicas Cutáneas (11086 descargas )
Comunicado de Prensa Oficial sobre Seguridad de Pruebas Alérgicas Cutáneas (11086 descargas )
Semana Mundial de la Alergia
Apreciados socios:
Del 4 al 11 de abril nos sumamos a la celebración de la Semana Mundial de la Alergia organizada por la Organización Mundial de la Alergia .
Os adjuntamos la nota de prensa, así como carteles y una encuesta para rellenar en papel, que podéis pegar en vuestras consultas/oficinas. Las encuestas que la gente os rellene en papel nos las podéis mandar escaneadas a redesocialesseaic@gmail.com
Además, la encuesta se puede contestar electrónicamente a través del siguietne enlace que os invitamos a compartir: https://goo.gl/rIxA6t .
Una vez finalizada la Semana, analizaremos todas las propuestas y las publicaremos a través de nuestras resdes sociales.
Por otro lado, podéis participar a través de Twitter usando el Hastag #CclimaticoyAlergia y escribiendo sobre cómo creéis que afecta el cambio climático a las alergias. Os animamos igualmente a que os grabéis un mini-vídeo diciendo vuestro nombre (opcional) y a continuación «mi propuesta para combatir el cambio climático es…» formuléis vuestra propuesta y lo subáis mencionando el Twitter de la SEAIC @SEAIC_Alergia o que lo subáis al Facebook SEAIC .
También tendremos 5 sesiones de TweetChat, una cada día de lunes a viernes, de lo cual os iremos informando con horarios.
Para ello, basta que os conectéis con vuestra cuenta de Twitter añadiendo el Hastag #CclimaticoyAlergia y mencionando @SEAIC_Alergia.
Esperamos que os animéis a participar de manera activa en este evento.
Un cordial saludo,
Dra. Ángela Meijide Calderón
Secretaria del Comité de Comunicación de la SEAIC
![]() NOTA DE PRENSA SEMANA MUNDIAL DE LA ALERGIA (3994 descargas )
NOTA DE PRENSA SEMANA MUNDIAL DE LA ALERGIA (3994 descargas )
![]() POSTER SEMANA MUNDIAL DE LA ALERGIA (2601 descargas )
POSTER SEMANA MUNDIAL DE LA ALERGIA (2601 descargas )
![]() DIBUJO Y ENCUESTA SEMANA MUNDIAL DE LA ALERGIA (2360 descargas )
DIBUJO Y ENCUESTA SEMANA MUNDIAL DE LA ALERGIA (2360 descargas )
Seminarios Web COVID-19
Fármacos biológicos y unidades de asma grave frente a la pandemia: Afrontando un nuevo reto
El próximo seminario web se titula “Fármacos biológicos y unidades de asma grave frente a la pandemia: Afrontando un nuevo reto”, y se podrá seguir a través de esta página el día 18 de junio de 18:30 a 20:00 h.
Queremos agradecer la colaboración técnica de Sanofi Genzyme en la realización de esta sesión científica.

Actividades de interés
Estimados socios:
Os informamos de dos asuntos científicos que pueden resultar de vuestro interés:
1º La sección de ORL de la EAACI organiza a finales de Agosto una reunión sobre rinitis, en Málaga, en la que participa como co-chair y speaker nuestra compañera Carmen Rondón: 1st Symposium of Clinical Cases in Allergic Rhinitis (www.c2ar.org)
2º El Comité de Asma está trabajando en un proyecto conjunto con SEPAR, proyecto ABANICO (Actitudes y Barreras en el Asma No Inicialmente COntrolada). Este proyecto pretende recoger en una encuesta con la participación más amplia posible, la actividad habitual de los alergólogos y neumólogos ante pacientes con asma no controlada. El estudio tiene el aval de SEPAR y SEAIC. En el tarjetón adjunto tenéis los datos de acceso a la encuesta y una carta explicativa del proyecto.
Histórico de congresos y simposios
En 1949, un año después de su fundación, la Sociedad celebró el primer congreso Nacional de Alergia en el Hospital Provincial de Madrid (actual Centro de Arte Reina Sofía). A partir de entonces se han celebrado congresos nacionales cada tres o cuatro años. A partir de 1978 la periodicidad pasa a ser bienal.
Actualmente de forma anual se celebran Congresos y Simposios (de forma consecutiva) para que todos los alergólogos puedan actualizarse en esta especialidad.
CONGRESOS
2021: 33º Congreso Nacional de la Sociedad Española de Alergología e Inmunología Clínica 2020 - Zaragoza.
2020: 32º Congreso Virtual de la Sociedad Española de Alergología e Inmunología Clínica 2020.
2018: XXXI Congreso Nacional de la SEAIC - Valencia
2016: XXX Congreso Nacional de la SEAIC - San Sebastián
2014: XXIX Congreso Nacional de la SEAIC - Salamanca
2012: XXVIII Congreso Nacional de la SEAIC - Pamplona
2010: XXVII Congreso Nacional de la SEAIC - Madrid
2008: XXVI Congreso Nacional de la SEAIC - Bilbao
2006: XXV Congreso Nacional de la SEAIC - Valencia
2004: XXIV Congreso Nacional de la SEAIC - Marbella
2002: XXIII Congreso Nacional de la SEAIC - Madrid
2000: XXII Congreso Nacional de la SEAIC - Pamplona
1998: XXI Congreso Nacional de la SEAIC - Barcelona
1996: XX Congreso Nacional de la SEAIC - Granada
1994: XIX Congreso Nacional de la SEAIC - Santa Cruz de Tenerife
1992: XVIII Congreso Nacional de la SEAIC - Sevilla
1990: XVII Congreso Nacional de la SEAIC - Valencia
1988: XVI Congreso Nacional de la SEAIC - Murcia
1986: XV Congreso Nacional de la SEAIC - Madrid
1984: XIV Congreso Nacional de la SEAIC - Santiago de Compostela
1982: XIII Congreso Nacional de la SEAIC - Sevilla
1980: XII Congreso Nacional de la SEAIC - Palma de Mallorca
1978: XI Congreso Nacional de la SEAIC - Las Palmas de Gran Canaria
1975: X Congreso Nacional de la SEAIC - Granada
1972: IX Congreso Nacional de la SEA - Zaragoza
1969: VIII Congreso Nacional de la SEA - Valencia
1966: VII Congreso Nacional de la SEA - Palma de Mallorca
1962: VI Congreso Nacional de la SEA - Oporto(Reunión conjunta con la Sociedad Portuguesa de Alergia)
1959: V Congreso Nacional de la SEA - Salamanca1956IV Congreso Nacional de la SEA - Barcelona
1954: III Congreso Nacional de la SEA - Santa Cruz de Tenerife
1951: II Congreso Nacional de la SEA - Sevilla
1949: I Congreso Nacional de la SEA - Madrid
SIMPOSIOS
2024: Simposio Internacional de "Enfermedades Alérgicas de Riesgo Vital", Bilbao.
2019: Simposio Internacional. "Avances y Perspectivas en Alergia Cutánea e Inmunología", Gran Canaria.
2017: Symposium Internacional de "Aerobiología, Contaminación y Cambio Climático", Murcia.
2015: Symposium Internacional de "Vía Respiratoria Única", Sevilla.
2013: Symposium Internacional de "Alergia a Himenópteros", Granada.
2011: Symposium Internacional de "Alergia Alimentaria" / «100 años de Inmunoterapia» Barcelona.
2009: Symposium Internacional de “Alergia a medicamentos”, Logroño.
2007: Symposium Internacional de “Alergia cutánea” Santander.
2005: Symposium Internacional de “Rinoconjuntivitis” Sevilla.
2003: Symposium Internacional “Aerobiología y Polinosis”, Zaragoza.
2001: Symposium Internacional de “Alergia a alimentos”, Bilbao.
1999: Symposium Internacional 50º Aniversario de la SEAIC, La Coruña.
1997: Symposium Internacional sobre “Reacciones adversas a fármacos con base inmunológica” Puerto de Santamaría (Cádiz)
1995: Symposium Internacional de “Asma bronquial” Barcelona.
1993: Symposium de “Inmunoterapia” Torremolinos (Málaga).
1991: Symposium de “Asma bronquial” Cáceres.
1989: Symposium de “Inmunoterapia” Madrid.
1989: Symposium de “Alergia a medicamentos” Palma de Mallorca.
1987 : Symposium de “Provocaciones bronquiales no inhalativas” Madrid.
1985: Symposium de “Alergia ocupacional”, Sevilla.
1983: Symposium de “Alergia a medicamentos”, Palma de Mallorca.
1977: Symposium de “Alergia a medicamentos”, Benidorm (Alicante).
1974: Symposium de “Mecanismos efectores de las reacciones alérgicas”, Madrid.
1974: Symposium de “Asma bronquial”, Palma de Mallorca.
1971: Symposium de “Alergia a medicamentos”, Benidorm (Alicante).
Nuevos horizontes en la alergia a alimentos: el rol de los biológicos
La prevalencia de alergia a alimentos ha ido en aumento en las últimas décadas tanto en España como a nivel global, hasta hace unos años no existía otra recomendación más que la de evitar el alimento al que el paciente es alérgico, lo cual en ocasiones lleva a una dieta muy restrictiva y un empeoramiento en la calidad de vida. Por lo tanto, existe la necesidad de ofrecer nuevos tratamientos más allá de las dietas de evitación.
Una alternativa de tratamiento en auge es la inmunoterapia oral (ITO), la cual consiste en administrar dosis crecientes del alimento al que el paciente es alérgico para aumentar su tolerancia. Esta es generalmente efectiva, pero tiene varias limitaciones como la larga duración del tratamiento durante el cual se pueden presentar reacciones graves y otros efectos adversos, ser específica para cada alimento, no estar estandarizada y no estar disponible en todos los centros ni para todos los alimentos.
Otra alternativa emergente en la alergia a alimentos es el uso de fármacos biológicos. Un fármaco biológico es un medicamento producido a partir de organismos vivos o componentes de estos, como células, tejidos, proteínas o anticuerpos. Estos medicamentos están diseñados para actuar sobre procesos biológicos específicos. Ejemplos comunes incluyen vacunas, hormonas y moduladores inmunitarios. En el campo de la alergología se dirigen contra moléculas concretas de la respuesta inmune de tipo alérgico, es por este motivo que los fármacos biológicos han revolucionado el manejo de enfermedades alérgicas e inflamatorias como el asma, urticaria y la dermatitis atópica, especialmente en casos severos que no responden a terapias convencionales y se muestran prometedores en el tratamiento de alergia alimentaria.
Una aplicación destacada es el uso del biológico Omalizumab, que bloquea la IgE, utilizado desde hace años en asma y urticaria y recientemente aprobado por la FDA para reducir las reacciones alérgicas a alimentos en pacientes con múltiples alergias alimentarias (febrero de 2024), basado en estudios como el OUTMATCH. Aunque no está aprobado específicamente para su uso en combinación con la ITO, múltiples ensayos clínicos han explorado esta combinación con resultados alentadores. Incluso consensos de expertos recomiendan el uso de Omalizumab como adyuvante de la ITO. Esta combinación permitiría aumentar las dosis del alimento en ITO de manera más rápida y segura.
Otro biológico en investigación en alergia alimentaria es el Dupilumab que bloquea ciertas moléculas que participan en la señalización de la respuesta alérgica (IL4 e IL13) y que cuenta ya con eficacia demostrada en múltiples patologías alérgicas como dermatitis atópica, asma grave, poliposis nasosinusal y este mes de noviembre ha sido aprobado por la EMA como el primer y único tratamiento biológico para la esofagitis eosinofílica en pacientes de >1 año de edad. En alergia alimentaria su uso sólo o en combinación con ITO aún está en etapas iniciales de investigación, pero los resultados preliminares son prometedores.
Actualmente están en investigación varios fármacos biológicos dirigidos frente a diferentes moléculas involucradas en la respuesta alérgica y su posible uso en alergia alimentaria, sin embargo, se encuentran todavía en etapas preliminares.
El desarrollo de terapias biológicas ofrece esperanza para muchos pacientes que hasta hace poco no tenían opciones viables pero hace falta más investigación para optimizar su aplicación y establecer guías clínicas claras.
María Carabel Lahera. Clínica Universidad de Navarra (Madrid).
Rosialzira Vera Berrios. Hospital Clínico San Carlos, IdISSC (Madrid).
Bibliografía:
Mutarelli A, Giavina-Bianchi B, Arasi S, Cafarotti A, Fiocchi A. Biologicals in IgE-mediated food allergy. Curr Opin Allergy Clin Immunol. 2023 Jun 1;23(3):205-209. doi: 10.1097/ACI.0000000000000900. Epub 2023 Mar 28. PMID: 37185824.
Sindher SB, Hillier C, Anderson B, Long A, Chinthrajah RS. Treatment of food allergy: Oral immunotherapy, biologics, and beyond. Ann Allergy Asthma Immunol. 2023 Jul;131(1):29-36. doi: 10.1016/j.anai.2023.04.023. Epub 2023 Apr 25. PMID: 37100276; PMCID: PMC10330596.
Sindher SB, Fiocchi A, Zuberbier T, Arasi S, Wood RA, Chinthrajah RS. The Role of Biologics in the Treatment of Food Allergy. J Allergy Clin Immunol Pract. 2024 Mar;12(3):562-568. doi: 10.1016/j.jaip.2023.11.032. Epub 2023 Nov 25. PMID: 38013157; PMCID: PMC11104487.
Wood RA, Chinthrajah RS, Rudman Spergel AK, Babineau DC, Sicherer SH, Kim EH, Shreffler WG, Jones SM, Leung DYM, Vickery BP, Bird JA, Spergel JM, Kulis M, Iqbal A, Kaufman D, Umetsu DT, Ligueros-Saylan M, Uddin A, Fogel RB, Lussier S, Mudd K, Poyser J, MacPhee M, Veri M, Davidson W, Hamrah S, Long A, Togias A; OUtMATCH study team. Protocol design and synopsis: Omalizumab as Monotherapy and as Adjunct Therapy to Multiallergen OIT in Children and Adults with Food Allergy (OUtMATCH). J Allergy Clin Immunol Glob. 2022 Jul 21;1(4):225-232. doi: 10.1016/j.jacig.2022.05.006. PMID: 37779534; PMCID: PMC10509974.
Zuberbier T, Muraro A, Nurmatov U, Arasi S, Stevanovic K, Anagnostou A, Bonaguro R, Chinthrajah S, Lack G, Fiocchi A, Le TM, Turner P, Lozano MA, Angier E, Barni S, Bégin P, Ballmer-Weber B, Cardona V, Bindslev-Jensen C, Cianferoni A, de Jong N, de Silva D, Deschildre A, Galvin AD, Ebisawa M, Fleischer DM, Gerdts J, Giovannini M, Gradman J, Halken S, Arshad SH, Khaleva E, Lau S, Loh R, Mäkelä MJ, Marchisotto MJ, Morandini L, Mortz CG, Nilsson C, Nowak-Wegrzyn A, Podestà M, Poulsen LK, Roberts G, Rodríguez Del Río P, Sampson HA, Sánchez A, Schnadt S, Smith PK, Szajewska H, Mitrevska NT, Toniolo A, Venter C, Warner A, Wong GWK, Wood R, Worm M. GA2LEN ANACARE consensus statement: Potential of omalizumab in food allergy management. Clin Transl Allergy. 2024 Nov;14(11):e70002. doi: 10.1002/clt2.70002. PMID: 39506193; PMCID: PMC11540805.
Por un cielo más seguro
La alergia es un problema de salud pública de que afecta a más de 150 millones de personas en Europa y su prevalencia va en aumento, sobre todo, en la población más joven. De todas ellas, la alergia alimentaria se sitúa como una de las alergias más frecuentes con más de 17 millones de europeos afectados, siendo de dos millones en España.
Las enfermedades alérgicas afectan en gran medida la calidad de vida de los pacientes que las padecen, limitando las actividades diarias como comer en un restaurante, ir a una fiesta o viajar, especialmente en avión por el miedo derivado de sufrir una reacción alérgica, por problemas relacionados con el transporte de su medicación o por no recibir una atención adecuada por parte del personal de la aerolínea.
Cada año, las compañías aéreas transportan en todo el mundo alrededor de 2,75 billones de pasajeros1. Muchas de estas personas padecen de enfermedades crónicas (cardiopatías, enfermedades neurológicas, enfermedades respiratorias o alérgicas) y viajar en avión supone pone un riesgo de padecer alguna emergencia médica durante el vuelo. En otras ocasiones, las urgencias médicas son incidentes que debutan de nuevo durante el viaje.
Cada año se producen hasta 44.000 emergencias médicas en vuelo, y los datos sugieren que alrededor del 17% de estos casos se transfieren a un hospital y el 4% resulta en hospitalización o muerte 1.
Las emergencias médicas en vuelo ocurren en 1 de cada 11.000 pasajeros2 o en 1 de cada 604 vuelos 3. Se proponen varias razones para explicar la incidencia de eventos médicos y alérgicos durante los vuelos. Los eventos médicos más comunes en vuelo incluyen síncope, problemas gastrointestinales y cardíacos 3,4,5.
Las reacciones alérgicas son responsables del 2-4% de todos los problemas médicos que suceden en los vuelos. Las reacciones alérgicas fueron la séptima causa más frecuente de problemas médicos y las manifestaciones dermatológicas, incluidas las erupciones cutáneas, la novena causa más común. Un análisis reciente de datos de reclamaciones a seguros de compañías médicas, reveló que éstos reclamaciones de seguro de salud por anafilaxia por alergia alimentaria habían aumentado un 377% y que los adultos requirieron atención para aproximadamente en un tercio de estos reclamaciones 6.
Existen varios factores relevantes que pueden afectar a los pacientes con enfermedades alérgicas y respiratorias cuando se viaja en avión:
-La disminución de la concentración de oxígeno en la cabina: hasta de un 25-30% más baja que al nivel del mar produciendo una ligera disminución de la concentración de oxígeno en la sangre, que va del 92 al 95%, seguida de hiperventilación compensatoria y taquicardia 7 .
-La sequedad atmosférica de la cabina entre 6 al 18% también puede irritar las membranas mucosas de la boca y el tracto respiratorio superior8 .
-La forma más común en que se desencadenan las alergias alimentarias es la ingesta del alérgeno, pero existen otras vías de exposición como el contacto con la piel o las mucosas o inhalar partículas. El hecho de que la cabina sea un habitáculo cerrado, favorece que las reacciones alérgicas que se producen por inhalación, se agraven en este medio de transporte.
En la actualidad se desconoce la incidencia real de las reacciones anafilácticas durante los vuelos porque en muchas ocasiones los síntomas no son reconocidos, porque no existen registros de las mismos o porque el paciente ha usado mediación de rescate sin notificarlo a personal de la aerolínea.
Las compañías aéreas reportan que las exacerbaciones de asma representan la patología más común y potencialmente más peligrosa para la vida durante los vuelos1. Los síntomas alérgicos más frecuentes documentados son las reacciones cutáneas (urticaria y angioedema) , respiratorias y con menor frecuencia la anafilaxia.
Las reacciones anafilácticas en los aviones se desencadenan con mayor frecuencia por alimentos, especialmente frutos secos. En segundo lugar, los medicamentos y exposición a epitelios también pueden ser causar reacciones alérgicas y muy raramente la causa son las picaduras de insectos o un insecticida en aerosol9.
Las reacciones anafilácticas inducidas por alimentos son cada vez más frecuentes. Las estrategias para reducir el riesgo de estás reacciones durante el viaje incluye la planificación temprana del viaje en avión, solicitando un informe por parte del médico alergólogo sobre las medidas preventivas a tomar y tratamiento que se debe administrar el paciente en caso de reacción durante el vuelo.
El Comité de Alergia a Himenópteros ha confeccionado un documento en diferentes idiomas ( castellano, inglés y francés) para acreditar la necesidad de portar adrenalina en medios de transporte (avión, tren, barco)10, éstos documentos están disponible en la pagina web de la Sociedad Española de Alergia e Inmunología Clínica (SEAIC) Descargar aquí
Por otra parte, también se recomienda consultar las dudas a los departamentos médicos de la aerolínea en las que se viajan. Cada aerolínea diseña sus propios planes para prevenir las reacciones alérgicas durante el viaje, como, por ejemplo:
-Posibilidad de identificar al paciente en el momento de la reserva de avión para poder elegir en el catering menú libre de alérgenos
-Permitir embarque prioritario, para limpiar e inspeccionar el asiento y alrededores
-Protocolo de limpieza de asientos y bandejas en “zona de amortiguamiento “(3 asientos antes y 3 asientos después del pasajero)
-Evitar almohadas o mantas
-Anuncios para informar al resto de pasajeros que viajan personas alérgicas
-Evitar refrigerios gratuitos con frutos secos (especialmente cacahuete y nuez)
-Recolocación del pasajero alérgico a zonas más seguras si se detecta algún posible alérgeno cercano al pasajero alérgico
-Maquinas desinfectantes de manos
Sin embargo, no hay medidas generales ni estandarizadas para hacerlo y cada operador tiene sus propias recomendaciones, llegando a ser difícil su implantación ya que pueden causar molestias a algunos pasajeros que sean reacios a cumplirlas y dar lugar a mayores costes de viaje a las aerolíneas. Por otra parte, hay compañías aéreas que ni siquiera contemplan ninguna medida, lo que volar en esas compañías se convierte en una situación angustiosa y peligrosa para el paciente alérgico.
Si finalmente las medidas preventivas fracasaran y se produce una reacción alérgica, la tripulación de la aerolínea debe contactar inmediatamente con cualquier médico que se encuentre a bordo para determinar qué tratamiento debe instituirse y si el avión debe desviarse al aeropuerto más cercano. La frecuencia desviación de aviones por razones médicas, ocurren en torno al 4,5%.
Además de los kits médicos a bordo y la capacitación especial de la tripulación en el manejo de emergencias médicas, las aerolíneas pueden tener acceso remoto a servicios médicos que pueden monitorear y dar instrucciones para el mejor tratamiento hasta que el avión llegue a un lugar donde el pasajero pueda ser tratado adecuadamente 1.
El tratamiento de urgencias médicas que debe llevar una aerolínea, es un aspecto de vital importancia, pero a menudo los recursos médicos para tratar emergencias alérgicas durante un vuelo son escasos. Los medicamentos que contiene el kit médico varían de unas compañías a otras y en ocasiones las aerolíneas no disponen de la medicación básica.
En Estados Unidos, la Administración Federal de Aviación requiere la inclusión de epinefrina en los kits médicos que se llevan a bordo11. Estos kits médicos de emergencia generalmente contienen los siguientes medicamentos 12:
- Epinefrina acuosa (adrenalina) 1: 10000 y dilución 1: 1000.
- Albuterol (salbutamol) para nebulización.
- Broncodilatador inhalador de aerosol.
- Cortisol (hidrocortisona).
- Antihistamínicos orales e inyectables (comúnmente difenhidramina).
Una recomendación de un grupo de expertos de la Organización Mundial de Alergia (WAO) para el tratamiento en vuelos de una reacción anafiláctica y exacerbaciones de asma, son 1:
1.-Para crisis asmáticas, broncodilatador inhalado y oxígeno. Hay que considerar un corticosteroide oral, intramuscular o intravenoso para síntomas moderados a severos y epinefrina intramuscular para síntomas severos.
2.- Para reacciones alérgicas sistémicas leve, moderada y severa, adrenalina intramuscular 0.01 mg / kg hasta 0.5 mg de solución 1: 1000 IM en el muslo lateral anterior. Repita según sea necesario.
El uso de los viales de adrenalina, requieren una experiencia médica para pautar la dosis correcta y administrar este medicamento que salva vidas, por lo que finalmente, están ampollas, son una barrera para su uso. Los autoinyectores de adrenalina (AIA) son fáciles de usar, así que se ha propuesto reemplazar las ampollas de epinefrina del kit de emergencia de los aviones por AIA.
Existen estudios en los que se ha analizado lo que supondría llevar a cabo este cambio en la presentación de la adrenalina, llegando a la conclusión que equipar todos los aviones comerciales con autoinyectores cuesta 2,470,422 dólares / año (0.08 dólares / pasajero en riesgo), cuando se distribuye entre todos los viajeros en riesgo, lo que lleva a pensar que se trata de una medica rentable 13.
En los casos en los que el paciente esté diagnosticado de anafilaxia idiopática, hay autores que recomiendan que no viajen dentro de una semana siguiente al episodio de anafilaxia y recomiendan en adultos la administración de prednisona 40-60 mg y un antihistamínico H1 por vía oral cada mañana durante 1 semana antes del viaje 1. Esto puede ayudar a reducir la frecuencia y la gravedad de los episodios 14.
Si el vuelo esta previsto para más tiempo de 1 semana después de un episodio de anafilaxia idiopática, se debe iniciar la terapia empírica consistente en un ciclo del a prednisona en días alternos hasta el día del viaje para reducir la probabilidad de un ataque durante el vuelo 1.
En la actualidad, existe una amplia oferta de vuelos a diversos destinos y a precios cada vez más bajos, lo que facilita la adquisición de billetes y que se realizan cada vez más viajes. El incremento de personas que vuelan, facilitará la probabilidad de que aumenten las reacciones alérgicas en el futuro.
Por lo tanto, las aerolíneas, deberán estar preparados para hacer frente estas posibles reacciones durante le vuelo mediante las siguientes medidas:
- Consulta médica para pasajeros de alto riesgo antes de viajar.
- Promover la prevención de enfermedades alérgicas a través de la educación de los pasajeros.
- Entrenar y reentrenar a las tripulaciones aéreas.
- Promover medidas preventivas generales durante el vuelo: hidratación, evitación de alérgenos alimentarios (especialmente cacahuetes y nueces )
- Proporcione un lugar apropiado para las mascotas peludas lejos de los sujetos con alergia a las mascotas
- Proporcione cantidades suficientes de medicamentos apropiados: epinefrina (adrenalina), agonistas β2 para inhalación y nebulización, corticosteroides orales e inyectables y antihistamínicos
- Oxigeno 15
Nos encontramos con una gran problemática en vuelos donde viajan pasajeros alérgicos, ya que, a día de hoy, no se disponen de protocolos ni de medidas de actuación ante reacciones alérgicas.
Por otra parte, encontramos rechazo del personal de vuelo en la administración de adrenalina, así que los equipos de tripulación deberían ser entrenados en reconocer los síntomas de la anafilaxia y en administrar AIA .
Las personas alérgicas deben llevar alimentos libres de alérgenos y medicamentos necesarios en sus viajes. Dada la alta prevalencia de alergias alimentarias tanto en niños como en adultos, y teniendo en cuenta las circunstancias únicas de los viajes aéreos, donde el tratamiento médico es limitado y de difícil acceso, las aerolíneas deben tomar conciencia de ello y crear un entorno de viaje más seguro donde todos los pasajeros puedan sentirse cómodos 6.
Los responsables de las aerolíneas, alergólogos e inmunólogos deberían trabajar de manera interdisciplinar en la elaboración de recomendaciones basadas en evidencia para prevenir reacciones alérgicas durante el vuelo. Así mismo deberían elaborarse planes de actuación concretos especialmente en caso de reacciones anafilácticas con el fin de mejorar la calidad de vida del paciente alérgico durante los viajes en avión.
Finalmente, la conciencia social sobre la importancia en las medidas de evitación en la alergia a alimentos, es fundamental para que un vuelo en avión no suponga un riesgo vital para el paciente alérgico.
Dra. Rocío Candón Morillo
Hospital General la Mancha Centro, Alcázar de San Juan (Ciudad Real)
Comité de Alergia infantil SEAIC – Grupo de interés anafilaxia
Bibliografía
1.Mario Sánchez-Borges,VictoriaCardona,MargittaWorm, Richard F. Lockey, AzizSheikh, PaulA. Greenberge,Ignacio J. Ansotegui ,MotohiroEbisawa, Yehia El-Gamal, Stanley Fineman, Mario Geller, Alexei Gonzalez-Estrada , Luciana Tanno, Bernard Y. In-flight allergic emergencies. Review Thong and on behalf of the WAO Anaphylaxis Committee.
2.Sicherer SH, Furlong TJ, DeSimone J, Sampson HA. Self-reported allergic reactions to peanut on commercial airliners. J Allergy Clin Immunol. 1999; 104:186–9.
3.Peterson DC, Martin-Gill C, Guyette FX. Outcomes of medical emergencies on commercial airline flights. N Engl J Med. 2013;368:2075–83.
4.Sand M, Bechara F-G, Sand D, Mann B. Surgical and medical emergencies on board European aircraft: A retrospective study of 10189 cases. Crit Care. 2009;13:R3.
5.- Nable JV, Tupe CL, Gehle BD, Brady WJ. In-flight medical emergencies during commercial travel. N Engl J Med. 2015;373:939–45.
6.https://blogs.scientificamerican.com/observations/the-dangers-of-flying-while-allergic/. The Dangers of Flying While Allergic.
7.American Medical Association Commission on Emergency Medical Services. Medical aspects of transportation aboard commercial aircraft. J Am Med Assoc. 1982; 217:1007–1.
8.-Goodwin T. In-flight medical emergencies: An overview. Br Med J. 2000; 321:1338–41.
9.Vanden Driessche KSJ, Sow A, Van Gompel A, Vandeurzen K. Anaphylaxis in an airplane after insecticide spraying. J Travel Med. 2010; 17:427–9.
10.https://www.seaic.org/documentos/adrenalina-en-medios-de-transporte.
11.Federal Aviation Administration (FAA), DOT. Emergency Medical Equipment: Final rule. Fed Regist. 2001; 66:19028–46.
- Graf J, Stüben U, Pump S. In-flight medical emergencies. Dtsch Arztebl Int. 2012; 109:591–602
- Marcus Shaker, MatthewGreenhawt. Cost-Effectiveness of Stock Epinephrine Autoinjectors on Commercial Aircraft. Volume 7, Issue 7, September–October 2019, Pages 2270-2276
14.Greenberger PA, Lieberman P. Idiopathic anaphylaxis. J Allergy Clin Immunol Pract. 2014; 2:243–50
15.Van Evra J, Bennet P, Wicker A. Allergic Living handy chart on the allergy policies of 13 major air carriers. Allergic Living magazine. Updated March 2016. Allergicliving.com. http://allergicliving.com/2010/08/30/comparing- airlines/. Accessed 18 Dec 2016
Reconocimiento al Dr. Quirce por la Universidad de Cantabria
Apreciados socios:
Tenemos el placer de comunicaros el nombramiento de nuestro compañero Santiago Quirce como miembro de ‘Alumni distinguido’ de la Universidad de Cantabria, iniciativa que reconoce los méritos profesionales de los antiguos alumnos de la citada universidad.
—————————————–
Texto de la noticia:
Santiago Quirce, jefe de Alergología del Hospital de La Paz, será el nuevo miembro de ‘Alumni-Distinguido’ de la UC
SANTANDER, 5 May. (EUROPA PRESS) –
El jefe del Servicio de Alergología del hospital madrileño de La Paz, Santiago Quirce volverá a la Universidad de Cantabria (UC) el próximo 12 de mayo para participar en los actos de ingreso al programa ‘Alumni- Distinguidos’.
Natural de Santoña, Santiago Quirce es licenciado y doctor en Medicina por la UC, habiendo obtenido el Premio Extraordinario de Licenciatura y la calificación ‘Cum Laude’ en el doctorado, según ha informado la UC en un comunicado.
La carrera profesional del Quirce comenzó en el Hospital Universitario Ramón y Cajal donde ingreso como residente en el año 86. Su carrera le ha llevado a prestar servicios en diferentes hospitales españoles como el Hospital Universitario Virgen del Camino de Pamplona o la Clínica Nuestra Sª de la Concepción Universidad Autónoma de Madrid, completando su preparación en el Vancouver General Hospital Canadiense donde permaneció en los años 93 y 94.
Desde el año 2007 presta sus servicios en el Hospital Universitario La Paz de Madrid donde ejerce como Jefe de Servicio de Alergología y director del Grupo de investigación «Diagnóstico y tratamiento de las enfermedades alérgicas», del Instituto de Investigación Hospital Universitario La Paz.
Asimismo es miembro del CIBERES (Centro de Investigación Biomédica en Red de Enfermedades Respiratorias), del Comité ejecutivo de GEMA (Guía Española para el Manejo del Asma), del Comité de Asma de la SEAIC (Sociedad Española de Alergología e Inmunología Clínica), coordinador del Interest Group on Occupational Allergy de la EAACI (European Academy of Allergy and Clinical Immunology), miembro del Committee of the Environmental, Occupational and Respiratory Diseases Section de la AAAAI (American Academy of Allergy, Asthma & Immunology) y también pertenece al Comité Editorial de la revista Journal of Asthma.
Santiago Quirce es el quinto miembro del programa ‘Alumni-Distinguidos’ con el que la UC reconoce trayectorias profesionales brillantes de sus egresados, se une así a Ángel Corcostegui, Jaime del Barrio, Miguel Ceballos y Dionisio Cagigas que han ingresado en este proyecto durante este año.
‘Alumni-Distinguidos’ es una iniciativa de la Universidad de Cantabria que cuenta con el apoyo de la Asociación de Antiguos Alumnos y Amigos de la UC, el Consejo Social de la Universidad y la colaboración de Cantabria Campus Internacional y el Centro Internacional Santander Emprendimiento (CISE).
Fundación de la SEAIC
La Fundación de la SEAIC es una entidad sin ánimo de lucro que busca estimular la investigación en el campo de la Alergología y la Inmunología Clínica. Para ello, ha impulsado actividades para alergólogos y para pacientes alérgicos desde su creación en 1986. Algunas de estas iniciativas han consistido en convocatorias de ayuda para la investigación, becas para jóvenes alergólogos, edición de monografías científicas, ayudas a campamentos para niños con asma y alergia.
| Misión
Contribuir a la formación de profesionales sanitarios y a la difusión de conocimiento. |
| Visión
La mejora de la salud y el bienestar de los pacientes con enfermedades alérgicas e inmunológicas. |
Valores
|
Más detalles en Dosier informativo Fundación de la SEAIC (7197 descargas )
Inmunoterapia sublingual para alergia a cacahuete a largo plazo: evidencia de desensibilización clínica e inmunológica
Se estima que la alergia a alimentos afecta a un 6-8% de los niños y hay evidencia de un incremento global en la prevalencia. Los alimentos que con mayor frecuencia causan reacciones anafilácticas en los niños mayores son los frutos secos. Hasta hace pocos años, el tratamiento se basaba en la evitación del alimento y el tratamiento de las reacciones alérgicas. La inmunoterapia con alimentos supone una alternativa de tratamiento en pacientes con alergia persistente, aunque no está aprobado como tratamiento en la práctica clínica habitual.
La inmunoterapia sublingual podría representar, a diferencia de la inmunoterapia oral o epicutánea, una alternativa viable por su vía de administración sencilla y el buen perfil de seguridad y eficacia observado en pequeños ensayos clínicos.
En esta publicación (Long-term sublingual immunotherapy for peanut allergy in children: Clinical and immunologic evidence of desensitization. J Allergy Clin Immunol 2019;144:1320-6.) se evalúa la eficacia y seguridad de la inmunoterapia sublingual con cacahuete a largo plazo en niños de 1 a 11 años que recibieron una dosis de mantenimiento de 2 mg/d de proteína de cacahuete durante 5 años. Los criterios de inclusión eran los siguientes: niños de 1 a 11 años, con anamnesis de reacción tras ingesta de cacahuete e IgE específica de 7 KU/L o mayor.
Treinta y siete de los cuarenta y ocho pacientes (77,1%) completaron el estudio y once (22,9%) abandonaron antes de finalizar.
Hubo reacción en 4,78% de las dosis. La mayoría de los síntomas se resolvieron espontáneamente y solo un 0,21% requirió tratamiento con antihistamínicos, no requiriendo el uso de adrenalina en ninguno de los casos. El prurito orolingual fue el síntoma más frecuente (3,6% de las dosis), y fue disminuyendo con las siguientes dosis. El edema labial se reportó en un 0,15% de las dosis y los síntomas gastrointestinales en 0,3% de las dosis.
El 67% de los sujetos toleraron al menos 750 mg de proteína de cacahuete, un 48% toleraron al menos 1750 mg y un 35% toleraron 2750 mg o más. Doce de los cuarenta y ocho sujetos (25%) tuvieron una prueba de provocación controlada negativa con 5000 mg de cacahuete. Tras un período de evitación de 2-4 semanas, diez de los doce sujetos tuvieron una prueba de provocación negativa, demostrando tolerancia permanente.
La media de la reactividad cutánea para los diez pacientes que demostraron tolerancia permanente fue de 11,5 mm al inicio del estudio, al finalizar el tratamiento dicha reactividad cutánea se redujo a 5,8 mm.
El nivel basal de IgE específica a cacahuete para los diez pacientes con una prueba de provocación oral negativa fue de media 28 KU/L y al finalizar el tratamiento la media de IgE específica fue de 7,8 KU/L.
Para los diez pacientes que alcanzan tolerancia permanente los niveles basales de IgG4 fueron de 0,4 mg/L y al finalizar el estudio se incrementan a 10,9 mg/L.
También se redujo de forma significativa el test de activación de basófilos al finalizar el estudio, comparativamente con el basal.
Entre los posibles sesgos del estudio destacar la falta de un grupo placebo control y la no realización de una prueba de exposición controlada al inicio del estudio.
En este estudio el tratamiento con inmunoterapia sublingual durante 5 años alcanzó desensibilización clínicamente significativa en la mayoría de los pacientes alérgicos a cacahuete compensado con una fácil administración y un favorable perfil de seguridad.
Dra. Sandra Blanco Bermejo
Hospital Universitario Infanta Elena
Comité de Alergia Infantil SEAIC