resultados de la búsqueda: asma/wp-content/uploads/logos/Sitio web no disponible/profesionales/aviso-importante/Hospital Universitario Fundación Jiménez Díaz/inicio/cme-jiaci
Asociaciones de Pacientes
En el siguiente listado alfabético se incluye información de diferentes asociaciones de pacientes relacionadas con las enfermedades alérgicas, que ha sido suministrada por representantes de dichas asociaciones. Si detecta algún error, o desea que incluyamos su asociación, puede ponerse en contacto con nuestra Secretaría.
 |
AADA. Asociación de Afectados por la Dermatitis Atópica Descripción: Somos una asociación de pacientes, comprometida con la mejora de la calidad de vida de los pacientes que sufren esta patología. Ámbito: nacional. Dirigida a pacientes con: Dermatitis Atópica |
 |
AAPA. Asociación de Pacientes Asmaticos de Asturias. Ámbito: Asturias. Dirigida a pacientes con: Asma |
 |
AAUC. Asociación de Afectados de Urticaria Crónica Descripción:Desde la asociación trabajamos en pos a los siguientes objetivos: facilitar información, intercambio de experiencias, situaciones y conocimientos; ofrecer apoyo a los afectados por la urticaria crónica; mejorar la calidad de vida de los afectados; dar soporte a la investigación y estimular estudios sobre la incidencia, causas, evolución, tratamiento y consecuencias de la enfermedad; establecer vínculos de colaboración con otras entidades y asociaciones afines; sensibilizar la opinión pública. Ámbito: Nacional. Dirigida a pacientes con: Urticaria Crónica |
 |
ABLAA, Asociación Basada en la Lucha de los Alérgicos Alimentarios Ámbito: Valladolid. Dirigida a pacientes con: Alergia Alimentaria |
 |
ACA, Asociación Celíaca Aragonesa Descripción: ACA es una entidad de carácter social, sin ánimo de lucro, cuya misión es ayudar desinteresadamente a todas las personas afectadas por la Enfermedad Celiaca. Ámbito: Aragón. Dirigida a pacientes con: Enfermedad Celíaca |
 |
ACCLM. Asociación de Celíacos de Castilla-La Mancha Ámbito: Castilla-La Mancha. Dirigida a pacientes con: Enfermedad Celíaca o Sensibilidad al Gluten No Celíaca |
 |
ACECAN. Asociación de Celíacos de Cantrabria Ámbito: Cantabria. Dirigida a pacientes con: Enfermedad Celíaca |
 |
ACEPA. Asociación Celíaca Principado de Asturias Descripción: La Asociación Celíaca Principado de Asturias es una entidad sin ánimo de lucro cuyo objetivo principal es apoyar a las personas y sus entornos familiares para conseguir la mejora de las condiciones de vida de las personas afectadas por la enfermedad celíaca. Ámbito: Asturias. Dirigida a pacientes con: Enfermedad Celíaca |
 |
ACERI. Asociación Celíaca de La Rioja Descripción: Asociación de pacientes, a los que se enseña a reconocer alimentos libres de gluten por naturaleza e interpretar los ingredientes, así como la lista de alérgenos. También se forma a colegios y restaurantes. Ámbito: La Rioja. Dirigida a pacientes con: Enfermedad Celíaca, Sensibilidad al Gluten No Celíaca y Dermatitis Herpetiforme |
 |
ACET. Asociación de Enfermos Celíacos de Santa Cruz de Tenerife Ámbito: Santa Cruz de Tenerife. Dirigida a pacientes con: Enfermedad Celíaca |
 |
ACMU. Asociación de Celíacos de Murcia Descripción: Asociación sin ánimo de lucro que presta apoyo, asesoramiento, formación e información a todo el colectivo celiaco de la Región de Murcia. Ámbito: Murcia. Dirigida a pacientes con: Enfermedad Celíaca |
 |
ACSG. Asociación de Celíacos y Sensibles al Gluten Descripción: Ofrecemos información, asesoramiento, formación y apoyo a las personas afectadas por patologías asociadas al consumo de alimentos con gluten y sus familias para el correcto seguimiento de la enfermedad y de su tratamiento. Además, trabajamos para lograr la plena integración de estas personas en la sociedad. Para ello, acercamos su problemática a todo tipo de públicos, y nos centramos en los colectivos sanitario y el hostelero. Ámbito: Madrid. Dirigida a pacientes con: Enfermedad Celíaca, Dermatitis Herpetiforme y Sensibilidad al Gluten No Celíaca |
 |
ADAAEEC. Asociación de Alergia Alimentaria de Canarias Ámbito: Gran Canaria. Dirigida a pacientes con: Alergia Alimentaria |
 |
AEDAF. Asociación Española de Angioedema Familiar por Deficiencia de C1-Inhibidor Ámbito: Nacional. Dirigida a pacientes con: Angioedema Familiar por Deficiencia de C1-Inhibidor. |
 |
AEDESEO. Asociación Española de Esofagitis Eosinofílica Descripción: AEDESEO es una entidad sin ánimo de lucro con los siguientes objetivos de informar y orientar a las personas afectadas de Esofagitis Eosinofílica, divulgar todos los aspectos relacionados con la enfermedad, contribuir a la mejora de la calidad de vida de las personas afectadas, promover la Investigación de la Esofagitis Eosinofílica, colaborar e integrarse en otras asociaciones de similares características. Ámbito: Nacional. Dirigida a pacientes con: Esofagitis Eosinofílica. |
 |
AEDIP. Asociación Española de Déficits Inmunitarios Primarios Ámbito: Nacional. Dirigida a pacientes con: Déficits Inmunitarios Primarios. |
 |
AEDM. Asociación Española de Mastocitosis y Enfermedades Relacionadas Ámbito: Nacional. Dirigida a pacientes con: Patologías Mastocitarias. |
 |
AEPNAA. Asociación Española de Personas con Alergia a Alimentos y Látex Descripción: AEPNAA es una entidad privada, sin ánimo de lucro, que nace como un grupo de ayuda mutua, con la misión de ofrecer información y apoyo a los alérgicos a alimentos y látex y a sus familias; ofrecer apoyo a la investigación y fomentar el conocimiento general sobre la alergia a alimentos y látex; fomentar la prevención y el control de las alergias, con el fin de mejorar la calidad de vida de los afectados, en colaboración con las sociedades médicas y las instituciones implicadas; promover la información y la formación de los colectivos implicados en la educación, atención sanitaria, alimentación y desarrollo integral del niño alérgico, y protegerle de situaciones de riesgo y exclusión social. Ámbito: Nacional. Dirigida a pacientes con: Alergias Alimentarias y Alergia al Látex. |
 |
AEPNAA. Asociación Española de Poliposis Nasal Descripción: Asociación sin ánimo de lucro que busca visibilizar la poliposis nasal, concienciar a la sociedad y luchar por tratamientos eficientes para mejorar la calidad de vida de los pacientes. Ámbito: Nacional. Dirigida a pacientes con: Poliposis nasal. |
 |
AEXAAL. Asociación Extremeña de Alergia a Alimentos Descripción: Somos una Asociación sin ánimo de lucro que nace con objeto de iniciar una labor de sensibilización sobre esta enfermedad, tan extendida y a menudo subestimada, entre los diferentes sectores de nuestra sociedad. Ámbito: Extremadura. Dirigida a pacientes con: Alergias Alimentarias |
 |
AGAPUC. Asociación Grupo de Apoyo a Pacientes de Urticaria Crónica Descripción: Damos apoyo a Pacientes de Urticaria y a sus familiares a través de dos grupos de WhatsApp en el que ya somos más de 200 personas de varios paises. Hemos iniciado un programa de apoyo psicológico a pacientes de urticaria crónica. Impartido por Isabel Rica Fernández. Colegiada 32434 por el colegio oficial de psicología de Catalunya. Ámbito: Catalunya. Dirigida a pacientes con: Urticaria Crónica. |
 |
Alergicus. Gestión de la Alergia Alimentaria en la Escuela Ámbito: Nacional. Dirigida a pacientes con: Alergias Alimentarias en la edad escolar. |
 |
Alerguada. Asociacion Alergicos a Alimentos de Guadalajara Descripción: Alerguada se crea por iniciativa de padres y madres con el único fin de formar un grupo de personas interesadas en mejorar la calidad de vida de los afectados y sus familias, ayudándoles a mejorar su integración en la sociedad y ofreciéndoles todas las ayudas posibles para que puedan desarrollarse como personas y para que el resto de la gente sepan entenderles y tratarles como uno más.Ámbito: Guadalajara. Dirigida a pacientes con: Alergias Alimentarias |
 |
ALERJA. Asociación De Alérgicos Y Asmáticos De Jaén Descripción: ALERJA, atiende a personas que padecen alergias de todo tipo, sobre todo a escolares alérgicos a pólenes primaverales: olivo, gramíneas,etc Ámbito: Jaén. Dirigida a pacientes con: Alergias y Asma |
 |
ALERMA. Asociación de Alérgicos y Enfermos Respiratorios de Málaga Descripción: ALERMA atiende a personas con todo tipo de Alergias y con enfermedades Respiratorias, de Málaga y provincia, por medio de orientación, información y formación a los miembros de la Asociación. Ámbito: Málaga. Dirigida a pacientes con: Alergias y Enfermedades Respiratorias |
 |
Almansa Reacciona Ámbito: Albacete. Dirigida a pacientes con: Alergia e Intolerancia Alimentaria |
| ANAYAS. Asociación Navarra de Alérgicos y Asmáticos Ámbito: Navarra. |
|
 |
APECEJA. Asociación de Personas Celíacas de Jaén Descripción: Nuestras actuaciones están dirigidas a proteger y mejorar tu calidad de vida y la de la tu familia, y nuestros objetivos principales se basan en este propósito, informándote y formándote puntualmente sobre todo aquello que necesitas conocer para hacer más fácil tu día a día. Ámbito: Jaén. Dirigida a pacientes con: Enfermedad Celíaca |
 |
ASMAMADRID. Asociación de Asmáticos Madrileños Ámbito: Madrid. Dirigida a pacientes con: Asma |
 |
ASOCEPA. Asociacion de Celíacos de la Provincia de Las Palmas Descripción: ASOCEPA es una entidad sin animo de lucro, fundada en 1989 que nace para atender las necesidades de las personas celiacas y sus familiares con el fin de que disfruten de una vida plena y saludable. Ámbito: Canarias. Dirigida a pacientes con: Enfermedad Celíaca |
 |
ACECALE. Asociación de Celíacos de Castilla y León Descripción:Asociación sin ánimo de lucro de carácter autonómico, formada por personas afectadas por la enfermedad celíaca y familiares. Ámbito: Castilla y León. Dirigida a pacientes con: Enfermedad Celíaca |
 |
Asociación de Asmáticos y Alérgicos «Aire Libre» de Granada Descripción: Es una asociación que se creó en 1994 para defender el derecho de los pacientes con estas enfermedades a una sanidad pública. Intentamos que nos acepten como intermediarios entre las Administraciones Públicas y los Pacientes y compartan con nosotros todas las decisiones que se tomen con respecto a estos. Ámbito: Andalucía. Dirigida a pacientes con: Asma, Alergias y EPOC |
 |
ASPECEAL. Asociación de Personas Celíacas de Almería Descripción: Grupo colectivo de la provincia de Almería que defiende los intereses de pacientes celíacos. Ámbito: Almería. Dirigida a pacientes con: Enfermedad Celíaca |
 |
ASPROCESE. Asociación Provincial De Celiacos De Sevilla Descripción: Grupo colectivo de la provincia de Almería que defiende los intereses de pacientes celíacos. Ámbito: Almería. Dirigida a pacientes con: Enfermedad Celíaca |
 |
AVANZAX. Asociación Andaluza de Alergia a Alimentos Descripción: AVANZAX nace en octubre de 2014, por la necesidad de dar cobertura al colectivo de personas con alergias e intolerancias alimentarias en Andalucía. Nuestros objeticos son asesorar, apoyar y formar a los pacientes con esta patología, así mismo tratamos de velar por sus derechos en escolarización segura e inclusiva, en hospitalización y en restauración y hostelería. Ámbito: Andalucía. Dirigida a pacientes con: Alergias Alimentarias, Intolerancias y Patologías Relacionadas |
 |
FACE. Federación de Asociaciones de Celíacos de España Descripción: la Federación de Asociaciones de Celiacos de España está constituida por 17 asociaciones de celiacos distribuidas por toda la geografía nacional. El objetivo fundamental de la FACE es coordinar el esfuerzo y la labor realizada por las asociaciones miembros para defender sus derechos, con vistas a la unidad de acción y para un mejor logro de los fines comunes. Ámbito: Nacional. Dirigida a pacientes con: Enfermedad Celíaca |
 |
FEDER. Federación Española de Enfermedades Raras Ámbito: Nacional. Dirigida a pacientes con: Enfermedades Raras |
 |
FENAER. Federacion Española de Asociaciones de Pacientes Alérgicos y con Enfermedades Respiratorias Ámbito: Nacional. Dirigida a pacientes con: Asma y Alergia, EPOC, Apnea del Sueño, Déficit de Alfa 1 Antitripsina, Fibrosis Pulmonar Idiopática, Transplante Pulmonar, y otras Patologías Respiratorias. |
 |
MSG. Madrid Sin Gluten Descripción: Asociación de Madrid sin ánimo de lucro en la que ofrecemos ayuda a los celíacos para combatir en nuestra lucha y ofrecer más beneficio a la dieta sin gluten. Ámbito: Madrid. Dirigida a pacientes con: Enfermedad Celíaca |
 |
PulmónMadridTX. Asociación Madrileña de Trasplantados Pulmonares y Familiares Descripción: Promovemos la publicidad para la donación de órganos, hacemos campañas para ello. También somos grupo de apoyo y de información entre pacientes y familiares que pasan por esta situación. Ámbito: Madrid. Dirigida a pacientes con: Transplante Pulmonar |
 |
Sevilla Respira. Asociación de Alérgicos y Enfermos Respiratorios de Sevilla Ámbito: Sevilla. Dirigida a pacientes con: Alergias y Enfermedades Respiratorias |
Publicaciones periódicas
Publicaciones oficiales de la SEAIC
Journal of Investigational Allergology and Clinical Immunology *FI 3.802
- Publicación oficial de la SEAIC.
- Idioma: inglés.
- Periodicidad: bimestral (6 números al año).
- Editorial: Esmon Publicidad.
- Acceso libre.
Alergología e Inmunología Clínica
- Antigua revista oficial de la SEAIC.
- Idioma: español.
- Editorial: SANED.
- Acceso libre a los números publicados desde 1997 hasta 2005.
Revistas de Alergia e Inmunología Clínica
(en orden alfabético)
Alergia, Asma e Inmunología Pediátricas
- Órgano oficial del Colegio Mexicano de Alergia, Asma e Inmunología Pediátrica.
- Idioma: español.
- Periodicidad: bimestral (6 números al año).
- Editorial: Imbiomed.
- Acceso con registro previo.
Allergologia et Immunopathologia *FI 1.64
- Publicación oficial de la Sociedad Española de Inmunología Clínica y Alergología y Asma Pediátrica (SEICAAP).
- Idioma: inglés.
- Periodicidad: bimestral (6 números al año).
- Editorial: Elsevier.
- Acceso con registro previo.
- Publicación oficial de la Sociedad Japonesa de Alergología.
- Idioma: inglés.
- Periodicidad: trimestral (4 números al año).
- Editorial: Japanese Society of Allergology.
- Acceso libre.
Allergy *FI 6.771
- Publicación oficial de la European Academy of Allergy and Clinical Immunology (EAACI).
- Idioma: inglés.
- Periodicidad: mensual (12 números al año).
- Editorial: Wiley-Blackwell.
- Acceso a contenidos previa suscripción.
Allergy, Asthma and Clinical Immunology
- Publicación oficial de la Canadian Society of Allergy and Clinical Immunology.
- Idioma: inglés.
- Periodicidad: mensual.
- Editorial: BioMed Central (Springer).
- Acceso libre.
Allergy, Asthma & Immunology Research *FI 5.026
- Publicación oficial de la Academia Coreana de Asma, Alergia e Inmunología Clínica.
- Idioma: inglés.
- Periodicidad: un volumen anual.
- Editorial: AAIR.
- Acceso libre.
Allergy and Asthma Proceedings *FI 2.124
- Publicación oficial de la American Association of Certified Allergists (AACA).
- Idioma: inglés.
- Periodicidad: bimestral (6 números al año).
- Editorial: OceanSide Publications.
- Acceso a contenidos previa suscripción.
Annals of Allergy, Asthma and Immunology *FI 3.56
- Publicación oficial del American College of Allergy, Asthma & Immunology (ACAAI).
- Idioma: inglés.
- Periodicidad: mensual (12 números al año).
- Editorial: ACAAI / Elsevier.
- Acceso a contenidos previa suscripción.
Clinical and Experimental Allergy *FI 4.741
- Publicación oficial de la British Society for Allergy and Clinical Immunology (BSACI).
- Idioma: inglés.
- Periodicidad: mensual (12 números al año).
- Editorial: Wiley-Blackwell.
- Acceso a contenidos previa suscripción.
Clinical and Molecular Allergy
- Publicación «open access» de artículos originales, casos y revisiones.
- Idioma: inglés.
- Periodicidad: 1-2 artículos mensuales.
- Editorial: BioMed Central (Springer).
- Acceso libre.
Clinical and Translational Allergy *FI 4.232
- Publicación «open access» oficial de la European Academy of Allergy and Clinical Immunology (EAACI).
- Idioma: inglés.
- Periodicidad: Indeterminada.
- Editorial: BioMed Central (Springer).
- Acceso libre.
Clinical Reviews in Allergy & Immunology *FI 7.328
- Publicación de revisiones actualizadas sobre diferentes patologías alérgicas e inmunológicas.
- Idioma: inglés.
- Periodicidad: Semestral (2 números al año).
- Editorial: Springer.
- Acceso a contenidos previa suscripción.
Contact Dermatitis *FI 5.504
- Publicación oficial de la Sociedad Europea de Dermatitis de Contacto.
- Idioma: inglés.
- Periodicidad: mensual (12 números al año).
- Editorial: Wiley-Blackwell.
- Acceso a contenidos previa suscripción.
Current Allergy and Asthma Reports *FI 3.982
- Publicación de revisiones actualizadas sobre diferentes patologías alérgicas y estudios clínicos.
- Idioma: inglés.
- Periodicidad: 6 números al año.
- Editorial: Springer.
- Acceso a contenidos previa suscripción.
Current Opinion in Allergy and Clinical Immunology *FI 3.014
- Publicación de actualizaciones sobre los avances más destacables en el campo de la Alergología y la Inmunología Clínica.
- Idioma: inglés.
- Periodicidad: bimestral (6 números al año).
- Editorial: Lippincott, Williams & Wilkins.
- Acceso a contenidos previa suscripción.
- Idioma: castellano.
- Periodicidad: 3 números al año.
- Editorial: Mayo.
- Acceso libre a contenidos, requiere registro.
European Annals of Allergy and Clinical Immunology
- Idioma: inglés.
- Periodicidad: 6 números al año.
- Editorial: Edra.
- Acceso libre a contenidos.
International Archives of Allergy and Immunology *FI 2.932
- Publicación oficial del Collegium Internationale Allergologicum.
- Idioma: inglés.
- Periodicidad: mensual (12 números al año).
- Editorial: Karger.
- Acceso a contenidos previa suscripción.
Journal of Allergy and Clinical Immunology *FI 13.258
- Publicación oficial de la American Association of Allergy, Asthma and Immunology (AAAAI).
- Idioma: inglés.
- Periodicidad: mensual (12 números al año).
- Editorial: Elsevier.
- Acceso a contenidos previa suscripción.
Journal of Allergy and Clinical Immunology: In Practice *FI 6.966
- Publicación oficial de la American Association of Allergy, Asthma and Immunology (AAAAI).
- Idioma: inglés.
- Periodicidad: bimensual (6 números al año).
- Editorial: Elsevier.
- Acceso a contenidos previa suscripción.
Pediatric Allergy and Immunology *FI 4.654
- Publicación oficial de la European Academy of Allergy and Clinical Immunology (EAACI).
- Idioma: inglés.
- Periodicidad: 8 números al año.
- Editorial: Wiley-Blackwell.
- Acceso a contenidos previa suscripción.
- Órgano oficial del Colegio Mexicano de Inmunología Clínica y Alergia.
- Idioma: castellano.
- Periodicidad: bimestral (6 números al año).
- Editorial: Imbiomed.
- Acceso con registro previo.
Revue Française d’Allergologie *FI 0.262
- Publicación oficial de la Société Française d’Allergologie et d’Immunologie Clinique (SFAIC).
- Idioma: francés.
- Periodicidad: 8 números al año.
- Editorial: Elsevier.
- Acceso a contenidos previa suscripción.
- Publicación on-line de artículos originales, casos y revisiones de todas las áreas de Alergología.
- Idioma: inglés.
- Periodicidad: un volumen anual.
- Editorial: Bentham.
- Acceso libre.
WAO Journal *FI 3.684
- Publicación oficial de la World Allergy Organization (WAO).
- Idioma: inglés.
- Periodicidad: mensual (12 números al año).
- Editorial: Lippincott, Williams & Wilkins.
- Acceso previo registro a miembros de las sociedades de Alergia.
*FI: Factor de Impacto de la revista (2018).
Actualizado el día 01/7/2019
Bibliografía seleccionada
Manual de procedimientos en asma
![]() Descargas para socios de la SEAIC.
Descargas para socios de la SEAIC.
Si no lo ha hecho, identifíquese aquí.
Aerobiología
Libro Desarrollo histórico de la aerobiología clínica en España:
![]() Libro Desarrollo histórico de la aerobiología clínica en España por Juan José Zapata Yébenes.pdf (2511 descargas )
Libro Desarrollo histórico de la aerobiología clínica en España por Juan José Zapata Yébenes.pdf (2511 descargas )
Anafilaxia
Guía de Actuación en anafiLAXIA (GALAXIA 2009):
![]() GALAXIA 2009 (19780 descargas )
GALAXIA 2009 (19780 descargas )
Asma
Breve monografía sobre Asma Ocupacional elaborada por el Dr. Quirce (2002):
![]() Asma Ocupacional (8220 descargas )
Asma Ocupacional (8220 descargas )
Diagnósticos
Declaración de postura de la SCAIC sobre técnicas de diagnóstico no validadas en alergia alimentaria (2008):
![]() Declaración de postura de la SCAIC (10335 descargas )
Declaración de postura de la SCAIC (10335 descargas )
Tratamientos
Recomendaciones para el manejo de la Inmunoterapia del Servicio Andaluz de Salud (2004):
![]() SAS - Manejo de la Inmunoterapia (36719 descargas )
SAS - Manejo de la Inmunoterapia (36719 descargas )
Artículo de opinión de la OMS sobre Inmunoterapia (1997):
![]() Vacunas terapéuticas para las enfermedades alérgicas (13042 descargas )
Vacunas terapéuticas para las enfermedades alérgicas (13042 descargas )
Otros artículos
Nomenclatura y definiciones de alergia recomedadas por la EAACI (2001) y la WAO (2004):
![]() Recomendaciones WAO/EAACI 2004 (7312 descargas )
Recomendaciones WAO/EAACI 2004 (7312 descargas )
Alergia cutánea
Dermatitis atópica
La dermatitis atópica es una enfermedad inflamatoria de la piel que ocurre en personas con una predisposición genética a sufrir enfermedades alérgicas (atopia). Por ello se ha definido como la manifestación cutánea de la atopia. Es una enfermedad de larga evolución que cursa por brotes de exacerbación y remisiones de duración variable. El síntoma más característico es el picor, que puede ser muy intenso hasta el punto de afectar la calidad de vida. La lesión típica es el eccema, que consiste en una o múltiples áreas de enrojecimiento y descamación de la piel.
Se trata de una enfermedad típica de la infancia, aunque puede aparecer en cualquier momento de la vida. Según la edad de presentación se diferencian tres fases:
1. Fase del lactante o infantil precoz (en los primeros meses de edad), con lesiones recurrentes localizadas preferentemente en la cara.
2. Fase infantil (a partir de los dos años), con lesiones típicamente distribuidas en los pliegues de flexión de codos y rodillas (dermatitis flexural), además de muñecas y párpados.
3. Fase del adulto (a partir de la pubertad), con áreas de engrosamiento de la piel de predominio en cuello, muñecas y pies. No obstante, las manifestaciones son muy variables y pueden aparecer en cualquier otra localización.
¿Qué hacer para controlar los síntomas?
Aparte de la medicación que le haya recomendado su médico, es importante tener en cuenta una serie de medidas higiénicas:
- Mantener una hidratación cutánea constante con emulsiones o cremas grasas, que deben aplicarse siempre tras el baño y varias veces al día.
- Evitar el uso de prendas de fibra sintética y ajustadas, así como jabones detergentes en el aseo personal, siendo preferible utilizar prendas de algodón y jabones de pH ácido o neutro sin perfumes.
- Evitar el contacto sobre la piel de sustancias irritantes como pinturas, barnices, disolventes y otros productos similares.
Dermatitis alérgica de contacto
La dermatitis alérgica de contacto es una reacción inflamatoria localizada de la piel que ocurre a consecuencia del contacto mantenido de una sustancia alergénica sobre la superficie cutánea. Se trata un trastorno muy frecuente que debe diferenciarse de las dermatitis de contacto irritativas, aún más frecuentes, ocasionadas por la exposición mantenida a agentes con efecto lesivo sobre la piel (ácidos o álcalis, detergentes, disolventes, etc.). Produce intenso picor y se manifiesta con enrojecimiento, vesículas con exudación, costras y descamación, que aparecen exclusivamente en la zona de contacto con el agente causal.
Las manos son la zona del cuerpo más frecuentemente afectada, debido a la manipulación de sustancias y productos de todo tipo. Cuando la dermatitis aparece en la cara suele deberse a la aplicación de cosméticos o medicamentos tópicos. La dermatitis del cuero cabelludo suelen deberse a la aplicación de tintes. Las lesiones localizadas en los pies debe hacernos sospechar en componentes del calzado, como gomas, tintes o el cromo presente en el cuero.
La causa de una dermatitis de contacto se confirma mediante las denominadas pruebas epicutáneas o test del parche (ver procedimientos diagnósticos). El tratamiento consiste en prevenir el contacto con el agente responsable.
Urticaria y angioedema
La urticaria se define como una erupción cutánea caracterizada por la aparición de ronchas o habones (lesiones sobreelevadas, en meseta, de coloración generalmente rosada, evanescentes y que se blanquean a la vitropresión), con picor cutáneo que suele sobrepasar la extensión de las lesiones y puede condicionar un malestar intenso.
El angioedema o edema angioneurótico es considerado el mismo proceso que la urticaria pero con una afectación edematosa más profunda, que suele manifestarse como hinchazón de los párpados y los labios. Acompaña a la urticaria en muchos casos, aunque en ocasiones puede ser la única manifestación.
Según su evolución la urticaria se clasifica en aguda o crónica. La urticaria aguda consiste en un único episodio de inicio repentino y duración breve, cuya causa puede ser una reacción alérgica a medicamentos, alimentos, picaduras de avispas o abejas, parásitos como Anisakis, etc.
La urticaria crónica, por el contrario, tiene una duración prolongada y no se asocia a un proceso alérgico. A pesar de que sus posibles causas son múltiples, es habitual no encontrar un causante directo del cuadro. De hecho, en aproximadamente el 90% de los casos se desconoce la causa subyacente. Es la denominada urticaria crónica idiopática, que puede requerir un tratamiento mantenido con medicamentos antihistamínicos.
———————————————–
Alergia a himenópteros
Fuente: www.alergomurcia.com
En España, cerca de un millón de personas son alérgicas al veneno de himenópteros (abejas y avispas) EL COMITÉ DE ALERGIA A HIMENÓPTEROS DE LA SEAIC PRESENTA LA WEB www.alergiaabejasyavispas.com
û Hasta 20 fallecimientos pueden ocurrir cada año en España por la reacción alérgica causada por la picadura de abejas y avispas.
û La vacunación antialérgica frente a picaduras de himenópteros es eficaz en el 95-97% de los casos. Madrid, 4 de marzo de 2008.
– El Comité de Alergia a Himenópteros de la Sociedad Española de Alergología e Inmunología Clínica (SEAIC) ha puesto en marcha la Web www.alergiaabejasyavispas.com. Esta página, creada por alergólogos especializados en las reacciones alérgicas causadas por la picadura de los himenópteros en colaboración con el laboratorio ALK-Abelló, está dirigida tanto a pacientes como a la población general. La doctora Arantza Vega, Coordinadora del Comité de Himenópteros y autora principal de la página explica que “nuestro principal objetivo con esta Web es ofrecer información divulgativa –diagnóstico, tratamiento, recomendaciones, etc- a cualquier persona interesada en esta patología alérgica, poco conocida entre la población general, para que se convierta en un lugar de consulta y encuentro sobre la alergia a abejas y avispas”.
La alergia a himenópteros en España
En España cerca de un millón de personas son alérgicas a la picadura de avispas y abejas. Andalucía, Galicia, Castilla y León y la Comunidad Valenciana son las comunidades autónomas que registran un mayor número de casos de alergia por esta causa. La mayoría de las picaduras se producen durante los meses de verano (junio-septiembre), ya que la actividad, tanto de avispas como de abejas aumenta.
Sesión de enfermería: herramientas para la evaluación de la dermatitis atómica
- Convocado por: Comité de alergia cutánea & Comité de enfermería en Alergología.
- Dirigido a: profesionales de enfermería interesados en el ámbito de la alergología y la dermatología.
Desde el Comité de Alergia Cutánea y el Comité de Enfermería en Alergología se organiza esta actividad formativa dirigida a profesionales de enfermería, con el objetivo de proporcionar conocimientos prácticos y actualizados sobre el uso de herramientas de evaluación en pacientes con dermatitis atópica.
El curso abordará la correcta aplicación e interpretación de las principales escalas y cuestionarios utilizados en la práctica clínica, ofreciendo una formación integral que facilite una atención de calidad y centrada en el paciente.
- Fecha: 12 de noviembre de 2025
![]() Inscríbete y recibe en enlace de conexión. Inscripciones solo para socios de SEAIC: Si no lo has hecho, identifícate aquí.
Inscríbete y recibe en enlace de conexión. Inscripciones solo para socios de SEAIC: Si no lo has hecho, identifícate aquí.
Guia de bolsillo DECA (Documento de Consenso sobre Conjuntivitis Alérgica)
El Comité de Rinoconjuntivitis de la SEAIC ha elaborado el Documento de Consenso sobre Conjuntivitis Alérgica, que ha sido publicado recientemente en el Journal of Investigational Allergology and Clinical Immunology.
Como parte de este esfuerzo, se ha confeccionado también una guía de bolsillo, que se pone ahora a disposición de los profesionales sanitarios.
![]() Guia de bolsillo DECA (Documento de Consenso sobre Conjuntivitis Alérgica) (8203 descargas )
Guia de bolsillo DECA (Documento de Consenso sobre Conjuntivitis Alérgica) (8203 descargas )
No todas las reacciones por quimioterápicos son debidas a alergia
¿Qué es la quimioterapia?
La quimioterapia es un tipo de tratamiento farmacológico contra el cáncer y funciona destruyendo las células cancerosas o frenando su proliferación. Se trata de un tratamiento sistémico, ya que, una vez administrada, circula a través del torrente sanguíneo pudiendo alcanzar casi cualquier parte del cuerpo. Existen más de 100 quimioterápicos diferentes, como las antraciclinas (doxorubicina, epirubicina), las sales de platino (oxaliplatino, carboplatino, cisplatino) o los taxanos (paclitaxel, docetaxel), entre otras. En función del tipo de cáncer, del grado de extensión y del estado de salud general en el que se encuentre, su oncólogo prescribirá una quimioterapia u otra, sola o en combinación con otros tratamientos.
¿Por qué la quimioterapia causa efectos secundarios?
La quimioterapia no solamente ataca a células cancerosas, sino que también actúa sobre células de tejidos sanos, especialmente aquellos que estén continuamente produciendo células nuevas, por ejemplo, la médula ósea, las mucosas del tracto digestivo o respiratorio, la piel, el cabello, o las uñas. Esto puede conllevar a la aparición de efectos secundarios, como la disminución del nivel de glóbulos rojos y blancos o de las plaquetas en la sangre, vómitos, diarreas, erupciones en la piel, pérdida del cabello, cansancio, mareo, o debilidad. Cada quimioterapia tiene un perfil de efectos secundarios propio, y la mayoría de estos estarán relacionados con su mecanismo de acción y la dosis prescrita. La mayoría de estos efectos secundarios aparecen durante los días posteriores a la administración del ciclo, son temporales y mejoran con el reajuste de la dosis o añadiendo medicación para aliviar los síntomas.
¿Qué es la alergia a la quimioterapia?
La alergia a la quimioterapia es una reacción adversa poco frecuente y está causada por una respuesta inusual del sistema inmunitario frente al fármaco. La mayoría de las reacciones alérgicas a la quimioterapia aparecen inmediatamente o durante la administración al fármaco, y normalmente, aunque no siempre, se acompañan de síntomas en la piel como picor, enrojecimiento o erupciones. En ocasiones, pueden producirse reacciones alérgicas graves, como la anafilaxia, esto es, una reacción de inicio brusco y con síntomas generalizados como la dificultad respiratoria o la hipotensión, pudiendo evolucionar rápidamente a cuadros más graves.
¿Todas las reacciones adversas a la quimioterapia son por alergia?
No, como cualquier medicamento, la quimioterapia puede producir reacciones adversas con síntomas similares a los de una alergia, pero no todas se producen por una respuesta del sistema inmunitario y se deben a otro motivo, por ejemplo, un efecto secundario al propio mecanismo del fármaco.
¿Qué ocurre si tengo alergia a la quimioterapia?
La re-exposición a la quimioterapia en un paciente que se ha vuelto alérgico puede ser potencialmente grave. Por este motivo es importante que los pacientes que han presentado una reacción a su quimioterapia sean estudiados por un especialista en alergología antes de continuar con el tratamiento, para poder confirmar o descartar el origen alérgico de la reacción. En caso de que se confirme la alergia, la desensibilización es un procedimiento que permite que un paciente alérgico a la quimioterapia continúe recibiéndola de forma segura a pesar de su alergia. Este procedimiento no está exento de riesgos y debe realizarse siempre en manos de personal experto, con recursos apropiados y en un entorno preparado.
En resumen, la quimioterapia puede desencadenar distintos efectos secundarios, siendo la alergia a la quimioterapia una reacción poco común pero potencialmente grave. Sin embargo, no todas las reacciones adversas a la quimioterapia son causadas por alergia, ya que pueden deberse a otros factores, como los efectos secundarios propios del fármaco. La identificación precoz de las reacciones alérgicas y el diagnóstico preciso son esenciales para poder elegir la mejor estrategia de tratamiento y garantizar la seguridad de los pacientes.
Paula Vázquez Revuelta
Facultativa Especialista – Servei d’Al·lergologia | Hospital Universitari Bellvitge
Dermatitis atópica en niños: lo último en tratamientos y futuro del manejo en 2025
La dermatitis atópica (DA) es la enfermedad inflamatoria cutánea más frecuente en la infancia y representa un verdadero desafío clínico por su curso crónico-recidivante y el importante impacto que genera en la calidad de vida de los niños y sus familias. En los últimos cinco años, las opciones terapéuticas se han ampliado de manera notable gracias al desarrollo de nuevos fármacos biológicos e inhibidores de JAK. La guía EuroGuiDerm 2025 (segunda actualización de la guía europea) incorpora en su última versión las novedades más relevantes para el manejo de la DA en población pediátrica.
La principal novedad del documento europeo radica en las terapias sistémicas avanzadas para la DA grave. En este escenario, cuando la enfermedad no se controla con un tratamiento tópico optimizado, la EuroGuiDerm 2025 recomienda como primera opción los biológicos. Actualmente existen tres aprobados en población pediátrica: dupilumab, autorizado desde los 6 meses de edad; y lebrikizumab y tralokinumab, indicados a partir de los 12 años. Dupilumab sigue siendo el fármaco de referencia por su amplio rango de edad y su perfil de seguridad favorable. Los anti-IL-13 selectivos ofrecen una eficacia comparable y, en el caso de lebrikizumab, la ventaja de una administración mensual en fase de mantenimiento, lo que mejora la adherencia.
Junto a ellos, los inhibidores orales de JAK se consolidan como una alternativa eficaz. La guía incluye baricitinib, aprobado desde los 2 años, así como abrocitinib y upadacitinib, autorizados a partir de los 12 años. Estos fármacos destacan por su inicio de acción rápido y su alta eficacia en la reducción del prurito y las lesiones. Sin embargo, requieren un seguimiento analítico estrecho debido a potenciales efectos adversos (hematológicos, metabólicos, cardiovasculares e infecciosos), por lo que se reservan a pacientes seleccionados, especialmente cuando no hay acceso o respuesta a biológicos.
Cuando los biológicos y los inhibidores de JAK no están disponibles, la ciclosporina A se mantiene como una opción válida en ciclos cortos bajo supervisión especializada, siendo el único inmunosupresor aprobado en pediatría. Otros inmunosupresores, como metotrexato, azatioprina o micofenolato mofetilo, se utilizan de forma off-label, aunque con evidencia limitada.
A pesar de estos avances, los pilares básicos del tratamiento permanecen inalterables. La restauración de la barrera cutánea mediante el uso sistemático de emolientes continúa siendo el fundamento de toda estrategia terapéutica. Se recomienda su aplicación al menos dos veces al día en toda la superficie corporal, incluso en áreas sin lesiones visibles. La llamada “regla del minuto”, que consiste en aplicar el emoliente en el primer minuto tras el baño, mejora la hidratación y previene la pérdida transepidérmica de agua. Los baños, lejos de estar contraindicados, forman parte del tratamiento si se realizan de forma breve, con agua tibia y limpiadores syndet, seguidos de un secado suave sin fricción.
De forma paralela, el control de factores ambientales —evitar fibras irritantes, reducir la exposición a alérgenos en pacientes sensibilizados, mantener una humedad ambiental estable y limitar irritantes como detergentes o humo de tabaco— contribuye a disminuir los brotes y la severidad. Los programas educativos para pacientes y familias son también un componente esencial, ya que mejoran la adherencia, el manejo diario de la enfermedad y el bienestar psicológico de los afectados.
En el abordaje de los brotes agudos, la primera línea continua siendo el tratamiento tópico. Los corticoides tópicos se recomiendan de manera individualizada según la edad, la localización y la intensidad de las lesiones, en pautas de 1–2 aplicaciones diarias durante un máximo de dos semanas. En zonas sensibles o en casos que requieren mantenimiento prolongado, los inhibidores de la calcineurina (tacrolimus 0,03% y pimecrolimus) son una alternativa no esteroidea clave, indicados desde los 2 años y, en algunos países, desde los 3 meses en el caso de pimecrolimus. Su uso intermitente, dos veces por semana en fases de mantenimiento (“estrategia proactiva”), reduce de forma significativa las recaídas. La guía también contempla el empleo de vendajes húmedos con corticoides de baja o media potencia en brotes extensos y refractarios, así como la fototerapia en adolescentes cuando el tratamiento tópico resulta insuficiente, aunque con un grado de recomendación menor. El uso de corticoides orales no se aconseja de manera rutinaria y debe reservarse únicamente como terapia puente en brotes graves, en ciclos cortos y siempre con monitorización estrecha.
Finalmente, las estrategias de modulación del microbioma se han consolidado como un campo clave en la investigación de la dermatitis atópica. Los probióticos —sobre todo combinaciones de Lactobacillus y Bifidobacterium— han mostrado cierto beneficio en formas moderadas-graves, mientras que los prebióticos (como FOS y GOS) favorecen el crecimiento de bacterias protectoras y refuerzan la barrera cutánea. Su combinación en simbióticos parece especialmente útil en niños a partir del primer año de vida. Además, se están desarrollando terapias innovadoras como los probióticos tópicos con cepas como Roseomonas mucosa o Staphylococcus hominis, capaces de reducir la inflamación y limitar la colonización por S. aureus. Aunque aún faltan estudios que definan qué cepas, dosis y duración son más eficaces, todo apunta a que el microbioma jugará un papel decisivo en el futuro de la dermatitis atópica pediátrica.
En conclusión, la EuroGuiDerm 2025 refleja el cambio de paradigma en la dermatitis atópica pediátrica. Los biológicos y los inhibidores de JAK se consolidan como pilares en los casos graves, sin perder de vista que la base del tratamiento sigue siendo la restauración de la barrera cutánea, el control ambiental y la educación familiar. El f uturo apunta hacia una medicina cada vez más personalizada, en la que la elección del tratamiento dependerá del fenotipo y endotipo clínico, la edad y las comorbilidades de cada paciente con el objetivo último de mejorar la calidad de vida de los niños y los adolescentes afectados.
Autora: Dra. Ana Láinez Nuez. Servicio de alergología, Hospital Vithas Turia, Valencia, Comité de Alergia Infantil SEAIC
- Wollenberg A, Kinberger M, Arents B, Aszodi N, Barbarot S, Bieber T, et al. European Guideline (EuroGuiDerm) on atopic eczema: Living update. J Eur Acad Dermatol Venereol. 2025;39(7):1537–66. doi:10.1111/jdv.20639.
Dermatitis Alérgica de Contacto en niños: Una realidad cada vez más frecuente
Situación actual y epidemiología
Durante mucho tiempo se pensó que la dermatitis alérgica de contacto (DAC) era una enfermedad exclusiva del adulto. Sin embargo, estudios recientes revelan una prevalencia similar a la de adultos, con casos descritos incluso en lactantes (1). Se estima que hasta un 16–20% de la población pediátrica está sensibilizada a algún alérgeno, aunque muchos casos no se diagnostican porque los síntomas se confunden con otras afecciones más comunes, como la dermatitis atópica (DA) (1,2). De hecho, menos del 10% de las pruebas epicutáneas se realizan en niños, lo que contribuye a este infradiagnóstico (1).
Dermatitis atópica y dermatitis alérgica: ¿cómo se relacionan?
La DAC y la DA pueden coexistir y a menudo se solapan, ya que ambas provocan inflamación y picor. Más de un tercio de los niños con DAC tienen también DA (1), y en muchos casos, los productos utilizados para tratar la piel atópica contienen ingredientes sensibilizantes que agravan los síntomas (1). Esta superposición puede dificultar el diagnóstico y retrasar el tratamiento adecuado.
En niños con DA, debe sospecharse una DAC cuando la dermatitis es recalcitrante al tratamiento convencional, presenta una distribución atípica (como afectación localizada de párpados, labios, manos, pies o zona del pañal), o empeora con el uso de productos destinados al cuidado de la piel atópica, los cuales pueden contener alérgenos como fragancias, lanolina o conservantes. También debe considerarse la DAC si las lesiones se localizan en áreas en contacto con cosméticos, cremas, ropa, joyas, materiales escolares o deportivos. En estos casos, la realización de pruebas epicutáneas permite identificar alérgenos relevantes y guiar el tratamiento (1,3).
¿Cómo se diagnostica?
El diagnóstico de la DAC en niños se basa en la historia clínica detallada y en la realización de pruebas epicutáneas, que son el método de referencia para identificar alérgenos causantes. Estas pruebas consisten en aplicar parches con alérgenos sobre la espalda del niño, retirarlos a las 48 horas, y realizar segunda lectura a las 72-96 horas. También se puede complementar con pruebas como el ROAT (Repeat Open Application Test), una prueba sencilla, no invasiva, que se utiliza para evaluar si un producto concreto (como una crema, cosmético o medicamento tópico) está causando una DAC. Es especialmente útil en niños o cuando no es posible realizar pruebas epicutáneas estándar (3,4).
En 2015, la EAACI (European Academy of Allergy and Clinical Immunology) propuso una batería reducida de alérgenos como herramienta práctica y segura para facilitar el diagnóstico en población pediátrica (5). Con el tiempo, la experiencia clínica y nuevas evidencias han puesto de manifiesto la necesidad de considerar también alérgenos emergentes, cada vez más presentes en productos infantiles como la metilisotiazolinona aislada, hidroperóxidos de limoneno y linalol, benzofenonas, 3-dimetilaminopropilamina (DMAPA), isobornil acrilato y clorhexidina. Además, se recomienda adaptar las pruebas a la exposición individual de cada paciente y complementarlas con productos propios y alérgenos actuales, con el objetivo de optimizar la precisión diagnóstica en niños (6-8).
¿Cuáles son los alérgenos más frecuentes?
En los niños, los alérgenos más comunes que pueden causar DAC incluyen (8-13):
- Metales: como el níquel, cloruro de cobalto y dicromato potásico, presentes en objetos de uso cotidiano como bisutería, gafas, relojes, calzado, ropa, juguetes, videoconsolas, teléfonos móviles, tablets, aparatos de ortodoncia, botas, sandalias o material deportivo.
- Conservantes: destacan la metilisotiazolinona (MI) y la metilcloroisotiazolinona (MCI), que se encuentran en productos como el slime, pinturas, productos de limpieza y equipamiento deportivo. Otro conservante importante es el formaldehído, que puede estar presente en algunas toallitas infantiles.
- Fragancias: como las mezclas de fragancias I y II, el bálsamo del Perú, y los hidroperóxidos de linalol y limoneno, que se utilizan en cosméticos, medicamentos tópicos y productos de limpieza.
- Emolientes: como la lanolina y el propilenglicol, habituales en cosméticos, bálsamos labiales y medicamentos de aplicación tópica.
- Tensoactivos: derivados del aceite de coco como la cocamidopropil betaína (CAPB) y su principal fracción alergénica, la 3-dimetilaminopropilamina (DMAPA), presentes en champús, acondicionadores y detergentes.
- Parafenilendiamina (PPDA): sustancia empleada en tatuajes de henna y tintes capilares.
- Colofonia: una resina procedente de la savia del pino, utilizada en adhesivos, apósitos, tintas, cosméticos, productos farmacéuticos y material escolar.
- Antibióticos tópicos: como la neomicina y la bacitracina, ampliamente utilizados en cremas y pomadas.
Además de los alérgenos clásicos, en los últimos años se han identificado alérgenos emergentes en la población pediátrica. Entre ellos destacan la benzisotiazolinona, presente en ropa, calzado y detergentes (5); la acetofenona azina, un derivado de la goma EVA presente en espinilleras y calzado infantil (6); el isobornil acrilato (IBOA), utilizado en dispositivos médicos como las bombas de insulina (4); la benzofenona-4, presente en algunos protectores solares; y la clorhexidina, cuyo uso cada vez más frecuente en antisépticos se ha relacionado con un aumento de casos de sensibilización (8–13).
Estrategias de prevención
Una de las estrategias más prometedoras es el enfoque PEAS (Pre-Emptive Avoidance Strategy), que propone evitar desde el inicio los alérgenos más comunes en productos infantiles. Esta medida preventiva puede aplicarse incluso sin diagnóstico previo, especialmente en niños con piel sensible o antecedentes de dermatitis, para prevenir sensibilizaciones en la población pediátrica (14).
Manejo y tratamiento
El tratamiento principal es la evitación del alérgeno, una vez identificado mediante pruebas epicutáneas. Para controlar los brotes, se utilizan corticoides tópicos suaves, inmunomoduladores y emolientes para restaurar la barrera cutánea. En casos más graves, puede ser necesaria la fototerapia o tratamiento sistémico (3,4). El seguimiento debe incluir educación continua a las familias, revisión de productos y apoyo emocional, ya que un manejo adecuado mejora significativamente la calidad de vida del niño y su entorno (1,14).
Autora: Dra. Ana Láinez Nuez. Servicio de alergología, Hospital IMED Valencia. Comité de Alergia Infantil SEAIC
Bibliografía
- Neale H, Garza-Mayers AC, Tam I, Yu J. Pediatric allergic contact dermatitis. Part I. Clinical features and common contact allergens in children. J Am Acad Dermatol. 2020. doi:10.1016/j.jaad.2020.11.002
- Ortiz Salvador JM, et al. Dermatitis alérgica de contacto pediátrica. Actas Dermosifiliogr. 2017. doi:10.1016/j.ad.2016.12.018
- Neale H, et al. Pediatric allergic contact dermatitis. Part II. J Am Acad Dermatol. 2020. doi:10.1016/j.jaad.2020.11.001
- Young K, et al. Pediatric allergic contact dermatitis registry patch testing results from 2016–2022. J Am Acad Dermatol. 2023. doi:10.1016/j.jaad.2023.01.016
- de Waard-van der Spek FB, Darsow U, Mortz CG, et al. EAACI position paper for practical patch testing in allergic contact dermatitis in children. Pediatr Allergy Immunol. 2015;26(7):598–606. doi:10.1111/pai.12463
- Ortiz Salvador JM, Esteve Martínez A, Subiabre Ferrer D, et al. Dermatitis alérgica de contacto pediátrica. Actas Dermosifiliogr. 2017;108(6):571–578. doi:10.1016/j.ad.2016.12.018
- Felmingham C, Davenport R, Bala H. Allergic contact dermatitis in children and proposal for an Australian Paediatric Baseline Series. Australas J Dermatol. 2019;60(4):308–313. doi:10.1111/ajd.13169
- Yu J, Atwater AR, Brod B, et al. Pediatric Baseline Patch Test Series: Initial Findings of the Pediatric Contact Dermatitis Workgroup. Dermatitis. 2018;29(4):206–212. doi:10.1097/DER.0000000000000353
- Lidén C, White I. Increasing non-cosmetic exposure and sensitization to isothiazolinones. Contact Dermatitis. 2024. doi:10.1111/cod.14433
- Manière I, et al. Sensitization properties of acetophenone azine: a new skin sensitizer identified in textiles. Contact Dermatitis. 2023. doi:10.1111/cod.14284
- Magdaleno-Tapial J, et al. Allergic contact dermatitis to chlorhexidine in pediatric patients. Pediatr Dermatol. 2019. doi:10.1111/pde.13808
- Heurung AR, Raju SI, Warshaw EM. Dermatitis. 2014;25(1):3–10. doi:10.1097/DER.0000000000000025
- Moral L, et al. Allergic contact dermatitis to chlorhexidine in children. Allergol Immunopathol (Madr). 2024;52(6):33–39. doi:10.15586/aei.v52i6.1171
- Hill H, et al. Pre-emptive avoidance strategy (PEAS). Expert Rev Clin Immunol. 2016. doi:10.1586/1744666X.2016.1142373
Cantabria
Cantabria
Centros con actividad asistencial pública en Alergología
Hospital Sierrallana
- http://www.hospitalsierrallana.com
- Barrio de Ganzo, s/n. 39300 Torrelavega
- 942847400
Hospital Universitario Marqués de Valdecilla
- http://www.humv.es
- Avda. de Valdecilla, s/n. 39008 Santander
- 942202520
Captador de la semana: Badajoz
Hoy os presentamos al Dr. Jesús García Menaya, médico alergólogo que realiza su labor asistencial en el Hospital Universitario de Badajoz, desde donde nos aporta los recuentos de pólenes. El Hospital de Badajoz tiene un largo recorrido con los contajes de pólenes ya que llevan realizándolo desde los años 80, inicialmente por el Dr. Indalecio González Galán y desde el 2003 por el Dr. Jesús García.
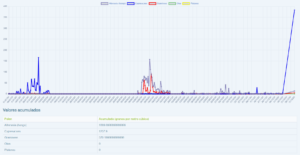
Alergias alimentarias en los centros educativos.
Por desgracia, el pasado 28 de marzo de 2019 se publicaba en el periódico (Articulo completo aquí) “ la alergia de mi hijo puede matarle y en el colegio hacen la fiesta del huevo”, una madre de un colegio de Badajoz denunciaba un proyecto piloto “proyecto pollito “, que se realizó en la clase de primero infantil, con el fin de estudiar el huevo y realizar actividades sobre el mismo, conociendo que en esa clase uno de los niños presentaba alergia al huevo, en este proyecto se pedía a los padres que llevaran a clase huevos de distintos tipos. La madre comenta que desde el inicio de su escolarización había presentado un informe del especialista en el que costaba la alergia que padecía y el mecanismo de actuación en el caso de anafilaxia y que todo el colegio, era conocedor de su patología. A pesar de ello, y de la denuncia de la madre, el proyecto se llevó a cabo, pues según la directora del centro se aseguró que se siguió el protocolo de forma estricta y se garantizó la seguridad del paciente, al parecer el referente de salud les comunicó que “el paciente tenía alergia a la clara del huevo y siempre que estuviese abierto…” En el informe del especialista claramente figuraba: que la exposición a huevo crudo, frito, o cocido le podía provocar anafilaxia, y que esa reacción se podía producir por ingestión, inhalación o contacto.
Con este artículo quiero remarcar la desinformación en la actualidad en lo que se refiere a alergias alimentarias en los centros educativos. Los referentes en salud, son enfermeros del Equipo de Atención Primaria de la zona de salud a la que pertenece el centro educativo, designado por el coordinador y con experiencia en la aplicación de protocolos, en este caso del ”Protocolo de actuación ante urgencias sanitarias en los centros educativos de Extremadura” realizado en el 2016, por docentes, médicos de primaria, enfermeros, trabajadores sociales, psicólogos, pedagogos y pediatras de atención primaria. En este manual se dedican dos capítulos a la alergia: reacción anafiláctica y asma, que ocupan 8 folios, en las que únicamente se explica la actuación y tratamiento en el caso de sufrir una crisis, que por supuesto es absolutamente necesario conocer; pero para nada se habla de alergia a alimentos, ni medidas de evitación, en las que el personal docente, referente educativo y referente en salud debería estar formado por Alergólogos. Además entre los objetivos de dicho manual figura: “ favorecer la inclusión educativa de todo el alumnado, teniendo en cuenta las enfermedades más frecuentes con el fin de prevenir situaciones de riesgo “, que claramente no se ha cumplido en esta ocasión.
Dra. Mª Isabel Alvarado Izquierdo
Alergóloga Complejo Hospitalario Universitario de Cáceres
Presidenta de la SAICEX
Comité de Alergia Infantil SEAIC.
USO Y DESUSO DE LA ADRENALINA
En las últimas décadas el término alergia se ha convertido en un concepto popular y casi familiar, facilitado sobre todo por la incidencia progresivamente creciente de las distintas patologías alergológicas y el impacto socio-sanitario que estas representan.
Por supuesto, entre las varias formas de presentación clínica, la anafilaxia es la que más nos preocupa como médicos, no solo como alergólogos, ya que por definición representa una “reacción alérgica grave de instauración rápida y potencialmente mortal”. En los últimos años se ha multiplicado el esfuerzo de la comunidad científica para sensibilizar a la sociedad sobre esta patología y tratarla como se merece, con el intento de minimizar las consecuencias que de ella puedan surgir.
En el algoritmo de actuación de la anafilaxia, la adrenalina intramuscular representa el tratamiento de primera línea independientemente de la edad del paciente y del entorno en que ocurra. El retraso en la administración de este medicamento se ha asociado a desenlaces fatales o reacciones bifásicas. La administración de adrenalina siempre tiene que estar seguida de una valoración médica por el Servicio de Urgencias más cercano. Una vez resuelto el cuadro clínico, al paciente se le prescribirá un auto inyector de adrenalina con un informe médico en el que deben de estar representados un plan escrito de recomendaciones (alérgeno a evitar) así como una explicación detallada del correcto uso de la adrenalina.
Recientemente se ha publicado un trabajo interesante que investiga las razones por las cuales hay un menor uso de adrenalina en la atención del paciente pediátrico (“Factors associated with the underuse of adrenaline in children with anaphylaxis”). Se trata de un estudio multicéntrico que incluyó 149 pacientes (edad menor de 15 años) atendidos por anafilaxia en 18 Servicios de Urgencias del norte de Francia, en un periodo comprendido entre los años 2015 y 2017. La edad media de los niños incluidos en el estudio era de 7,4 años; 35 niños (23%) estaban diagnosticados previamente de alergia alimentaria y 17 niños (11%) habían ya experimentado una anafilaxia. El Servicio de Emergencia Extrahospitalario de la zona fue contactado en 63 ocasiones (43%), en 55 de ellas (37%) los niños recibieron tratamiento in situ, por sus familias o por el mismo Servicio de Emergencias. Antes de la llegada de ayuda médica, 15 de los 31 niños (48%) con un dispositivo de auto inyector de adrenalina recibieron el tratamiento, mientras que el Servicio de Emergencias solo la administró en 4 de los 55 casos. De los 149 niños diagnosticados de anafilaxia solo 52 de ellos (35% del total) recibieron tratamiento con adrenalina en un entorno hospitalario. En definitiva, solo 71 de los 149 (48%) recibieron tratamiento con adrenalina, y el auto inyector de adrenalina fue prescrito o renovado en 103 (69%) casos antes del alta hospitalaria.
Si analizamos los datos obtenidos en este estudio podemos concluir que se ha observado que la adrenalina fue administrada con más frecuencia en niños más pequeños (edad media de 6,5 años), no identificando otro factor que pueda ser asociado con un uso mas frecuente de adrenalina.
Podemos concluir también que las dos principales razones por las que la adrenalina no se administró en ninguno de los escenarios (intra o extra hospitalario) de asistencia médica fueron:
- subestimación y falta de reconocimiento de la potencial gravedad de la reacción presentada.
- espontánea y rápida mejoría de la clínica desde los primeros síntomas/signos presentados.
El miedo a los posibles efectos adversos de una administración de adrenalina no se reconoció como una causa frecuente para su menor utilización.
Los autores concluyen que la distancia entre el porcentaje de un diagnóstico correcto y los casos que fueron tratados con adrenalina como primera línea de tratamiento sea principalmente debido a no considerar la reacción anafiláctica lo suficientemente grave si ésta no asocia una afectación respiratoria y circulatoria.
En definitiva y como conclusión importante que debemos de sacar de todo este texto es que la administración de adrenalina i.m. es el tratamiento de primera línea para una anafilaxia siendo ésta capaz de reducir las consecuencias potencialmente fatales, antes de que eventualmente se presente una afectación cardiorrespiratoria.
Dr. Nicola Giangrande, del hospital Hospital Público da Mariña , Burela (Lugo). Comité de Alergia Infantil SEAIC.
Articulo aconsejado:
Oferta de trabajo
Althaia, Xarxa Asistencial de Manresa.
Consultar en Empleo.
Actualización de contenidos
Ampliado el catálogo de publicaciones periódicas de Alergología e Inmunología Clínica.
Acceso desde la Biblioteca Virtual.
Debate «INTEGRA»

El pasado martes 28 de Septiembre tuvo lugar el evento de presentación del manuscrito correspondiente al proyecto INTEGRA, que contó con el aval de SEAIC. En él, los autores del manuscrito, todos ellos miembros de SEAIC y expertos en diagnóstico molecular, presentaron el proyecto y sus conclusiones y discutieron acerca del eje vertebrador de INTEGRA: la relevancia del uso las ratios de IgE en el diagnóstico alergológico. El evento fue seguido en directo por más de 220 profesionales del diagnóstico alergológico que enriquecieron el debate con diferentes preguntas respecto al uso de ratios.
Puede visualizar la grabación del debate en https://integradebateonline.com/grabacion.
El manuscrito se encuentra disponible para su descarga en https://onlinelibrary.wiley.com/doi/full/10.1002/clt2.12052.
Alergia a medicamentos
Diagnóstico y seguimiento de alergia a fármacos
Requisitos
- Sospecha de alergia a fármacos con derivación intrahospitalaria o extrahospitalaria.
- Disposición de teléfono y/o Internet y posibilidad de servicio de grabación de voz.
- El servicio de Alergología debe disponer de una mensajería/aplicación segura para realizar envío de correo electrónico o mensaje de texto al paciente al menos 1 semana antes con: Fecha y hora de la consulta telemática.
- No sufrir ninguna discapacidad física ni psicológica que impida usar ninguno de estos sistemas.
- Correo electrónico corporativo específico para Estudio de Alergia a Fármacos, proporcionarlo al paciente y a través de este medio, con previo consentimiento verbal, solicitar envío de fotografías de las lesiones cutáneas presentadas.
- El paciente menor de <16 años puede tener un representante legal que responda al interrogatorio del evento sospechoso.
- El paciente adulto que presente alguna discapacidad puede tener un representante legal que responda al interrogatorio del evento sospechoso.
- Formato digital de consentimiento escrito para el paciente o tutor legal, que debe reflejarse en la historia clínica.
- El consentimiento verbal puede ser grabado vía telefónica si se dispone de grabador de voz.
Fase de preparación
- Acceso y revisión de historia clínica del paciente para informarnos de tratamientos actualizados e identificar los fármacos tolerados, antecedentes personales, antecedentes médicos.
- Revisión de fotografías de lesiones cutánea, tanto en la historia clínica del paciente en caso de disponer de este servicio o en el correo electrónico específico destinado a esta consulta.
- Datos a tener presente como factor de riesgo para desarrollar una reacción de hipersensibilidad a fármacos:
-
Relacionados con el fármaco y su administración:
Masa molecular, capacidad de formar uniones no covalentes con el HLA, vía de administración (la tópica produce más reacciones de hipersensibilidad que la parenteral y esta a su vez más que la oral).
Las dosis bajas y dadas de forma intermitente incrementan el riesgo de reacciones mediadas por IgE. -
Relacionados con el paciente:
Factores genéticos: asociación entre ciertos alelos del HLA y reacciones cutáneas graves (p. ej., HLA B*5701 y abacavir), asociación entre ciertas mutaciones genéticas como la de BCRA en el cáncer de ovario y las reacciones de hipersensibilidad por carboplatino, la α-triptasemia hereditaria y la mastocitosis y opiáceos, AINE, contrastes radiológicos, antihipertensivos IECA y relajantes musculares, entre otros.
- Analizaremos si estamos ante:
- Paciente de ALTO riesgo: AP de reacción grave o alta probabilidad de sufrirla: embarazadas, enfermedad cardiovascular grave, renal y/o respiratoria, mastocitosis sistémica uso de betabloqueantes.
- Paciente de BAJO riesgo: AP de reacción leve o baja probabilidad de sufrirla: AP de reacción con morfología y/o cronología inespecífica, los síntomas aislados como náuseas, vómitos, cefalea NO son señales de peligro.
Consultas asíncronas
- En caso de seguimiento se podrían utilizar mejorar la accesibilidad del sistema y su usabilidad para el paciente, siempre a través de un correo electrónico corporativo.
- Será de utilidad para valorar reacciones tardías que el paciente desee reportar.
Consulta telemática
- La primera consulta se realizará mediante llamada telefónica o plataforma para videoconsultas de manera síncrona de preferencia para dirigir la anamnesis, la sospecha de alergia fármacos puede llevar a confusión por parte del paciente y obviar datos importantes en caso de ser una consulta asíncrona.
- El uso de consultas asíncronas puede ayudar a aportar datos nuevos en las consultas de seguimiento, si las tuviera.
- Comenzaremos la consulta telemática presentándonos y realizaremos anamnesis detallada. Confeccionaremos la historia clínica y comprobaremos:
- Edad y sexo del paciente.
- Antecedentes personales o familiares de urticaria crónica y/o angioedema.
- Antecedentes de RH previas a fármacos.Cirugías previas.
- Tratamiento crónico tomando en cuenta uso crónico de antihistamínicos, IECA, betabloqueantes.
- El fármaco sospechoso, la vía de administración y dosis/días utilizado hasta presentar el cuadro sugerente de alergia a tal fármaco.
- Motivo de toma del fármaco.
- Fecha del evento sospechoso de alergia a fármacos.
- Número de episodios asociados al mismo.
- Tiempo de aparición de signos y síntomas tras toma del fármaco.
- Tratamiento utilizado para revertir los síntomas y tiempo de resolución del cuadro.
- Necesidad de asistencia en urgencias hospitalarias y/o hospitalización.
- Con los datos obtenidos realizaremos una estratificación del Riesgo según:
- Morfología de la reacción: identificaremos «señales de peligro».
- Cronología de la reacción:
Reacciones inmediatas <1h (1-6h)
- Alto riesgo: Urticaria y/o angioedema, prurito palmoplantar, genital, ótico, de cuero cabelludo, broncoespamo, edema laríngeo, anafilaxia.
- Bajo riesgo: Prurito aislado reacciones vasovagales, náuseas vómitos, diarreas, eritema y/o urticaria localizada en zona de administración parenteral, reacciones desconocidas en la infancia.
Reacciones no inmediatas: >1h (>24h)
- Alto riesgo: SSJ, PEAG, DRESS, exantema ampolloso generalizado, vasculitis, afectación órgano específicas: citopenias, hepatitis, neumonitis, enfermedades autoinmunitarias inducidas: Pénfigo ampolloso, pénfigo vulgar, lupus.
- Bajo riesgo: Exantema fijo, dermatitis de contacto, urticaria no inmediata.
- Definiremos endotipos, fenotipos y biomarcadores de las reacciones presentadas, nos podemos basar en el siguiente esquema:

- Con todos estos datos procedemos a programar estudios pertinentes y pruebas complementarias, explicaremos al paciente el tipo de estudio a realizar, tiempos probables: días, hora.
- Solicitaremos consentimiento verbal vía telefónica y posteriormente el día de la prueba se firmará el consentimiento informado.
- Se colocará la alerta de evitar el fármaco sospechoso o grupo de fármacos en historia clínica hasta culminar estudios.
- Solicitaremos en caso de ser necesario analítica sanguínea si corresponde, para la determinación de IgE específica. Ejemplo Penicilinas.
- Solicitaremos, si se dispone del test de activación de basófilos (TAB), si así lo requerimos.
- En caso de anafilaxia, solicitar la determinación en sangre de triptasa basal y comparar cifras de triptasa en el momento de la reacción, si se dispone.
- Determinación de IL-6 si está disponible.
- Dejaremos reflejado en la historia clínica las pautas de estudio alergológico programado que corresponda seguir para el día de la cita presencial.
- Estas pruebas se realizarán bajo supervisión de un alergólogo y equipo de enfermería experimentada para que el paciente pueda recibir tratamiento inmediato en caso de producirse una reacción alérgica.
- Al inicio de estudio alergológico en Hospital de Día se comprobará que no ha tomado el medicamento implicado.
- Se realizarán según el caso:
- Pruebas cutáneas intraepidérmicas, intradérmicas con lectura inmediata o tardía según corresponda o utilizar pruebas epicutáneas.
- Si procede se realizará prueba de exposición controlada (oral, endovenoso, intramuscular , subcutánea) en muchas ocasiones son imprescindibles para llegar al diagnóstico y consisten en administrar dosis pequeñas y progresivas del medicamento implicado hasta alcanzar la dosis terapéutica recomendada para el tratamiento de su enfermedad.
- En caso de confirmarse o descartarse la alergia al fármaco se realiza un informe clínico detallado que quedará reflejado en la historia clínica.
- Si el paciente requiere de manera ineludible el fármaco al que es alérgico le plantearemos a él y a su médico la posibilidad de realizar una desensibilización al medicamento.
Observaciones y bibliografía
*Esta guía pretende ser un complemento a los protocolos habituales desde la perspectiva de la telemedicina (TM) y por tanto no incide en aquellos aspectos que pertenezcan a la práctica clínica habitual en el diagnóstico y tratamiento de la alergia a fármacos.
- Patterson R, DeSwarte RD, Greenberger PA, Grammer LC. La alergia a los medicamentos y protocolos para su tratamiento. Boletín de la Oficina Sanitaria Panamericana (OSP); 106 (6), jun 1989. 1989.
- Pérez TC, editor Alergología y pandemia COVID192021: Real Academia Nacional de Medicina.
- Virginia Villarreal-González R, Canel-Paredes A, Arias-Cruz A, Fraga-Olvera A, Delgado-Bañuelos A, Agustín Rico-Solís G, et al. Alergia a medicamentos: aspectos fundamentales en el diagnóstico y tratamiento. Reporte de grupo del Colegio Mexicano de Inmunología Clínica y Alergia. Revista Alergia de Mexico. 2022;69(4).
- Cernadas JR. Alergia a Fármacos–Breves tópicos de uma enorme aventura. Sociedade Portuguesa de Alergologia e Imunologia Clínica Lisboa,, Portugal; 2023. p. 191-2.
- Su C, Belmont A, Liao J, Kuster JK, Trubiano JA, Kwah JH. Evaluating the PEN-FAST clinical decision-making tool to enhance penicillin allergy delabeling. JAMA Internal Medicine. 2023;183(8):883-5.
- De las Vecillas Sánchez L, Alenazy LA, Garcia-Neuer M, Castells MC. Drug hypersensitivity and desensitizations: mechanisms and new approaches. International journal of molecular sciences. 2017;18(6):1316.
¿Qué hace una enfermera en un Servicio de Alergia?
Las enfermeras somos los profesionales que cuidan de las personas. En las consultas de alergia
tenemos un papel destacado e importante.
Cuando acudes a la consulta de alergia es porque has padecido signos o síntomas como tos,
falta de aire, picor de ojos, congestión nasal, problemas en la piel… que a tu médico de
atención primaria le han hecho pensar que tienes un problema de alergia relacionado con el
polen, ácaros del polvo, hongos, epitelio de animales. También acudes si has tenido alguna
reacción con algún alimento, medicamento o si te ha “picado” algún insecto y te has
encontrado mal. Frente a este tipo de reacciones siempre se debe de realizar un correcto
diagnóstico, con el objetivo de encontrar una respuesta adecuada a cada dolencia.
En este proceso diagnóstico, en los Servicios de Alergia, las enfermeras desempeñamos
funciones asistenciales (realizando pruebas diagnósticas – educación para la salud), docentes
(formando en aquellos aspectos relevantes de la patología alérgica), realizando en ocasiones la
gestión para una buena organización de tu asistencia sanitaria o de los recursos materiales que
se precisan, así como funciones de investigación para encaminar los mejores cuidados que hay
que prestar al paciente alérgico con rigor científico.
Las enfermeras de alergia, realizamos una atención integral del paciente cuando llega a
nuestro servicio (al niño, adulto o a la persona mayor) y somos las responsables de la
realización de las pruebas necesarias, indicadas por el alergólogo, para poder llegar a un
diagnóstico preciso.
La enfermera revisa la historia clínica y procede según el protocolo de cada unidad. A partir de
ese momento, se inicia un proceso de acompañamiento, administrando todos los cuidados que
se precise según protocolos establecidos para cada actuación.
Las enfermeras de alergia participamos activamente en trasmitir los conocimientos necesarios
en forma de educación sanitaria para que las personas que han sido diagnosticadas de algún
tipo de alergia, o patología respiratoria como la rinitis y/o el asma, puedan autocuidarse con
seguridad mejorando de este modo su calidad de vida.
Con este blog pretendemos daros a conocer para qué realizamos distintas pruebas
diagnósticas y como tenéis que prepararos para ellas; también hablaremos de la
Inmunoterapia (coloquialmente vacunas), de los autocuidados del asma, autocuidados de
anafilaxia, autocuidados de la piel y también os explicaremos medidas preventivas de las
diferentes enfermedades relacionadas con la Alergia.
Si necesitas saber más sobre tu enfermedad alérgica, tu tratamiento, las pruebas hasta llegar a
su diagnóstico o un mejor estilo de vida, no dudes en preguntar a la enfermera del servicio de
alergia que te corresponda….y leer este blog.
XV Reunión CYNA
Presentación
Los días 25 y 26 de enero de 2019 tendrá lugar en Madrid la XV edición de la reunión Controversias Y Novedades en Alergia (CYNA), convocado por la Fundación de la Sociedad Española de Alergología e Inmunología Clínica, con el patrocinio de GSK.
En esta edición, se ha puesto el foco en aspectos capitales de las enfermedades alérgicas: alergia a alimentos, contaminación, asma e inmunoterapia. Para ello, contará con ponentes de reconocido prestigio a nivel nacional e internacional.
La sede de la reunión volverá a ser el Hotel Meliá Castilla, en el distrito financiero de la capital. Asimismo, el evento podrá seguirse en directo de forma online a través de esta web. Habrá sedes alternativas presenciales en Badajoz, en Santiago de Compostela y en Valladolid.
Programa
![]() Programa final XV Reunión CYNA (4559 descargas )
Programa final XV Reunión CYNA (4559 descargas )
Evaluación XV Reunión CYNA
![]() Acceso restringido para socios. Iniciar sesión.
Acceso restringido para socios. Iniciar sesión.
