resultados de la búsqueda: asma/wp-content/uploads/logos/Hospital Universitario Fundación Jiménez Díaz/Sitio web no disponible
Recomendaciones sobre el manejo domiciliario de reacciones anafilácticas durante la Pandemia COVID-19
El síndrome respiratorio agudo severo coronavirus 2 (SARS-CoV-2), también conocido como COVID-19, está causado por una nueva cepa de coronavirus que no se ha identificado previamente en humanos. El SARS-CoV-2 se reconoce como un virus respiratorio altamente contagioso con elevada morbilidad y mortalidad, especialmente en poblaciones vulnerables1. Con el fin de evitar la propagación de la infección, las políticas sanitarias han establecido planes con medidas de restricciones que han modificado nuestros hábitos de higiene, sociales, laborales y sanitarios.
Durante la pandemia, el personal sanitario, requirió la adaptación de las medicinas convencionales llevando a cabo estrategias de atención sanitaria en remoto (telemedicina) con el objetivo de no saturar los servicios médicos, los servicios de urgencias, proteger a los pacientes y a sí mismos. Estas recomendaciones han ido cambiando a medida que evolucionaba la pandemia por sus diferentes etapas.
Los alergólogos nos hemos enfrentado al reto de continuar tratando a nuestros pacientes alérgicos sin poder valorarlos presencialmente y con la dificultad añadida de que algunos síntomas alérgicos como la tos, la disnea y las dermatitis se encuentran entre los síntomas del diagnóstico diferencial de COVID-19. Estos síntomas alérgicos pueden limitar la vida de los pacientes, ya que les pueden impedir acudir al trabajo, al colegio o incluso asistir a centros sanitarios por el riego de contagios por SARS-CoV-2. El manejo mediante telemedicina del paciente alérgico nos resulta inquietante pero quizás, la anafilaxia, es unas de las patologías que nos genera más preocupación, por tratarse de una enfermedad con posibles consecuencias fatales.
Es por ello, que los alergólogos hemos tenido que establecer recomendaciones y pautas para el tratamiento agudo de anafilaxia en domicilio, para garantizar óptimos resultados en el manejo de ésta, sopesando el riesgo de la gravedad de la reacción, el riesgo de contraer la infección y el de la carga asistencial en centros médicos asociados con la pandemia de COVID-19 2. En la toma de decisiones llevamos a cabo una valoración personalizada de los riesgos/beneficios de acudir a urgencias según el tipo de reacción sufrida por el paciente, la respuesta al tratamiento inicial y según la presión sanitaria por infección por coronavirus en los centros sanitarios.
La telemedicina (ya sea por teléfono o mediante vídeo llamada) es una manera nueva de relación medico-paciente en tiempos de pandemia que usamos para informar sobre los planes de tratamiento de la anafilaxia. El acceso a la medicina especializada durante la pandemia de COVID ha estado muy limitado por lo que el uso de la telemedicina se implantó y extendió para establecer una comunicación estrecha, clara y directa con los pacientes sobre síntomas, tratamientos y planes de actuación en la anafilaxia, valorando factores de riesgos individualizados. Los alergólogos hemos usado la telemedicina para educar y ofrecer planes de actuación para el manejo de los síntomas de la anafilaxia. Algunas de las recomendaciones e instrucciones han sido:
– Instruir sobre el uso del dispositivo autoinyectable de adrenalina (AIA) mediante demostración online, envío de folletos explicativos e información sobre accesos a paginas web con videos demostrativos para facilitar la adherencia al tratamiento
– Informar al paciente que, en casos de anafilaxia, se recomienda el uso precoz de adrenalina y que precisarán de asistencia a servicios de urgencias después de usar el autoinyector. Después de usar el AIA los pacientes deben monitorizar la respuesta al tratamiento:
- Si los síntomas se resuelven deben acudir a un servicio de urgencia y notificar la reacción.
- Si los síntomas son graves, persisten o empeoran, se debe administra una segunda dosis de adrenalina y deben avisar a los servicios de urgencias.
– Llevar a cabo una comunicación abierta con pacientes y familiares respecto a los riesgos / beneficios de la evaluación en urgencias después de la administración de adrenalina 3. Enfatizando que la recomendación de ser evaluados por los servicios médicos se basa en la probabilidad de que se necesite una intervención médica para controlar los síntomas de la anafilaxia, y no porque la adrenalina sea un medicamento peligroso 2. Por otra parte, debemos informar que pueden ocurrir reacciones anafilácticas bifásicas o prolongadas4, y ayudarles a gestionar una recurrencia de la reacción.
– Dotar al paciente de 2 dispositivos de adrenalina fundamentalmente en aquellos que requirieron tratamiento con múltiples dosis de adrenalina en reacciones previas.
– Explicar sobre la necesidad de inspección de posibles defectos en los dispositivos inyectables y la comprobación de la fecha de caducidad.
- Los AIA caducados y defectuosos, deben reemplazarse lo antes posible. Si un paciente sólo tiene acceso a un autoinyector caducado recientemente, debe ser informado de que es preferible usarlo a evitar su administración.
– Abordar dudas que puedan surgir respecto a la evitación de factores desencadenantes de anafilaxia y el manejo de reacciones futuras.
– Recomendar al paciente con riesgo de anafilaxia, tener acceso a un pulsioxímetro y tensiómetro en el domicilio.
– Explicar a los pacientes asmáticos que deben mantener un control óptimo del mismo.
En vista de que los servicios de urgencias estaban saturados por la pandemia y había alto riesgo de contraer infección por COVID-19, en la ciudad de Nueva York, se establecieron unas recomendaciones basadas en opiniones de expertos para ajustar la practica clínica habitual del manejo del paciente con anafilaxia a éstas difíciles circunstancias (Figura 1).
Se debe resaltar la importancia de uso precoz de AIA: cuanto más rápido se administra la adrenalina, la probabilidad de un desenlace fatal, disminuye 5.
Esperamos que la evolución de la pandemia tenga una tendencia favorable para poder recuperar pronto la atención cercana de nuestros pacientes alérgicos, aunque el uso de la telemedicina jugará un papel clave en el futuro del campo de la salud, para la derivación de pacientes, la asistencia y otras aplicaciones de la atención médica.
Rocío Candón Morillo
FEA Alergología. Hospital General Mancha Centro. Alcázar de San Juan.
Miembro Comité de Alergia infantil (CAI). Grupo de trabajo sobre Anafilaxia.
SEAIC.
BIBLIOGRAFIA
1. A Cianferoni, M Votto. COVID-19 and allergy: How to take care of allergic patients during a pandemic? Pediatr Allergy Immunol. 2020;31(Suppl 26):96-101.
2. T Casale, J Wang, A Nowak- Wegrzyn. Acute At Home Management of Anaphylaxis During the Covid-19 Pandemic. J Allergy Clin Immunol Pract. 2020.8(6):1795-1797.
3. Shaker MS, Oppenheimer J, Wallace DV, Golden DBK, Lang DM, Lang ES, et al. Making the GRADE in anaphylaxis management: towards recommendations integrating values, preferences, context, and shared decision-making. Ann Allergy Asthma Immunol. 2020;124:526-35.
4. Shaker M, Wallace D, Golden DBK, Oppenheimer J, Greenhawt M. Simulation of health and economic benefits of extended observation of resolved anaphylaxis. JAMA Netw Open. 2019;2;2(10):e1913951.
Figura 1:Algoritmo propuesto por Thomas B. Casale et al de anafilaxia revisado que reemplaza el protocolo de manejo estándar durante la pandemia de COVID-192
Convocatoria de ayudas a campamentos de verano 2025
Un año más, la Fundación de la SEAIC abre la Convocatoria de Ayudas para Organizadores de Campamentos de Niños con Asma y Alergia 2025.
Las ayudas consisten en una aportación de 100 € por niño asistente, dirigida a apoyar a los organizadores de estos campamentos.
- Plazo de presentación de solicitudes: hasta el 20 de abril de 2025.
- Solicitud online: acceder al formulario
![]() Bases de la convocatoria ayudas campamentos 2025 SEAIC (2260 descargas )
Bases de la convocatoria ayudas campamentos 2025 SEAIC (2260 descargas )
App MACVIA-ARIA
La aplicación móvil «Diario de Alergia de MACVIA-ARIA» le permite mantener un registro diario de los síntomas de su rinitis alérgica y asma, así como de la medicación que usa. La app es de fácil uso, y combina la funcionalidad con la buena práctica científica, habiendo sido desarrollada por un equipo global de líderes mundiales en alergia clínica. Se encuentra disponible en App Store y Google Play.
Guía de actuación en Anafilaxia
Nueva edición GALAXIA 2022, ya disponible aquí.

Para realizar esta guía se ha contando con profesionales con una amplia experiencia en el diagnóstico y tratamiento de la anafilaxia, representando a varias sociedades:
– Sociedad Española de Alergología e Inmunología Clínica
– Asociación Española de Pediatría
– Asociación Española de Pediatría de Atención Primaria
– Sociedad Española de Inmunología Clínica, Alergología y Asma Pediátrica
– Sociedad Española de Médicos de Atención Primaria
– Sociedad Española de Medicina de Emergencias
– Sociedad Española de Medicina de Familia y Comunitaria
– Sociedad Española de Médicos Generales y de Familia
– Sociedad Española de Urgencias Pediátricas
En esta guía se ha realizado un consenso actualizado en el diagnóstico y tratamiento de las reacciones anafilácticas. En su contenido destacan las recomendaciones prácticas sencillas de aprender y fáciles de aplicar en la mayoría de los casos de anafilaxia, contemplando además las peculiaridades en la edad pediátrica de las reacciones anafilácticas.
Descargar documento: ![]() GALAXIA 2016 (59574 descargas )
GALAXIA 2016 (59574 descargas )
Fe de errata (28 de Noviembre de 2016):
En la página 33, en la Tabla 5, la dosis de glucagón para niños constaba «20-30 g/kg (máx 1 mg); puede repetirse en 5 min» y debería ser «20-30 µg/kg (máx 1 mg); puede repetirse en 5 min».
Documento actualizado el día 2/11/2022
Primera Guía mundial sobre Inmunoterapia con Alimentos
La alergia a los alimentos es un importante problema de salud pública que puede en algunos casos comprometer incluso la vida de las personas que la padecen. Personas que deben llevar un estricto control de los alimentos que toman para evitar la ingestión accidental de aquellos a los que son alérgicos. El riesgo y el temor a una reacción, la dificultad para poder realizar actividades familiares y sociales en las que hay presentes alimentos, e incluso en ocasiones el rechazo por parte de otros, limita la vida de estas personas, más aun cuando son niños. De unos años a esta parte, la inmunoterapia con alimentos (ITO) se ha convertido en una esperanza para ellos.
Alergólogos y pediatras, de la Sociedad Española de Alergología e Inmunología Clínica (SEAIC) y de la Sociedad Española de Inmunología Clínica, Alergología y Asma Pediátrica (SEICAP), han publicado la primera guía sobre ITO con alimentos de la literatura científica (1,2). En este caso, aborda la dirigida a la alergia a leche de vaca y huevo, aunque abre la puerta al tratamiento de otras alergias alimentarias.
La publicación de la Guía es el fruto del trabajo coordinado de más de 30 especialistas de 18 centros de toda España, cinco de ellos miembros del Comité de Alergia Infantil de la SEAIC. La Guía se basa en la evidencia científica disponible de los estudios publicados hasta junio de 2016, y en la opinión de expertos. Se establecen recomendaciones acerca de las indicaciones y contraindicaciones del procedimiento, requerimientos de personal y medios materiales, aspectos prácticos del tratamiento en las diferentes fases de la ITO, y pautas especiales para los pacientes con alto riesgo de presentar reacciones adversas durante el tratamiento. La Guía marca las directrices para el manejo de la ITO con leche y huevo en la práctica clínica y recoge la opinión consensuada de expertos españoles.
Destacar por último, que el Instituto de Estudios del Huevo (IEH) acordó conceder su Galardón de Oro anual a SEAIC y SEICAP por la publicación de la Guía de inmunoterapia con leche y huevo. El IEH es una asociación sin ánimo de lucro creada para fomentar la investigación relacionada con el huevo en España y la divulgación sobre su interés como alimento y su adecuado manejo. El IEH reconoció la importante labor desarrollada por los profesionales de ambas sociedades para curar la alergia alimentaria infantil al huevo. El Galardón fue entregado durante el Día Mundial del Huevo 2017 en un acto que el IEH celebró en Calatayud (Zaragoza) el día 25 de octubre.
Dr. Carmelo Escudero Díez
GEMA 5.3
Está disponible para su descarga y consulta la nueva versión 5.3 de GEMA, la Guía Española para el Manejo del Asma, en cuya confección participa la Sociedad Española de Alergología e Inmunología Clínica. En ella se incorporan las nuevas citas bibliográficas publicadas a lo largo del año 2022 y su traducción en la práctica clínica.
Para más información, puedes consultar www.gemasma.com.
GEMA 2009
La segunda edición de la Guía Española para el Manejo del Asma cuenta con la participación activa de la SEAIC, en colaboración con otras sociedades científicas.
Puede acceder a la página web de la guía a través del enlace en esta misma página.
SLAAI 2015
Estimados Socios:
Se adjunta información sobre el próximo XVIII congreso Latinoamericano de Alergia, Asma e Inmunología de la SLAAI, que se celebrará de 14 al 16 de Marzo en la ciudad de Buenos Aires.
Para más información, se puede consultar su página web: http://www.slaai2015.com/
Un cordial saludo,
Dr. Darío Antolín
Secretario de la Junta Directiva de la SEAIC
Congreso Centroamericano y del Caribe de Alergia
Estimados socios,
Desde la Sociedad Cubana de Alergia, Asma e Inmunología Clínica, nos informan de la celebración del XIV Congreso centroamericano y del Caribe de Alergia, que se celebrará conjuntamente con el V Encuentro Iberoamericano y IX Congreso nacional de Alergología, Cuba Alergia 2017. Tendrá lugar del 4 al 7 de octubre de 2017 en el Palacio de Convenciones de La Habana.
![]() Información Congreso Cuba 2017 (2979 descargas )
Información Congreso Cuba 2017 (2979 descargas )
» Más información: web del XIV Congreso centroamericano y del Caribe de Alergia.
Darío Antolín
Presidente de la Junta Directiva de la SEAIC
European Biologics Course
EUFOREA presenta su primera edición del Curso Europeo de Formación Híbrida sobre Biológicos que tendrá lugar en la Real Academia de Medicina de Bruselas, Bélgica, el viernes 1 de marzo de 2024. Este curso de formación híbrido está diseñado para aumentar el compromiso y la comprensión de los productos biológicos entre los profesionales sanitarios (otorrinolaringólogos, neumólogos y alergólogos) que tratan a pacientes con enfermedades de tipo 2 no controladas, como el asma, la rinosinusitis crónica con pólipos nasales y la dermatitis atópica.
Toda la información diponible en la web (https://www.euforea.eu/events/european-biologics-training-course-2024) y en el siguiente documento: European-Biologic-Course-Agenda_SEAIC.pdf (1128 descargas )
XXXIX Congreso SEICAP
Estimados socios
Se adjunta programa preliminar del XXXIX Congreso SEICAP- Sociedad Española de Inmunología Clínica, Alergología y Asma Pediátrica, así como la VII Jornada de Enfermería, que se celebrará en Alicante del 21 al 23 de Mayo de 2015, por si fuera de vuestro interés. Más información en su web.
Un saludo,
Darío Antolín Amérigo
Secretario de la Junta Directiva de SEAIC
En mi familia hay antecedentes de alergia a penicilina, ¿deberían realizarme un estudio alergológico?
La penicilina pertenece al grupo de los antibióticos betalactámicos y es uno de los grupos de antibióticos más utilizados a nivel mundial. En la práctica clínica, la sospecha de alergia a los antibióticos betalactámicos (amoxicilina y penicilina principalmente), es una de las consultas más frecuentes relacionadas con la alergia a medicamentos en las unidades de alergia.
Hasta la fecha, según estudios previos, no existe clara evidencia de que un familiar de un paciente con alergia confirmada a penicilina o a otros antibióticos betalactámicos tenga más riesgo de presentar una reacción que la población general. No existe ninguna prueba alergológica que pueda predecir si dicho paciente va a presentar una reacción alérgica ante la administración de penicilina; por tanto, no está indicado realizarle ningún estudio alergológico a penicilina ni a otros antibióticos betalactámicos.
Un familiar de un paciente con alergia a penicilina y a otros antibióticos betalactámicos, no precisa ninguna precaución adicional con respecto a la administración de antibióticos betalactámicos. No debe ser privado de la administración de dichos antibióticos en caso que los precise ya que pueden ser esenciales para el tratamiento de su proceso infeccioso.
Se debe realizar un estudio alergológico en aquellos pacientes que consulten porque hayan presentado una reacción alérgica a penicilina o a otros antibióticos betalactámicos. Dichos pacientes requerirán de una evaluación alergológica a través de una historia clínica detallada y, posteriormente, se programarán las pruebas alergológicas pertinentes (pruebas cutáneas, pruebas de administración controlada y pruebas de laboratorio) para llegar a su diagnóstico. Entre el 70% y el 90% de los pacientes con sospecha de alergia a antibióticos betalactámicos no son verdaderamente alérgicos.
Pilar Berges Gimeno
Hospital Ramón y Cajal
Bibliografía
1. Ojeda P, Sastre J, Olaguibel JM, Chivato T. Alergologica 2015: A National Survey on Allergic Diseases in the Adult Spanish Population. J Investig Allergol Clin Immunol. 2018;28(3):151- 64
2. Castells M, Khan DA, Phillips EJ. Penicillin Allergy.N Engl J Med. 2019 Dec 12;381(24):2338-2351. doi: 10.1056/NEJMra1807761
3. Faitelson Y, Boaz M, Dalal I. Asthma, family history of drug allergy, and age predict amoxicillin allergy in children. J Allergy Clin Im- munol Pract 2018; 6:1363–7.
4. Paño-Pardo JR, Moreno Rodilla E, Cobo Sacristan S, Cubero Saldaña JL, Periañez Párraga L, Del Pozo León JL, Retamar-Gentil P, Rodríguez Oviedo A, Torres Jaén MJ, Vidal-Cortes P, Colás Sanz C. Management of Patients with Suspected or Confirmed Antibiotic Allergy: Executive Summary of Guidelines from the Spanish Society of Infectious Diseases and Clinical Microbiology (SEIMC), the Spanish Society of Allergy and Clinical Immunology (SEAIC), the Spanish Society of Hospital Pharmacy (SEFH) and the Spanish Society of Intensive Medicine and Coronary Care Units (SEMICYUC). J Investig AllergolClin Immunol 2023 Apr 18;33(2): 95-101.doi: 10.18176/jiaci.0859.
5. Romano A, Atanaskovic-Markovic M, Barbaud A, Bircher AJ, Brockow K, Caubet JC, et al. Towards a more precise diagnosis of hypersensitivity to betalactams – an EAACI position paper. Allergy. 2019 Nov;10.1111/all.14122.
6. Bourke J., Pavlos R., James I., Phillips E.: Improving the effectiveness of penicillin allergy de-labeling. J Allergy Clin Immunol Pract 2015; 3: 365-334.e1
7. Torres MJ, Adkinson NF, Caubet JC, Khan DA, Kidon MI, Mendelson L, et al. Controversies in Drug Allergy: Beta-Lactam Hypersensitivity Testing. J Allergy Clin Immunol Pract. 2019 Jan;7(1):40-5
8. Stone C.A., Jr., Trubiano J., Coleman D.T., Rukasin C.R.F., Phillips E.J. The challenge of de-labeling penicillin allergy. Allergy. 2020;75:273–288.
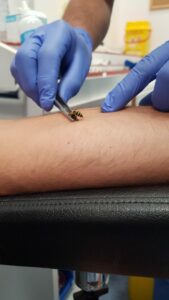
¿Qué es la repicadura intrahospitalaria controlada y por qué es clave en el tratamiento de la alergia a picaduras de abejas y avispas?
Las picaduras de abejas y avispas son muy comunes, y en algunas personas pueden desencadenar reacciones alérgicas graves, como la anafilaxia. Para estos casos, el tratamiento más efectivo es la inmunoterapia con veneno (también conocida como “la vacuna para la alergia al veneno”), que ofrece una alta protección y reduce de forma significativa el riesgo de una reacción grave en futuras picaduras.
Sin embargo, no existen análisis que permitan saber con certeza si una persona está completamente protegida. Aquí es donde entra en juego una herramienta fundamental: la repicadura intrahospitalaria controlada, que es una forma de prueba de exposición como en los casos del estudio del alergia a los fármacos.
Esta técnica se realiza en el hospital, en condiciones totalmente seguras, por parte de personal sanitario especializado del servicio de Alergia. Consiste en exponer de forma controlada al paciente al veneno del insecto (abeja o avispa) al que es alérgico, con el objetivo de comprobar si ya tolera la picadura gracias a la inmunoterapia. Todo se lleva a cabo en el hospital de día, que es un entorno preparado para actuar rápidamente en caso de que ocurra una reacción adversa.
La repicadura intrahospitalaria controlada se hace solo a pacientes seleccionados cuidadosamente, que han recibido tratamiento con inmunoterapia durante al menos seis meses y han mostrado una buena evolución clínica. También es fundamental elegir correctamente el himenóptero adecuado (abeja o avispa), ya que la inmunoterapia es específica para cada tipo de veneno.
La repicadura intrahospitalaria controlada sigue siendo la herramienta más fiable que tenemos para comprobar si el tratamiento está funcionando y garantizar que el paciente pueda enfrentarse con seguridad a una picadura espontánea en el futuro. El resultado negativo o la ausencia de reacción ante la picadura no solo confirma la protección, sino que también disminuye el miedo y mejora significativamente la calidad de vida de aquellos pacientes que temen futuras picaduras.
Javier Pereira
Miembro del Comité de Alergia a Himenópteros
FOBIA A LOS CORTICOIDES EN DERMATITIS ATÓPICA
La dermatitis atópica es una enfermedad cutánea inflamatoria crónica recidivante. La mayoría de los casos son leves y se tratan en Atención Primaria por médicos generales, mientras que los casos moderados a graves o resistentes al tratamiento, se derivan a dermatólogos, pediatras especializados y alergólogos para estudio y tratamiento adicional.
Recientemente se ha demostrado que el uso de medicamentos podría predecir la persistencia de Dermatitis atópica en los niños. Una identificación temprana de niños con un mayor riesgo de enfermedad grave y persistente puede mejorar el manejo de la enfermedad y reducir su carga.
La fobia a los corticoides tópicos es un problema común, tanto en pacientes pediátricos como en adultos con dermatitis atópica, y contribuye, no solo a una baja adherencia al tratamiento y a un control deficiente de la enfermedad, sino que, en última instancia, aumenta la necesidad de atención médica. Informaciones erróneas por parte de medios públicos, familia, amigos y profesionales de la salud, pueden agravar aún más la fobia a los corticoides tópicos.
Se ha publicado recientemente un estudio danés en el que se evaluó, a partir de un cuestionario, la estructura familiar de los pacientes pediátricos con dermatitis atópica, lugar de residencia, nivel educativo de los padres, enfermedades cutáneas actuales y anteriores, predisposición al tratamiento de la dermatitis atópica, fobia a los corticoides (Topical Corticosteroid Phobia, TOPICOP) y gravedad de la DA (Patient-Orient Eczema Measure, POEM).
De las conclusiones se puede extraer que ni el número de visitas previas a consultas médicas generales ni la edad del niño en la primera visita al médico de cabecera o al dermatólogo, se asociaron con la gravedad de la dermatitis atópica en el futuro. Por el contrario sí que se objetivó una asociación significativa entre una puntuación alta del test de fobia a los corticoides y un nivel educativo bajo de los padres, dando como resultado en estos casos un retraso en el tratamiento de los brotes de dermatitis atópica.
Estas conclusiones destacan la importancia de una buena educación a los padres por parte de los especialistas que atendemos a niños con esta enfermedad crónica, que ayuda a reducir los gastos de atención médica, así como la carga de la enfermedad.
Articulo aconsejado:
Dra. Elena Villalba Lorenzo, del hospital Hospital Público Marina Baixa, Villajoyosa (Alicante). Comité de Alergia Infantil SEAIC.
Puede consultarse el artículo:
Trine Gerner, Jeanette Halskou Haugaard, Christian Vestergaard, Mette Deleuran, Gregor Borut Jemec, Charlotte Gotthard Mortz, Tove Agner, Alexander Egeberg, Lone Skov, Jacob P. Thyssen Healthcare utilization in Danish children with atopic dermatitis and parental topical corticosteroid phobia. Pediatr Allergy Immunol. 2021 Feb;32(2):331-341
USO Y DESUSO DE LA ADRENALINA
En las últimas décadas el término alergia se ha convertido en un concepto popular y casi familiar, facilitado sobre todo por la incidencia progresivamente creciente de las distintas patologías alergológicas y el impacto socio-sanitario que estas representan.
Por supuesto, entre las varias formas de presentación clínica, la anafilaxia es la que más nos preocupa como médicos, no solo como alergólogos, ya que por definición representa una “reacción alérgica grave de instauración rápida y potencialmente mortal”. En los últimos años se ha multiplicado el esfuerzo de la comunidad científica para sensibilizar a la sociedad sobre esta patología y tratarla como se merece, con el intento de minimizar las consecuencias que de ella puedan surgir.
En el algoritmo de actuación de la anafilaxia, la adrenalina intramuscular representa el tratamiento de primera línea independientemente de la edad del paciente y del entorno en que ocurra. El retraso en la administración de este medicamento se ha asociado a desenlaces fatales o reacciones bifásicas. La administración de adrenalina siempre tiene que estar seguida de una valoración médica por el Servicio de Urgencias más cercano. Una vez resuelto el cuadro clínico, al paciente se le prescribirá un auto inyector de adrenalina con un informe médico en el que deben de estar representados un plan escrito de recomendaciones (alérgeno a evitar) así como una explicación detallada del correcto uso de la adrenalina.
Recientemente se ha publicado un trabajo interesante que investiga las razones por las cuales hay un menor uso de adrenalina en la atención del paciente pediátrico (“Factors associated with the underuse of adrenaline in children with anaphylaxis”). Se trata de un estudio multicéntrico que incluyó 149 pacientes (edad menor de 15 años) atendidos por anafilaxia en 18 Servicios de Urgencias del norte de Francia, en un periodo comprendido entre los años 2015 y 2017. La edad media de los niños incluidos en el estudio era de 7,4 años; 35 niños (23%) estaban diagnosticados previamente de alergia alimentaria y 17 niños (11%) habían ya experimentado una anafilaxia. El Servicio de Emergencia Extrahospitalario de la zona fue contactado en 63 ocasiones (43%), en 55 de ellas (37%) los niños recibieron tratamiento in situ, por sus familias o por el mismo Servicio de Emergencias. Antes de la llegada de ayuda médica, 15 de los 31 niños (48%) con un dispositivo de auto inyector de adrenalina recibieron el tratamiento, mientras que el Servicio de Emergencias solo la administró en 4 de los 55 casos. De los 149 niños diagnosticados de anafilaxia solo 52 de ellos (35% del total) recibieron tratamiento con adrenalina en un entorno hospitalario. En definitiva, solo 71 de los 149 (48%) recibieron tratamiento con adrenalina, y el auto inyector de adrenalina fue prescrito o renovado en 103 (69%) casos antes del alta hospitalaria.
Si analizamos los datos obtenidos en este estudio podemos concluir que se ha observado que la adrenalina fue administrada con más frecuencia en niños más pequeños (edad media de 6,5 años), no identificando otro factor que pueda ser asociado con un uso mas frecuente de adrenalina.
Podemos concluir también que las dos principales razones por las que la adrenalina no se administró en ninguno de los escenarios (intra o extra hospitalario) de asistencia médica fueron:
- subestimación y falta de reconocimiento de la potencial gravedad de la reacción presentada.
- espontánea y rápida mejoría de la clínica desde los primeros síntomas/signos presentados.
El miedo a los posibles efectos adversos de una administración de adrenalina no se reconoció como una causa frecuente para su menor utilización.
Los autores concluyen que la distancia entre el porcentaje de un diagnóstico correcto y los casos que fueron tratados con adrenalina como primera línea de tratamiento sea principalmente debido a no considerar la reacción anafiláctica lo suficientemente grave si ésta no asocia una afectación respiratoria y circulatoria.
En definitiva y como conclusión importante que debemos de sacar de todo este texto es que la administración de adrenalina i.m. es el tratamiento de primera línea para una anafilaxia siendo ésta capaz de reducir las consecuencias potencialmente fatales, antes de que eventualmente se presente una afectación cardiorrespiratoria.
Dr. Nicola Giangrande, del hospital Hospital Público da Mariña , Burela (Lugo). Comité de Alergia Infantil SEAIC.
Articulo aconsejado:
BABY LED WEANING. VISION DEL ALERGÓLOGO
En los últimos 15 años una nueva forma de alimentación del bebé, Baby led weaning (BLW), ha ido creciendo en popularidad. Se inició en Reino Unido y Nueva Zelanda y después se ha ido extendiendo por el resto de los países de Europa, así que en la actualidad no es raro que atendamos a pacientes cuyos padres están siguiendo este método de alimentación.
BLW se define como el proceso de iniciar la alimentación complementaria del niño con alimentos del tamaño y textura adecuados para comer por sí mismo, comenzando aproximadamente a los 6 meses de edad. Se define también como “auto-weaning” lo cual significa ofrecer los alimentos individuales troceados o triturados que toma habitualmente la familia. El bebé decide qué, cuánto, y en qué tiempo come, siendo así un compañero activo en el proceso de su alimentación en lugar de un recipiente pasivo al que hay que llenar de alimentos.
En general, es más fácil para los cuidadores, ahorra dinero y tiempo, ya que los bebés pueden comer la comida familiar con algunos ajustes menores (como reservar una porción para el bebé antes de agregarle sal), reduciendo la necesidad de comprar o preparar comida específica para ellos.
Sin embargo, este procedimiento causa preocupación a los pediatras por el riesgo de una ingesta deficitaria en vitaminas y minerales, como el hierro, u otros nutrientes, así como por el riesgo de atragantamiento.
La Sociedad Europea de Gastroenterología pediátrica, Hepatología y Nutrición (ESPGHAN) en 2021 ha declarado que no hay suficiente evidencia para concluir acerca de la conveniencia de este procedimiento. Una revisión no sistemática de 2016 había llegado a conclusiones similares. En el año 2018, una revisión sistemática analizó la evidencia publicada hasta entonces, para valorar si este método es seguro y recomendable, así como la necesidad de futuras investigaciones. Esta revisión concluyó que, para evitar riesgos en el bebé, los padres que deseen seguir este método necesitan una cuidadosa y profunda educación nutricional, particularmente sobre cómo preparar los alimentos para que resulten seguros, saludables y nutritivos. Esta revisión sistemática concluye que existe insuficiente evidencia para determinar si es adecuada la ingesta de nutrientes y energía. De hecho, persiste la preocupación de estudios previos observacionales en los que se determina que los padres que siguen BLW estiman que sus hijos toman más lácteos y menos alimentos sólidos comparados con los que siguen el método tradicional. Sin embargo, estudios más recientes sugieren que un método de BLW modificado, que incluya recomendaciones sobre la introducción de alimentos ricos en hierro y evitando aquellos con riesgo de atragantamiento, pueden tener efectos preventivos de estos riesgos y posibles deficiencias. En cualquier caso, se necesitan investigaciones con estudios más grandes y randomizados.
Sin embargo, en estas revisiones no se contempla la influencia que puede tener el seguimiento de este método en la incidencia de alergia a alimentos; particularmente en los niños con riesgo alto de atopia, es decir, aquellos con antecedentes personales o familiares de primer grado (padres o hermanos) con dermatitis atópica, alergia alimentaria o alergia respiratoria en forma de rinoconjuntivitis y/o asma.
En estos niños habría que considerar de forma especial por una parte, el momento y la forma de introducción de los alimentos y por otra, la exposición epicutánea temprana a dichos alimentos.
Se han publicado múltiples estudios controlados, randomizados, prospectivos, que muestran evidencia de que la introducción temprana de cacahuete y huevo cocinado disminuye la incidencia de alergia a estos alimentos en niños de alto riesgo de presentarla, aunque la cantidad y la forma precisa de introducción requiere más investigación. Varios estudios de prevención de alergia a otros alimentos han mostrado evidencia de seguridad, pero no de eficacia. El estudio EAT (Enquiring About Tolerance) randomizó a lactantes de la población general para una intervención en la cual se introducía leche, huevo, cacahuete, sésamo, pescado y trigo desde los 3 meses de edad, pero tuvo una moderada adherencia y el análisis estadístico no mostró significación estadística para la prevención de alergia alimentaria. No obstante, no hubo un riesgo aumentado de alergia a ninguno de estos alimentos comparado con el grupo de introducción estándar. Otro estudio (“HealthNuts study”) demostró que la introducción del anacardo antes del año de edad se asocia a la ausencia de alergia a este alimento a los 6 años. Hasta la actualidad no hay estudios de seguridad y eficacia de la introducción temprana de otros frutos secos, soja o mariscos. Varios estudios han indicado que los niños con dieta más diversa de forma temprana tienen una incidencia inferior de alergia a alimentos.
Recientemente la Sociedad europea de Alergia e Inmunología Clínica (EAACI) ha publicado una guía de prevención de desarrollo de alergia a alimentos en lactantes y preescolares basada en una revisión sistemática de la evidencia actual y en la opinión de expertos. En ella se recomienda lactancia materna exclusiva los 6 primeros meses de vida, aunque la introducción de alimentos sólidos entre los 4 a 6 meses es también recomendada. Como novedad respecto a la guía anterior de 2014, sugieren evitar suplementos de fórmula de leche de vaca en la primera semana de vida, la introducción temprana de huevo bien cocinado (evitando huevo crudo o pasteurizado sin cocinar) y la introducción de cacahuete en una forma apropiada para el lactante, aunque no está claro el beneficio de la introducción de cacahuete en países sin alta prevalencia de alergia a este alimento. Tampoco está claro el beneficio en la introducción temprana de otros frutos secos y otros alérgenos alimentarios.
La mayoría de otras guías sugieren también no retrasar la introducción en la dieta de los alimentos alergénicos. Aunque el orden de introducción depende de las guías de cada país, es común en todas ellas, al igual que en la guía de la EAACI, la recomendación de introducir precozmente el huevo y cacahuete basados en la evidencia actual. Otros alimentos evaluados, como la leche, trigo, sésamo y pescados en los que se ha descartado riesgo de alergia con su introducción precoz, podrían ser la siguiente prioridad. Habría que analizar la influencia en la introducción precoz en niños de alto riesgo de aquellos otros aún sin evidencia actual, como los frutos secos, soja y mariscos.
Esta introducción temprana podría verse favorecida por el método BLW siempre que se hiciese en la forma, cantidad y frecuencia adecuada. Una vez que la introducción de un alimento se ha iniciado, es muy importante que se mantenga de forma regular en la dieta. No hay que olvidar, por otra parte, que el objetivo de la alimentación complementaria temprana con alimentos alergénicos es ofrecerlos sin exceder las necesidades calóricas en este periodo de alimentación y sin desplazar a otros alimentos ricos en nutrientes como frutas, verduras, carnes y cereales.
En conclusión, aunque existe interés creciente en la introducción temprana de los alimentos alergénicos, las decisiones con respecto a la eficacia preventiva, seguridad, momento de introducción, dosis y formas de estos alimentos alergénicos son difíciles dado que aún no disponemos de la evidencia científica suficiente para todos ellos y suponen un reto para pediatras, alergólogos y familias.
Por otra parte, este método en el que el lactante se autoalimenta, podría aumentar la exposición epicutánea temprana a los alimentos a través del traspaso de las manos al cuerpo del bebé. Actualmente hay una creciente evidencia de la exposición epicutánea temprana, particularmente en aquellos pacientes con barrera cutánea alterada, favorece la sensibilización y la exposición oral favorece la tolerancia.
En modelos animales se ha demostrado que la exposición epicutánea sensibiliza a los animales de manera más efectiva que la oral e intraperitoneal y que la alteración de la barrera cutánea juega un papel importante en el desarrollo de alergia alimentaria y puede contribuir a la gravedad de las reacciones.
La sensibilización a través de la piel puede ser explicada por la exposición de los alimentos a través del ambiente (polvo, superficies…) o a la transferencia de los alérgenos a través del contacto mano-cuerpo. En este sentido, un estudio demostró que la aplicación de cremas que contenían cacahuete era un factor de riesgo independiente para el desarrollo de alergia a este alimento y varios estudios han encontrado relación entre la exposición a cacahuete en el ambiente del bebé (ropa de cama, zona de juegos) y la alergia al mismo, llegándose a cuantificar el aumento del riesgo de sensibilización a cacahuete por cada unidad de su concentración en el ambiente.
Otros estudios en humanos muestran que la alteración de la barrera cutánea en la dermatitis atópica, debida a la mutación del gen de la filagrina, puede favorecer la penetración de los antígenos y la inflamación tipo2. Actualmente hay una evidencia creciente de la importancia de la inflamación de la barrera cutánea en el desarrollo de sensibilización y alergia a alimentos, de ahí el interés reciente de la restauración de esta barrera cutánea en la prevención de la alergia alimentaria.
De todas estas consideraciones deducimos que el seguimiento del método BLW debería ser, en los pacientes de alto riesgo de alergia alimentaria, consensuado y supervisado por pediatras y/o alergólogos.
Atendiendo a los datos de los que hasta ahora tenemos evidencia deberían seguirse las siguientes recomendaciones:
- Introducir de manera prioritaria el huevo cocinado que es el alimento sólido con mayor incidencia de alergia en niños en nuestro medio.
- Posteriormente se introducirían otros alimentos alergénicos: pescado, legumbres, etc.
- Respecto a los frutos secos distintos de cacahuete o mariscos, no existen suficientes datos para recomendar su introducción temprana, aunque hipotéticamente podría ser también preventiva si se introducen en forma y cantidad segura.
- Los alimentos se deben introducir de manera progresiva y no deberían introducirse más de uno cada día. Una vez introducidos es importante que se mantengan de forma regular en la dieta.
- Por otra parte, habría que evitar que el método BLW conlleve una mayor exposición epicutánea por el contacto de los alimentos con la piel, lo que favorecería la sensibilización. No debemos olvidar el control de la dermatitis atópica en estos niños para evitar la alteración en la barrera cutánea de la piel inflamada.
Dra. Soledad Terrados, Hospital Ramón y Cajal. Comité de Alergia Infantil SEAIC
BIBLIOGRAFIA
-Enza D’Auria1* , Marcello Bergamini et all Baby-led weaning: what a systematic review of the literature adds on. Italian Journal of Pediatrics (2018) 44:49
-Susanne Halken, Antonella Muraro, Debra de Silva et all. EAACI guideline: Preventing the development of food allergy in infants and young children (2020 update) Pediatr Allergy Immunol. 2021;32:843–858
-Brian Schroer, MDa, Marion Groetch, MS et all Practical Challenges and Considerations for Early Introduction of Potential Food Allergens for Prevention of Food Allergy .J Allergy Clin Immunol Pract 2021;9:44-56
-H.A. Brough, K.C. Nadeau et all Epicutaneous sensitization in the development of food allergy: what is the evidence and how can this be prevented? Allergy. 2020 September ; 75(9): 2185–2205.
Curso LEAD
Estimados Socios,
Deusto Business School Health lanza el Diploma de Postgrado Universitario LEAD- Liderazgo y Transformación de Organizaciones y Sistemas Sanitarios, que dará comienzo el próximo mes de enero en la sede de la Universidad de Deusto en Madrid.
Se trata de una formación innovadora, que tiene como objetivo ofrecer los qué y los cómos para llevar a cabo una TRANSFORMACIÓN en las organizaciones sanitarias y sociales. Está especialmente dirigido a profesionales con responsabilidades directivas, tanto del ámbito público como privado, que buscan un modelo más sostenible dentro del nuevo paradigma en el que nos encontramos.
Para más información podéis consultar el programa adjunto.
Un cordial saludo,
Darío Antolín
Secretario de la SEAIC
El alergólogo
El alergólogo
La Alergología se define como la especialidad médica que comprende el conocimiento, diagnóstico y tratamiento de la patología producida por mecanismos inmunológicos, especialmente de la hipersensibilidad, con las técnicas que le son propias.
Se trata de una especialidad multidisciplinaria. Su campo de acción es amplio, ya que abarca el estudio de trastornos localizados en distintos órganos o sistemas (tracto respiratorio, tracto digestivo, piel, etc.), así como trastornos generalizados.
La Alergología es una especialidad en ciencias de la salud a la que se accede por el sistema de residencia, para cuyo acceso se exige estar en posesión del título universitario oficial que habilite para el ejercicio en España de la profesión de médico (Real Decreto 183/2008).
La obtención del título de Médico Especialista en Alergología supone por tanto superar un periodo de formación de 4 años (sistema MIR), sujeto a un programa formativo verificado por el Consejo Nacional de Especialidades Médicas. Durante este periodo, el especialista en formación adquiere la experiencia asistencial necesaria para desarrollar sus conocimientos y habilidades para alcanzar la competencia en el diagnóstico y tratamiento de las enfermedades alérgicas, independientemente de la edad y otras circunstancias del paciente. La formación del alergólogo se complementa con el conocimiento científico y social de su entorno, así como el conocimiento de materias complementarias como farmacología, botánica y zoología, legislación sanitaria, etc.
En el sistema público, el acceso a la Atención Especializada en Alergología se efectúa a solicitud del médico de Atención Primaria. Esta solicitud no se dirige en ningún caso a la realización de pruebas diagnósticas, sino que corresponde a una consulta con un profesional especializado que realizará las pruebas complementarias requeridas en función de la historia clínica.
Última edición: 01/07/2019
———————————————–
DESAFÍO DIAGNÓSTICO DE LA ALERGIA A AINE EN NIÑOS
Según Alergológica 2015, un estudio epidemiológico de referencia sobre las enfermedades alérgicas en España la alergia a medicamentos fue el motivo de consulta en el 18,7% de los casos, y en particular en niños en el 9%. En los niños, las enfermedades exantemáticas son frecuentes y muchas veces no se puede discernir que la causa de las lesiones cutáneas sean los fármacos o la propia enfermedad. Siendo los antiinflamatorios no esteroideos (AINE) los segundos medicamentos que más frecuentemente causan reacciones alérgicas en niños. Un alto porcentaje de niños que han presentado alguna reacción donde hubiese implicado un AINE, los evitan sin ningún estudio.
Las reacciones asociadas a los AINE se dividen principalmente en dos tipos: agudas (reacción inmediata o reacción hasta varias horas después de la exposición) y retardadas (más de 24 horas después de la exposición). Las reacciones agudas a los AINE pueden ser selectivas (mecanismo inmunológico) o inducidas por múltiples AINE (reactividad cruzada, no inmunológicas), siendo estas últimas las más comunes en niños.
Hasta la fecha los estudios relacionados con reacciones alérgicas a los AINE en niños son limitados. Como variables predictoras encontramos una reacción sugestiva en los primeros 60 minutos y 2 o más reacciones con distintos AINE implicados. No queda claro si se podría involucrar a la genética como variable: algunos estudios apuntan el antecedente de padres alérgicos a AINE como un factor de riesgo.
En niños, entre los fármacos más frecuentemente implicados se encuentran el Ibuprofeno y derivados del ácido propiónico, junto al Paracetamol por ser los más utilizados. Las reacciones adversas a AINE en lactantes y preescolares son menos frecuentes, lo que se atribuye a su menor consumo.
Para no catalogar a los niños de alérgicos a fármacos que le serán imprescindibles en el futuro es importante realizar un estudio alergológico, en el que la prueba definitiva es la prueba de exposición controlada para determinar el tipo de alergia selectiva o reactividad múltiple, y en caso de confirmarse ésta última probar otros AINE alternativos. Las pruebas cutáneas solo son de utilidad en determinados casos de alergia selectiva.
Recientemente se ha publicado un trabajo interesante que insiste en la importancia de la valoración alergológica, sobre todo de cara a la evolución de la alergia ya que una proporción importante de niños con reacciones por reactividad múltiple tolera los AINE tras ser reevaluados a los 6 años (Progress in understanding hypersensitivity reactions to nonsteroidal anti-inflammatory drugs). Dicha reevaluación es crucial considerando el gran número de niños que podrían estar evitando los AINE. Esto unido a que condiciones comórbidas como infecciones, fiebre o el uso concomitante de otros fármacos podrían causar los síntomas en estos pacientes nos hacen concluir que la historia detallada y las pruebas de provocación farmacológica son fundamentales para un diagnóstico definitivo de alergia a los AINE en niños.
Paula Méndez. Complexo Hospitalario Universitario de Santiago de Compostela. Comité de Alergia Infantil SEAIC
Biliografía:
- Erdem Topal 1, Mehmet Halil Celiksoy, Ferhat Catal, Yekbun Gamze Sayan, Recep Sancak The value of the clinical history for the diagnosis of immediate nonsteroidal anti-inflammatory drug hypersensitivity and safe alternative drugs in children.. Allergy Asthma Proc. Jan-Feb 2016;37(1):57-63. doi: 10.2500/aap.2016.37.3917.
- Yilmaz I. H. Ertoy Karagol A. Bakirtas E. Topal G. E. Celik M. S. Demirsoy I. Turktas Challenge‐proven nonsteroidal anti‐inflammatory drug hypersensitivity in children. Allergy. 2013 Dec;68(12):1555-61. doi: 10.1111/all.12266. Epub 2013 Oct 11.
- Hakan Guvenir 1, Emine Dibek Misirlioglu, Emine Vezir, Muge Toyran, Tayfur Ginis, Ersoy Civelek, Can N Kocabas Nonsteroidal anti-inflammatory drug hypersensitivity among children. Allergy Asthma Proc. Sep-Oct 2015;36(5):386-93. doi: 10.2500/aap.2015.36.3858.
- Sánchez-Borges M, Kidon M.Reactions to nonsteroidal anti-inflammatory drugs in children. J Allergy Clin Immunol Pract. 2018; 6(4):1236-7.
- Kidon M, Blanca-López N, Gomes E, Terreehorst I, et al.EAACI/ENDA Position Paper: Diagnosis and management of hypersensitivity reactions to non-steroidal antiinflammatory drugs (NSAIDs) in children and adolescents. Pediatr Allergy Immunol. 2018; 29(5):469-80
- J Quiralte 1, R Avila-Castellano, S Cimbollek. A phenotype‐based classification of NSAIDs hypersensitivity: new patients, new challenges. Allergy 2014 Jun;69(6):814-5. doi: 10.1111/all.12377
- Inmaculada Doña, Natalia Pérez-Sánchez, Ibon Eguiluz-Gracia, Rosa Muñoz-Cano, Joan Bartra, María José Torres, José Antonio Cornejo-García. Progress in understanding hypersensitivity reactions to nonsteroidal anti-inflammatory drugs. Allergy. 2020 Mar;75(3):561-575.
«Pasé un rato muy malo; me picaron en el cuello y en el hombro»
Fuente: D. CARCELÉN para www.laverdad.es
Francisco José Martínez descubrió a los 38 años su alergia a los himenópteros Diez minutos después de recibir dos picaduras, perdió el conocimiento
Francho no sale de su casa sin su mochila. En la bolsa lleva una inyección de adrenalina, antihistamínicos y corticoides. Y es que si le picaran una avispa o una abeja tendría que actuar con rapidez.
Hace ya más de dos años, este joven de Villamalea, Francisco José Martínez, averiguó que era alérgico a la picadura de abejas y avispas y que su reacción iba más allá de una erupción generalizada. La primera vez que le picó una avispa tenía 36 años y estaba en el campo con su hija, que entonces tenía 4 años.
La intuición le dijo que esos dos picotazos le iban a traer problemas y, sin pensárselo dos veces, cogió a la niña y regresó a casa. Su mujer le dijo que no se preocupara, que se echara barro, pero el caso es que diez minutos después de las picaduras perdía el conocimiento en el centro de salud.
A base de oxígeno y con una inyección indicada para las reacciones alérgicas, Francisco José se recuperó. «Pasé un rato muy malo; una me picó en el cuello y otra en el hombro».
Estos síntomas lo llevaron de cabeza al alergólogo, que pudo comprobar que este vecino de Villamalea reaccionaba a todas las pruebas relacionadas con la picadura de estos insectos. «Si seré alérgico, que me hicieron la prueba cutánea con una cantidad insignificante de veneno y volví a perder el conocimiento».
Francho es uno de los setenta albaceteños a los que el Complejo Hospitalario Universitario de Albacete les está suministrando la vacuna contra la picadura de himenóptero. Espera que con este tratamiento bajen los niveles de reacción, pero aún se tiene que pinchar todos los meses.
Para él, la vida sigue igual. No ha cambiado ni uno solo de sus hábitos, aunque sí que reconoce que ve a las avispas donde nadie las detecta. «Si tú no le haces nada, el animalico a ti tampoco». Y es que aquella primera vez cuando le picaron él estaba tirando pelotas a una caseta donde, aunque no lo sabía, había un panal.
«No les tengo pánico y me voy a correr como he hecho siempre, solo que voy con mi mochila por si tuviese la mala suerte de que me picaran», reconocía.
Ahora que todo ha quedado en una anécdota, Francho no quiere ni pensar qué hubiese pasado si, en lugar de ir al centro de salud, aquella tarde se hubiese quedado en el campo con su hija de 4 años, pensando que no era nada.