resultados de la búsqueda: profesionales/aviso-importante/wp-content/uploads/logos/Sitio web no disponible/cme-jiaci
¿Qué es la anafilaxia?
En esta primera entrada del blog del Comité de Anafilaxia parece lógico que hablemos acerca de lo que es la anafilaxia.
La anafilaxia es una respuesta inmunológica extrema del sistema inmunitario ante una sustancia alergénica a la que el paciente ha desarrollado alergia.
En esta reacción se libera una gran cantidad de histamina y otras sustancias químicas en el cuerpo, lo que causa una serie de síntomas graves, de instauración rápida y potencialmente mortales, especialmente si no se reconocen los síntomas a tiempo y no se actúa rápidamente.
En este caso la reacción alérgica afecta a todo el organismo, y puede manifestarse con síntomas variados y simultáneos en diversos sistemas; por tanto, sus síntomas pueden variar ampliamente, pero comúnmente incluyen síntomas sugestivos de alergia que afectan a la vez la piel, el aparato respiratorio, el tracto digestivo o sistema cardiovascular.
La afectación de la piel, con urticaria, enrojecimiento, picor o hinchazón, es la manifestación más frecuente en la anafilaxia; está presente en el 80 % de los casos.
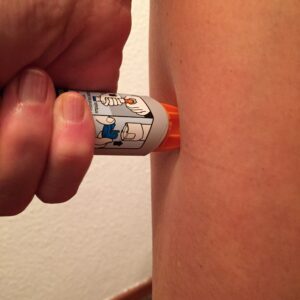
La anafilaxia es una emergencia médica que requiere atención inmediata. El tratamiento principal es la inyección precoz de adrenalina intramuscular en el muslo.
Es crucial, una vez tratado el cuadro, identificar y evitar los desencadenantes conocidos de la reacción para prevenir futuros episodios de anafilaxia. El especialista adecuado para ello es alergólogo, a quien debe ser remitido todo paciente que haya presentado una anafilaxia.
Es importante que las personas alérgicas que hayan presentado una anafilaxia y sus familiares estén preparados para actuar en caso de una nueva reacción anafiláctica. Esto implica llevar siempre consigo una inyección de adrenalina y saber cómo administrarla correctamente
Alergia a Prunáceas
En Verano aumenta el consumo de futas de la familia de las prunáceas, que son aquellas que tienen un hueso que contiene en su interior una especie de almendra, como el melocotón, albaricoque, cereza, ciruela, paraguayo o nectarina. Se consideran responsables del 70 % de todas las reacciones alérgicas a las frutas.
Algunos tips importantes a tener en cuenta son:
- En el área mediterránea predomina la alergia a vegetales por sensibilización a LTP (proteínas transportadoras de lípidos), muy presentes en las prunáceas, especialmente en la piel, donde su concentración es mucho mayor.
- La LTP es un alérgeno muy estable que condiciona que su alergia se produzca con la ingesta de la fruta fresca al igual que procesada (zumos, mermeladas, compotas…)
- Conocer el alérgeno vegetal responsable de la alergia permite predecir la gravedad de las manifestaciones clínicas que puede desencadenar y la posible reactividad cruzada con otros alimentos. La alergia a LTP se puede asociar con alergia a otros alimentos como frutos secos y otras frutas rosáceas (manzana, fresa…)
- Especialmente en el caso de alergia a LTP, algunos factores como el ejercicio físico, el alcohol o los antiinflamatorios (AINE) pueden actuar como cofactores, y desencadenar o amplificar una reacción.
- La alergia a prunáceas en nuestro país, aunque con menor frecuencia, también se puede producir relacionada con la alergia al polen y en este caso, en muchos pacientes, es posible consumir la fruta cocinada. Es aconsejable por tanto, seguir las indicaciones de su alergólogo sobre la evitación o los permisos en las formas de consumo.
La reacción alérgica a las prunáceas como el melocotón se suele producir después de su ingesta y, con menor frecuencia, tras su inhalación o tras el contacto cutáneo. Cuando provoca síntomas, suelen aparecer en la primera hora, habitualmente a los pocos minutos. Los síntomas que puede desencadenar incluyen:
- Síndrome de alergia oral (SAO). Síntomas locales leves, que consisten en picor oral, orofaríngeo y/o ótico. Son los más frecuentes
- Síntomas cutáneos. Síntomas locales en la zona de contacto con el alimento, o generalizados en forma de urticaria y angioedema (hinchazón) de labios, párpados, lengua u otras zonas.
- Síntomas digestivos. Náuseas, vómitos, dolor abdominal, distensión abdominal, diarrea
- Anafilaxia. Reacción alérgica grave de instauración rápida y de riesgo para la vida. Puede iniciarse con picor oral, faríngeo, en manos, pies o cuero cabelludo y después progresar con generalización del picor y aparición de urticaria y/o angioedema, así como síntomas generales respiratorios, digestivos y cardiovasculares (conjuntivitis, obstrucción nasal, estornudos, mucosidad, dificultad para tragar o respirar, tos, silbidos, náuseas, vómitos, dolor abdominal, diarrea, y caída de la tensión arterial con mareo, pérdida de conocimiento, y si la situación se prolonga sin tratamiento, parada cardiorrespiratoria). Se requiere, pues, tratamiento médico urgente en el momento del episodio. En cuanto el paciente advierte la generalización de la reacción, debe administrarse la adrenalina autoinyectable y ser llevado a un centro médico.
Es importante un buen diagnóstico para evitar los alimentos con los que el paciente presente síntomas. Así mismo, siempre llevar consigo la medicación de rescate como antihistamínicos, corticoides y por supuesto la adrenalina autoinyectable.
«Participa en mejorar el conocimiento sobre Inmunoterapia con Alimentos!»
La inmunoterapia es el tratamiento estrella de la especialidad de alergología, claramente diferenciado del resto de tratamientos por su enfoque etiológico. La inmunoterapia con alimentos ha experimentado un auge en las últimas dos décadas que se ha disparado a partir del momento en que la industria farmacéutica ha tomado una posición predominante liderando proyectos de investigación con poblaciones mucho más grandes que las que se reunían mediante iniciativas meramente académicas.
Este desarrollo a nivel de investigación se ha visto respaldado con la nueva publicación de la guía de inmunoterapia europea, en la que por primera vez, se abre una puerta oficial al empleo de inmunoterapia con alérgenos para la alergia alimentaria fuera del contexto de la investigación en centros con un nivel de experiencia y recursos elevado. Hasta la fecha de esta importante publicación, la posición oficial de las organizaciones científicas era la de no recomendar este tipo de tratamiento fuera del contexto de la investigación, a pesar de que su uso se estaba produciendo en determinados centros de muchos países europeos.
En los próximos años, es probable que nos encontremos con productos farmacológicos aprobados para el uso en inmunoterapia oral con alimento, que a su vez, aumenten la demanda de los pacientes para recibir este tipo de tratamiento. Sin embargo, puede darse la situación de que la demanda supere la capacidad de los servicios de alergia para atender dichas peticiones por la complejidad del tratamiento y las dificultades en instaurarlo como parte de la cartera de servicios en departamentos donde no sea un tratamiento en el que no se tenga experiencia.
Con la meta de realizar un mapa a nivel europeo de los centros donde se administra este tratamiento y conocer la forma en que se está realizando, surge el proyecto FIND, del acrónimo en inglés Food Immunotherapy Practice: Nation Differences Across Europe (Práctica de inmunoterapia con alimentos: diferencias entre las naciones en Europa). Este proyecto inicia su camino en Noviembre de 2017, cuando consigue financiación por parte de la EAACI para su puesta en marcha. El grupo de trabajo está constituido por 12 miembros de distintos países europeos y un comité asesor con expertos en alergia a nivel mundial. Tras elaborar un cuestionario, el estudio inicia su fase de recopilación de datos el 20 de Junio de 2018 con el envío de una invitación masiva a todos los miembros de la EAACI para comunicar su experiencia con el tratamiento.
En caso de no haber recibido dicha invitación, y querer participar, puedes hacerlo a través de este link: (https://www.surveymonkey.com/r/FINDproject_Level2) o bien, ponerte en comunicación con el coordinador en nuestro país (find.spain2018@gmail.com) para recibir la información que quieras solicitar y decidir tu participación.
Desde el Comité Infantil de Alergia, os invitamos a participar para que conozcamos cual es la realidad sobre este tratamiento tan relevante.
Pablo Rodriguez Del Rio. Comité de Alergia Infantil SEAIC.
USO Y DESUSO DE LA ADRENALINA
En las últimas décadas el término alergia se ha convertido en un concepto popular y casi familiar, facilitado sobre todo por la incidencia progresivamente creciente de las distintas patologías alergológicas y el impacto socio-sanitario que estas representan.
Por supuesto, entre las varias formas de presentación clínica, la anafilaxia es la que más nos preocupa como médicos, no solo como alergólogos, ya que por definición representa una “reacción alérgica grave de instauración rápida y potencialmente mortal”. En los últimos años se ha multiplicado el esfuerzo de la comunidad científica para sensibilizar a la sociedad sobre esta patología y tratarla como se merece, con el intento de minimizar las consecuencias que de ella puedan surgir.
En el algoritmo de actuación de la anafilaxia, la adrenalina intramuscular representa el tratamiento de primera línea independientemente de la edad del paciente y del entorno en que ocurra. El retraso en la administración de este medicamento se ha asociado a desenlaces fatales o reacciones bifásicas. La administración de adrenalina siempre tiene que estar seguida de una valoración médica por el Servicio de Urgencias más cercano. Una vez resuelto el cuadro clínico, al paciente se le prescribirá un auto inyector de adrenalina con un informe médico en el que deben de estar representados un plan escrito de recomendaciones (alérgeno a evitar) así como una explicación detallada del correcto uso de la adrenalina.
Recientemente se ha publicado un trabajo interesante que investiga las razones por las cuales hay un menor uso de adrenalina en la atención del paciente pediátrico (“Factors associated with the underuse of adrenaline in children with anaphylaxis”). Se trata de un estudio multicéntrico que incluyó 149 pacientes (edad menor de 15 años) atendidos por anafilaxia en 18 Servicios de Urgencias del norte de Francia, en un periodo comprendido entre los años 2015 y 2017. La edad media de los niños incluidos en el estudio era de 7,4 años; 35 niños (23%) estaban diagnosticados previamente de alergia alimentaria y 17 niños (11%) habían ya experimentado una anafilaxia. El Servicio de Emergencia Extrahospitalario de la zona fue contactado en 63 ocasiones (43%), en 55 de ellas (37%) los niños recibieron tratamiento in situ, por sus familias o por el mismo Servicio de Emergencias. Antes de la llegada de ayuda médica, 15 de los 31 niños (48%) con un dispositivo de auto inyector de adrenalina recibieron el tratamiento, mientras que el Servicio de Emergencias solo la administró en 4 de los 55 casos. De los 149 niños diagnosticados de anafilaxia solo 52 de ellos (35% del total) recibieron tratamiento con adrenalina en un entorno hospitalario. En definitiva, solo 71 de los 149 (48%) recibieron tratamiento con adrenalina, y el auto inyector de adrenalina fue prescrito o renovado en 103 (69%) casos antes del alta hospitalaria.
Si analizamos los datos obtenidos en este estudio podemos concluir que se ha observado que la adrenalina fue administrada con más frecuencia en niños más pequeños (edad media de 6,5 años), no identificando otro factor que pueda ser asociado con un uso mas frecuente de adrenalina.
Podemos concluir también que las dos principales razones por las que la adrenalina no se administró en ninguno de los escenarios (intra o extra hospitalario) de asistencia médica fueron:
- subestimación y falta de reconocimiento de la potencial gravedad de la reacción presentada.
- espontánea y rápida mejoría de la clínica desde los primeros síntomas/signos presentados.
El miedo a los posibles efectos adversos de una administración de adrenalina no se reconoció como una causa frecuente para su menor utilización.
Los autores concluyen que la distancia entre el porcentaje de un diagnóstico correcto y los casos que fueron tratados con adrenalina como primera línea de tratamiento sea principalmente debido a no considerar la reacción anafiláctica lo suficientemente grave si ésta no asocia una afectación respiratoria y circulatoria.
En definitiva y como conclusión importante que debemos de sacar de todo este texto es que la administración de adrenalina i.m. es el tratamiento de primera línea para una anafilaxia siendo ésta capaz de reducir las consecuencias potencialmente fatales, antes de que eventualmente se presente una afectación cardiorrespiratoria.
Dr. Nicola Giangrande, del hospital Hospital Público da Mariña , Burela (Lugo). Comité de Alergia Infantil SEAIC.
Articulo aconsejado:
¿En qué consisten las pruebas cutáneas a medicamentos?
Las pruebas cutáneas son útiles para el diagnóstico de la alergia a medicamentos. Existen tres tipos de pruebas cutáneas para el diagnóstico alergológico: prick-test (pruebas intraepidérmicas), pruebas intradérmicas y las pruebas epicutáneas (parches). En el prick test se aplica una gota del medicamento a estudiar en la cara anterior del antebrazo y se hace una ligera punción con una lanceta a través de la gota de dicho medicamento y la capa más externa de la piel conocida como epidermis. De esta forma, se permite que el medicamento penetre y contacte directamente con las células responsables de las reacciones alérgicas, los mastocitos.
Si el paciente presenta un resultado positivo, los mastocitos reaccionan, liberando unas sustancias que producen inflamación, lo que se traduce en la aparición de una roncha o habón, rodeada de un eritema (piel roja). Esta respuesta se inicia en pocos minutos y es máxima a los 15 o 20 minutos y va cediendo a lo largo de las horas.
Si el resultado es negativo, es decir, no se produce la aparición de la roncha, se procede a la prueba cutánea intradérmica. Estas pruebas son más sensibles que las anteriores y consisten en la inyección directa del medicamento en la segunda capa de la piel del paciente (dermis), con una aguja muy fina y se procede a la lectura de forma similar al prick. Está técnica tiene la ventaja de poder investigar la alergia de tipo tardío, que consiste en hacer una lectura a las 24, 48 e incluso 96 horas.
Las pruebas epicutáneas, llamadas también pruebas de parche, consisten en la aplicación sobre la piel, sin punzar, del medicamento sospechoso. Se utilizan generalmente para el diagnóstico de dermatitis de contacto y reacciones tardías, aquellas que aparecen más de 6 horas entre la administración del fármaco y la aparición de la reacción. Se mantiene el alérgeno en la piel, tapado con una tira adhesiva, que se retirará a las 48 horas. La lectura inicial de estas pruebas se realiza a las 48 horas y la respuesta se observa aproximadamente 2 días después de la retirada del parche.
Para realizar las pruebas cutáneas, no se debe de dejar de tomar la medicación habitual. Es importante evitar el tratamiento con antihistamínicos (cetirizina, ebastina, loratadina…) 5-7 días antes de las pruebas y los corticoides orales entre 7 a 21 días antes de las pruebas.
Dra. Giovanna Araujo Sánchez, M.D. PhD.
Servicio de Alergología (ICR).
Hospital Clínic Barcelona. IRCE-IDIBAPS.
Alergología en España y la Unión Europea
La Alergología es una especialidad médica oficialmente reconocida en España por los Ministerios de Sanidad, Política Social e Igualdad y de Educación.
Se entiende por Alergología la especialidad médica que comprende el conocimiento, diagnóstico y tratamiento de la patología producida por mecanismos inmunológicos, con las técnicas que le son propias. El Programa Oficial de la especialidad vigente se publicó en el BOE número 241, de lunes 9 de octubre de 2006.
Para acceder a la formación especializada en Alergología son requisitos previos imprescindibles ser licenciado en Medicina y obtener plaza en la convocatoria del examen MIR.
El alergólogo es un médico especializado en Alergología y por tanto preparado para prevenir, diagnosticar y tratar las enfermedades alérgicas y educar a pacientes y familiares sobre las mismas. Es importante resaltar que el alergólogo recibe formación y acumula experiencia en enfermedades alérgicas tanto en pacientes pediátricos como en adultos.
El alergólogo está capacitado para evaluar los diferentes aspectos de las enfermedades alérgicas que pueden afectar a distintos sistemas del organismo (piel, aparato digestivo, aparato respiratorio, sistema cardiovascular, etc). Es frecuente que un mismo paciente presente rinitis, conjuntivitis, asma, dermatitis y alergia alimentaria. El alergólogo es competente para realizar un diagnóstico y tratamiento integral.
En el momento actual la especialidad médica de Alergología existe como especialidad completa en 14 países de la Unión Europea (Chequia, Chipre, Eslovaquia, España, Grecia, Holanda, Italia, Lituania, Luxemburgo, Portugal, Reino Unido, Rumania, Suecia y Suiza). Además se reconoce como subespecialidad en otros 7 países (Alemania, Estonia, Finlandia, Francia, Hungría, Polonia y Turquía).
En relación con el proyecto de troncalidad, la Alergología se incluirá en el denominado tronco médico y se mantendrán las competencias de la especialidad.
Fuente: Comisión Nacional de la Especialidad de Alergología
» Título de Alergólogo Europeo
![]() Orden 3081/2006: Programa Oficial de la Especialidad de Alergología (6698 descargas )
Orden 3081/2006: Programa Oficial de la Especialidad de Alergología (6698 descargas )
Atención del niño alérgico en Urgencias: El Papel del Triaje
Cuando diagnosticamos a un paciente de anafilaxia, le indicamos una serie de medidas de actuación en caso de que presente un nuevo episodio que incluyen la autoadministración de adrenalina y la necesidad de acudir a un centro médico para ser evaluado y tratado. Es más, asumimos que ese paciente será atendido correcta y rápidamente en Urgencias.
Somos poco conscientes del papel que han cobrado los sistemas de Triaje en la mayoría de los servicios de urgencias para hacer frente a la creciente presión asistencial. En los últimos 25 años se han implantado progresivamente múltiples sistemas de triaje hospitalario1, en base a los que se decide cuándo (tiempo de espera), quién (según la organización propia del centro) y dónde (Consulta o Sala de Exploración, Sala de Reanimación…) se atiende a los pacientes. La sala de triaje es donde debe identificarse al paciente con anafilaxia.
Nuestro hospital utiliza el Canadian Paediatric E.D. TRIAGE and Acuity Scale (PaedCTAS)2, con 5 posibles niveles de prioridad (I: Reanimación, de atención inmediata; II: Emergencia, con un tiempo de espera de atención inferior a 15 minutos; III: Urgencia, con un tiempo de espera de unos 30 minutos; IV: Semi urgencia, con tiempo de espera de 1 hora y finalmente, la No Urgencia, con una espera de hasta 2 horas). Estos tiempos recomendados para atender a los pacientes se cumplen en mejor o en peor medida según la afluencia. Según este sistema de triaje una anafilaxia es una patología de prioridad I.
Nos planteamos evaluar la calidad del triaje del niño alérgico a raíz del comentario de un paciente en la Consulta. Nuestro paciente, con anafilaxia previa por alergia a alimentos, siguió todos los pasos indicados en consulta y en su informe clínico, incluidos el uso de su autoinyector y traslado a Urgencias de nuestro hospital. Una vez allí, y tras el triaje, se le envió a la Sala de Espera y fue dado de alta en menos de 2 horas.
Al evaluar triaje en urgencias de pediatría de otros niños atendidos por alergia encontramos que más de la mitad de los niños con diagnóstico de anafilaxia habían recibido una prioridad III (categoría: urgente; prioridad intermedia; tiempo de espera estimado: 30 minutos). En la práctica, una prioridad intermedia supone esperar en la Sala de Espera el mismo tiempo que niños con enfermedades tan frecuentes como la fiebre, gastroenteritis y bronquiolitis. En periodos epidémicos esto se traduce en retrasos de horas por el gran aumento de la demanda asistencial. Además, este retraso podría condicionar peor respuesta a la adrenalina (por su administración más tardía), y aumentar el riesgo de mortalidad. En nuestro centro Sólo un caso de cada 3 fue identificado correctamente como prioridad I-II3.
El siguiente paso fue proponer medidas de mejora de 2 tipos:
- Formación del personal de enfermería que realiza labores de Triaje: Se destacaron la importancia del tiempo de evolución y la duración de síntomas, la importancia de la anamnesis obtenida de los padres sobre la apariencia del paciente al llegar a Urgencias….
- Modificaciones en el propio Sistema de Triaje (no fue posible la implementación de modificaciones en el Soporte informático, por lo que se introdujo material de apoyo (chuleta) al personal encargado del triaje): Se destacó la importancia de la afectación multisistémica, la prescripción y/o el uso de dispositivos de adrenalina autoinyectable y la duración de síntomas.
Al reevaluar el funcionamiento de nuestra urgencia 12 meses después de estas medidas, encontramos que el número de niños correctamente triados había pasado del 36.2 % al 72.2 % y lo que es más importante, que el tiempo de espera medio se había reducido de 8 min a 1 min. También se observaron modificaciones en la ubicación de los pacientes, que, en lugar de ser enviados a la sala de espera, quedaron en observación4.
Nuestros resultados no son extrapolables a otros hospitales dado que en nuestro país se utilizan varios sistemas de triaje distintos, incluyendo, entre otros, el Sistema Canadiense de Triaje Pediátrico, Sistema Estructurado de Triaje-Modelo Andorrano de Triaje, Sistema Manchester de Triaje5. Cada uno de estos sistemas consta de procesos propios en su aplicación e idiosincrasia a la hora de gestionar la prioridad de los pacientes y de las patologías. Además, precisan de formación específica para su aplicación.
Como alergólogos:
- Debemos ser conscientes de que el triaje del servicio de urgencias es clave para que el paciente diagnosticado de anafilaxia reciba el tratamiento adecuado en el momento preciso.
- Deberíamos conocer el sistema de triaje que se utiliza en nuestros hospitales y saber si tiene (o no) problemas en la identificación de los pacientes con anafilaxia.
- Debemos colaborar con el personal de urgencias para, desde nuestro conocimiento de las peculiaridades de la anafilaxia, proponer medidas de mejora que faciliten la identificación precoz y por tanto, la atención correcta de los pacientes.
Dra. Esozia Arroabarren Alemán, Servicio de Alergia, Complejo Hospitalario de Navarra, Pamplona. Comité de Alergia Infantil SEAIC
Bibliografía
- Mínguez Navarro MC, Guerrero Márquez G, Ignacio Cerro MC, editores. Manual de Clasificación y Triage del paciente Pediátrico en Urgencias. Primera Edición. Majadahonda (Madrid): Ergon; 2015.
- Warren DW, Jarvis A, LeBlanc L, Gravel J; CTAS National Working Group; Canadian Association of Emergency Physicians; National Emergency Nurses Affiliation; Association des Médecins d’Urgence du Québec; Canadian Paediatric Society; Society of Rural Physicians of Canada. Revisions to the Canadian Triage and Acuity Scale paediatric guidelines (PaedCTAS). CJEM. 2008; 10(3):224-43.
- Arroabarren E, Alvarez-Garcia J, Anda M, de Prada M, Ponce MC, Palacios M. Quality of the Triage of Children With anaphylaxis at the Emergency Department. Pediatr Emerg Care. 2018 May 15. doi: 10.1097/PEC.0000000000001442
- Arroabarren E, Alvarez-García J, Anda M, de Prada M, Ponce C, Alvarez-Puebla MJ. Impact of specific training in anaphylaxis of the Triage nursing staff in a Tertiary Hospital’s Paediatric Emergency Department. J Investig Allergol Clin Immunol. 2018 May 2:0. doi: 10.18176/jiaci.0271.
- https://www.aetsa.org/download/publicaciones/antiguas/AETSA_2011-4_Triage_def.pdf (ultimo acceso: junio 2019)
Premios Best in Class
Apreciados socios:
Se adjunta carta de nuestro Presidente con información importante con respecto a la convocatoria de los premios Best in Class sobre la calidad de los servicios de Alergología del sistema sanitario público.
Un cordial saludo.
Dr. Pedro Ojeda
Secretario General Sociedad Española de Alergología e Inmunología Clínica
—————————————–
Documento para la descarga:
¿Sabías que la alergia al polen y la alergia a los alimentos están relacionadas?

1. ¿Qué es la alergia alimentaria derivada de la alergia al polen?
El síndrome de alergia polen-alimentos (pollen-food allergy syndrome-PFAS) es una alergia alimentaria tipo I en pacientes con alergia al polen. Se produce por reactividad cruzada de proteínas (alérgenos) homólogas (similares) presentes en polen y alimentos vegetales. Aunque los síntomas suelen ser leves y limitados a la orofaringe, en casos raros pueden ocurrir reacciones sistémicas graves.
2. ¿Cuáles son los alérgenos y pólenes implicados?
La sensibilización a los alérgenos de pólenes depende de la región geográfica. En España y en el área mediterránea es frecuente la sensibilización a profilinas de pólenes de gramíneas y malezas (ej. artemisia). Otros alergenos implicados son LTP (proteínas de transferencia de lípidos) de pólenes de árboles como el plátano de sombra y giberelinas de pólenes de cipreses. En el norte y centro de Europa, los alérgenos más relevantes son las PR-10 (proteínas homólogas de Bet v 1, alérgeno mayor del polen de abedul).
3. ¿Qué alimentos dan problemas?
Los más frecuentes son frutas, verduras y frutos secos crudos, ya que las proteínas mayormente implicadas son las profilinas y PR-10, que son sensibles al calor y a los jugos gástricos. Por eso muchos pacientes toleran la versión cocida, enlatada de la fruta/verdura. En el caso de implicación de proteínas como LTP o las giberelinas, que son resistentes al calor y digestión pueden causar reacciones más graves.
| Polen sensibilizante/alérgeno | Alimentos vegetales crudos frecuentemente implicados |
| Abedul/PR-10 | Manzana, melocotón, zanahoria, apio, cereza, ciruela, pera, kiwi, cacahuete, soja, avellana. |
| Gramíneas/profilina | Melón, sandía, melocotón, tomate, kiwi, berenjena, pimiento, cacahuete, trigo, centeno. |
| Artemisa/profilina, LTP | Sandía, melón, banana, calabacín, pepino, apio, zanahoria, pimiento, brócoli, semilla de girasol. |
| Plátano sombra, olivo, melocotonero/ LTP | Melocotón, nuez, avellana, cacahuete. |
| Cipreses/giberelinas | Naranja, melocotón, cereza, granada. |
4. ¿Cuáles son los síntomas y su gravedad?
- Leves (la mayoría): picor o hinchazón en labios, lengua, paladar y garganta a los pocos minutos de comer el alimento crudo. Normalmente remiten sin tratamiento específico en menos de una hora.
- Moderados: además de los síntomas en boca, pueden aparecer estornudos, lagrimeo, urticaria, dolor abdominal o náuseas.
- Graves (muy poco frecuentes): Dificultad para respirar, vómitos, caída de la tensión y anafilaxia. Estos síntomas pueden presentarse si el alimento está concentrado (como en batidos o zumos), si existen cofactores como el ayuno, ejercicio, ciertos fármacos (antiinflamatorios no esteroideos (AINEs), inhibidores de la bomba de protones (IBP)), asma mal controlada o tras una cirugía bariátrica.
5. ¿Cómo se diagnostica?
- Historia clínica detallada: relación clara entre la ingestión de alimentos vegetales crudos y síntomas inmediatos, en una persona con alergia al polen.
- Pruebas cutáneas: prick test con pólenes y prick-prick con la fruta/verdura/fruto seco: positivo en crudo y negativo en cocido/tostado sugiere PFAS.
- Diagnóstico molecular: identificación en suero de IgE específica del alérgeno responsable de la reactividad cruzada.
6. Prevención y tratamiento:
- Educación del paciente: Informar sobre el PFAS, su naturaleza generalmente benigna y el bajo riesgo de reacciones graves; educar sobre cofactores y agravantes anteriormente mencionados.
- Evitar el alimento crudo responsable de los síntomas. No es necesario eliminar otros vegetales.
- Estrategias prácticas:
-Profilina/PR-10: Cocer la fruta/verdura. Preferir conservas, enlatados, compotas, frutos secos tostados. No triturar en batido aquello que tolera entero (el licuado concentra alérgenos).
-LTP: Pelar y lavar la fruta/verdura. Revisar etiquetas de zumos, smoothies, preparados veganos, barritas con frutos secos. - Medicación:
-Antihistamínico oral, si aparecen síntomas.
-Autoinyector de adrenalina: indicado en caso de reacciones graves/sistémicas o pacientes de riesgo (asma mal controlada, implicación de cofactores). - Inmunoterapia: La vacunación con extractos de pólenes mejora la rinitis/asma. No se recomienda la inmunoterapia específica para polen (subcutánea o sublingual) como tratamiento para PFAS, ya que no hay suficiente evidencia de su eficacia.
7. Impacto emocional y calidad de vida:
Aunque las manifestaciones suelen ser leves, el miedo a que aparezcan con comidas nuevas puede generar ansiedad, dificultad en las salidas sociales y complicaciones con dietas vegetarianas. El acompañamiento por un alergólogo es vital y ayudará a limitar exclusiones innecesarias y a mantener una alimentación equilibrada.
8. Conclusiones:
Conocer los alimentos implicados, identificar los síntomas y aplicar medidas sencillas como cocinar, evitar batidos, grandes ingestas y en algunos casos pelar frutas; permite, a la mayoría de los pacientes, llevar una vida normal.
Es importante enfatizar el carácter generalmente benigno y autolimitado de las reacciones. Consulte siempre con su alergólogo antes de eliminar grupos de alimentos o iniciar tratamientos.
Esta información es de carácter divulgativo y no sustituye la valoración alergológica individualizada.
Ante cualquier síntoma grave, acuda a su servicio de urgencias.
Autores:
Dra. María de los Angeles Gónzalez Labrador. Residente 4º año
Dra. María Dolores Alonso Díaz de Durana.
UNIDAD DE ALERGIA, HOSPITAL UNIVERSITARIO FUNDACIÓN ALCORCÓN
COMITÉ DE ALERGIA A ALIMENTOS
Bibliografía:
1. Dramburg S, Hilger C, Santos AF, de Las Vecillas L, Aalberse RC, Acevedo N, et al. EAACI Molecular Allergology User's Guide 2.0. Pediatr Allergy Immunol. 2023 Mar; 34 Suppl 28:e13854. doi: 10.1111/pai.13854. PMID: 37186333.
2. Al-Shaikhly T, Cox A, Nowak-Wegrzyn A, Cianferoni A, Katelaris C, Ebo DG, et al. An International Delphi Consensus on the Management of Pollen-Food Allergy Syndrome: A Work Group Report of the AAAAI Adverse Reactions to Foods Committee. J Allergy Clin Immunol Pract. 2024 Dec; 12(12):3242-3249.e1. doi: 10.1016/j.jaip.2024.09.037. Epub 2024 Nov 2. PMID: 39488768; PMCID: PMC11625607.
3. Kato Y, Morikawa T, Fujieda S. Comprehensive review of pollen-food allergy syndrome: Pathogenesis, epidemiology, and treatment approaches. Allergol Int. 2025 Jan; 74(1):42-50. doi: 10.1016/j.alit.2024.08.007. Epub 2024 Sep 14. PMID: 39278756.
4. Werfel T, Asero R, Ballmer-Weber BK, Beyer K, Enrique E, Knulst AC, et al. Position paper of the EAACI: food allergy due to immunological cross-reactions with common inhalant allergens. Allergy. 2015 Sep; 70(9):1079-90. doi: 10.1111/all.12666. Epub 2015 Jul 7. PMID: 26095197.
5. Skypala IJ, Hunter H, Krishna MT, Rey-Garcia H, Till SJ, du Toit G et al. BSACI guideline for the diagnosis and management of pollen food syndrome in the UK. Clin Exp Allergy. 2022 Sep; 52(9):1018-1034. doi: 10.1111/cea.14208. Epub 2022 Aug 17. PMID: 35975576.
¿Son efectivos los programas de manejo de asma en la escuela en niños y adolescentes ?
Según ha demostrado una investigación de la University College London ( Reino Unido), los niños con asma en edad escolar que reciben educación sobre cómo controlar la enfermedad tienen menos ataques, visitas a urgencias y hospitalizaciones que aquellos que no reciben esta formación.
Kneale D, Harris K, McDonald VM, Thomas J, Grigg J. Effectiveness of school-based self-management interventions for asthma among children and adolescents: findings from a Cochrane systematic review and meta-analysis. Thorax. 2019 Jan 27. pii: thoraxjnl-2018-211909. doi: 10.1136/thoraxjnl-2018-211909.
En este artículo, se analizan los datos de 33 estudios que evaluaron la eficacia de los programas de manejo del asma en la escuela, para evitar síntomas graves que pueden afectar al rendimiento escolar y a la salud. Todos estos estudios incluyeron niños con asma de 5 a 18 años que participaron en su propio entorno escolar, y asignaron al azar a un grupo de niños para que recibiera educación sobre el asma, mientras que otro grupo no la recibió.
Los programas escolares de educación fueron efectivos en reducir la frecuencia de visitas a urgencias y moderadamente efectivos en la reducción de las hospitalizaciones .
Un meta-análisis de tres de los estudios incluidos sugiere que las intervenciones de autocontrol podrían reducir el número de días de actividad restringida.
Sin embargo, el estudio no encontró conexión entre los programas de educación de asma en la escuela y el absentismo escolar.
El autor principal, Dylan Kneale asegura que “para los niños que no pueden acceder fácilmente a un médico, las escuelas pueden ser una ruta particularmente efectiva para impartir la educación en autogestionar la enfermedad”.
Los autores del artículo concluyen que “las intervenciones de autocontrol para los niños con asma administradas en las escuelas reducen el número de episodios agudos y las visitas a urgencias. El entorno escolar es un espacio importante para realizar intervenciones que mejoren la salud de los niños”.
Patricia Prieto Montaño. Servicio de Alergología. Complejo Hospitalario Universitario Albacete. Comité de Alergia Infantil SEAIC
Programas para alergólogos jóvenes
La SEAIC anuncia el lanzamiento conjunto de 3 programas para Jóvenes alergólogos, con el objeto de ofertar una formación integral y focalizados en distintos aspectos:
- Inmunoterapia – Programa ExperAIT. Límite para presentar solicitudes: 11 de mayo.
- Alergia cutánea grave – Programa REacciona. Límite para presentar solicitudes: 12 de mayo.
- Alergia a los alimentos – Programa ALiAdos. Límite para presentar solicitudes: 15 de mayo.
IMPORTANTE: Los programas son mutuamente excluyentes. En caso de participar en uno, no se podrá participar en otro, para dar oportunidades a más personas.
![]() Convocatoria programa ExperAIT (2247 descargas )
Convocatoria programa ExperAIT (2247 descargas )
![]() Agenda programa ExperAIT (2260 descargas )
Agenda programa ExperAIT (2260 descargas )
![]() Convocatoria programa REacciona (2389 descargas )
Convocatoria programa REacciona (2389 descargas )
![]() Convocatoria programa ALiAdos (2842 descargas )
Convocatoria programa ALiAdos (2842 descargas )
Escombroidosis
Lo que puede parecer una alergia a pescado pero no serlo
En los últimos meses hemos visto publicaciones de varios casos de intoxicaciones alimentarias con pescados en algunos comedores escolares, desde el Comité de Alergia a Alimentos de la SEAIC consideramos conveniente aclarar algunos conceptos que han sido empleados como “sinónimos” en algunos medios de comunicación sin serlo realmente.
Los peces pertenecientes a la familia de los escómbridos, entre los que se encuentran el atún blanco, el atún rojo, el bonito o la caballa, tienen un elevado contenido en histidina. Si estos peces o pescados ya cocinados no se mantienen en condiciones adecuadas de conservación y refrigeración, la musculatura de los mismos sufre una descomposición bacteriana que transforma la histidina que contienen en histamina. La histamina es la sustancia o mediador que se libera en la reacciones de alergia mediante un mecanismo inmunológico. De este modo su presencia en el pescado que se va a ingerir puede dar cuadros que parezcan una reacción alérgica sin realmente serlo.
Característicamente pueden producir enrojecimiento o flushing, cefalea, diarrea, palpitaciones e incluso hipotensión. Por todo ello el origen de los síntomas (intoxicación versus alergia) puede ser confuso en ocasiones. Sin embargo hay algunos detalles que pueden ayudar a diferenciarlos:
1-. En el caso de la escombroidosis la histamina se encuentra en el pescado, lo que hace que cualquiera que lo consuma pueda presentar los síntomas que acabamos de mencionar. Por ello, es frecuente que aparezcan varios casos simultáneos o cercanos en el tiempo. En lo que a alergia se refiere, el origen de la liberación de histamina es el propio individuo, de manera que la aparición de clínica “colectiva” es rara.
2.- En personas susceptibles la alergia a pescado puede aparecer frente a cualquier especie, mientras que la escombroidosis sólo sucede con el consumo de las especies que contienen elevadas cantidades de histidina.
3-. En la escombroidosis los síntomas raramente ponen en peligro la vida. En contraposición, la alergia puede producir desde síntomas leves a otros de mayor severidad, que precisen tratamiento urgente.
4-. Ante un caso de alergia a pescado es preciso realizar una eliminación adecuada de la especie o especies origen de la clínica. Sin embargo, tras un episodio de escombroidosis se podría volver a consumir el mismo pescado siempre y cuando éste haya pasado antes por unas adecuadas condiciones de conservación y refrigeración, tal y como exige la Normativa sobre manipulación de alimentos.
Con todo esto sólo queremos recordar que en lo que a la alergia al pescado se refiere, ser y parecer no es lo mismo, y que llamar a cada cosa por su nombre es importante porque el tratamiento y las medidas de evitación difieren.
Alergia cutánea
Dermatitis atópica
La dermatitis atópica es una enfermedad inflamatoria de la piel que ocurre en personas con una predisposición genética a sufrir enfermedades alérgicas (atopia). Por ello se ha definido como la manifestación cutánea de la atopia. Es una enfermedad de larga evolución que cursa por brotes de exacerbación y remisiones de duración variable. El síntoma más característico es el picor, que puede ser muy intenso hasta el punto de afectar la calidad de vida. La lesión típica es el eccema, que consiste en una o múltiples áreas de enrojecimiento y descamación de la piel.
Se trata de una enfermedad típica de la infancia, aunque puede aparecer en cualquier momento de la vida. Según la edad de presentación se diferencian tres fases:
1. Fase del lactante o infantil precoz (en los primeros meses de edad), con lesiones recurrentes localizadas preferentemente en la cara.
2. Fase infantil (a partir de los dos años), con lesiones típicamente distribuidas en los pliegues de flexión de codos y rodillas (dermatitis flexural), además de muñecas y párpados.
3. Fase del adulto (a partir de la pubertad), con áreas de engrosamiento de la piel de predominio en cuello, muñecas y pies. No obstante, las manifestaciones son muy variables y pueden aparecer en cualquier otra localización.
¿Qué hacer para controlar los síntomas?
Aparte de la medicación que le haya recomendado su médico, es importante tener en cuenta una serie de medidas higiénicas:
- Mantener una hidratación cutánea constante con emulsiones o cremas grasas, que deben aplicarse siempre tras el baño y varias veces al día.
- Evitar el uso de prendas de fibra sintética y ajustadas, así como jabones detergentes en el aseo personal, siendo preferible utilizar prendas de algodón y jabones de pH ácido o neutro sin perfumes.
- Evitar el contacto sobre la piel de sustancias irritantes como pinturas, barnices, disolventes y otros productos similares.
Dermatitis alérgica de contacto
La dermatitis alérgica de contacto es una reacción inflamatoria localizada de la piel que ocurre a consecuencia del contacto mantenido de una sustancia alergénica sobre la superficie cutánea. Se trata un trastorno muy frecuente que debe diferenciarse de las dermatitis de contacto irritativas, aún más frecuentes, ocasionadas por la exposición mantenida a agentes con efecto lesivo sobre la piel (ácidos o álcalis, detergentes, disolventes, etc.). Produce intenso picor y se manifiesta con enrojecimiento, vesículas con exudación, costras y descamación, que aparecen exclusivamente en la zona de contacto con el agente causal.
Las manos son la zona del cuerpo más frecuentemente afectada, debido a la manipulación de sustancias y productos de todo tipo. Cuando la dermatitis aparece en la cara suele deberse a la aplicación de cosméticos o medicamentos tópicos. La dermatitis del cuero cabelludo suelen deberse a la aplicación de tintes. Las lesiones localizadas en los pies debe hacernos sospechar en componentes del calzado, como gomas, tintes o el cromo presente en el cuero.
La causa de una dermatitis de contacto se confirma mediante las denominadas pruebas epicutáneas o test del parche (ver procedimientos diagnósticos). El tratamiento consiste en prevenir el contacto con el agente responsable.
Urticaria y angioedema
La urticaria se define como una erupción cutánea caracterizada por la aparición de ronchas o habones (lesiones sobreelevadas, en meseta, de coloración generalmente rosada, evanescentes y que se blanquean a la vitropresión), con picor cutáneo que suele sobrepasar la extensión de las lesiones y puede condicionar un malestar intenso.
El angioedema o edema angioneurótico es considerado el mismo proceso que la urticaria pero con una afectación edematosa más profunda, que suele manifestarse como hinchazón de los párpados y los labios. Acompaña a la urticaria en muchos casos, aunque en ocasiones puede ser la única manifestación.
Según su evolución la urticaria se clasifica en aguda o crónica. La urticaria aguda consiste en un único episodio de inicio repentino y duración breve, cuya causa puede ser una reacción alérgica a medicamentos, alimentos, picaduras de avispas o abejas, parásitos como Anisakis, etc.
La urticaria crónica, por el contrario, tiene una duración prolongada y no se asocia a un proceso alérgico. A pesar de que sus posibles causas son múltiples, es habitual no encontrar un causante directo del cuadro. De hecho, en aproximadamente el 90% de los casos se desconoce la causa subyacente. Es la denominada urticaria crónica idiopática, que puede requerir un tratamiento mantenido con medicamentos antihistamínicos.
———————————————–
Comunicado oficial SEAIC en apoyo a las movilizaciones contra el borrador del Estatuto Marco
La Junta Directiva de la Sociedad Española de Alergología e Inmunología Clínica (SEAIC), que agrupa a más de 1.800 profesionales, principalmente médicos especialistas en Alergología de los ámbitos público, privado y mixto, y que tiene como objetivo velar por los intereses profesionales, formativos, docentes, investigadores y científicos de sus asociados, manifiesta su rechazo al actual borrador de modificación del Estatuto Marco del personal estatutario de los servicios de salud (Ley 55/2003) proporcionado recientemente por el Ministerio de Sanidad.
Este posicionamiento está en la misma línea de las declaraciones presentadas por la Organización Médica Colegial (OMC), la Federación Española de Sociedades Científico Médicas (FACME), los distintos sindicatos de la profesión médica y múltiples Sociedades Científicas Médicas.
La SEAIC comparte que, en su versión actual, el borrador de modificación del Estatuto Marco no refleja ni resguarda adecuadamente las particulares condiciones laborales, formativas y de responsabilidad propias de la profesión médica. Por esta razón, manifestamos nuestro rechazo y solicitamos a las autoridades competentes que revisen, negocien y modifiquen el Estatuto con el fin de garantizar el reconocimiento y la adecuada protección del colectivo médico.
Por todo ello, queremos adherirnos a las diferentes concentraciones convocadas por las organizaciones sindicales que, en contra del actual borrador y reclamando un Estatuto propio para la profesión médica, se convocan estos días en las diferentes Comunidades Autónomas, y a la convocatoria en Madrid el sábado 22 de marzo de 12:00 a 14:00, bajo el lema “Por un estatuto propio de la profesión médica y facultativa”, que saldrá de la Plaza de las Cortes, frente al Congreso de los Diputados y la sede de la Organización Médica Colegial (OMC) y que transcurrirá hasta el Ministerio de Sanidad.
La Junta Directiva de la SEAIC anima a todos los médicos y profesionales sanitarios a participar activamente en las movilizaciones en defensa de sus derechos laborales y condiciones profesionales.
En Madrid, a 10 de marzo de 2025
Junta Directiva de la Sociedad Española de Alergología e Inmunología Clínica (SEAIC)
![]() Comunicado oficial SEAIC borrador del Estatuto Marco (1606 descargas )
Comunicado oficial SEAIC borrador del Estatuto Marco (1606 descargas )
Acta de la reunión del Comité de Alergia Cutánea – Barcelona,
![]() Contenido disponible sólo para socios.
Contenido disponible sólo para socios.
Acta reunión Noviembre 2024
Alergia a medicamentos
Diagnóstico y seguimiento de alergia a fármacos
Requisitos
- Sospecha de alergia a fármacos con derivación intrahospitalaria o extrahospitalaria.
- Disposición de teléfono y/o Internet y posibilidad de servicio de grabación de voz.
- El servicio de Alergología debe disponer de una mensajería/aplicación segura para realizar envío de correo electrónico o mensaje de texto al paciente al menos 1 semana antes con: Fecha y hora de la consulta telemática.
- No sufrir ninguna discapacidad física ni psicológica que impida usar ninguno de estos sistemas.
- Correo electrónico corporativo específico para Estudio de Alergia a Fármacos, proporcionarlo al paciente y a través de este medio, con previo consentimiento verbal, solicitar envío de fotografías de las lesiones cutáneas presentadas.
- El paciente menor de <16 años puede tener un representante legal que responda al interrogatorio del evento sospechoso.
- El paciente adulto que presente alguna discapacidad puede tener un representante legal que responda al interrogatorio del evento sospechoso.
- Formato digital de consentimiento escrito para el paciente o tutor legal, que debe reflejarse en la historia clínica.
- El consentimiento verbal puede ser grabado vía telefónica si se dispone de grabador de voz.
Fase de preparación
- Acceso y revisión de historia clínica del paciente para informarnos de tratamientos actualizados e identificar los fármacos tolerados, antecedentes personales, antecedentes médicos.
- Revisión de fotografías de lesiones cutánea, tanto en la historia clínica del paciente en caso de disponer de este servicio o en el correo electrónico específico destinado a esta consulta.
- Datos a tener presente como factor de riesgo para desarrollar una reacción de hipersensibilidad a fármacos:
-
Relacionados con el fármaco y su administración:
Masa molecular, capacidad de formar uniones no covalentes con el HLA, vía de administración (la tópica produce más reacciones de hipersensibilidad que la parenteral y esta a su vez más que la oral).
Las dosis bajas y dadas de forma intermitente incrementan el riesgo de reacciones mediadas por IgE. -
Relacionados con el paciente:
Factores genéticos: asociación entre ciertos alelos del HLA y reacciones cutáneas graves (p. ej., HLA B*5701 y abacavir), asociación entre ciertas mutaciones genéticas como la de BCRA en el cáncer de ovario y las reacciones de hipersensibilidad por carboplatino, la α-triptasemia hereditaria y la mastocitosis y opiáceos, AINE, contrastes radiológicos, antihipertensivos IECA y relajantes musculares, entre otros.
- Analizaremos si estamos ante:
- Paciente de ALTO riesgo: AP de reacción grave o alta probabilidad de sufrirla: embarazadas, enfermedad cardiovascular grave, renal y/o respiratoria, mastocitosis sistémica uso de betabloqueantes.
- Paciente de BAJO riesgo: AP de reacción leve o baja probabilidad de sufrirla: AP de reacción con morfología y/o cronología inespecífica, los síntomas aislados como náuseas, vómitos, cefalea NO son señales de peligro.
Consultas asíncronas
- En caso de seguimiento se podrían utilizar mejorar la accesibilidad del sistema y su usabilidad para el paciente, siempre a través de un correo electrónico corporativo.
- Será de utilidad para valorar reacciones tardías que el paciente desee reportar.
Consulta telemática
- La primera consulta se realizará mediante llamada telefónica o plataforma para videoconsultas de manera síncrona de preferencia para dirigir la anamnesis, la sospecha de alergia fármacos puede llevar a confusión por parte del paciente y obviar datos importantes en caso de ser una consulta asíncrona.
- El uso de consultas asíncronas puede ayudar a aportar datos nuevos en las consultas de seguimiento, si las tuviera.
- Comenzaremos la consulta telemática presentándonos y realizaremos anamnesis detallada. Confeccionaremos la historia clínica y comprobaremos:
- Edad y sexo del paciente.
- Antecedentes personales o familiares de urticaria crónica y/o angioedema.
- Antecedentes de RH previas a fármacos.Cirugías previas.
- Tratamiento crónico tomando en cuenta uso crónico de antihistamínicos, IECA, betabloqueantes.
- El fármaco sospechoso, la vía de administración y dosis/días utilizado hasta presentar el cuadro sugerente de alergia a tal fármaco.
- Motivo de toma del fármaco.
- Fecha del evento sospechoso de alergia a fármacos.
- Número de episodios asociados al mismo.
- Tiempo de aparición de signos y síntomas tras toma del fármaco.
- Tratamiento utilizado para revertir los síntomas y tiempo de resolución del cuadro.
- Necesidad de asistencia en urgencias hospitalarias y/o hospitalización.
- Con los datos obtenidos realizaremos una estratificación del Riesgo según:
- Morfología de la reacción: identificaremos «señales de peligro».
- Cronología de la reacción:
Reacciones inmediatas <1h (1-6h)
- Alto riesgo: Urticaria y/o angioedema, prurito palmoplantar, genital, ótico, de cuero cabelludo, broncoespamo, edema laríngeo, anafilaxia.
- Bajo riesgo: Prurito aislado reacciones vasovagales, náuseas vómitos, diarreas, eritema y/o urticaria localizada en zona de administración parenteral, reacciones desconocidas en la infancia.
Reacciones no inmediatas: >1h (>24h)
- Alto riesgo: SSJ, PEAG, DRESS, exantema ampolloso generalizado, vasculitis, afectación órgano específicas: citopenias, hepatitis, neumonitis, enfermedades autoinmunitarias inducidas: Pénfigo ampolloso, pénfigo vulgar, lupus.
- Bajo riesgo: Exantema fijo, dermatitis de contacto, urticaria no inmediata.
- Definiremos endotipos, fenotipos y biomarcadores de las reacciones presentadas, nos podemos basar en el siguiente esquema:

- Con todos estos datos procedemos a programar estudios pertinentes y pruebas complementarias, explicaremos al paciente el tipo de estudio a realizar, tiempos probables: días, hora.
- Solicitaremos consentimiento verbal vía telefónica y posteriormente el día de la prueba se firmará el consentimiento informado.
- Se colocará la alerta de evitar el fármaco sospechoso o grupo de fármacos en historia clínica hasta culminar estudios.
- Solicitaremos en caso de ser necesario analítica sanguínea si corresponde, para la determinación de IgE específica. Ejemplo Penicilinas.
- Solicitaremos, si se dispone del test de activación de basófilos (TAB), si así lo requerimos.
- En caso de anafilaxia, solicitar la determinación en sangre de triptasa basal y comparar cifras de triptasa en el momento de la reacción, si se dispone.
- Determinación de IL-6 si está disponible.
- Dejaremos reflejado en la historia clínica las pautas de estudio alergológico programado que corresponda seguir para el día de la cita presencial.
- Estas pruebas se realizarán bajo supervisión de un alergólogo y equipo de enfermería experimentada para que el paciente pueda recibir tratamiento inmediato en caso de producirse una reacción alérgica.
- Al inicio de estudio alergológico en Hospital de Día se comprobará que no ha tomado el medicamento implicado.
- Se realizarán según el caso:
- Pruebas cutáneas intraepidérmicas, intradérmicas con lectura inmediata o tardía según corresponda o utilizar pruebas epicutáneas.
- Si procede se realizará prueba de exposición controlada (oral, endovenoso, intramuscular , subcutánea) en muchas ocasiones son imprescindibles para llegar al diagnóstico y consisten en administrar dosis pequeñas y progresivas del medicamento implicado hasta alcanzar la dosis terapéutica recomendada para el tratamiento de su enfermedad.
- En caso de confirmarse o descartarse la alergia al fármaco se realiza un informe clínico detallado que quedará reflejado en la historia clínica.
- Si el paciente requiere de manera ineludible el fármaco al que es alérgico le plantearemos a él y a su médico la posibilidad de realizar una desensibilización al medicamento.
Observaciones y bibliografía
*Esta guía pretende ser un complemento a los protocolos habituales desde la perspectiva de la telemedicina (TM) y por tanto no incide en aquellos aspectos que pertenezcan a la práctica clínica habitual en el diagnóstico y tratamiento de la alergia a fármacos.
- Patterson R, DeSwarte RD, Greenberger PA, Grammer LC. La alergia a los medicamentos y protocolos para su tratamiento. Boletín de la Oficina Sanitaria Panamericana (OSP); 106 (6), jun 1989. 1989.
- Pérez TC, editor Alergología y pandemia COVID192021: Real Academia Nacional de Medicina.
- Virginia Villarreal-González R, Canel-Paredes A, Arias-Cruz A, Fraga-Olvera A, Delgado-Bañuelos A, Agustín Rico-Solís G, et al. Alergia a medicamentos: aspectos fundamentales en el diagnóstico y tratamiento. Reporte de grupo del Colegio Mexicano de Inmunología Clínica y Alergia. Revista Alergia de Mexico. 2022;69(4).
- Cernadas JR. Alergia a Fármacos–Breves tópicos de uma enorme aventura. Sociedade Portuguesa de Alergologia e Imunologia Clínica Lisboa,, Portugal; 2023. p. 191-2.
- Su C, Belmont A, Liao J, Kuster JK, Trubiano JA, Kwah JH. Evaluating the PEN-FAST clinical decision-making tool to enhance penicillin allergy delabeling. JAMA Internal Medicine. 2023;183(8):883-5.
- De las Vecillas Sánchez L, Alenazy LA, Garcia-Neuer M, Castells MC. Drug hypersensitivity and desensitizations: mechanisms and new approaches. International journal of molecular sciences. 2017;18(6):1316.
REUNIÓN CAH 26 OCTUBRE 2013. ACTA Nº 18
![]() Contenido disponible sólo para socios.
Contenido disponible sólo para socios.
¿Puede ser preventiva la inmunoterapia con alergenos inhalantes en niños?
Las enfermedades alérgicas suponen una carga de salud que afecta a todos los grupos de edad y que pueden manifestarse temprano en la vida como dermatitis atópica, alergia alimentaria, rinitis/conjuntivitis alérgica y asma alérgica.
En una revisión bibliográfica recientemente publicada por Dwived y col.1 revisan las estrategias de prevención que se pueden implementar en cada etapa de la vida:
- Primaria: se dirige a niños, preferiblemente recién nacidos, que están en alto riesgo de desarrollar enfermedades alérgicas pero que aún no están sensibilizados. El objetivo en esta etapa es prevenir el desarrollo de sensibilizaciones y el consiguiente inicio de una enfermedad alérgica.
- Secundaria: involucra a niños sensibilizados antes de la aparición de síntomas. Este enfoque se centra en la prevención de nuevas sensibilizaciones y el inicio de nuevas enfermedades alérgicas.
- Terciaria: se dirige a niños con enfermedades alérgicas existentes. Los objetivos en esta etapa son prevenir la progresión de la enfermedad alérgica existente a otra y prevenir nuevas sensibilizaciones.
Dado que el sistema inmunológico es más plástico en la primera infancia, esta etapa se considera ideal para llevar a cabo medidas para prevenir enfermedades alérgicas. En este sentido, se han investigado los efectos preventivos de la inmunoterapia con alérgenos (AIT). La evidencia para aplicar la inmunoterapia preventiva con alérgenos (pAIT) está creciendo rápidamente, aunque aún enfrenta desafíos debido a factores relacionados con la edad y que los datos son limitados.
Esta revisión presenta un resumen actualizado de la evidencia disponible sobre aspectos preventivos de AIT con alérgenos respiratorios en nuevas sensibilizaciones, inicio y progresión de enfermedades alérgicas, así como otros efectos inmunomoduladores, centrándose particularmente en niños.
Los autores realizaron una búsqueda en PubMed, Embase y el Registro Central de Ensayos Controlados de Cochrane (CCRCT) para estudios pediátricos sobre AIT con alérgenos inhalantes. Se evaluaron 33 publicaciones de 27 cohortes. En estos informes, participaron 2952 niños y 1491 fueron tratados activamente.
Según los datos obtenidos, la prevención primaria con pAIT parece segura, aunque con resultados inciertos. En uno de los ensayos se observó una efecto preventivo para nuevas sensibilizaciones transitorio y no alérgeno-específico al final del tratamiento (pero no durante ni tras el tratamiento). La reducción en la proporción de asma solo se evidenció después de una prolongación en uno de los estudios. Por tanto, este enfoque plantea algunos retos que aclarar, incluyendo la identificación de sujetos y la optimización de la dosis y duración efectivas.
La prevención secundaria sí demostró ser viable y segura según esta revisión. En un ensayo clínico doble ciego controlado con placebo se evaluó la prevención secundaria en niños asintomáticos y sensibilizados a ácaros o polen de gramíneas. Tras dos años de tratamiento con inmunoterapia sublingual, en este estudio no se observó una prevención en nuevas sensibilizaciones y tampoco mostró datos en relación al inicio de la enfermedad alérgica. Sin embargo, se describieron efectos pro-tolerogénicos como el desarrollo de IgG específica en el grupo activo y la inducción de citoquinas reguladores: Il10 y TGF-b. Por tanto, los niños en edad preescolar sensibilizados pero asintomáticos podrían ser objeto de intervención a este nivel de prevención.
La prevención terciaria fue estudiada en 28 publicaciones. Cambios en la tasa de sensibilización fueron reportados en 13 grupos al final del tratamiento. 6 de ellos observaron protección frente a nuevas sensibilizaciones en los grupos activos. En 9 publicaciones se evidenció un efecto tras el tratamiento en desarrollo de nuevas sensibilizaciones. 4 de ellos reportaron efectos favorables, mientras que en uno se observó un incremento en nuevas sensibilizaciones en el grupo activo. En 3 de 5 cohortes hubo un efecto de la pAIT sobre la progresión de la rinoconjuntivitis alérgica. La persistencia a largo plazo de este efecto se observó en 2 cohortes. 5 estudios que analizaban parámetros inmunomoduladores reportaron efectos favorables al final y tras el tratamiento (incremento en los niveles de IgG e IgG4 específicas, citoquinas reguladoras o niveles bajos de eosinófilos). Por tanto, a nivel de prevención terciaria, los resultados sobre la eficacia de la pAIT en nuevas sensibilizaciones o la progresión de la enfermedad alérgica se describen de manera inconsistente. Los autores concluyen que evaluar la eficacia de este enfoque es complejo y requiere más ensayos, particularmente enfocados en aspectos preventivos.
Los posibles mecanismos subyacentes a la inducción de tolerancia en AIT se han observado en niveles de prevención terciaria y secundaria, pero no en el nivel primario. Para la prevención primaria, algunos autores sugirieron que la inducción de tolerancia específica de alérgeno podría requerir un paso obligatorio que implicara la activación transitoria de la inmunidad primaria. En los otros niveles de prevención (secundaria y terciaria), los posibles mecanismos tolerogénicos incluyen la regulación positiva de IgG1 e IgG 4, principalmente, pero también IgA1 e IgA2. Estos anticuerpos pueden poseer capacidad neutralizante y podrían competir con IgE por el alérgeno. También pueden prevenir la activación de mastocitos y basófilos e inducir células B, que secretan estos anticuerpos bloqueadores y son responsables de la inmunotolerancia a largo plazo. Otras respuestas celulares implican la reducción del reclutamiento de eosinófilos, la supresión de células Th2 y la inducción de poblaciones de células reguladoras (de células linfoides innatas, células dendríticas, células T y B) y respuestas de citoquinas reguladoras (IL10 y TGF β), restableciendo el equilibrio Th1-Th2.
Según los autores, los efectos diferenciales de pAIT en cada etapa del desarrollo de niños y adolescentes deben ser evaluados para identificar la ventana de oportunidad para la prevención. Enfatizan en un inicio temprano de pAIT, ya que tener como objetivo el sistema inmunológico infantil puede ofrecer beneficios preventivos más efectivos y duraderos. Tener una sensibilización, especialmente polisensibilizaciones, a la edad escolar ya eleva el riesgo de asma en la edad adulta. Por lo tanto, los niños entre 5 meses y la edad preescolar, con un riesgo alto de desarrollar alergias debido a antecedentes familiares positivos, teniendo un menor grado de sensibilización y sin síntomas alérgicos o con síntomas leves, parecerían óptimos para pAIT.
El pAIT de ácaros es el más comúnmente estudiado. A diferencia de las mezclas heterogéneas de alérgenos, la aplicación de monoterapia de ácaros para la prevención primaria mostró un efecto protector sobre el desarrollo de nuevas sensibilizaciones.
Se ha establecido que la administración de AIT debe durar 2–3 años para lograr una inmunotolerancia duradera. Se están explorando regímenes de tratamiento más cortos, aunque el valor definitivo de los mismos aún no se ha aclarado, particularmente para enfoques de prevención primaria y secundaria.
Los autores de la revisión concluyen explicando que la eficacia global de pAIT sigue sin aclararse en niños debido a la naturaleza multifactorial de los resultados. La prevención secundaria parece factible y puede inducir inmunotolerancia. La prevención terciaria usando pAIT de pólenes de gramíneas y/o árboles parece ser capaz de prevenir la progresión de rinoconjuntivitis a asma, aunque los beneficios de pAIT basada en otras fuentes de alérgenos no son concluyentes. Es necesario definir la dosis óptima de alérgenos, adyuvantes y vías de administración.
La infancia representa una ventana de oportunidad para iniciar medidas profilácticas, pero se necesitan ensayos pediátricos adicionales bien diseñados para comprender los efectos preventivos de la AIT sobre las nuevas sensibilizaciones, el inicio y la progresión de enfermedades alérgicas junto con los beneficios inmunomoduladores.
Mercedes Ramírez Hernández. Complejo Hospitalario Universitario de Cartagena.Comité de Alergia Infantil SEAIC.
Bibliografía:
1,. Varsha Dwived, Sonja Kopanja, Klara Schmidthaler, Justyna Sieber, Christina Bannert, Zsolt Szépfalusi. Preventive allergen immunotherapy with inhalant allergens in Children. Allergy. 2024;79:2065–2087. DOI: 10.1111/all.16115
Casos clínicos de residentes en Alergología
Ya está disponible el visor de casos clínicos de residentes en Alergología, donde se pueden consultar los casos presentados en 2011 así como los premios a los mejores trabajos de cada sección.
Acceda a la página desde aquí o desde el enlace de la columna central.