resultados de la búsqueda: cme-jiaci/wp-content/uploads/logos/Hospital Universitario Fundación Jiménez Díaz/wwwww
Nuevo documento de consenso sobre la introducción precoz de los alimentos en niños de “riesgo alérgico”.
En los últimos años se han publicado algunos estudios que han hecho replantear determinados aspectos la práctica clínica habitual respecto al a alergia a los alimentos que parecían bien establecidos.
Las recomendaciones previas sobre la introducción de los alimentos en pacientes de “riesgo alérgico” eran hasta hace algunos años retrasar la introducción de los alimentos sólidos e incluso en algunas guías restricción materna de alimentos potencialmente alergénicos durante la lactancia. A pesar de estas medidas la prevalencia de alergia a alimentos ha ido en aumento en las últimas décadas.
Los resultados del estudio LEAP (The Learning Early About Peanut Allergy), y otras observaciones previas, han dado lugar a la modificación de las recomendaciones respecto a la introducción del cacahuete en las guías de las sociedades de alergia Americanas (AAAAI y AAP), Europea(EAACI), y Australiana(ASCIA). Recomendándose la introducción de forma precoz del cacahuete, en pacientes de alto riesgo de presentar alergia (pacientes con eccema severo y/o alergia al huevo), en contra de las recomendaciones previamente establecidas.
Recientemente la APAPARI Asia Pacific Association of Pediatric Allergy , Respirologi & Immunology ha publicado un documento de consenso a este respecto en el que analiza los resultados de los estudios publicados hasta el momento, las características de la población asiática y los puntos comunes y diferencias con las poblaciones del oeste.
Early introduction of allergenic foods for the prevention of food allergy from an Asian perspective-An Asia Pacific Association of Pediatric Allergy, Respirology & Immunology (APAPARI) consensus statement.
Tham EH, Shek LP, Van Bever HP, Vichyanond P, Ebisawa M, Wong GW, Lee BW; Asia Pacific Association of Pediatric Allergy, Respirology & Immunology (APAPARI). Pediatr Allergy Immunol. 2018 Feb;29(1):18-27
Destaca un estudio realizado en población asiática publicado en 2017 en el Lancet “Two-step egg introduction for prevention of egg allergy in high-risk infants with eczema (PETIT): a randomised, double-blind, placebo-controlled trial”.
En este trabajo, analiza los resultados de 121 pacientes con eccema, 60 pacientes en el grupo de intervención y 61 pacientes en el grupo placebo, en los que se realizó la introducción precoz de huevo cocinado mediante un protocolo de 2 pasos. Se inició con dosis equivalente a 0.2 gramos de huevo cocido, que se administraba de los 6-9 meses diariamente, seguido de administración de una dosis equivalente a 1.1 gramo de huevo cocido diariamente de los 9-12 meses en el grupo de intervención y dosis similares de placebo en el grupo de no intervención. Se realizó tratamiento intensivo de la DA en todos los pacientes a lo largo del estudio.
A los 12 meses se realiza provocación abierta con dosis equivalentes a 32 gr de huevo cocido presentado resultado positivo el 8% (5/60) de los pacientes en el grupo de intervención frente al 29.4% (23/61) en el grupo placebo. NNT 3.40(2.30-6.52). El estudio concluye que la introducción en dos pasos del huevo combinado con el tratamiento intensivo del eccema reduce la prevalencia de alergia al huevo en los niños de alto riesgo.
En los estudios revisados realizados con leche, trigo, soja, mariscos, cereales y nuez los resultados de los estudios no son consistentes.
El documento de consenso concluye que con la evidencia actual parece que la introducción precoz de cacahuete y huevo en pacientes de alto riesgo disminuye el riesgo de padecer la enfermedad alérgica pero que actualmente no existe evidencia respecto a si la introducción precoz de otros alimentos podría disminuir la frecuencia de alergia a estos.
Por otra parte existe acuerdo con las recomendaciones previas de otras guías sobre la población de bajo riesgo en la que no existe indicación de introducción precoz de los alimentos.
Autora: Mónica Rodríguez Álvarez. Comité de Alergia Infantil SEAIC.
Médico Adjunto Servicio de Alergia Hospital Universitario Fundación Alcorcón.
Notas de prensa 2018
| 21/12/2018 | Alergia y Navidad 2018 La SEAIC aconseja a los pacientes alérgicos a alimentos extremar la precaución durante las fiestas navideñas. Los casos de reacciones alérgicas suelen aumentar durante la Navidad debido al mayor consumo de alimentos altamente alergénicos. |
| 14/11/2018 | Borrador Ley Cambio Climático Comunicado de prensa oficial de la Sociedad Española de Alergología e Inmunología Clínica sobre la Ley de Cambio Climático y Transición Ecológica del Gobierno de España. |
| 24/10/2018 | XXXI Congreso Nacional de la SEAIC Del 24 al 27 de Octubre de 2018 tiene lugar el XXXI Congreso Nacional de la Sociedad Española de Alergología e Inmunología Clínica en Valencia. Las innovaciones en el tratamiento, diagnóstico y comunicación de la práctica alergológica contribuyen a la mejora de la calidad asistencial de los pacientes. Dejamos a vuestra disposición las Notas de prensa acerca de lo que se tratará en nuestro XXXI Congreso:
|
| 11/10/2018 | Criterios de Derivación en Asma Médicos de familia, alergólogos y neumólogos elaboran un documento científico de consenso para mejorar el control de los pacientes con asma. Por primera vez, cinco sociedades científicas alcanzan un acuerdo para unificar la atención a esta enfermedad desde el diagnóstico y ofrecer el mejor tratamiento “individual”, adecuado a las necesidades de cada paciente. |
| 13/09/2018 | Soy Experto en Alergia La SEAIC lanza “Soy Experto en Alergia”, una escuela de pacientes para conocer mejor los síntomas de las enfermedades alérgicas y aprender a tratarlas. Este curso online de carácter divulgativo e informativo será impartido por médicos alergólogos, miembros de asociaciones de pacientes y expertos en salud digital. Todos los módulos del curso son gratuitos y comenzarán a partir de octubre. |
| 01/8/2018 | Medusa App Los meses de verano coinciden con la presencia de medusas adultas debido al ciclo natural de muchas especies. Sus picaduras podrían producir reacciones no sólo tóxicas, sino también alérgicas. MedusApp advierte en tiempo real de la presencia de medusas en el mar. |
| 25/7/2018 | Comunicado Picaduras de Avispa En relación con los fallecimientos por picaduras de himenópteros en los últimos días en Galicia, la Sociedad Española de Alergología e Inmunología Clínica (SEAIC) y la Sociedad Gallega de Alergología e Inmunología Clínica (SGAIC) emiten el siguiente comunicado:
|
| 16/7/2018 | Alergia a Himenópteros La SEAIC alerta sobre el riesgo de sufrir picaduras de himenópteros en los meses de Verano. El 3% de los españoles sufre reacciones alérgicas generalizadas a picaduras de avispas y/o abejas. La alergia al veneno de himenópteros es la enfermedad alérgica en la que se consiguen las mayores tasas de curación.
|
| 16/7/2018 | Alergólogo en Baleares: situación actual En relación con el reciente anuncio de la Consellería de Salud del Gobierno de Baleares por el que se constituye la Comisión Autonómica Multidisciplinar de Alergias, la Sociedad Española de Alergología e Inmunología Clínica publica el siguiente comunicado. |
| 16/7/2018 | Comunicado Seguridad de las Pruebas Cutáneas En relación con el desafortunado suceso ocurrido en el Hospital Clínico de Valencia el pasado 10 de Julio, la Junta Directiva de la Sociedad Española de Alergología e Inmunología Clínica estima conveniente comunicar la siguiente Nota de Prensa acerca de la Seguridad de las Pruebas Cutáneas. Así como dar su más sentido pésame a los padres, familiares y allegados de la menor fallecida dicho día.
|
| 21/6/2018 | Alergias durante el verano Los pacientes alérgicos deben extremar las precauciones durante el verano. La SEAIC recuerda que los cambios de rutina y horarios, sobre todo en los menores, puede derivar en un mayor descuido en su tratamiento. |
| 28/5/2018 | El Dr. Sastre galardonado por la EAACI El Dr. Joaquín Sastre, presidente de SEAIC, ha sido galardonado por la EAACI con el premio Clemens Von Pirquet 2018 por su destacado trabajo en Alergología. |
| 30/4/2018 | Día Mundial del Asma 2018 El martes 1 de Mayo se celebra el Día Mundial del Asma bajo el lema «Ni demasiado pronto, ni demasiado tarde». |
| 29/4/2018 | Semana Mundial de la Alergia 2018 Del 22 al 28 de Abril se celebra la Semana Mundial de la Alergia que este año se dedica a la Dermatitis Atópica cuya prevalencia en España es del 3,4% de la población general.
|
| 9/4/2018 | SEFAC y SEAIC ponen en marcha una Campaña en Farmacias Comunitarias sobre Rinitis Alérgica La rinitis es la enfermedad alérgica más frecuente, afectando a más del 21% de la población. El objetivo de la campaña es detectar a personas que presentan síntomas compatibles con rinoconjuntivitis alérgica, mejorar su calidad de vida y tratamiento y derivar aquellos casos más graves.
|
| 19/3/2018 | Primavera 2018 Los alérgicos a los pólenes se enfrentarán a una primavera de leve y moderada intensidad en España en 2018. Las previsiones apuntan a una primavera muy leve en las Islas Canarias, moderada en el suroeste y leve en el resto de la Península Ibérica. Este año, la SEAIC celebra los 40 años de la aprobación de la Alergología como especialidad médica reconocida y 70 años de la fundación de la sociedad.
|
| 27/2/2018 | Documento RESCAL La SEAIC elabora el documento Recomendaciones de Seguridad y Calidad en Alergología (RESCAL), que proporciona una serie de recomendaciones sobre recursos humanos, técnicos y estructurales y de tiempos en función del riesgo de los procedimientos diagnósticos y terapéuticos. |
| 19/1/2018 | XIV Reunión CYNA Madrid acoge la XIV Reunión sobre Controversias y Novedades en Alergia (CYNA) de la Fundación SEAIC. Más de 400 alergólogos nacionales e internacionales se reúnen hoy y mañana para abordar los temas candentes en Alergología e Inmunología Clínica. El evento se retrasmite a todos los socios en directo a través de la página web de la SEAIC. |
—————————————–
Haz una «Receta» de Autocuidados en Asma Infantil
Algunos alergólogos nos quejamos de que no tenemos tiempo para realizar autocuidados en consulta. A veces, nos gustaría poder escribir en una receta “autocuidados en asma” y que el paciente se fuera a “una farmacia” o a cualquier otro sitio y recibiera educación en autocuidados, quizás, realmente, exista esa posibilidad para los niños con asma en algunos sitios de España…
Una de las alergólogas de la que más he aprendido, me enseñó que “cuando hacemos educación en asma estamos empleando nuestro escaso tiempo, pero cuando no la hacemos lo estamos simplemente malgastando…” ya que, se da la paradoja de que, aunque existen tratamientos que permiten alcanzar el control, éste no se logra en muchos de los casos debido al inadecuado uso de los dispositivos de inhalación, insuficiente adherencia terapéutica e infrautilización de medicamentos que controlan la inflamación bronquial.
Numerosos factores contribuyen a dificultar el buen control, muchos de ellos dependen de la educación sanitaria deficitaria. De ahí la importancia que dan en todas las guías a la educación sanitaria de padres, cuidadores y del propio niño, según su edad, para el control del asma.
La educación individual se puede completar con una educación grupal. En este punto tienen su razón de ser los campamentos para niños con asma y alergia, estos son, probablemente, el lugar más adecuado para impartir un programa de autocuidados en grupo y conseguir el cambio de actitud en el niño asmático.
Los campamentos de verano ofrecen una educación sanitaria complementaria a la asistencia médica habitual, de una forma divertida en un entorno adecuado.
Estos campamentos están especialmente indicados en aquellos niños con un mal control de su asma, con un mal cumplimiento terapéutico. Los niños que viven en ambiente familiar de sobreprotección así como en niños o padres que a pesar de los consejos médicos persistan en limitar sus actividades cotidianas. Los niños asmáticos que más se pueden beneficiar de la educación sanitaria realizada en los campamentos son aquellos que presentan mayor gravedad y peor control de su asma.
Hay al menos 4 campamentos que continúan realizándose en España, organizados por AEPNAA en Girona, Fundació Hospital Sant Pere Claver en Barcelona, Hospital General Universitario de Valencia y Sociedad de Madrid y Castilla La Mancha de Alergología e Inmunología Clínica en Madrid.
Si crees que es importante la educación en autocuidados en los niños asmáticos, solo tienes que “prescribir una receta“ y remitir al niño a uno de estos campamentos, seguro que contribuirá a mejorar su control del asma y mejorar su calidad de vida.Esto no requiere mucho tiempo…
Cantabria
Cantabria
Centros con actividad asistencial pública en Alergología
Hospital Sierrallana
- http://www.hospitalsierrallana.com
- Barrio de Ganzo, s/n. 39300 Torrelavega
- 942847400
Hospital Universitario Marqués de Valdecilla
- http://www.humv.es
- Avda. de Valdecilla, s/n. 39008 Santander
- 942202520
Webinar Imagenología en asma
Nos complace presentaros el webinar interactivo titulado “Imagenología en asma” organizado por SEAIC y patrocinado por laboratorios Gebro Pharma que se realizará el próximo 13 de noviembre de 2024 de 18 a 19 h.
En esta sesión trataremos las diferentes técnicas de imagen empleadas en el asma con casos prácticos reales.
Ponentes:
- Dr. Juan Carlos Miralles López
Jefe de Sección de Alergología. Hospital General Universitario Reina Sofía. Murcia
Presidente del Comité de Asma de la Sociedad Española de Alergología e Inmunología Clínica - Dr. Marcelo Sánchez González
Jefe de Sección de Radiología torácica. CDI. Hospital Clínic. Barcelona
Profesor asociado UB
Encuentra toda la información en la web del evento o regístrate directamente aquí.
CÓMO ENFRENTARSE A UNA EPIDEMIA DE BRONQUIOLITIS Y EL ASMA INFANTIL.
Hemos superado una pandemia en los últimos años de un virus respiratorio que nos ha traído de cabeza y cuando estábamos “descuidados” nos encontramos con que nuestros niños ahora están “en peligro”. ¿Es así?, ¿nos debemos preocupar los padres/madres? ¿Y si nuestros hijos tienen asma?, ¿hay algo que podamos hacer?
Tenemos las UCI pediátricas y los servicios de urgencia saturados con casos de esta enfermedad respiratoria. Se ha estimado que hasta un 40% más que en años anteriores a la pandemia. Entonces: ¿Qué debemos saber?, ¿podemos prevenir esta infección? ¿Si nuestro hijo/a tiene asma, debemos tener especial precaución?
Esto era algo que podíamos prever, pues hemos pasado 2 años en los que los niños han estado con medidas de aislamiento estrictas que han ido desapareciendo, tales como mascarillas y la distancia social, han estado menos expuestos a virus y ahora, se enfrentan de nuevo a los virus típicos de estas fechas: la bronquiolitis, que aunque es una enfermedad epidémica y por tanto, todos los años hay muchos casos, este año parece que se están detectando con mayor frecuencia; la gripe, que se trata de otra enfermedad epidémica y se puede solapar con la anterior y además la Covid-19. Y los 3, pueden solaparse y darse en la misma época.
La bronquiolitis es una enfermedad de la vía respiratoria inferior que suele darse en menores de 2 años y que es causada fundamentalmente por el virus respiratorio sincitial (VRS) aunque también pueden influir otros virus respiratorios. Las pequeñas vías respiratorias bajas llamadas bronquios y bronquiolos se inflaman debido a esta infección, se llenan de moco y esto causa dificultad respiratoria. Suele ocurrir en los meses de invierno pero también puede tener un pico en los meses de primavera. Llamamos “bronquiolitis” al primer episodio y el resto ya serían episodios de “bronquitis”.
Lo primero que debemos saber es que no debemos alarmarnos a priori. Nos preocuparían sobre todo los niño/as más pequeñitos, fundamentalmente entre 2 y 6 meses o aquellos con algún factor de riesgo (inmunodeprimidos, prematuros, enfermedades cardiológicas, asma no controlada…) pero debemos ser conscientes, que aunque no existe un tratamiento específico, podemos tomar ciertas medidas para “prevenir” o tratar de la forma más adecuada. Generalmente en niños mayores y adultos, el cuadro suele pasarse como un simple cuadro catarral leve con mucosidad.
Ya que no existe un tratamiento específico, pues sobre todo en lactantes muy pequeños, los broncodilatadores no son eficaces, y no se trata con antibióticos, puede ser que estos niños precisen de oxigenoterapia y tengan que acudir a urgencias y que ingresar en el hospital. De ahí el “colapso” de urgencias y la atención hospitalaria. La buena noticia es que recientemente la Comisión Europea acaba de aprobar un anticuerpo monoclonal, llamado nirsevimab, que ha demostrado eficacia y seguridad en la prevención de enfermedad e ingreso por VRS para toda la población de recién nacidos y lactantes sanos o con enfermedades previas, aunque todavía no es de uso generalizado y habrá que esperar, por el momento, en la mayoría de casos.
Debemos estar atentos a las señales de alarma: decaimiento, falta de apetito, adormecimiento, fiebre de varios días que no cede (aunque no siempre tiene que haber fiebre) que puede significar una sobreinfección bacteriana, respiración superficial con taquipnea y tiraje subcostal (respiración rápida, podemos ver como las costillas suben y el abdomen sube y baja) y ante éstas, acudir a nuestro pediatra o médico especialista, y establecer las medidas de confort más adecuadas (tenerlos nutridos e hidratados, antitérmicos en caso de fiebre, etc).
Para prevenir estas infecciones podemos realizar lavado frecuente de manos, evitar el contacto con personas que presenten síntomas de catarro (no visitar o coger a niños de riesgo o bebés muy pequeños si tenemos un leve catarro aunque sea con síntomas leves) o evitar espacios con humo de tabaco, entre otras.
El 50% de los niños que tienen un episodio de bronquiolitis tiene más probabilidades de sufrir nuevos episodios de bronquitis y tener bronquitis de repetición, aunque normalmente conforme van creciendo y sobre todo a partir de los 3 años estos cuadros se reducen y dejan de ocurrir. Esto no quiere decir que todos vayan a ser asmáticos con el tiempo, pero evidentemente, habrá que vigilar y seguir su curso para ver evolución, pues un pequeño porcentaje de estos niños podrán desarrollar un asma infantil en el futuro.
En el caso de niños con episodios de broncoespasmos de repetición y/o asma debemos tener la precaución de mantener su tratamiento de base en el caso de que lo tengan, bien con inhaladores u otros fármacos, seguir las instrucciones en cuanto al tratamiento del pediatra o especialista (alergólogo, neumólogo) que les trate y establecer las medidas anteriormente descritas.
En definitiva, mucho ánimo a esos padres y madres que se enfrentan a esta época de virus; recomendando información veraz y actualizada y trabajo en equipo, padres/madres y personal sanitario.
Margarita Tomás Pérez. Médico adjunto de Alergología. Hospital Universitario La Paz. Comité de Alergia Infantil. SEAIC
1-. Susana Rodríguez M. Bronchiolitis in the year of COVID-19. Arch Argent Pediatr.2020;118(3):222-223.
2-. Gómez C, Alarcón G, Cifuentes L. Beta-2 agonists for the treatment of bronchiolitis. Beta-2 agonistas para el tratamiento de bronquiolitis. Medwave. 2020;20(8):e7945. Published 2020 Sep 3. doi:10.5867/medwave.2020.08.7947.
3-. Hammitt LL, Dagan R, Yuan Y, Baca Cots M, Bosheva M, Madhi SA, et al;MELODY Study Group. Nirsevimab for Prevention of RSV in Healthy Late-Preterm and Term Infants. N Engl J Med. 2022;386(9):837-846.
4-. Garcia-Garcia ML, Calvo Rey C, Rabes T. Pediatric Asthma and viral infection. Arch Bronconeumol. 2016; 52(5): 269–273.
Factores de riesgo para el desarrollo de asma en la edad escolar
Durante los últimos años, el estudio de los factores de riesgo que pueden influir en el desarrollo del asma ha sido un tema candente en esta enfermedad. No obstante, si hacemos una revisión exhaustiva de la literatura, los trabajos publicados hasta el momento sobre este tema en población pediátrica de nuestra área geográfica, son escasos. Es por este motivo, que desde la Unidad de Alergología Pediátrica del Hospital Universitario Vall d’Hebron, decidimos diseñar un estudio caso-control para determinar aquellos factores que podían influir en el desarrollo y la gravedad del asma. El trabajo ha sido recientemente publicado en la revista “Pediatria Catalana” (revista de libre acceso). A continuación expondré brevemente el contenido del artículo:
Los avances médicos durante las últimas décadas han permitido mejorar la clasificación etiopatogénica y el manejo clínico del asma. Pero a pesar de esto, su incidencia ha seguido en aumento, sobre todo en los países industrializados y en vías de desarrollo, convirtiéndose en un desafío médico mundial. Es obvio que un incremento de prevalencia en poblaciones genéticamente estables ha de ser consecuencia de cambios medioambientales. Por todo ello es necesario conocer aquellos factores que puedan influir en la patogenia de la enfermedad y desarrollar estrategias preventivas. De este modo, el objetivo del estudio presentado fue valorar la influencia de factores de riesgo conocidos del asma y su gravedad en una población pediátrica del área mediterránea, mediante un estudio caso-control.
Se incluyeron 107 pacientes asmáticos de edad media 9 años y predominio masculino [62,6% (n=67)] y 32 controles sanos de edad media 10 años y predominio también masculino [59,3% (n=19)]. El rango de edad fue entre 4 y 14 años en ambos grupos. Respecto a los resultados, destacar que no se encontraron asociaciones estadísticamente significativas entre el género, la edad o la gravedad del asma; pero sí que se objetivó que las edades de entre cinco y seis años fueron las que mostraron un mayor porcentaje de asma persistente.
La comparación de los factores de riesgo de desarrollo de asma con el grupo control mostró como única diferencia estadísticamente significativa el antecedente de sibilantes recurrentes los primeros 3 años de vida (p<0,001). También se objetivó una asociación estadísticamente significativa entre el asma persistente moderada o grave y los antecedentes de sibilantes recurrentes los primeros 3 años de vida (p<0,001), antecedentes de bronquiolitis por Virus Respiratorio Sincitial (VRS) (p<0,05) y antecedentes de criterios del Índice Predictivo de Asma (API) positivos (p<0,001). Estos resultados están en conjunción con otros trabajos publicados recientemente en los que relacionan las bronquiolitis y los sibilantes recurrentes el primer año de vida con estilos de vida modificables, como tener hermanos en edad escolar e ir a la guardería, del mismo modo que la guía Global Initiative for Asthma (GINA) sugiere que un niño con episodios de sibilantes recurrentes, de mayor duración e inducidos por el ejercicio, tienen una mayor probabilidad de tener asma. No obstante, estos datos contrastarían con algunos estudios publicados previamente que habían identificado las infecciones de repetición no específicas en la primera infancia como factor protector del asma.
Otro dato importante a considerar en este estudio es el peor control de la enfermedad en población asmática de 5-7 años, hecho que podría estar relacionado con una mayor repercusión de las infecciones víricas a esta edad. Del mismo modo, la sensibilización a ácaros del polvo y a epitelios se asoció también a un mal control de la enfermedad y la sensibilización a esporas de hongos se asoció a una forma más grave de asma (p<0,05). En conclusión, se debe prestar una especial atención a los niños con asma en edad escolar y antecedentes de bronquiolitis por VRS, sibilantes de repetición los tres primeros años de vida y a aquellos con sensibilización a esporas de hongos, ya que pueden presentar una forma más grave de asma que precise un seguimiento más estrecho y tratamiento más intenso.
Encontrarán el resumen del artículo en tres idiomas (catalán, español e inglés). El artículo original está íntegramente escrito en lengua catalana. Por este motivo y dada la relevancia de los datos que contiene para todos los profesionales especialistas que se dedican al campo de la alergia y el asma pediátricas y, como autora de correspondencia del mismo, he creído oportuno, hacer una traducción del artículo a lengua española para que pueda llegar a un mayor número de profesionales de la salud. Deseo pues que puedan sacar el máximo partido posible a la lectura de este artículo, desarrollado en población escolar del área del mediterránea, y, por tanto, extrapolable a buena parte de nuestro territorio.
Dra. Teresa Garriga Baraut, MD, PhD
Miembro del Comité de Alergia Infantil (CAI) de la Sociedad Española de Alergología e Inmunología Clínica (SEAIC). Facultativa Especialista Adjunta | Servicio de Pediatría/Sección de Alergia Pediátrica, Pneumología Pediátrica y Fibrosis quística/ Unidad de Alergología Pediátrica. Hospital Universitari Vall d’Hebron. Investigadora del grupo de investigación «Crecimiento y Desarrollo» VHIR Vall d’Hebron.
Captador de la semana: Badajoz
Hoy os presentamos al Dr. Jesús García Menaya, médico alergólogo que realiza su labor asistencial en el Hospital Universitario de Badajoz, desde donde nos aporta los recuentos de pólenes. El Hospital de Badajoz tiene un largo recorrido con los contajes de pólenes ya que llevan realizándolo desde los años 80, inicialmente por el Dr. Indalecio González Galán y desde el 2003 por el Dr. Jesús García.
Enterocolitis por proteínas de la dieta en adultos, ¿es realmente una entidad poco frecuente?
En los últimos años asistimos a un incremento muy importante en el diagnóstico y conocimiento de la enterocolitis inducida por proteínas de la dieta (FPIES, del acrónimo en inglés). Aunque se trata de una entidad inicialmente descrita en la edad pediátrica, cada vez observamos más casos en la población adolescente y adulta. En una encuesta realizada en EEUU en el año 2019, se observó que esta entidad puede afectar al 0.22% de la población adulta de este país, si bien desconocemos los datos en nuestro entorno.
En la población pediátrica, el cuadro clínico se caracteriza por la aparición entre 1-4 horas después de la ingesta de vómitos repetitivos, diarrea, decaimiento, flacidez, letargo y en casos severos puede acompañarse de deshidratación y shock. Los alimentos implicados habitualmente en la edad infantil son la leche soja, huevo y cereales. Sin embargo, esto varía en función de la localización geográfica ya que depende mucho de los hábitos dietéticos, por ejemplo, en nuestro país uno de los alimentos más frecuentes, después de la leche y el
huevo, es el pescado.
Por lo que respecta a la población adulta, vemos cada vez con mayor frecuencia en las consultas de Alergología, pacientes que tras la ingesta de marisco, pescado o huevo refieren la presencia de dolor abdominal de tipo cólico, acompañado de diarrea, vómitos y en ocasiones, decaimiento. En muchos casos los enfermos son diagnosticados erróneamente de gastroenteritis aguda o intoxicación alimentaria.
El hecho de que el estudio alergológico (pruebas cutáneas y determinaciones analíticas) sea negativo, así como un periodo de latencia entre la ingesta y la aparición de síntomas más largo que en la alergia mediada por IgE (alergia
típica) junto con la ausencia de síntomas cutáneos y respiratorios, hace que sea difícil su diagnóstico. A esto se suma, que en muchas ocasiones el paciente se limita a evitar la ingesta del alimento implicado y no solicita
valoración médica. Estamos por tanto, ante una entidad infradiagnosticada, en la que la prevalencia es mucho mayor de la que se presupone.
A toda esta complejidad se suma el hecho de que muchos pacientes presentan síntomas con distintos grupos de alimentos (por ejemplo: marisco y pescado, leche y huevo, etc.).
La evolución también varía en función de la edad de presentación. Si el inicio es en la infancia, la evolución es favorable alcanzando la tolerancia con el paso del tiempo, sin embargo, cuando este cuadro aparece en la edad adulta tiende a la cronificación.
En la actualidad no existen biomarcadores que apoyen el diagnóstico, por lo que este se realiza en base a unos determinados síntomas (que varían en función de la edad de presentación) con un amplio diagnóstico diferencial.
Debido a esto, es muy importante que el médico sea conocedor de esta patología para poder llegar a un diagnóstico correcto. En los casos en los que el diagnóstico no esté claro, se puede recurrir al test de exposición controlado,
que debe realizarse siempre en un medio hospitalario con el material necesario y personal entrenado, prácticas habituales en las Consultas de Alergología.
El tratamiento se basa en la evitación del alimento o alimentos implicados y para el episodio agudo se recomienda la reposición de líquidos (en muchos casos por vía intravenosa) y el ondasetrón, que al ser un antagonista selectivo del receptor de la serotonina (5-HT3) en el intestino resulta muy eficaz para paliar los vómitos y la diarrea. La adrenalina no está indicada porque el mecanismo inmunológico subyacente no está mediado por la IgE.
Además, se recomienda seguimiento alergológico para valorar la posible aparición de nuevos alimentos implicados o confirmar si se ha alcanzado la tolerancia, a través de los test de exposición controlada.
Aunque en los últimos años ha aumentado considerablemente el número de publicaciones científicas sobre esta patología, son necesarios más estudios que ayuden a confirmar la verdadera prevalencia de esta entidad, así como para conocer los mecanismos inmunológicos subyacentes y el desarrollo de biomarcadores diagnósticos.
Ana Entrala Bueso. Hospital Paz Research Institute (IdiPaz). Madrid
Purificación Gonzalez-Delgado. Hospital General Universitario. Alicante
Vacunarte si tienes asma o asma grave puede cambiar tu salud
La vacunación como herramienta esencial
La vacunación es una de las medidas de salud pública con más impacto, más eficaces y coste-efectivas para prevenir enfermedades que representan una causa importante de hospitalización y muerte a nivel mundial.
Las campañas de vacunación masiva suponen una estrategia de prevención que incluye no sólo a los individuos vacunados, contribuyendo a la inmunidad colectiva, reduciendo la propagación de patógenos y protegiendo a los grupos más vulnerables (niños, ancianos y personas con comorbilidades)
En las personas con asma —y en especial en quienes tienen asma grave— las infecciones respiratorias (gripe, neumonía, COVID-19, Virus respiratorio sincitial (VRS), etc.) pueden provocar exacerbaciones, o crisis de asma, que empeoran la función pulmonar, reducen la calidad de vida y pueden requerir ingreso hospitalario o incluso representar riesgo vital. Protegerse mediante las vacunas recomendadas es una estrategia simple, segura y poderosa para reducir ese riesgo.
¿Por qué las personas con asma y asma grave son más vulnerables?
El asma grave suele cursar con inflamación bronquial sostenida, niveles de medicación más altos y, en algunos casos, tratamiento con corticoides sistémicos o terapias biológicas. Estos factores pueden alterar las defensas respiratorias frente a virus y bacterias, facilitando infecciones más severas y aumentando la probabilidad de exacerbaciones. Las guías actuales (Guía Española para el Manejo del Asma (GEMA), y la Iniciativa Global para el Asma (GINA) subrayan la importancia de prevenir infecciones en asmáticos como parte del manejo integral.
Impacto de las infecciones respiratoria en el control del asma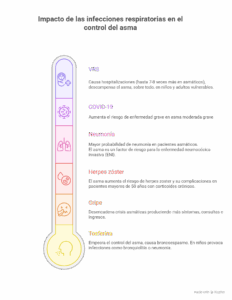
Qué vacunas se recomiendan para personas con asma o asma grave (tabla resumen)
A continuación, se expone una tabla resumen clara y práctica para pacientes, según indicaciones habituales en España:
| Vacuna | Recomendación | Motivo / Beneficio | Fuente |
| Gripe estacional | Anual — recomendada en asmáticos (especialmente moderado/grave) | Evita gripe que puede desencadenar exacerbaciones y hospitalizaciones. Es una estrategia coste-efectiva | Ministerio de Sanidad / Calendario 2025. (Ministerio de Sanidad) |
| Neumocócica (PCV20 / PCV13 + PPSV23 según caso) | Recomendada en asma grave; valorar en asma con tratamiento corticoideo. En España se suele emplear la vacuna conjugada de 20 serotipos (PCV20) en adultos con asma grave, siguiendo las indicaciones de Pediatría y Salud Pública. | Protege frente a neumonía y ENI; reduce riesgo de complicaciones respiratorias | Documentos técnicos y GEMA 5.5. (separ.es) |
| COVID-19 | Completar pauta y refuerzos según indicación (grupos de riesgo) | Reduce hospitalización, UCI y mortalidad por SARS-CoV-2 | Recomendaciones SNS / campañas 2024–25. (Ministerio de Sanidad) |
| VRS (vacuna para adultos / profilaxis en lactantes) | Indicada en mayores de 60 años, con comorbilidades; profilaxis (nirsevimab) en lactantes de riesgo | Previene hospitalizaciones por VRS, protege a bebés y a adultos vulnerables | AEP / calendario infantil / novedades VRS. (vacunasaep.org) |
| Herpes zóster (HZ/su, 2 dosis) | Recomendado en adultos ≥50 con condiciones de riesgo (incluido asma corticodependiente) | Evita zóster y neuralgia postherpética que empeoran la calidad de vida | Recomendaciones clínicas y documentación técnica. (Ministerio de Sanidad) |
| Tosferina (dTpa) | Una dosis de recuerdo en adultos no vacunados en la adolescencia o según historia vacunal | Evita tosferina que puede desencadenar broncoespasmos y empeorar el asma
Reduce el riesgo de enfermedad grave relacionada con esta enfermedad |
Calendario / recomendaciones de vacunación. (Ministerio de Sanidad) |
| Otras vacunas del calendario vacunal | Mantener al día según edad y situación clínica | Protección general que evita enfermedades que podrían complicar el asma | Calendario de vacunaciones SNS 2025. (Ministerio de Sanidad) |
*Elaboración propia
Nota: la elección del tipo de vacuna y el momento de la vacunación deben decidirse con el profesional sanitario (medicina de familia, neumología o alergología, medicina preventiva) según edad, tratamiento (corticoides, biológicos), historial vacunal y comorbilidades.
Consideraciones especiales en asma grave
- Asma grave no controlada: las personas con asma grave no controlada (tratamientos escalón 5–6, uso prolongado de corticoides orales o frecuentes exacerbaciones) tienen una vulnerabilidad mayor y son prioridad para las vacunas indicadas. GEMA 5.5 y GINA instan a integrar la vacunación en el plan de cuidados del asmático grave. (separ.es)
- Tratamientos biológicos (mAbs): en general no están contraindicadas las vacunas actualmente, con excepción de los virus vivos atenuados (varicela, triple vírica, fiebre amarilla…) a los cuales se debe vacunar el paciente previo al inicio del tratamiento biológico. Consulta las recomendaciones clínicas con tu enfermera de referencia ya que algunas precisan gestionar tiempos (p. ej. espaciar 5–7 días entre vacunación y administración de los biológicos)
- Corticoides orales crónicos: aumentan el riesgo de algunas infecciones (p. ej. herpes zóster), por lo que la vacunación frente a HZ y otras infecciones es especialmente importante.
- Niños con asma grave: en lactantes/menores de 2 años existen estrategias de protección frente al VRS (profilaxis con nirsevimab en grupos de riesgo) y la vacunación infantil del calendario debe mantenerse estrictamente. (vacunasaep.org)
En el caso de la vacunación frente al neumococo en niños la Asociación Española de Pediatría (AEP) recomienda en asma ampliar la cobertura a la vacuna polisacárida 23 valente (en vacunados previamente con 13 o 15 valente)
En niños con asma grave no controlado la infección por SARS-CoV-2 podría ser más grave, por lo que se debe valorar su inmunización en este casos.
Qué dicen las guías y autoridades
- GEMA 5.5 (Guía Española para el Manejo del Asma, 2025): destaca la prevención de exacerbaciones como objetivo clave y apoya integrar la vacunación en el manejo del asmático. (separ.es)
- GINA (Global Initiative for Asthma): la guía internacional recalca la importancia de prevenir factores precipitantes de exacerbaciones, incluyendo infecciones prevenibles por vacuna; su estrategia 2024–2025 actualiza el enfoque del manejo integral. (Global Initiative for Asthma – GINA)
- Consejo Interterritorial / Ministerio de Sanidad (Calendario 2025): define los grupos de riesgo y el calendario común de vacunación (gripe, neumococo, COVID, etc.) aplicable a personas con enfermedades respiratorias crónicas. (Ministerio de Sanidad)
Vacúnate y cuida tu asma
Vacunarte es una decisión activa para proteger tu respiración y tu vida diaria. Las vacunas recomendadas reducen exacerbaciones, evitan ingresos y te ayudan a mantener un mejor control del asma. Su uso generalizado puede reducir la carga de enfermedad y mejorar tu calidad de vida. Consulta con tu médico o enfermera cuáles son las vacunas que te corresponden, revisa tu historial vacunal y aprovecha cada temporada (por ejemplo, la campaña de gripe) para actualizar tu protección. Vacunarte no solo te protege a ti, sino también a los que te rodean.
¡Vacúnate hoy y respira con más tranquilidad mañana!
Bibliografía
- De Miguel-Díez J, Torres-Castro R, Sanz Herrero F, Menéndez Villanueva R, Solís Gómez B, Quirós Fernández S, Pérez Rojo R, Mora Cuesta VM, Entrenas Castillo M, Serrano Fernández L, Cabrera Martínez MM, Mediano O, García-Ortega A, García Rivero JL, de la Rosa-Carrillo D. SEPAR. Recomendaciones de la SEPAR sobre la vacunación de pacientes respiratorios crónicos. Arch Bronconeumol. 2025 Jun 17: S0300-2896(25)00218-2. Doi: 10.1016/j.arbres.2025.06.005.
- Álvarez-Gutiérrez FJ, Blanco Aparicio M, Casas Maldonado F, Plaza V, Soto Campos G, González-Barcala FJ, et al. Documento de consenso de asma grave. Actualización 2025. Open Respiratory Archives. 2025; 7:100486. Doi: 10.1016/j.opresp.2025.100486.
- GEMA 5.5. Guía Española para el Manejo del Asma. 2025. Sociedad Española de Alergología/SEPAR (actualización GEMA 5.5). Disponible en: https://www.separ.es/gema-5.5-asma.
- Global Initiative for Asthma (GINA). GINA Strategy Report 2024/2025. 2024–2025. Disponible en: www.ginasthma.org. (Global Initiative for Asthma – GINA)
- Ministerio de Sanidad. Calendario de vacunación e inmunizaciones a lo largo de toda la vida. Calendario recomendado 2025. Madrid: Ministerio de Sanidad; 2025. Disponible en: Ministerio de Sanidad
- AEP / Vacunas AEP. Recomendaciones y calendario 2025 (incluye recomendaciones sobre nirsevimab y VRS en lactantes). 2025.Disponible en: vacunasaep.org
- Cates CJ, Rowe BH. Vaccines for preventing influenza in people with asthma. Cochrane Database Syst Rev. 2013;(2):CD000364. DOI: 10.1002/14651858.CD000364.pub4-
- Walters JAE, Tang JN, Poole P, Wood-Baker R. Pneumococcal vaccines for preventing pneumonia in chronic obstructive pulmonary disease. Cochrane Database Syst Rev. 2017;(1):CD001390. DOI: 10.1002/14651858.CD001390.pub4
- Villar-Álvarez F, Rosa-Carrillo D, Fariñas-Guerrero F. Vacunación en el paciente respiratorio adulto, ¿bailamos? Vacunas. 2023;24(2):150–157. Disponible en: https://doi.org/10.1016/j.vacun.2023.04.005
- Desvaux-García M, Martínez-Calvo FF, López-Campos M, Viñas V. Observational study of the first month of the influenza vaccination campaign in patients followed up for asthma in 2019 and 2020. Rev Pediatr Aten Primaria. 2022;24:e81–e85. Disponible en: http://scielo.isciii.es/scielo.php?script=sci_arttext&pid=S1139-76322022000100012&lng=es&tlng=es.
Autoras:
Mónica Martín Gómez (enfermera Servicio de Alergología, Hospital Universitario Puerta de Hierro Majadahonda, Madrid)
- Carmen Sánchez Fernández (enfermera, Servicio de Alergología, Hospital Clínic Barcelona)
En colaboración con el Grupo de Respiratorio del Comité de Enfermería de la Sociedad Española de Alergología e Inmunología Clínica)
La Rioja
La Rioja
Centros con actividad asistencial pública en Alergología
Complejo de Salud San Millán – Logroño
Centro de Alta Resolución de Procesos Asistenciales
- Obispo Lepe, s/n. 26071 Logroño
- 941298000
Hospital San Pedro
- C/ Piqueras, 98. 26006 Logroño
- 941298000
Fundación Hospital Calahorra
- http://www.fhcalahorra.com
- Ctra. de Logroño, s/n. 26500 Calahorra
- 941151000
Premios de Innovación en Enfermería GSK 2025
PLAZO: viernes 5 de septiembre de 2025.
Con el fin de facilitar la participación, se amplía hasta el viernes 5 de septiembre de 2025 el plazo de presentación de solicitudes para los Premios de Innovación en Enfermería GSK.
Importante: en caso de no disponer del Certificado del Comité de Ética del Hospital en el momento de la solicitud, se podrá adjuntar un justificante o, en su defecto, una carta explicativa que detalle la situación concreta. No obstante, la concesión y materialización del premio estarán condicionadas a la entrega de dicho certificado con posterioridad.
La Fundación SEAIC lanza la Primera Convocatoria Competitiva de Premios a la Innovación en Enfermería GSK, dirigida a fomentar proyectos innovadores liderados por profesionales de enfermería en Alergología e Inmunología Clínica.
Objetivo:
- Promover la formación y la innovación en cuidados de pacientes con asma grave y otras enfermedades alérgicas, aportando visibilidad a la labor de enfermería.
Dotación:
- Tres premios de 7.500 € cada uno que se materializarán como ayudas económicas destinadas a financiar el desarrollo de los proyectos ganadores.
Temáticas de los proyectos:
A: Innovación en el cuidado del asma grave desde la enfermería (2 premios).
B: Innovación en el cuidado de pacientes desde la enfermería especializada en alergia (1 premio).
Requisitos:
- Tener título en enfermería y estar colegiado en un Colegio Oficial del territorio nacional.
- Ser socio de la SEAIC, al corriente de pago y poder acreditarlo.
- Tener relación profesional directa con la especialidad, trabajando en Alergología u otros ámbitos relacionados (Neumología, Dermatología, Pediatría, ORL o Inmunología) en el sistema sanitario público o privado.
Bases completas:
![]() Bases premios enfermería GSK (740 descargas )
Bases premios enfermería GSK (740 descargas )
¿Cómo inscribirse para participar?
¿Qué debes tener preparado para solicitar la ayuda?
- Currículum actualizado del investigador principal y colaboradores (en PDF).
- Certificado del Comité de Ética del Hospital donde va a llevarse a cabo el proyecto.
- Memoria del proyecto (anónima – usando la plantilla normalizada) resumen (máx. 250 palabras): objetivos, diseño, ámbito, población, variables, recogida y análisis de datos.
XXXIV Congreso Nacional de la SEAIC
Santiago de Compostela, 25-28 de octubre de 2023.
JIACI Volumen 33, Suplemento 1.
Simposio Internacional Enfermedades Alérgicas de Riesgo Vital
Bilbao 6-9 noviembre 2024
JIACI Volumen 34, suplemento 1
Guia de bolsillo DECA (Documento de Consenso sobre Conjuntivitis Alérgica)
El Comité de Rinoconjuntivitis de la SEAIC ha elaborado el Documento de Consenso sobre Conjuntivitis Alérgica, que ha sido publicado recientemente en el Journal of Investigational Allergology and Clinical Immunology.
Como parte de este esfuerzo, se ha confeccionado también una guía de bolsillo, que se pone ahora a disposición de los profesionales sanitarios.
![]() Guia de bolsillo DECA (Documento de Consenso sobre Conjuntivitis Alérgica) (7948 descargas )
Guia de bolsillo DECA (Documento de Consenso sobre Conjuntivitis Alérgica) (7948 descargas )
Simposio Internacional Avances y Perspectivas en Alergia Cutánea e Inmunología
Gran Canaria, 23-26 de octubre de 2019
JIACI Volumen 29 Suplemento 1
XXXII Congreso Nacional de la SEAIC
Virtual, 5-7 de noviembre de 2020
JIACI Volumen 30 Suplemento 1
Alergológica 2005
Se ha publicado en la revista Journal of Investigational Allery and Clinical Immunology el Estudio sobre los factores epidemiológicos, clínicos y socioeconómicos de las enfermedades alérgicas en España.
Acceso online: www.jiaci.org
XXVII Congreso Nacional de la SEAIC
Madrid, 10-13 de noviembre de 2010
JIACI Volumen 20 Suplemento 2
Simposio Internacional de Alergia Alimentaria
Barcelona, 10-12 de noviembre de 2011
JIACI Volumen 21 Suplemento 4

