resultados de la búsqueda: asma/wp-content/uploads/logos/Sitio web no disponible/profesionales/aviso-importante/wwwww/inicio/prensa
SEGÚN LA SEICAP. El riesgo de alergia a picaduras de insectos aumenta en verano, siendo los niños los más propensos a sufrirlas
El riesgo de presentar una reacción alérgica a picaduras de insectos, como las avispas o las abejas, aumenta durante los meses de verano y los niños son los más propensos a sufrirlas, según ha informado la Sociedad Española de Inmunología Clínica y Alergia Pediátrica (SEICAP).
Por ello, la asociación ha aconsejado a los padres tomar precauciones, sobre todo si sus hijos ya han sufrido una primera picadura, ya que las reacciones alérgicas suelen aparecer en la segunda. Y es que, durante la época estival aumenta la actividad de determinados insectos como avispas, abejas, moscas o mosquitos y es, por tanto, cuando más riesgo de sufrir picaduras existe. «Los niños son los más propensos a recibir picaduras y mordiscos de insectos ya que tienen menos cuidado, pasan más tiempo al aire libre y van descalzos por el césped, donde anidan las avispas», ha explicado el presidente de la SEICAP y jefe de la Unidad de Alergia del Hospital de Terrassa, Marcel Íbero. Las reacciones alérgicas al veneno de los himenópteros, entre los que se incluyen las avispas y las abejas, se producen tras una segunda picadura y pueden tener consecuencias fatales. De hecho, la primera vez el niño puede quedar sensibilizado al veneno y sólo sufrir una hinchazón local de la zona, pero si ya ha desarrollado alergia, la segunda vez que sufra una picadura puede tener, en pocos minutos, una reacción sistémica o anafiláctica con síntomas como el ahogo, picazón generalizado en todo el cuerpo, taquicardia, bajada de tensión arterial, mareo y peligro de muerte. Según datos del SEICAP, el 3 por ciento de la población española tiene riesgo de padecer una reacción sistémica por una picadura de estos insectos. «Se producen al año entre 2 y 20 muertes por una reacción anafiláctica tras la picadura de un himenóptero», ha comentado el experto. En este sentido, un estudio publicado en el último número de la revista ‘Allergy and Asthma Proceedings’ y realizado por la Universidad del Noroeste de Chicago, ha demostrado que entre el 20 y el 32 por ciento de los niños con antecedentes de picadura de avispas o abejas y pruebas cutáneas positivas al veneno, desarrollarán anafilaxia por una picadura posterior. PONER FRÍO EN LA ZONA PARA EVITAR LA ABSORCIÓN DEL VENENO En el caso en el que un niño sin antecedentes de alergia sufra una picadura de insecto y empiece a sufrir síntomas graves, más allá de la hinchazón local, el experto ha recomendado acudir de inmediato al servicio de urgencias más cercano que le derivará al Servicio de Alergia Pediátrica y, mientras tanto, es importante poner frío en la zona para evitar que se absorba el veneno con rapidez. También se puede practicar un torniquete si la picadura se ha producido en un brazo o pierna. Para aquellos pacientes que ya han sido diagnosticados de ser alérgicos al veneno de avispas o abejas, el tratamiento es «muy efectivo», ya que consigue abortar las reacciones alérgicas al estar basado en la inmunoterapia específica a través de vacunas con los venenos de los himenópteros. «Dura al menos cinco años y su efectividad es probada mediante la picadura controlada del insecto. Los alergólogos pediátricos enseñan a estos niños y a sus padres a inyectarse adrenalina mediante un autoinyector que siempre deben llevar consigo para casos de reacción», ha comentado Íbero. NO VESTIR CON COLORES LLAMATIVOS Para evitar sufrir los síntomas de una picadura de insectos de este tipo, los alergólogos pediátricos han recomendado extremar la precaución cuando se esté al aire libre y evitar, en la medida de lo posible, realizar comidas en el campo pues los insectos acuden a ella. «En el caso de los que tengan riesgo de sufrir alergia, es recomendable no vestir con colores llamativos ni estampados y con manga larga y pantalón largo», ha aconsejado el presidente de la SEICAP. Asimismo, aunque no son tan frecuentes como las de avispa o abeja, en verano también se pueden desarrollar alergias a las picaduras de otros insectos como las cucarachas, los mosquitos, las hormigas o las pulgas. «Las reacciones a las picaduras de mosquitos suelen ser molestas y en algunos casos espectaculares, pero no son peligrosas para la vida. En cualquier caso, se aconseja el uso de insecticidas, repelentes para la piel cuando se está en el exterior y, en caso de picadura, el uso de alguna crema de tipo corticoide y antihistamínico para los picores», ha concluido este experto.
TEDIAL acceso
El Grupo de Trabajo de la SEAIC en Telemedicina, Digitalización e Inteligencia Artificial en Alergología pone a vuestra disposición información, formación y herramientas de inteligencia artificial esenciales para vuestra práctica profesional.
Accede a la página desde aquí.
![]() Importante: acceso restringido a socios registrados de la SEAIC.
Importante: acceso restringido a socios registrados de la SEAIC.
Si no lo ha hecho, identifíquese aquí.
Desabastecimiento de Terbasmin Turbuhaler
Apreciados socios:
Os hacemos llegar en pdf adjunto esta información importante relativa al suministro del producto Terbasmin Turbuhaler que nos envían desde el laboratorio AstraZeneca.
Un cordial saludo,
Dr. Pedro Ojeda
—————————————–
Documento para la descarga:
Encuesta ISO
Estimados compañeros:
Desde el Comité de de Calidad y Seguridad Asistencial de la SEAIC nos gustaría llevar a cabo una encuesta, a la que se puede acceder desde este enlace, para conocer el estado actual de acreditación de calidad de los servicios de alergia y poder llevar a cabo medidas futuras para tratar de potenciar este aspecto.
La acreditación más extendida en el ámbito sanitario es la certificación de sistemas de gestión de la calidad UNE-EN ISO 9001, cuya última revisión data del año 2015. Esta norma internacional es elaborada por la International Organization for Standardization (ISO) y es otorgada en España por AENOR (Asociación Española de Normalización y Certificación). Promueve la adopción de un enfoque basado en procesos cuando se desarrolla, implanta y mejora la eficacia de un sistema de gestión de la calidad, basado a su vez en el ciclo de mejora continua PDCA (Planificar, Hacer, Comprobar, Actuar).
Creemos que es importante poder acreditar el compromiso que ya tenemos todos con la calidad y seguridad asistencial en nuestra práctica diaria y además con este tipo de sistemas se fomenta la continua mejora de nuestra asistencia.
Muchas gracias por vuestra colaboración,
Comité de Calidad y Seguridad Asistencial de la SEAIC
Reacciones adversas a vacunas en la era COVID-19
Las vacunas son elementos fundamentales en las estrategias de salud pública, pues ayudan a reducir la expansión, morbilidad y mortalidad asociadas a las enfermedades infecciosas. La vacunación es importante no sólo a nivel individual, sino también a nivel poblacional. Los programas de vacunación COVID-19 son un ejemplo del gran valor de esta estrategia de salud pública a todos los niveles.
Se administran millones de dosis de vacunas al año en todo el mundo, siendo el riesgo de reacciones adversas bajo y, en el caso de reacciones alérgicas graves como la anafilaxia, el riesgo es aún menor. Esta baja incidencia de reacciones adversas observadas, incluso en las nuevas vacunas COVID-19, es otra de las razones para no retrasar o cancelar la administración de posteriores dosis.
Las reacciones a vacunas pueden ser de tipo alérgico o no alérgico, y ser debidas tanto al agente infeccioso que contienen como a alguno de los componentes utilizados en el proceso de fabricación de esa vacuna.
El estudio alergológico sólo es necesario en aquellas personas con historia de alergia a uno de los componentes de la vacuna que se desea administrar o que hayan presentado reacción alérgica con una vacuna en el pasado. El análisis detallado de la composición y el estudio alergológico adecuado, pueden ayudar a identificar el alérgeno responsable y el riesgo individual de sufrir una reacción posterior.
Recientemente hemos publicado una revisión donde se recogen los tipos y riesgos de reacciones adversas asociados con las vacunas anti-infecciosas, incluidas las nuevas vacunas COVID-19. Nuestro estudio también proporciona pautas para el diagnóstico preciso de estas reacciones e indicaciones para la administración controlada de nuevas dosis.
El objetivo final es mejorar la seguridad individual, asegurar la vacunación del mayor número posible de personas y que las personas con alergia puedan ser vacunadas en la misma medida que el resto de la población, ofreciéndoles alternativas si es necesario.
Todos estos enfoques podrían ayudar a eliminar barreras a la vacunación en personas con reacciones adversas a vacunas y a planificar su administración de manera segura.
Acceso al artículo completo en el siguiente enlace: https://link.springer.com/article/10.1007/s40521-022-00311-8
Dra. Patricia Prieto Montaño. Facultativo Especialista Alergología. Hospital General Universitario Albacete. Comité de Alergia Infantil SEAIC
Se constituyó Federación Iberoamericana Apícola
Fuente: www.diariolatribuna.cl
ueva Federación será un foro internacional de dialogo, coordinación e intercambio para generar políticas y acciones para favorecer el desarrollo y la integración apícola iberoamericano psosionando este bloque apícola en el escenario internacional.
Con la firma del acta fundacional de la Federación Iberoamericana Apícola, se clausuró el sábado 14, el Megaevento apícola, que convirtió a Concepción en la capital Mundial de la miel, en el 9 al 13 de julio.
Esa nueva Federación será un foro internacional de dialogo, coordinación e intercambio para generar políticas y acciones para favorecer el desarrollo y la integración apícola iberoamericano y posicionar este bloque apícola en el escenario internacional.
En el evento participaron más de mil quinientos productores apícolas nacionales, y de ellos más de seiscientos pertenecientes a pequeños productores de miel. También se presentaron ciento siete trabajos dedicados al mundo apícola, como 60 stands de miel o subproductos de ellas.
Asimismo, en el simposio apícola se tocaron diversos temas clave para el desarrollo de este rubro en el país, como sanitarios de comercialización, innovación y tecnológicos. La actividad contó con la presencia de la Ministra de Agricultura Marigen Hornkol, el Director nacional de INDAP Hernán Rojas, el subdirector de Prochile Manuel Valencia, y representantes de la Organización mundial de Apicultura.
En la ceremonia de clausura el Seremi de Agricultura, Andrés Castillo reconoció el éxito del Noveno Congreso Iberoamericano de Apicultura y el compromiso del Gobierno, a través del Ministerio de Agricultura y del gobierno regional para respaldar la solicitud planteada por los apicultores de Chile para ser la sede del encuentro más importante del mundo, como es APIMONDIA 2015.
Según la Directora de ProChile, Carmen Gloria Cerda, el gobierno se esfuerza por «fortalecer la organización y asociatividad en el sector y velar por el cumplimiento de las normas de calidad y certificación de los más exigentes mercados internacionales». Además, agradeció la realización del Mega Evento en la región del Bío Bío, zona que produce casi el 40% de la miel nacional, y la coordinación interinstitucional con otras entidades públicas que ha hecho posible el éxito de este encuentro..
Cabe destacar que el Ministerio de Agricultura, a través de sus distintos servicios, fundamentalmente INDAP y FIA, junto a ProChile, han invertido importantes recursos de apoyo al desarrollo apícola del país.
En el país existen más de 8 mil 500 apicultores distribuidos por toda nuestra geografía ya que la polinización en el campo tiene un efecto multiplicador generando valor de entre 10 a 30 veces el costo de las acciones de polinización.
“La quimioterapia puede dar alergia. Los alergólogos podemos ayudar a que los pacientes la vuelvan a tolerar si la necesitan”
La alergia a la quimioterapia, al igual que la alergia a otros medicamentos es una reacción en la cual el sistema inmunológico, que es el responsable de protegernos de agresiones externas, produce una respuesta contra un fármaco empleado para tratar el cáncer. Normalmente, las personas no deberían reaccionar a la quimioterapia, pero en determinadas circunstancias pueden presentar este tipo de respuesta.
Las reacciones alérgicas por estos fármacos generalmente son de 2 tipos:
Las reacciones inmediatas, es decir, aquellas que comienzan rápidamente tras la administración de la quimioterapia. Suelen ser graves, incluso pueden afectar varios órganos simultáneamente, en cuyo caso se trataría de una anafilaxia que es una reacción generalizada que puede poner en peligro la vida. En este tipo de reacciones los síntomas pueden incluir ronchas, picor o enrojecimiento de la piel, hinchazón de cualquier parte del cuerpo, opresión de garganta, afonía, dificultad o pitos al respirar, náuseas, vómitos, dolor abdominal, mareos, dolor de espalda, tiritonas, fiebre o desmayos.
Las reacciones tardías las cuales suelen aparecer una hora después de haber acabado el tratamiento, siendo usual que se presenten tras un tiempo superior a 6 horas. Este tipo no suele ser grave y generalmente causa erupción en la piel, episodios de hinchazón o fiebre.
En cualquier caso, el Alergólogo es el especialista que debe estudiar y confirmar la posible alergia. Si se confirma y el especialista en Oncología recomienda continuar con la misma quimioterapia (porque es la mejor línea de tratamiento para ese cáncer), el alergólogo puede realizar una desensibilización, que en muchos casos es la única forma en la que se puede volver a dar el mismo fármaco en condiciones seguras para evitar una reacción similar o más grave.
La desensibilización es un procedimiento que debe ser realizado en un ambiente hospitalario y bajo supervisión de un alergólogo experto en su ejecución. Consiste en engañar a las células responsables de la alergia (llamadas mastocitos), administrando la quimioterapia de manera gradual y en tiempos muy definidos, para que la persona tolere temporalmente el fármaco sin que desarrolle una nueva reacción alérgica.
La forma en la que se realiza una desensibilización dependerá de la vía por la que se administra habitualmente la quimioterapia, con lo cual puede ser por vía oral, subcutánea o intravenosa entre otras, pero siempre debe ser realizada por un especialista en Alergología.
Un aspecto importante de las desensibilizaciones es que solo tienen un efecto temporal, esto quiere decir, que cada vez que se necesite dar la misma quimioterapia, se deberá realizar una nueva desensibilización.
Recuerde que el Alergólogo es el único especialista formado para ayudarle con estas reacciones.
Dr. Teodorikez Wilfox Jiménez Rodríguez.
Adjunto de la Sección de Alergología.
Coordinador de la Unidad de Desensibilización a Fármacos.
Hospital General Universitario Dr. Balmis, ISABIAL, Alicante, España.
Jimenez_teorod@gva.es
Comentario a la revisión de la EAACI sobre alergia a fármacos en niños
En el número 2 del volumen 71 de la revista Allergy, que corresponde al mes de Febrero de 2016, se ha publicado muy recientemente una interesante revisión sobre la Alergia a los Medicamentos en la infancia, en la que se exponen datos relativos a la epidemiología, la clínica, el diagnóstico y el manejo de este tipo de reacciones en la población infantil. También se mencionan algunas necesidades insatisfechas y las potenciales líneas futuras de investigación en este campo.
El artículo repasa los distintos aspectos de las reacciones de hipersensibilidad a medicamentos en la infancia haciendo hincapié en algunas particularidades especiales en la infancia, y realizando las comparaciones oportunas con las reacciones sufridas por los adultos. Gran parte de la información y las líneas de actuación se extrapolan de los conocimientos sobre alergia a medicamentos en la población adulta.
EL IMPACTO DE UNA ETIQUETA DE ALERGIA A ANTIBIÓTICOS BETALACTÁMICOS. LA IMPORTANCIA DE UN DIAGNÓSTICO CORRECTO.
El impacto de una etiqueta de alergia a antibióticos betalactámicos es significativo y puede tener consecuencias negativas tanto para la salud del paciente como para el manejo de su tratamiento médico. Los betalactámicos (penicilinas, cefalosporinas, carbapenemas) son los antibióticos más utilizados para tratar diversas infecciones bacterianas. Las penicilinas son también los antibióticos que producen con mayor frecuencia reacciones alérgicas. Sin embargo, la mayoría de los pacientes etiquetados como alérgicos a penicilinas realmente no lo son. En un porcentaje importante de casos, la colocación de una etiqueta de alergia se realiza a partir de cualquier reacción adversa coincidente con la administración del antibiótico, sin haber realizado un estudio alergológico. Si un paciente es etiquetado incorrectamente como alérgico a este tipo de antibióticos, puede conllevar varios problemas asociados:
1. Limitación de opciones terapéuticas: Los antibióticos betalactámicos son una de las opciones más efectivas para tratar infecciones bacterianas. Si un paciente es etiquetado erróneamente como alérgico, los médicos pueden verse limitados en las opciones de tratamiento disponibles, lo que podría resultar en el uso de antibióticos menos efectivos o más costosos.
2. Mayor riesgo de infecciones: El uso de antibióticos alternativos podría no ser tan efectivo en el tratamiento de ciertas infecciones. Esto podría resultar en una mayor duración de la enfermedad, recurrencias de infecciones y un mayor riesgo de complicaciones.
3. Mayor resistencia a antibióticos: El uso inapropiado y excesivo de antibióticos alternativos debido a una etiqueta de alergia falsa podría contribuir al problema global de la resistencia a los antibióticos. Esto sucede cuando las bacterias desarrollan la capacidad de resistir los efectos de los medicamentos, lo que dificulta el tratamiento de infecciones futuras.
4. Costos económicos: El uso de antibióticos alternativos o más avanzados puede ser más caro que el uso de antibióticos betalactámicos estándar. Esto podría aumentar los costes de la atención médica tanto para el paciente como para el sistema de salud a nivel global.
En definitiva, un diagnóstico preciso es esencial para garantizar que los pacientes reciban el tratamiento adecuado y evitar las consecuencias negativas asociadas con una etiqueta de alergia incorrecta. Por ello es fundamental realizar un estudio de alergia tanto para descartar como para confirmar el diagnóstico de alergia a betalactámicos, y en este último caso, ofrecer una alternativa de tratamiento.
Alicia Gallardo Higueras
Hospital Universitario de Salamanca
La importancia de las trazas en la alergia a alimentos
Los pacientes alérgicos a alimentos deben evitar los productos que contienen o pueden contener aquellos a los que el paciente es alérgico. Haber tolerado alimentos con trazas, no garantiza que vaya a seguir haciéndolo en el futuro.
El tratamiento de elección de la alergia a alimentos consiste en algo tan sencillo, pero a un mismo tiempo tan complicado, como es la evitación de aquellos productos que la desencadenan. Esta tarea, aparentemente simple, se ve dificultada por los métodos de fabricación y manipulación por los que pasan la mayoría de productos alimenticios que se consumen habitualmente.
Hay alimentos cuya evitación es relativamente sencilla, pero su completa eliminación de la dieta adquiere tintes trágicos cuando hablamos de leche, huevo, frutos secos o cereales que, a su vez, son algunos de los desencadenantes de alergia más frecuentes, especialmente en los primeros años de vida. Y es aquí donde entra en escena una palabra temida por la mayoría de los padres de niños alérgicos: las trazas.
Microbiota y alergia alimentaria – una nueva herramienta para su tratamiento
Lo primero, ¿Qué es eso de la microbiota intestinal?
La microbiota intestinal se define como la comunidad de microorganismos que habita en nuestro tracto digestivo. Esta comunidad está formada por una gran variedad de bacterias, hongos, virus y otros microorganismos que desempeñan un papel fundamental en la salud humana.
La composición de la microbiota intestinal depende de factores como la genética, la dieta, el modo de nacimiento, el tipo de lactancia y la toma de antibióticos entre otros, sobre todo en los tres primeros años de vida, que es cuando se establece la composición de nuestra microbiota intestinal que tiende a persistir en la vida adulta.
Nuestro estilo de vida urbano e industrializado nos expone a una menor diversidad microbiana y hace que esa exposición microbiana sea frente a una serie ¿concreta? O ¿microorganismos específicos? de microorganismos, lo que se traduce en una menor diversidad de nuestra microbiota intestinal y el desarrollo de una microbiota intestinal ¿específica? concreta que a su vez se ha relacionado con un mayor riesgo de desarrollar una patología alérgica en general y alergia alimentaria en concreto.
En los últimos años, se ha demostrado que la microbiota intestinal juega un papel importante en la alergia alimentaria, lo que hace plantearnos si este papel podría aprovecharse a nuestro favor para prevenir e incluso llegar a tratar la alergia alimentaria.
Pero… ¿y qué es exactamente la alergia alimentaria?
La alergia alimentaria es una reacción exagerada e inapropiada del sistema inmunológico ante la proteína de un alimento específico. Puede producir diferentes síntomas desde los más leves (ej. picor en la boca) hasta las reacciones más graves potencialmente mortales llamadas anafilaxias.
¿Qué relación existe entre la microbiota intestinal y la alergia alimentaria?
Entre las funciones de la microbiota intestinal se encuentra el desarrollo y mantenimiento de un sistema inmunológico saludable.
Cuando se produce la introducción de la alimentación complementaria en los lactantes, la microbiota intestinal juega un papel fundamental en el desarrollo de tolerancia oral a los alimentos. Se trata de un momento crucial en el que una microbiota intestinal alterada puede contribuir a la aparición y desarrollo de la alergia alimentaria. A continuación, resumimos los hallazgos más relevantes obtenidos en estudios observacionales y preclínicos que apuntan al papel de la microbiota intestinal en el desarrollo de alergia alimentaria:
- Determinadas exposiciones microbianas en la primera infancia se asocian a menor o mayor riesgo de desarrollar alergia alimentaria. Así, tener hermanos mayores o perro en domicilio durante el primer año de vida se asocia a un menor riesgo de desarrollar alergia a huevo al año de edad, mientras que nacer mediante cesárea se asocia a un mayor riesgo de tener alergia alimentaria.
- La composición de la microbiota intestinal en los primeros meses de vida, se asocia a riesgo de desarrollar sensibilización alimentaria (el paso previo a una posible alergia alimentaria) en los primeros años de vida.
- La composición de la microbiota intestinal de niños con alergia alimentaria es distinta a la de niños sin alergia alimentaria.
- En niños con alergia alimentaria, la composición de su microbiota intestinal en los primeros meses de vida podría estar asociada a la adquisición de tolerancia espontánea en los siguientes años.
- Modelos murinos han demostrado que: (i) la microbiota intestinal tiene un papel supresor y evita la sensibilización y el desarrollo de alergia alimentaria y que (ii) la susceptibilidad de tener alergia alimentaria se transmite a través de la microbiota fecal.
Los conocimientos adquiridos en estos estudios han sentado las bases para llevar a cabo ensayos clínicos en humanos en los que se emplean probióticos, prebióticos y simbióticos con el fin de manipular la microbiota intestinal existente como herramienta preventiva o terapéutica en la alergia alimentaria. Sin embargo, a día de hoy no existe evidencia científica suficiente que avale el empleo de estas terapias microbianas para prevenir o tratar la alergia alimentaria aunque sin duda es un campo prometedor en el que seguir trabajando.
Para ampliar: video en youtube de la Dra. Venter sobre el papel de la microbiota en la alergia alimentaria: (2023) Youtube.com: https://www.youtube.com/watch?v=IpZXU-iKF9A (Accessed: 14 February 2023).
Dra. Isabel Fernández de Alba Porcel, Hospital HLA Inmaculada, Granada. Comité de Alergia Infantil
Bibliografía
- Azad MB, Konya T, Guttman DS, Field CJ, Sears MR, HayGlass KT, Mandhane PJ, Turvey SE, Subbarao P, Becker AB, Scott JA, Kozyrskyj AL; CHILD Study Investigators. Infant gut microbiota and food sensitization: associations in the first year of life. Clin Exp Allergy. 2015 Mar;45(3):632-43. doi: 10.1111/cea.12487. PMID: 25599982.
- Bager P, Wohlfahrt J, Westergaard T. Caesarean delivery and risk of atopy and allergic disease: meta-analyses. Clin Exp Allergy. 2008 Apr;38(4):634-42. doi: 10.1111/j.1365-2222.2008.02939.x. Epub 2008 Feb 11. PMID: 18266879.
- Bunyavanich S, Berin MC. Food allergy and the microbiome: Current understandings and future directions. J Allergy Clin Immunol. 2019 Dec;144(6):1468-1477
- Bunyavanich S, Shen N, Grishin A, Wood R, Burks W, Dawson P, Jones SM, Leung DYM, Sampson H, Sicherer S, Clemente JC. Early-life gut microbiome composition and milk allergy resolution. J Allergy Clin Immunol. 2016 Oct;138(4):1122-1130. doi: 10.1016/j.jaci.2016.03.041. Epub 2016 May 10. PMID: 27292825; PMCID: PMC5056801.
- Fazlollahi M, Chun Y, Grishin A, Wood RA, Burks AW, Dawson P, Jones SM, Leung DYM, Sampson HA, Sicherer SH, Bunyavanich S. Early-life gut microbiome and egg allergy. Allergy. 2018 Jul;73(7):1515-1524. doi: 10.1111/all.13389. Epub 2018 Mar 15. PMID: 29318631; PMCID: PMC6436531.
- Halken S, Muraro A, de Silva D, Khaleva E, Angier E, Arasi S, Arshad H, Bahnson HT, Beyer K, Boyle R, du Toit G, Ebisawa M, Eigenmann P, Grimshaw K, Hoest A, Jones C, Lack G, Nadeau K, O’Mahony L, Szajewska H, Venter C, Verhasselt V, Wong GWK, Roberts G; European Academy of Allergy and Clinical Immunology Food Allergy and Anaphylaxis Guidelines Group. EAACI guideline: Preventing the development of food allergy in infants and young children (2020 update). Pediatr Allergy Immunol. 2021 Jul;32(5):843-858. doi: 10.1111/pai.13496. Epub 2021 Mar 29. PMID: 33710678.
- Jungles KN, Jungles KM, Greenfield L, Mahdavinia M. The Infant Microbiome and Its Impact on Development of Food Allergy. Immunol Allergy Clin North Am. 2021 May;41(2):285-299.
- Koplin JJ, Dharmage SC, Ponsonby AL, Tang ML, Lowe AJ, Gurrin LC, Osborne NJ, Martin PE, Robinson MN, Wake M, Hill DJ, Allen KJ; HealthNuts Investigators. Environmental and demographic risk factors for egg allergy in a population-based study of infants. Allergy. 2012 Nov;67(11):1415-22. doi: 10.1111/all.12015. Epub 2012 Sep 7. PMID: 22957661.
- Noval Rivas M, Burton OT, Wise P, Zhang YQ, Hobson SA, Garcia Lloret M, Chehoud C, Kuczynski J, DeSantis T, Warrington J, Hyde ER, Petrosino JF, Gerber GK, Bry L, Oettgen HC, Mazmanian SK, Chatila TA. A microbiota signature associated with experimental food allergy promotes allergic sensitization and anaphylaxis. J Allergy Clin Immunol.2013 Jan;131(1):201-12. doi: 10.1016/j.jaci.2012.10.026. Epub 2012 Nov 30. PMID: 23201093; PMCID: PMC3860814.
- Otero, Olalla (2022) El revolucionario mundo de los probióticos: Qué son, cómo funcionan y para qué sirven. Barcelona, Alienta editorial.
- Rachid R, Stephen-Victor E, Chatila TA. The microbial origins of food allergy. J Allergy Clin Immunol. 2021Mar;147(3):808-813. doi: 10.1016/j.jaci.2020.12.624. Epub 2020 Dec 22. PMID: 33347905; PMCID: PMC8096615.
- Savage JH, Lee-Sarwar KA, Sordillo J, Bunyavanich S, Zhou Y, O’Connor G, Sandel M, Bacharier LB, Zeiger R, Sodergren E, Weinstock GM, Gold DR, Weiss ST, Litonjua AA. A prospective microbiome-wide association study of food sensitization and food allergy in early childhood. Allergy. 2018 Jan;73(1):145-152. doi: 10.1111/all.13232. Epub 2017 Aug 2. PMID: 28632934; PMCID: PMC5921051.
El zumbido de las abejas llega a las grandes ciudades
Fuente: JESSICA M. PASKO / AP (ALBANY, Nueva York) para elNuevoHerald.com.
Cuando Cindy Barclay pregunta a los visitantes que se acercan a su establecimiento en el mercado campesino local si quieren probar la miel de abejas del downtown de Albany, éstos con frecuencia se asombran.
»Creen que estoy bromeando o les resulta difícil creer que es de aquí mismo», dice Barclay, que mantiene apiarios en su patio, a sólo unas cuadras del capitolio del estado de Nueva York.
Rodeada por edificios de apartamentos, Barclay usa un ahumador para calmar a las abejas y comienza a abrir uno de los panales de su patio. Los pájaros cantan y el tráfico ruge en el fondo mientras las abejas comienzan a zumbar.
Las abejas de Barclay colectan el polen del cercano Parque Washington Park y de los árboles y los canteros de flores de las calles de la ciudad. Barclay, su esposo y el hijo de ambos de 18 meses, tienen otros dos apiarios en los suburbios. Han estado ocupándose de esto por los últimos siete años.
Como Barclay, los habitantes de las ciudades en el país están percatándose con rapidez del atractivo de la apicultura urbana. Las grandes ciudades cumo Chicago, Seattle, Boston, Dallas y San Francisco están incluso promoviendo la apicultura para la salud de la polinización, para mantener la vegetación de la ciudad verde y exuberante.
En la ciudad de Nueva York hay un creciente número de apicultores que atienden las abejas en jardines comunitarios y sobre los techos de edificios, aún cuando es técnicamente ilegal mantener las abejas ahí. Los legisladores planean reexaminar la ley de la ciudad que clasifica los panales como nidos de »animales salvajes y feroces» junto con a leones, mangostas y cocodrilos.
El hobby se ha vuelto más importante en medio de la creciente preocupación por la muerte masiva de abejas atribuida a una misteriosa enfermedad que hace que las abejas adultas abandonen sus panales, y que es conocida como la enfermedad del colapso de la colonia (CCD por su sigla en inglés). Los científicos están batallando para entender lo que se oculta detrás del problema.
»No hay nada tan bueno y fácil de manejar como los panales de abejas en términos de la polinización de un número grande de cosechas», señala Kim Kaplan, vocera del servicio de investigaciones del Departamento Agricultura de EEUU. «Tenemos menos abejas que nunca antes y las que hay están sometidas al mayor estrés que hayan soportado nunca, no sólo por la enfermedad del colapso de la colonia, sino también por otras enfermedades, por parásitos y por una creciente demanda».
Peter Sinton, presidente de la Asociación de Apicultores de San Francisco, dijo que la membresía de su organización se incrementó grandemente, y cree que ello se debe en buena medida a la preocupación de la gente con la CCD. La afición por la apicultura no ayudará a una polinización comercial intensa, pero ayudará a los jardines en los patios, dijo Kaplan.
A cuidarse para este verano
Fuente: CadenaGlobal.com.ar
Si bien las vacaciones son el mejor momento para distenderse y pasarla de maravillas, la pediculosis, hongos, infecciones y problemas respiratorios son algunas de las patologías que pueden arruinarlas. Conozca cuáles son sus riesgos y cómo prevenirlos.
Las piletas, los vestuarios y el cambio de costumbres alimenticias durante el verano, son algunos de los factores que influyen en la aparición de enfermedades que se incrementan en esta época.
Las colonias veraniegas son una buena opción para que los chicos realicen actividades y se mantengan divertidos y ocupados. Pero también son lugares donde fácilmente pueden contraer piojos, ya que el contagio aumenta en un 80% durante el verano.
Para evitar que esto suceda se recomienda que en el caso de las chicas lleven siempre el pelo atado y los chicos corto. Que no compartan peines ni cepillos y los laven bien luego de usarlos. Así mismo, es recomendable cambiar frecuentemente las fundas de las almohadas, y aspirar los sillones y los asientos del auto.
Las dermatomicosis hongos de la piel son más frecuentes en verano porque se reúnen las condiciones de aumento de temperatura y humedad que facilitan la proliferación de estos microorganismos.
El ser humano busca más el contacto con la naturaleza, y con determinados lugares públicos como piscinas, saunas, vestuarios, etcétera, que son espacios en donde es común encontrar hongos.
Debido a que el contagio puede ser de forma directa (de persona a persona) o indirecta (a través de objetos contaminados), es recomendable evitar compartir objetos personales como toallas, ojotas, maquinitas de afeitar, ropa interior,y demás. También hay que evitar la exposición prolongada a aguas calientes (porque reblandecen la piel y facilita la penetración del hongo); lavar diariamente las zonas de roce, como los pliegues, y los espacios interdigitales que son los más predispuestos; evitar andar descalzo en lugares públicos.
Las picaduras de insectos y las alergias son otro problema frecuente durante la época estival. Ya que las personas pasan más tiempo al aire libre es preciso tomar medidas precautorias, como el uso de insecticidas no tóxicos y de dispositivos del tipo ?enchufes?, para prevenir durante el día y la noche las picaduras de insectos, además de los productos tipificados como repelentes.
Las alergias más comunes son los prurigos, urticarias y el denominado ?shock alérgico?, causado por las temidas mordeduras de la avispa chaqueta amarilla.
Las infecciones intestinales son de las más frecuentes durante el verano, ya que los hábitos alimenticios cambian y la forma de manejarse es distinta a la que uno está acostumbrado.
Las mismas pueden deberse a alimentos contaminados, ya sean productos crudos o alimentos listos para consumir, o bien alimentos en mal estado que en verano son más usuales debido a las altas temperaturas y la falta de refrigeración.
Una alimentación ligera, rica en frutas y verduras resulta favorable ante las infecciones de este tipo.
Para prevenirlas es recomendable al momento de hacer las compras en caso de no tener luz eléctrica, heladera u otro medio de conservación-comprar solamente aquello que va a consumirse en el día; dejar para el final la compra de los productos congelados y los perecederos (como lácteos y carnes); no cortar la cadena de frío, el tiempo que transcurre desde la compra de alimentos hasta que se los coloca en la heladera debe ser el mínimo posible y nunca superar las dos horas; no consumir leche ni productos lácteos sin pasteurizar; guardar las comidas listas para consumir separadas de la carne cruda
Así también es importante lavarse las manos con agua y jabón antes de comer o manipular los alimentos y después de ir al baño.
Consejos para un Halloween seguro para personas con alergias alimentarias
La tradición de celebrar Halloween cada 31 de octubre se está popularizando en España, con niños y adultos disfrutando de disfraces y recogiendo dulces. La noche de Halloween es una oportunidad para disfrutar, pero para las personas con alergias alimentarias, tanto niños como adultos, puede suponer un riesgo importante si no se toman precauciones. Las reacciones alérgicas van desde síntomas leves, como picor y vómitos, hasta la anafilaxia, una reacción grave que puede ser mortal Desde el Comité de Alergia Alimentaria de la Sociedad Española de Alergología e Inmunología Clínica (SEAIC), te ofrecemos algunas recomendaciones clave para que esta festividad sea segura y divertida.
1. Opta por actividades alternativas sin comida
En lugar de centrar la celebración en el típico "truco o trato", organiza actividades sin alimentos, como concursos de disfraces, manualidades o juegos. Repartir juguetes pequeños, lápices o calcomanías puede ser una opción divertida y segura para todos los niños.
2. Lee siempre las etiquetas de los productos
Asegúrate de leer con cuidado las etiquetas de los dulces y alimentos que se intercambien. Deshecha aquellos que no tengan una etiqueta clara o los que puedan contener alérgenos comunes como leche, frutos secos o huevo. Considera llevar tus propias golosinas seguras para intercambiarlas y evitar cualquier riesgo.
3. Lleva contigo medicación de rescate
No olvides llevar siempre contigo la medicación indicada por tu alergólogo, incluyendo la adrenalina autoinyectable si es necesaria.
En caso de que tu hijo sea alérgico, y disfrute del día con autonomía, aAsegúrate de que reconoce los síntomas, los comunique bien y si hay algún adulto que los acompañe rápidamente en caso de una reacción.
4. Evita la contaminación cruzada
Si organizas una fiesta, pregunta a los invitados sobre posibles alergias y ofrece opciones aptas para todos. Separa los alimentos seguros de aquellos que puedan contener alérgenos y
usa recipientes bien identificados.
5. Cuidado con los disfraces y el maquillaje
Muchos disfraces y maquillajes de Halloween pueden contener látex, al cual algunas personas alérgicas a alimentos también pueden ser sensibles. Opta por materiales alternativos y evita el uso de máscaras que puedan dificultar la identificación de una reacción alérgica o causar problemas respiratorios.
6. Educación y prevención en el colegio
Si tus hijos celebran Halloween en el colegio, asegúrate de que los profesores y monitores estén informados sobre las alergias alimentarias y sepan cómo actuar en caso de emergencia. Si se van a compartir dulces, es recomendable que lleves opciones seguras identificadas para evitar cualquier incidente.
7. En caso de emergencia, actúa rápido
Comprueba antes de salir que llevas toda la medicación de rescate que tu alergólogo/a te ha recomendado, especialmente la adrenalina autoinyectable.
Ante cualquier síntoma de reacción alérgica, como picor, hinchazón o dificultad para respirar, mantén la calma y sigue las indicaciones de tu especialista: pedir ayuda si estás solo, administrar la medicación, acudir al centro sanitario más próximo o llamar al 112. Si no sabes en ese momento cómo usar el autoinyector de adrenalina, llama al 112 explica la situación y te ayudarán.
Siguiendo estos consejos, puedes disfrutar de una noche de Halloween divertida y segura, evitando sustos relacionados con las alergias alimentarias.
¡Feliz Halloween!
Sofía Carreras Katcheff
¿Si he tenido una reacción con Amoxicilina, qué antibióticos podría utilizar hasta ser valorado por alergología?
La amoxicilina es uno de los antibióticos más utilizados para el tratamiento de infecciones respiratorias, urinarias, dentales, de la piel, etc. También se utilizan para prevenir infecciones, o antes de algunos procedimientos diagnósticos o intervenciones quirúrgicas.
Pertenece a la familia de los antibióticos betalactámicos, y a este grupo pertenece también la penicilina, que es el antibiótico más antiguo conocido, así como otros muchos antibióticos pertenecientes a diferentes subfamilias como cefalosporinas, carbapenems o monobactams.
Cualquier antibiótico puede producir diferentes tipos de reacciones adversas, algunas conocidas y relacionadas con la dosis del antibiótico, por ejemplo, dolor abdominal, deposiciones diarreicas o infecciones por hongos en mucosa oral o genital. Tras este tipo de reacciones, y según la intensidad de la sintomatología, puede ser necesario suspender el tratamiento. Hay otro tipo de reacciones no predecibles, como son las reacciones alérgicas o de hipersensibilidad, que pueden aparecer incluso a dosis mínimas, y pueden ser desde muy leves a graves.
Cuando un paciente en tratamiento con amoxicilina presenta síntomas no relacionados con la infección que está tratando, debe consultar en un centro sanitario. Si los síntomas que presenta son efectos secundarios conocidos, será su médico el que valore la continuación de ese antibiótico, o el cambio a uno de la misma familia o de otra familia, según la infección que esté tratando. En estos casos se podría seguir tomando antibióticos de la familia de los betalactámicos.
Cuando su médico considere que presenta síntomas sugestivos de una reacción alérgica a la amoxicilina siempre debe ser valorado y estudiado en una Unidad de Alergología, y hasta entonces no debe tomar ningún antibiótico de la familia de los antibióticos betalactámicos. Hoy en día existen múltiples alternativas como antibióticos del grupo quinolonas, macrólidos, lincosamidas, aminoglucósidos, tetraciclinas y sulfamidas entre otros.
Es muy importante que este tipo de reacciones sean estudiadas ya que la sospecha de ser alérgico a antibióticos betalactámicos implica la evitación de un gran número de fármacos que son muy utilizados en la actualidad, y tras el estudio nos podrán dar alternativas dentro de este mismo grupo terapéutico.
María Salas Cassinello
Hospital Regional Universitario de Málaga
Presencia de proteínas lácteas en alimentos dietéticos destinados a usos médicos especiales
Se ha recibido en esta Secretaría notificación de la Agencia Española de Seguridad Alimentaria y Nutrición que por su importancia para los posible consumidores de un lote del producto Damira 2000 se reproduce a continuación:
Estimado Sr. Ojeda:
El motivo de mi carta es informarle de que, el pasado miércoles 20 de enero, se recibió en esta Agencia a través del SCIRI (Sistema Coordinado de Intercambio Rápido de Información) una notificación por parte de las Autoridades Sanitarias de Cataluña comunicando que la empresa Nutrition & Santé Ibérica SL les había informado que tuvo conocimiento, a través de una reclamación de un particular, de la reacción alérgica producida en un consumidor del producto Damira 2000. La empresa procedió a inmovilizar el producto en stock informando a mayoristas y farmacias que han recibido el producto de la necesidad de bloquear su comercialización.
Por parte de la Agencia Española de Seguridad Alimentaria y Nutrición se procedió con esa misma fecha a informar de los hechos a las autoridades sanitarias competentes de las Comunidades Autónomas, a través de la red de Alerta Alimentaria Nacional (SCIRI), así como a los servicios de la Comisión a través de la Red de Alerta Europea (RASFF).
No obstante, y como medida de precaución, por parte de la Agencia Española de Seguridad Alimentaria y Nutrición, se recomienda a aquellos consumidores alérgicos a las proteínas de leche, que pudieran tener cualquiera de los productos anteriormente mencionados en sus hogares, que se abstengan de consumir dichos productos.
Quedo a su disposición para cualquier aclaración que necesite sobre este asunto.
Ana María Troncoso González
Directora Ejecutiva
En Madrid, a 21 de enero de 2010.
Importante:
Únicamente existe un lote afectado (Damira 2000, envase de 400 g, lote 18309698, fecha de consumo preferente 28.10.2011), donde se detectó caseína y lactoglobulina en cantidades significativas.
La empresa fabricante ha notificado que ha bloqueado las existencias del producto implicado y ha informado a mayoristas y farmacias destinatarios del producto al objeto de que se retire de la venta al cosumidor.
Me han diagnosticado de alergia a la LTP ¿qué es y qué debo hacer?
LTP simplemente quiere decir “Lipid Transfer Protein”, es decir, proteína de transferencia de lípidos. A continuación, 3 datos claves para entenderla:
1) ¿Qué es? Es una proteína vegetal que cumple múltiples funciones en frutas, verduras, hortalizas y frutos secos, fundamentalmente. Esta proteína se encuentra en mayor concentración en la piel de la fruta que en su pulpa. En el caso de la fruta, si has tolerado su pulpa, seguramente te recomendaran que siempre la tomes pelada.
2) Es muy importante entender que no hay unas recomendaciones generales para todos los pacientes sensibilizados o alérgicos a la proteína LTP. Es decir, cada paciente recibe unas pautas completamente personalizadas. Tu especialista te ha diagnosticado y ha ajustado el tratamiento y las normas de evitación de manera individualizada.
3) La alergia a la LTP puede ser un fenómeno mediado o no por cofactores.
Los cofactores son una serie de agentes (o factores) que unidos a la ingestión de un alimento que contiene LTP hacen que desencadene una reacción alérgica, que no hubiese ocurrido, o hubiese sido menos grave, si no hubiesen estado presentes.
Los cofactores ayudan a que se liberen mediadores de la inflamación a través de la “rotura” o degranulación de las células que intervienen en una reacción alérgica (como los mastocitos o basófilos).
Los más habituales son: el ejercicio físico, la fiebre, las infecciones o la toma de antiinflamatorios no esteroideos (AINE) como, por ejemplo: Ibuprofeno, metamizol, ácido acetilsalicílico, etc. Además, hay otros cofactores que pueden llegar a ser importantes tras la ingestión de alimentos con LTP como son: el estrés intenso, la falta de sueño extrema, la menstruación, la toma de alcohol o el uso de drogas como la marihuana.
Una vez que conozcamos estos datos, debemos intentar, cuando sea posible, separar los cofactores y la ingestión del alimento que pueda contener LTP al menos 2 horas.
¿Existe tratamiento para la alergia a LTP?
El principal tratamiento de la alergia a LTP es su evitación. Como hemos comentado previamente, la dieta de evitación será individualizada y específica para cada paciente. El alergólogo debe informar claramente de aquellos alimentos y situaciones que se deben evitar.
En segundo lugar, todo paciente con alergia a alimentos debe llevar consigo un plan y medicación de rescate acompañado de un correcto adiestramiento, para saber cómo actuar en el caso de que acontezca una reacción alérgica por ingesta inadvertida.
En último lugar, es posible que hayas leído que existe una opción de inmunoterapia frente a esta proteína. Es cierto: existe la opción de tratamiento con inmunoterapia frente a rPrup p3 (la proteína específica de LTP de melocotón). Este tratamiento está indicado para pacientes con “síndrome LTP”, es decir, aquellos pacientes que deben evitar la ingesta de múltiples alimentos de diferentes grupos no relacionados entre sí (frutos secos, hortalizas o frutas). Es tu alergólogo el que debe decidir si este tratamiento es adecuado para ti, de forma completamente personalizada.
Dra. Isabel Fernández de Alba Porcel, Hospital HLA Inmaculada de Granada. Comité de Alergia Infantil SEAIC
Fuentes:
- Fernández-Rivas M. Fruit and vegetable allergy. Chem Immunol Allergy. 2015;101:162-70. doi: 10.1159/000375469.
- Asero R, Piantanida M, Pinter E, Pravettoni V. The clinical relevance of lipid transfer protein. Clin Exp Allergy. 2018 Jan;48(1):6-12. doi: 10.1111/cea.13053.
Un caso insólito
Llevo más de un mes en el hospital. Perdí el conocimiento en plena calle y cuando desperté ya estaba aquí. Al principio me hacían pruebas, que si un “tac”, unos análisis, una resonancia, pero creo que ya me han dado por imposible, porque todo está bien y no saben que me pasa. Por las mañanas rodean mi cama varias batas blancas que discuten sobre enfermedades raras: ¡no!, en ese síndrome no hay visión borrosa, ¡no!, ese cuadro nunca se acompaña de vómitos, ¡no!, en esa patología jamás se ha visto pérdida de conciencia. Y así. Es mi momento de gloria, porque aunque nunca me hablan ni me miran, me hacen sentir importante. Me gustaría que me descubrieran algo, aunque sólo fuese para darles esa satisfacción.
Yo me encuentro bien; no se come mal y total, tampoco tenía trabajo…, aquí nadie me obliga a levantarme, ni me manda al supermercado o a sacar la basura. Al revés, todos son muy agradables y si necesito algo sólo tengo que tocar el timbre.
Cuando tiene turno de noche la enfermera rubia de las tetas estupendas, mando a mi mujer a dormir a casa; que descanse la pobre, lleva mucho tiempo a mi lado en un sillón y amanece como una alcayata. Piropeo a la sanitaria y ella hace que se enfada, pero yo sé que le encanta. Cosas de mujeres.
Si me aburro mucho, me pongo rígido, me cimbreo un poco, vuelvo los ojos y dejo que se me caiga la baba. Entonces me ponen algo que me deja flotando varias horas. Gratis, y mejor que la buena hierba, o sea que no puedo quejarme.
En fin, ellos siguen enredando. Vuelven a preguntarme si me ha pasado otras veces, y yo que sí, que cuántas, y yo que dos o tres, que desde cuándo, y yo que desde la Comunión de mi chico…, después que cuantos años hace de la Primera Comunión de mi niño, ¡qué importará eso! Tendrán muchos estudios, pero conmigo no aciertan.
Me parece, (es mi modesta opinión), que esto que me pasa es porque tengo alergia a las avispas y cuando me pican me quedo muerto, pero ellos sabrán, que son los médicos. Mientras tanto yo aquí, como un señor: a mesa y mantel.
Virginia Reguera Parra
Ganador del I Certamen de Alergia y Humanidades en la categoría de «Relatos»
ESOFAGITIS EOSINOFÍLICA EN PACIENTES PEDIÁTRICOS
La esofagitis eosinofílica (EoE) se considera una enfermedad crónica emergente; en la actualidad, ha pasado a ser una de las condiciones más comunes en la valoración y diagnóstico de problemas alimentarios en niños así como en la evaluación de disfagia y/o impactación en la edad adulta.
Se ha estudiado más extensamente en países occidentales, pero, aunque existen datos de prevalencia, se precisan estudios más amplios para consensuar datos epidemiológicos reales. Una revisión sistemática reciente mostró que la prevalencia poblacional de esofagitis eosinofílica en niños es 19,1 casos por 100.000 niños/año (1), con gran variabilidad de los datos según la localización geográfica y, probablemente, de otros factores como el diseño del estudio, los criterios diagnósticos utilizados, etc.
Fisiopatogénicamente se caracteriza por una inflamación Th2 en la que intervienen mecanismos mixtos mediados y/o no mediados por IgE dando lugar a una inflamación eosinofílica en el epitelio esofágico que origina una disfunción del mismo, dando lugar a los síntomas clínicos característicos.
En la población pediátrica los síntomas más prevalentes son los vómitos, dolor abdominal, disfagia, odinofagia e impactación del bolo alimenticio. Estas características clínicas difieren también según la edad del niño, siendo en niños más pequeños (2-8 años) más frecuente: el fallo de medro, rechazo del alimento, dolor abdominal, vómitos, trastornos del sueño, etc. En niños mayores y adolescentes los síntomas se asemejan más a los adultos, presentando disfagia, impactación, odinofagia, regurgitación, etc.
La prueba de oro para el diagnóstico es la toma de biopsias tanto de esófago proximal como distal (aumentando así el rendimiento del estudio) mediante una endoscopia digestiva. Esta técnica precisa de la sedación del paciente, lo que supone un “inconveniente” sobre todo en población pediátrica. Por ello se están estudiando otras técnicas menos invasivas como:
– Prueba del hilo esofágico (EST: esophageal string test), técnica basada en cápsulas que capturan las proteínas asociadas a los eosinófilos de la luz esofágica.
–Citoesponja: tecnología basada también en cápsulas, diseñada originalmente para la evaluación de la mucosa esofágica en el esófago de Barrett.
– Endoscopia transnasal sin sedación.
Estas técnicas y algunas otras en estudio también, podrían tener un papel importante en el control regular de la esofagitis, pero es muy poco probable que reemplacen la confirmación de un diagnóstico dudoso y/o actos terapéuticos realizables durante una endoscopia convencional como una dilatación.
Las opciones terapéuticas, ambas consideradas de primera línea son: tratamiento dietético y farmacológico:
– Terapias dietéticas: la fórmula de aminoácidos se describe como una terapia eficaz en niños con EoE, lo que indica la implicación de antígenos dietéticos en su patogenia. Se han descrito diversos enfoques dietéticos: dieta elemental, dieta dirigida según sensibilización alergénica, dietas empíricas, etc. La dieta de eliminación es una opción no farmacológica de primera línea para el manejo de la EoE; sin embargo, el orden y el número de antígenos específicos a evitar, así como su posterior reintroducción sigue siendo un área activa de investigación.
– Corticoides tópicos: este tipo de fármaco actúa a diversos niveles en esta patología: vías/genes inducidos por IL-13, reducción de la eosinofilia esofágica e infiltración mastocitaria, regulación a la baja de los genes de los mastocitos, reducción de células T y citocinas proinflamatorias como el factor de necrosis tumoral (TNF), etc. Los metanálisis realizados utilizando fluticasona o budesonida demuestran la superioridad de los corticoides frente a placebo para la eosinofilia esofágica, los hallazgos endoscópicos y los síntomas tanto en pacientes adultos como pediátricos. No están exentos de efectos adversos como puede ser la candidiasis, insuficiencia suprarrenal, etc. Los estudios abogan por una terapia que debe ser mantenida a largo plazo por la alta tasa de recaídas tras su retirada. Sigue en estudio la dosis y duración óptima de cada terapia.
– Tratamiento con inhibidores de la bomba de protones (IBP): la tasa de respuesta varía ampliamente desde un 30 a un 70%.Están en estudio las posibles diferencias fisiopatológicas entre la EoE sensible y/o resistente a los IBP. Algunos ejemplos incluyen:
– Técnicas de biología molecular demuestran que la expresión del transcrito para el canal de potasio Kir2.1 (gen KCNJ2) es menor en los pacientes que responden a los IBP. Si se valida, esto podría proporcionar una detección potencial para terapias personalizadas.
– Los pacientes con rinitis alérgica y metabolizadores rápidos CYP2C19 tienen un mayor riesgo de pérdida del control de la EoE a pesar de la terapia continua con IBP.
– Dilatación esofágica: destinada a aliviar complicaciones como la estenosis; técnica destinada a modificar cambios estructurales sin alivio histológico.
– Terapias emergentes:
* Nuevas formulaciones de esteroides: budesonida viscosa, budesonida en comprimidos bucodispersables, etc.
* Tratamientos biológicos: ANTICUERPOS MONOCLONALES
Anti-L5: benralizumab, mepolizumab, reslizumab. Se están realizando estudios para valorar la mejoría tanto clínica como histológica de estos tratamientos, por la involucración de la IL-5 en la infiltración y supervivencia del eosinófilo, sin resultados científicamente concluyentes aún.
Anti-IL13: la IL-13 es un mediador claramente implicado en la patogénesis de la EoE, mediante la activación y quimiotaxis de los eosinófilos a través del aumento de los niveles de eotaxina-3 y periostina. El anticuerpo QAX576 parece reducir los síntomas pero no se ha demostrado efecto significativo en la actividad clínica de la enfermedad; mientras que RPC4046 consigue una reducción significativa de la eosinofilia esofágica y la actividad de la enfermedad endoscópica así como en la reducción de síntomas.
Anti-IL4 y Anti-IL-13: Dupilumab (aprobado por la FDA en > 12 años). Se están llevando a cabo ensayos que parecen demostrar mejoría sintomática, endoscópica e histológica significativa.
Anti-IgE (omalizumab) y Anti-TNF (infliximab). No existe ningún ensayo clínico con evidencia científica que apoye su uso en la EoE.
*Otras dianas moleculares en estudio: Integrina α4β7, Siglec 8, TSLP, TGFβ, canales de calcio, IL- 9, 15 y 33, receptor de eotaxina anti CCR3.
Dra. Guacimara Hernández Santana, Hospital Universitario Nuestra Señora de la Candelaria en Santa Cruz de Tenerife. Comité de Alergia Infantil SEAIC
BIBLIOGRAFÍA:
- Arias A, Perez-Martinez I, Tenias JM, Lucendo AJ. Systematic review with meta-analysis: the incidence and prevalence of eosinophilicesophagitis in children and adults in population-based studies. Aliment Pharmacol Ther 2016; 43(1): 3-15.
- Alfredo J Lucendo (2019): Pharmacological treatments for eosinophilic esophagitis: current options and emerging therapies, Expert Review of Clinical Immunology, DOI:10.1080/1744666X.2019.1705784
- Nirmala P. Gonsalves, Seema S. Aceves. Diagnosis and Treatment of Eosinophilic Esophagitis. J Allergy Clin Immunol. 2020 January ; 145(1): 1–7.
- Thomas Greuter, Ikuo Hirano, Evan S. Dellon. Emerging therapies for eosinophilic esophagitis. J Allergy Clin Immunol. 2020 January ; 145(1): 38–45.
- Arianna De Matteis et al. Eosinophilic Esophagitis in Children: Clinical Findings and Diagnostic Approach.Current Pediatric Reviews, 2020, 16, 206-214.
¿Qué es la anafilaxia?
En esta primera entrada del blog del Comité de Anafilaxia parece lógico que hablemos acerca de lo que es la anafilaxia.
La anafilaxia es una respuesta inmunológica extrema del sistema inmunitario ante una sustancia alergénica a la que el paciente ha desarrollado alergia.
En esta reacción se libera una gran cantidad de histamina y otras sustancias químicas en el cuerpo, lo que causa una serie de síntomas graves, de instauración rápida y potencialmente mortales, especialmente si no se reconocen los síntomas a tiempo y no se actúa rápidamente.
En este caso la reacción alérgica afecta a todo el organismo, y puede manifestarse con síntomas variados y simultáneos en diversos sistemas; por tanto, sus síntomas pueden variar ampliamente, pero comúnmente incluyen síntomas sugestivos de alergia que afectan a la vez la piel, el aparato respiratorio, el tracto digestivo o sistema cardiovascular.
La afectación de la piel, con urticaria, enrojecimiento, picor o hinchazón, es la manifestación más frecuente en la anafilaxia; está presente en el 80 % de los casos.
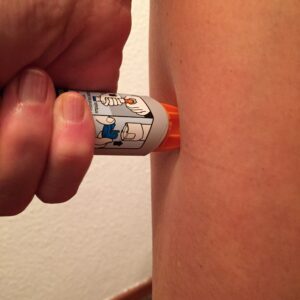
La anafilaxia es una emergencia médica que requiere atención inmediata. El tratamiento principal es la inyección precoz de adrenalina intramuscular en el muslo.
Es crucial, una vez tratado el cuadro, identificar y evitar los desencadenantes conocidos de la reacción para prevenir futuros episodios de anafilaxia. El especialista adecuado para ello es alergólogo, a quien debe ser remitido todo paciente que haya presentado una anafilaxia.
Es importante que las personas alérgicas que hayan presentado una anafilaxia y sus familiares estén preparados para actuar en caso de una nueva reacción anafiláctica. Esto implica llevar siempre consigo una inyección de adrenalina y saber cómo administrarla correctamente