resultados de la búsqueda: asma/wp-content/uploads/logos/Hospital Universitario Fundación Jiménez Díaz
Día Mundial de la Esofagitis Eosinofílica
Mañana, 22 de mayo, se celebra el primer Día Mundial de la Esofagitis Eosinofílica.
Además de diversas acciones para dar visibilidad social a esta enfermedad de prevalencia creciente, la Asociación de Pacientes con Esofagitis Eosinofílica (ADESEO) ha organizado un interesante seminario web con ponentes de talla internacional:
Día 22 de mayo:
14:00 – 15:30 horas | Webinar «Día Mundial de la EoE!». Centrado en el ámbito médico, habrá tres ponencias especializadas a cargo de reconocidos expertos internacionales que compartirán los últimos avances en el diagnóstico y tratamiento de la enfermedad:
- Dr. Alfredo Lucendo (EUREOS)
- Dra. Carolina Gutiérrez (Hospital Universitario Puerta de Hierro)
- Dr. Javier Chahuan (Pontificia Universidad Católica de Chile)
Te puedes inscribir aquí
Más información sobre el Día Mundial en la página web de ADESEO
La evolución de la hipersensibilidad a AINEs en el tiempo, ¿podrán algunos pacientes tolerar estos fármacos en el futuro?
Los antiinflamatorios no esteroideos (AINEs) son los fármacos más frecuentemente implicados en las reacciones de hipersensibilidad. Estas reacciones son muy complejas, ya que pueden estar producidas por mecanismos diferentes: por un lado, pueden ser reacciones de intolerancia cruzada (IC), en las que el paciente reacciona a varios AINEs pertenecientes a grupos químicos diferentes en ausencia de un mecanismo inmunológico específico; y por otro, reacciones selectivas, que están inducidas por uno o más AINEs del mismo grupo químico por un mecanismo inmunológico específico (IgE o células T). Las reacciones de IC son las más frecuentes y con un mayor impacto en la calidad de vida de los pacientes ya que, al estar implicados diferentes grupos químicos, se reducen de manera significativa las alternativas terapéuticas. Estas reacciones pueden clasificarse en diferentes categorías en función de los síntomas clínicos manifestados y la presencia o ausencia de enfermedades subyacentes: (i) Enfermedad respiratoria exacerbada por AINEs (EREA); (ii) Enfermedad cutánea exacerbada por AINEs (ECEA); (iii) Urticaria/angioedema inducido por AINE (UAIA).
La hipersensibilidad a los AINEs puede aparecer en cualquier momento de la vida, y aunque se han realizado pocos estudios para analizar la historia natural de esta afección, los datos disponibles son diferentes dependiendo de la entidad clínica.
En las reacciones mediadas por IgE, al igual que ocurre con otros medicamentos como las penicilinas, se ha descrito una pérdida de sensibilidad con el paso del tiempo cuando los pacientes no están expuestos al fármaco. Esta pérdida de sensibilidad se ha visto que ocurre en más de la mitad de los pacientes con reacciones por metamizol tras 6 meses de seguimiento. Sin embargo, hoy en día se desconoce si estos pacientes tolerarían el fármaco y si una nueva exposición daría lugar a que las pruebas resultasen otra vez positivas.
Por otro lado, en las reacciones de IC, hay estudios publicados donde se ha comprobado que a lo largo del tiempo algunos pacientes pueden adquirir de nuevo tolerancia a estos fármacos.
En la ECEA, en la que los pacientes presentan urticaria crónica de base que se exacerba tras la toma del AINE, se ha observado que la intensidad de la reacción a estos medicamentos puede fluctuar dependiendo de la actividad de la urticaria crónica subyacente, y que incluso en hasta un tercio de los pacientes, la hipersensibilidad a los AINEs puede resolverse durante los periodos de remisión de la urticaria crónica.
En la UAIA, se ha descrito que más del 60% de los pacientes pueden tolerar los AINEs en los 6 años siguientes a su última reacción.
Estos resultados ponen de manifiesto la importancia del seguimiento de los pacientes con IC a AINEs y la necesidad de ser reevaluados periódicamente por un alergólogo tras el diagnóstico inicial, ya que un gran número de pacientes podrían estar evitando los AINEs a pesar de no ser ya hipersensibles. Esta cuestión es importante porque los AINEs son uno de los fármacos más consumidos en todo el mundo y en algunos casos son la única opción terapéutica disponible. Sin embargo, a día de hoy no se sabe cuánto tiempo mantendrán los pacientes la tolerancia a los antiinflamatorios y si el contacto repetido con los mismos podría volver a inducir hipersensibilidad a estos fármacos.
Inmaculada Doña
Hospital Regional Universitario de Málaga
Bibliografía:
- Doña I, Barrionuevo E, Salas M, et al. Natural evolution in patients with nonsteroidal anti‐inflammatory drug‐induced urticaria/angioedema. Allergy 2017;72(9):1346‐1355.
- Doña I, Pérez-Sánchez N, Eguiluz-Gracia I,et al. Progress in understanding hypersensitivity reactions to nonsteroidal anti-inflammatory drugs.Allergy 2020;75(3):561-575.
- Gomez E, Blanca‐Lopez N, Torres MJ, et al. Immunoglobulin E‐mediated immediate allergic reactions to dipyrone: value of basophil activation test in the identification of patients. Clin Exp Allergy 2009;39(8):1217‐1224.
- Setkowicz M, Mastalerz L, Podolec‐Rubis M,et al. Clinical course and urinary eicosanoids in patients with aspirin induced urticaria followed up for 4 years. J Allergy Clin Immunol 2009;123(1):174‐178.
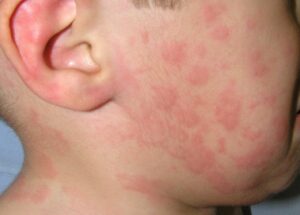
Mi niño tiene urticaria. ¿La urticaria es igual a alergia?
La urticaria es una enfermedad de la piel muy común. Consiste en la aparición de ronchas/habones y/o hinchazón/angioedema, que habitualmente se acompañan de picor. Si dura menos de 6 semanas se clasifica como urticaria aguda y si dura más de 6 semanas como urticaria crónica. Las ronchas aparecen y desaparecen con rapidez, cambian de localización y duran menos de 24 horas y puedes reaparecer en los días siguientes. La hinchazón puede afectar a la cara, las manos, los pies, los genitales y suele ser pruriginoso.
La mayoría de las urticarias en la edad infantil son agudas y no tienen relación con la alergia. La infección parece ser la causa predisponente más frecuente (más del 40%) de urticaria en lactantes y niños en comparación con los adultos. Suelen ser infecciones víricas leves y el niño mantiene buen estado general a pesar de que la urticaria afecte a gran parte de la superficie corporal. Los síntomas de la infección viral pueden estar presentes o no.
¿La urticaria es igual a alergia? En pocas ocasiones la urticaria que dura varios días o semanas es producida por una alergia alimentaria; medicamentosa o por una picadura de insecto. En estos casos, es habitual que la urticaria aparezca antes de que pasen dos horas tras la ingesta del alimento/medicamento o haya antecedente de picadura de insecto en los minutos previos (muy inusual en niños). En ocasiones, pueden asociarse síntomas respiratorios, digestivos, mareos, el niño podría estar mucho más nervioso y afectado. En estos casos, podría tratarse de una reacción alérgica generalizada (anafilaxia) y se debe instaurar tratamiento con adrenalina y solicitar asistencia sanitaria de inmediato.
La urticaria crónica es mucho menos frecuente en niños y en la práctica, la mayoría de los pacientes no tienen una causa identificable. Se clasifica como urticaria crónica espontánea. En un pequeño porcentaje la urticaria crónica en niños se asocia a presencia de anticuerpos autoinmunes. Los medicamentos antiinflamatorios no esteroideos (ibuprofeno, metamizol, paracetamol, etc.) se han identificado como principales factores agravantes de la urticaria crónica espontánea en niños.
En conclusión, la urticaria aguda (<6 semanas de duración) es más frecuente en niños que la urticaria crónica (>6 semanas de duración) y suele ser un proceso benigno, transitorio, y que no se asocia a patología grave subyacente en la la gran mayoría de los casos.
Autora:
Krasimira Baynova, MD. Comité de Alergia Infantil SEAIC. CSUR Angioedema. UGC Alergología. Hospital Universitario Virgen del Rocío. Sevilla.
Bibliografía
1) Meeyong Shin et al. Prevalence and Causes of Childhood Urticaria Allergy Asthma Immunol Res. 2017 May; 9(3): 189–190.
2) Zuberbier T, Aberer W, Asero R, Abdul Latiff AH, Baker D, Ballmer-Weber B, et all. The EAACI/GA²LEN/EDF/WAO guideline for the definition, classification, diagnosis and management of urticaria. Allergy. 2018 Jul;73(7):1393-1414. doi: 10.1111/all.13397. PMID: 29336054.
3) Brüske I, Standl M, Weidinger S, et al. Epidemiology of urticaria in infants and young children in Germany–results from German LISAplus and GINIplus Birth Cohort Studies. Pediatr Allergy Immunol 2014;25:36 –42.
4) Cornillier, H., Giraudeau, B., Munck, S., Hacard, F., Jonville-Bera, A.-P., d’ Acremont, G., … Maruani, A. (2018). Chronic spontaneous urticaria in children – a systematic review on interventions and comorbidities. Pediatric Allergy and Immunology, 29(3), 303–310.
Enlace de interés práctico:
https://enfamilia.aeped.es/temas-salud/decalogo-urticaria-infantil
Dr. Fernández Crespo, director ISCIII
Estimados socios,
El Consejo de Ministros, a propuesta del Ministerio de Sanidad, Servicios Sociales e Igualdad y con la conformidad del Ministerio de Economía y Competitividad, ha acordado el día 6 de Marzo del presente el nombramiento de Jesús Fernández Crespo, especialista en Alergología, como director del Instituto de Salud Carlos III (ISCIII) en sustitución de Antonio L. Andreu Périz. El Dr. Fernández Crespo ha desempeñado los cargos de subdirección médica de Investigación y Docencia del Hospital Universitario 12 de Octubre de Madrid y desde Septiembre de 2014 era subdirector general de Evaluación y Fomento de la Investigación. Desde SEAIC queremos expresar nuestra más sincera enhorabuena por el nombramiento.
Podéis consultar la noticia en este link.
Un cordial saludo,
Darío Antolín
Secretario de la Junta Directiva de la SEAIC
Nuevo presidente de SEAIC
El Profesor Ignacio Dávila fue ratificado como nuevo presidente de SEAIC en el Simposio Internacional en Palma de Mallorca. Es jefe de Sección de Alergología del Hospital Universitario y catedrático de la Facultad de Medicina de Salamanca y ocupará el cargo durante los próximos cuatro años.
Oferta de trabajo
Hospital Universitario Vall d’Hebron (Barcelona).
Consultar en Empleo.
¿Si he tenido una reacción con Amoxicilina, qué antibióticos podría utilizar hasta ser valorado por alergología?
La amoxicilina es uno de los antibióticos más utilizados para el tratamiento de infecciones respiratorias, urinarias, dentales, de la piel, etc. También se utilizan para prevenir infecciones, o antes de algunos procedimientos diagnósticos o intervenciones quirúrgicas.
Pertenece a la familia de los antibióticos betalactámicos, y a este grupo pertenece también la penicilina, que es el antibiótico más antiguo conocido, así como otros muchos antibióticos pertenecientes a diferentes subfamilias como cefalosporinas, carbapenems o monobactams.
Cualquier antibiótico puede producir diferentes tipos de reacciones adversas, algunas conocidas y relacionadas con la dosis del antibiótico, por ejemplo, dolor abdominal, deposiciones diarreicas o infecciones por hongos en mucosa oral o genital. Tras este tipo de reacciones, y según la intensidad de la sintomatología, puede ser necesario suspender el tratamiento. Hay otro tipo de reacciones no predecibles, como son las reacciones alérgicas o de hipersensibilidad, que pueden aparecer incluso a dosis mínimas, y pueden ser desde muy leves a graves.
Cuando un paciente en tratamiento con amoxicilina presenta síntomas no relacionados con la infección que está tratando, debe consultar en un centro sanitario. Si los síntomas que presenta son efectos secundarios conocidos, será su médico el que valore la continuación de ese antibiótico, o el cambio a uno de la misma familia o de otra familia, según la infección que esté tratando. En estos casos se podría seguir tomando antibióticos de la familia de los betalactámicos.
Cuando su médico considere que presenta síntomas sugestivos de una reacción alérgica a la amoxicilina siempre debe ser valorado y estudiado en una Unidad de Alergología, y hasta entonces no debe tomar ningún antibiótico de la familia de los antibióticos betalactámicos. Hoy en día existen múltiples alternativas como antibióticos del grupo quinolonas, macrólidos, lincosamidas, aminoglucósidos, tetraciclinas y sulfamidas entre otros.
Es muy importante que este tipo de reacciones sean estudiadas ya que la sospecha de ser alérgico a antibióticos betalactámicos implica la evitación de un gran número de fármacos que son muy utilizados en la actualidad, y tras el estudio nos podrán dar alternativas dentro de este mismo grupo terapéutico.
María Salas Cassinello
Hospital Regional Universitario de Málaga
Durante el verano: ¿Cómo diferenciar una reacción alérgica a un medicamento de una reacción por fototoxicidad?
Con el buen tiempo y las vacaciones de verano, todos pasamos mucho más tiempo al aire libre y aumenta la exposición de nuestra piel al sol, pudiéndose producir algunas reacciones cutáneas no deseadas que conviene diferenciar:
Las erupciones solares o polimorfas ocurren sin relación con la toma de medicamentos, en aquellas zonas de piel que no han recibido sol durante el año. Tienen un aspecto variable, como manchas, granitos, etc… y producen picor, apareciendo a las pocas horas de la exposición en ambas partes del cuerpo (simétricas). Es típico en los primeros días de sol, y algunos pacientes las pueden presentar cada año. Estas reacciones pueden ser evitables utilizando las medidas de fotoprotección adecuadas.
Las reacciones fototóxicas son reacciones de la piel con aspecto de quemadura solar sobre la zona que ha recibido la exposición. Respetan la piel cubierta por ropa, y zonas típicas como el mentón, detrás de las orejas o debajo de la nariz. Se provoca por el uso de algunos productos sobre la piel o medicamentos, como algunos antiinflamatorios, antihipertensivos o antibióticos. Empiezan a los pocos minutos/horas de la exposición solar y se resuelven habitualmente en unos días, dejando en ocasiones marcas durante meses. Aunque no son reacciones alérgicas, son frecuentes, y pueden aparecer en cualquier persona que los utilice, incluso la primera vez que se usa un producto o medicamento a dosis altas.
Las reacciones alérgicas por exposición solar o fotoalergia son reacciones mucho menos frecuentes. Son causadas sobre todo por medicamentos pero también por perfumes, algunos cosméticos e incluso por los protectores solares. Tienen un aspecto de eccema o ampolla, con picor, que afecta a las zonas que han recibido el sol, aunque también puede extenderse a otras zonas con menos intensidad. Aparecen más tarde que las anteriores, a partir de 24-48 horas tras la exposición solar, y mejoran a partir de 5-6 días, sin dejar lesiones residuales. Este tipo de reacciones ocurren en personas con predisposición, que ya han utilizado estos productos previamente sin reacción anterior, y pueden condicionar reacciones cruzadas con otros medicamentos o productos similares.
Si presenta una reacción cutánea, conviene hacer fotografías, y recuerde acudir a su médico de atención primaria para recibir tratamiento, además de contar con el asesoramiento de un Alergólogo para realizar los estudios necesarios.
Bibliografía:
1. Dávila I, Jáuregui, I, Olaguibel, J.M., et al. Tratado de Alergología. 2a Edición. Ergon, 2016.
2. Gruber-Wackernagel A, Byrne SN, Wolf P. Polymorphous light eruption: clinic aspects and pathogenesis. Dermatol Clin. 2014 Jul;32(3):315-34.
3. Montgomery S, Worswick S. Photosensitizing drug reactions. Clin Dermatol. 2022 Jan-Feb;40(1):57-63.
María del Valle Campanón Toro
Hospital Universitario de Burgos
Obituario Dr. Santiago de Paz Arranz
Estimados socios de la SEAIC:
Lamentamos comunicaros la triste noticia del fallecimiento de nuestro compañero Santiago De Paz Arranz, el pasado 19 de junio de 2025.
Compartimos el emotivo obituario realizado por la Dra. Beatriz Fernández Parra.
Desde la SEAIC queremos transmitir nuestro más sentido pésame a su familia y amigos.
Descansa en Paz.
In memoriam
Santiago de Paz Arranz
El pasado día 19 de junio de 2025 falleció nuestro estimado compañero Santiago de Paz Arranz. Un momento de gran tristeza que acompaña a lo inevitable, aunque incomprensible cuando acontece de forma tan precoz. Quien lo haya conocido no puede decir más que la pérdida es muy dolorosa y difícil de asumir.
Formado como especialista en Alergología en el Hospital Universitario Puerta de Hierro de Madrid, donde tuvo sus primeros pasos como facultativo especialista, Santiago de Paz supo encontrar la oportunidad para poner en marcha el primer servicio hospitalario de Alergología en la provincia de Soria y dejar constancia de su iniciativa y su compromiso con la especialidad.
Desde sus primeros momentos de actividad profesional, nuestro apreciado «Santi» transmitió a todo su entorno una filosofía de vida ejemplar. Frente a las situaciones más complicadas, nunca tuvo una mala respuesta y siempre buscaba la solución sin lamentarse por el problema. Es difícil recordarlo sin la sonrisa que marcaba su carácter afable y cordial. Incluso en su momento más crítico, supo conservar esa sonrisa y afrontar con valentía y serenidad la lucha frente a una adversidad que aparece sin avisar. Querido Santi, sin duda alguna tuviste el don de la entereza y nos has dado una lección inolvidable.
Desde la SEAIC queremos transmitir todas nuestras condolencias a su mujer Belén, a sus hijos Marina y Jaime, así como al resto de su familia y allegados.
Descanse en paz.
Recomendaciones de uso de propofol en pacientes alérgicos a huevo.
El propofol es un medicamento usado ampliamente en procedimientos de anestesia general para la inducción y el mantenimiento de la misma, tanto en niños como en adultos, desde 1977. En su composición, propofol, contiene aceite de soja y proteínas de huevo, por lo que en ficha técnica aparece como contraindicación de uso, la alergia a huevo o soja. Debido a que se ha visto por medio de diferentes estudios, que es extremadamente raro que los pacientes alérgicos a huevo (excepto algún caso de anafilaxia), presenten alguna reacción al administrar propofol, se ha publicado en la revista JIACI, las recomendaciones para el uso de propofol en pacientes alérgicos a huevo que son las siguientes:
-En pacientes con anafilaxia por alergia a huevo: Utilizar otro anestésico general o administrar propofol inicialmente a una dosis pequeña, y si no se produce reacción, ir aumentando la dosis hasta la dosis terapéutica.
-En pacientes alérgicos a huevo no anafilácticos: Utilizar propofol de la misma manera en que se hace a la población no alérgica a huevo.
Para más información:
J Investig Allergol Clin Immunol 2019; Vol. 29(1): 72-74 doi: 10.18176/jiaci.0337
Dra. Sara Martínez Molina. Hospital Universitario de Donostia. Comité de Alergia Infantil SEAIC.
Seminarios de Medicina Evolucionista
Apreciados socios:
Os dejamos la relación de seminarios sobre Medicina evolucionista que organiza nuestro compañero, el Dr. Álvaro Dashner. Esperamos resulten de vuestro interés.
Un cordial saludo
Dr. Pedro Ojeda
Secretario General de la Sociedad Española de Alergología e Inmunología Clínica
Primavera/ otoño 2013:
Este año se organiza el cuarto ciclo de
Seminarios interdisciplinares en Medicina Evolucionista
Los seminarios trataran los siguientes aspectos:
Martes, 21 de mayo: La evolución de la dentición en el ser humano. ¿Cómo ha influido en nuestra forma de vida? DIETA vs. ESTÉTICA.
Martes, 11 de junio: La pigmentación de la piel. Variabilidad y patología. Adaptación al medio.
Martes, 15 de octubre: Mecanismos inmunitarios con potencial antitumoral: lo que podría funcionar
Martes, 12 de noviembre: Cereales: domesticación, adaptación y enfermedad.
Hospital Universitario de la Princesa, Madrid
Aula de docencia (Primera planta). Horario 16 a 19 horas
Actividad docente de formación continuada con acreditación solicitada
Mas información e inscripción en www.medicinayevolucion.com
Correo: seminarios@medicinayevolucion.com
EVOLUCIÓN DE LAS GUÍAS PARA EL MANEJO DEL ANGIOEDEMA HEREDITARIO POR DÉFICIT DE C1-INHIBIDOR
Recientemente se ha publicado en la revista J Investig Allergol Clin Immunol un trabajo realizado por expertos de España y Portugal, que analiza la evolución de las diferentes guías para el tratamiento del Angioedema Hereditario por déficit de C1 inhibidor (AEH-INH-C1).
En este estudio ibérico se han comparado las guías/recomendaciones de tratamiento del AEH-INH-C1 publicadas entre 2010 y 2022, para identificar las principales diferencias en cuanto a los enfoques terapéuticos para el tratamiento a demanda, la profilaxis a corto plazo (PCP) y la profilaxis a largo plazo (PLP).
A nivel mundial, las directrices sobre el AEH evolucionaron con la disponibilidad de nuevos tratamientos y con un cambio en el paradigma de gestión hacia un enfoque individualizado y centrado en el paciente en el que la calidad de vida es fundamental. En consonancia con ello, se observó una tendencia creciente hacia la autoadministración del tratamiento en el domicilio, ya que facilita potencialmente el tratamiento precoz de los ataques, proporciona mayor flexibilidad, comodidad e independencia, y se asocia a una mayor calidad de vida. La PLP es el indicador que más innovaciones ha experimentado a lo largo de los años, paralelamente a la disponibilidad de nuevas terapias y a la toma de conciencia de las necesidades de los pacientes. Se dispone de varias terapias profilácticas con un alto nivel de evidencia, aunque faltan estudios específicos de comparaciones directas entre ellas. Los nuevos tratamientos más eficaces y seguros han ido relegando a los andrógenos atenuados a una segunda línea.
Los objetivos del tratamiento se han ido haciendo más ambiciosos, desde la reducción de la frecuencia, gravedad y duración de los ataques hasta lograr el control total de la enfermedad y la normalización de la vida de los pacientes en la actualidad. Los cambios en la terminología, como la introducción de designaciones como «primera línea» y “segunda línea”, y la introducción de instrumentos de medida de resultados comunicados por los pacientes («PROM») para evaluar las percepciones de los pacientes sobre su calidad de vida y bienestar auto experimentados, también son relevantes y se abordan en el documento, junto con las necesidades aún no cubiertas en el tratamiento del AEH-C1-INH.
Branco Ferreira M, Baeza ML, Spínola Santos A, Prieto-García A, Leal R, Alvarez J, Caballero T. Evolution of guidelines for the management of hereditary angioedema due to C1 inhibitor deficiency. J Investig Allergol Clin Immunol. 2023 May 11:0. doi: 10.18176/jiaci.0909. Epub ahead of print. PMID: 37171188.
https://www.jiaci.org/revistas/doi10.18176_jiaci.0909.pdf
Dra. Alicia Prieto García. Servicio de Alergia, Hospital Universitario Gregorio Marañón de Madrid. Comité de Angioedema de la SEAIC.
¡Tengo alergia al sol!
¡Cuántas veces escuchamos esta frase en esta época del año en la que nuestra exposición solar ha sido máxima! Son muchos los pacientes que ante reacciones cutáneas coincidiendo con la exposición solar se refieren a ellas como “alergia al sol”. Aunque es un término científicamente incorrecto, se refiere a aquellas fotodermatosis (reacciones anormales o adversas de la piel a la luz ultravioleta o la radiación visible) en las que subyace un mecanismo inmunológico.
Entre ellas, la erupción polimorfa lumínica es la entidad más frecuente, afectando al 10-20% de la población occidental. Aparece sobre todo en mujeres jóvenes y es más típico en las primeras exposiciones solares del año (primavera), mejorando a medida que la estación soleada avanza (tras exposiciones repetidas al sol y la progresiva melanización de la piel).
Se caracteriza por brotes repetidos de lesiones cutáneas pruriginosas con localización predominante en aquellas zonas de mayor exposición solar: cara, cuello, zona alta del tórax, caras laterales de antebrazos y cara anterior de las piernas.
Las lesiones pueden ser de distinto tipo (de ahí el término polimorfismo): pápulas, pápulo-vesículas, eccema, placas, erosiones o costras; aunque, en un paciente individual, las lesiones son normalmente monomórficas y simétricas, apareciendo habitualmente a las pocas horas de exposición al sol.
Las reacciones agudas requerirán el tratamiento sintomático acorde con la gravedad del cuadro. Los antihistamínicos ayudarán a controlar el prurito; aunque, en ocasiones, puede ser necesario el uso de corticoides sistémicos. Sin embargo, lo más importante es prevenir la aparición de la erupción mediante fotoprotección adecuada (ropa, protección solar UVA y UVB). Si con ello no se consigue evitar la aparición de los brotes, se puede llevar a cabo una terapia de “desensibilización mediante fototerapia” con radiación UVB de banda estrecha (UVB-BE) para conseguir el endurecimiento (hardening) de la piel. Se basa en ir acostumbrando poco a poco a nuestra piel a la exposición al sol (fototolerancia), mediante la aplicación de cursos cortos de UVB-BE desde principios de la primavera y durante varias semanas, hasta alcanzar niveles que permitan al paciente tolerar exposiciones solares diarias de 15-20min de duración. Además, en adultos jóvenes, que viajan de vacaciones a zonas soleadas, se ha comprobado que la realización de ciclos cortos (6-7 días) de corticoides sistémicos (prednisona 0,6-0,8 mg/kg/día) es útil en la prevención de aparición de brotes.
Entre las fotodermatosis que afectan con más frecuencia a población infantil, se encuentra la erupción primaveral juvenil, considerada una variedad localizada de la erupción polimorfa lumínica, de origen desconocido y que afecta más frecuentemente a varones entre 5 y 12 años. Cursa con pápulas eritematosas pruriginosas que aparecen típicamente durante la primavera en el hélix de las orejas que no está cubierto por pelo. Pueden evolucionar a vesículas y costras sin dejar lesiones residuales o solo mínimas cicatrices.
También el hidroa vacciniforme, aunque es una afección rara, se suele dar en niños menores de 10 años, mejorando hacia la edad adulta. Algunos autores consideran que se trata de una variante cicatricial de la erupción polimorfa lúminica. Consiste en brotes recurrentes de lesiones vesiculosas, de contenido viscoso, seroso o hemorrágico, que evolucionan a costras y escaras negruzcas que se desprenden, dejando lesiones cicatriciales varioliformes, deprimidas e hipopigmentadas. Suelen darse cada verano en las partes descubiertas del cuerpo tras la exposición a la luz solar. Su localización más frecuente es en orejas, nariz, dedos, mejillas, dorso de manos o antebrazos y, a veces, puede afectar también a ojos y cuero cabelludo, con efectos adversos importantes sobre la calidad de vida de los niños. Se desconoce la patogenia, aunque se ha asociado a infecciones por virus de Epstein-Barr, y puede evolucionar a linfoma.
Otras fotodermatosis menos frecuentes en niños son el prurigo actínico, la dermatitis actínica crónica o la urticaria solar.
Todas ellas se engloban dentro de este grupo de fotodermatosis inmunológicamente mediadas conocido coloquial- y erróneamente bajo el único nombre de “alergia solar”. Sin embargo la patogenia y clínica de cada una de ellas es diferente y por tanto su tratamiento. Por ello es importante acudir al especialista quien establecerá un diagnóstico preciso y con ello el tratamiento más adecuado.
Dra. Paula Cabrera Freitag, Hospital Universitario Gregorio Marañón de Madrid. Comité de Alergia Infantil SEIAC
Bibiliografía:
- Barceló JM, Rosillo MR, Muñoz C. Fotodermatosis. En IJ Dávila, I Jáuregui, JM Olaguibel y JM Zubeldia, eds. Tratado de Alergología. 2ª ed. Madrid: Ergon, 2016, 889-912.
- De Argila D, Aguilera J, Sánchez J, García-Díez A. Study of idiopathic, exogenous photodermatoses. Part 1: pathophysiology and technical aspects of photobiologic studies. Actas Dermosifiliogr. 2014 Mar;105(2):112-21.
- De Argila D, Aguilera J, Sánchez J, García-Díez A. Study of idiopathic, exogenous photodermatoses, part II: photobiologic testing. Actas Dermosifiliogr. 2014 Apr;105(3):233-42.
- Gruber-Wackernagel A, Byrne SN, Wolf P. Polymorphous light eruption: clinic aspects and pathogenesis. Dermatol Clin. 2014 Jul;32(3):315-34
VII Jornada multidisciplinar PIELenRed sobre Reacciones Cutáneas
VII Jornada multidisciplinar PIELenRed sobre Reacciones Cutáneas Adversas Graves inducidas por medicamentos (SCARs)
- Modalidad presencial y online.
- Viernes 31 de octubre de 2025. Horario: 9:15 – 17:15
- Hospital Universitario La Paz, Madrid.
- Fecha límite para enviar comunicaciones: 16 octubre 2025
- Fecha límite para realizar la inscripción: 24 octubre 2025
- Inscripciones
- Toda la información
 Programa VII Jornada PIELenRed (438 descargas )
Programa VII Jornada PIELenRed (438 descargas )
XXI Reunión AEDAF
Hoy se celebra la XXI Reunión Anual y Asamblea General de la Asociación Española de Angioedema Familiar (AEDAF) celebrada en el Hospital Universitario La Paz de Madrid. El Angioedema Hereditario es una enfermedad rara de origen genético, que tarda años en ser diagnosticada.
Nuevos alimentos, viejos alérgenos
Los insectos forman parte de la cocina de muchos países del mundo y su consumo dentro de Europa va avanzando en últimos años. Aproximadamente dos mil millones de personas en todo el mundo consumen insectos especialmente en países como Asia, América Latina y África1.
El consumo de insectos es en la actualidad una tendencia alimentaria en auge. Desde el 1 de enero de 2018 la legislación europea cataloga a los insectos como “nuevo alimento” y según la Organización para la Agricultura y la Alimentación de las Naciones Unidas (FAO), les considera “el alimento del futuro”.
Hoy en día, son cuatro los insectos autorizados en el mercado europeo: las larvas del gusano de la harina (en forma congelada, desecada y en polvo), la langosta migratoria (en forma congelada, desecada y en polvo), el grillo doméstico (en forma congelada, desecada, en polvo y polvo parcialmente desgrasado) y las larvas del escarabajo del estiércol (en forma congelada, en pasta, desecada y en polvo) 2. Aunque a nivel general este habito de consumo no está muy extendido, en nuestra dieta, consumimos de forma inadvertida el componente “E12” o carmín, una sustancia que se obtiene del insecto cochinilla, que se utiliza para teñir diversos alimentos de confiterías, pasteles y mermeladas, jarabes, yogures, bebidas y carnes.
Además, hay ocho solicitudes pendientes para insectos destinados a ser comercializados en diferentes formas que actualmente están siendo objeto de una evaluación de seguridad2.
Los insectos representan una alternativa a la carne y el pescado para satisfacer la creciente demanda de fuentes sostenibles de nutrición 1.
Desde el punto de vista nutricional, los estudios científicos avalan que los insectos son una fuente de nutrientes muy saludables con alto contenido en proteínas, vitaminas B1, B2 y B3, contienen omega 3 y 6, todos los aminoácidos esenciales y son una fuente importante de minerales como el hierro.
Hay otro factor que debe tenerse en cuenta y que juega a favor del consumo de insectos: el impacto medioambiental. La producción de proteína de insectos supone una importante reducción de gases de efecto invernadero y supone una menor contaminación respecto a otras proteínas de origen animal.
Respecto a la seguridad de su consumo, la Comisión Europea con el reglamento sobre nuevos alimentos, asegura que se disponga de la información alimentaria obligatoria para que sean seguros para los consumidores y estén debidamente etiquetados, incluyendo la identificación correcta de alérgenos.
Al igual que las proteínas de otros alimentos, las contenidas en los insectos, son susceptibles de desencadenar reacciones alérgicas graves. Cada vez son más los pacientes que llegan a nuestras consultas por reacciones alérgicas, incluyendo reacciones anafilácticas, tras la ingestión de insectos.
Se han identificado varios alérgenos implicados en la alergia a insectos, entre ellos la tropomiosina y la arginina quinasa, ambos panalérgenos conocidos por su reactividad cruzada con proteínas homólogas en crustáceos y ácaros del polvo doméstico. Se ha demostrado reactividad cruzada y/o cosensibilización de la tropomiosina de insectos y la arginina quinasa en pacientes alérgicos a los ácaros del polvo doméstico y a los mariscos (p. ej., langostinos, gambas). También se ha demostrado que el procesamiento térmico y la digestión no eliminaron la alergenicidad de las proteínas de insectos1.
Algunos estudios señalan que la proteína de la cutícula de la larva del gusano, podría ser un alérgeno importante en la sensibilización primaria al gusano de la harina. Otros alérgenos, como la actina,insectoo la cadena ligera similar a la miosina, también se identifican como factor de riesgo de reactividad cruzada entre crustáceos y gusanos de la harina 3.
La disponibilidad de este tipo de alimentos en supermercados y su venta on-line, esta haciendo que cada vez su consumo sea más frecuente.
Es importante el papel que juega el alergólogo en este momento en el que el consumo de insectos empieza a instaurarse poco a poco en nuestra dieta para poder asesorar adecuadamente a los pacientes.
Rocío Candón Morillo. Hospital Universitario de Jerez. Comité de Alergia Infantil SEAIC.
Bibliografía
1.-Insect (food) allergy and allergens. Steffie de Gier , Kitty Verhoeckx .Molecular Immunology. Volume 100, August 2018, Pages 82-106
2.- Los insectos como nuevos alimentos: claves para asesorar adecuadamente a la población sobre su consumo. Diario medico.
3.-Mankouri F1, Sereme Y2,3, Michel M2,3, Piarroux R4, Pahus , Chanez P1,6, Vitte J2,3, Gouitaa MJ Investig . Immediate Hypersensitivity to Mealworm and Cricket: Beyond Shrimp and House Dust Mite
Cross-Reactivity. Allergol Clin Immunol 2022; Vol. 32(1): 56-78
ESOFAGITIS EOSINOFÍLICA EN PACIENTES PEDIÁTRICOS
La esofagitis eosinofílica (EoE) se considera una enfermedad crónica emergente; en la actualidad, ha pasado a ser una de las condiciones más comunes en la valoración y diagnóstico de problemas alimentarios en niños así como en la evaluación de disfagia y/o impactación en la edad adulta.
Se ha estudiado más extensamente en países occidentales, pero, aunque existen datos de prevalencia, se precisan estudios más amplios para consensuar datos epidemiológicos reales. Una revisión sistemática reciente mostró que la prevalencia poblacional de esofagitis eosinofílica en niños es 19,1 casos por 100.000 niños/año (1), con gran variabilidad de los datos según la localización geográfica y, probablemente, de otros factores como el diseño del estudio, los criterios diagnósticos utilizados, etc.
Fisiopatogénicamente se caracteriza por una inflamación Th2 en la que intervienen mecanismos mixtos mediados y/o no mediados por IgE dando lugar a una inflamación eosinofílica en el epitelio esofágico que origina una disfunción del mismo, dando lugar a los síntomas clínicos característicos.
En la población pediátrica los síntomas más prevalentes son los vómitos, dolor abdominal, disfagia, odinofagia e impactación del bolo alimenticio. Estas características clínicas difieren también según la edad del niño, siendo en niños más pequeños (2-8 años) más frecuente: el fallo de medro, rechazo del alimento, dolor abdominal, vómitos, trastornos del sueño, etc. En niños mayores y adolescentes los síntomas se asemejan más a los adultos, presentando disfagia, impactación, odinofagia, regurgitación, etc.
La prueba de oro para el diagnóstico es la toma de biopsias tanto de esófago proximal como distal (aumentando así el rendimiento del estudio) mediante una endoscopia digestiva. Esta técnica precisa de la sedación del paciente, lo que supone un “inconveniente” sobre todo en población pediátrica. Por ello se están estudiando otras técnicas menos invasivas como:
– Prueba del hilo esofágico (EST: esophageal string test), técnica basada en cápsulas que capturan las proteínas asociadas a los eosinófilos de la luz esofágica.
–Citoesponja: tecnología basada también en cápsulas, diseñada originalmente para la evaluación de la mucosa esofágica en el esófago de Barrett.
– Endoscopia transnasal sin sedación.
Estas técnicas y algunas otras en estudio también, podrían tener un papel importante en el control regular de la esofagitis, pero es muy poco probable que reemplacen la confirmación de un diagnóstico dudoso y/o actos terapéuticos realizables durante una endoscopia convencional como una dilatación.
Las opciones terapéuticas, ambas consideradas de primera línea son: tratamiento dietético y farmacológico:
– Terapias dietéticas: la fórmula de aminoácidos se describe como una terapia eficaz en niños con EoE, lo que indica la implicación de antígenos dietéticos en su patogenia. Se han descrito diversos enfoques dietéticos: dieta elemental, dieta dirigida según sensibilización alergénica, dietas empíricas, etc. La dieta de eliminación es una opción no farmacológica de primera línea para el manejo de la EoE; sin embargo, el orden y el número de antígenos específicos a evitar, así como su posterior reintroducción sigue siendo un área activa de investigación.
– Corticoides tópicos: este tipo de fármaco actúa a diversos niveles en esta patología: vías/genes inducidos por IL-13, reducción de la eosinofilia esofágica e infiltración mastocitaria, regulación a la baja de los genes de los mastocitos, reducción de células T y citocinas proinflamatorias como el factor de necrosis tumoral (TNF), etc. Los metanálisis realizados utilizando fluticasona o budesonida demuestran la superioridad de los corticoides frente a placebo para la eosinofilia esofágica, los hallazgos endoscópicos y los síntomas tanto en pacientes adultos como pediátricos. No están exentos de efectos adversos como puede ser la candidiasis, insuficiencia suprarrenal, etc. Los estudios abogan por una terapia que debe ser mantenida a largo plazo por la alta tasa de recaídas tras su retirada. Sigue en estudio la dosis y duración óptima de cada terapia.
– Tratamiento con inhibidores de la bomba de protones (IBP): la tasa de respuesta varía ampliamente desde un 30 a un 70%.Están en estudio las posibles diferencias fisiopatológicas entre la EoE sensible y/o resistente a los IBP. Algunos ejemplos incluyen:
– Técnicas de biología molecular demuestran que la expresión del transcrito para el canal de potasio Kir2.1 (gen KCNJ2) es menor en los pacientes que responden a los IBP. Si se valida, esto podría proporcionar una detección potencial para terapias personalizadas.
– Los pacientes con rinitis alérgica y metabolizadores rápidos CYP2C19 tienen un mayor riesgo de pérdida del control de la EoE a pesar de la terapia continua con IBP.
– Dilatación esofágica: destinada a aliviar complicaciones como la estenosis; técnica destinada a modificar cambios estructurales sin alivio histológico.
– Terapias emergentes:
* Nuevas formulaciones de esteroides: budesonida viscosa, budesonida en comprimidos bucodispersables, etc.
* Tratamientos biológicos: ANTICUERPOS MONOCLONALES
Anti-L5: benralizumab, mepolizumab, reslizumab. Se están realizando estudios para valorar la mejoría tanto clínica como histológica de estos tratamientos, por la involucración de la IL-5 en la infiltración y supervivencia del eosinófilo, sin resultados científicamente concluyentes aún.
Anti-IL13: la IL-13 es un mediador claramente implicado en la patogénesis de la EoE, mediante la activación y quimiotaxis de los eosinófilos a través del aumento de los niveles de eotaxina-3 y periostina. El anticuerpo QAX576 parece reducir los síntomas pero no se ha demostrado efecto significativo en la actividad clínica de la enfermedad; mientras que RPC4046 consigue una reducción significativa de la eosinofilia esofágica y la actividad de la enfermedad endoscópica así como en la reducción de síntomas.
Anti-IL4 y Anti-IL-13: Dupilumab (aprobado por la FDA en > 12 años). Se están llevando a cabo ensayos que parecen demostrar mejoría sintomática, endoscópica e histológica significativa.
Anti-IgE (omalizumab) y Anti-TNF (infliximab). No existe ningún ensayo clínico con evidencia científica que apoye su uso en la EoE.
*Otras dianas moleculares en estudio: Integrina α4β7, Siglec 8, TSLP, TGFβ, canales de calcio, IL- 9, 15 y 33, receptor de eotaxina anti CCR3.
Dra. Guacimara Hernández Santana, Hospital Universitario Nuestra Señora de la Candelaria en Santa Cruz de Tenerife. Comité de Alergia Infantil SEAIC
BIBLIOGRAFÍA:
- Arias A, Perez-Martinez I, Tenias JM, Lucendo AJ. Systematic review with meta-analysis: the incidence and prevalence of eosinophilicesophagitis in children and adults in population-based studies. Aliment Pharmacol Ther 2016; 43(1): 3-15.
- Alfredo J Lucendo (2019): Pharmacological treatments for eosinophilic esophagitis: current options and emerging therapies, Expert Review of Clinical Immunology, DOI:10.1080/1744666X.2019.1705784
- Nirmala P. Gonsalves, Seema S. Aceves. Diagnosis and Treatment of Eosinophilic Esophagitis. J Allergy Clin Immunol. 2020 January ; 145(1): 1–7.
- Thomas Greuter, Ikuo Hirano, Evan S. Dellon. Emerging therapies for eosinophilic esophagitis. J Allergy Clin Immunol. 2020 January ; 145(1): 38–45.
- Arianna De Matteis et al. Eosinophilic Esophagitis in Children: Clinical Findings and Diagnostic Approach.Current Pediatric Reviews, 2020, 16, 206-214.
Utilidad del Diagnóstico Molecular en Alergia a Alimentos
La alta prevalencia de la alergia a los alimentos y el importante impacto socioeconómico de esta patología sobre los pacientes, el sistema sanitario y la sociedad hace imprescindible poder contar con herramientas de diagnóstico validadas. La primera línea de diagnóstico en la alergia a los alimentos es la historia clínica adecuada y la demostración de anticuerpos de clase IgE frente a los alimentos implicados, mediante prueba cutánea o determinación de IgE específica. Sin embargo, está única aproximación no es siempre concluyente, ni para el propio diagnóstico ni para establecer el riesgo futuro del paciente. La confirmación ideal, es la prueba de exposición frente al alérgeno implicado, realizada en condiciones de doble ciego y controlada con placebo, tipo de metodología que consume tiempo, recursos y no está exenta de reacciones que pueden ser graves, por lo que se convierten en estudios difíciles de realizar en la práctica clínica. Las técnicas de diagnóstico fundamentadas en la identificación de los alérgenos moleculares de los alimentos, comúnmente denominada como diagnóstico por componentes, ha permitido la identificación de fenotipos clínicos en cuanto a la gravedad de la respuesta clínica y la detección de las moléculas alergénicas responsables de la reactividad cruzada entre los alimentos. En la última década se ha avanzado en la identificación de los alérgenos mayores, sin embargo, el valor diagnóstico y la utilidad clínica del diagnóstico por componentes aún no está establecido.
Determinar la validez del diagnóstico por componentes en la alergia a los siguientes grupos de alimentos: leche, trigo, cacahuete, soja, frutos secos, pescados y maricos, así como estimar el coste-efectividad del diagnóstico por componentes en comparación con las técnicas convencionales, y por último, resumir la evidencia de la capacidad del diagnóstico por componentes de predecir la gravedad de las reacciones alérgicas han sido los objetivos de una revisión sistemática recientemente publicada (Diagnostic accuracy, risk assessment, and cost-effectiveness of component-resolved diagnostics for food allergy: A systematic review. Flores Kim J, McCleary N, Nwaru BI, Stoddart A, Sheikh. Allergy. 2018 Jan 10. doi: 10.1111/all.13399).
Los autores pudieron incluir un total de 11 artículos elegibles entre más de 7000 artículos revisados. Los componentes moleculares evaluados fueron: para la leche de vaca (Bos d4, Bos d 4, Bos d 5, Bos d 8, y las caseínas); para el huevo (Gal d 1, Gal d 2, Gal d 3, Gal d 4); para el cacahuete (Ara h 1, Ara h 2, Ara 3, Ara h 6, Ara h 8, Ara h 9); para la avellana ( Cor a 1, Cor a 8, Cor a 9, Cor a 14, Bet v 1, Bet v 2); para la gamba (Pen a 1, Lit v 1, Lit v 4), no se encontraron estudios válidos para trigo, soja y pescados. Los componentes con mejor validez diagnóstica teniendo en cuenta el binomio sensibilidad- especificidad han sido: Bos d 4 para Leche de vaca (62.0%- 87.5%), para huevo Gal d 1 (84.2%- 89.8%) para huevo cocido y 60.6%-97,1% para huevo crudo, para cacahuete Ara 6 (94.9%-95.1%), para avellana Cor a 14 (100%-93,8%), y para gamba Lit v1 (82.8%-56.3%).
Los autores ponen de manifiesto la necesidad de estudios de calidad incluyendo la utilización del patrón de oro, la provocación oral doble ciego controlada con placebo, o bien de alternativas, que podrían estandarizarse como la combinación de pruebas de exposición abiertas y otros marcadores de sensibilización. Igualmente, es necesario definir unos puntos de corte que faciliten la agrupación de datos provenientes de diferentes estudios, se requiere la estandarización de los ensayos técnicos, para asegurar resultados comparables, es necesario tener estudios que evalúen en términos económicos el coste- efectividad de esta prueba y por último, los autores concluyen en que no es posible evaluar la capacidad del diagnóstico por componentes para evaluar el riesgo de la enfermedad en el contexto de los modelos clínicos actuales, si bien en algunos casos la sensibilización frente a algunos alérgenos moleculares, si pueden identificar los fenotipos más graves de la enfermedad como Ara h 2 y Ara h 6 para la alergia al cacahuete y Cor a 9 y Cor a 14 para la avellana. En resumen, esta revisión sistemática pone de manifiesto, que el diagnóstico por componentes es una herramienta muy importante para el conocimiento de la alergia a los alimentos, pero son necesarios estudios bien diseñados y con muestras de pacientes suficientes que abarquen todo el espectro de fenotipos desde los pacientes con clínica leve hasta los que tienen manifestaciones muy graves, para conocer realmente su utilidad en la práctica clínica.
Autor: Belén de la Hoz Caballer. Servicio de Alergología. Hospital Universitario Ramón y Cajal. Comité de Alergia Infantil.
XVI Curso de Patología Ocupacional Respiratoria
Estimados socios:
Se ha recibido en esta secretaría información del próximo Curso de Patología Ocupacional Respiratoria, que se va a celebrar en el Hospital Universitario Vall d’Hebron de Barcelona los días 5 y 6 de noviembre del presente año.
Un cordial saludo.
Dr. Pedro Ojeda
Secretario de la Junta Directiva de la Sociedad Española de Alergología e Inmunología Clínica
—————————————–
Documento para la descarga:
![]() XVI Curso de Patología Ocupacional Respiratoria (2317 descargas )
XVI Curso de Patología Ocupacional Respiratoria (2317 descargas )