resultados de la búsqueda: asma/profesionales/aviso-importante/wp-content/uploads/logos/inicio/prensa
Obesidad, dieta y asma infantil.
La obesidad infantil es uno de los problemas de salud pública más graves del siglo XXI. Es un problema a nivel mundial cuya prevalencia está aumentando a un ritmo alarmante. Este incremento de la prevalencia de obesidad en niños y en modo paralelo una incidencia cada vez mayor en los mismos de asma han motivado el planteamiento de que ambos procesos pudieran estar relacionados. Diversos estudios han demostrado un efecto de temporalidad entre estados obesogénicos y el posterior desarrollo de asma y de igual modo un efecto de dosis-respuesta, estableciéndose una relación directa entre el grado de obesidad y la severidad con la que cursa el asma.
El asma relacionado con la obesidad pediátrica causa una gran carga de enfermedad y se asocia con anomalías metabólicas. La mala calidad de la dieta, a su vez, parece estar relacionada con el asma, sin embargo, la asociación entre el estado nutricional y la carga de la enfermedad entre los niños con asma relacionada con la obesidad no se conoce bien.
En el estudio de Tobias et al1 se plantea valorar el estado nutricional, definido como concentraciones de carotenoides séricos y ácidos grasos omega-3, y su asociación con la función pulmonar y los marcadores metabólicos entre los niños asmáticos obesos.
Se cuantificaron los carotenoides y ácidos grasos séricos en una cohorte de estudio de 158 adolescentes de minorías urbanas, incluyendo 39 asmáticos obesos, 39 asmáticos con peso saludable, 38 controles obesos y 42 controles con peso saludable y comparados entre los grupos. Se correlacionaron los niveles de carotenoides y ácidos grasos con los índices de función pulmonar y con la resistencia a la insulina y la dislipidemia.
Como resultados se obtuvieron que la media de carotenoides totales fue más baja en niños asmáticos obesos (0,41 μg/ml) frente a asmáticos con un peso inferior al saludable (0,52 μg/ml, p <0,05) y a los controles de peso saludable (0,60 μg/ml, p <0,001). La proporción de ácidos grasos poliinsaturados omega-6/omega-3 también fue distinta entre los grupos (p <0.05) correlacionándose de forma inversa con el pronosticado en los niños asmáticos obesos.
Los carotenoides totales se correlacionaron positivamente con el porcentaje de FEV1 predicho y se correlacionaron inversamente con la resistencia a la insulina sólo entre los asmáticos obesos.
En definitiva, estos hallazgos sugieren que los carotenoides, que son más bajos en niños asmáticos obesos, pueden tener efectos protectores sobre la salud metabólica y la función pulmonar y de manera similar, los ácidos grasos omega-3 también parecen ser protectores de la función pulmonar.
Sería deseable y necesario poner en marcha estudios que profundizasen y aclarasen los entresijos aún por conocer de la relación existente entre la obesidad y las alteraciones respiratorias como el asma. Desde una temprana edad seria necesario inculcar a los niños una dieta saludable con el fin de prevenir enfermedades crónicas futuras, entre ellas, el asma bronquial. Además, resultará igualmente necesario establecer colaboraciones entre los profesionales de las distintas especialidades (Endocrinología, Cardiología, etc.), todo ello orientado a poner en marcha programas de acción y prevención coordinados.
1.-Tobias TAM, Wood LG, Rastogi D. Carotenoids, fatty acids, and disease burden in obese minority adolescents with asthma. Clin Exp Allergy. 2019 Mar 25.
Margarita Tomás Pérez. Médico Adjunto Alergología Hospital General Universitario La Paz. Madrid. Comité de Alergia Infantil SEAIC.
Angiodema hereditario
Seguimiento del angioedema hereditario
Requisitos
- Diagnóstico previo de angioedema hereditario confirmado por un especialista.
- Disposición de teléfono, sistema de videoconsulta y de envío de imágenes. Disposición de Internet. El paciente ha de entender el sistema de funcionamiento de la aplicación empleada.
- No sufrir ninguna discapacidad que impida usar ninguno de estos sistemas.
- El paciente menor de 16 años debe estar acompañado por un progenitor o persona responsable.
- Consentimiento verbal o escrito del paciente o tutor legal, que debe reflejarse en la historia clínica. Actualmente la normativa no exige el consentimiento por escrito.
- Aceptar unas condiciones de legales y de privacidad de datos acorde a la normativa vigente.
Fase de preparación
- Fecha y hora de la visita.
- Si precisa: cuestionarios de evaluación de calidad de vida para angioedema, con instrucciones para su cumplimentación y para disponer, en el momento de la consulta, de ellos ya cumplimentados.
- Valoración de pruebas complementarias, si estas han sido solicitadas en la visita anterior.
Esta fase puede estar dirigida a una visita de revisión ya programada o a una visita solicitada por el propio paciente para resolver dudas o abordar una reagudización de la enfermedad o preparar futuros momentos que supongan un aumento de riesgo, como intervenciones o viajes.
Consulta telemática
Se realiza mediante llamada telefónica o plataforma para videoconsultas. Se aconseja realizar consultas síncronas aunque la disposición de consultas asíncronas puede ayudar a mejorar la accesibilidad del sistema y su usabilidad para el paciente. Durante el desarrollo de la consulta se abordarán los siguientes aspectos:
Introducción
Presentación y recordatorio del motivo de la consulta de seguimiento.
Evaluación del estado actual
- Preguntar por la frecuencia de brotes, áreas afectadas y gravedad de las crisis desde la última consulta.
- Investigar si ha habido algún desencadenante identificable o pródromos en las crisis.
- Preguntar por la duración y respuesta al tratamiento de rescate de los episodios. Preguntar cuántos episodios precisaron tratamiento en algún centro médico y cuántos se resuelven en domicilio.
- Los episodios ¿han tenido repercusión en actividades diarias o laborales?
- Indagar sobre el uso correcto del medicamento de rescate: ¿qué intervalo temporal existió entre el inicio de los síntomas y la administración del medicamento de rescate?
Valoración de pruebas complementarias en caso de haberse solicitado previamente
Comentar los resultados de analíticas y pruebas de imagen, si estas se habían solicitado en anterior consulta.
Revisión de medicación de mantenimiento a largo plazo
- Confirmar la adhesión al tratamiento prescrito. ¿Ha olvidado alguna dosis del tratamiento de control a largo plazo?
- Preguntar por posibles efectos secundarios del mencionado medicamento, o por nuevas afecciones aunque a priori no tengan una relación causal aparente con el medicamento pautado. (Ante la supuesta aparición de efecto adverso por el medicamento empleado, comunicar a farmacovigilancia).
- Discutir cualquier cambio en la dosis o la necesidad de ajustes en la medicación.
Educación y asesoramiento
- Ofrecer consejos sobre medidas de autocuidado, identificación de desencadenantes y estrategias para evitarlos.
- Aclarar cualquier duda o preocupación del paciente sobre su condición y tratamiento.
Plan de manejo consensuado
- Establecer un plan de acción para manejar futuros ataques, incluida la instrucción en el uso del medicamento de rescate.
- Recordar las señales de alarma que requieren atención médica inmediata.
- Confirmar la disponibilidad de medicamentos y recursos en caso de nuevo episodio. Actualizar receta electrónica.
Seguimiento y programación de citas
- Programar la próxima consulta de seguimiento o cualquier prueba complementaria necesaria.
- Confirmar la disponibilidad de apoyo continuo de atención médica entre consultas, según disponibilidad de cada área (teléfono de contacto, consulta WhatsApp, consulta médico de primaria, etc)
Despedida
Fijar fecha de próxima cita y agendar.
Agradecer al paciente por su tiempo y colaboración.
Documentación adecuada de la consulta en la historia clínica electrónica del paciente.
Consultas asíncronas: Aunque se aconseja realizar consultas síncronas, la disposición de consultas asíncronas puede ayudar a mejorar la accesibilidad del sistema y su usabilidad para el paciente. En caso de optar por esta modalidad debe disponerse siempre de un correo electrónico seguro con dirección de correo electrónico corporativa. A través de esta vía pueden enviarse al paciente:
- Cuestionarios de calidad de vida para angioedema.
- Informes clínicos actualizados.
- Planes de tratamiento nuevos, copia de receta electrónica o receta de farmacia hospitalaria.
- Aplicaciones recomendadas.
- Copias de pruebas de imagen o de laboratorio si lo solicita el paciente.
Aplicaciones y páginas web
de apoyo a la consulta telemática en angioedema hereditario.
Recursos adicionales para pacientes
- Guía del paciente angioedema hereditario:
- Asociación española de angioedema familiar
- https://angioedema-aedaf.haei.org
HISTORIA DE LOS INHALADORES
La administración o aplicación de los tratamientos inhalados se conoce desde hace 4000 años en China, India y Egipto. En aquella época se administraban plantas ricas en escopolamina y en atropina (como Datura stramonium o Atropa belladona) en forma de vahos, fumigaciones, pipas de agua e incluso “cigarrillos terapéuticos” por su efecto relajante en el músculo bronquial.
La terapia inhalada comienza en los balnearios en el s.XIX cuando empiezan a utilizar las nebulizaciones para tratar la tuberculosis. En 1856, el médico Sales-Girons desarrolló el primer inhalador portátil lo que permitió la administración en domicilio. Aunque estos aparatos tuvieron detractores que los consideraban ineficaces, se siguieron desarrollando nuevos modelos. Si bien, en la farmacología el interés de la vía respiratoria fue en aumento sobre todo cuando se aisló la molécula de adrenalina en 1901 por Thomas Aldrich y Jokichi Takamine y cuando Bullying desarrolló un nebulizador con motor eléctrico. Los siguientes avances se dieron en conseguir broncodilatadores con menos efectos adversos y aparatos más pequeños que generaran partículas inferiores a 5 micras.
De esta forma, gracias a los avances en farmacología se consiguió identificar los receptores α y β adrenérgicos en 1947 y posteriormente, los β1 y β2 lo que dio lugar al descubrimiento en 1969 de un broncodilatador específico con mínimos efectos cardiovasculares y musculares, el salbutamol.
En 1948 se comercializó una primera versión de los futuros dispositivos de inhalación Aerohaler®. Era un vial de vidrio donde se colocaba el principio activo en forma de polvo seco la cantidad que en cada situación se consideraba adecuada y el paciente aspiraba a través de una pieza desmontable, por la boca o por la nariz. Este dispositivo fracasó ya que las dosis administradas eran variables, cada persona utilizaba la dosis que le parecía bien, además los asmáticos que lo utilizaban no eran capaces de generar el flujo suficiente para mover el fármaco y quedaba casi todo en el vial. Cuando se inhalaba por la nariz, la función de filtro de las fosas nasales hacía que no llegara el fármaco hasta el árbol bronquial, por lo que desde entonces se desechó la aplicación nasal.
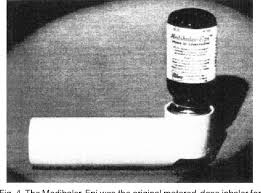
El primer inhalador de cartucho presurizado surgió en el año 1956, a raíz de la insistencia de la hija asmática del doctor George Maison que le solicitaba un inhalador cómodo y portátil. Éste tenía un mecanismo valvular para dispensación de fluidos por medio de un propelente. Con el tiempo sería empleado en medicina pero también en cosmética (desodorantes, espuma de afeitar, etc) le denominaron Medihaler. Su éxito fue inmediato. Era un aparato ligero, portátil y que siempre administraba dosis fijas que venían medidas de fábrica. Su inicio de acción era rápido y cómodo de usar en cualquier lugar. Su principal desventaja era la coordinación de la inspiración con la activación del aparato.
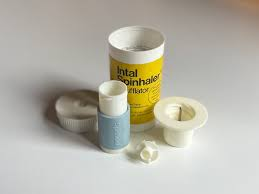
El origen de los inhaladores de polvo seco va unido al descubrimiento, por el médico Roger Altounyan, del cromoglicato disódico como protector del broncoespasmo por su acción relajante sobre el músculo liso. Debido a ello, en 1967 se lanzó al mercado el primer inhalador de polvo seco, Spinhaler® diseñado específicamente para administrar el cromoglicato disódico. Este dispositivo aportó dos grandes avances:a) administración de dosis fijas, por medio de una cápsula que se introducía en el dispositivo y se perforaba para liberar el polvo al inhalar; y b) no se planteaba como una medicación de rescate sino como una “profilaxis”. Spinhaler® ha dado lugar a toda la familia de inhaladores de polvo seco. Y además aportaba la ventaja frente al inhalador de cartucho presurizado de no tener que coordinar la inhalación con la función del aparato. Sus desventajas es que precisan mayor flujo inspiratorio y su uso puede ser complejo en personas mayores o con deformidad en las manos.
En los años 70 llegaron las cámaras espaciadoras/inhalatorias, permitiendo llevar los beneficios del cartucho presurizado a pacientes con dificultad para coordinar la maniobra.
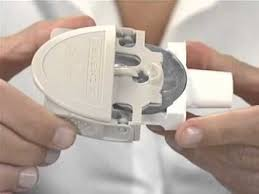
En los años 80 aparecieron los inhaladores de polvo seco multidosis, Diskhaler®. Esto reducía la complejidad y dificultad de la maniobra ya que las cápsulas con el polvo seco vienen integradas en el dispositivo y sólo hace falta cargarlas e inhalar. Aunque siguen precisando de alto flujo inspiratorio por parte del paciente y no se pueden acoplar a una cámara espaciadora al igual que los dispositivos de polvo seco unidosis.
A partir de estas familias de inhaladores, (cartuchos presurizados, inhaladores de polvo seco unidosis y multidosis) han ido surgiendo diferentes sistemas modernos que reutilizan la idea original y añaden mejoras como contadores de dosis, sistemas de feedback para que el paciente realice correctamente la técnica inhalatoria, etc.
Desde 1997 se conocen los inhaladores de vapor suave (Respimat®), en el que el fármaco en disolución es propulsado por un efecto de muelle, sin propelentes. Esto permite una maniobra inhalatoria sencilla, con una capacidad inspiratoria baja o muy baja, que unido a su producción de partículas muy pequeñas alcanza un gran depósito pulmonar. De todas maneras este sistema no llegó a España hasta 2010.
Otras variantes del cartucho presurizado clásico que han aparecido después han sido los sistemas Alvesco® y Modulite® donde el fármaco está disuelto, en vez de en suspensión, produciendo partículas muy finas y permitiendo una penetración pulmonar mayor. A su vez los sistemas accionados por la inspiración, Autohaler®, Easy Breath ® perciben el momento en que el paciente realiza la inspiración y se activan para propulsar el fármaco. Aunque este sistema no se ha comercializado en España.
BIBLIOGRAFÍA
- Las 4 reglas de la terapia inhalada.
- https://www.agefec.org/web/wp-content/uploads/2013/03/INFORMACI%C3%93N-ESCRITA-TALLER.pdf
- GEMA inhaladores. Terapia inhalada: fundamentos, dispositivos y aplicaciones prácticas. 2018
Volcán de La Palma y asma
Con motivo del I aniversario de la erupción del volcán Cumbre Vieja de La Palma, se ha hecho público un estudio en el que se valora cómo la erupción ha repercutido en los síntomas cutáneos, rinoconjuntivales y bronquiales de los habitantes de la isla de La Palma, avalado y participado por SEAIC. En él se ha observado que el 30% de la población adulta y el 15% de la población pediátrica alérgica presentan empeoramiento en síntomas bronquiales al cabo de los 6 meses.
Historia de la SEAIC
La creación de la Sociedad Española de Alergia y la SEAIC
El 16 de noviembre de 1948, por acuerdo unánime de los Doctores Jiménez Díaz, Lahoz Marqués y Farrerons Co, se constituye la «Sociedad Española de Alergia» (SEA), siendo por tanto una de las sociedades médicas más antiguas de las que existen en España.
En 1974, bajo la presencia del Doctor Ortíz Masiloréns, la Sociedad Española de Alergia modifica su denominación por la de «Sociedad Española de Alergia e Inmunología Clínica». En 1975 se cera la Secretaría Técnica de la SEAIC, bajo el patrocinio de Laboratorios Leti, con sede en Barcelona. A partir de 1982 se adopta la denominación actual: «Sociedad Española de ALergología e Inmunología Clínica» (SEAIC).
La incorporación de los términos «Alergología» e «Inmunología Clínica» a la denominación actual de la SEAIC no fue una decisión baladí. Cambiar la denominación de Alergia por Alergología supuso darle el carácter científico a la especialidad que el vocablo logos («estudio, conocimiento») implica. De tal forma que Alergología incluye no solamente el aspecto meramente asistencial por el que se interpreta «Alergia», sino también todos los aspectos científicos, tanto de formación como de investigación básica y clínica. Y dado que nuestra especialidad, la Alergología, está íntimamente imbricada con el sistema inmunitario y muchas de las enfermedades alérgicas que aborda están claramente asociadas con otros desórdenes de dicho sistema, cobraba sentido incorporar la Inmunología Clínica a nuestra denominación. De esta forma, la SEAIC pasó a ser la «casa» de todo un conjunto de profesionales sanitarios, tanto médicos alergólogos, como especialistas de otras áreas relacionadas, enfermeros, investigadores clínicos y básicos con un interés por el estudio de las enfermedades alérgicas y su curación o, cuanto menos, de la mejoría de la calidad de vida de las personas que las padecen.
Congresos, simposios y talleres
En 1949, un año después de su fundación, la Sociedad celebró el primer congreso Nacional de Alergia en el Hospital Provincial de Madrid (actual Centro de Arte Reina Sofía). A partir de entonces se han celebrado congresos nacionales cada tres o cuatro años. A partir de 1978 la periodicidad pasa a ser bienal.
Actualmente de forma anual se celebran Congresos y Simposios (de forma consecutiva) para que todos los alergólogos puedan actualizarse en esta especialidad.
Organización de la Sociedad
Desde los comienzos de su actividad científica, en el seno de la SEAIC se han constituido diversos grupos de trabajo con el objetivo inicial de establecer unos criterios científicos sobre los aspectos de la especialidad que así lo requerían.
Las primeras comisiones fueron: Alergia laboral y Terminología (1959); Alergia Infantil (1970); Docencia, Estandarización de alérgenos, Ética, Mapa polínico, Medicamentos y Aditivos, Ponencias y Bibliografía (1978). En la actualidad existen diferentes comités, especializados en diferentes enfermedades alérgicas.
Primera publicación de la SEAIC: Journal of Investigational Allergology and Clinical Immunology
La primera publicación periódica oficial de la Sociedad Española de Alergia fue la revista “Allergologia et Immunopathologia”. Desde el año 1986 hasta finales de 2005 el órgano de expresión de la SEAIC fue la «Revista Española de Alergología e Inmunología Clínica».
A partir de enero de 2006 la revista oficial de la SEAIC recibe el nombre de Journal of Investigational Allergology and Clinical Immunology, indexada en Medline/Medlars, Current Contents y Excerpta Medica.
Hito de la SEAIC: Tratado de Alergología e Inmunología Clínica
La SEAIC ha promovido también la publicación de tratados médicos. Entre 1986 y 1995 se publicaron los siete tomos del «Tratado de Alergología e Inmunología Clínica», un exhaustivo trabajo en el que participaron numerosos especialistas de reconocido prestigio.
En 2007 se publicó un nuevo tratado de dos tomos, editado por los Profesores Peláez Hernández y Dávila González, con importantes actualizaciones sobre los conocimientos hasta el momento disponibles.
Última edición: 29/04/2011
—————————————–
Recomendaciones para un Verano seguro
Por fin llega el verano para disfrutar de unos días de ocio y descanso aprovechando el buen tiempo. Siempre pensamos en las vacaciones como el momento de viajar tanto a lugares nacionales como internacionales, de comer en restaurantes o bares fuera de nuestro domicilio y por supuesto de celebraciones y meriendas en reuniones familiares y fiestas.
Estas situaciones son de riesgo para las personas con alergia alimentaria, ya que puede ser más complicado la evitación de los alimentos a los que se es alérgico y porque, en ocasiones como las celebraciones, se suelen relajar las medidas de vigilancia. Así que nos gustaría daros una serie de consejos para poder disfrutar de los meses del verano sin sobresaltos ni sustos.
Desde los Comités de Alergia a Alimentos y de Alergia Infantil de la SEAIC queremos haceros llegar, tal y como hemos hecho en los últimos años, una serie de tips, recomendaciones y consejos:
1 – Usa la medicación de mantenimiento para el asma u otras enfermedades crónicas a diario sin olvidos.
Es importante no olvidaros de mantener el tratamiento que utilizáis a diario para enfermedades como son el asma bronquial, la dermatitis atópica, la esofagitis eosinofílica y/o la rinoconjuntivitis. Recordad que, si no mantenemos un buen control de estas enfermedades, sobre todo del asma bronquial, el riesgo de presentar una reacción alérgica alimentaria grave es mucho mayor, así que lleva siempre tu inhalador y/o medicación contigo y úsala a diario.
2 – No olvides tus informes y los protocolos de actuación recomendados.
Cuando vayas a viajar fuera de casa o en el caso de los niños, a campamentos de verano, lleva siempre contigo los informes médicos que indiquen qué tipo de alergia alimentaria tienes, qué alimentos debes de evitar y qué tratamiento se debe administrar si presentas una reacción alérgica. En los campamentos, los monitores deben tener formación para saber reconocer los síntomas de alergia y el tratamiento a administrar. Deben estar bien informados de a qué alimento tiene alergia cada niño, qué alimentos tolera, qué síntomas ha presentado en reacciones previas y saber reconocer de forma precoz una reacción potencialmente grave.
Si por algún motivo no dispones de un plan de tratamiento, existe un Protocolo de actuación ante reacciones alérgicas realizado por la Asociación Española de Personas con Alergia a Alimentos y Látex (AEPNAA), que está avalado por la Sociedad Española de Alergología e Inmunología Clínica (SEAIC) y que se utiliza habitualmente como guía para el tratamiento de reacciones alimentarias en el ámbito escolar, el cual te dejamos a continuación: https://www.aepnaa.org/recursos/aepnaa/pdf/protocolo.pdf
Por supuesto, tampoco te olvides de llevar contigo tu tarjeta sanitaria, al igual que llevas contigo el DNI o el pasaporte y deberás solicitar la tarjeta sanitaria europea (TSE) cuando se vaya a viajar a países del territorio del Espacio Económico Europeo, Reino Unido o Suiza.
3 – Ten a mano tu medicación y teléfonos de contacto/emergencias siempre.
Es importante tener los contactos de los teléfonos de emergencias del lugar donde se viaja y llevar un botiquín preparado en el que incluyas toda la medicación que podrías necesitar en caso de presentar una reacción alérgica. Ten a mano siempre toda la medicación indicada en el informe médico de tu alergólogo (antihistamínicos, inhaladores bronquiales de acción rápida, corticoides orales …) y por supuesto ADRENALINA AUTOINYECTABLE.
No olvides que la adrenalina es el tratamiento específico y de primera línea en la anafilaxia, por lo que se debe conocer las situaciones en las que debe ser administrada y cómo hacerlo, además del lugar de administración, se recomienda que los pacientes y sus cuidadores practiquen regularmente cómo administrar la adrenalina y el resto de medicación para estar preparados en caso de una emergencia.
En el caso de los niños con alergia alimentaria es importante que haya dos personas responsables familiarizadas, esto se debe a que una sola persona puede estar ausente o incluso puede necesitar asistencia adicional durante una reacción alérgica. La presencia de dos cuidadores capacitados y conscientes de la situación aumenta las posibilidades de una respuesta rápida y adecuada ante una emergencia. La medicación necesaria, especialmente la adrenalina autoinyectable, debe estar accesible de forma rápida y el niño estar siempre acompañado y vigilado en caso de reacción.
Si se viaja en avión, tren o barco, puede solicitar a su alergólogo el Documento que acredita la necesidad de portar adreanlina autoinyectable en medios de transporte (https://www.seaic.org/documentos/adrenalina-en-medios-de-transporte) confeccionado por el Comité de Alergia a Himenópteros de la SEAIC en sus versiones en inglés, francés y español.
Comprueba que tu medicación no está caducada y revisa de vez en cuando el modo de empleo del autoinyector de adrenalina (puedes leerlo en el envase, pero recuerda no emplearlo si no es necesario, solo tienen un uso).
4 – Ten cuidado, especialmente cuando comas fuera de casa.
Sé muy cuidadoso y extrema las precauciones especialmente cuando comas fuera de casa, habitualmente las reacciones más graves ocurren fuera del hogar, principalmente en restaurantes, fiestas o reuniones.
Cuando comas en un restaurante, lee detenidamente la carta y ante la duda, pregunta directamente a los empleados sobre los ingredientes y/o si el plato que se va a consumir contiene aquello a lo que se es alérgico, antes de elegir la comida. Incluso se ha de comunicar que es preciso evitar la contaminación cruzada, ya que los alimentos pueden contaminarse con otros como en la utilización de planchas, batidoras, hornos, freidoras o incluso las superficies de cocinado de los alimentos… Además, nunca debes compartir comida ni los cubiertos con otras personas para evitar contaminación cruzada con otros platos. Estas recomendaciones son esenciales si tienes una alergia alimentaria muy sensible, con síntomas tras el contacto cutáneo con los alimentos a los que se es alérgico/a, o que incluso las trazas de éstos o la inhalación de los vapores de su cocinado, como es el caso de los algunos alérgicos a pescados, ya que el mínimo contacto puede tener consecuencias muy graves. En caso de viajes al extranjero es importante conocer el nombre de los alimentos a los que se tiene alergia en el idioma del país y en inglés, revisar siempre el etiquetado de los alimentos.
En general, las reacciones alérgicas a alimentos son causadas por nueve grupos de alimentos: cuatro de origen animal y cinco de origen vegetal. En países desarrollados, son ocho los alérgenos principales que deben ser declarados obligatoriamente en las etiquetas de los alimentos. Además, la normativa europea es más estricta, exigiendo la declaración de 14 alérgenos: cereales con gluten, crustáceos, moluscos, huevos, pescado, frutos de cáscara, altramuces, apio, mostaza, sésamo y sulfitos.
Finalmente, sólo queda desearos desde los Comités de Alergia a Alimentos y Alergia Infantil de la SEAIC un feliz y seguro verano libre de reacciones alérgicas.
Curso TRIPLE Asma
Os presentamos el curso TRIPLE ASMA, patrocinado por Chiesi y Avalado por la SEAIC, un programa online avanzado diseñado específicamente para especialistas en alergología,
neumología, medicina familiar y comunitaria. Este curso se centra en la actualización de conocimientos y el desarrollo de habilidades en el manejo del asma incluyendo la utilización de la triple terapia
Link al curso: https://www.tripleasma.com/#/public/inicio
Campamentos de Verano para niños con Asma y Alergia en tiempos de Pandemia COVID-19
Desde hace unos 20 años, diferentes Sociedades Regionales de Alergología implantadas en el territorio nacional, han venido organizando de forma ininterrumpida en los meses de verano campamentos para niños con asma y alergia en colaboración con la Sociedad Española de Alergología e Inmunología Clínica.
La situación actual de pandemia por COVID 19, declarada por la OMS el día 11 de marzo de 2020 (1) supuso un cambio radical en la atención sanitaria a nivel mundial. Desde el inicio se han alcanzado más de 170 millones de casos notificados en todo el mundo y casi 4 millones en España. En esta situación, el pasado verano y por razones obvias, la totalidad de campamentos de verano para niños alérgicos y/o asmáticos fueron suspendidos.
Si bien los niños son capaces de contraer el virus que causa COVID-19, no se enferman con tanta frecuencia como los adultos. La mayoría presentan síntomas leves o no presentan síntomas. No obstante, algunos con afecciones subyacentes como obesidad, diabetes y asma, pueden tener un mayor riesgo de padecer formas graves de la enfermedad. Los niños que tienen enfermedades cardíacas congénitas, afecciones genéticas o afecciones que afectan el sistema nervioso o el metabolismo también pueden tener un mayor riesgo de padecer enfermedades graves con COVID-19.
Recientemente Castro-Rodríguez y Forno (2), tras realizar una revisión sistemática sobre Asma y COVID-19 en niños, sólo encontraron un estudio que relacionaba el asma como factor de riesgo potencial para la gravedad del COVID-19, pero no para su mortalidad. La mayoría de los trabajos se basan en la descripción de número de casos de COVID-19 por grupos de edad, por lo que aún no queda claro si el asma infantil u otras enfermedades respiratorias pediátricas están asociadas con el riesgo o la gravedad de COVID-19.
En España se han administrado hasta la fecha más de 30 millones de dosis de vacuna frente al coronavirus SARS-CoV-2, por lo que se augura alcanzar la ansiada inmunidad de grupo en los próximos meses. En esta situación, se plantea ya la posibilidad de retomar en este o próximos veranos aquellas actividades de educación sanitaria dirigidas a niños alérgicos y asmáticos que los alergólogos veníamos realizando, en forma de campamentos u otras actividades que, respetando escrupulosamente las recomendaciones sanitarias, nos permitan alcanzar el control clínico actual y evitar las consecuencias a futuro de la enfermedad.
Los Centros para el Control y la Prevención de Enfermedades (CDC) han redactado y actualizado la Guía para la apertura de campamentos juveniles y de verano durante la pandemia del COVID-19 (3).
Resumen de los cambios recientes:
- Se añadieron:
- una sección sobre promover la vacunación.
- una sección sobre planificar y preparar el campamento.
- información sobre optar por actividades más seguras.
- un enlace a información para personal y campistas con mayor riesgo de enfermarse gravemente a causa del COVID-19.
- una guía para los campamentos en los que todos están completamente vacunados.
- información sobre el uso comunitario de mascarillas de tela para controlar la propagación del SARS-CoV-2.
- Se actualizaron:
- las guías para los campamentos en los que no todos están completamente vacunados.
- la guía sobre uso de mascarillas al aire libre.
- la información sobre excursiones fuera del campamento.
Puntos clave de la guía:
En esta guía se describen las estrategias que los programas de campamentos deben utilizar para mantener el funcionamiento y los entornos saludables, reducir el riesgo de propagación del COVID-19 en sus programas, prepararse para cuando alguien se enferme a causa del COVID-19 y brindar apoyo para sobrellevar la situación y desarrollar resiliencia.
El uso sistemático y estratificado de varias estrategias de prevención puede servir para que los campamentos abran de forma segura para la realización de actividades presenciales, proteger a los niños, las familias y al personal y desacelerar la propagación del virus que causa el COVID-19.
Fernando Florido López. Servicio de Alergología. Hospital Universitario Clínico San Cecilio. Granada. Comité de Alergia Infantil SEAIC
Biobligrafía:
- Organization, W.H. WHO Director-General’s opening remarks at the media briefing onCOVID-19: 11 March 2020. 2020 05/01/2020]; Available from:https://www.who.int/dg/speeches/detail/who-director-general-s-opening-remarks-at-themedia-briefing-on-covid-19—11-march-2020
- Castro-Rodriguez JA, Forno E. Asthma and COVID-19 in children: A systematic review and call for data. Pediatr Pulmonol 2020. PMCID 7323291.
- https://espanol.cdc.gov/coronavirus/2019-ncov/community/schools-childcare/summer-camps.html
Cursos Procuida: formación online en asma para enfermería
Cerrado el plazo de inscripción del curso de asma grave básico y avanzado.
Los cursos Procuida, coordinados por el Comité de Enfermería y el Grupo de Procedimientos en Asma de SEAIC, están dirigidos a enfermeros/as que quieran especializarse en el manejo avanzado del asma.
Este programa está diseñado para capacitar a enfermeros y enfermeras en el manejo avanzado del asma dentro de equipos multidisciplinares. Se abordarán las pruebas diagnósticas más actualizadas, incluyendo la espirometría y la oscilometría de impulsos, esenciales para la Medicina de Precisión. Además, se enfatizará la identificación del fenotipo inflamatorio mediante la medición de FeNO y el estudio del esputo inducido. Con un enfoque práctico y basado en la evidencia, el curso busca optimizar el tratamiento personalizado del asma, reduciendo hospitalizaciones y mejorando el control de la enfermedad.
Avalado por SEAIC. Patrocinado por Sanofi y Regeneron.
- Formación online acreditada (3,7 créditos) para enfermería sobre diagnóstico y manejo del asma.
- Procuida I: 1 sep – 30 dic 2025.
- Procuida II: 16 feb – 29 jun 2026.
- Toda la info
 PROCUIDA díptico programa AAFF (700 descargas )
PROCUIDA díptico programa AAFF (700 descargas )
Protocolo Inicio Berinert Subcutáneo
El Grupo Español de Estudio del Angioedema mediado por Bradicinina (GEAB) de la SEAIC ha publicado su Protocolo de inicio de tratamiento con Berinert® subcutaneo como profilaxis a largo plazo en pacientes con Angioedema Hereditario por Déficit de C1-inhibidor (AEH-C1-INH), disponible para descarga en nuestra página web.
Nota de Prensa Alergia y Verano 2016
La época estival es tiempo de ocio, viajes, días de playa y comidas fuera de casa. Por este motivo, la Sociedad Española de Alergología e Inmunología Clínica (SEAIC) recomienda mantener la alerta para evitar problemas para los pacientes alérgicos.
Los expertos recuerdan que quienes padecen algún tipo de alergia deberán viajar con la medicación recomendada por sus alergólogos.
Os dejamos nuestra Nota de Prensa con el resto de recomendaciones.
Nota de prensa SAM 2014
Apreciados socios:
Os adjuntamos la nota de prensa de la EAACI con motivo del congreso SAM 2014.
Un cordial saludo,
Dr. Pedro Ojeda
Secretario de la Junta Directiva de la SEAIC.
Rueda de Prensa Primavera 2017
El día 21 de Marzo coincidiendo con la entrada de la Primavera tendrá lugar la habitual Rueda de Prensa con las Previsiones de Índices de Polen de la Primavera. Os dejamos toda la información en el enlace adjunto.
![]() Rueda de Prensa Previsiones de Indice de Pólenes 2017 (2218 descargas )
Rueda de Prensa Previsiones de Indice de Pólenes 2017 (2218 descargas )
Spot «Que el Asma no te pare»
Con motivo del Día Mundial del Asma, el martes 5 de mayo, el Instituto Mundipharma, SEPAR y SEAIC presentan su spot ‘Que el Asma no te pare’, con el que se pretende llamar la atención de la opinión pública mediante un mensaje directo: Si controlas y manejas bien tu Asma, nada te parará.
![]() Nota de prensa spot Asma (8646 descargas )
Nota de prensa spot Asma (8646 descargas )
Unidades de Asma Grave acreditadas
Puede consultar el listado de centros con Unidades de Asma Grave acreditadas:
Unidades de Asma Grave Acreditadas noviembre 2025
| Centro | Ciudad | Acreditación | Fecha acreditación | Fecha reacreditación |
|---|---|---|---|---|
| HOSPITAL GERMANS TRIAS I PUJOL | Badalona (Barcelona) | Excelencia | 24/10/2015 | 25/04/2022 |
| HOSPITAL UNIVERSITARIO LA PAZ | Madrid | Excelencia | 24/10/2015 | 25/04/2022 |
| HOSPITAL UNIVERSITARIO 12 DE OCTUBRE | Madrid | Excelencia | 24/10/2015 | 25/04/2022 |
| HOSPITAL UNIVERSITARIO DR. PESET | Valencia | Excelencia | 24/10/2015 | 25/04/2022 |
| HOSPITAL UNIVERSITARIO INFANTA ELENA | Valdemoro (Madrid) | Excelencia | 24/10/2015 | 25/04/2022 |
| HOSPITAL CLÍNICO UNIVERSITARIO VIRGEN DE LA ARRIXACA | Murcia | UAG | 24/10/2015 | 25/04/2022 |
| HOSPITAL CENTRAL DE LA CRUZ ROJA SAN JOSÉ Y SANTA ADELA | Madrid | UAG | 24/10/2015 | 25/04/2022 |
| HOSPITAL DE LA SANTA CREU I SANT PAU | Barcelona | Excelencia | 28/10/2017 | 10/10/2023 |
| HOSPITAL UNIVERSITARIO DE GUADALAJARA | Guadalajara | Excelencia | 30/04/2018 | 24/04/2024 |
| HOSPITAL UNIVERSITARIO VIRGEN MACARENA | Sevilla | Excelencia | 30/04/2018 | 24/04/2024 |
| HOSPITAL GENERAL UNIVERSITARIO REINA SOFÍA | Murcia | Excelencia | 30/04/2018 | 24/04/2024 |
| HOSPITAL UNIVERSITARI SANTA MARÍA | Lleida | UAG | 30/04/2018 | 24/04/2024 |
| CLÍNICA DERMATOLOGÍA Y ALERGIA | Badajoz | UAG | 30/04/2018 | 24/04/2024 |
| HOSPITAL UNIVERSITARIO FUNDACIÓN JIMÉNEZ DÍAZ | Madrid | Excelencia | 11/10/2018 | 03/10/2024 |
| HOSPITAL CLINIC DE BARCELONA | Barcelona | Excelencia | 11/10/2018 | 03/10/2024 |
| HOSPITAL UNIVERSITARIO RÍO HORTEGA | Valladolid | Excelencia | 11/10/2018 | 03/10/2024 |
| HOSPITAL UNIVERSITARIO DE SALAMANCA | Salamanca | Excelencia | 11/10/2018 | 03/10/2024 |
| HOSPITAL UNIVERSITARI I POLITÈCNIC LA FE | Valencia | Excelencia | 10/10/2019 | 10/06/2025 |
| HOSPITAL UNIVERSITARIO DE FUENLABRADA | Madrid | Excelencia | 10/10/2019 | 30/04/2025 |
| HOSPITAL GENERAL UNIVERSITARIO GREGORIO MARAÑÓN | Madrid | Excelencia | 10/10/2019 | 30/04/2025 |
| HOSPITAL UNIVERSITARIO NUESTRA SEÑORA DE CANDELARIA | Santa Cruz de Tenerife | Excelencia | 10/10/2019 | 17/10/2022 |
| HOSPITAL UNIVERSITARIO DE CANARIAS | La Laguna (Tenerife) | Excelencia | 10/10/2019 | 30/04/2025 |
| COMPLEXO HOSPITALARIO UNIVERSITARIO A CORUÑA | A Coruña | Excelencia | 10/10/2019 | 20/05/2025 |
| SANT JOAN DE DÉU MANRESA | Manresa | UAG | 10/10/2019 | — |
| HOSPITAL UNIVERSITARIO DE BASURTO | Bilbao | Excelencia | 06/05/2020 | — |
| HOSPITAL GENERAL UNIVERSITARIO DE CIUDAD REAL | Ciudad Real | UAG | 06/05/2020 | — |
| HOSPITAL DE TERRASSA – CONSORCI SANITARI TERRASSA | Terrassa | UAG | 06/05/2020 | — |
| HOSPITAL DE MÉRIDA | Mérida | Excelencia | 06/05/2020 | — |
| HOSPITAL MEIXOEIRO – EOXI VIGO | Vigo (Pontevedra) | UAG | 06/05/2020 | — |
| HOSPITAL UNIVERSITARIO FUNDACIÓN ALCORCÓN | Alcorcón | UAG | 06/11/2020 | — |
| COMPLEJO HOSPITALARIO DE TOLEDO | Toledo | UAG | 06/11/2020 | — |
| HOSPITAL PUERTA DE HIERRO (Majadahonda) | Majadahonda (Madrid) | Excelencia | 06/05/2021 | — |
| HOSPITAL INFANTIL UNIVERSITARIO NIÑO JESÚS | Madrid | Excelencia | 06/05/2021 | — |
| HOSPITAL UNIVERSITARIO INFANTA LEONOR | Madrid | UAG | 06/05/2021 | — |
| HOSPITAL UNIVERSITARIO DE LA RIBERA | Valencia | UAG | 06/05/2021 | — |
| HOSPITAL CLÍNICO UNIVERSITARIO SAN CECILIO | Granada | UAG | 12/05/2021 | — |
| HOSPITAL REGIONAL UNIVERSITARIO DE MÁLAGA | Málaga | Excelencia | 14/10/2021 | — |
| HOSPITAL UNIVERSITARI BELLVITGE | L'Hospitalet de Llobregat | Excelencia | 25/04/2022 | — |
| HOSPITAL JUAN RAMÓN JIMÉNEZ | Huelva | UAG | 25/04/2022 | — |
| HOSPITAL SANTA MARÍA DEL ROSELL – COMPLEJO HOSPITALARIO CARTAGENA | Cartagena | UAG | 17/10/2022 | — |
| HOSPITAL UNIVERSITARIO RAMÓN Y CAJAL | Madrid | Excelencia | 17/10/2022 | — |
| HOSPITAL MUNICIPAL DE BADALONA | Badalona (Barcelona) | Excelencia | 03/05/2023 | — |
| HOSPITAL DE LA VEGA LORENZO GUIRAO | Murcia | UAG | 03/05/2023 | — |
| HOSPITAL UNIVERSITARIO INFANTA SOFÍA | San Sebastián de los Reyes (Madrid) | UAG | 30/04/2024 | — |
| HOSPITAL INSULAR MATERNO INFANTIL DE GRAN CANARIA | Canarias | UAG | 30/04/2025 | — |
| HOSPITAL GENERAL UNIVERSITARIO NUESTRA SEÑORA DEL PRADO (Talavera) | Talavera | Excelencia | 30/04/2025 | — |
| CLÍNICA UNIVERSIDAD DE NAVARRA | Pamplona | Excelencia | 30/04/2025 | — |
Centros acreditados Unidades Asma Grave marzo 2024
![]() Centros acreditados unidades de asma grave marzo 2024(3049 descargas)
Centros acreditados unidades de asma grave marzo 2024(3049 descargas)
| Centro | Ciudad | Acreditación alcanzada | Fecha de acreditación |
|---|---|---|---|
| COMPLEJO HOSPITALARIO DE NAVARRA | Pamplona | Excelencia | 24/10/2015 |
| HOSPITAL GERMANS TRIAS I PUJOL | Badalona (Barcelona) | Excelencia | 25/04/2022 |
| HOSPITAL UNIVERSITARIO LA PAZ | Madrid | Excelencia | 25/04/2022 |
| HOSPITAL UNIVERSITARIO 12 DE OCTUBRE | Madrid | Excelencia | 25/04/2022 |
| HOSPITAL UNIVERSITARIO DR. PESET | Valencia | Excelencia | 25/04/2022 |
| HOSPITAL UNIVERSITARIO INFANTA ELENA | Valdemoro (Madrid) | Excelencia | 25/04/2022 |
| HOSPITAL CLÍNICO UNIVERSITARIO VIRGEN DE LA ARRIXACA | El Palmar (Murcia) | UAG | 25/04/2022 |
| HOSPITAL CENTRAL DE LA CRUZ ROJA SAN JOSÉ Y SANTA ADELA | Madrid | UAG | 25/04/2022 |
| HOSPITAL DE LA SANTA CREU I SANT PAU | Barcelona | Excelencia | 10/10/2023 |
| HOSPITAL DE MÉRIDA | Mérida | Excelencia | 06/05/2020 |
| HOSPITAL UNIVERSITARIO DE GUADALAJARA | Guadalajara | UAG | 30/04/2018 |
| HOSPITAL UNIVERSITARI SANTA MARÍA | Lleida | UAG | 30/04/2018 |
| HOSPITAL UNIVERSITARIO VIRGEN MACARENA | Sevilla | Excelencia | 30/04/2018 |
| CLÍNICA DERMATOLOGÍA Y ALERGIA | Badajoz | UAG | 30/04/2018 |
| HOSPITAL GENERAL UNIVERSITARIO REINA SOFÍA | Murcia | Excelencia | 30/04/2018 |
| HOSPITAL UNIVERSITARIO FUNDACIÓN JIMÉNEZ DÍAZ | Madrid | Excelencia | 11/10/2018 |
| HOSPITAL CLINIC DE BARCELONA | Barcelona | Excelencia | 11/10/2018 |
| HOSPITAL UNIVERSITARIO RÍO HORTEGA | Valladolid | Excelencia | 11/10/2018 |
| HOSPITAL UNIVERSITARIO DE SALAMANCA | Salamanca | Excelencia | 11/10/2018 |
| HOSPITAL GENERAL UNIVERSITARIO DE ELDA | Elda | Excelencia | 10/10/2019 |
| HOSPITAL UNIVERSITARI I POLITÈCNIC LA FE | Valencia | Excelencia | 10/10/2019 |
| HOSPITAL SANT JOAN DE DÉU – Xarxa Assistencial i Universitària de Manresa | Manresa | Excelencia | 10/10/2019 |
| HOSPITAL UNIVERSITARIO DE FUENLABRADA | Madrid | Excelencia | 10/10/2019 |
| HOSPITAL GENERAL UNIVERSITARIO GREGORIO MARAÑÓN | Madrid | Excelencia | 10/10/2019 |
| HOSPITAL UNIVERSITARIO NUESTRA SEÑORA DE CANDELARIA | Santa Cruz de Tenerife | Excelencia | 17/10/2022 |
| HOSPITAL UNIVERSITARIO DE CANARIAS | La Laguna (Tenerife) | Excelencia | 10/10/2019 |
| COMPLEXO HOSPITALARIO UNIVERSITARIO A CORUÑA | A Coruña | UAG | 10/10/2019 |
| HOSPITAL UNIVERSITARIO DE BASURTO | Bilbao | Excelencia | 06/05/2020 |
Unidades de Asma Grave Acreditadas 25-04-2022
![]() Unidades de Asma Grave acreditadas(5685 descargas)
Unidades de Asma Grave acreditadas(5685 descargas)
| Centro | Ciudad | Acreditación alcanzada | Fecha de acreditación |
|---|---|---|---|
| COMPLEJO HOSPITALARIO DE NAVARRA | Pamplona | UAGExcelencia | 24/10/2015 |
| HOSPITAL GERMANS TRIAS I PUJOL | Badalona | UAGExcelencia | 24/10/2015 |
| HOSPITAL UNIVERSITARIO LA PAZ | Madrid | UAGExcelencia | 24/10/2015 |
| HOSPITAL UNIVERSITARIO 12 DE OCTUBRE | Madrid | UAGExcelencia | 24/10/2015 |
| HOSPITAL UNIVERSITARIO DR. PESET | Valencia | UAGExcelencia | 24/10/2015 |
| HOSPITAL UNIVERSITARIO INFANTA ELENA | Valdemoro (Madrid) | UAGExcelencia | 24/10/2015 |
| HOSPITAL CLÍNICO UNIVERSITARIO VIRGEN DE LA ARRIXACA | El Palmar – Murcia | UAG | 24/10/2015 |
| HOSPITAL CENTRAL DE LA CRUZ ROJA SAN JOSÉ Y SANTA ADELA | Madrid | UAG | 24/10/2015 |
| HOSPITAL DE LA SANTA CREU I SANT PAU | Barcelona | UAGExcelencia | 28/10/2017 |
| HOSPITAL UNIVERSITARIO DE GUADALAJARA | Guadalajara | UAG | 30/04/2018 |
| HOSPITAL UNIVERSITARI SANTA MARÍA | Lleida | UAG | 30/04/2018 |
| HOSPITAL UNIVERSITARIO VIRGEN MACARENA | Sevilla | UAGExcelencia | 30/04/2018 |
| CLÍNICA DERMATOLOGÍA Y ALERGIA | Badajoz | UAG | 30/04/2018 |
| HOSPITAL GENERAL UNIVERSITARIO REINA SOFÍA | Murcia | UAGExcelencia | 30/04/2018 |
| HOSPITAL UNIVERSITARIO FUNDACIÓN JIMÉNEZ DÍAZ | Madrid | UAGExcelencia | 11/10/2018 |
| HOSPITAL CLINIC DE BARCELONA | Barcelona | UAGExcelencia | 11/10/2018 |
| HOSPITAL UNIVERSITARIO RÍO HORTEGA | Valladolid | UAGExcelencia | 11/10/2018 |
| HOSPITAL UNIVERSITARIO DE SALAMANCA | Salamanca | UAGExcelencia | 11/10/2018 |
| HOSPITAL GENERAL UNIVERSITARIO DE ELDA | Elda (Alicante) | UAGExcelencia | 10/10/2019 |
| HOSPITAL UNIVERSITARI I POLITECNIK LA FE | Valencia | UAGExcelencia | 10/10/2019 |
| HOSPITAL SAN JOAN DE DÉU, XARXA ASISTENCIAL I UNIVERSITARIA DE MANRESA | Manresa (Barcelona) | UAGExcelencia | 10/10/2019 |
| HOSPITAL UNIVERSITARIO DE FUENLABRADA | Madrid | UAGExcelencia | 10/10/2019 |
| HOSPITAL GENERAL UNIVERSITARIO GREGORIO MARAÑÓN | Madrid | Excelencia | 10/10/2019 |
| HOSPITAL UNIVERSITARIO NUESTRA SEÑORA DE CANDELARIA | Santa Cruz de Tenerife | UAG | 10/10/2019 |
| HOSPITAL UNIVERSITARIO DE CANARIAS | La Laguna (Tenerife) | UAGExcelencia | 10/10/2019 |
| COMPLEXO HOSPITALARIO UNIVERSITARIO A CORUÑA | A Coruña | UAG | 10/10/2019 |
| HOSPITAL UNIVERSITARIO DE BASURTO | Bilbao (Bizkaia) | UAGExcelencia | 06/05/2020 |
| HOSPITAL GENERAL UNIVERSITARIO DE CIUDAD REAL | Ciudad Real | UAG | 06/05/2020 |
| HOSPITAL DE TERRASSA – CONSORCI SANITARI TARRASSA | Terrassa (Barcelona) | UAG | 06/05/2020 |
| HOSPITAL MEIXOEIRO – EOXI VIGO | Vigo (Pontevedra) | UAG | 06/05/2020 |
| HOSPITAL DE MÉRIDA | Mérida (Badajoz) | UAGExcelencia | 06/05/2020 |
| HOSPITAL UNIVERSITARIO FUNDACIÓN ALCORCÓN | Alcorcón (Madrid) | UAG | 06/11/2020 |
| COMPLEJO HOSPITALARIO DE TOLEDO | Toledo | UAG | 06/11/2020 |
| HOSPITAL UNIVERSITARIO INFANTA LEONOR | Madrid | UAG | 06/05/2021 |
| HOSPITAL UNIVERSITARIO LA RIBERA | Valencia | UAG | 06/05/2021 |
| HOSPITAL PUERTA DE HIERRO | Majadahonda (Madrid) | UAGExcelencia | 06/05/2021 |
| HOSPITAL CLÍNICO UNIVERSITARIO SAN CECILIO | Granada | UAG | 06/05/2021 |
| HOSPITAL INFANTIL UNIVERSITARIO NIÑO JESÚS | Madrid | UAGExcelencia | 06/05/2021 |
| HOSPITAL REGIONAL DE MÁLAGA | Málaga | UAGExcelencia | 13/10/2021 |
| HOSPITAL JUAN RAMÓN JIMÉNEZ | Huelva | UAG | 25/04/2022 |
| HOSPITAL UNIVERSITARI DE BELLVITGE | L'Hospitalet (Barcelona) | UAGExcelencia | 25/04/2022 |
Captador de la semana: Ciudad Real
Desde el Hospital General Universitario de Ciudad Real, los doctores Alberto Palacios, Aranzazu Martin, Alba Extremera y Carmen García, nos proporcionan los datos a pólenes.com.
A continuación os dejamos un interesante video que han realizado donde podéis observar su captador y la recogida de muestras.
Video: ¿cómo se cuentan los pólenes?
Muchas personas sufrimos enfermedades respiratorias alérgicas causadas por pólenes, y durante los meses de primavera buscamos información sobre cómo de alto está ese día el polen que nos preocupa, de cara a protegernos, tomar medicación o planificar un viaje, pero, ¿cómo se realizan esos contajes?
El comité de Aerobiología cuenta con una red de colectores repartidos por todo el país, con el objetivo de potenciar el estudio de los pólenes y hongos ambientales. Se trata de captadores volumétricos que succionan el aire ambiente, impactando las partículas sobre una superficie que posteriormente se recoge, se prepara sobre un portaobjetos, y finalmente se realiza un contaje de manera manual utilizando un microscopio óptico.
Aquí un video publicado por Canal Sur el 26 de abril de 2023 en el que Manuel Alcántara, vocal de la Sociedad Española de Alergología e Inmunología Clínica, explica y muestra el proceso.
Dra. Alicia López Guerrero, Hospital Universitario de Jaén, Jaén. Comité Aerobiología Clínica.
Felicitación de Navidad
Estimados asociados, pacientes, entidades y personas afines a la Sociedad Española de Alergología e Inmunología Clínica:
La Junta Directiva de la SEAIC desea transmitiros sus mejores deseos para estas fechas tan especiales. La Navidad nos invita a reflexionar sobre los logros compartidos, renovar nuestras metas y reforzar el compromiso con nuestra labor científica y humana.
Que este espíritu inspire vuestra dedicación y os colme de serenidad, alegría y esperanza para afrontar los retos del próximo año.
Recibid nuestro más cordial saludo.
Angioedema hereditario: no toda hinchazón es alergia
El angioedema hereditario (AEH) es una enfermedad rara que produce episodios recurrentes de hinchazón (edema) de algunas partes del cuerpo – piel o mucosas (gastrointestinal y de vía aérea superior). A diferencia del edema alérgico, es de instauración lenta, duro (sin fóvea), cursa sin urticaria (ronchas), sin picor y habitualmente la hinchazón dura más de 24-48 horas.
Es una enfermedad genética y en la mayoría de los casos se debe a una mutación en el cromosoma 11 de transmisión autosómica dominante (la posibilidad de transmisión de la enfermedad es de un 50%). Esta mutación conduce a un déficit enzimático – cuantitativo (AEH tipo I) o funcional ( AEH tipo II) del factor C1 inhibidor del sistema del complemento. Como consecuencia se produce hinchazón en diversas localizaciones a través de un mediador bioquímico denominado bradicinina. Existen algunos desencadenantes conocidos, como la manipulación de la cavidad oral o de la vía respiratoria superior, algunos fármacos (anticonceptivos orales que contengan estrógenos, antihipertensivos del grupo de los inhibidores de la enzima convertidora de la angiotensina), las infecciones y los traumatismos. En muchas ocasiones no se reconoce un precipitante concreto.
El AEH suele debutar en edad infantil y y se agrava a partir de la pubertad. Los ataques pueden afectar a cualquier órgano y pueden ser letales si afectan a la vía aérea superior. Sin embargo, el diagnóstico suele ser tardío debido a la inespecificidad de los síntomas:
- Edema en manos, brazos, piernas, labios, párpados, lengua, garganta o genitales
- Obstrucción de la vía aérea superior. Existe riesgo vital.
- Episodios recurrentes de dolor abdominal sin causa aparente. Puede llegar a ser grave, simular causa quirúrgica, ocasionar deshidratación y/o shock hipovolémico.
La frecuencia y la intensidad de los ataques son muy variables. Varían tanto en un mismo paciente, como en los familiares afectados por la misma mutación genética.
El diagnóstico se realiza a través de un análisis de sangre, donde se objetiva una disminución del C4 del complemento y del C1 inhibidor (actividad y/o cantidad). El estudio genético establece el diagnostico definitivo.
Tratamiento
Los ataques causados por esta enfermedad no responden al tratamiento antialérgico habitual -corticosteroides, antihistamínicos, adrenalina-. Se han de tratar con medicación específica, por lo que es fundamental establecer la sospecha en la crisis aguda. Los objetivos del tratamiento se basan en 3 principios:
- Tratar las crisis que aparezcan (tratamiento de las crisis)
El inhibidor específico de C1 es el tratamiento de primera elección para los ataques agudos, en los países en los que está disponible. Se recomienda su uso via intravenosa para el tratamiento de las crisis en niños. La dosis recomendada es de 20 U/kg. El icatibant (un antagonista del receptor B2 de bradicinina, subcutáneo) es una alternativa válida aprobada para su uso en niños mayores de 2 años.
- Prevención en situaciones de riesgo especial (prevención o profilaxis a corto plazo)
Se recomienda realizar profilaxis a corto plazo con inhibidor C1 purificado intravenoso ante procedimientos quirúrgicos o manipulaciones dentales/ en la cavidad oral (aplicable de 6 horas a 1 hora antes).
- Evitar o disminuir la aparición de crisis a lo largo del tiempo (prevención o profilaxis a largo plazo).
La necesidad de profilaxis a largo plazo deberá ser individualizada para cada paciente.
Dra. Krasimira Baynova. UGC Alergología, CSUR Angioedema hereditario. Hospital Universitario Virgen del Rocío, Sevilla. Comité de Alergia Infantil de SEAIC
Enlaces de interés:
- Asociación Española de Angioedema Familiar: https://angioedema-aedaf.haei.org/
- US Hereditary Angioedema Association – HAEA (Estados Unidos): https://es.haea.org/
Bibiliografía
- Frank MM, Zuraw B, Banerji A, Bernstein JA, Craig T, Busse P, et al. Management of children with hereditary angioedema due to C1 inhibitor deficiency. 2016;138:e20160575.
- Farkas and HAWK International consensus on the diagnosis and management of pediatric patients with hereditary angioedema with C1 inhibitor deficiency. Allergy.2017 Feb; 72(2): 300–313. PMID: 27503784.
- https://angioedema-aedaf.haei.org/wp-content/uploads/2019/03/GUIA- PACIENTE-NEW-V4.pdf
Captador de la semana: Córdoba
Hoy toca presentar el captador de Córdoba, pertenece a la red de captadores de pólenes de la SEAIC.
La Dra Cristina De Castro Gómez, alergóloga en el Hospital San Juan De Dios, así como actual secretaria del comité de Aerobiología, nos aporta los datos en www.pólenes.com desde 2019.