resultados de la búsqueda: asma/profesionales/aviso-importante/wp-content/uploads/logos/Hospital Universitario Fundación Jiménez Díaz/wwwww/inicio/prensa
Captador de la semana: Badajoz
Hoy os presentamos al Dr. Jesús García Menaya, médico alergólogo que realiza su labor asistencial en el Hospital Universitario de Badajoz, desde donde nos aporta los recuentos de pólenes. El Hospital de Badajoz tiene un largo recorrido con los contajes de pólenes ya que llevan realizándolo desde los años 80, inicialmente por el Dr. Indalecio González Galán y desde el 2003 por el Dr. Jesús García.
Alergias alimentarias en los centros educativos.
Por desgracia, el pasado 28 de marzo de 2019 se publicaba en el periódico (Articulo completo aquí) “ la alergia de mi hijo puede matarle y en el colegio hacen la fiesta del huevo”, una madre de un colegio de Badajoz denunciaba un proyecto piloto “proyecto pollito “, que se realizó en la clase de primero infantil, con el fin de estudiar el huevo y realizar actividades sobre el mismo, conociendo que en esa clase uno de los niños presentaba alergia al huevo, en este proyecto se pedía a los padres que llevaran a clase huevos de distintos tipos. La madre comenta que desde el inicio de su escolarización había presentado un informe del especialista en el que costaba la alergia que padecía y el mecanismo de actuación en el caso de anafilaxia y que todo el colegio, era conocedor de su patología. A pesar de ello, y de la denuncia de la madre, el proyecto se llevó a cabo, pues según la directora del centro se aseguró que se siguió el protocolo de forma estricta y se garantizó la seguridad del paciente, al parecer el referente de salud les comunicó que “el paciente tenía alergia a la clara del huevo y siempre que estuviese abierto…” En el informe del especialista claramente figuraba: que la exposición a huevo crudo, frito, o cocido le podía provocar anafilaxia, y que esa reacción se podía producir por ingestión, inhalación o contacto.
Con este artículo quiero remarcar la desinformación en la actualidad en lo que se refiere a alergias alimentarias en los centros educativos. Los referentes en salud, son enfermeros del Equipo de Atención Primaria de la zona de salud a la que pertenece el centro educativo, designado por el coordinador y con experiencia en la aplicación de protocolos, en este caso del ”Protocolo de actuación ante urgencias sanitarias en los centros educativos de Extremadura” realizado en el 2016, por docentes, médicos de primaria, enfermeros, trabajadores sociales, psicólogos, pedagogos y pediatras de atención primaria. En este manual se dedican dos capítulos a la alergia: reacción anafiláctica y asma, que ocupan 8 folios, en las que únicamente se explica la actuación y tratamiento en el caso de sufrir una crisis, que por supuesto es absolutamente necesario conocer; pero para nada se habla de alergia a alimentos, ni medidas de evitación, en las que el personal docente, referente educativo y referente en salud debería estar formado por Alergólogos. Además entre los objetivos de dicho manual figura: “ favorecer la inclusión educativa de todo el alumnado, teniendo en cuenta las enfermedades más frecuentes con el fin de prevenir situaciones de riesgo “, que claramente no se ha cumplido en esta ocasión.
Dra. Mª Isabel Alvarado Izquierdo
Alergóloga Complejo Hospitalario Universitario de Cáceres
Presidenta de la SAICEX
Comité de Alergia Infantil SEAIC.
USO Y DESUSO DE LA ADRENALINA
En las últimas décadas el término alergia se ha convertido en un concepto popular y casi familiar, facilitado sobre todo por la incidencia progresivamente creciente de las distintas patologías alergológicas y el impacto socio-sanitario que estas representan.
Por supuesto, entre las varias formas de presentación clínica, la anafilaxia es la que más nos preocupa como médicos, no solo como alergólogos, ya que por definición representa una “reacción alérgica grave de instauración rápida y potencialmente mortal”. En los últimos años se ha multiplicado el esfuerzo de la comunidad científica para sensibilizar a la sociedad sobre esta patología y tratarla como se merece, con el intento de minimizar las consecuencias que de ella puedan surgir.
En el algoritmo de actuación de la anafilaxia, la adrenalina intramuscular representa el tratamiento de primera línea independientemente de la edad del paciente y del entorno en que ocurra. El retraso en la administración de este medicamento se ha asociado a desenlaces fatales o reacciones bifásicas. La administración de adrenalina siempre tiene que estar seguida de una valoración médica por el Servicio de Urgencias más cercano. Una vez resuelto el cuadro clínico, al paciente se le prescribirá un auto inyector de adrenalina con un informe médico en el que deben de estar representados un plan escrito de recomendaciones (alérgeno a evitar) así como una explicación detallada del correcto uso de la adrenalina.
Recientemente se ha publicado un trabajo interesante que investiga las razones por las cuales hay un menor uso de adrenalina en la atención del paciente pediátrico (“Factors associated with the underuse of adrenaline in children with anaphylaxis”). Se trata de un estudio multicéntrico que incluyó 149 pacientes (edad menor de 15 años) atendidos por anafilaxia en 18 Servicios de Urgencias del norte de Francia, en un periodo comprendido entre los años 2015 y 2017. La edad media de los niños incluidos en el estudio era de 7,4 años; 35 niños (23%) estaban diagnosticados previamente de alergia alimentaria y 17 niños (11%) habían ya experimentado una anafilaxia. El Servicio de Emergencia Extrahospitalario de la zona fue contactado en 63 ocasiones (43%), en 55 de ellas (37%) los niños recibieron tratamiento in situ, por sus familias o por el mismo Servicio de Emergencias. Antes de la llegada de ayuda médica, 15 de los 31 niños (48%) con un dispositivo de auto inyector de adrenalina recibieron el tratamiento, mientras que el Servicio de Emergencias solo la administró en 4 de los 55 casos. De los 149 niños diagnosticados de anafilaxia solo 52 de ellos (35% del total) recibieron tratamiento con adrenalina en un entorno hospitalario. En definitiva, solo 71 de los 149 (48%) recibieron tratamiento con adrenalina, y el auto inyector de adrenalina fue prescrito o renovado en 103 (69%) casos antes del alta hospitalaria.
Si analizamos los datos obtenidos en este estudio podemos concluir que se ha observado que la adrenalina fue administrada con más frecuencia en niños más pequeños (edad media de 6,5 años), no identificando otro factor que pueda ser asociado con un uso mas frecuente de adrenalina.
Podemos concluir también que las dos principales razones por las que la adrenalina no se administró en ninguno de los escenarios (intra o extra hospitalario) de asistencia médica fueron:
- subestimación y falta de reconocimiento de la potencial gravedad de la reacción presentada.
- espontánea y rápida mejoría de la clínica desde los primeros síntomas/signos presentados.
El miedo a los posibles efectos adversos de una administración de adrenalina no se reconoció como una causa frecuente para su menor utilización.
Los autores concluyen que la distancia entre el porcentaje de un diagnóstico correcto y los casos que fueron tratados con adrenalina como primera línea de tratamiento sea principalmente debido a no considerar la reacción anafiláctica lo suficientemente grave si ésta no asocia una afectación respiratoria y circulatoria.
En definitiva y como conclusión importante que debemos de sacar de todo este texto es que la administración de adrenalina i.m. es el tratamiento de primera línea para una anafilaxia siendo ésta capaz de reducir las consecuencias potencialmente fatales, antes de que eventualmente se presente una afectación cardiorrespiratoria.
Dr. Nicola Giangrande, del hospital Hospital Público da Mariña , Burela (Lugo). Comité de Alergia Infantil SEAIC.
Articulo aconsejado:
Oferta de trabajo
Althaia, Xarxa Asistencial de Manresa.
Consultar en Empleo.
Actualización de contenidos
Ampliado el catálogo de publicaciones periódicas de Alergología e Inmunología Clínica.
Acceso desde la Biblioteca Virtual.
¿Qué hace una enfermera en un Servicio de Alergia?
Las enfermeras somos los profesionales que cuidan de las personas. En las consultas de alergia
tenemos un papel destacado e importante.
Cuando acudes a la consulta de alergia es porque has padecido signos o síntomas como tos,
falta de aire, picor de ojos, congestión nasal, problemas en la piel… que a tu médico de
atención primaria le han hecho pensar que tienes un problema de alergia relacionado con el
polen, ácaros del polvo, hongos, epitelio de animales. También acudes si has tenido alguna
reacción con algún alimento, medicamento o si te ha “picado” algún insecto y te has
encontrado mal. Frente a este tipo de reacciones siempre se debe de realizar un correcto
diagnóstico, con el objetivo de encontrar una respuesta adecuada a cada dolencia.
En este proceso diagnóstico, en los Servicios de Alergia, las enfermeras desempeñamos
funciones asistenciales (realizando pruebas diagnósticas – educación para la salud), docentes
(formando en aquellos aspectos relevantes de la patología alérgica), realizando en ocasiones la
gestión para una buena organización de tu asistencia sanitaria o de los recursos materiales que
se precisan, así como funciones de investigación para encaminar los mejores cuidados que hay
que prestar al paciente alérgico con rigor científico.
Las enfermeras de alergia, realizamos una atención integral del paciente cuando llega a
nuestro servicio (al niño, adulto o a la persona mayor) y somos las responsables de la
realización de las pruebas necesarias, indicadas por el alergólogo, para poder llegar a un
diagnóstico preciso.
La enfermera revisa la historia clínica y procede según el protocolo de cada unidad. A partir de
ese momento, se inicia un proceso de acompañamiento, administrando todos los cuidados que
se precise según protocolos establecidos para cada actuación.
Las enfermeras de alergia participamos activamente en trasmitir los conocimientos necesarios
en forma de educación sanitaria para que las personas que han sido diagnosticadas de algún
tipo de alergia, o patología respiratoria como la rinitis y/o el asma, puedan autocuidarse con
seguridad mejorando de este modo su calidad de vida.
Con este blog pretendemos daros a conocer para qué realizamos distintas pruebas
diagnósticas y como tenéis que prepararos para ellas; también hablaremos de la
Inmunoterapia (coloquialmente vacunas), de los autocuidados del asma, autocuidados de
anafilaxia, autocuidados de la piel y también os explicaremos medidas preventivas de las
diferentes enfermedades relacionadas con la Alergia.
Si necesitas saber más sobre tu enfermedad alérgica, tu tratamiento, las pruebas hasta llegar a
su diagnóstico o un mejor estilo de vida, no dudes en preguntar a la enfermera del servicio de
alergia que te corresponda….y leer este blog.
¿Qué es la alergia?
Conceptos básicos:
Alergia, atopia e hipersensibilidad
———————————————————————————————————————————–

El término alergia fue acuñado en 1906 por el Dr. Clemens Von Pirquet para definir un tipo especial de respuesta inmunológica o defensiva frente a sustancias que normalmente no inducen reacciones en la mayoría de las personas. El origen de una reacción alérgica no está por tanto en el agente que la produce, sino en el propio individuo.
Por ello se considera que la condición de ser alérgico tiene un importante componente constitucional, es decir, depende de una predisposición individual que frecuentemente es hereditaria. Para definir esta predisposición se emplea el término atopia (que literalmente significa “fuera de lugar”), propuesto por el Dr. Arthur Fernández-Coca en 1922. La atopia se define como un estado de hipersensibilidad en personas con enfermedades tales como asma, rinitis, conjuntivitis y algunas dermatitis, motivo por el cual los términos alergia y atopia se utilizan indistintamente para designar globalmente estas enfermedades.

Los conceptos de alergia y atopia están muy ligados al de hipersensibilidad, hasta el punto de que en ocasiones se consideran sinónimos. De hecho, al hablar de hipersensibilidad nos referimos a al mecanismo de respuesta inmunológica que conduce a la reacción alérgica, por lo que ambos conceptos están muy relacionados, aunque no son lo mismo.
Este mecanismo de hipersensibilidad no es único, ya que dentro de la complejidad de nuestro sistema inmunológico existen diversas formas de respuesta con distintas manifestaciones. En todos los casos debemos saber que cualquier respuesta alérgica implica un proceso inflamatorio en el que participan distintos tipos de células y una enorme diversidad de sustancias producidas por estas células.
.
Hipersensibilidad inmediata:
Alergia mediada por IgE
———————————————————————————————————————————–
Para comprender los mecanismos por los que se desarrolla una respuesta alérgica, describimos brevemente una de las formas más frecuentes de hipersensibilidad: la respuesta mediada por IgE o hipersensibilidad inmediata.
La inmunoglobulina E (IgE) es un tipo de anticuerpo presente en todas las personas. Al igual que otras inmunoglobulinas, interviene en la respuesta inmune específica al reconocer un agente extraño potencialmente peligroso sobre el que actúan nuestras defensas. Este agente se denomina antígeno.
En las personas atópicas, la IgE reacciona contra un agente generalmente inofensivo que al unirse a la IgE induce una serie de mecanismos que desencadenan la liberación de mediadores inflamatorios que producen la reacción alérgica. Este agente, que funciona como un antígeno, se denomina alérgeno.
Pero esta reacción no sucede repentinamente sin una fase previa denominada sensibilización. Como en toda respuesta inmune específica, los anticuerpos tienen que producirse tras una o varias exposiciones previas al alérgeno, durante las cuales se tolera su contacto. En esta fase se generan anticuerpos IgE que reconocen al alérgeno, de forma que en posteriores contactos se desencadena la reacción.
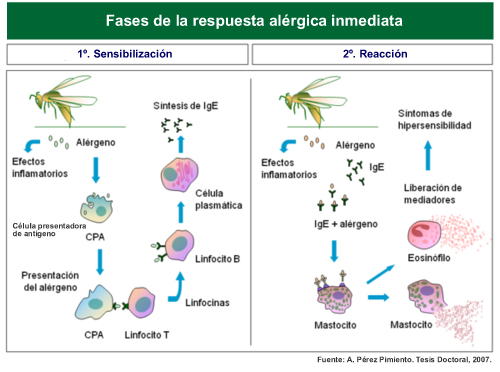
La reacción alérgica se produce por la liberación de sustancias procedentes de células inflamatorias. En el caso de las reacciones mediadas por IgE, la célula implicada se denomina mastocito. Esta célula se descarga bruscamente al ser activada por la IgE, con la consecuente liberación de los mediadores responsables de todas las manifestaciones de la reacción.
Última edición: 01/07/2019
———————————————–
Látex
El látex es la materia prima de la que se obtiene el caucho o la goma natural. Numerosos productos de uso habitual y del entorno sanitario están fabricados con látex, por lo que los alérgicos al látex deben conocer las posibles fuentes de exposición y mantener unas estrictas medidas de evitación, advirtiendo al personal sanitario antes de cualquier intervención
Originariamente, el látex es un fluido lechoso que se recoge a partir del sangrado de la corteza del árbol del caucho (Hevea brasiliensis). Para lograr su coagulación y facilitar su almacenamiento, el látex se mezcla con ácido acético. Para proporcionar resistencia y elasticidad se realiza un proceso de vulcanización, que consiste en el calentamiento en presencia de azufre. En el proceso de elaboración del producto final se añaden diversos aditivos: aceleradores de la vulcanización, antioxidantes, pigmentos, materiales de relleno y plastificantes.
Las reacciones alérgicas al látex ocurren por sensibilización previa a las proteínas que contiene. Se manifiestan con síntomas inmediatos, habitualmente por contacto directo con productos de uso común como los guantes, en forma de urticaria y angioedema. Las partículas que se respiran pueden causar conjuntivitis, rinitis y asma. En casos de exposición intensa al látex pueden ocurrir reacciones graves como la anafilaxia.
Es importante diferenciar estas reacciones inmediatas de otros cuadros que ocurren por sensibilización a los aditivos del caucho, generalmente aceleradores de la vulcanización (grupos “tiuram”, “mercapto”, “carbamatos”). Se manifiestan por eccema o dermatitis (picor y erupción exclusivamente en la zona de contacto). Estas reacciones, relativamente frecuentes y de mecanismo retardado, no conllevan riesgo de reacción inmediata. Por ello no contraindican un contacto esporádico con productos de látex.
———————————————–
Alergia a los Himenópteros
El Comité de Alergia a los Himenópteros estudia las enfermedades alérgicas producidas por el veneno de los himenópteros (abejas, avispas, avispones, abejorros) así como los alérgenos comprendidos en dichos venenos. Realiza una importante labor de identificar los himenópteros existentes en nuestro país (mapa de himenópteros). Por su contenido de trabajo, esté comité tiene estrechas relaciones con el Comité de Inmunoterapia y con el Comité de Anafilaxia, así como con la Comisión de Relación con Asociaciones de Pacientes.
Actualizado el día 09/01/2025
La Rioja
La Rioja
Centros con actividad asistencial pública en Alergología
Complejo de Salud San Millán – Logroño
Centro de Alta Resolución de Procesos Asistenciales
- Obispo Lepe, s/n. 26071 Logroño
- 941298000
Hospital San Pedro
- C/ Piqueras, 98. 26006 Logroño
- 941298000
Fundación Hospital Calahorra
- http://www.fhcalahorra.com
- Ctra. de Logroño, s/n. 26500 Calahorra
- 941151000
Alergia a las carnes
El valor nutricional de la carne se debe a que está formada por proteínas de alto valor biológico como fuente de aminoácidos esenciales, vitamina B y hierro, muy aprovechables por nuestro organismo.
La alergia a las carnes es una alergia alimentaria poco frecuente en los países desarrollados, a pesar de su elevado consumo. En la infancia, suele asociarse con dermatitis atópica y tiende a desaparecer en los primeros años de vida. No obstante, la alergia a la carne también puede aparecer “de novo” en la edad adulta.
En la actualidad, se desconoce la incidencia general y la prevalencia de la alergia a las carnes en la población general. Entre los pacientes con alergia alimentaria, se ha informado de alergia a la carne en el 3-15% de casos pediátricos y en el 3% de casos adultos.
Su baja prevalencia puede atribuirse, en parte, al hecho de que la mayoría de las carnes se consumen cocidas, y cocinarlas, normalmente aunque no siempre, reduce su alergenicidad.
Las reacciones pueden ser muy variables, desde un cuadro leve de picor en la boca y garganta o algunos habones aislados, pasando por angioedema (inflamación) de labios, párpados… hasta urticaria más extensa, rinoconjuntivitis, asma, síntomas digestivos, y/o cuadros muy graves de anafilaxia.
El tipo de carne que causa la alergia, presenta variabilidad geográfica, en relación con los diferentes hábitos de consumo. En nuestro medio, la alergia a las carnes de mamíferos es más frecuente que la alergia a las aves de corral. De acuerdo con esto, se ha descrito alergia a carne de canguro en Australia y a carne foca y ballena en Alaska.
La alergia a carne de vaca es la más comúnmente reportada, con una prevalencia que oscila entre el 1,5 y el 6,5% entre los niños con dermatitis atópica o con alergia alimentaria. Sin embargo, la alergia a carne de ternera, puede llegar al 20% en niños con alergia a leche de vaca. También se han informado casos de alergia a carne de cerdo, cordero, conejo, pollo y pavo, pudiendo ser alérgico a la carne de una especie o de varias.
- Alergia a carne de vacuno: frecuentemente debida a una proteína (albúmina sérica bovina), que se inactiva con el calor, pudiendo producir reacciones si la carne está cruda o poco cocinada, tolerándose perfectamente cuando la carne está bien cocinada. Se ha demostrado que la homogeneización y liofilización (empleadas en la producción de alimentos para bebés) disminuyen el contenido de albúminas e inmunoglobulinas en la carne, al igual que la digestión con pepsina. Algunos niños con alergia a proteínas de leche de vaca pueden presentar también reacciones con ternera e incluso con otras carnes, pero esto solo ocurre en un pequeño número de casos, generalmente cuando el alérgeno responsable de su alergia es la albúmina sérica bovina.
- Alergia a carne de cerdo: se pueden producir sensibilizaciones primarias a la albúmina sérica y a las inmunoglobulinas por vía inhalada o cutánea, que en primer lugar ocasionan alergia respiratoria y, de forma secundaria, y por reactividad cruzada, reacciones alérgicas tras la ingestión de carne de cerdo poco cocinada. El denominado “síndrome gato-cerdo” es la asociación de alergia respiratoria a gato y alergia alimentaria a la carne de cerdo. Característicamente, estos pacientes pueden no tener síntomas de rinitis al contacto con gatos, ya que la mayoría de los pacientes con síntomas alérgicos a la caspa de gato están sensibilizados a un alérgeno diferente. Se ha descrito también una asociación entre la alergia respiratoria a gato y la carne de cordero o de caballo, y una alergia respiratoria a hámster y alergia a carne de caballo.
- Alergia a carne de cordero: es la más infrecuente aunque, en ocasiones, se asocia a alergia a carne de ternera y cerdo.
- Alergia a carne de pollo: aunque la alergia a huevo es muy frecuente en la infancia, casi todos los niños alérgicos a huevo toleran la carne de pollo. Por otro lado, se han descrito adultos alérgicos a la carne de ave, con tolerancia de huevo y sin alergia a plumas o caspa de ave, cuyos alérgenos responsables, no han sido identificados. Por otra parte existe un síndrome poco frecuente, el “síndrome pescado-pollo”, donde las personas presentan síntomas alérgicos tanto con carne de pollo como pescado y en el que los alérgenos principalmente responsables son las parvalbúminas.
- Síndrome ave-huevo: debido al contacto frecuente con pájaros en el domicilio o en criaderos, hay un grupo minoritario de alérgicos que se sensibilizan por vía inhalada a proteínas de las plumas y/o excrementos de las aves y posteriormente desarrollan alergia al huevo y a la carne de pollo u otras aves (loros, periquitos, canarios, palomas, aves de corral, etc.). Afecta a personas adultas que presentan síntomas con la yema de huevo cruda o poco cocinada, a diferencia de lo que ocurre con la forma de alergia más habitual al huevo que se produce en la infancia y es por sensibilización a proteínas de la clara.
- Síndrome Alfa-gal: en general, las reacciones alérgicas a las carnes suelen ser reacciones de hipersensibilidad inmediata, que ocurren en la primera hora tras la ingesta. En este síndrome, las reacciones tras ingerir carnes de mamíferos (ternera, cerdo, cordero) tienen lugar más tarde de lo habitual, entre 3, 6 y hasta 8 horas después de haberlas ingerido, debido a la unión del alérgeno alfa-gal a los lípidos, que se absorben más lentamente y mediante mecanismos diferentes en comparación con las proteínas. Pueden producirse desde urticarias más o menos extensas hasta cuadros graves de anafilaxia. Estas personas reaccionan a un carbohidrato presente en las carnes de mamíferos no primates llamado galactosa alfa 1-3 galactosa (alfa-gal), al que se han sensibilizado. La sensibilización se ha producido en algún momento, tras la picadura de garrapatas que llevan alfa-gal en su saliva y la inoculan con la picadura. Además de reaccionar a los alimentos, los pacientes sensibilizados a alfa-gal también pueden tener reacciones al anticuerpo monoclonal cetuximab, gelatinas, coloides intravenosos, heparina, válvulas cardiacas de origen bovino o porcino y otros agentes hemostáticos derivados de productos animales.
En la alergia a las carnes, a diferencia de lo que sucede con otros alimentos, se han identificado alérgenos tanto de proteínas como de carbohidratos. Las albúminas séricas y las inmunoglobulinas parecen ser las principales proteínas alergénicas en la carne de ternera y otras carnes de mamíferos (cerdo, cordero, conejo), con una gran homología entre sí, lo que explicaría la alta reactividad cruzada entre carnes de mamíferos. Estas proteínas también podemos encontrarlas en aves como el pollo, aunque con una menor homología con las de los mamíferos, lo que explicaría que los individuos tiendan a reaccionar a carnes de mamíferos o aves pero rara vez a ambas.
El diagnóstico general de alergia a las carnes se realizará en base a la historia clínica y mediante la realización de pruebas cutáneas (prick-test) con extractos de las distintas carnes y la medición en sangre de los niveles de anticuerpos IgE específicos para cada uno de ellos. En ocasiones es necesaria la realización de una prueba cutánea con el alimento en freso (prick-prick) y si hay dudas, también puede ser necesario realizar un test de exposición oral controlada, siempre bajo supervisión del especialista.
En las reacciones con preparados cárnicos, como embutidos o salchichas, habrá que descartar una alergia a algún alimento o compuesto añadido o en el proceso de elaboración, como las proteínas de la leche, el huevo o los hongos.
Ante un diagnóstico confirmado, hoy por hoy, el tratamiento es evitar la ingesta de la carne responsable y los productos elaborados con ella (embutidos, salchichas, gelatinas,…). No obstante, conocer los alérgenos responsables, puede permitir una dieta más flexible, de manera que hay pacientes, cuya alergia depende de las albúminas séricas, que toleran la carne bien cocinada, y otros, presentan síntomas o no dependiendo del grado de cocinado y otro grupo no la tolera de ninguna forma. En algunos casos, se deberán eliminar de la dieta varios tipos de carnes, en cuyo caso, podría ser necesario aportar a la dieta suplementos de hierro y vitamina B.
Dra. Angélica Feliú Vila. Hospital Universitario del Tajo, Madrid. Comité de Alergia Infantil. SEAIC
Bibliografía
- Scott P Commins, MD, PhD. Allergy to meats. In: UpToDate, Scott H Sicherer, MD, FAAAAI (Ed),Up To Date, Anna M Feldweg, MD. (Accessed on april of 2024).
- Scott H Sicherer, MD, FAAAAI. Food allergens: Clinical aspects of cross-reactivity. In: UpToDate, Robert A Wood, MD (Ed), UpToDate, Elizabeth TePas, MD, MS. (Accessed on april of 2024).
- Julie Wang, MD. Component testing for animal-derived food allergies. In: UpToDate, Scott H Sicherer, MD, FAAAAI (Ed), UpToDate, Elizabeth TePas, MD, MS. (Accessed on april 2024).
- García Figueroa, B.E, Mateo Borrega, M.B, 2021. Alergia a las carnes. Zubeldia, J.M, Baeza, M.L, Chivato, T, Jáuregui, I, Senent, C.J. Libro de las enfermedades alérgicas (287-292).
Un paso más cerca de definir la anafilaxia
La falta de una definición universalmente aceptada o unos criterios diagnósticos claros de anafilaxia ha conllevado a lo largo de estos años importantes fallos en su reconocimiento y tratamiento.
Recientemente, se ha avanzado en este sentido con el consenso de la World Allergy Organization (WAO) y 50 sociedades de alergología de diferentes países 1:
En este consenso mundial, se ha definido la anafilaxia como una reacción alérgica generalizada, grave, de inicio rápido y que puede causar la muerte. La anafilaxia grave se caracteriza por el compromiso potencialmente mortal de la vía aérea, respiratorio o cardiovascular y puede ocurrir en ausencia de síntomas cutáneos o shock circulatorio.
Además, ha simplificado los criterios diagnósticos en:
- Síntomas cutáneos típicos + síntomas significativos que afecten al menos a otro órgano
ó
- Exposición a un conocido o probable alérgeno para ese paciente, con compromiso respiratorio y/o cardiovascular.
La propuesta del comité de anafilaxia de la WAO consiste simplificar los criterios diagnósticos combinando los dos primeros de NIAID/FAAN y modificando el tercero, teniendo una alta probabilidad de anafilaxia si cumple al menos 1 de los 2 criterios:
1.-Inicio agudo (de minutos a varias horas) de una enfermedad con afectación simultánea de la piel, mucosas o ambos (ej. urticaria generalizada, picor, eritema, edema de labios, lengua, úvula), más al menos 1 de los siguientes:
- Compromiso respiratorio (ej. disnea, sibilancias, broncoespasmo, estridor, hipoxemia, PEF reducido).
- Hipotensión* o síntomas de disfunción orgánica (ej. hipotonía, síncope, incontinencia).
- Síntomas gastrointestinales graves (ej. dolor abdominal intenso, vómitos repetidos), especialmente tras exposición a alérgenos no alimentarios.
2.- Inicio agudo (de minutos a varias horas) de hipotensión, broncoespasmo o espasmo laríngeo tras la exposición a un alérgeno conocido o probable para ese paciente, incluso en ausencia de afectación cutánea.
* Hipotensión: descenso de TAS >30% de la basal. Niños <10 años: TAS < (70 mmHg + (2 x edad en años)). Adultos y >10 años: TAS <90 mmHg.
Los agentes causales de la anafiliaxia varían en función de la edad y del área geográfica. En los primeros meses de vida la principal causa es la alergia a las proteínas de la leche de vaca, y en los niños más mayores son el huevo, los cereales y los frutos secos.
La gravedad de la anafilaxia depende de la causa, la dosis ingerida y de los cofactores, que pueden ser endógenos (sexo, edad, enfermedad cardiovascular, mastocitosis, atopia, triptasa sérica elevada, infección concomitante, estado hormonal) o exógenos (ejercicio, estrés, insomnio, alcohol, IECA, IBP, etc.).
La anafilaxia es una emergencia médica que requiere una identificación y tratamiento rápidos.
El tratamiento de primera línea es la ADRENALINA INTRAMUSCULAR. Los dispositivos denominados autoinyectores de adrenalina son fundamentales para poder aplicar de forma rápida y segura la medicación en cualquier medio. Las dosis recomendadas según edad/peso son:
- <10 kg: 0,01 mg/kg.
- Niños 1-5 años: 0,15 mg.
- Niños 6-12 años: 0,3 mg.
- Adolescentes y adultos: 0,5 mg.
* 0.01 mg/kg con dosis máxima de 0,5 mg.
El automanejo de la reacción por el paciente/padre/tutor es imprescindible: debe saber reconocer la reacción, portar el autoinyector de adrenalina y saber usarlo. Además, deberá solicitar asistencia sanitaria urgente para recibir tratamientos complementarios si fuera preciso (adrenalina, corticoide, etc.) y observación.
Se recomienda portar un plan de acción ante una anafilaxia, por escrito y específico para cada paciente (https://www.seaic.org/documentos/protocolo-de-actuacion-en-ninos-que-sufran-una-reaccion-alergica-en-la-escuela), así como recordar y entrenar periodicamente sobre el uso de los autoinyectores: “Cómo aplicar adrenalina autoinyectable en un menor” (https://www.youtube.com/watch?v=g_l7ECDN-W8&list=PLhBG2DbcGZJ-eyG1X5mGvBmfMvcJyanle&index=2).
Dra. Laura Argiz Álvarez de la Cínica Universitaria de Navarra en Madrid. Comité de Alergia Infantil SEAIC
Bibliografía:
1.Cardona V, Ebisawa M, El-Gamal Y, Fernandez-Rivas M, Fineman S,et al. World allergy organization anaphylaxis guidance 2020. World Allergy Organization Journal. 2020;13:100472.
Abreviaturas:
FAAN: Food Allergy Anaphylaxis Network.
IECA: inhibidores de la enzima convertidora de la angiotensina.
IBP: inhibidores de la bomba de protones.
NIAID: National Institute of Allergy and Infectious Diseases.
PEF: pico del flujo espiratorio.
TAS: tension arterial sistólica.
WAO: World Allergy Organization.
V Congreso Nacional sobre Esofagitis Eosinofílica
El 18 de octubre de 2025 se celebrará en Sevilla el V Congreso Nacional sobre Esofagitis Eosinofílica (EoE), organizado por:
- European Consortium for Eosinophilic Diseases of the Gastrointestinal Tract (EUREOS)
- Asociación Española de Esofagitis Eosinofílica (AEDESEO)
- Hospital Universitario Virgen Macarena de Sevilla
- Asociación de Investigación Biomédica La Mancha Centro
Información útil:
- Modalidad: presencial y online en directo.
- Inscripción: gratuita para profesionales de la salud → Formulario de inscripción
- Acreditación: solicitada ante la Comisión de Formación Continuada del Sistema Nacional de Salud.
- Facilidades: el Congreso cuenta con la autorización de Farmaindustria para que los profesionales presenciales puedan gestionar con sus compañías farmacéuticas la cobertura de desplazamiento y alojamiento.
- Más información: web del Congreso
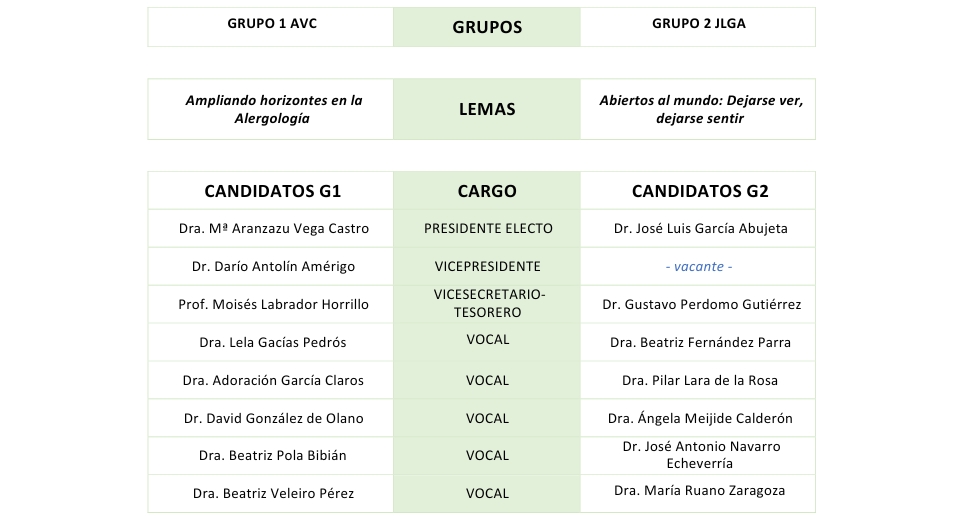
Campaña electoral 2024
Las elecciones SEAIC comienzan el 1 de octubre de 2024.
La Junta Directiva ha decidido extender la campaña electoral hasta finales de septiembre para que los socios tengan más tiempo para informarse e involucrarse en las distintas propuestas.
Aquí encontrarás información sobre el proceso de votación, los grupos electorales y aquello que los candidatos consideren relevante compartir sobre la campaña (la SEAIC facilita la difusión de mensajes electorales de los candidatos de ambas candidaturas).
PROCESO DE VOTACIÓN
Las votaciones online comenzarán el 1 de octubre. Recuerden que, aquellos que no voten online, podrán hacerlo en persona durante el simposio SEAIC en Bilbao.
La votación es de carácter voluntario y está abierta a todos los socios de la SEAIC.
⚠️ Se podrá elegir a toda la candidatura completa o bien seleccionar personas concretas de dicha candidatura.⚠️
Importante: solo se podrá optar por una modalidad de votación (online o presencial). Es decir, no se puede votar en algunas categorías online y en otras de forma presencial. Aquellos que voten online no podrán votar en persona en Bilbao.
- ONLINE: desde la web de la SEAIC - accediendo con el usuario y clave de socio. Permanecerá abierta durante 66 días.
Apertura: martes 1 de octubre a las 9:00 am
Cierre: 6 de noviembre a las 15:30 horas - PRESENCIAL: se podrá votar en el stand de la SEAIC en el marco del Simposio Internacional de la SEAIC en Bilbao (con DNI). Permanecerá abierta durante 2 días.
Apertura: jueves 7 de noviembre a las 9 a.m
Cierre: viernes 8 de noviembre a las 14:00 horas
Rinología y Alergia
La XIX Reunión de Primavera de la Comisión de Rinología y Alergia de la SEORL tendrá lugar en Barcelona los próximos 24 y 25 de marzo. Este año, se ha diseñado junto al Comité de Rinoconjuntivitis de la SEAIC, tanto en la participación dentro del Comité Cientifico del evento como en la aportación de un importante número de los ponentes. La reunión tiene el aval de ambas Sociedades Científicas.
Oferta de trabajo
Consultoría especializada en la selección de perfiles sanitarios selecciona a un médico alergólogo para trabajar en un importante grupo sanitario de Barcelona.
Más información en la página de empleo.
Encuesta sobre reacciones perioperatorias
¡Formato actualizado y optimizado!
Os pedimos vuestra colaboración para responder a esta encuesta con la que el grupo de interés en REACCIONES PERIOPERATORIAS del Comité de Alergia a los Medicamentos de SEAIC, pretende investigar el grado de conocimiento y la situación actual de manejo de las reacciones perioperatorias en los Servicios de Alergología y Anestesiología en España.
El objetivo es averiguar cuál es el conocimiento general del problema y no es solo para expertos. Está dirigida a todos los alergólogos, incluyendo residentes, tanto con práctica pública como privada.
Os agradeceríamos que dedicarais unos minutos a contestar la encuesta.
¡IMPORTANTE!
Se han hecho modificaciones para facilitar su cumplimentación.
Si lo habíais intentado sin llegar a completarla, ¡por favor,volved a entrar!
Mejorando la coordinación en la atención a las inmunodeficiencias primarias
JORNADA-DEBATE
Mejorando la coordinación en la atención a las inmunodeficiencias primarias: un enfoque compartido desde Madrid y regiones cercanas.
- Miércoles, 18 de junio de 2025 a las 15:30h
- Ilustre Colegio Oficial de Médicos de Madrid (Calle de Sta. Isabel 51, Centro, 28012, MADRID).
![]() Programa Preliminar Jornada-Debate Inmunodeficiencias Primarias (1068 descargas )
Programa Preliminar Jornada-Debate Inmunodeficiencias Primarias (1068 descargas )
Las Inmunodeficiencias Primarias (IDP) constituyen un grupo de más de 400 enfermedades crónicas, complejas y potencialmente graves que afectan al desarrollo o la función del sistema inmunológico. Aunque cada una de ellas es poco frecuente, en conjunto afectan a más de 6.000 personas en España, según datos de la Asociación Española de Déficits Inmunitarios Primarios (AEDIP).
Se estima que hasta 1 de cada 2.000 personas podría padecer una IDP, lo que sugiere que en la Comunidad de Madrid podrían existir varios centenares de casos. Sin embargo, una parte significativa permanece sin diagnosticar debido a la heterogeneidad de los síntomas y al retraso en su reconocimiento clínico, lo que supone un importante reto asistencial para el sistema sanitario.
Promovida por la Asociación Española de Déficits Inmunitarios Primarios (AEDIP), y en colaboración con la compañía biofarmacéutica Pharming, esta jornada tiene como objetivo fomentar la reflexión conjunta sobre la importancia del diagnóstico precoz, la coordinación entre niveles asistenciales y un enfoque integral y equitativo en el abordaje de las IDP. Para ello, se contará con la participación de reconocidos especialistas del ámbito clínico y sanitario, así como representantes institucionales de la Comunidad de Madrid.
Comunicado Seguridad de las Pruebas Cutáneas
En relación con el desafortunado suceso ocurrido en el Hospital Clínico de Valencia el pasado 10 de Julio, la Junta Directiva de la Sociedad Española de Alergología e Inmunología Clínica estima conveniente comunicar la siguiente Nota de Prensa acerca de la Seguridad de las Pruebas Cutáneas. Así como dar su más sentido pésame a los padres, familiares y allegados de la menor fallecida dicho día.
![]() Comunicado de Prensa Oficial sobre Seguridad de Pruebas Alérgicas Cutáneas (11453 descargas )
Comunicado de Prensa Oficial sobre Seguridad de Pruebas Alérgicas Cutáneas (11453 descargas )
Nuevos horizontes en la alergia a alimentos: el rol de los biológicos
La prevalencia de alergia a alimentos ha ido en aumento en las últimas décadas tanto en España como a nivel global, hasta hace unos años no existía otra recomendación más que la de evitar el alimento al que el paciente es alérgico, lo cual en ocasiones lleva a una dieta muy restrictiva y un empeoramiento en la calidad de vida. Por lo tanto, existe la necesidad de ofrecer nuevos tratamientos más allá de las dietas de evitación.
Una alternativa de tratamiento en auge es la inmunoterapia oral (ITO), la cual consiste en administrar dosis crecientes del alimento al que el paciente es alérgico para aumentar su tolerancia. Esta es generalmente efectiva, pero tiene varias limitaciones como la larga duración del tratamiento durante el cual se pueden presentar reacciones graves y otros efectos adversos, ser específica para cada alimento, no estar estandarizada y no estar disponible en todos los centros ni para todos los alimentos.
Otra alternativa emergente en la alergia a alimentos es el uso de fármacos biológicos. Un fármaco biológico es un medicamento producido a partir de organismos vivos o componentes de estos, como células, tejidos, proteínas o anticuerpos. Estos medicamentos están diseñados para actuar sobre procesos biológicos específicos. Ejemplos comunes incluyen vacunas, hormonas y moduladores inmunitarios. En el campo de la alergología se dirigen contra moléculas concretas de la respuesta inmune de tipo alérgico, es por este motivo que los fármacos biológicos han revolucionado el manejo de enfermedades alérgicas e inflamatorias como el asma, urticaria y la dermatitis atópica, especialmente en casos severos que no responden a terapias convencionales y se muestran prometedores en el tratamiento de alergia alimentaria.
Una aplicación destacada es el uso del biológico Omalizumab, que bloquea la IgE, utilizado desde hace años en asma y urticaria y recientemente aprobado por la FDA para reducir las reacciones alérgicas a alimentos en pacientes con múltiples alergias alimentarias (febrero de 2024), basado en estudios como el OUTMATCH. Aunque no está aprobado específicamente para su uso en combinación con la ITO, múltiples ensayos clínicos han explorado esta combinación con resultados alentadores. Incluso consensos de expertos recomiendan el uso de Omalizumab como adyuvante de la ITO. Esta combinación permitiría aumentar las dosis del alimento en ITO de manera más rápida y segura.
Otro biológico en investigación en alergia alimentaria es el Dupilumab que bloquea ciertas moléculas que participan en la señalización de la respuesta alérgica (IL4 e IL13) y que cuenta ya con eficacia demostrada en múltiples patologías alérgicas como dermatitis atópica, asma grave, poliposis nasosinusal y este mes de noviembre ha sido aprobado por la EMA como el primer y único tratamiento biológico para la esofagitis eosinofílica en pacientes de >1 año de edad. En alergia alimentaria su uso sólo o en combinación con ITO aún está en etapas iniciales de investigación, pero los resultados preliminares son prometedores.
Actualmente están en investigación varios fármacos biológicos dirigidos frente a diferentes moléculas involucradas en la respuesta alérgica y su posible uso en alergia alimentaria, sin embargo, se encuentran todavía en etapas preliminares.
El desarrollo de terapias biológicas ofrece esperanza para muchos pacientes que hasta hace poco no tenían opciones viables pero hace falta más investigación para optimizar su aplicación y establecer guías clínicas claras.
María Carabel Lahera. Clínica Universidad de Navarra (Madrid).
Rosialzira Vera Berrios. Hospital Clínico San Carlos, IdISSC (Madrid).
Bibliografía:
Mutarelli A, Giavina-Bianchi B, Arasi S, Cafarotti A, Fiocchi A. Biologicals in IgE-mediated food allergy. Curr Opin Allergy Clin Immunol. 2023 Jun 1;23(3):205-209. doi: 10.1097/ACI.0000000000000900. Epub 2023 Mar 28. PMID: 37185824.
Sindher SB, Hillier C, Anderson B, Long A, Chinthrajah RS. Treatment of food allergy: Oral immunotherapy, biologics, and beyond. Ann Allergy Asthma Immunol. 2023 Jul;131(1):29-36. doi: 10.1016/j.anai.2023.04.023. Epub 2023 Apr 25. PMID: 37100276; PMCID: PMC10330596.
Sindher SB, Fiocchi A, Zuberbier T, Arasi S, Wood RA, Chinthrajah RS. The Role of Biologics in the Treatment of Food Allergy. J Allergy Clin Immunol Pract. 2024 Mar;12(3):562-568. doi: 10.1016/j.jaip.2023.11.032. Epub 2023 Nov 25. PMID: 38013157; PMCID: PMC11104487.
Wood RA, Chinthrajah RS, Rudman Spergel AK, Babineau DC, Sicherer SH, Kim EH, Shreffler WG, Jones SM, Leung DYM, Vickery BP, Bird JA, Spergel JM, Kulis M, Iqbal A, Kaufman D, Umetsu DT, Ligueros-Saylan M, Uddin A, Fogel RB, Lussier S, Mudd K, Poyser J, MacPhee M, Veri M, Davidson W, Hamrah S, Long A, Togias A; OUtMATCH study team. Protocol design and synopsis: Omalizumab as Monotherapy and as Adjunct Therapy to Multiallergen OIT in Children and Adults with Food Allergy (OUtMATCH). J Allergy Clin Immunol Glob. 2022 Jul 21;1(4):225-232. doi: 10.1016/j.jacig.2022.05.006. PMID: 37779534; PMCID: PMC10509974.
Zuberbier T, Muraro A, Nurmatov U, Arasi S, Stevanovic K, Anagnostou A, Bonaguro R, Chinthrajah S, Lack G, Fiocchi A, Le TM, Turner P, Lozano MA, Angier E, Barni S, Bégin P, Ballmer-Weber B, Cardona V, Bindslev-Jensen C, Cianferoni A, de Jong N, de Silva D, Deschildre A, Galvin AD, Ebisawa M, Fleischer DM, Gerdts J, Giovannini M, Gradman J, Halken S, Arshad SH, Khaleva E, Lau S, Loh R, Mäkelä MJ, Marchisotto MJ, Morandini L, Mortz CG, Nilsson C, Nowak-Wegrzyn A, Podestà M, Poulsen LK, Roberts G, Rodríguez Del Río P, Sampson HA, Sánchez A, Schnadt S, Smith PK, Szajewska H, Mitrevska NT, Toniolo A, Venter C, Warner A, Wong GWK, Wood R, Worm M. GA2LEN ANACARE consensus statement: Potential of omalizumab in food allergy management. Clin Transl Allergy. 2024 Nov;14(11):e70002. doi: 10.1002/clt2.70002. PMID: 39506193; PMCID: PMC11540805.