resultados de la búsqueda: asma/profesionales/aviso-importante/wp-content/uploads/logos/Hospital Universitario Fundación Jiménez Díaz
El zumbido de las abejas llega a las grandes ciudades
Fuente: JESSICA M. PASKO / AP (ALBANY, Nueva York) para elNuevoHerald.com.
Cuando Cindy Barclay pregunta a los visitantes que se acercan a su establecimiento en el mercado campesino local si quieren probar la miel de abejas del downtown de Albany, éstos con frecuencia se asombran.
»Creen que estoy bromeando o les resulta difícil creer que es de aquí mismo», dice Barclay, que mantiene apiarios en su patio, a sólo unas cuadras del capitolio del estado de Nueva York.
Rodeada por edificios de apartamentos, Barclay usa un ahumador para calmar a las abejas y comienza a abrir uno de los panales de su patio. Los pájaros cantan y el tráfico ruge en el fondo mientras las abejas comienzan a zumbar.
Las abejas de Barclay colectan el polen del cercano Parque Washington Park y de los árboles y los canteros de flores de las calles de la ciudad. Barclay, su esposo y el hijo de ambos de 18 meses, tienen otros dos apiarios en los suburbios. Han estado ocupándose de esto por los últimos siete años.
Como Barclay, los habitantes de las ciudades en el país están percatándose con rapidez del atractivo de la apicultura urbana. Las grandes ciudades cumo Chicago, Seattle, Boston, Dallas y San Francisco están incluso promoviendo la apicultura para la salud de la polinización, para mantener la vegetación de la ciudad verde y exuberante.
En la ciudad de Nueva York hay un creciente número de apicultores que atienden las abejas en jardines comunitarios y sobre los techos de edificios, aún cuando es técnicamente ilegal mantener las abejas ahí. Los legisladores planean reexaminar la ley de la ciudad que clasifica los panales como nidos de »animales salvajes y feroces» junto con a leones, mangostas y cocodrilos.
El hobby se ha vuelto más importante en medio de la creciente preocupación por la muerte masiva de abejas atribuida a una misteriosa enfermedad que hace que las abejas adultas abandonen sus panales, y que es conocida como la enfermedad del colapso de la colonia (CCD por su sigla en inglés). Los científicos están batallando para entender lo que se oculta detrás del problema.
»No hay nada tan bueno y fácil de manejar como los panales de abejas en términos de la polinización de un número grande de cosechas», señala Kim Kaplan, vocera del servicio de investigaciones del Departamento Agricultura de EEUU. «Tenemos menos abejas que nunca antes y las que hay están sometidas al mayor estrés que hayan soportado nunca, no sólo por la enfermedad del colapso de la colonia, sino también por otras enfermedades, por parásitos y por una creciente demanda».
Peter Sinton, presidente de la Asociación de Apicultores de San Francisco, dijo que la membresía de su organización se incrementó grandemente, y cree que ello se debe en buena medida a la preocupación de la gente con la CCD. La afición por la apicultura no ayudará a una polinización comercial intensa, pero ayudará a los jardines en los patios, dijo Kaplan.
A cuidarse para este verano
Fuente: CadenaGlobal.com.ar
Si bien las vacaciones son el mejor momento para distenderse y pasarla de maravillas, la pediculosis, hongos, infecciones y problemas respiratorios son algunas de las patologías que pueden arruinarlas. Conozca cuáles son sus riesgos y cómo prevenirlos.
Las piletas, los vestuarios y el cambio de costumbres alimenticias durante el verano, son algunos de los factores que influyen en la aparición de enfermedades que se incrementan en esta época.
Las colonias veraniegas son una buena opción para que los chicos realicen actividades y se mantengan divertidos y ocupados. Pero también son lugares donde fácilmente pueden contraer piojos, ya que el contagio aumenta en un 80% durante el verano.
Para evitar que esto suceda se recomienda que en el caso de las chicas lleven siempre el pelo atado y los chicos corto. Que no compartan peines ni cepillos y los laven bien luego de usarlos. Así mismo, es recomendable cambiar frecuentemente las fundas de las almohadas, y aspirar los sillones y los asientos del auto.
Las dermatomicosis hongos de la piel son más frecuentes en verano porque se reúnen las condiciones de aumento de temperatura y humedad que facilitan la proliferación de estos microorganismos.
El ser humano busca más el contacto con la naturaleza, y con determinados lugares públicos como piscinas, saunas, vestuarios, etcétera, que son espacios en donde es común encontrar hongos.
Debido a que el contagio puede ser de forma directa (de persona a persona) o indirecta (a través de objetos contaminados), es recomendable evitar compartir objetos personales como toallas, ojotas, maquinitas de afeitar, ropa interior,y demás. También hay que evitar la exposición prolongada a aguas calientes (porque reblandecen la piel y facilita la penetración del hongo); lavar diariamente las zonas de roce, como los pliegues, y los espacios interdigitales que son los más predispuestos; evitar andar descalzo en lugares públicos.
Las picaduras de insectos y las alergias son otro problema frecuente durante la época estival. Ya que las personas pasan más tiempo al aire libre es preciso tomar medidas precautorias, como el uso de insecticidas no tóxicos y de dispositivos del tipo ?enchufes?, para prevenir durante el día y la noche las picaduras de insectos, además de los productos tipificados como repelentes.
Las alergias más comunes son los prurigos, urticarias y el denominado ?shock alérgico?, causado por las temidas mordeduras de la avispa chaqueta amarilla.
Las infecciones intestinales son de las más frecuentes durante el verano, ya que los hábitos alimenticios cambian y la forma de manejarse es distinta a la que uno está acostumbrado.
Las mismas pueden deberse a alimentos contaminados, ya sean productos crudos o alimentos listos para consumir, o bien alimentos en mal estado que en verano son más usuales debido a las altas temperaturas y la falta de refrigeración.
Una alimentación ligera, rica en frutas y verduras resulta favorable ante las infecciones de este tipo.
Para prevenirlas es recomendable al momento de hacer las compras en caso de no tener luz eléctrica, heladera u otro medio de conservación-comprar solamente aquello que va a consumirse en el día; dejar para el final la compra de los productos congelados y los perecederos (como lácteos y carnes); no cortar la cadena de frío, el tiempo que transcurre desde la compra de alimentos hasta que se los coloca en la heladera debe ser el mínimo posible y nunca superar las dos horas; no consumir leche ni productos lácteos sin pasteurizar; guardar las comidas listas para consumir separadas de la carne cruda
Así también es importante lavarse las manos con agua y jabón antes de comer o manipular los alimentos y después de ir al baño.
Vacuna COVID-19 y población de riesgo
Cuando una enfermedad infectocontagiosa presenta una amplia capacidad de diseminarse, el aumento de la morbi-mortalidad puede llegar a ser considerable. Los efectos adversos relacionados con la administración de una vacuna en desarrollo durante dicho período pueden ser aceptados por un balance riesgo-beneficio (efecto secundario vs efecto protector) para alcanzar el control de la enfermedad y su diseminación. Una vez que el uso de la vacuna lleva al descenso dramático de la enfermedad, los efectos adversos parecen presentarse de forma más frecuente, disminuyendo la aceptación de la misma por parte de la población.
Pandemia y enfermedad
El coronavirus es un patógeno importante que afecta tanto a los humanos como a los animales. A finales del año 2019 se identificó una nueva cepa de coronavirus como causa de brotes de Neumonía en Wuhan (China), con una rápida diseminación, resultando en una epidemia a lo largo de todo el país. En febrero de 2020 la Organización Mundial de la Salud (OMS) asignó a la enfermedad el término de infección por la COVID-19, caracterizado por el desarrollo de un síndrome respiratorio agudo grave por coronavirus 2 (SARS-CoV-2) con alta tasa de morbimortalidad. Como ha ocurrido con otras pandemias en la historia de la humanidad se comenzó a desarrollar una vacuna para erradicar dicha enfermedad.
Las vacunas utilizadas durante la fase de emergencia (la pandemia COVID-19) fueron sometidas de manera rigurosa a los mismos pasos preclínicos y clínicos estandarizados que requiere todo ensayo clínico.
El punto clave en la creación de la vacuna contra el SARS-CoV-2 fue la proteína de superficie denominada Spike, dicho antígeno mayoritario se encuentra en la superficie del virus y es la que se une al receptor de la enzima de angiotensina tipo 2 (ECA-2) localizado en la superficie celular del huésped, favoreciendo la infección y replicación del mismo. Los anticuerpos generados durante las fases de la respuesta inmune, van dirigidos contra dicha proteína evitando así la unión de la proteína spike a la célula huésped (ECA-2) y la fusión de las partículas víricas a la membrana celular, favoreciendo de esta manera la neutralización del virus.
En la actualidad se dispone de dos tipos de vacunas: 2 vacunas de ARNm (Ácido Ribonucleico mensajero), la vacuna de COVID-19 Moderna y PFizer-BioNTech y por otro lado, la vacuna de proteína recombinante monovalente ( Novavax COVID-19).
Según las recomendaciones de la CDC (Centro de Control y Prevención de Enfermedades) y la OMS (Noviembre 2023), establecen vacunar a todos los individuos a partir de los seis meses de edad con las vacunas disponibles del período actual 2023-2024 (nuevas variantes del virus). En particular, individuos mayores de 65 años, inmunocomprometidos y con diferentes comorbilidades asociadas, debido a que dicha población presenta mayor riesgo de desarrollar enfermedad grave al contraer la COVID-19.
El uso de las vacunas actuales se ha asociado a una reducción sustancial de desarrollar enfermedad grave, hospitalizaciones y muerte por dicha causa, incluso en el contexto de otras variantes que evaden parcialmente la respuesta inmune del huésped. Sin embargo, no todos los individuos presentan el mismo riesgo de presentar la enfermedad de forma grave.
Las personas con inmunodepresión moderada o grave tienen un mayor riesgo de padecer la COVID-19 (grave), independientemente de la edad, aunque el riesgo aumenta aún más con la edad. En la categoría de las personas con inmunodepresión moderada o grave se incluye a las personas con patología oncológica activa o trasplante de órgano, así como las personas con inmunodeficiencias que reciben tratamiento inmunosupresor. También se incluye a las personas con infección por el VIH con un recuento de linfocitos CD4+ inferior a 200 células/µl, con indicios de infección oportunista y que no reciben tratamiento contra el VIH o con una carga viral detectable.
Entre el grupo de riesgo alto, también cabe mencionar, pacientes con tratamiento inmunosupresor en curso para tumores sólidos o neoplasias hematológicas (leucemia, linfoma o mieloma), o que lo hayan recibido en los 12 meses siguientes a la finalización de dicho tratamiento. También individuos receptores de trasplantes, es decir, personas que hayan recibido un trasplante de víscera u órgano sólido y que estén tomando un tratamiento inmunosupresor; personas que hayan recibido un trasplante de células madre (si no han pasado dos años desde el trasplante o si están tomando fármacos inmunosupresores). Inmunodeficiencias como por ejemplo, inmunodeficiencia primaria grave y diálisis crónica también se incluye en este grupo de riesgo.
La hoja de ruta de la OMS sobre el uso de las vacunas contra el SARS-CoV-2 en el contexto de la variante ómicron y de la elevada inmunidad de la población incluida en la lista OMS de uso en emergencias, apuntan a que la eficacia real y la inmunogenicidad de las vacunas son menores en las personas inmunodeprimidas que en las inmunocompetentes, sin embargo, los nuevos datos probatorios indican que administrar una dosis adicional como parte de una pauta de primovacunación ampliada, refuerza la respuesta inmunitaria de algunas personas inmunodeprimidas. Las pruebas científicas publicadas, indican que en el caso de las personas inmunodeprimidas es necesario ampliar la pauta de primovacunación, por ejemplo, administrándoles más dosis que a las personas inmunocompetentes. El momento más adecuado para administrar la dosis adicional varía en función del entorno epidemiológico y del alcance y el momento del tratamiento inmunosupresor, y debe analizarse con el médico tratante.
Las adultas y adolescentes embarazadas conforman un grupo de prioridad alta, debido a los posibles efectos adversos de la COVID-19 para la madre, el feto y el bebé. Aunque el riesgo de enfermedad grave en la época de la variante ómicron es menor que en la época anterior, las mujeres embarazadas que han contraído la COVID-19 siguen teniendo un mayor riesgo de morbilidad materna grave o de desenlace adverso del embarazo, como el parto prematuro. También pueden presentar un mayor riesgo de mortalidad materna.
La cobertura de vacunación en los trabajadores de la salud ha aumentado considerablemente en todo el mundo. Se debe dar prioridad a los trabajadores de la salud, en particular a los que se encuentran en primera línea, que tienen contacto directo con los pacientes y a los empleados de los centros de atención de salud.
Al igual que en la población general, la tasa de letalidad por la COVID-19 entre los trabajadores de la salud aumenta con la edad. Todos los trabajadores de la salud que son adultos mayores o tienen comorbilidades o enfermedades que ocasionan inmunodepresión de moderada a grave deben permanecer en la categoría de prioridad alta para vacunarse.
Como ocurre con todos los productos farmacológicos, medicamentos, tratamientos de inmunoterapia, fármacos biológicos y vacunas, existe el riesgo de presentar reacciones adversas o reacciones de hipersensibilidad. En relación con la vacuna contra el SARS-CoV-2, una contraindicación absoluta de administrar la misma, sería haber presentado una reacción alérgica grave (anafilaxia) o presentar alergia con algún componente de la misma de forma previa.
Dado que las vacunas disponibles actualmente confieren una reducción escasa y de corta duración de los síntomas de la enfermedad y tienen poco efecto en disminuir la transmisión en dicha población, se deben adoptar otras medidas de control de infecciones para disminuir la transmisión y proteger a los pacientes vulnerables, como el uso de la mascarilla y el lavado de manos, entre otras medidas de protección. Así como asegurar que los familiares y contactos estrechos de dichos pacientes, estén vacunados para la enfermedad.
Beneficios de la vacunación
Protección contra el desarrollo de la enfermedad grave y muerte:
Se ha demostrado de forma amplia en los estudios observacionales basado en poblaciones, una reducción de las tasas de hospitalización y muerte en paciente vacunados en comparación con los no vacunados, así como una reducción del desarrollo de enfermedad grave (COVID-19). Además, una dosis de refuerzo genera el llamado efecto “booster”, protegiendo aún más el individuo y manteniendo la respuesta inmune a lo largo del tiempo.
En el estudio de Link-Gelles R. (Updates on COVID-19 Vaccine Effectiveness during Omicron), se observó un riesgo de muerte mayor a causa de la COVID-19, de 7.3 a 16.3 veces más en pacientes no vacunados en comparación con los sujetos vacunados, con variaciones dependiendo de la cepa de SARS CoV-2 involucrada. En un estudio en Estados Unidos (Lin DY, Gu Y, Xu Y, et al. Association of Primary and Booster Vaccination and Prior Infection With SARS-CoV-2. Infection and Severe COVID-19 Outcomes, JAMA 2022), el riesgo de enfermedad grave en pacientes vacunados y muerte por la COVID-19 fue de 1.5 y 0.3 respectivamente. De igual forma se ha visto baja prevalencia de eventos cardiovasculares (infarto agudo de miocardio, ictus, etc) en pacientes vacunados con infección aguda por la COVID-19.
En conclusión, las vacunas contra el SARS CoV-2 son esenciales en la prevención y transmisión de la enfermedad, sobre todo en la población de riesgo anteriormente nombrada. Mantener la respuesta inmune a lo largo del tiempo mediante los planes de vacunación, favorece una mejor evolución clínica de la enfermedad, haciéndola más corta, menos sintomática y con menos posibilidad de diseminar el virus.
BIBLIOGRAFÍA
- World Health Organization. Draft landscape of COVID-19 candidate vaccines. https://www.who.int/publications/m/item/draft-landscape-of-covid-19-candidate-vaccines (Noviembre 2023).
- Link-Gelles R. Updates on COVID-19 Vaccine Effectiveness during Omicron. ACIP meeting,September-2022.https://www.cdc.gov/vaccines/acip/meetings/downloads/slides-2022-09-01/04-COVID-Link-Gelles-508.pdf (Accessed on September 02, 2022).
- Lin DY, Gu Y, Xu Y, et al. Association of Primary and Booster Vaccination and Prior Infection With SARS-CoV-2 Infection and Severe COVID-19 Outcomes. JAMA 2022; 328:1415.
- Zhou P, Yang XL, Wang XG, et al. A pneumonia outbreak associated with a new coronavirus of probable bat origin. Nature 2020; 579:270.
- Krammer F. SARS-CoV-2 vaccines in development. Nature 2020; 586:516.
- Edwards KM, Dupont WD, Westrich MK, et al. A randomized controlled trial of cold-adapted and inactivated vaccines for the prevention of influenza A disease. J Infect Dis 1994; 169:68.
- Ohmit SE, Victor JC, Rotthoff JR, et al. Prevention of antigenically drifted influenza by inactivated and live attenuated vaccines. N Engl J Med 2006; 355:2513.
- Graepel KW, Kochhar S, Clayton EW, Edwards KE. Balancing Expediency and Scientific Rigor in Severe Acute Respiratory Syndrome Coronavirus 2 Vaccine Development. J Infect Dis 2020; 222:180.
- Graham BS. Rapid COVID-19 vaccine development. Science 2020; 368:945.
- Halstead SB, Katzelnick L. COVID-19 Vaccines: Should We Fear ADE? J Infect Dis 2020; 222:1946.
- Brighton Collaboration. Accelerated Assessment of the Risk of Disease Enhancement with COVID-19 Vaccines, March 2020. https://brightoncollaboration.us/brighton-collaboration-cepi-covid-19-web-conference/ (Accessed on October 20, 2020).
- SPIKEVAX (COVID-19 Vaccine, mRNA) Suspension for injection, for intramuscular use; 2023-2024 Formula. US Food and Drug Administration (FDA) approved product information. Revised September 11, 2023. https://www.fda.gov/media/155675/download?attachment (Accessed on September 11, 2023).
- FACT SHEET FOR HEALTHCARE PROVIDERS ADMINISTERING VACCINE: EMERGENCY USE AUTHORIZATION OF MODERNA COVID-19 VACCINE (2023-2024 FORMULA), FOR INDIVIDUALS 6 MONTHS THROUGH 11 YEARS OF AGE https://www.fda.gov/media/167208/download?attachment (Accessed on September 11, 2023).
- COMIRNATY (COVID-19 Vaccine, mRNA) suspension for injection, for intramuscular use; 2023-2024 Formula. US Food and Drug Administration (FDA) approved product information. Revised September 11, 2023. https://www.fda.gov/media/151707/download?attachment (Accessed on September 11, 2023).
- FACT SHEET FOR HEALTHCARE PROVIDERS ADMINISTERING VACCINE: EMERGENCY USE AUTHORIZATION OF PFIZER-BIONTECH COVID-19 VACCINE (2023-2024 FORMULA), FOR 6 MONTHS THROUGH 11 YEARS OF AGE https://www.fda.gov/media/167211/download?attachment (Accessed on September 11, 2023).
- Recommendation for the 2023-2024 Formula of COVID-19 vaccines in the US. https://www.fda.gov/media/169591/download?attachment (Accessed on September 11, 2023).
- Emergency Use Authorization (EUA) of the Novavax COVID-19 vaccine, adjuvanted (2023-2024 Formula), for individuals 12 years of age and older https://www.fda.gov/media/159897/download?attachment (Accessed on October 04, 2023).
- US Food and Drug Administration. Emergency use authorization (EUA) of the Janssen COVID-19 vaccine to prevent coronavirus disease 2019 (COVID-19). https://www.fda.gov/media/146304/download (Accessed on March 27, 2023).
- Middleton’s ALLERGY Principles and Practice. Volume 2. Eighth edition. Chapter 85. page 1384-1385.
Consejos para un Halloween seguro para personas con alergias alimentarias
La tradición de celebrar Halloween cada 31 de octubre se está popularizando en España, con niños y adultos disfrutando de disfraces y recogiendo dulces. La noche de Halloween es una oportunidad para disfrutar, pero para las personas con alergias alimentarias, tanto niños como adultos, puede suponer un riesgo importante si no se toman precauciones. Las reacciones alérgicas van desde síntomas leves, como picor y vómitos, hasta la anafilaxia, una reacción grave que puede ser mortal Desde el Comité de Alergia Alimentaria de la Sociedad Española de Alergología e Inmunología Clínica (SEAIC), te ofrecemos algunas recomendaciones clave para que esta festividad sea segura y divertida.
1. Opta por actividades alternativas sin comida
En lugar de centrar la celebración en el típico "truco o trato", organiza actividades sin alimentos, como concursos de disfraces, manualidades o juegos. Repartir juguetes pequeños, lápices o calcomanías puede ser una opción divertida y segura para todos los niños.
2. Lee siempre las etiquetas de los productos
Asegúrate de leer con cuidado las etiquetas de los dulces y alimentos que se intercambien. Deshecha aquellos que no tengan una etiqueta clara o los que puedan contener alérgenos comunes como leche, frutos secos o huevo. Considera llevar tus propias golosinas seguras para intercambiarlas y evitar cualquier riesgo.
3. Lleva contigo medicación de rescate
No olvides llevar siempre contigo la medicación indicada por tu alergólogo, incluyendo la adrenalina autoinyectable si es necesaria.
En caso de que tu hijo sea alérgico, y disfrute del día con autonomía, aAsegúrate de que reconoce los síntomas, los comunique bien y si hay algún adulto que los acompañe rápidamente en caso de una reacción.
4. Evita la contaminación cruzada
Si organizas una fiesta, pregunta a los invitados sobre posibles alergias y ofrece opciones aptas para todos. Separa los alimentos seguros de aquellos que puedan contener alérgenos y
usa recipientes bien identificados.
5. Cuidado con los disfraces y el maquillaje
Muchos disfraces y maquillajes de Halloween pueden contener látex, al cual algunas personas alérgicas a alimentos también pueden ser sensibles. Opta por materiales alternativos y evita el uso de máscaras que puedan dificultar la identificación de una reacción alérgica o causar problemas respiratorios.
6. Educación y prevención en el colegio
Si tus hijos celebran Halloween en el colegio, asegúrate de que los profesores y monitores estén informados sobre las alergias alimentarias y sepan cómo actuar en caso de emergencia. Si se van a compartir dulces, es recomendable que lleves opciones seguras identificadas para evitar cualquier incidente.
7. En caso de emergencia, actúa rápido
Comprueba antes de salir que llevas toda la medicación de rescate que tu alergólogo/a te ha recomendado, especialmente la adrenalina autoinyectable.
Ante cualquier síntoma de reacción alérgica, como picor, hinchazón o dificultad para respirar, mantén la calma y sigue las indicaciones de tu especialista: pedir ayuda si estás solo, administrar la medicación, acudir al centro sanitario más próximo o llamar al 112. Si no sabes en ese momento cómo usar el autoinyector de adrenalina, llama al 112 explica la situación y te ayudarán.
Siguiendo estos consejos, puedes disfrutar de una noche de Halloween divertida y segura, evitando sustos relacionados con las alergias alimentarias.
¡Feliz Halloween!
Sofía Carreras Katcheff
Nota de Prensa SEAIC – Urticaria por frío
Ante el fuerte descenso de las temperaturas en el mes de enero
LA SEAIC RECOMIENDA A LOS PACIENTES CON URTICARIA
POR FRÍO EVITAR LOS CAMBIOS BRUSCOS DE
TEMPERATURA Y LLEVAR LA MEDICACIÓN ADECUADA
· Estímulos como el viento, la inmersión en agua a baja temperatura, el
contacto con objetos congelados o la ingestión de alimentos o bebidas
frías son los principales desencadenantes de la urticaria por frío.
· La urticaria inducida por frío, urticaria a frigore, provoca ronchas en el
cuerpo de los alérgicos que aparecen de manera inmediata y desaparecen
en las dos horas siguientes.
· El diagnóstico es sencillo y puede evitar situaciones que ponen en riesgo
la vida del paciente.
Madrid, 21 de enero de 2013.- Aunque es poco frecuente, existe la urticaria por frío.
Se denomina urticaria a frigore y en realidad se trata de una reacción cutánea ante el
contacto con frío tales como el viento, las bajas temperaturas, el lavado o inmersión en
agua, el contacto con objetos fríos o la ingestión de bebidas o alimentos fríos.
“La `urticaria a frigore´ es un tipo de urticaria física que se define porque en la zona de
contacto con temperaturas bajas aparece picor, ronchas, habones e hinchazón”,
explica la doctora Marta Ferrer, coordinadora del Comité de Alergia Cutánea de la
Sociedad Española de Alergología e Inmunología Clínica (SEAIC). “Aparece de
forma inmediata y desaparece entre 30 minutos y las dos horas siguientes a la
reacción, cuando la piel se calienta de nuevo”.
La incidencia no es muy elevada, pero durante los meses de invierno se observa un
aumento en el número de casos. “Desde la Sociedad recomendamos a estos
pacientes prevenir la exposición al frío con ropa de abrigo adecuada así como llevar la
medicación necesaria”, añade la experta.
Test del “cubito de hielo”
La prueba más utilizada para confirmar el diagnóstico de una alergia al frío es el “test
del cubito de hielo”. Consiste en aplicar hielo, de manera controlada, en el antebrazo
del paciente durante 5 minutos y pasados 10 observar si se produce reacción.
“Aunque a priori la prueba parece sencilla debe realizarse de manera controlada y en
la consulta del alergólogo. Es él quien puede interpretar de manera correcta la
reacción y evitar que se produzcan quemaduras con el hielo”, advierte la doctora
Ferrer.
Respecto al tratamiento, y una vez cubiertas las zonas expuestas, es con
antihistamínicos. La coordinadora del Comité de Alergia Cutánea apunta que “las dosis
terapéuticas de las fichas técnicas no siempre resultan suficientes y deben aumentarse en
función de cada paciente”.
Situaciones peligrosas
Hay que tener la precaución, si uno padece este tipo de urticaria, de no tomar bebidas
frías, cubitos de hielo o helados, ya que se podría provocar un edema de glotis.
Asimismo, es muy importante en los casos en que la urticaria por frío sea intensa,
evitar sumergirse de golpe en agua fría lanzándose a la piscina o al mar, ya que, al
estar toda la superficie corporal en contacto con frío, se produciría una reacción
generalizada (anafilaxia) por la liberación repentina y masiva de histamina o la muerte
por ahogo.
“Es muy raro que la primera manifestación sea una anafilaxia al tirarse a la piscina o
bañarse en el mar –también en verano-. El paciente se da cuenta que cuando llega el
invierno y sale a la calle, las zonas expuestas al frío (cara, cuello y manos
fundamentalmente)se le enrojecen o le salen ronchas; o por ejemplo que cuando coge
cosas de la nevera le pican las palmas de las manos o le salen habones”, cuenta la
experta. “Ante este tipo de síntomas debe acudirse al alergólogo. Es una forma muy
fácil de evitar complicaciones”.
Asimismo, la doctora Ferrer concluye explicando que “en algunas cirugías se precisa
inducir un descenso de la temperatura corporal, por lo que estos pacientes deben
advertirlo con el fin de evitar una reacción grave asociada a la urticaria”.
Presencia de proteínas lácteas en alimentos dietéticos destinados a usos médicos especiales
Se ha recibido en esta Secretaría notificación de la Agencia Española de Seguridad Alimentaria y Nutrición que por su importancia para los posible consumidores de un lote del producto Damira 2000 se reproduce a continuación:
Estimado Sr. Ojeda:
El motivo de mi carta es informarle de que, el pasado miércoles 20 de enero, se recibió en esta Agencia a través del SCIRI (Sistema Coordinado de Intercambio Rápido de Información) una notificación por parte de las Autoridades Sanitarias de Cataluña comunicando que la empresa Nutrition & Santé Ibérica SL les había informado que tuvo conocimiento, a través de una reclamación de un particular, de la reacción alérgica producida en un consumidor del producto Damira 2000. La empresa procedió a inmovilizar el producto en stock informando a mayoristas y farmacias que han recibido el producto de la necesidad de bloquear su comercialización.
Por parte de la Agencia Española de Seguridad Alimentaria y Nutrición se procedió con esa misma fecha a informar de los hechos a las autoridades sanitarias competentes de las Comunidades Autónomas, a través de la red de Alerta Alimentaria Nacional (SCIRI), así como a los servicios de la Comisión a través de la Red de Alerta Europea (RASFF).
No obstante, y como medida de precaución, por parte de la Agencia Española de Seguridad Alimentaria y Nutrición, se recomienda a aquellos consumidores alérgicos a las proteínas de leche, que pudieran tener cualquiera de los productos anteriormente mencionados en sus hogares, que se abstengan de consumir dichos productos.
Quedo a su disposición para cualquier aclaración que necesite sobre este asunto.
Ana María Troncoso González
Directora Ejecutiva
En Madrid, a 21 de enero de 2010.
Importante:
Únicamente existe un lote afectado (Damira 2000, envase de 400 g, lote 18309698, fecha de consumo preferente 28.10.2011), donde se detectó caseína y lactoglobulina en cantidades significativas.
La empresa fabricante ha notificado que ha bloqueado las existencias del producto implicado y ha informado a mayoristas y farmacias destinatarios del producto al objeto de que se retire de la venta al cosumidor.
Acta – Reunión Webex Comité Alergia Cutánea SEAIC
![]() Contenido disponible sólo para socios.
Contenido disponible sólo para socios.
Votaciones EAACI
Apreciados socios:
Hoy viernes 1 de abril a las 17:00 h acaba el plazo para votar a los candidatos que se presentan a los grupos de interés de la EAACI. Tenemos varios miembros españoles que se presentan a estos grupos y sería importante contar con tu apoyo a las candidaturas españolas. Si eres socio de la EAACI, entra con tus datos de acceso en su página web y vota, si estás de acuerdo, a los alergólogos españoles que os indicamos a continuación: Javier Fernández, Miguel Blanca, Marta Ferrer, Montserrat Fernández-Rivas, Carmen Rondón, Ángel Mazón.
Muchas gracias por tu apoyo.
Un cordial saludo,
Dr. P. Ojeda
Secretario de la Junta Directiva de la Sociedad Española de Alergología e Inmunología Clínica
Ausencia de alergólogos en la sanidad pública balear
Ante la reciente noticia sobre la constitución de un «Comité de Alergias» en las Islas Baleares sin contar con un sólo alergólogo, la SEAIC responde exigiendo que se solucione la ausencia de alergólogos en la Comunidad Balear, respuesta que ha tenido una importante difusión en los medios de comunicación.
Telemedicina, Digitalización e Inteligencia Artificial en Alergología
| Grupo de trabajo | |
| Coordinador: | Dr. Juan Manuel Igea Aznar |
| Secretaria: | Dra. Inmaculada Sánchez Machín |
| Miembros: | 1. Dr. Darío Antolín Amérigo 2. Dr. Luis Carrasco Gómez 3. Dr. Javier Contreras Porta 4. Dra. Zuelem Danz Luque 5. Dr. Ignacio Esteban Gorgojo 6. Dra. Isabel Fernández de Alba 7. Dr. Juan Fernández Madera 8. Dr. José Antonio Martín 9. Dr. Joan Penella Mas 10. Dr. Tito Rodríguez Sousa 11. Dra. Anna Sala Cunill 12. Dr. Carlos Blanco Mota 13. Dr. Manuel Alberto Figueiras Rincón 12. Manuel Alberto Figueiras Rincón |
El Grupo de Trabajo de la SEAIC en Telemedicina, Digitalización e Inteligencia Artificial en Alergología pone a vuestra disposición información, formación y herramientas de inteligencia artificial esenciales para vuestra práctica profesional en la página web TEDIAL (importante: acceso restringido a socios registrados de la SEAIC):
🔗 TEDIAL
Actualizado el día 17/09/2025
¿Qué es la anafilaxia?
En esta primera entrada del blog del Comité de Anafilaxia parece lógico que hablemos acerca de lo que es la anafilaxia.
La anafilaxia es una respuesta inmunológica extrema del sistema inmunitario ante una sustancia alergénica a la que el paciente ha desarrollado alergia.
En esta reacción se libera una gran cantidad de histamina y otras sustancias químicas en el cuerpo, lo que causa una serie de síntomas graves, de instauración rápida y potencialmente mortales, especialmente si no se reconocen los síntomas a tiempo y no se actúa rápidamente.
En este caso la reacción alérgica afecta a todo el organismo, y puede manifestarse con síntomas variados y simultáneos en diversos sistemas; por tanto, sus síntomas pueden variar ampliamente, pero comúnmente incluyen síntomas sugestivos de alergia que afectan a la vez la piel, el aparato respiratorio, el tracto digestivo o sistema cardiovascular.
La afectación de la piel, con urticaria, enrojecimiento, picor o hinchazón, es la manifestación más frecuente en la anafilaxia; está presente en el 80 % de los casos.
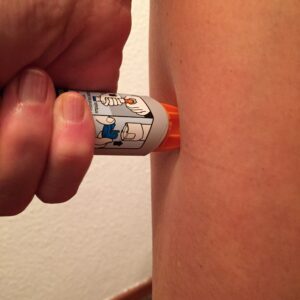
La anafilaxia es una emergencia médica que requiere atención inmediata. El tratamiento principal es la inyección precoz de adrenalina intramuscular en el muslo.
Es crucial, una vez tratado el cuadro, identificar y evitar los desencadenantes conocidos de la reacción para prevenir futuros episodios de anafilaxia. El especialista adecuado para ello es alergólogo, a quien debe ser remitido todo paciente que haya presentado una anafilaxia.
Es importante que las personas alérgicas que hayan presentado una anafilaxia y sus familiares estén preparados para actuar en caso de una nueva reacción anafiláctica. Esto implica llevar siempre consigo una inyección de adrenalina y saber cómo administrarla correctamente
Alergia a Prunáceas
En Verano aumenta el consumo de futas de la familia de las prunáceas, que son aquellas que tienen un hueso que contiene en su interior una especie de almendra, como el melocotón, albaricoque, cereza, ciruela, paraguayo o nectarina. Se consideran responsables del 70 % de todas las reacciones alérgicas a las frutas.
Algunos tips importantes a tener en cuenta son:
- En el área mediterránea predomina la alergia a vegetales por sensibilización a LTP (proteínas transportadoras de lípidos), muy presentes en las prunáceas, especialmente en la piel, donde su concentración es mucho mayor.
- La LTP es un alérgeno muy estable que condiciona que su alergia se produzca con la ingesta de la fruta fresca al igual que procesada (zumos, mermeladas, compotas…)
- Conocer el alérgeno vegetal responsable de la alergia permite predecir la gravedad de las manifestaciones clínicas que puede desencadenar y la posible reactividad cruzada con otros alimentos. La alergia a LTP se puede asociar con alergia a otros alimentos como frutos secos y otras frutas rosáceas (manzana, fresa…)
- Especialmente en el caso de alergia a LTP, algunos factores como el ejercicio físico, el alcohol o los antiinflamatorios (AINE) pueden actuar como cofactores, y desencadenar o amplificar una reacción.
- La alergia a prunáceas en nuestro país, aunque con menor frecuencia, también se puede producir relacionada con la alergia al polen y en este caso, en muchos pacientes, es posible consumir la fruta cocinada. Es aconsejable por tanto, seguir las indicaciones de su alergólogo sobre la evitación o los permisos en las formas de consumo.
La reacción alérgica a las prunáceas como el melocotón se suele producir después de su ingesta y, con menor frecuencia, tras su inhalación o tras el contacto cutáneo. Cuando provoca síntomas, suelen aparecer en la primera hora, habitualmente a los pocos minutos. Los síntomas que puede desencadenar incluyen:
- Síndrome de alergia oral (SAO). Síntomas locales leves, que consisten en picor oral, orofaríngeo y/o ótico. Son los más frecuentes
- Síntomas cutáneos. Síntomas locales en la zona de contacto con el alimento, o generalizados en forma de urticaria y angioedema (hinchazón) de labios, párpados, lengua u otras zonas.
- Síntomas digestivos. Náuseas, vómitos, dolor abdominal, distensión abdominal, diarrea
- Anafilaxia. Reacción alérgica grave de instauración rápida y de riesgo para la vida. Puede iniciarse con picor oral, faríngeo, en manos, pies o cuero cabelludo y después progresar con generalización del picor y aparición de urticaria y/o angioedema, así como síntomas generales respiratorios, digestivos y cardiovasculares (conjuntivitis, obstrucción nasal, estornudos, mucosidad, dificultad para tragar o respirar, tos, silbidos, náuseas, vómitos, dolor abdominal, diarrea, y caída de la tensión arterial con mareo, pérdida de conocimiento, y si la situación se prolonga sin tratamiento, parada cardiorrespiratoria). Se requiere, pues, tratamiento médico urgente en el momento del episodio. En cuanto el paciente advierte la generalización de la reacción, debe administrarse la adrenalina autoinyectable y ser llevado a un centro médico.
Es importante un buen diagnóstico para evitar los alimentos con los que el paciente presente síntomas. Así mismo, siempre llevar consigo la medicación de rescate como antihistamínicos, corticoides y por supuesto la adrenalina autoinyectable.
«Participa en mejorar el conocimiento sobre Inmunoterapia con Alimentos!»
La inmunoterapia es el tratamiento estrella de la especialidad de alergología, claramente diferenciado del resto de tratamientos por su enfoque etiológico. La inmunoterapia con alimentos ha experimentado un auge en las últimas dos décadas que se ha disparado a partir del momento en que la industria farmacéutica ha tomado una posición predominante liderando proyectos de investigación con poblaciones mucho más grandes que las que se reunían mediante iniciativas meramente académicas.
Este desarrollo a nivel de investigación se ha visto respaldado con la nueva publicación de la guía de inmunoterapia europea, en la que por primera vez, se abre una puerta oficial al empleo de inmunoterapia con alérgenos para la alergia alimentaria fuera del contexto de la investigación en centros con un nivel de experiencia y recursos elevado. Hasta la fecha de esta importante publicación, la posición oficial de las organizaciones científicas era la de no recomendar este tipo de tratamiento fuera del contexto de la investigación, a pesar de que su uso se estaba produciendo en determinados centros de muchos países europeos.
En los próximos años, es probable que nos encontremos con productos farmacológicos aprobados para el uso en inmunoterapia oral con alimento, que a su vez, aumenten la demanda de los pacientes para recibir este tipo de tratamiento. Sin embargo, puede darse la situación de que la demanda supere la capacidad de los servicios de alergia para atender dichas peticiones por la complejidad del tratamiento y las dificultades en instaurarlo como parte de la cartera de servicios en departamentos donde no sea un tratamiento en el que no se tenga experiencia.
Con la meta de realizar un mapa a nivel europeo de los centros donde se administra este tratamiento y conocer la forma en que se está realizando, surge el proyecto FIND, del acrónimo en inglés Food Immunotherapy Practice: Nation Differences Across Europe (Práctica de inmunoterapia con alimentos: diferencias entre las naciones en Europa). Este proyecto inicia su camino en Noviembre de 2017, cuando consigue financiación por parte de la EAACI para su puesta en marcha. El grupo de trabajo está constituido por 12 miembros de distintos países europeos y un comité asesor con expertos en alergia a nivel mundial. Tras elaborar un cuestionario, el estudio inicia su fase de recopilación de datos el 20 de Junio de 2018 con el envío de una invitación masiva a todos los miembros de la EAACI para comunicar su experiencia con el tratamiento.
En caso de no haber recibido dicha invitación, y querer participar, puedes hacerlo a través de este link: (https://www.surveymonkey.com/r/FINDproject_Level2) o bien, ponerte en comunicación con el coordinador en nuestro país (find.spain2018@gmail.com) para recibir la información que quieras solicitar y decidir tu participación.
Desde el Comité Infantil de Alergia, os invitamos a participar para que conozcamos cual es la realidad sobre este tratamiento tan relevante.
Pablo Rodriguez Del Rio. Comité de Alergia Infantil SEAIC.
Premios Best in Class
Apreciados socios:
Se adjunta carta de nuestro Presidente con información importante con respecto a la convocatoria de los premios Best in Class sobre la calidad de los servicios de Alergología del sistema sanitario público.
Un cordial saludo.
Dr. Pedro Ojeda
Secretario General Sociedad Española de Alergología e Inmunología Clínica
—————————————–
Documento para la descarga:
Programas para alergólogos jóvenes
La SEAIC anuncia el lanzamiento conjunto de 3 programas para Jóvenes alergólogos, con el objeto de ofertar una formación integral y focalizados en distintos aspectos:
- Inmunoterapia – Programa ExperAIT. Límite para presentar solicitudes: 11 de mayo.
- Alergia cutánea grave – Programa REacciona. Límite para presentar solicitudes: 12 de mayo.
- Alergia a los alimentos – Programa ALiAdos. Límite para presentar solicitudes: 15 de mayo.
IMPORTANTE: Los programas son mutuamente excluyentes. En caso de participar en uno, no se podrá participar en otro, para dar oportunidades a más personas.
![]() Convocatoria programa ExperAIT (2214 descargas )
Convocatoria programa ExperAIT (2214 descargas )
![]() Agenda programa ExperAIT (2231 descargas )
Agenda programa ExperAIT (2231 descargas )
![]() Convocatoria programa REacciona (2355 descargas )
Convocatoria programa REacciona (2355 descargas )
![]() Convocatoria programa ALiAdos (2815 descargas )
Convocatoria programa ALiAdos (2815 descargas )
Escombroidosis
Lo que puede parecer una alergia a pescado pero no serlo
En los últimos meses hemos visto publicaciones de varios casos de intoxicaciones alimentarias con pescados en algunos comedores escolares, desde el Comité de Alergia a Alimentos de la SEAIC consideramos conveniente aclarar algunos conceptos que han sido empleados como “sinónimos” en algunos medios de comunicación sin serlo realmente.
Los peces pertenecientes a la familia de los escómbridos, entre los que se encuentran el atún blanco, el atún rojo, el bonito o la caballa, tienen un elevado contenido en histidina. Si estos peces o pescados ya cocinados no se mantienen en condiciones adecuadas de conservación y refrigeración, la musculatura de los mismos sufre una descomposición bacteriana que transforma la histidina que contienen en histamina. La histamina es la sustancia o mediador que se libera en la reacciones de alergia mediante un mecanismo inmunológico. De este modo su presencia en el pescado que se va a ingerir puede dar cuadros que parezcan una reacción alérgica sin realmente serlo.
Característicamente pueden producir enrojecimiento o flushing, cefalea, diarrea, palpitaciones e incluso hipotensión. Por todo ello el origen de los síntomas (intoxicación versus alergia) puede ser confuso en ocasiones. Sin embargo hay algunos detalles que pueden ayudar a diferenciarlos:
1-. En el caso de la escombroidosis la histamina se encuentra en el pescado, lo que hace que cualquiera que lo consuma pueda presentar los síntomas que acabamos de mencionar. Por ello, es frecuente que aparezcan varios casos simultáneos o cercanos en el tiempo. En lo que a alergia se refiere, el origen de la liberación de histamina es el propio individuo, de manera que la aparición de clínica “colectiva” es rara.
2.- En personas susceptibles la alergia a pescado puede aparecer frente a cualquier especie, mientras que la escombroidosis sólo sucede con el consumo de las especies que contienen elevadas cantidades de histidina.
3-. En la escombroidosis los síntomas raramente ponen en peligro la vida. En contraposición, la alergia puede producir desde síntomas leves a otros de mayor severidad, que precisen tratamiento urgente.
4-. Ante un caso de alergia a pescado es preciso realizar una eliminación adecuada de la especie o especies origen de la clínica. Sin embargo, tras un episodio de escombroidosis se podría volver a consumir el mismo pescado siempre y cuando éste haya pasado antes por unas adecuadas condiciones de conservación y refrigeración, tal y como exige la Normativa sobre manipulación de alimentos.
Con todo esto sólo queremos recordar que en lo que a la alergia al pescado se refiere, ser y parecer no es lo mismo, y que llamar a cada cosa por su nombre es importante porque el tratamiento y las medidas de evitación difieren.
Alergia cutánea
Dermatitis atópica
La dermatitis atópica es una enfermedad inflamatoria de la piel que ocurre en personas con una predisposición genética a sufrir enfermedades alérgicas (atopia). Por ello se ha definido como la manifestación cutánea de la atopia. Es una enfermedad de larga evolución que cursa por brotes de exacerbación y remisiones de duración variable. El síntoma más característico es el picor, que puede ser muy intenso hasta el punto de afectar la calidad de vida. La lesión típica es el eccema, que consiste en una o múltiples áreas de enrojecimiento y descamación de la piel.
Se trata de una enfermedad típica de la infancia, aunque puede aparecer en cualquier momento de la vida. Según la edad de presentación se diferencian tres fases:
1. Fase del lactante o infantil precoz (en los primeros meses de edad), con lesiones recurrentes localizadas preferentemente en la cara.
2. Fase infantil (a partir de los dos años), con lesiones típicamente distribuidas en los pliegues de flexión de codos y rodillas (dermatitis flexural), además de muñecas y párpados.
3. Fase del adulto (a partir de la pubertad), con áreas de engrosamiento de la piel de predominio en cuello, muñecas y pies. No obstante, las manifestaciones son muy variables y pueden aparecer en cualquier otra localización.
¿Qué hacer para controlar los síntomas?
Aparte de la medicación que le haya recomendado su médico, es importante tener en cuenta una serie de medidas higiénicas:
- Mantener una hidratación cutánea constante con emulsiones o cremas grasas, que deben aplicarse siempre tras el baño y varias veces al día.
- Evitar el uso de prendas de fibra sintética y ajustadas, así como jabones detergentes en el aseo personal, siendo preferible utilizar prendas de algodón y jabones de pH ácido o neutro sin perfumes.
- Evitar el contacto sobre la piel de sustancias irritantes como pinturas, barnices, disolventes y otros productos similares.
Dermatitis alérgica de contacto
La dermatitis alérgica de contacto es una reacción inflamatoria localizada de la piel que ocurre a consecuencia del contacto mantenido de una sustancia alergénica sobre la superficie cutánea. Se trata un trastorno muy frecuente que debe diferenciarse de las dermatitis de contacto irritativas, aún más frecuentes, ocasionadas por la exposición mantenida a agentes con efecto lesivo sobre la piel (ácidos o álcalis, detergentes, disolventes, etc.). Produce intenso picor y se manifiesta con enrojecimiento, vesículas con exudación, costras y descamación, que aparecen exclusivamente en la zona de contacto con el agente causal.
Las manos son la zona del cuerpo más frecuentemente afectada, debido a la manipulación de sustancias y productos de todo tipo. Cuando la dermatitis aparece en la cara suele deberse a la aplicación de cosméticos o medicamentos tópicos. La dermatitis del cuero cabelludo suelen deberse a la aplicación de tintes. Las lesiones localizadas en los pies debe hacernos sospechar en componentes del calzado, como gomas, tintes o el cromo presente en el cuero.
La causa de una dermatitis de contacto se confirma mediante las denominadas pruebas epicutáneas o test del parche (ver procedimientos diagnósticos). El tratamiento consiste en prevenir el contacto con el agente responsable.
Urticaria y angioedema
La urticaria se define como una erupción cutánea caracterizada por la aparición de ronchas o habones (lesiones sobreelevadas, en meseta, de coloración generalmente rosada, evanescentes y que se blanquean a la vitropresión), con picor cutáneo que suele sobrepasar la extensión de las lesiones y puede condicionar un malestar intenso.
El angioedema o edema angioneurótico es considerado el mismo proceso que la urticaria pero con una afectación edematosa más profunda, que suele manifestarse como hinchazón de los párpados y los labios. Acompaña a la urticaria en muchos casos, aunque en ocasiones puede ser la única manifestación.
Según su evolución la urticaria se clasifica en aguda o crónica. La urticaria aguda consiste en un único episodio de inicio repentino y duración breve, cuya causa puede ser una reacción alérgica a medicamentos, alimentos, picaduras de avispas o abejas, parásitos como Anisakis, etc.
La urticaria crónica, por el contrario, tiene una duración prolongada y no se asocia a un proceso alérgico. A pesar de que sus posibles causas son múltiples, es habitual no encontrar un causante directo del cuadro. De hecho, en aproximadamente el 90% de los casos se desconoce la causa subyacente. Es la denominada urticaria crónica idiopática, que puede requerir un tratamiento mantenido con medicamentos antihistamínicos.
———————————————–
Seminarios web anteriores COVID-19
Tratamiento antiinflamatorio en la COVID-19. ¿Amigos o enemigos?
28 de mayo de 2020
Queremos agradecer la colaboración técnica de Astra Zeneca en la realización de esta sesión científica.
COVID-19, asma o rinitis. ¿Cómo diferenciarlos?
27 de mayo de 2020
Queremos agradecer la colaboración técnica de Menarini en la realización de esta sesión científica.
![]() Programa seminario web "COVID-19, asma o rinitis. ¿Cómo diferenciarlos?" (1590 descargas )
Programa seminario web "COVID-19, asma o rinitis. ¿Cómo diferenciarlos?" (1590 descargas )
Impacto del COVID-19 en alergia respiratoria y rinología
19 de mayo de 2020
Queremos agradecer la colaboración técnica de Uriach en la realización de esta sesión científica.
![]() Programa seminario web "Impacto del COVID-19 en alergia respiratoria y rinología" (1988 descargas )
Programa seminario web "Impacto del COVID-19 en alergia respiratoria y rinología" (1988 descargas )
COVID-19: Etiopatogenia, Clínica Nasal y Cutánea
14 de mayo de 2020
Queremos agradecer la colaboración técnica de Novartis en la realización de esta sesión científica.
![]() Programa seminario web "COVID-19: Etiopatogenia, Clínica Nasal y Cutánea" (2096 descargas )
Programa seminario web "COVID-19: Etiopatogenia, Clínica Nasal y Cutánea" (2096 descargas )
El día después en una consulta de alergología: opciones de desescalada
11 de mayo de 2020
Queremos agradecer la colaboración técnica de Diater Laboratorios en la realización de esta sesión científica.
![]() Programa Seminario Web "El Día Después en una Consulta de Alergología" (1937 descargas )
Programa Seminario Web "El Día Después en una Consulta de Alergología" (1937 descargas )
Alergia en Tiempos de Covid-19
30 de abril de 2020
Queremos agradecer la colaboración técnica de Laboratorios Leti en la realización de esta sesión científica.
![]() Programa Webinar «Alergia en Tiempos de Covid-19»
Programa Webinar «Alergia en Tiempos de Covid-19»
Alergia Respiratoria y COVID-19
16 de abril de 2020
Queremos agradecer la colaboración técnica de GSK en la realización de esta sesión científica.
![]() Programa Webinar SEAIC "Alergia Respiratoria y COVID-19" (3575 descargas )
Programa Webinar SEAIC "Alergia Respiratoria y COVID-19" (3575 descargas )
Anafilaxia en el lactante.
En los últimos meses se han publicado varios artículos acerca de la anafilaxia en el lactante.
Cárdenas Morales y Hernández Trujillo (1) nos dan una visión global a través de una revisión. Carlisle y Lieberman (2) se centran en el manejo del episodio y Frith y colaboradores actualizan las guías de la Australasian Society of Clinical Immunology and Allergy (ASCIA) (3).
La incidencia de la anafilaxia está aumentando particularmente en los lactantes y preescolares, aunque los datos son limitados y las cifras varían según los diferentes autores.
Las peculiaridades del lactante incluyen diferencias en la presentación clínica, las comorbilidades asociadas, dificultades en el diagnóstico y en el tratamiento, siendo por todo ello aún menor la frecuencia de utilización de adrenalina que en otras edades.
Como factores de riesgo en lactantes hay que considerar comorbilidades como el asma, la bronquiolitis y la laringotraqueobronquitis. Entre los posibles cofactores se incluyen la fiebre, infecciones respiratorias y el estrés. No parece haber acuerdo (1,2) en el papel del eccema atópico como comorbilidad de interés en anafilaxia.
Los síntomas más frecuentes en lactantes suelen ser cutáneos, seguidos de los respiratorios y digestivos. Los síntomas cardiovasculares parecen ser menos frecuentes o peor detectados. Además, la sintomatología puede pasar de tener valor diagnóstico a ser inespecífica según el contexto clínico, o pasar desapercibida por ser específica del lactante (Tabla 1) (2). También debemos tener en cuenta que el diagnóstico diferencial es amplio, con entidades propias de esta edad (Tabla 2)(1).
La alergia alimentaria es el principal desencadenante, destacando la leche y el huevo como los principales implicados. Sin embargo, hay que tener en cuenta los hábitos de consumo local. En nuestro medio las frutas y pescados son también causa frecuente de anafilaxia (1).
En cuanto al diagnóstico en el lactante, se han identificado varias dificultades
- La imposibilidad a esta edad de comunicar síntomas verbalmente
- Las diferencias entre las distintas definiciones de anafilaxia. Aunque los criterios de Sampson et al está muy extendidos y se consideran aplicables también en este grupo de edad, algunas sociedades como la ASCIA no incluyen la sintomatología digestiva como criterio de anafilaxia
- La determinación de triptasa suele tener limitaciones en el caso de la anafilaxia inducida por alimentos y no se han determinado puntos de cortes específicos a esta edad.
El tratamiento se basa en el reconocimiento de síntomas, y en la administración precoz de adrenalina. Como medidas adicionales, la guía ASCIA recomienda específicamente evitar que los lactantes estén en brazos sobre el hombro de sus cuidadores y recomienda que se mantengan horizontales sobre los brazos del cuidador (3). Aunque pueden ser necesarias medidas adicionales como la fluidoterapia, apenas se mencionan otros fármacos, como los antihistamínicos y corticoides (2), acerca de los que sí se discutía en revisiones previas (4,5).
La infrautilización de adrenalina se ha atribuido a un peor reconocimiento de los síntomas, pero también a una menor prescripción de dispositivos de adrenalina. Una de las razones se debe a que en lactantes hay discordancia entre el peso y la dosis de los autoinyectores disponibles (0.15 y 0.3 mg). Tanto la guía de anafilaxia pediátrica de EAACI de 2007(6) como la australiana proponen la prescripción de dispositivos de 0.15mg lactantes-niños a partir de los 7.5 kg de peso (3). En 2017 la Food and Drug Administration autorizó la comercialización de dispositivos de 0.1mg en Estados Unidos, por lo que las recomendaciones en este punto varían según la guía consultada (1,2,4).
Finalmente, desconocemos aun el efecto de las recomendaciones actuales de introducción precoz de la alimentación complementaria en la incidencia y prevalencia futuras de anafilaxia en lactantes.
| Órgano Diana | Síntoma Típico propio de otras edades | Síntoma poco frecuente…o propio de lactante |
| Piel | Habones, rash, picor, angioedema | Roce ocular, picor ocular, rascado de las orejas, sacar la lengua, lamido repetido de labios o de las manos |
| Digestivos | Vómitos, diarrea, dolor abdominal | Escupir, arquear la espalda, llevarse las rodillas al pecho, hipo |
| Respiratorios | Tos, sibilancias taquipnea | Llanto, afonía, meterse los dedos en la orejas, tirarse de las orejas |
| Cardiovascular | Hipotensión, desmayo, sincope | Piel moteada |
| Neurológico | Irritabilidad, llanto inconsolable, letargo |
Tabla 1. Síntomas de anafilaxia en lactantes. De A Carlisle y J. Lieberman
| Signo/Síntoma Guía | Diagnóstico alternativo |
| Angioedema | Angioedema Hereditario
Celulitis |
| Diarrea | Gastroenteritis |
| Habones/Rash | Dermatitis de contacto
Eritema multiforme Mastocitosis Síndrome de piel escaldada estafilocócica Síndrome de shock tóxico |
| Hipotensión | Shock séptico |
| Neurológico | Intoxicación por fármacos o alcohol
Encefalitis Hemorragia intracraneal Meningitis Traumatismo no accidental (maltrato) Convulsión |
| Dificultad respiratoria | Asma
Espasmo del Sollozo Bronquiolitis Crup Aspiracion de cuerpo extraño Membrana laríngea Traqueolaringomalacia Anillo vascular |
| Vómitos | Enterocolitis inducida por proteínas alimentarias (FPIES)
Intoxicación alimentaria Gastroenteritis Reflujo gasotroesofágico |
| Otros | BRUE (episodios breves resueltos inexplicado: brief resolved unexplained) **
Síndrome de Munchausen Síndrome de muerte súbita del lactante |
Tabla 2. Diagnóstico diferencial de anafilaxia en lactantes **Denominación actual del Episodio Aparentemente Letal
Esozia Arroabarren Aleman. Servicio de Alergología. Complejo Hospitalario de Navarra. Comité de Alergia Infantil SEAIC
Bibliografía
- Cardenas-Morales M, Hernandez-Trujillo V. Infant Anaphylaxis: A Diagnostic Challenge. Curr Allergy Asthma Rep. 2021 Feb 23;21(2):12. doi: 10.1007/s11882-021-00990-4.
- Carlisle A, Lieberman J. Clinical Management of Infant Anaphylaxis. J Asthma Allergy. 2021 Jul 8;14:821-827. doi: 10.2147/JAA.S286692.
- Frith K, Smith J, Joshi P, Ford LS, Vale S. Updated anaphylaxis guidelines: management in infants and children. Aust Prescr. 2021 Jun;44(3):91-95. doi: 10.18773/austprescr.2021.016.
- Greenhawt M, Gupta RS, Meadows JA, Pistiner M, Spergel JM, Camargo CA, Jr, et al. Guiding principles for the recognition, diagnosis, and management of infants with anaphylaxis: an expert panel consensus. J Allergy Clin Immunol Pract 2019;7:1148-1156.e5. 10.1016/j.jaip.2018.10.052 –
- Simons FE, Sampson HA. Anaphylaxis: Unique aspects of clinical diagnosis and management in infants (birth to age 2 years). J Allergy Clin Immunol. 2015 May;135(5):1125-31. doi: 10.1016/j.jaci.2014.09.014.
- Muraro A, Roberts G, Clark A, Eigenmann PA, Halken S, Lack G, Moneret-Vautrin A, Niggemann B, Rancé F; EAACI Task Force on Anaphylaxis in Children. The management of anaphylaxis in childhood: position paper of the European academy of allergology and clinical immunology. Allergy. 2007 Aug;62(8):857-71. doi: 10.1111/j.1398-9995.2007.01421.x.
Falsos mitos sobre el deporte en niños asmáticos
El deporte no sólo no es contraproducente, sino que resulta saludable para los niños que padecen asma. La actividad física mejora el desarrollo del niño y la condición física, ayudando a disminuir la intensidad de las crisis asmáticas.
Descargar tríptico: ![]() Falsos mitos sobre deporte y asma (5497 descargas )
Falsos mitos sobre deporte y asma (5497 descargas )