resultados de la búsqueda: Asma
Acreditación de Unidades de Asma Grave
A continuación puede encontrar los documentos para guiarle a través del proceso de acreditación de una Unidad de Asma Grave:
Guía de acreditación de Unidades de Asma Grave (UAG)
![]() Guía de acreditación de Unidades de Asma Grave(15333 descargas)
Guía de acreditación de Unidades de Asma Grave(15333 descargas)
1. Introducción
- Importancia de las Unidades de Asma Grave
- Experiencia: Unidades de Asma Grave acreditadas
- Periodos de entrega de documentación y evaluación
2. Procedimiento
- Tipos criterios
- Listado documentos requeridos
- Checklist Criterios acreditación
1. Introducción
1.1. Importancia de las Unidades de Asma Grave
La estimación actual es que del 3 al 10% de los adultos asmáticos padecen asma grave, y el asma pediátrica grave afecta hasta al 2,5% de todos los niños con asma. Sin embargo, estos pacientes tienen un impacto importante sobre los costes sanitarios y el consumo de recursos: estudios previos en nuestro país han estimado el coste del asma grave en 8554
€ / paciente / año.
En pacientes que presentan síntomas crónicos de asma grave es necesario un estudio riguroso y sistemático, aunque, al mismo tiempo, muchos de estos pacientes presentan
particularidades que requieren un estudio individualizado. Estas dos realidades han dado lugar a pautas de consenso que aconsejan identificar y controlar el asma grave en consultas especializadas y preferentemente multidisciplinarias, que se han implementado como Unidades de Asma Grave. Esta situación se ha visto reforzada, en los últimos años, con el desarrollo de fármacos biológicos específicos para el tratamiento de estos pacientes, con indicaciones precisas y criterios de seguimiento muy específicos.
En 2015, el comité de asma de la Sociedad Española de Alergología e Inmunología Clínica (SEAIC), abordó la tarea de establecer los requisitos necesarios para la acreditación de las unidades de asma grave en todo el territorio nacional.
Los objetivos de este proceso fueron mejorar la atención clínica de los pacientes con asma grave unificando criterios de buena práctica, estructurar y facilitar el manejo clínico de estos pacientes y promover la investigación en asma grave. También se planteó como objetivo fundamental incrementar la educación del paciente asmático: es conocido que una formación adecuada aumenta el cumplimiento terapéutico y el control de la enfermedad.
La evaluación de las unidades se basa en la definición de unos criterios que se clasificaron en tres niveles: esenciales, recomendables y de excelencia. Según el grado de cumplimiento las unidades fueron acreditadas como unidad de asma grave (UAG) o como UAG de Excelencia.
1.2. Experiencia: Unidades de Asma Grave acreditadas
Desde que se inició en 2015 el proceso de acreditación de UAG por parte de SEAIC se han acreditado, hasta noviembre 2020, un total de 33 Unidades, de las que 22 han obtenido la acreditación como Unidades de Excelencia.
Se puede consultar el listado de UAG acreditadas en la web de SEAIC en el siguiente enlace: https://www.seaic.org/profesionales/acreditacion-unidades-de-asma- grave/unidades-de-asma-grave-acreditadas
1.3. Periodos de entrega de documentación y evaluación
El periodo de entrega de documentación está abierto permanentemente. Dos veces al año (30 de abril y el 31 de octubre) se evalúan las peticiones recibidas los seis meses previos, emitiéndose la resolución dentro de los 6 meses siguientes.
La sistemática de evaluación y acreditación si procediera será la siguiente:
- Solicitudes recibidas entre el 1 de noviembre y el 30 de abril del siguiente año: el grupo acreditador responderá antes del 31 de octubre de dicho año.
- Solicitudes recibidas entre el 1 de mayo y el 31 de octubre: el grupo acreditador responderá antes del 30 de abril del siguiente.
Tras obtener la acreditación correspondiente, desde la secretaría de la SEAIC se remitirá tanto a unidad solicitante, como a la Dirección /Gerencia del centro sanitario un Diploma acreditativo de la evaluación realizada
En el caso de que la Unidad sea acreditada, el acto oficial y la entrega del Diploma Oficial de acreditación al responsable de la Unidad tendrá lugar en la ceremonia de clausura del siguiente congreso/simposio de la SEAIC.
Así mismo, los centros acreditados como unidades de excelencia que lo deseen, podrán participar en el programa de estancias formativas dentro del proceso de Desarrollo Profesional Continuado (DPC) de la SEAIC, consistente en la realización de estancias en esos centros de alergólogos previamente seleccionados.
2. Procedimiento
2.1. Tipos de criterios
Se establecen 3 tipos de criterios, imprescindibles, recomendables y de excelencia.
Para obtener la acreditación como Unidad de Asma Grave se deben cumplir el 100% de los criterios imprescindibles y el 70% (≥10) de los criterios recomendables.
Se establece también una acreditación para las unidades de asma grave con mención de excelencia a aquellas que cumplan al menos el 80% (≥13) de los criterios de excelencia.
En el Anexo 1 se puede consultar el listado de los diferentes criterios.
2.2. Listado de documentos requeridos
El listado completo de documentos a aportar puede verse en el Anexo 2. Por su relevancia destacamos el Informe del Coordinador, el Organigrama y el Inventario de la Unidad.
Informe del Coordinador
Como responsable de la Unidad, el Coordinador debe dar fe de que se cumplen los criterios de acreditación. Es su responsabilidad que toda la información que se incluye en dicho informe sea veraz y exacta.
El informe debe responder y justificar, de forma individual, cada uno de los criterios imprescindibles y recomendables y, en el caso de optar a excelencia, los criterios de excelencia.
Organigrama
El Organigrama debe aportarse como un documento aparte, separado del Informe del Coordinador. Debe recoger de forma sistemática toda la información que se señala en el Anexo 2 en el apartado Organigrama.
Se recomienda realizar un esquema o figura donde se recojan todos los miembros de la Unidad, especificando sus funciones, responsabilidades, los procedimientos, etc.
Inventario de la Unidad
El inventario debe ser exhaustivo, incluyendo todo el material disponible en la Unidad: espacio físico, consultas, mobiliario, aparataje, material ofimático, material educativo disponible incluyendo dispositivos para entrenamiento, cuestionarios, material didáctico, vídeos explicativos, etc., equipamiento para tratar una crisis de asma o una reacción alérgica grave, carro de parada, desfibrilador, material para ventilación, soporte circulatorio, fluidos, nebulizadores, monitorización de pico de flujo, equipamiento para espirometría, material para prueba de broncodilatación, pruebas de exposición a broncoconstrictores directos y/o indirectos, test de ejercicio, determinación de FeNO, estudio de celularidad en esputo inducido, equipamiento para los estudios de exploración y funcionalismo nasal: rinometría, fibroscopia nasal, FENO nasal, etc.
2.3. Checklist de Criterios acreditación
En el Anexo 3 se encuentra el checklist de criterios de acreditación, donde se recogen los diferentes criterios y la forma de justificar cada uno de ellos. Se recomienda seguir este checklist a la hora de confeccionar el Informe del Coordinador y presentar la documentación, con el fin de facilitar el trabajo de evaluación.
Anexo 1: listado de criterios para la acreditación de UAG
![]() Anexo 1: Listado de criterios para la acreditación de Unidades de Asma Grave(15312 descargas)
Anexo 1: Listado de criterios para la acreditación de Unidades de Asma Grave(15312 descargas)
Criterios imprescindibles
Para obtener la acreditación como Unidad de Asma Grave se deben cumplir el 100% de los criterios imprescindibles (CI):
- CI9: La UAG permite la cita prioritaria a pacientes con un empeoramiento de su situación basal.
- CI10: El sistema de citaciones de la UAG tiene en cuenta que el tipo de pacientes evaluados requieren mayor dedicación de tiempo, tanto de primeras visitas como en consecutivas.
- CI11: La Unidad tiene designado un médico alergólogo responsable de la misma.
- CI12: Existe un organigrama con la distribución de funciones y responsabilidades que es conocido por los miembros de la UAG y del Servicio de Alergología
- CI13: La UAG incluye entre su personal al menos un DUE con experiencia en el manejo del asma grave y de las técnicas de exploración respiratoria.
- CI14: La Unidad basa su actividad clínica en las recomendaciones de manejo del asma de los consensos vigentes avalados por la SEAIC y tiene una cartera de servicios acorde a estas guías.
- CI16: La UAG dispone del instrumental, mobiliario y material ofimático necesario para el desarrollo de su cartera de Todo este material está inventariado.
- CI17: La UAG realiza periódicamente la revisión de su aparataje, que tiene encomendada al servicio de mantenimiento de su hospital o a otra empresa externa suficientemente capacitada.
- CI19: Existe una persona encargada de determinar la periodicidad de la calibración del aparataje y responsable de que esta calibración se lleve a cabo.
- CI20: La calibración de los instrumentos de medida y de pruebas de función pulmonar se realiza con la periodicidad recomendada por el fabricante.
- CI24: Todos los sistemas de información en los que se recopilan datos de pacientes cumplen con la Ley de Protección de Datos.
- CI25: La UAG dispone de los medios necesarios para tratar una crisis de asma o una reacción alérgica grave.
- CI26: Existe un responsable de revisar periódicamente la disponibilidad de los medios necesarios para el tratamiento de una crisis de asma o una relación alérgica grave en sus
- CI27: Existe un responsable encargado de la revisión periódica, por medio de un libro de registro, de la caducidad de los medicamentos que existen en la UAG y del control de temperatura de los medicamentos que lo necesiten.
- CI28: Existen hojas de consentimiento informado, que se cumplimentan antes de la realización de cualquier prueba de riesgo, con una copia para el paciente y otra copia para el archivo de la UAG.
- CI30: Existe un plan escrito de medidas higiénicas para disminuir el riesgo de transmisión de enfermedades, aplicable a pacientes, personal e instalaciones implicados en los estudios de función pulmonar y otros procedimientos diagnósticos y terapéuticos, de acuerdo las recomendaciones de la SEAIC.
- CI35: La UAG tiene entre sus objetivos la realización de investigación clínica sobre asma, con una actividad constatada mínima de una publicación anual en una revista especializada o de una presencia anual a un congreso.
- CI69: La UAG sigue la nomenclatura y protocolo en vigor utilizados en los documentos avalados por SEAIC para designar y valorar a los pacientes con Asma Grave persistente no
La cartera de servicios incluye los siguientes servicios médicos:
- CI38: Primeras visitas procedentes del Servicio de Alergología.
- CI39: Interconsultas procedentes de los servicios de Urgencias y de otros especialistas.
- CI40: Consultas
- CI41: Elaboración de informe clínico en todos los casos al acabar el estudio inicial del paciente así como en las consultas sucesivas en caso de que existan cambios en el diagnóstico o tratamiento que lo hagan necesario.
La cartera de servicios incluye los siguientes servicios de educación para la salud:
- CI42: Educación en
- CI43: Valoración de la técnica de inhalación y educación sobre la misma.
La evaluación del paciente incluye las siguientes valoraciones periódicas:
- CI46: Valoración de gravedad de la enfermedad siguiendo las recomendaciones de las GEMA o GINA junto con la historia clínica y exploración física, con especial relevancia en la dosis de tratamiento de corticoides inhalados prescrita y otros
- CI47: Valoración del grado de control de la enfermedad mediante historia clínica y exploración física utilizando los criterios de las guías GEMA o GINA y usando herramientas como ACT o ACQ y función pulmonar.
- CI48: Valoración del control de las comorbilidades
- CI49: Valoración de los factores
La cartera de servicios incluye los siguientes estudios alergológicos:
- CI51: Estudios alergológicos in
- CI52: Pruebas de exposición controlada con alérgenos: nasal, conjuntival, bronquial.
- CI53: Estudios alergológicos in vitro: IgE total y específica, IgG específica, triptasa.
La cartera de servicios incluye las siguientes pruebas funcionales respiratorias:
- CI57: Monitorización pico
- CI58: Espirometría, Curva flujo/volumen.
- CI59: Test
- CI60: Pruebas de exposición a agentes broncoconstrictores directos y/o indirectos.
La cartera de servicios incluye al menos uno de los siguientes estudios de inflamación bronquial:
- CI62:
La cartera de servicios incluye las siguientes prestaciones terapéuticas:
- CI64: Capacidad para utilizar tratamientos biológicos en los pacientes en los que estén indicados y de realizar los controles necesarios para la valoración de su eficacia y seguridad.
- CI65: Uso de medicamentos en
Criterios recomendables
Para obtener la acreditación como Unidad de Asma Grave se deben cumplir el 70% de los criterios recomendables (CR):
- CR1: La UAG tiene definidos los criterios de derivación que deben cumplir los pacientes que son remitidos para su
- CR3: La UAG está señalizada físicamente en el centro
- CR7: Existe un plan de reuniones periódicas (al menos una al año) con los miembros del servicio de Alergología en las que se explica el funcionamiento y actividad asistencial de la UAG.
- CI15: La UAG funciona como una unidad multidisciplinar: existen profesionales de referencia de otras especialidades (EJ. ORL, neumología, gastroenterología, psiquiatría o psicología) para la valoración de comorbilidades, con los que se desarrollan sesiones conjuntas al menos una vez al año (de forma individual o con varias especialidades en la misma sesión).
- CR18: Existe un procedimiento para comunicar si detecta alguna anomalía de funcionamiento del aparataje.
- CR21: La actividad de la UAG se realiza en un entorno apropiado con acceso al material educativo y al aparataje necesarios para su actividad.
- CR22: La UAG cuenta con un sistema de información con datos de su actividad para facilitar su gestión y evaluar el cumplimiento de los objetivos.
- CR29: La UAG cuenta con el apoyo de un hospital de día para efectuar procedimientos que aconsejen ser realizados en ambiente hospitalario.
- CR31: La UAG dispone de información anual sobre la actividad esencial realizada.
- CR37: La UAG organiza sesiones clínicas periódicas.
La cartera de servicios incluye los siguientes servicios de educación para la salud:
- CR44: Educación sobre la técnica de pico
- CR45: Plan de automanejo por
La evaluación del paciente incluye las siguientes valoraciones periódicas:
- CR50: Valoración de la calidad de vida por medio de cuestionarios (miniAQLQ en asma y SPRINT en rinitis).
La cartera de servicios incluye los siguientes estudios alergológicos:
- CR55: La UAG dispone de medios y protocolo para la realización de test de provocación con AINE con control espirométrico.
La cartera de servicios incluye estas otras prestaciones:
- CR67: Colaboración en docencia y formación continuada de
Criterios de excelencia
Se establece también una acreditación para las unidades de asma grave con mención de excelencia a aquellas que cumplan al menos el 80% de los criterios de excelencia (CE):
- CE2: La derivación a las UAG se realiza desde el propio servicio de Alergología, desde el servicio de Urgencias o desde cualquier otra especialidad hospitalaria.
- CE4: La UAG aparece en la cartera de servicios del Servicio de Alergología o en algún documento similar como memoria de actividades o documentos oficiales internos del Servicio.
- CE5: La UAG dispone de una cartera de servicios
- CE6: La UAG dispone de una hoja de derivación para solicitar el acceso a la misma.
- CE8: La UAG, en colaboración con el Servicio de Alergología al que pertenece, desarrolla actividades puntuales (al menos una al año) o continuadas en Atención Primaria, en las que da a conocer la cartera de servicios entre los médicos de AP de su área.
- CE23: La UAG tienen definida una base de datos que completa en cada consulta y que permite la explotación de la información.
- CE32: La UAG cuenta con un documento que permite la realización de reclamaciones y un mecanismo de respuesta a las mismas. Pueden utilizarse las del propio servicio o centro
- CE33: La UAG realiza encuestas de satisfacción a los usuarios de forma periódica y cuenta con un buzón de sugerencias y
- CE34: La UAG dispone de un plan de calidad y mejora continua, que es conocido por sus profesionales, y que identifica las áreas de mejora.
- CE36: La UAG colabora con estudios multicéntricos con otras
La cartera de servicios incluye los siguientes estudios alergológicos:
- CE54: Acceso a la utilización de extractos alergénicos no habituales para la su utilización en pruebas diagnósticas específicas, como los test de provocación bronquial (o nasal) específica necesarias para el diagnóstico de asma ocupacional, intolerancia a AINEs o sensibilidad a alérgenos no habituales.
- CE56: La UAG dispone de medios y protocolo para la realización de pauta de desensibilización a AINE.
La cartera de servicios incluye las siguientes pruebas funcionales respiratorias:
- CE61: Test de ejercicio o
La cartera de servicios incluye al menos uno de los siguientes estudios de inflamación bronquial:
- CE63: Estudio de la celularidad del esputo
La cartera de servicios incluye las siguientes prestaciones terapéuticas:
- CE66: Estudios de exploración y funcionalismo
La cartera de servicios incluye estas otras prestaciones:
- CE68: Investigación con personal de apoyo.
Anexo 2: listado de documentos requeridos para solicitar la acreditación de una UAG
CI: Criterio Imprescindible CR: Criterio recomendable CE: Criterio de excelencia
- Organigrama de la UAG (Contenido especificado en "organigrama").
- Informe en el que coordinador de la UAG como responsable de la misma, dé fe de que se cumplen, los puntos referentes a su UAG que se especifican al final del documento. Contenido especificado en "Informe del coordinador").
- Inventario de la UAG (Contenido especificado en "Inventario)
- Curriculum vitae del alergólogo coordinador (CI11). Debe acreditar Formación específica en Asma Grave (Proactive, otros cursos)
- Curriculum vitae de DUE/DUEs a cargo de la UAG: referido a su experiencia específica en el manejo del asma grave y de las técnicas de exploración respiratoria (CI13). Recomendable Curso Formación Asma Grave.
- Informe de la última revisión del equipamiento de la UAG (CI17). Adjuntar
- Plantilla del libro de registro de la caducidad de los medicamentos que existen en la UAG y del control de temperatura de los medicamentos que lo necesiten (CR27)
- Ejemplo anonimizado de plan de automanejo en asma (CR45)
- Protocolo provocación con AINE con control espirométrico (CR55)
- Protocolo para la realización de pauta de desensibilización a AINE (CE56)
- Protocolo/s para las diferentes pruebas de exposición a broncoconstrictores directos y/o indirectos (CI60)
12. Protocolo de test de ejercicio o similar (CE61)
- Modelo de hoja de derivación de pacientes a la Si es telemático imprimir o captura de pantalla (CE6)
- Hoja modelo de citaciones de consulta de UAG anonimizada (CI10)
- Datos del último año de la actividad asistencial realizada (número de pacientes evaluados, número de visitas por paciente, exploraciones, etc) (CR31)
- Documento de consentimiento informado, que se cumplimentan antes de la realización de cualquier prueba de riesgo, con una copia para el paciente y otra copia para el archivo de la UAG (CI28)
17. Documento para la realización de reclamaciones (CE32)
- Documento de encuestas de satisfacción / sugerencias y comentarios (CE33)
- Aportar Plan de calidad y mejora continua en vigor para el año en curso (CE34)
- Memoria anual de actividades en las que la UAG ha participado: publicaciones y aportaciones a cursos y congresos (CI35), docencia en el servicio, docencia con AP (CE8), estudios multicéntricos y estudios en redes en los que la UAG está incluida(CE36). Participación de personal de apoyo en los mismos (CE68): Adjuntar memoria. Especificar personas de apoyo y proyectos.
- Cartera servicios aprobada y firmada por dirección del Hospital (CE5)
- Certificado Comisión de Docencia del Hospital de que colabora en docencia y formación continuada de postgrado (CR67)
Organigrama de la UAG
Debe dar información sobre la composición y forma de organización de la UAG. Como esquema, debe incluir, en caso de que existan, los siguientes puntos:
- Médicos de la El coordinador debe ser alergólogo (CI11+ curriculum vitae)
- DUEs a cargo de la UAG (CI13 + curriculum vitae)
- Organigrama de la UAG, explicando su funcionamiento y el cometido de cada uno de sus integrantes (CI12),
- Cauces de detección y solución de problemas en el equipamiento (CR18). Descripción del procedimiento establecido.
- Persona encargada de controlar la periodicidad de la calibración del aparataje y responsable de que esta calibración se lleve a cabo (CI19)
- Responsable de revisar periódicamente la disponibilidad de los medios necesarios para el tratamiento de una crisis de asma o una reacción alérgica grave en sus instalaciones (CI26)
- Responsable encargado de la revisión periódica, por medio de un libro de registro, de la caducidad de los medicamentos que existen en la UAG y del control de temperatura de los medicamentos que lo necesiten (CI27 + plantilla del libro de registro)
- Responsable de realizar educación en asma (CI42), de valorar la técnica de Inhalación y educar sobre la misma (CI43), de enseñar la técnica de pico flujo (CI44), de elaborar y explicar de planes de automanejo por escrito (CR45 + ejemplo anonimizado)
- Responsable de valorar la gravedad del asma (CI46), su grado de control (CI47), el control de comorbilidades asociadas (CI48) y factores desencadenantes CI49)
- Responsable de la entrega y valoración de los índices de calidad de vida por medio de cuestionarios (miniAQLQ en asma y SPRINT en rinitis) (CR50)
- Responsable de realizar pruebas cutáneas (CI51), pruebas de exposición controlada con alérgenos: nasal, conjuntival, bronquial (CI52), estudios alergológicos in vitro: IgE total y específica, IgG específica, triptasa (CI53), pruebas de provocación con AINEs (CR55 + adjuntar protocolo)
- Responsable de realización de pautas de desensibilización con AINEs (CE56 + adjuntar protocolo)
- Responsable de indicar, realizar y valorar el resultado de: monitorización de pico de flujo (CI57), espirometría: curvas flujo/volumen (CI58), prueba de broncodilatación (CI59), Pruebas de exposición a broncoconstrictores directos y/o indirectos (CI60), Test de ejercicio (CE61), determinación de FENO (CI62), estudio de celularidad en esputo inducido (CE63)
- Responsables de los estudios de exploración y funcionalismo nasal: rinometría, fibroscopia nasal, FENO nasal (CE66)
Informe del coordinador de la UAG
Como responsable de la misma, debe dar fé de que se cumplen los siguientes puntos referentes a su UAG :
· Características de la UAG:
- Señalizada físicamente en el servicio/centro hospitalario (CR3). Adjuntar
- Presente en la cartera de servicios del Alergología (CE4)
- Desarrolla su actividad en un entorno apropiado con acceso al material educativo y al aparataje necesarios para su actividad (CR21)
- Cuenta con el apoyo de un hospital de día para efectuar procedimientos que aconsejen ser realizados en ambiente hospitalario (CR29)
· Funcionamiento de la UAG:
- Criterios de derivación de pacientes (CR1). Adjuntar los Criterios de derivación.
- Especificación de la procedencia de los pacientes (desde dónde se derivan) (CE2)
- Hoja de derivación para solicitar el acceso a la misma (CE6 + modelo de hoja de derivación, si es telemático imprimir o captura de pantalla (CE6)
- Actividad multidisciplinar: existen profesionales de referencia de otras especialidades (ORL, neumología, GI, psiquiatría, psicología, etc) (CR15)
- Especificación de los consensos y guías en los que basa su actividad y desarrolla su cartera de servicios (CI14)
- Cartera de servicios actualizada (CE5).
- Sistema de información con datos de su actividad para facilitar su gestión y evaluar el cumplimiento de los objetivos. Explicar en qué consiste (CR22)
- La UAG tiene definida una base de datos que completa en cada consulta y que permite la explotación de la información (CE23). Adjuntar captura de pantalla base de datos.
- Todos los sistemas de información en los que se recopilan datos de pacientes cumplen con la Ley de Protección de Datos (CI24)
- La UAG dispone de información anual sobre la actividad asistencial realizada (CR31) + Datos del último año: actividad en primeras visitas procedentes del servicio de Alergología (CI38), Interconsultas procedentes de los servicios de Urgencias y de otros especialistas (CI39), consultas sucesivas (CI40)
- Permite la cita prioritaria a pacientes con empeoramiento de su situación basal (CI9)
- Sistema de citaciones de la UAG y tiempo dedicado a los pacientes evaluados en la (CI10 + hoja modelo citaciones)
- Funcionamiento de la actividad asistencial de la UAG
- Se valora la gravedad de la enfermedad siguiendo las recomendaciones de las guías de práctica clínica (especificar cuál) junto con historia clínica y exploración
física, con especial relevancia en la dosis de tratamiento de corticoides inhalados prescrita y otros controladores. (CI46)
- Se valora el grado de control de la enfermedad mediante historia clínica y exploración física utilizando los criterios de las guías de práctica clínica (especificar cuál), usando herramientas como ACT o ACQ y función (CI47)
- Se valora el control de las comorbilidades asociadas (CI 48)
- Se valoran los factores desencadenantes (CI49)
- Se valora la calidad de vida por medio de cuestionarios (miniAQLQ en asma y SPRINT en rinitis) (CR50)
- Se realizan estudios alergológicos in vivo (CI51), Pruebas de exposición controlada con alérgenos: nasal, conjuntival, bronquial (CI52),
- Acceso a estudios alergológicos in vitro: IgE total y específica, IgG específica, triptasa (CI53)
- Acceso a extractos alergénicos comerciales y no comerciales para pruebas diagnósticas in vivo (CE54)
- Se dispone de medios y protocolo para la realización de test de provocación con AINE con control espirométrico (CR55 + adjuntar protocolo)
- Se realiza:
- Monitorización de pico de flujo (CI57),
- Espirometría: curvas flujo/volumen (CI58),
- Prueba de broncodilatación (CI59),
- Pruebas de exposición a broncoconstrictores directos y/o indirectos : indicar cuales (CI60 + incluir protocolos),
- Test de ejercicio o similar (CE61 + incluir protocolo),
- Determinación de FENO (CI62),
- Estudio de celularidad en esputo inducido (CE63)
- Estudios de exploración y funcionalismo nasal: rinometría, fibroscopia nasal, FENO nasal (CE66)
- Los pacientes cumplimentan un documento de consentimiento informado, antes de la realización de cualquier prueba de riesgo, con una copia para el paciente y otra copia para el archivo de la UAG (CI28 + incluir hoja)
- Se elabora un informe clínico en todos los casos al acabar el estudio inicial del paciente así como en las consultas sucesivas en caso de que existan cambios en el diagnóstico o tratamiento que lo hagan necesario (CI 41)
- Se realiza educación en el asma (CI42): Aportar sesiones, temas y tareas. Conocer que el asma es una enfermedad crónica y necesita tratamiento continuo, Saber las diferencias que existen entre inflamación y broncoconstricción, Diferenciar los fármacos “controladores” de la inflamación, de los “aliviadores” de la obstrucción, Reconocer los síntomas de la enfermedad, Identificar y evitar en lo posible los desencadenantes,
Monitorizar los síntomas, Reconocer los signos y síntomas de agravamiento de la enfermedad (pérdida del control) y Actuar ante un deterioro de su enfermedad para prevenir la crisis o exacerbación.
- Se comprueba la técnica de inhalación y se educa sobre la misma (CI43)
- Educación sobre la técnica de pico flujo (CR44)
- Se entregan y explican planes de Plan de automanejo por escrito (CR45 + ejemplo anonimizado)
- Emplea tratamientos biológicos en los pacientes con indicación y realiza los controles necesarios para la valoración de su eficacia y seguridad (CI64)
- Administra tratamientos nebulizados (CI65)
- Control de calidad de la Actividad asistencial de la UAG
- Existe un documento para realizar reclamaciones y un mecanismo de respuesta a las Pueden utilizarse las del propio servicio o centro sanitario (CE32 + documento)
- Se realizan encuestas de satisfacción a los usuarios de forma periódica y cuenta con un buzón para sugerencias y comentarios (CE33 + documento)
- Se dispone de un plan de calidad y mejora continua, que es conocido por los integrantes de la UAG, y que identifica las áreas de mejora (CE34 + documento)
- La UAG sigue la nomenclatura y protocolo en vigor utilizados en los documentos avalados por SEAIC para designar y valorar a los pacientes con Asma Grave persistente no controlada (CI 69)
- Actividades de la UAG
- Sesiones clínicas periódicas: periodicidad y contenido (CR37)
- Plan de reuniones periódicas con los miembros del Alergología y en qué consisten las mismas (CR7)
- Desarrollo, en colaboración con el servicio de Alergología, de actividades puntuales o continuadas con AP (CE8 + listado/certificado de actividades organizadas)
- Colabora en docencia y formación continuada de postgrado (CR67). Aportar
Certificado Comisión de Docencia del Hospital.
- Investigación con personal de apoyo (CE68) + adjuntar memoria: Especificar personas de apoyo y proyectos.
- Control de calidad del aparataje de la UAG
- Revisión periódica del aparataje: quien realiza la revisión y con qué periodicidad (CI17+ documento de la última revisión)
- La calibración de los instrumentos de medida y de pruebas de función pulmonar se realiza con la periodicidad recomendada por el fabricante (CI20)
- Existe un plan escrito de medidas higiénicas para disminuir el riesgo de transmisión de enfermedades, aplicable a pacientes, personal e instalaciones implicados en los estudios de función pulmonar, de acuerdo al plan de
recomendaciones de la SEAIC y SEPAR (CI30). Especificar persona responsable + Enviar check list del procedimiento.
Inventario de la UAG, especificar:
- Material ofimático inventariado necesario para el desarrollo de su cartera de servicios. (CI16)
- Material educativo y aparataje necesarios para la actividad de la UAG (CR21)
- Equipamiento para tratar una crisis de asma o una reacción alérgica grave (CI25)
- Equipamiento para Monitorización de pico de flujo (CI57),
- Equipamiento para Espirometría (CI58), Prueba de broncodilatación (CI59), Pruebas de exposición a broncoconstrictores directos y/o indirectos, (CI60), Test de ejercicio (CE61), Determinación de FENO (CI62), Estudio de celularidad en esputo inducido (CE63)
- Equipamiento para los estudios de exploración y funcionalismo nasal: rinometría, fibroscopia nasal, FENO nasal (CE66)
*Este “check list” basado en los criterios de la SEAIC para acreditación de UAG, es orientativo. Se recomienda que el solicitante revise detenidamente dicho documento de criterios a fin de que los documentos que se remitan reflejen la debida información.
Anexo 3: checklist de criterios de acreditación UAG
![]() Anexo 3: Checklist de criterios de acreditacion de Unidades de Asma Grave(12941 descargas)
Anexo 3: Checklist de criterios de acreditacion de Unidades de Asma Grave(12941 descargas)
Documentación que se debe presentar para optar por la acreditación de Unidad de Asma Grave (UAG).
Para facilitar el proceso de evaluación se deberá adjuntar la documentación requerida junto con un informe escrito explicativo del coordinador de la UAG. En caso de que el comité evaluador tenga dudas acerca de alguno de los criterios presentados, pedirá al coordinador de la UAG más información al respecto. Cabe la posibilidad de que algún miembro del comité evaluador (o personas designadas por él) realicen visitas presenciales de comprobación a los centros solicitantes.
CI: Criterio Imprescindible
CR: Criterio recomendable
CE: Criterio de excelencia
| Criterio | Modo de evaluación | Tipo |
| 1. Criterios definidos de derivación de los pacientes a la UAG | Informe del coordinador Adjuntar criterios | CR |
| 2. La derivación a la UAG se puede realizar desde el S. de Alergología, Urgencias o desde cualquier otra especialidad hospitalaria | Informe del coordinador | CE |
| 3. Está señalizada físicamente en el centro hospitalario | Informe del coordinador Enviar Foto | CR |
| 4. Aparece en la cartera de servicios del S. de Alergología o similar (memoria de actividades, documentos internos, etc) | Informe del coordinador Adjuntar copia | CE |
| 5. Dispone de cartera de servicios actualizada | Informe del coordinador Adjuntar Cartera servicios aprobada y firmada por dirección | CE |
| 6. Dispone de hoja de derivación para solicitar el acceso a la misma | Presentación del documento, si es telemático imprimir o captura de pantalla | CE |
| 7. Existe un plan de reuniones periódicas (≥1/año) con los miembros del S. Alergología en las que se explicará el funcionamiento y actividad asistencial de la UAG | Informe del coordinador | CR |
| 8. La UAG, en colaboración con el S. de Alergología, al que pertenece, desarrolla actividades puntuales (≥1/año) o continuadas con AP, en las que da a conocer su cartera de servicios entre los médicos de AP de su área | Informe del coordinador + Detallar actividades en las que se ha participado | CE |
| 9. Permite la cita prioritaria a pacientes con empeoramiento de su situación basal | Informe del coordinador | CI |
Puede enviar sus datos a través del siguiente formulario y nos pondremos en contacto con usted:
Unidades de asma grave acreditadas
Puede consultar el listado de centros con Unidades de Asma Grave acreditadas:
Actualización Enero 2026 Unidades de Asma Grave Acreditadas
| Centro | Ciudad | Acreditación | Fecha acreditación | Fecha reacreditación |
|---|---|---|---|---|
| HOSPITAL GERMANS TRIAS I PUJOL | Badalona (Barcelona) | Excelencia | 24/10/2015 | 25/04/2022 |
| HOSPITAL UNIVERSITARIO LA PAZ | Madrid | Excelencia | 24/10/2015 | 25/04/2022 |
| HOSPITAL UNIVERSITARIO 12 DE OCTUBRE | Madrid | Excelencia | 24/10/2015 | 25/04/2022 |
| HOSPITAL UNIVERSITARIO DR. PESET | Valencia | Excelencia | 24/10/2015 | 25/04/2022 |
| HOSPITAL UNIVERSITARIO INFANTA ELENA | Valdemoro (Madrid) | Excelencia | 24/10/2015 | 25/04/2022 |
| HOSPITAL CLÍNICO UNIVERSITARIO VIRGEN DE LA ARRIXACA | Murcia | UAG | 24/10/2015 | 25/04/2022 |
| HOSPITAL CENTRAL DE LA CRUZ ROJA SAN JOSÉ Y SANTA ADELA | Madrid | UAG | 24/10/2015 | 25/04/2022 |
| HOSPITAL DE LA SANTA CREU I SANT PAU | Barcelona | Excelencia | 28/10/2017 | 10/10/2023 |
| HOSPITAL UNIVERSITARIO DE GUADALAJARA | Guadalajara | Excelencia | 30/04/2018 | 24/04/2024 |
| HOSPITAL UNIVERSITARIO VIRGEN MACARENA | Sevilla | Excelencia | 30/04/2018 | 24/04/2024 |
| HOSPITAL GENERAL UNIVERSITARIO REINA SOFÍA | Murcia | Excelencia | 30/04/2018 | 24/04/2024 |
| HOSPITAL UNIVERSITARI SANTA MARÍA | Lleida | UAG | 30/04/2018 | 24/04/2024 |
| CLÍNICA DERMATOLOGÍA Y ALERGIA | Badajoz | UAG | 30/04/2018 | 24/04/2024 |
| HOSPITAL UNIVERSITARIO FUNDACIÓN JIMÉNEZ DÍAZ | Madrid | Excelencia | 11/10/2018 | 03/10/2024 |
| HOSPITAL CLINIC DE BARCELONA | Barcelona | Excelencia | 11/10/2018 | 03/10/2024 |
| HOSPITAL UNIVERSITARIO RÍO HORTEGA | Valladolid | Excelencia | 11/10/2018 | 03/10/2024 |
| HOSPITAL UNIVERSITARIO DE SALAMANCA | Salamanca | Excelencia | 11/10/2018 | 03/10/2024 |
| HOSPITAL UNIVERSITARI I POLITÈCNIC LA FE | Valencia | Excelencia | 10/10/2019 | 10/06/2025 |
| HOSPITAL UNIVERSITARIO DE FUENLABRADA | Madrid | Excelencia | 10/10/2019 | 30/04/2025 |
| HOSPITAL GENERAL UNIVERSITARIO GREGORIO MARAÑÓN | Madrid | Excelencia | 10/10/2019 | 30/04/2025 |
| HOSPITAL UNIVERSITARIO NUESTRA SEÑORA DE CANDELARIA | Santa Cruz De Tenerife | Excelencia | 10/10/2019 | 17/10/2022 |
| HOSPITAL UNIVERSITARIO DE CANARIAS | La Laguna (Tenerife) | Excelencia | 10/10/2019 | 30/04/2025 |
| COMPLEXO HOSPITALARIO UNIVERSITARIO A CORUÑA | A Coruña | Excelencia | 10/10/2019 | 20/05/2025 |
| SANT JOAN DE DÉU MANRESA | Manresa | UAG | 10/10/2019 | — |
| HOSPITAL UNIVERSITARIO DE BASURTO | Bilbao | Excelencia | 06/05/2020 | — |
| HOSPITAL GENERAL UNIVERSITARIO DE CIUDAD REAL | Ciudad Real | UAG | 06/05/2020 | — |
| HOSPITAL DE TERRASSA – CONSORCI SANITARI TERRASSA | Terrassa | UAG | 06/05/2020 | — |
| HOSPITAL DE MÉRIDA | Mérida | Excelencia | 06/05/2020 | — |
| HOSPITAL MEIXOEIRO – EOXI VIGO | Vigo (Pontevedra) | UAG | 06/05/2020 | — |
| HOSPITAL UNIVERSITARIO FUNDACIÓN ALCORCÓN | Alcorcón | UAG | 06/11/2020 | — |
| COMPLEJO HOSPITALARIO DE TOLEDO | Toledo | UAG | 06/11/2020 | — |
| HOSPITAL PUERTA DE HIERRO (Majadahonda) | Majadahonda (Madrid) | Excelencia | 06/05/2021 | — |
| HOSPITAL INFANTIL UNIVERSITARIO NIÑO JESÚS | Madrid | Excelencia | 06/05/2021 | — |
| HOSPITAL UNIVERSITARIO INFANTA LEONOR | Madrid | UAG | 06/05/2021 | — |
| HOSPITAL UNIVERSITARIO DE LA RIBERA | Valencia | UAG | 06/05/2021 | — |
| HOSPITAL CLÍNICO UNIVERSITARIO SAN CECILIO | Granada | UAG | 12/05/2021 | — |
| HOSPITAL REGIONAL UNIVERSITARIO DE MÁLAGA | Málaga | Excelencia | 14/10/2021 | — |
| HOSPITAL UNIVERSITARI BELLVITGE | L'hospitalet De Llobregat | Excelencia | 25/04/2022 | — |
| HOSPITAL JUAN RAMÓN JIMÉNEZ | Huelva | UAG | 25/04/2022 | — |
| HOSPITAL SANTA MARÍA DEL ROSELL – COMPLEJO HOSPITALARIO CARTAGENA | Cartagena | UAG | 17/10/2022 | — |
| HOSPITAL UNIVERSITARIO RAMÓN Y CAJAL | Madrid | Excelencia | 17/10/2022 | — |
| HOSPITAL MUNICIPAL DE BADALONA | Badalona (Barcelona) | Excelencia | 03/05/2023 | — |
| HOSPITAL DE LA VEGA LORENZO GUIRAO | Murcia | UAG | 03/05/2023 | — |
| HOSPITAL UNIVERSITARIO INFANTA SOFÍA | San Sebastián De Los Reyes (Madrid) | UAG | 30/04/2024 | — |
| HOSPITAL INSULAR MATERNO INFANTIL DE GRAN CANARIA | Canarias | UAG | 30/04/2025 | — |
| HOSPITAL GENERAL UNIVERSITARIO NUESTRA SEÑORA DEL PRADO (Talavera) | Talavera | Excelencia | 30/04/2025 | — |
| CLÍNICA UNIVERSIDAD DE NAVARRA | Pamplona | Excelencia | 30/04/2025 | — |
| HOSPITAL UNIVERSITARIO SAN PEDRO LOGROÑO | Logroño | UAG | 19/11/2025 | — |
![]() CENTROS ACREDITADOS UNIDADES ASMA GRAVE HISTORICO 2025.pdf(1274 descargas)
CENTROS ACREDITADOS UNIDADES ASMA GRAVE HISTORICO 2025.pdf(1274 descargas)
Unidades de Asma Grave Acreditadas noviembre 2025
| Centro | Ciudad | Acreditación | Fecha acreditación | Fecha reacreditación |
|---|---|---|---|---|
| HOSPITAL GERMANS TRIAS I PUJOL | Badalona (Barcelona) | Excelencia | 24/10/2015 | 25/04/2022 |
| HOSPITAL UNIVERSITARIO LA PAZ | Madrid | Excelencia | 24/10/2015 | 25/04/2022 |
| HOSPITAL UNIVERSITARIO 12 DE OCTUBRE | Madrid | Excelencia | 24/10/2015 | 25/04/2022 |
| HOSPITAL UNIVERSITARIO DR. PESET | Valencia | Excelencia | 24/10/2015 | 25/04/2022 |
| HOSPITAL UNIVERSITARIO INFANTA ELENA | Valdemoro (Madrid) | Excelencia | 24/10/2015 | 25/04/2022 |
| HOSPITAL CLÍNICO UNIVERSITARIO VIRGEN DE LA ARRIXACA | Murcia | UAG | 24/10/2015 | 25/04/2022 |
| HOSPITAL CENTRAL DE LA CRUZ ROJA SAN JOSÉ Y SANTA ADELA | Madrid | UAG | 24/10/2015 | 25/04/2022 |
| HOSPITAL DE LA SANTA CREU I SANT PAU | Barcelona | Excelencia | 28/10/2017 | 10/10/2023 |
| HOSPITAL UNIVERSITARIO DE GUADALAJARA | Guadalajara | Excelencia | 30/04/2018 | 24/04/2024 |
| HOSPITAL UNIVERSITARIO VIRGEN MACARENA | Sevilla | Excelencia | 30/04/2018 | 24/04/2024 |
| HOSPITAL GENERAL UNIVERSITARIO REINA SOFÍA | Murcia | Excelencia | 30/04/2018 | 24/04/2024 |
| HOSPITAL UNIVERSITARI SANTA MARÍA | Lleida | UAG | 30/04/2018 | 24/04/2024 |
| CLÍNICA DERMATOLOGÍA Y ALERGIA | Badajoz | UAG | 30/04/2018 | 24/04/2024 |
| HOSPITAL UNIVERSITARIO FUNDACIÓN JIMÉNEZ DÍAZ | Madrid | Excelencia | 11/10/2018 | 03/10/2024 |
| HOSPITAL CLINIC DE BARCELONA | Barcelona | Excelencia | 11/10/2018 | 03/10/2024 |
| HOSPITAL UNIVERSITARIO RÍO HORTEGA | Valladolid | Excelencia | 11/10/2018 | 03/10/2024 |
| HOSPITAL UNIVERSITARIO DE SALAMANCA | Salamanca | Excelencia | 11/10/2018 | 03/10/2024 |
| HOSPITAL UNIVERSITARI I POLITÈCNIC LA FE | Valencia | Excelencia | 10/10/2019 | 10/06/2025 |
| HOSPITAL UNIVERSITARIO DE FUENLABRADA | Madrid | Excelencia | 10/10/2019 | 30/04/2025 |
| HOSPITAL GENERAL UNIVERSITARIO GREGORIO MARAÑÓN | Madrid | Excelencia | 10/10/2019 | 30/04/2025 |
| HOSPITAL UNIVERSITARIO NUESTRA SEÑORA DE CANDELARIA | Santa Cruz de Tenerife | Excelencia | 10/10/2019 | 17/10/2022 |
| HOSPITAL UNIVERSITARIO DE CANARIAS | La Laguna (Tenerife) | Excelencia | 10/10/2019 | 30/04/2025 |
| COMPLEXO HOSPITALARIO UNIVERSITARIO A CORUÑA | A Coruña | Excelencia | 10/10/2019 | 20/05/2025 |
| SANT JOAN DE DÉU MANRESA | Manresa | UAG | 10/10/2019 | — |
| HOSPITAL UNIVERSITARIO DE BASURTO | Bilbao | Excelencia | 06/05/2020 | — |
| HOSPITAL GENERAL UNIVERSITARIO DE CIUDAD REAL | Ciudad Real | UAG | 06/05/2020 | — |
| HOSPITAL DE TERRASSA – CONSORCI SANITARI TERRASSA | Terrassa | UAG | 06/05/2020 | — |
| HOSPITAL DE MÉRIDA | Mérida | Excelencia | 06/05/2020 | — |
| HOSPITAL MEIXOEIRO – EOXI VIGO | Vigo (Pontevedra) | UAG | 06/05/2020 | — |
| HOSPITAL UNIVERSITARIO FUNDACIÓN ALCORCÓN | Alcorcón | UAG | 06/11/2020 | — |
| COMPLEJO HOSPITALARIO DE TOLEDO | Toledo | UAG | 06/11/2020 | — |
| HOSPITAL PUERTA DE HIERRO (Majadahonda) | Majadahonda (Madrid) | Excelencia | 06/05/2021 | — |
| HOSPITAL INFANTIL UNIVERSITARIO NIÑO JESÚS | Madrid | Excelencia | 06/05/2021 | — |
| HOSPITAL UNIVERSITARIO INFANTA LEONOR | Madrid | UAG | 06/05/2021 | — |
| HOSPITAL UNIVERSITARIO DE LA RIBERA | Valencia | UAG | 06/05/2021 | — |
| HOSPITAL CLÍNICO UNIVERSITARIO SAN CECILIO | Granada | UAG | 12/05/2021 | — |
| HOSPITAL REGIONAL UNIVERSITARIO DE MÁLAGA | Málaga | Excelencia | 14/10/2021 | — |
| HOSPITAL UNIVERSITARI BELLVITGE | L'Hospitalet de Llobregat | Excelencia | 25/04/2022 | — |
| HOSPITAL JUAN RAMÓN JIMÉNEZ | Huelva | UAG | 25/04/2022 | — |
| HOSPITAL SANTA MARÍA DEL ROSELL – COMPLEJO HOSPITALARIO CARTAGENA | Cartagena | UAG | 17/10/2022 | — |
| HOSPITAL UNIVERSITARIO RAMÓN Y CAJAL | Madrid | Excelencia | 17/10/2022 | — |
| HOSPITAL MUNICIPAL DE BADALONA | Badalona (Barcelona) | Excelencia | 03/05/2023 | — |
| HOSPITAL DE LA VEGA LORENZO GUIRAO | Murcia | UAG | 03/05/2023 | — |
| HOSPITAL UNIVERSITARIO INFANTA SOFÍA | San Sebastián de los Reyes (Madrid) | UAG | 30/04/2024 | — |
| HOSPITAL INSULAR MATERNO INFANTIL DE GRAN CANARIA | Canarias | UAG | 30/04/2025 | — |
| HOSPITAL GENERAL UNIVERSITARIO NUESTRA SEÑORA DEL PRADO (Talavera) | Talavera | Excelencia | 30/04/2025 | — |
| CLÍNICA UNIVERSIDAD DE NAVARRA | Pamplona | Excelencia | 30/04/2025 | — |
Centros acreditados Unidades Asma Grave marzo 2024
![]() Centros acreditados unidades de asma grave marzo 2024(8695 descargas)
Centros acreditados unidades de asma grave marzo 2024(8695 descargas)
| Centro | Ciudad | Acreditación alcanzada | Fecha de acreditación |
|---|---|---|---|
| COMPLEJO HOSPITALARIO DE NAVARRA | Pamplona | Excelencia | 24/10/2015 |
| HOSPITAL GERMANS TRIAS I PUJOL | Badalona (Barcelona) | Excelencia | 25/04/2022 |
| HOSPITAL UNIVERSITARIO LA PAZ | Madrid | Excelencia | 25/04/2022 |
| HOSPITAL UNIVERSITARIO 12 DE OCTUBRE | Madrid | Excelencia | 25/04/2022 |
| HOSPITAL UNIVERSITARIO DR. PESET | Valencia | Excelencia | 25/04/2022 |
| HOSPITAL UNIVERSITARIO INFANTA ELENA | Valdemoro (Madrid) | Excelencia | 25/04/2022 |
| HOSPITAL CLÍNICO UNIVERSITARIO VIRGEN DE LA ARRIXACA | El Palmar (Murcia) | UAG | 25/04/2022 |
| HOSPITAL CENTRAL DE LA CRUZ ROJA SAN JOSÉ Y SANTA ADELA | Madrid | UAG | 25/04/2022 |
| HOSPITAL DE LA SANTA CREU I SANT PAU | Barcelona | Excelencia | 10/10/2023 |
| HOSPITAL DE MÉRIDA | Mérida | Excelencia | 06/05/2020 |
| HOSPITAL UNIVERSITARIO DE GUADALAJARA | Guadalajara | UAG | 30/04/2018 |
| HOSPITAL UNIVERSITARI SANTA MARÍA | Lleida | UAG | 30/04/2018 |
| HOSPITAL UNIVERSITARIO VIRGEN MACARENA | Sevilla | Excelencia | 30/04/2018 |
| CLÍNICA DERMATOLOGÍA Y ALERGIA | Badajoz | UAG | 30/04/2018 |
| HOSPITAL GENERAL UNIVERSITARIO REINA SOFÍA | Murcia | Excelencia | 30/04/2018 |
| HOSPITAL UNIVERSITARIO FUNDACIÓN JIMÉNEZ DÍAZ | Madrid | Excelencia | 11/10/2018 |
| HOSPITAL CLINIC DE BARCELONA | Barcelona | Excelencia | 11/10/2018 |
| HOSPITAL UNIVERSITARIO RÍO HORTEGA | Valladolid | Excelencia | 11/10/2018 |
| HOSPITAL UNIVERSITARIO DE SALAMANCA | Salamanca | Excelencia | 11/10/2018 |
| HOSPITAL GENERAL UNIVERSITARIO DE ELDA | Elda | Excelencia | 10/10/2019 |
| HOSPITAL UNIVERSITARI I POLITÈCNIC LA FE | Valencia | Excelencia | 10/10/2019 |
| HOSPITAL SANT JOAN DE DÉU – Xarxa Assistencial i Universitària de Manresa | Manresa | Excelencia | 10/10/2019 |
| HOSPITAL UNIVERSITARIO DE FUENLABRADA | Madrid | Excelencia | 10/10/2019 |
| HOSPITAL GENERAL UNIVERSITARIO GREGORIO MARAÑÓN | Madrid | Excelencia | 10/10/2019 |
| HOSPITAL UNIVERSITARIO NUESTRA SEÑORA DE CANDELARIA | Santa Cruz de Tenerife | Excelencia | 17/10/2022 |
| HOSPITAL UNIVERSITARIO DE CANARIAS | La Laguna (Tenerife) | Excelencia | 10/10/2019 |
| COMPLEXO HOSPITALARIO UNIVERSITARIO A CORUÑA | A Coruña | UAG | 10/10/2019 |
| HOSPITAL UNIVERSITARIO DE BASURTO | Bilbao | Excelencia | 06/05/2020 |
Unidades de Asma Grave Acreditadas 25-04-2022
![]() Unidades de Asma Grave acreditadas(10991 descargas)
Unidades de Asma Grave acreditadas(10991 descargas)
| Centro | Ciudad | Acreditación alcanzada | Fecha de acreditación |
|---|---|---|---|
| COMPLEJO HOSPITALARIO DE NAVARRA | Pamplona | UAGExcelencia | 24/10/2015 |
| HOSPITAL GERMANS TRIAS I PUJOL | Badalona | UAGExcelencia | 24/10/2015 |
| HOSPITAL UNIVERSITARIO LA PAZ | Madrid | UAGExcelencia | 24/10/2015 |
| HOSPITAL UNIVERSITARIO 12 DE OCTUBRE | Madrid | UAGExcelencia | 24/10/2015 |
| HOSPITAL UNIVERSITARIO DR. PESET | Valencia | UAGExcelencia | 24/10/2015 |
| HOSPITAL UNIVERSITARIO INFANTA ELENA | Valdemoro (Madrid) | UAGExcelencia | 24/10/2015 |
| HOSPITAL CLÍNICO UNIVERSITARIO VIRGEN DE LA ARRIXACA | El Palmar – Murcia | UAG | 24/10/2015 |
| HOSPITAL CENTRAL DE LA CRUZ ROJA SAN JOSÉ Y SANTA ADELA | Madrid | UAG | 24/10/2015 |
| HOSPITAL DE LA SANTA CREU I SANT PAU | Barcelona | UAGExcelencia | 28/10/2017 |
| HOSPITAL UNIVERSITARIO DE GUADALAJARA | Guadalajara | UAG | 30/04/2018 |
| HOSPITAL UNIVERSITARI SANTA MARÍA | Lleida | UAG | 30/04/2018 |
| HOSPITAL UNIVERSITARIO VIRGEN MACARENA | Sevilla | UAGExcelencia | 30/04/2018 |
| CLÍNICA DERMATOLOGÍA Y ALERGIA | Badajoz | UAG | 30/04/2018 |
| HOSPITAL GENERAL UNIVERSITARIO REINA SOFÍA | Murcia | UAGExcelencia | 30/04/2018 |
| HOSPITAL UNIVERSITARIO FUNDACIÓN JIMÉNEZ DÍAZ | Madrid | UAGExcelencia | 11/10/2018 |
| HOSPITAL CLINIC DE BARCELONA | Barcelona | UAGExcelencia | 11/10/2018 |
| HOSPITAL UNIVERSITARIO RÍO HORTEGA | Valladolid | UAGExcelencia | 11/10/2018 |
| HOSPITAL UNIVERSITARIO DE SALAMANCA | Salamanca | UAGExcelencia | 11/10/2018 |
| HOSPITAL GENERAL UNIVERSITARIO DE ELDA | Elda (Alicante) | UAGExcelencia | 10/10/2019 |
| HOSPITAL UNIVERSITARI I POLITECNIK LA FE | Valencia | UAGExcelencia | 10/10/2019 |
| HOSPITAL SAN JOAN DE DÉU, XARXA ASISTENCIAL I UNIVERSITARIA DE MANRESA | Manresa (Barcelona) | UAGExcelencia | 10/10/2019 |
| HOSPITAL UNIVERSITARIO DE FUENLABRADA | Madrid | UAGExcelencia | 10/10/2019 |
| HOSPITAL GENERAL UNIVERSITARIO GREGORIO MARAÑÓN | Madrid | Excelencia | 10/10/2019 |
| HOSPITAL UNIVERSITARIO NUESTRA SEÑORA DE CANDELARIA | Santa Cruz de Tenerife | UAG | 10/10/2019 |
| HOSPITAL UNIVERSITARIO DE CANARIAS | La Laguna (Tenerife) | UAGExcelencia | 10/10/2019 |
| COMPLEXO HOSPITALARIO UNIVERSITARIO A CORUÑA | A Coruña | UAG | 10/10/2019 |
| HOSPITAL UNIVERSITARIO DE BASURTO | Bilbao (Bizkaia) | UAGExcelencia | 06/05/2020 |
| HOSPITAL GENERAL UNIVERSITARIO DE CIUDAD REAL | Ciudad Real | UAG | 06/05/2020 |
| HOSPITAL DE TERRASSA – CONSORCI SANITARI TARRASSA | Terrassa (Barcelona) | UAG | 06/05/2020 |
| HOSPITAL MEIXOEIRO – EOXI VIGO | Vigo (Pontevedra) | UAG | 06/05/2020 |
| HOSPITAL DE MÉRIDA | Mérida (Badajoz) | UAGExcelencia | 06/05/2020 |
| HOSPITAL UNIVERSITARIO FUNDACIÓN ALCORCÓN | Alcorcón (Madrid) | UAG | 06/11/2020 |
| COMPLEJO HOSPITALARIO DE TOLEDO | Toledo | UAG | 06/11/2020 |
| HOSPITAL UNIVERSITARIO INFANTA LEONOR | Madrid | UAG | 06/05/2021 |
| HOSPITAL UNIVERSITARIO LA RIBERA | Valencia | UAG | 06/05/2021 |
| HOSPITAL PUERTA DE HIERRO | Majadahonda (Madrid) | UAGExcelencia | 06/05/2021 |
| HOSPITAL CLÍNICO UNIVERSITARIO SAN CECILIO | Granada | UAG | 06/05/2021 |
| HOSPITAL INFANTIL UNIVERSITARIO NIÑO JESÚS | Madrid | UAGExcelencia | 06/05/2021 |
| HOSPITAL REGIONAL DE MÁLAGA | Málaga | UAGExcelencia | 13/10/2021 |
| HOSPITAL JUAN RAMÓN JIMÉNEZ | Huelva | UAG | 25/04/2022 |
| HOSPITAL UNIVERSITARI DE BELLVITGE | L'Hospitalet (Barcelona) | UAGExcelencia | 25/04/2022 |
![]() CENTROS ACREDITADOS UNIDADES ASMA GRAVE HISTORICO 2025.pdf (1274 descargas )
CENTROS ACREDITADOS UNIDADES ASMA GRAVE HISTORICO 2025.pdf (1274 descargas )
Comisión de acreditación
| Coordinadora del grupo: | Alicia Habernau Mena |
| Miembros: | Mª Isabel Alvarado Izquierdo Virginia Bellido Linares Irina Bobolea Julio Delgado Romero Victoria Múgica Manuel Rial |
| Coordinador de las estancias formativas: | Aythamy Enríquez |
Vacunarte si tienes asma o asma grave puede cambiar tu salud
La vacunación como herramienta esencial
La vacunación es una de las medidas de salud pública con más impacto, más eficaces y coste-efectivas para prevenir enfermedades que representan una causa importante de hospitalización y muerte a nivel mundial.
Las campañas de vacunación masiva suponen una estrategia de prevención que incluye no sólo a los individuos vacunados, contribuyendo a la inmunidad colectiva, reduciendo la propagación de patógenos y protegiendo a los grupos más vulnerables (niños, ancianos y personas con comorbilidades)
En las personas con asma —y en especial en quienes tienen asma grave— las infecciones respiratorias (gripe, neumonía, COVID-19, Virus respiratorio sincitial (VRS), etc.) pueden provocar exacerbaciones, o crisis de asma, que empeoran la función pulmonar, reducen la calidad de vida y pueden requerir ingreso hospitalario o incluso representar riesgo vital. Protegerse mediante las vacunas recomendadas es una estrategia simple, segura y poderosa para reducir ese riesgo.
¿Por qué las personas con asma y asma grave son más vulnerables?
El asma grave suele cursar con inflamación bronquial sostenida, niveles de medicación más altos y, en algunos casos, tratamiento con corticoides sistémicos o terapias biológicas. Estos factores pueden alterar las defensas respiratorias frente a virus y bacterias, facilitando infecciones más severas y aumentando la probabilidad de exacerbaciones. Las guías actuales (Guía Española para el Manejo del Asma (GEMA), y la Iniciativa Global para el Asma (GINA) subrayan la importancia de prevenir infecciones en asmáticos como parte del manejo integral.
Impacto de las infecciones respiratoria en el control del asma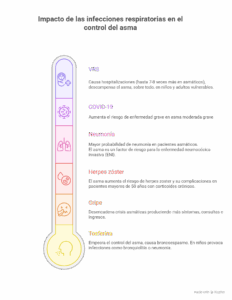
Qué vacunas se recomiendan para personas con asma o asma grave (tabla resumen)
A continuación, se expone una tabla resumen clara y práctica para pacientes, según indicaciones habituales en España:
| Vacuna | Recomendación | Motivo / Beneficio | Fuente |
| Gripe estacional | Anual — recomendada en asmáticos (especialmente moderado/grave) | Evita gripe que puede desencadenar exacerbaciones y hospitalizaciones. Es una estrategia coste-efectiva | Ministerio de Sanidad / Calendario 2025. (Ministerio de Sanidad) |
| Neumocócica (PCV20 / PCV13 + PPSV23 según caso) | Recomendada en asma grave; valorar en asma con tratamiento corticoideo. En España se suele emplear la vacuna conjugada de 20 serotipos (PCV20) en adultos con asma grave, siguiendo las indicaciones de Pediatría y Salud Pública. | Protege frente a neumonía y ENI; reduce riesgo de complicaciones respiratorias | Documentos técnicos y GEMA 5.5. (separ.es) |
| COVID-19 | Completar pauta y refuerzos según indicación (grupos de riesgo) | Reduce hospitalización, UCI y mortalidad por SARS-CoV-2 | Recomendaciones SNS / campañas 2024–25. (Ministerio de Sanidad) |
| VRS (vacuna para adultos / profilaxis en lactantes) | Indicada en mayores de 60 años, con comorbilidades; profilaxis (nirsevimab) en lactantes de riesgo | Previene hospitalizaciones por VRS, protege a bebés y a adultos vulnerables | AEP / calendario infantil / novedades VRS. (vacunasaep.org) |
| Herpes zóster (HZ/su, 2 dosis) | Recomendado en adultos ≥50 con condiciones de riesgo (incluido asma corticodependiente) | Evita zóster y neuralgia postherpética que empeoran la calidad de vida | Recomendaciones clínicas y documentación técnica. (Ministerio de Sanidad) |
| Tosferina (dTpa) | Una dosis de recuerdo en adultos no vacunados en la adolescencia o según historia vacunal | Evita tosferina que puede desencadenar broncoespasmos y empeorar el asma
Reduce el riesgo de enfermedad grave relacionada con esta enfermedad |
Calendario / recomendaciones de vacunación. (Ministerio de Sanidad) |
| Otras vacunas del calendario vacunal | Mantener al día según edad y situación clínica | Protección general que evita enfermedades que podrían complicar el asma | Calendario de vacunaciones SNS 2025. (Ministerio de Sanidad) |
*Elaboración propia
Nota: la elección del tipo de vacuna y el momento de la vacunación deben decidirse con el profesional sanitario (medicina de familia, neumología o alergología, medicina preventiva) según edad, tratamiento (corticoides, biológicos), historial vacunal y comorbilidades.
Consideraciones especiales en asma grave
- Asma grave no controlada: las personas con asma grave no controlada (tratamientos escalón 5–6, uso prolongado de corticoides orales o frecuentes exacerbaciones) tienen una vulnerabilidad mayor y son prioridad para las vacunas indicadas. GEMA 5.5 y GINA instan a integrar la vacunación en el plan de cuidados del asmático grave. (separ.es)
- Tratamientos biológicos (mAbs): en general no están contraindicadas las vacunas actualmente, con excepción de los virus vivos atenuados (varicela, triple vírica, fiebre amarilla…) a los cuales se debe vacunar el paciente previo al inicio del tratamiento biológico. Consulta las recomendaciones clínicas con tu enfermera de referencia ya que algunas precisan gestionar tiempos (p. ej. espaciar 5–7 días entre vacunación y administración de los biológicos)
- Corticoides orales crónicos: aumentan el riesgo de algunas infecciones (p. ej. herpes zóster), por lo que la vacunación frente a HZ y otras infecciones es especialmente importante.
- Niños con asma grave: en lactantes/menores de 2 años existen estrategias de protección frente al VRS (profilaxis con nirsevimab en grupos de riesgo) y la vacunación infantil del calendario debe mantenerse estrictamente. (vacunasaep.org)
En el caso de la vacunación frente al neumococo en niños la Asociación Española de Pediatría (AEP) recomienda en asma ampliar la cobertura a la vacuna polisacárida 23 valente (en vacunados previamente con 13 o 15 valente)
En niños con asma grave no controlado la infección por SARS-CoV-2 podría ser más grave, por lo que se debe valorar su inmunización en este casos.
Qué dicen las guías y autoridades
- GEMA 5.5 (Guía Española para el Manejo del Asma, 2025): destaca la prevención de exacerbaciones como objetivo clave y apoya integrar la vacunación en el manejo del asmático. (separ.es)
- GINA (Global Initiative for Asthma): la guía internacional recalca la importancia de prevenir factores precipitantes de exacerbaciones, incluyendo infecciones prevenibles por vacuna; su estrategia 2024–2025 actualiza el enfoque del manejo integral. (Global Initiative for Asthma – GINA)
- Consejo Interterritorial / Ministerio de Sanidad (Calendario 2025): define los grupos de riesgo y el calendario común de vacunación (gripe, neumococo, COVID, etc.) aplicable a personas con enfermedades respiratorias crónicas. (Ministerio de Sanidad)
Vacúnate y cuida tu asma
Vacunarte es una decisión activa para proteger tu respiración y tu vida diaria. Las vacunas recomendadas reducen exacerbaciones, evitan ingresos y te ayudan a mantener un mejor control del asma. Su uso generalizado puede reducir la carga de enfermedad y mejorar tu calidad de vida. Consulta con tu médico o enfermera cuáles son las vacunas que te corresponden, revisa tu historial vacunal y aprovecha cada temporada (por ejemplo, la campaña de gripe) para actualizar tu protección. Vacunarte no solo te protege a ti, sino también a los que te rodean.
¡Vacúnate hoy y respira con más tranquilidad mañana!
Bibliografía
- De Miguel-Díez J, Torres-Castro R, Sanz Herrero F, Menéndez Villanueva R, Solís Gómez B, Quirós Fernández S, Pérez Rojo R, Mora Cuesta VM, Entrenas Castillo M, Serrano Fernández L, Cabrera Martínez MM, Mediano O, García-Ortega A, García Rivero JL, de la Rosa-Carrillo D. SEPAR. Recomendaciones de la SEPAR sobre la vacunación de pacientes respiratorios crónicos. Arch Bronconeumol. 2025 Jun 17: S0300-2896(25)00218-2. Doi: 10.1016/j.arbres.2025.06.005.
- Álvarez-Gutiérrez FJ, Blanco Aparicio M, Casas Maldonado F, Plaza V, Soto Campos G, González-Barcala FJ, et al. Documento de consenso de asma grave. Actualización 2025. Open Respiratory Archives. 2025; 7:100486. Doi: 10.1016/j.opresp.2025.100486.
- GEMA 5.5. Guía Española para el Manejo del Asma. 2025. Sociedad Española de Alergología/SEPAR (actualización GEMA 5.5). Disponible en: https://www.separ.es/gema-5.5-asma.
- Global Initiative for Asthma (GINA). GINA Strategy Report 2024/2025. 2024–2025. Disponible en: www.ginasthma.org. (Global Initiative for Asthma – GINA)
- Ministerio de Sanidad. Calendario de vacunación e inmunizaciones a lo largo de toda la vida. Calendario recomendado 2025. Madrid: Ministerio de Sanidad; 2025. Disponible en: Ministerio de Sanidad
- AEP / Vacunas AEP. Recomendaciones y calendario 2025 (incluye recomendaciones sobre nirsevimab y VRS en lactantes). 2025.Disponible en: vacunasaep.org
- Cates CJ, Rowe BH. Vaccines for preventing influenza in people with asthma. Cochrane Database Syst Rev. 2013;(2):CD000364. DOI: 10.1002/14651858.CD000364.pub4-
- Walters JAE, Tang JN, Poole P, Wood-Baker R. Pneumococcal vaccines for preventing pneumonia in chronic obstructive pulmonary disease. Cochrane Database Syst Rev. 2017;(1):CD001390. DOI: 10.1002/14651858.CD001390.pub4
- Villar-Álvarez F, Rosa-Carrillo D, Fariñas-Guerrero F. Vacunación en el paciente respiratorio adulto, ¿bailamos? Vacunas. 2023;24(2):150–157. Disponible en: https://doi.org/10.1016/j.vacun.2023.04.005
- Desvaux-García M, Martínez-Calvo FF, López-Campos M, Viñas V. Observational study of the first month of the influenza vaccination campaign in patients followed up for asthma in 2019 and 2020. Rev Pediatr Aten Primaria. 2022;24:e81–e85. Disponible en: http://scielo.isciii.es/scielo.php?script=sci_arttext&pid=S1139-76322022000100012&lng=es&tlng=es.
Autoras:
Mónica Martín Gómez (enfermera Servicio de Alergología, Hospital Universitario Puerta de Hierro Majadahonda, Madrid)
- Carmen Sánchez Fernández (enfermera, Servicio de Alergología, Hospital Clínic Barcelona)
En colaboración con el Grupo de Respiratorio del Comité de Enfermería de la Sociedad Española de Alergología e Inmunología Clínica)
Asma
Seguimiento telemático del asma
Requisitos
- Diagnóstico anterior de asma mediante visita presencial con especialista.
- Preferencia el paciente por la TM.
- Confianza por parte del médico y del paciente en realizar la consulta por TM.
- Disposición de teléfono, sistema de videoconsulta y de envío de imágenes. Disposición de Internet. El paciente ha de entender el sistema de funcionamiento de la aplicación empleada.
- No sufrir ninguna discapacidad que impida usar ninguno de estos sistemas.
- El paciente menor de <16 años debe estar acompañado por un progenitor o persona responsable.
- Aceptar unas condiciones legales y de privacidad de datos acorde a la normativa vigente.
- Consentimiento verbal o escrito del paciente o tutor legal, que debe reflejarse en la historia clínica. Actualmente la normativa no exige el consentimiento por escrito.
Fase de preparación
Asegurar que el paciente ha entendido el funcionamiento de la aplicación mediante la cual se realiza la videoconsulta o llamada, incluyendo un sencillo tutorial de fácil acceso. Proporcionar una forma sencilla para el paciente para enviar test, informes previos o resultados de pruebas previo a la consulta. Envío previo de correo electrónico o mensaje de texto en aplicación segura con:
- Fecha y hora de la visita.
- Test de evaluación de control del asma (ACT o ACQ), con instrucciones de su cumplimentación el mismo día de la consulta.
- Instrucciones para disponer en el momento de la consulta de los dos tests anteriores ya cumplimentados, su inhalador/es, el medidor de PEF y el plan de acción del asma.
- Valoración de pruebas complementarias, si estas han sido solicitadas en la visita presencial anterior.
Esta fase puede estar dirigida a una visita de revisión ya programada o a una visita solicitada por el propio paciente para resolver dudas o abordar una reagudización de la enfermedad.
El departamento de alergia deberá disponer de un servicio de mensajería segura para que el paciente pueda solicitar una visita en cualquier momento.
Consulta telemática
Se dará preferencia en todo caso a sistemas que incluyan videoconferencia, y se deberá ofrecer la videoconferencia en todos los casos como primera opción, dejando la consulta sin video o asíncrona sólo para aquellos casos en que el paciente así lo prefiera y nunca como práctica habitual. Se realizará mediante una plataforma segura que incluyan videoconsultas o por teléfono. Se aconseja realizar consultas síncronas aunque la disposición de consultas asíncronas puede ayudar a mejorar la accesibilidad del sistema y su usabilidad para el paciente. Comenzar siempre la consulta telemática presentándonos. Durante el desarrollo de la consulta se abordarán los mismos aspectos que en la consulta presencial con alguna peculiaridad:
Control actual del asma: Se evalúan el ACT/ACQ, la presencia de síntomas diurnos y nocturnos, el número de reagudizaciones sufridas desde la última visita, las posibles visitas a urgencias y el consumo de SABA a demanda y de corticoesteroides orales. Preguntar siempre por tolerancia al ejercicio/esfuerzo y práctica actual de deporte/tipo.
Adhesión terapéutica: Se evalúan el TAI-10 y el registro electrónico de retirada de fármacos si está disponible.
Técnica de inhalación: Visualización de la técnica de inhalación del paciente (o la persona responsable) y corrección de errores detectados. Exige el uso de plataforma de videoconsulta. En casos de sospecha de mala técnica de inhalación ha de realizarse videoconferencia o alternativamente derivar a consulta presencial. Adicionalmente, se han de ofrecer videos al paciente donde se explique la técnica de una forma clara y sencilla.
Tratamiento con fármaco biológico en asma grave (si pertinente): Interrogar sobre posibles efectos adversos inmediatos y tardíos, cumplimiento de las dosis, deseo de administración hospitalaria o domiciliaria y registro de número de dosis administradas desde inicio o última revisión. La disposición de sistemas de recordatorios a los pacientes con las fechas recomendadas de administración puede mejorar la adhesión.
Tratamiento con inmunoterapia específica (si pertinente): Interrogar sobre posibles reacciones inmediatas y tardías (locales y sistémicas), cumplimiento de las dosis, administración en centro médico y registro de número de dosis administradas desde inicio o última revisión. La disposición de sistemas de recordatorios a los pacientes con las fechas recomendadas de administración puede mejorar la adhesión.
Factores agravantes potenciales: Interrogatorio sobre posibles signos y síntomas de infección (síntomas nasales, óticos o faríngeos, fiebre, malestar), estrés psicológico, introducción de nuevos fármacos o exposición a alérgenos relevantes (mascotas, humedad, calimas, épocas de floración de plantas alergénicas, trabajo, alimentos), frío/humedad, contaminantes, humo del tabaco (activo o pasivo) o vapeo. En el asma infantil, evaluación de carga emocional de los progenitores.
Comorbilidades: Identificar signos clínicos de rinosinusitis crónica con o sin pólipos, obesidad, reflujo gastroesofágico, síndrome de apnea-hipopnea, enfermedad psiquiátrica (ansiedad-depresión), alergia alimentaria, embarazo o pérdida de forma física.
Estado de vacunación: Preguntar sobre vacunas administradas en el último año y en el caso de los niños sobre el cumplimiento del calendario vacunal obligatorio. Evaluar posibles reacciones adversas.
Tratamiento: Adecuar el tratamiento en función de la situación actual de la enfermedad y el riesgo futuro de reagudización, lo que podría contemplar su mantenimiento, aumento o reducción. Reformular el plan de acción del asma si es necesario. Abordar de forma específica los factores agravantes actuales y las comorbilidades, y considerar la necesidad de una visita presencial temprana. Alentar siempre la realización de ejercicio cuando la gravedad del asma lo permita. Actualizar o cambiar tratamiento sintomático si lo precisa en receta electrónica.
Programación de la siguiente visita: Programar la próxima cita en función del resultado de la consulta actual y la gravedad del asma:
- En asma leve o moderada mal controlada programar nueva consulta telemática al cabo de 1 mes o antes.
- En asma leve o moderada bien controlada programar consulta telemática a los 6 meses o antes.
- En asma grave bien controlada programar consulta telemática a los 3 meses.
- En asma grave mal controlada programar consulta presencial antes de 1 semana.
Si las capacidades del servicio lo permiten, ante la persistencia de síntomas todo paciente mal controlado puede ser revisado tantas veces sea necesario antes de los plazos referidos con el objetivo de evitar empeoramiento y utilización de los servicios de urgencias. En este sentido, ha de plantearse potenciar el acceso a la telemedicina aquellos pacientes que presenten asma grave.
Dentro de esta programación pueden solicitarse pruebas complementarias si se considera necesario y que el paciente podrá aportar en una próxima consulta telemática o presencial. Asegurar al menos dos visitas presenciales anuales en asma grave y asma infantil aunque estén controladas. Tras un ingreso hospitalario o visita a urgencias por una crisis de asma es recomendable una consulta telemática a los 2-7 días dependiendo del contexto clínico y social.
La consulta remota debe quedar siempre reflejada en la historia clínica del paciente.
Finalizar siempre la consulta preguntando si queda alguna pregunta por responder.
Consultas asíncronas: Aunque se aconseja realizar consultas síncronas, la disposición de consultas asíncronas puede ayudar a mejorar la accesibilidad del sistema y su usabilidad para el paciente, aunque se desaconsejan en pacientes mal controlados. En caso de optar por esta modalidad debe disponerse siempre de un correo electrónico seguro con dirección de correo electrónico corporativa. A través de esta vía pueden enviarse al paciente:
- Cuestionarios de control del asma.
- Informes clínicos actualizados.
- Planes de tratamiento nuevos.
- Aplicaciones recomendadas.
- Copias de pruebas de imagen, función pulmonar o de laboratorio si lo solicita el paciente.
Triaje telemático del asma
Requisitos
- Preferencia el paciente por la TM.
- Confianza por parte del médico y del paciente en realizar la consulta por TM.
- Disposición de teléfono, sistema de videoconsulta y de envío de imágenes. Disposición de Internet. El paciente ha de entender el sistema de funcionamiento de la aplicación empleada.
- No sufrir ninguna discapacidad que impida usar ninguno de estos sistemas.
- El paciente menor de <16 años debe estar acompañado por un progenitor o persona responsable.
- Aceptar unas condiciones de legales y de privacidad de datos acorde a la normativa vigente
- Consentimiento verbal o escrito del paciente o tutor legal, que debe reflejarse en la historia clínica. Actualmente la normativa no exige el consentimiento por escrito.
Fase de preparación
Asegurar que el paciente ha entendido el funcionamiento de la aplicación mediante la cual se realiza la videoconsulta o llamada, incluyendo un sencillo tutorial de fácil acceso. Proporcionar una forma sencilla para el paciente para enviar test, informes previos o resultados de pruebas previo a la consulta.
Envío previo de correo electrónico o mensaje de texto en aplicación segura con:
- Fecha y hora de la visita.
- Solicitud de disponer de informe de su médico remitente con motivo de la consulta.
- Solicitud de disponer de informes clínicos, pruebas de imagen y análisis de sangre anteriores que puedan tener relación con el episodio que motiva la consulta actual.
El departamento de alergia deberá disponer de un servicio de mensajería segura para que otros médicos puedan solicitar una visita en cualquier momento.
Consulta telemática
Se dará preferencia en todo caso a sistemas que incluyan videoconferencia, y se deberá ofrecer la videoconferencia en todos los casos como primera opción, dejando la consulta sin video o asíncrona sólo para aquellos casos en que el paciente así lo prefiera y nunca como práctica habitual. Se realizará mediante una plataforma segura que incluyan videoconsultas o por teléfono. Se aconseja realizar consultas síncronas aunque la disposición de consultas asíncronas puede ayudar a mejorar la accesibilidad del sistema y su usabilidad para el paciente. Comenzar siempre la consulta telemática presentándonos. Durante el desarrollo de la consulta se abordarán los mismos aspectos que en la consulta presencial con alguna peculiaridad:
Síntomas actuales compatibles con asma: Se interroga sobre la presencia en los últimos 12 meses de disnea, sibilancias respiratorias, opresión torácica, despertares nocturnos por disnea/tos, períodos de tos prolongada y producción de esputo. Preguntar además sobre la relación de estos síntomas con el esfuerzo, las estaciones y sus transiciones, los cambios de las condiciones ambientales, las infecciones respiratorias y el trabajo.
Antecedentes médicos relevantes: Se evalúa la existencia de crisis de disnea sibilante en la infancia, diagnósticos previos de «asma», uso de inhaladores en el pasado y su posible eficacia, posibles diagnósticos anteriores de enfermedad alérgica, presencia de síntomas nasales crónicos o estacionales, diagnóstico de reflujo gastroesofágico, existencia de obesidad, enfermedades psiquiátricas y otras enfermedades sistémicas relevantes.
Datos epidemiológicos relevantes: Se interroga sobre el consumo actual y pasado de tabaco/vapeo, la ciudad de residencia, el tipo de vivienda, la presencia de mascotas, la existencia de humedad, alfombras y moqueta en el hogar, el tipo y lugar de trabajo y las aficiones.
Pruebas clínicas disponibles: Analizar informes médicos disponibles de médico/especialista/urgencias, análisis de sangre (examinar número de eosinófilos y valores de IgE total/específica) e informes radiológicos.
Tratamiento: Si se considera necesario, instaurar un tratamiento empírico para aliviar los síntomas del paciente o evaluar la respuesta de los síntomas/signos actuales al tratamiento hasta la siguiente consulta.
Solicitud de pruebas complementarias: Solicitar las pruebas complementarias que se consideraren pertinentes (espirometría, radiografía de senos paranasales/tórax, pruebas cutáneas intraepidérmicas, hemograma, valores de IgE total y específica, alfa1-antitripsina, estudio de inmunoglobulinas séricas y actividad del complemento, tests de metacolina y FENO).
Programación de la siguiente visita: Fijar una fecha de consulta presencial para explorar al paciente y evaluar todos los resultados. Esta visita presencial será imprescindible para realizar el diagnóstico o descartar definitivamente el diagnóstico de asma.
La consulta remota debe quedar siempre reflejada en la historia clínica del paciente.
Finalizar siempre la consulta preguntando si queda alguna pregunta por responder.
Aplicaciones y páginas web
de apoyo a la consulta telemática en asma
Todo informe en pacientes asmáticos ha de incluir recursos online útiles para el paciente, en especial aquellos referentes a los niveles de pólenes y uso de inhaladores. Esta información ha de estar en un idioma comprensible para el paciente.
Concentraciones ambientales de pólenes de SEAIC: https://www.polenes.com/home
Concentraciones ambientales de pólenes (aplicación móvil). Descargable en https://play.google.com/store/apps/details?id=screencode.pollenwarndienst&hl=es&gl=US
Alertas sobre concentraciones ambientales de pólenes (aplicación móvil). Descargable en https://play.google.com/store/apps/details?id=alerte.pollen&hl=es&gl=US
Herramienta para el control de los síntomas del asma a través de plataforma internética Control Asmthapp. Disponible en: https://controlasmapp.com/login
Información sobre el clima AEMET: https://www.aemet.es/es
Control de dosis de inhaladores administradas: https://propellerhealth.com
Control de dosis de inhaladores administradas HeroTracker: HeroTracker® Sense a Gold Winner in the InnoPack 2022 China Awards’ | Aptar Digital Health
Control de dosis: Adherium – Adherium
Espirómetro portátil: Respiratory | Aptar Digital Health
BASES INMUNOLÓGICAS DE LOS FÁRMACOS BIOLÓGICOS EN ASMA GRAVE
- Asma, una patología inflamatoria
El asma es una de las patologías respiratorias más prevalentes en la actualidad. Se caracteriza por un aumento de la reactividad bronquial y, principalmente, por un componente inflamatorio a este mismo nivel. La prevalencia del asma es muy variable entre países, pero se podría considerar que entre el 5 y 10% de la población padece asma. Dentro de esta población existe un cierto número de pacientes que presentan un asma grave no controlada y que según varios estudios podrían suponer entorno al 4-5% de los mismos [1,2]. Para mejorar la respuesta terapéutica de los pacientes que no controlan bien su asma, han aparecido recientemente diferentes tratamientos biológicos que actúan frente a mecanismos fisiopatológicos específicos de la enfermedad.
En los últimos años se ha avanzado mucho en el estudio de la fisiopatología del asma, se ha mejorado de forma exponencial el conocimiento sobre la base inmunológica del asma. La utilización de diferentes técnicas, como las técnicas de imagen radiológicas de alta precisión, la citometría de flujo para estudiar la citología del esputo, o la transcriptómica que ayuda a identificar diferentes fenotipos moleculares, han supuesto un enorme progreso a la hora de plantear el diagnóstico, la clasificación y sobre todo el tratamiento del asma. Todo este conocimiento ha llevado a clasificar inicialmente al asma en fenotipo de inmunidad Th2 alta y de inmunidad Th2 baja (algo que posteriormente se ha modificado por el término T2, debido que las interleuquinas implicadas no son únicamente producidas por linfocitos Th2, sino que también actúan otras células inflamatorias).
El uso de biomarcadores es el siguiente paso, ayudando a clasificar los pacientes en uno u otro grupo. Para esta clasificación utilizamos principalmente los niveles de IgE sérica y el recuento de eosinófilos en sangre (aunque en ocasiones se puede utilizar también el recuento de eosinófilos en esputo). Según estos biomarcadores, pertenecerán al endotipo T2 alto aquellos pacientes con valores de IgE sérica ≥100 UI/L y recuento de eosinófilos en sangre ≥140 eosinófilos/mm3. Del mismo modo, aquellos pacientes que no cumplan alguno de estos 2 criterios se incluirán en el endotipo T2 bajo. Esta clasificación se puede ir ampliando con diferentes subgrupos en función de la edad de comienzo (temprana o tardía), de la patología asociada (atópica o de características intrínsecas), etc…
Finalmente, es importante hacer un repaso de las principales interleuquinas y moléculas inflamatorias relacionadas con la fisiopatología del asma, puesto que éstas son la mayoría de los casos la diana frente a la que actúan los fármacos biológicos. Las más importantes para el manejo del asma en la actualidad son (Tabla 1):
- IL-4: Favorece el cambio de isotipo de células B, favoreciendo el paso de linfocitos Th0 a Th2, lo que deviene en la producción de IL-4, IL-5, IL-9 e IL-13. Participa también en la síntesis de IgE, la regulación de los receptores de IgE, la migración de los eosinófilos hacía el tejido bronquial y alveolar, así como la producción de moco a través de la activación de mastocitos y basófilos. La IL-4 ejerce su efecto por interacción con un receptor de superficie específico presente en los linfocitos T [4].
- IL-5: Fundamental para el desarrollo, activación y migración de los eosinófilos. Se ha observado que ratones en los que existía una deficiencia del gen de la IL-5 hay una respuesta eosinofílica reducida frente a alérgenos [5]. La IL-5 ejerce su efecto por interacción con receptor formado por 2 subunidades: una cadena α exclusiva para la IL-5 y una cadena β común con los receptores de la IL-3 y del GM-CSF [6].
- IL-13: Comparte muchas características estructurales y formales con la IL-4 (con la que tiene una homología del 25%). Debido a ello la IL-4 puede interactuar tanto con su receptor específico como con el receptor de IL-13. Es segregada por linfocitos Th1 y Th2, así como por basófilos y mastocitos, por lo que no es una molécula Th2 específica. Sus acciones se solapan en gran parte con las de IL-4, como por ejemplo el reclutamiento y activación de eosinófilos. Puede relacionarse también con el proceso fibrótico asociado al asma. Finalmente actúa de forma importante en la producción de moco, gracias a la metaplasia de células mucosas caliciformes [7]. El receptor de la IL-13 consta de dos cadenas polipépticas, la IL-4α y la IL-13Rα1.
- IL-17: Promueve la activación de macrófagos y neutrófilos y favorece la liberación de otras citoquinas.
- TSLP: Se trata de una proteína perteneciente al grupo de las llamadas “alarminas” junto con IL-25 e IL-33. Su actividad incrementa la presencia de eosinófilos, los niveles de IgE y la hiperrespuesta bronquial. TSLP ejerce su función por interacción con un complejo de alta afinidad compuesto por el receptor de TSLP y el receptor IL-7 Rα [8].
- Prostaglandina D2: Ayuda al reclutamiento de células Th2 en la vía respiratoria.
| Tabla 1. Moléculas más relevantes implicadas en el proceso inflamatoriodel asma |
| Quimiocinas. Fundamentalmente expresadas por las células epiteliales, son importantes en el reclutamiento de las células inflamatorias en la vía aérea. |
| Cisteinil leucotrienos. Potentes broncoconstrictores liberados por mastocitos y eosinófilos. |
| Citocinas. Dirigen y modifican la respuesta inflamatoria en el asma y determinan su gravedad:
– IL-1 y TNFα: Amplifican la respuesta inflamatoria. – GM-GSF: Prolongan la supervivencia de los eosinófilos en la vía aérea. Citocinas derivadas del epitelio: – IL-33: Promueve las propiedades inflamatorias proalérgicas de las células CD4 y actúa como quimioatrayente de las células Th2. – IL-25: Implicada en la inflamación eosinofílica, en la remodelación y en la hiperreactividad bronquial (esta última más discutida). – TSLP: Induce eosinofilia, aumenta el nivel de IgE, la hiperrespuesta y el remodelado de la vía aérea. – IL-4: importante para la diferenciación de célulasTh2, el aumento de la secreción de moco y la síntesis deIgE. – IL-5: necesaria para la diferenciación y supervivencia de los eosinófilos. – IL-13: importante para la síntesis de la IgE y la metaplasia de las células mucosas. |
| Histamina. Liberada por los mastocitos, contribuye a la broncoconstricción y la respuesta inflamatoria. |
| Óxido nítrico. Potente vasodilatador producido predominantemente en las células epiteliales por la enzima óxido nítrico sintetasa inducible. |
| Prostaglandina D2. Broncoconstrictor derivado fundamentalmente de los mastocitos, está implicada en el reclutamiento de células Th2 en las vías respiratorias. |
| GM-GSF: factor estimulante de colonias de granulocitos y macrófagos, TNF: factor de necrosistumoral. |
Tabla 1: Modificado de GEMA 5.3 [3].
- Fármacos biológicos para el tratamiento del asma grave
En los últimos años han surgido una serie de fármacos que tratan de ayudar a controlar el asma en aquellos pacientes en los que no se consigue de la forma habitual. El tratamiento habitual del paciente asmático va encaminado a conseguir el control de la sintomatología, a prevenir las exacerbaciones y a prevenir la evolución a la obstrucción crónica del flujo aéreo. Este tratamiento se basa principalmente en la utilización de corticoesteroides inhalados (CSI), que puede ir asociada al uso de agonistas adrenérgicos β2 de corta (SABA) o larga duración (LABA). En aquellos pacientes en los que esta medicación no es suficiente (y que podían suponer hasta el 4-5% de los asmáticos, como ya hemos mencionado), solemos encontrar reagudizaciones e ingresos hospitalarios, así como el uso de corticoesteroides orales (CSO), por lo que nos referimos a ellos como pacientes con asma grave no controlada. Es en este grupo de pacientes en los que ha surgido la necesidad de utilizar estos nuevos fármacos biológicos, que van dirigidos frente a mecanismos fisiopatológicos específicos de la enfermedad.
A continuación, procedemos a realizar un breve resumen de los fármacos biológicos disponibles en la actualidad, que incluye sus principales características, tanto clínicas como farmacológicas. Se incluye al final de esta publicación el enlace a las fichas técnicas de todos los fármacos disponibles:
- Omalizumab: Fue el primer fármaco en ser comercializado para el tratamiento del asma grave, en este caso de origen alérgico. Se trata de un anticuerpo monoclonal recombinante (IgG1 kappa) que se une a la IgE libre, impidiendo que ésta se una a los receptores FcεRI de alta afinidad reduciendo así la cantidad de IgE libre e impidiendo que ésta realice su acción sobre las células diana. Su uso está autorizado para pacientes pediátricos con edades de 6 a 12 años, adolescentes y adultos, con valores de IgE en un rango entre 30 y 1500 UI/ml. Es un fármaco que se ha demostrado útil en la reducción de exacerbaciones asmáticas.
- Mepolizumab: Se trata de un fármaco antagonista de IL-5. Mepolizumab se une selectivamente y con elevada especificidad y afinidad a la IL5, impidiendo su unión a la cadena α del receptor de la interleucina 5 (IL-5Rα). De este modo, impide las acciones de la IL-5 sobre el ciclo biológico de los eosinófilos, lo que da lugar a una reducción en su producción y supervivencia. Se trata de un fármaco subcutáneo, cuyo uso está indicado para el tratamiento del asma eosinofílica severa (≥300 eosinófios por μL). Ha demostrado una clara mejoría del número de exacerbaciones y de los síntomas asociados del mismo, así como una leve mejoría del FEV1 y del uso de corticoesteroides.
- Reslizumab: Se trata de un fármaco antagonista de IL-5. Tiene un mecanismo de acción similar al Mepolizumab, difiriendo principalmente en su vía de administración, que en este caso es intavenosa.
- Benralizumab: A diferencia de mepolizumab y del reslizumab, benralizumab es un anticuerpo monoclonal humanizado IgG1 dirigido a la subunidad α del receptor de IL-5. Este receptor se expresa de forma específica en la superficie de eosinófilos y basófilos. Benralizumab es capaz de inhibir la activación de los eosinófilos, produciendo una depleción rápida y casi completa de los mismos por un mecanismo de citotoxicidad mediado por células NK.
- Dupilumab: En este caso, nos encontramos ante un anticuerpo monoclonal IgG4 que inhibe la vía inflamatoria mediante el bloqueo de forma específica de la subunidad α del receptor IL-4R. Como ya hemos mencionado previamente, IL-4R es un receptor sobre el que pueden actuar tanto IL4 como IL 13 y el bloqueo se produce en los receptores de tipo 1 y 2. El receptor tipo 1 se encuentra presente en linfocitos B y T, monocitos, eosinófilos y fibroblastos, mientras que el tipo 2 se encuentra presente en monocitos, fibroblastos, eosinófilos, células epiteliales y células de músculo liso. IL-4 se une a los receptores tipo 1 y 2, mientras que IL-13 se une a los receptores tipo 2. Dupilumab está indicado en el tratamiento del asma grave en niños a partir de 6 años, adolescentes y adultos de endotipo T2, especialmente en aquellos con fenotipo T2 alto. El uso de Dupilumab ha demostrado mejoría respecto al número de exacerbaciones, capacidad pulmonar así como, en menor grado, en el uso de corticoesteroides orales.
- Tezepelumab: El último fármaco que ha sido comercializado para el tratamiento del asma grave. El tezepelumab es un anticuerpo monoclonal (IgG2λ) dirigido contra la linfopoyetina estromal tímica (TSLP) impidiendo su interacción con el receptor heterodimérico de TSLP. El bloqueo de TSLP con tezepelumab reduce un amplio espectro de biomarcadores y citoquinas asociados con la inflamación de las vías respiratorias (p. ej. eosinófilos en sangre, eosinófilos de la submucosa de las vías respiratorias, IgE, FeNO, IL-5 e IL-13); sin embargo, el mecanismo de acción de tezepelumab en asma no se ha establecido definitivamente. Tezepelumab está indicado como tratamiento de mantenimiento adicional en adultos y adolescentes a partir de 12 años con asma grave. Ha demostrado la reducción de exacerbaciones, tanto si se definen como uso de corticoides orales como si precisan atención hospitalaria. También ha demostrado mejorar la función pulmonar y la percepción de la calidad de vida.
El desarrollo de nuevos fármacos biológicos se encuentra ahora en pleno proceso de expansión, por lo que es muy probable que en los próximos años podamos hablar de multitud de nuevos fármacos (algunos de ellos ya en pleno desarrollo). Del mismo modo, el conocimiento cada vez más profundo de la base inmunológica de la patología asmática, hace pensar que nuevas vías y nuevos enfoques de tratamiento se abrirán paso en el futuro. Estaremos atentos a todo ello y lo analizaremos cuando llegue ese momento.
BIBLIOGRAFÍA:
- Quirce S., Plaza V., Picado C., Vennera C., Casafont J. Prevalence of uncontrolled severe persistent asthma in pneumology and allergy hospital unitis in Spain. J Investig Allergol Clin Immunol. 2011;21(6):466–471.
- Domingo Ribas C., Sogo Sagardia A., Prina E., Sicras Mainar A., Sicras Navarro A., Engroba Teijeiro C. Late Breaking Abstract – Prevalence, characterization and costs of severe asthma in Spain (BRAVO 1) Eur Respir J. 2020;56(Suppl 64):4639.
- GEMA 5.3. Guía Española para el Manejo del Asma. 2023. Disponible en: https://www.gemasma.com/
- Izuhara K, Shirakawa T. Signal transduction via interleukin-4 receptor and its correlation with atopy. Int J Mol Med 1999; 3: 3-10.
- Greenfeder S, Umland SP, Cuss FM et al. The role of interleukin-5 in allergic eosinophilic disease. Respir Res 2001; 2: 71-79.
- Tavernier J, Devos R, Cornelis S, Tuypens T, van der Heyden J, Fiers W, Plaetinick G. A human high affinitiy interleukin-5 receptor (IL5R) is composed of an IL5 specific α chain and a β chain shared with the receptor for GM-CSF. Cell 1991; 66: 1175-1184.
- Tomkinson A, Duez C, Cieslewicz G et al. A murine Il-4 receptor antagonist that inhibits IL-4 and IL-13 induced responses prevents antigen induced airways eosinophilia and airway hiprresponsiveness. J Immunol 2001; 166: 5792-5800.
- Bagnasco D, De Ferrari L, Bondi B, Candeliere MG, Mincarini M, Riccio AM, Braido F. Thymic Stromal Lymphopoietin and Tezepelumab in Airway Diseases: From Physiological Role to Target Therapy. Int J Mol Sci. 2024 May 29;25(11):5972.
FICHAS TÉCNICAS:
- Omalizumab: https://cima.aemps.es/cima/dochtml/ft/05319008/FT_05319008.html
- Mepolizumab: https://cima.aemps.es/cima/dochtml/ft/1151043001/FT_1151043001.html
- Reslizumab: https://cima.aemps.es/cima/dochtml/ft/1161125001/FichaTecnica_1161125001.html
- Benralizumab: https://cima.aemps.es/cima/dochtml/ft/1171252001/FT_1171252001.html
- Dupilumab: https://cima.aemps.es/cima/dochtml/ft/1171229006/FT_1171229006.html
- Tezepelumab: https://cima.aemps.es/cima/dochtml/ft/1221677001/FT_1221677001.html
Manual de procedimientos en asma
Manual de procedimientos en asma.
Coordinadoras
Dra. Mar FERNÁNDEZ NIETO
Servicio de Alergología, Unidad Multidisciplinar de Asma (UMA), Fundación Jiménez Díaz. Instituto de Salud Carlos III (ISCIII). Madrid.
Dra. Marta FRÍAS JIMÉNEZ
Servicio de Alergología e Inmunología Clínica, Hospital Universitario Araba (HUA). Miembro de la Unidad Multidisciplinar de Asma Grave del HUA. Vitoria-Gasteiz.
Dra. Mar GANDOLFO CANO
Servicio de Alergología, Hospital Universitario La Paz. Madrid.
Dra. María Victoria GARCÍA-GALLARDO SANZ
Servicio de Neumología, Hospital Universitario de Burgos. Burgos.
Autores
Dra. Lourdes AROCHENA GONZÁLEZ
Servicio de Alergología, Fundación Jiménez Díaz. Madrid.
Dra. Yaiza Isabel BONILLA PACHECO
Servicio de Alergología. Hospital General Universitario Reina Sofía. Murcia.
Dra. Paloma CAMPO MOZO
Unidad de Gestión Clínica de Alergología, Hospital Regional Universitario de Málaga. Málaga.
Dra. Victoria DEL POZO ABEJÓN
Laboratorio de Inmunoalergia, Instituto de Investigación Sanitaria (IIS)-Fundación Jiménez Díaz. Facultad de Medicina, Universidad Autónoma de Madrid. CIBERES, Instituto de Salud Carlos III (ISCIII). Madrid.
Dra. Mar FERNÁNDEZ NIETO
Servicio de Alergología, Unidad Multidisciplinar de Asma (UMA), Fundación Jiménez Díaz. Instituto de Salud Carlos III (ISCIII). Madrid.
Dra. Marta FRÍAS JIMÉNEZ
Servicio de Alergología e Inmunología Clínica, Hospital Universitario Araba (HUA). Miembro de la Unidad Multidisciplinar de Asma Grave del HUA. Vitoria-Gasteiz
Dra. Mar GANDOLFO CANO
Servicio de Alergología, Hospital Universitario La Paz. Madrid.
Dra. María Victoria GARCÍA-GALLARDO SANZ
Servicio de Neumología, Hospital Universitario de Burgos. Burgos.
Dr. Francisco de Borja GARCÍA-COSÍO PIQUERAS
Jefe de Sección de Neumología. Jefe del Grupo de Investigación i-Respire del IdISBa. Coordinador de la Unidad de Investigación. Facultad de Medicina, Universidad de las Islas Baleares. Hospital Universitario Son Espases. Palma de Mallorca.
Dra. Magdalena LLUCH BERNAL
Servicio de Alergología, Hospital Universitario La Paz. Madrid.
Dra. Beatriz MOYA CAMACHO
Servicio de Alergología, Hospital Universitario 12 de Octubre.
Instituto de Investigación Sanitaria, Hospital 12 de Octubre (imas12). Madrid.
Dr. José María OLAGUIBEL RIVERA
Facultad de Medicina, Universidad de Navarra. Servicio de Alergología, Hospital Universitario de Navarra. Navarra Biomed, Fundación Miguel Servet, Pamplona. CIBERES.
Dra. Yulia PETRICK PETRICK
Servicio de Alergología, Hospital General Universitario Reina Sofía. Murcia.
Dra. Patricia PRIETO MONTAÑO
Servicio de Alergología, Complejo Hospitalario Universitario de Albacete. Albacete.
Dr. Joaquín SASTRE DOMÍNGUEZ
Servicio de Alergología, Fundación Jiménez Díaz. Facultad de Medicina, Universidad Autónoma de Madrid. CIBERES, Instituto de Salud Carlos III. Madrid.
Prólogo
La Medicina de Precisión y Personalizada actual obliga al especialista de Alergología a realizar un diagnóstico objetivo del asma basado en pruebas y, por lo tanto, debemos conocer detalladamente todas las pruebas necesarias para establecer el diagnóstico del asma.
El futuro del asma pasa por cambiar un enfoque basado en el control de la enfermedad hacia otro dirigido hacia la modificación de la evolución de la misma, y para poder conseguirlo se debe establecer el tratamiento óptimo para cada fenotipo de la enfermedad. Para ello, se hace imprescindible el conocimiento, tanto en sus bases teóricas como en la práctica clínica, de todas las herramientas diagnósticas disponibles, las clásicas, las modernas y las futuras.
Para el Comité Editorial de este Manual, para el Grupo de Procedimientos en Asma SEAIC y para el Comité de Asma de la SEAIC, es un honor haceros llegar este primer Manual de Procedimientos en Asma. El Manual nace con el leitmotiv de implementar y hacer llegar el diagnóstico del asma con pruebas a todos los servicios de Alergología del país. Uno de los objetivos de este Manual es formar a los futuros especialistas de Alergología en la necesidad de establecer el fenotipo clínico correcto de cada paciente con asma, y es nuestro deseo que este Manual se convierta en una herramienta de consulta para la realización de las pruebas diagnósticas del asma.
Pieza fundamental para la implementación de forma eficaz y moderna de todas las técnicas diagnósticas en el asma es el personal de enfermería. Sobre todo, desde la creación de las Unidades de Asma con su correspondiente proceso de Acreditación.
Este Manual nace ahora, para seguir desarrollándose, creciendo y mejorando en ediciones futuras.
El Manual se ha estructurado en 12 capítulos que incluyen todas las técnicas diagnósticas del asma, comenzando por la base diagnóstica de la etiología del asma, y sus cuestionarios del control de la enfermedad, siguiendo por las pruebas funcionales respiratorias, las pruebas de hiperreactividad bronquial inespecífica, específica, broncoscopia y las técnicas de medición de la inflamación del asma. Se ha incluido, asimismo, un capítulo sobre el diagnóstico del asma profesional. Fundamental, también, para diagnosticar el asma es conocer su comorbilidad más importante, la rinitis. Para ello se ha incluido un capítulo de funcionalismo nasal.
Damos las gracias por todo el trabajo de excelencia desarrollado por las autoras y autores. Gracias, por supuesto, a la Junta Directiva de SEAIC por seguir fomentando siempre la formación en las técnicas diagnósticas de las patologías alergológicas.
Cordialmente
Dr. Juan Carlos Miralles
Presidente del Comité de Asma SEAIC
Dra. Mar Fernández Nieto
Coordinadora del Grupo de Procedimientos en Asma SEAIC
Si no lo ha hecho, identifíquese aquí.
Acta del Comité de Asma. Pamplona Octubre 2012
![]() Contenido disponible sólo para socios.
Contenido disponible sólo para socios.
DESMITIFICANDO EL ASMA – ASMA: mitos y verdades
Échale un vistazo al documento que elaboró nuestro Comité conjuntamente con el Comité de Comunicación para el Día del Asma 2021
El documento nos da conceptos y explicaciones fáciles y comprensibles para aquellas preguntas frecuentes y ciertos mitos que las personas con asma suelen tener.
El documento consta de 11 mitos. ¡Descúbrelos todos, no te quedes con la duda!
 Cargando...
Cargando...
Factores de riesgo para el desarrollo de asma en la edad escolar
Durante los últimos años, el estudio de los factores de riesgo que pueden influir en el desarrollo del asma ha sido un tema candente en esta enfermedad. No obstante, si hacemos una revisión exhaustiva de la literatura, los trabajos publicados hasta el momento sobre este tema en población pediátrica de nuestra área geográfica, son escasos. Es por este motivo, que desde la Unidad de Alergología Pediátrica del Hospital Universitario Vall d’Hebron, decidimos diseñar un estudio caso-control para determinar aquellos factores que podían influir en el desarrollo y la gravedad del asma. El trabajo ha sido recientemente publicado en la revista “Pediatria Catalana” (revista de libre acceso). A continuación expondré brevemente el contenido del artículo:
Los avances médicos durante las últimas décadas han permitido mejorar la clasificación etiopatogénica y el manejo clínico del asma. Pero a pesar de esto, su incidencia ha seguido en aumento, sobre todo en los países industrializados y en vías de desarrollo, convirtiéndose en un desafío médico mundial. Es obvio que un incremento de prevalencia en poblaciones genéticamente estables ha de ser consecuencia de cambios medioambientales. Por todo ello es necesario conocer aquellos factores que puedan influir en la patogenia de la enfermedad y desarrollar estrategias preventivas. De este modo, el objetivo del estudio presentado fue valorar la influencia de factores de riesgo conocidos del asma y su gravedad en una población pediátrica del área mediterránea, mediante un estudio caso-control.
Se incluyeron 107 pacientes asmáticos de edad media 9 años y predominio masculino [62,6% (n=67)] y 32 controles sanos de edad media 10 años y predominio también masculino [59,3% (n=19)]. El rango de edad fue entre 4 y 14 años en ambos grupos. Respecto a los resultados, destacar que no se encontraron asociaciones estadísticamente significativas entre el género, la edad o la gravedad del asma; pero sí que se objetivó que las edades de entre cinco y seis años fueron las que mostraron un mayor porcentaje de asma persistente.
La comparación de los factores de riesgo de desarrollo de asma con el grupo control mostró como única diferencia estadísticamente significativa el antecedente de sibilantes recurrentes los primeros 3 años de vida (p<0,001). También se objetivó una asociación estadísticamente significativa entre el asma persistente moderada o grave y los antecedentes de sibilantes recurrentes los primeros 3 años de vida (p<0,001), antecedentes de bronquiolitis por Virus Respiratorio Sincitial (VRS) (p<0,05) y antecedentes de criterios del Índice Predictivo de Asma (API) positivos (p<0,001). Estos resultados están en conjunción con otros trabajos publicados recientemente en los que relacionan las bronquiolitis y los sibilantes recurrentes el primer año de vida con estilos de vida modificables, como tener hermanos en edad escolar e ir a la guardería, del mismo modo que la guía Global Initiative for Asthma (GINA) sugiere que un niño con episodios de sibilantes recurrentes, de mayor duración e inducidos por el ejercicio, tienen una mayor probabilidad de tener asma. No obstante, estos datos contrastarían con algunos estudios publicados previamente que habían identificado las infecciones de repetición no específicas en la primera infancia como factor protector del asma.
Otro dato importante a considerar en este estudio es el peor control de la enfermedad en población asmática de 5-7 años, hecho que podría estar relacionado con una mayor repercusión de las infecciones víricas a esta edad. Del mismo modo, la sensibilización a ácaros del polvo y a epitelios se asoció también a un mal control de la enfermedad y la sensibilización a esporas de hongos se asoció a una forma más grave de asma (p<0,05). En conclusión, se debe prestar una especial atención a los niños con asma en edad escolar y antecedentes de bronquiolitis por VRS, sibilantes de repetición los tres primeros años de vida y a aquellos con sensibilización a esporas de hongos, ya que pueden presentar una forma más grave de asma que precise un seguimiento más estrecho y tratamiento más intenso.
Encontrarán el resumen del artículo en tres idiomas (catalán, español e inglés). El artículo original está íntegramente escrito en lengua catalana. Por este motivo y dada la relevancia de los datos que contiene para todos los profesionales especialistas que se dedican al campo de la alergia y el asma pediátricas y, como autora de correspondencia del mismo, he creído oportuno, hacer una traducción del artículo a lengua española para que pueda llegar a un mayor número de profesionales de la salud. Deseo pues que puedan sacar el máximo partido posible a la lectura de este artículo, desarrollado en población escolar del área del mediterránea, y, por tanto, extrapolable a buena parte de nuestro territorio.
Dra. Teresa Garriga Baraut, MD, PhD
Miembro del Comité de Alergia Infantil (CAI) de la Sociedad Española de Alergología e Inmunología Clínica (SEAIC). Facultativa Especialista Adjunta | Servicio de Pediatría/Sección de Alergia Pediátrica, Pneumología Pediátrica y Fibrosis quística/ Unidad de Alergología Pediátrica. Hospital Universitari Vall d’Hebron. Investigadora del grupo de investigación «Crecimiento y Desarrollo» VHIR Vall d’Hebron.
FACTORES DESENCADENANTES DE ASMA: NORMAS DE EVITACIÓN
- Asma alérgica
La realización del estudio de alergia en el paciente con asma tiene como objetivo conocer el alérgeno (sustancia que desencadena la alergia) que pueda estar siendo responsable de los síntomas (tos, ahogo, dolor torácico y “pitos”) que presenta el paciente, o que puedan desencadenar las crisis (1).
- Tratamiento en asma: Tratamiento farmacológico y no farmacológico
En la actualidad las normas de evitación, el tratamiento con fármacos y la educación sanitaria, se consideran los pilares fundamentales para evitar que el paciente con asma presente una crisis (2,3).
– Tratamiento farmacológico del asma
Los fármacos para tratar el asma podemos clasificarlos como fármacos de control o mantenimiento, y fármacos de alivio, también llamados “de rescate”. Los medicamentos de control o mantenimiento deben administrarse de forma continua durante periodos prolongados de tiempo y los medicamentos de rescate se utilizan a demanda para tratar de forma rápida una crisis de asma (2).
– Tratamiento no farmacológico del asma
Por otro lado, conocer los factores que pueden desencadenar los síntomas constituye una parte importante del tratamiento no farmacológico del paciente con asma. El no conocer estos desencadenantes puede convertirse en un factor que facilite la aparición de una crisis.
Además, la educación del paciente asmático debe considerarse como un elemento básico del tratamiento, ya que reduce el riesgo de padecer una crisis y aumenta la calidad de vida del paciente.
- Factores desencadenantes y normas de evitación
Se denominan factores desencadenantes, aquellos factores que presentan capacidad de provocar síntomas o crisis de asma y pueden ser múltiples y diversos.
Es muy importante que el paciente pueda identificarlos y establecer las medidas adecuadas para su evitación.
En el asma alérgica, una vez que se ha identificado el alérgeno o los alérgenos causantes de los síntomas de asma, se deben realizar una serie de recomendaciones para evitarlos.
Los alérgenos que se encuentran en el ambiente o aeroalérgenos son responsables tanto de desencadenar síntomas de asma como la crisis.
- Alérgenos ambientales o aeroalérgenos: Medidas de Evitación
Entre las medidas de evitación de los aeroalérgenos más frecuentes y relevantes encontramos:
I. Ácaros
Los ácaros son artrópodos de muy pequeño tamaño, no visibles a simple vista. Los ácaros, por estar muy presentes en el espacio doméstico, son una causa importante de alergia y la segunda causa de asma. Ambientes cálidos y húmedos van a ser los hábitats perfectos donde más crezcan. Los podemos encontrar principalmente en colchones, edredones, almohadas, moquetas y alfombras.
Recomendaciones de evitación:
- Evitar realizar tareas de limpieza en presencia del paciente
- Retirar polvo con paño húmedo (secar bien después)
- Evitar cojines o colchones de plumas
- Utilizar fundas anti-ácaros impermeables con garantía certificada para cojines, colchones y edredones
- Evitar moquetas. Lavar regularmente cortinas, tapicerías, peluches, etc.
- Mantener la habitación, limpia y ordenada
- Habitación soleada, luminosa y ventilada
- Utilizar aspiradores con filtro HEPA. No usar escobas o plumeros
- Intentar mantener la temperatura de la vivienda por debajo de los 25°C
- Evitar convivir con animales de pelo o plumas
- Lavar la ropa de cama a temperatura superior a 60 °C.
- Si hay alfombra, deben ser lavables, tratadas con vapor o expuestas periódicamente al sol y despolvadas.
- Aspirar con frecuencia sofás.
- Ventilar la casa, a ser posible cuando haya menos humedad fuera.
- Limpiar con frecuencia los filtros de la calefacción o del aire acondicionado
- Purificadores, desionizadores y deshumificadores: valorar conveniencia de utilizarlos
 |
II. Epitelios de animales
Los animales de pelo son una importante fuente de alergia respiratoria, los que más los gatos, seguido de los perros y caballos, aunque también los conejos, hámster y vaca entre otros.
La retirada de la mascota del ambiente que rodea al paciente constituye el tratamiento de elección en el caso de pacientes alérgicos a epitelio de las mismas, ya que se trata de una medida muy efectiva.
En caso de NO seguir ese consejo será preciso:
- Lavado frecuente de la mascota
- Ideal mantener el animal fuera del hogar, si es posible
- Extremar la limpieza en el ambiente doméstico. No usar moquetas ni alfombras y aspirar frecuentemente con aspiradoras con filtro HEPA
- Aconsejar que la mascota no deambule libremente por las zonas de descanso y menos que duerma en ellas.
- En la medida de lo posible, no interaccionar con la misma.
- Tocar lo menos posible al animal y lavado de manos después de hacerlo.
- Las camas o cojines de los animales deben lavarse regularmente y estar en zonas apartadas.
- Lavar la ropa que ha estado en contacto con los animales.
- En el caso del gato se recomienda su esterilización.
III. Pólenes
En primer lugar, es preciso conocer a qué polen es alérgico el paciente y conocer la época de polinización. En la actualidad podemos encontrar distintas aplicaciones (apps) que nos ayudan a conocer los niveles de polinización ambiental. (https://www.polenes.com/es/home)
Debemos saber que los granos de polen pueden ser diseminados por insectos, viento o ambos y en la época de polinización, pueden desplazarse a kilómetros de distancia.
En días de viento, secos y soleados hay más polen en el ambiente, por el contrario, en días húmedos o de lluvia la presencia de polen disminuye.
Recomendaciones:
- En los meses de predominio de polen en pacientes sensibilizados, evitar las salidas al campo. Tras salidas al exterior ducha y cambio de ropa.
- Evitar salir de casa los días con viento, seco, con recuento alto de pólenes, soleados y en horas vespertinas.
- Al viajar no abrir las ventanillas del coche y revisar el correcto estado de los filtros de polen de los mismos.
- Evitar viajes en moto o bicicleta.
- Utilización de gafas de sol que cubran el máximo posible y mascarillas colocadas correctamente.
- El tiempo para ventilación de los domicilios en épocas con altos niveles de polinización, debe ser breve, evitando sobre todo la primera hora de la mañana y el atardecer. Cerrar ventanas tras ventilación.
- Evitar secar ropa en el exterior.
- Evitar realización de ejercicios físicos enérgicos en días de alta polinización.
IV. Hongos
Los hongos están muy extendidos en la naturaleza y es muy difícil evitarlos por completo.
Cuando hablamos de alergia a los hongos, nos referimos a alergia a la humedad o al moho.
Crecen en el exterior, en lugares con vegetación (tierra, troncos, plantas, restos de hojas), donde se acumula suciedad o desperdicios, pero también en las casas y recintos cerrados (sótanos, trasteros, bodegas). Las piscinas cubiertas son una importante fuente de exposición a esporas de hongos
Abundan especialmente en condiciones de humedad, oscuridad y viento.
Recomendaciones:
- Evitar viviendas poco soleadas y con humedades, deshabitadas, cercanas a ríos, lagos y bosques.
- Evitar pasear por bosques frondosos con abundante materia orgánica vegetal en descomposición.
- En días de viento y humedad evitar salidas, mantener cerradas puertas y ventanas y si se presentan síntomas usar el tratamiento de rescate.
- Evitar plantas de interior.
- Tirar los alimentos que se encuentren en mal estado. Sacar la basura todos los días.
- Evitar las condensaciones de humedad en cuartos de baño, revisar el estado de toallas, y sobre todo evitar humidificadores.
- Mantener en buen estado de higiene y conservación los sistemas de aire acondicionado y de calefacción.
- Limpiar regularmente con lejía bañera, lavabos, azulejos de baño. Tras limpieza de casa ventilar y secar zonas húmedas.
- Reparar y eliminar manchas de humedad, goteras y filtraciones si existen (pinturas antimoho).
- Retirar alfombras o papel de las paredes contaminados con moho.
- Retirar polvo con paño húmedo, usar fregona o aspirador con filtro de agua o HEPA (limpiar filtros con frecuencia).
Por último, y no por ello menos importante, siempre que tenga una duda, diríjase y pregunte a su alergólogo o a su enfermera del Servicio de Alergia.
Bibliografía
- Burbach GJ, Heinzerling LM, Edenharter G, Bachert C, Bindslev-Jensen C, Bonini S, et al. GA(2)LEN skin test study II: clinical relevance of inhalant allergen sensitizations in Europe. Allergy. 2009 Oct;64(10):1507–15.
- Guía Española para el Manejo del Asma (Guía GEMA 5.1). Available from: https://www.gemasma.com
- GINA. Global Strategy for Asthma Management and Prevention. www.ginasthma.org
Estudio VAC-ASMA: percepción de la vacunación en pacientes con asma grave
El proyecto VAC-ASMA, busca conocer la actitud de los profesionales ante la vacunación en pacientes con asma grave desde las consultas de Alergología y Neumología de España.
Dirigido a especialistas que realicen labor asistencial en asma grave en hospitales españoles y cuenten con más de tres años de experiencia.
Participa: https://vacasma.gruposaned.com/
Código de acceso: ASMA
![]() Estudio VAC-ASMA (2818 descargas )
Estudio VAC-ASMA (2818 descargas )
Los inesperados riesgos del control del asma en niños.
El asma es una condición médica crónica muy común en niños y es especialmente susceptible a los cambios provocados por el COVID-19. Actualmente se dispone de poca información sobre el impacto que la pandemia COVID-19 puede tener en el control y manejo de los niños y jóvenes con asma bronquial.
El siguiente artículo “Oreskovic N, Bernard T, Aryee E, Kuhlthau K, Perrin J. The Unexpected Risks of COVID-19 on Asthma Control in Children. J Allergy Clin Immunol Pract.2020;8(8):2489-2491” revisa las influencias que han podido ser importantes o afectar en el control del asma en niños durante la pandemia de COVID-19 debido a los cambios sociales que estamos viviendo. Estos suponen cambios en el entorno, en la práctica clínica médica diaria y su gestión, y en el uso de medicación de esta enfermedad, cambios que tendrán repercusión a largo plazo en los resultados de control del asma. Además, desde nuestro Comité de Alergia Infantil se realizó una encuesta entre los especialistas para conocer cómo ha afectado la pandemia al manejo del asma pediátrico en España, que ha sido publicada en Sanchez-Garcia S, Ruiz-Hornillos J, Escudero C. Pediatric Asthma Management during the COVID-19 pandemic: Results of a national survey. Ped All Immunol Pulm. 2020 Dec; 33(4):199-203. https://doi.org/10.1089/ped.2020.1250
Los pacientes con asma tienen especial vulnerabilidad a los cambios provocados en el contexto de la pandemia COVID-19, con muchas vías y factores de riesgo compartidos, incluyendo la calidad del aire, el ambiente interior, la actividad física, el control del peso, la gestión de la medicación y la prestación de atención sanitaria.
El lugar donde los niños pasan mayor cantidad de tiempo, que ahora es en los interiores, los hábitos diarios (patrón de asistencia a clases), de viaje o transportes, y la actividad física que realizan, afectan al asma.
Además, ha habido cambios en la disponibilidad, la prestación y la utilización de la atención sanitaria que tienen importantes implicaciones para el asma y otras enfermedades crónicas que requieren atención médica continuada. Se han limitado las visitas a la consulta para el control del asma, tanto en atención primaria como especializada (Neumología y Alergología) y se han limitado las visitas a urgencias. Todo ello ha favorecido el formato de visita telefónica o videoconferencia. Estos cambios han ofreciendo nuevas oportunidades gracias a la denominada “telesalud”, que deberán ser valoradas y aprovechadas.
En cuanto a las visitas a Urgencias, se observó una importante disminución en la atención relacionada con el asma y el comienzo de la pandemia, que atiende seguramente el temor de las familias al contagio y/o las recomendaciones sanitarias del momento. Todo esto condujo además, a que la realización de las pruebas tempranas para un mejor control de la enfermedad, como las pruebas de función pulmonar, se viera afectada.
La COVID-19 también ha influido probablemente en la adherencia de los pacientes a los medicamentos controladores del asma. Los padres de los niños con asma pueden tener un mayor control y ser más vigilantes para que los niños tomen su medicación con regularidad y que una mayor adherencia a la medicación mejore el control del asma o, por el contrario, que otros dejen su medicación ante el temor de los posibles efectos de los corticoides, tanto orales como inhalados, en la infección por coronavirus.
Todos estos factores han podido influir de diferente manera en función del lugar en el que residiese el niño, de la situación socioeconómica de la familia, de las limitaciones para realizar actividad física al aire libre a causa de las restricciones particulares de cada zona, etc. En este sentido, los niños de familias de entornos urbanos con menores ingresos tienen un acceso más limitado a espacios seguros para la actividad física, tienen domicilios en los que la exposición a alérgenos/contaminantes de interior (hongos, roedores, cucarachas y el humo del tabaco, entre otros) es mayor, y pueden convivir además con adultos con menor posibilidad de teletrabajar y más expuestos a la infección por coronavirus.
Estos cambios en el entorno, en la práctica médica y en la gestión del tratamiento, tendrán probablemente un gran impacto en el asma infantil que tendremos que vigilar para evaluar su impacto final a medio y largo plazo.
Margarita Tomás Pérez. Médico Adjunto Alergología Hospital General Universitario La Paz. Madrid. Comité de Alergia Infantil SEAIC.
Grupos de trabajo del Comité de Asma SEAIC
Los grupos de trabajo del Comité de Asma de la SEAIC abordan áreas clave de la enfermedad con el objetivo de avanzar en el conocimiento, mejorar la atención clínica y promover la formación e investigación en asma desde un enfoque multidisciplinar y colaborativo:
- Grupo de relación con Atención Primaria – Coordinadores Ibon Eguiluz y Manuel Pajarón
- Grupo de Asma Grave – Coordinadores Julio Delgado y Javier Domínguez
- Grupo de Comunicación: redes sociales, web y medios de comunicación – Coordinadoras Lorena Soto y Paula Galván
- Grupo de relación con Pacientes y Enfermería – Coordinadora Virginia Bellido
- Grupo de Asma Infantil – Coordinadoras Remedios Cárdenas y Alicia Habernau
- Grupo de Procedimientos en Asma – Coordinadora Mª del Mar Fenández Nieto
- Grupo de Inmunoterapia en Asma – Coordinadora Lorena Soto
- Grupo de relación con el Comité de Rinoconjuntivitis (especial interés en RSCcPN) – Coordinador Ismael García
- Grupo de Investigación y relación con PII de SEPAR – Coordinadores Juan Carlos Miralles e Ismael García
- Grupo Comisión Acreditación UAG – Coordinadora Alícia Habernau
- Grupo de Tos Crónica – Coordinadores Manuel Rial y Paula Galván
Los programas nacionales y regionales de control del asma son necesarios
El día 15 de septiembre el Profesor O. Selroos presentó en el Parlamento Europeo un trabajo sobre la importancia de los Planes de Asma en Europa (National and regional asthma programmes in EUROPE: a systematic review. Selroos O et al.)
El Consejo Europeo reconoció al asma como la enfermedad crónica no transmisible más común de la infancia.
El mal control del asma supone un problema de salud pública en todo el mundo. Para afrontarlo, se han elaborado numerosas Guías Clínicas internacionales y nacionales de manejo y tratamiento del asma en las últimas décadas. Sin embargo, es evidente que la difusión y, especialmente, la aplicación de estas directrices a la práctica cotidiana ha sido escasa, lo cual justifica los pobres resultados en la mayoría de los países europeos.
Contaminación ambiental y asma infantil. ¿Estamos perjudicando a nuestros niños?.
El asma es una de las enfermedades crónicas más común en los niños. La contaminación del aire relacionada con el tráfico se ha sugerido en numerosas ocasiones como un factor que puede contribuir a su desarrollo.
Recientemente se ha publicado en Reino Unido (Bradford) un estudio para analizar el impacto que la exposición a los óxidos de nitrógeno tiene en el desarrollo del asma infantil.
Khreis M., de Hoogh K., Nieuwenhuijsen MJ. Full-Chain Health Impact Assessment of Traffic-Related Air Pollution and Childhood Asthma. Environ Int. 2018; 114: 365-375.
Utilizado un modelo de nuevo desarrollo para analizar el impacto que la exposición a los óxidos de nitrógeno (NOx, NO2) —gases que se encuentran entre los contaminantes del aire junto con datos de otros cuatro modelos distintos relativos a tráfico, emisiones, dispersión atmosférica y estudio de impacto en salud en Bradford (Reino Unido) se pudo determinar toda una cadena, desde las fuentes de contaminación del aire hasta las vías por las que esta impacta la salud de los niños. Utilizando la tasa de incidencia del Reino Unido para el asma infantil, las funciones metaanalíticas de respuesta a la exposición y las estimaciones de los modelos de exposición, se calculó el número anual de casos de asma atribuibles a NO2 y NOx en Bradford y el número anual de asma casos específicamente atribuibles al tráfico.
Los resultados del estudio indicaron que hasta en 687 (38%) de todos los casos anuales de asma infantil en Bradford pueden ser atribuibles al aire contaminación y más específicamente hasta 109 casos (6%) y 219 casos (12%) pueden atribuirse a la contaminación del aire relacionada con el tráfico. Éste es el primer estudio que realiza una evaluación de impacto de salud de cadena completa de contaminación relacionada con el tráfico y asma infantil en una población desfavorecida con preocupación pública sobre la misma.
Los casos de asma infantil están aumentado constantemente con los años al igual que han ido en aumento las emisiones de gases contaminantes y el desarrollo industrial y de tráfico urbano. El progreso futuro con el asma infantil requiere un enfoque que no se limite a controlar y tratar la enfermedad y vaya hacia su prevención, entre otras causas reduciendo la contaminación del aire relacionada con el tráfico de las ciudades. Una causa prevenible por parte de todos.
Margarita Tomás Pérez. Médico Adjunto Alergología Hospital General Universitario La Paz. Madrid. Comité de Alergia Infantil SEAIC.
Importancia de la vitamina D en el desarrollo de asma en los niños
Recientemente se ha publicado un artículo de revisión sobre los niveles de vitamina D en edades tempranas y su relación con el asma y las sibilancias.
Early life vitamine D status and asthma and wheeze: a systematic review and meta-analysis. Shen SY, Xiao WQ, Lu JH, Yuan MY, He JR, Xia HM, Qiu X, Cheng KK, Lam KBH. BMC Pulm Med. 2018 Jul 20;18(1):120. doi: 10.1186/s12890-018-0679-4.
Entre los factores que contribuyen al desarrollo del asma, los niveles de vitamina D han generado un interés creciente por sus supuestas propiedades inmunomoduladoras. El déficit de vitamina D ha sido relacionado con un incremento en el riesgo de infecciones respiratorias y de asma. En este trabajo se realizó una revisión sistemática en diferentes bases de datos hasta julio de 2017, con el objetivo de cuantificar el efecto de los niveles de vitamina D en edades tempranas en el asma y las sibilancias en edades posteriores. Se evaluaron los niveles de vitamina D en sangre (materna, del cordón umbilical o del niño) o en la ingesta (materna durante el embarazo o del niño).
Tras identificar 1485 estudios, se incluyeron 3 ensayos controlados aleatorizados y 33 estudios de cohortes. Los 3 ensayos no mostraron una relación estadísticamente significativa entre el suplemento de vitamina D durante el embarazo y el desarrollo de sibilancias o asma a los 3 años de edad. Los estudios de cohortes sugirieron que no había relación entre los niveles prenatales de vitamina D en sangre o la toma de vitamina D y el desarrollo posterior de asma. Sin embargo, en los estudios de cohortes, había dos trabajos que valoraban el asma en la edad adulta. Al excluir estos dos estudios se observó una relación inversa entre la toma de vitamina D en edades tempranas y el desarrollo de sibilancias o de asma infantil en mayores de 5 años. En los estudios de cohortes también se sugiere un riesgo inferior de sibilancias en relación con la toma materna de vitamina D durante el embarazo.
Sin embargo, dada la heterogeneidad observada entre los diferentes estudios evaluados, los autores de este trabajo son cautelosos en sus conclusiones. Proponen realizar estudios en este campo, diseñados de forma que se minimicen los posibles sesgos detectados en los trabajos analizados.
Mercedes Ramírez Hernández (FEA Alergología del Complejo Hospitalario Universitario de Cartagena). Comité de Alergia Infantil.
GEMA 5.4 Guía Española para el Manejo del Asma
Os presentamos la actualización del año 2024 de la Guía Española para el Manejo del Asma: GEMA 5.4
GEMA 5.4 es una guía de práctica clínica independiente basada en la evidencia, elaborada por un grupo multidisciplinar de expertos que representan a 18 sociedades científicas nacionales e internacionales. Es la guía de referencia en asma en todo el mundo de habla hispana. No se trata de una extensa monografía que aglutina todo el conocimiento científico sobre la enfermedad, sino de un documento conciso, que recoge lo esencial para que el profesional sanitario no experto en dicha patología pueda ofrecer una asistencia clínica de calidad a sus pacientes. Es por ello por lo que es breve, concreto y claro; elementos indispensables para que pueda ser aplicado con éxito.
- Está disponible, en diferentes formatos, en www.gemasma.com. En España incluso existe una aplicación de inteligencia artificial (iaGEMA) basada exclusivamente en la guía, que ha demostrado una gran agilidad para la ayuda de la toma de decisiones por el clínico en tiempo real.
 Disponible aquí el documento solo para socios de SEAIC:
Disponible aquí el documento solo para socios de SEAIC:
Los principales cambios de esta edición se pueden resumir en los siguientes:
- Identificación de nuevos factores de riesgo para la aparición de asma (sobrepeso u obesidad de la embarazada) o de desencadenantes de crisis o exacerbaciones (cambios climáticos extremos).
- Constatación ante la reciente y robusta evidencia del impacto que supone para el riesgo futuro de asma las crisis y exacerbaciones recurrentes, ocasionando una pérdida acelerada de función pulmonar y, en consecuencia, una potencial peor respuesta al tratamiento futuro.
- Incorporación de las principales conclusiones del reciente consenso REMisión en Asma (REMAS) efectuado por 120 expertos provenientes de la propia GEMA y del Foro de Asma de SEPAR, en donde se estableció en 3 años el periodo de tiempo para determinar la remisión completa y en donde se definió las características de un nuevo concepto de remisión, el de “remisión en asma y RSCcPN (vía respiratoria única)”.
- Descripción de los conceptos de transferencia y elementos para la transición entre los diferentes niveles asistenciales, de la atención médica infantil a la del adulto, en el paso del niño-adolescente a la del adulto asmático.
- Identificación (por el grupo de trabajo GEMA-POLINA) de ocho posibles escenarios de tratamiento combinado en pacientes con asma grave (controlada o no, con o sin anticuerpos monoclonales) y RSCcPN (operada o no previamente).
- Descripción de las posibles causas de respuesta subóptima al tratamiento biológico del asma grave no controlada (AGNC) y propuesta de actuación racional con cinco acciones secuenciales antes del cambio de anticuerpo monoclonal.
- Asunción de los nuevos criterios de tratamiento continuo con glucocorticoides orales (corticodependencia) en asma propuestos en el reciente consenso español sobre dicho tema.
- Actualización de los criterios diagnósticos y terapéuticos de la granulomatosis eosinofílica con poliangeítis (GEPA).
- Y como siempre, la incorporación de algunas citas bibliográficas relevantes concretas.
¿Ha influido la Pandemia por Enfermedad de COVID-19 en el sueño de los pacientes pediátricos y adolescentes con asma alérgica?
Sin duda 2020 y 2021 han sido años sin precedentes debido a un hecho inesperado que descolocó por completo la vida de millones de personas: la rápida propagación del coronavirus SARS-CoV-2 por todos los continentes ocasionó la primera gran pandemia del siglo XXI, la cual tuvo un gran impactó social, económico y emocional de manera global en todo el mundo. La enfermedad por coronavirus 2019 (COVID-19), aparte de ocasionar muchos síntomas orgánicos graves como la neumonía bilateral con distrés respiratorio agudo, ha sido también la responsable de muchos síntomas neurológicos y cambios importantes en el sueño. A lo largo de estos intensos dos años, el estrés originado por la incertidumbre constante, el aislamiento social y, en definitiva, los cambios en la rutina diaria, se han acompañado de diversas alteraciones del sueño conocidas como “coronasomnia».
La Pandemia por Enfermedad de COVID-19 ha afectado a toda la población de manera global, con un impacto claramente negativo en la mayoría de los casos. Además, sabemos que hoy en día, la combinación Pandemia por Enfermedad de COVID-19 y asma es un problema vital al que nos enfrentamos tanto los profesionales de la salud como los pacientes y familiares de pacientes con asma alérgica. No obstante, el impacto que la Pandemia por Enfermedad de COVID-19 ha ocasionado en el descanso de los pacientes pediátricos y adolescentes con asma de nuestra área geográfica aún no ha sido estudiado. De aquí que hayamos estimado interesante presentar los datos del estudio realizado en la Unidad de Alergia Pediátrica del Hospital Universitario Vall d’Hebron, cuyo objetivo fue investigar cómo la Pandemia por Enfermedad de COVID-19 influyó en el sueño de pacientes pediátricos y adolescentes con asma alérgica residentes en el área mediterránea. Para lograr este objetivo se realizó un estudio piloto prospectivo que incluyó a pacientes pediátricos y adolescentes con asma alérgica persistente de entre 6 y 18 años.
Todos los participantes del estudio respondieron el Cuestionario BEARS y la Escala de Bruni. El cuestionario de BEARS1-4 es un cuestionario útil para el cribaje de trastornos del sueño en la infancia. Está dividido en cinco áreas principales del sueño, facilitando el cribado de los trastornos del sueño, en población pediátrica y adolescentes de entre 2 y 18 años. Cada área tiene una pregunta para cada grupo de edad. Una respuesta positiva en cualquiera de los aspectos obliga a una investigación más profunda. Las cinco áreas de estudio se detallan a continuación:
B= Problemas para acostarse (“bedtime problems”)
E= Excesiva somnolencia diurna (“excessive daytme sleepiness”)
A= Despertares durante la noche (“awakenings during the night”)
R= Regularidad y duración del sueño (“regularity and duration of sleep”)
S= Ronquidos (“snoring”)
Respecto a la Escala de Bruni5,6 de trastornos del sueño para población pediátrica y adolescente, decir que consta de 26 ítems valorados según una escala tipo Likert. Está diseñada para detectar trastornos del sueño divididos en seis categorías: problemas para iniciar o mantener el sueño, problemas respiratorios, desórdenes del despertar, alteraciones de la transición sueño-vigilia, excesiva somnolencia diurna e hiperhidrosis nocturna. En total, el paciente responde a 26 preguntas y proporciona una respuesta que puntúa del 0 al 4 según la clínica presente. El punto de corte a partir del cual se considera que el paciente puede presentar algún trastorno global del sueño es de 39. A continuación se define cada puntuación:
0=Nunca
1=Ocasionalmente (una o dos veces al mes o menos)
2=Algunas veces (una o dos a la semana)
3=A menudo (de tres a cinco veces a la semana)
4=Siempre (diariamente)
En total se incluyeron 77 pacientes con una edad media de 12 años. La mayoría eran pacientes del sexo femenino (62%, n=48) y veintisiete (35%) habían sido diagnosticados de Enfermedad de COVID-19. Con respecto al Cuestionario de BEARS, el 70% (n=54) de los pacientes tuvo como mínimo una respuesta positiva. Además, casi la mitad de los pacientes tenían problemas a la hora de acostarse [42% (n=32)], seguido de somnolencia diurna excesiva [34% (n=26)]. En cuanto a la Escala de Bruni, 52 de los 77 pacientes incluidos (67%) presentaban una puntuación superior a 39 puntos, hecho que indicaba trastornos del sueño entre la población de estudio. Los trastornos más prevalentes encontrados tras la evaluación utilizando la Escala de Bruni fueron los trastornos respiratorios del sueño [26 de los 77 pacientes estudiados (34%)], seguido de los trastornos de inicio y mantenimiento del sueño (30%, n = 23) y de la somnolencia diurna excesiva (24%, n=18). No se encontraron diferencias estadísticamente significativas entre los pacientes COVID-19 positivos y negativos ni en el cuestionario de BEARS ni en la escala de Bruni.
En conclusión, en este trabajo se encuentra una elevada prevalencia de trastornos del sueño en pacientes asmáticos pediátricos y adolescentes durante la pandemia debida a la Enfermedad de COVID-19. El trastorno más prevalente en esta población de estudio, evaluado mediante la Escala de Bruni, fue el trastorno respiratorio del sueño. Por tanto, es importante proporcionar a los pacientes un control óptimo de las enfermedades respiratorias para mejorar la calidad de su sueño.
La importancia del presente estudio radica en que es el primero que proporciona datos sobre la posible afectación del sueño debida al impacto de la pandemia por COVID-19 en población pediátrica y adolescente con asma alérgica en el área mediterránea. Debido a este hecho, es difícil poder comparar nuestros datos con los realizados por otros autores ya que, si bien sí que hay varios trabajos que evalúan los posibles trastornos del sueño asociados a la pandemia por COVID-19 en población de esta edad, la mayoría de ellos incluyen población sana o con trastornos neuroconductuales del sueño previos, pero sin especificar la posible concomitancia con otras patologías respiratorias asociadas, como el asma alérgica. No obstante, sí que es interesante comentar algunos trabajos que evalúan los posibles trastornos del sueño en población pediátrica y adolescentes, aunque sean poblaciones sin asma.
Ya antes de la pandemia debida a la Enfermedad de COVID-19, habían sido varios los estudios publicados que alertaban que el sueño insuficiente, la mala calidad del sueño, el insomnio, la apnea del sueño y las alteraciones de los horarios de sueño-vigilia eran manifestaciones típicas de morbilidad física y emocional en las pandemias. De este modo, no es de extrañar que los primeros estudios sobre trastornos del sueño asociados a la pandemia por Enfermedad de COVID-19 se publicaran en China, epicentro de esta enfermedad. En los inicios de la pandemia Huang y Zhao7 recopilaron información de una encuesta de 7236 voluntarios e informaron que el 18% de los individuos encuestados presentaban una mala calidad del sueño. Posteriormente, los trastornos del sueño en pacientes con COVID-19 también pasaron a estudiarse en otros países, encontrando una prevalencia mayor de trastornos del sueño que antes de la pandemia en la población general en la mayoría de los estudios. En Italia, en una encuesta realizada a 2291 italianos, el 57,1% de los individuos informó de una mala calidad del sueño relacionada con la ansiedad que les ocasionaba la Enfermedad por COVID-19. Los síntomas más prevalentes fueron pesadillas, astenia y apneas del sueño. Parece que la somnolencia y el trastorno del sueño en la fase REM podrían estar más relacionados con la Enfermedad de COVID-19 en sí misma, mientras que el insomnio estaría más relacionado con el aislamiento social, la ansiedad y otros factores psicosociales.
Uno de los trabajos más relevantes publicados hasta ahora en población pediátrica y adolescente es el de Sharma M. y sus colaboradores8, cuyo objetivo fue realizar una revisión sistemática y un metanálisis para estudiar la prevalencia y el patrón de trastornos del sueño en población pediátrica y adolescente durante la pandemia por COVID-19. Para ello, los autores realizaron una exhaustiva búsqueda bibliográfica en MEDLINE, EMBASE y Web of Science en busca de estudios originales que describieran anomalías del sueño en pacientes de esta edad, con o sin trastornos neuroconductuales preexistentes, durante la pandemia por COVID-19. Los autores analizaron un total de 371 artículos pero finalmente, únicamente incluyeron 16 estudios. De estos, cinco se realizaron en niños/niñas de edad preescolar, dos en pacientes con trastornos neuroconductuales preexistentes y el resto (nueve) en población pediátrica y adolescentes sanos en edad escolar. En esta revisión los autores hallan que la prevalencia combinada de cualquier alteración del sueño en los niños durante la pandemia fue del 54% (IC del 95%: 50-57%). Estos datos, aún siendo elevados, ya que indican que más de la mitad de la población de estudio presentaba algún tipo de trastorno del sueño, serían inferiores a los encontrados en nuestra serie en la que el 70% (n=54) de los pacientes presentaba al menos un ítem positivo en evaluar el Cuestionario BEARS y el 67% (n=52) de los pacientes presentaban puntuaciones superiores a 39 puntos en la Escala de Bruni. Curiosamente, en esta revisión de Sharma, la prevalencia de estos trastornos en los niños de edad preescolar, cuyo grupo no fue evaluado en nuestra población de estudio, fue menor que en los tiempos prepandémicos (RR = 0,87; IC del 95%: 0,58-1,30), aunque estos resultados no fueron estadísticamente significativos. Este dato concuerda con el trabajo publicado por Liu Z. y su equipo9, donde los niños en edad preescolar se comportaron de manera diferente en el contexto del sueño durante la pandemia en comparación con los niños escolares y los adolescentes. Liu Z. y su equipo encuentran que, de manera totalmente inesperada, los niños en edad preescolar confinados parecían tener menos trastornos generales del sueño en comparación con la muestra del 2018 (prepandemia).
En otra revisión reciente publicada por Panda PK. y su equipo10, encontraron que el 34,5% de los pacientes pediátricos y adolescentes estudiados sufrían ansiedad, el 41,7% depresión, el 42,3% irritabilidad y el 30,8% falta de atención debido a la pandemia por la Enfermedad de COVID-19. Además, el 79,4% de los pacientes se vio afectado negativamente por la pandemia y el confinamiento. El 22,5% de la población estudiada tenía un miedo significativo a la Enfermedad de COVID-19, el 35,2% de los pacientes pediátricos y adolescentes tenían aburrimiento y el 21,3% trastornos del sueño. Además, el 52,3% de los cuidadores/padres/madres/representantes legales desarrollaron ansiedad y el 27,4% depresión mientras estaban aislados con sus hijos/hijas. En esta revisión vemos que la prevalencia de trastornos del sueño también fue algo menor que la encontrada en nuestra población de estudio pero, en cualquier caso fue significativa.
Otro dato interesante que cabe considerar es que antes de la pandemia, diferentes estudios publicaban una prevalencia de trastornos del sueño en población pediátrica y adolescente diferente a la actual. De este modo, los datos publicados según grupos de edad oscilaban entre un rango del 25% al 50% en pacientes preescolares, del 6% al 37% en escolares y de entorno el 40% en adolescentes11-14. No obstante, esta prevalencia durante la pandemia se ha visto claramente incrementada15-19 y los datos publicados hasta el momento concuerdan, en la mayoría de los trabajos, con los encontrados en nuestra población de estudio, aunque no sean del todo comparables con nuestra serie ya que la mayoría de trabajos no especifican la inclusión de pacientes con asma.
Sea como sea, lo cierto es que la pandemia por COVID-19 ha dejado las economías devastadas y la gente asustada por sí misma y por sus seres queridos. Con esta situación sin precedentes, es injustificable no dar la debida importancia al sueño, ya que un sueño saludable es sin duda el mejor rejuvenecimiento, y no en vano está asociado a numerosos beneficios, como el bienestar físico y el correcto funcionamiento de nuestro sistema inmunológico. Además, es el principal determinante de la salud mental y emocional, ya que es conocido que un sueño correcto alivia la ansiedad, el estrés y la depresión y puede tener consecuencias diversas en el desarrollo20. Por contra, los trastornos del sueño inducen neuroinflamación, que promueve la alteración de la barrera hematoencefálica y la entrada de antígenos y factores inflamatorios en el cerebro21-26. De este modo, los trastornos del sueño relacionados con la Enfermedad de COVID-19 podrían contribuir a la apertura de la barrera hematoncefálica, actuando así como una puerta para la entrada del virus SARS-CoV-2 en el cerebro y producirse entonces una mayor inflamación en el sistema nervioso central. La deprivación/restricción del sueño, su fragmentación o la apnea del sueño inducen una inflamación sistémica de bajo grado caracterizada por la liberación de varias moléculas, como las citocinas como la interleucina 6, quimiocinas y proteínas de fase aguda, y todos ellos pueden promover cambios en componentes celulares de la barrera hematoncefálica, particularmente en las células endoteliales del cerebro27-30.
En definitiva, se deberían realizar estudios futuros que incluyan el análisis de los patrones del sueño mediante la realización de electroencefalogramas, la evaluación de marcadores de inflamación así como de la función inmunitaria, en relación con los parámetros del sueño. Estos procedimientos podrían ser revolucionarios para un mejor conocimiento de la “coronasomnia”, es decir, para el control de los trastornos del sueño asociados a la pandemia debida a la Enfermedad de COVID-199
Se puede consultar el documento completo en el siguiente enlace: Aquí : Trabajo_Final_Máster_Teresa_Garriga_Baraut.pdf
Teresa Garriga Baraut. Facultativa Especialista Adjunta, Unidad de Alergia Pediátrica. Hospital Universitario Vall d’Hebron. Comité de Alergia Infantil SEAIC.
Referencias Bibliográficas:
- Bastida-Pozuelo MF, Sánchez-Ortuño MM. Preliminary analysis of the concurrent validity of the Spanish translation of the BEARS sleep screening tool for children. J Psychiatr Ment Health Nurs. 2016 Oct;23(8):513-520.
- Owens JA, Dalzell V. Use of the ‘BEARS’ sleep screening tool in a pediatric residents’ continuity clinic: a pilot study. Sleep Med. 2005 Jan;6(1):63-9.
- Pin-Arboledas G. Sociedad Española de Pediatría Extrahospitalaria y Atención Primaria (SEPEAP). Anexo: cuestionarios y herramientas. Pediatría Integral. 2010; XIV (9):749-758.
- Ramírez-Vélez R, Huertas-Zamora L, Correa-Bautista JE, Cárdenas- Calderón EG. Confiabilidad y validez del cuestionario de trastornos de sueño BEARS en niños y adolescentes escolares de Bogotá, D.C., Colombia: Estudio FUPRECOL. Retos, número 34, 2018 (2o semestre).
- Bruni O, Ottaviano S, Guidetti V, Romoli M, Innocenzi M, Cortesi F et al. The Sleep Disturbance Scale for Children (SDSC). Construction and validation of an instrument to evaluate sleep disturbances in childhood and adolescence. J Sleep Res. 1996 Dec;5(4):251-61.
- Escala de Alteraciones del Sueño en la Infancia (avpap.org) [www.avpap.org/gtsueno/Bruni.pdf].
- Huang Y, Zhao N. Generalized anxiety disorder, depressive symptoms and sleep quality during COVID-19 outbreak in China: A web-based cross- sectional survey. Psychiatry Res. 2020; 288: 112954.
- Sharma M, Aggarwal S, Madaan P, Saini L, Bhutani M. Impact of COVID- 19 pandemic on sleep in children and adolescents: a systematic review and meta-analysis. Sleep Med. 2021;84:259-267.
- Liu Z, Tang H, Jin Q, Wang G, Yang Z, Chen H et al. J. Sleep of preschoolers during the coronavirus disease 2019 (COVID-19) outbreak. J. Sleep Res. 2021; 30(1):e13142.
- Panda PK, Gupta J, Chowdhury SR, Meena AK, Madaan P, Sharawat IK et al. Psychological and behavioral impact of lockdown and quarantine measures for COVID-19 pandemic on children, adolescents and caregivers: a systematic review and meta-analysis. J Trop Pediatr. 2021;67(1):fmaa122.
- Blader JC, Koplewicz HS, Abikoff H, Foley C. Sleep problems of elementary school children. A community survey. Arch Pediatr Adolesc Med. 1997;151(5): 473e80.
- Owens JA, Spirito A, McGuinn M, Nobile C. Sleep habits and sleep disturbance in elementary school-aged children. J Dev Behav Pediatr. 2000; 21(1): 27e36.
- Pagel JF, Forister N, Kwiatkowki C. Adolescent sleep disturbance and school performance: the confounding variable of socioeconomics. J Clin Sleep Med. 2007; 15;3(1):19e23.
- Vignau J, Bailly D, Duhamel A, Vervaecke P, Beuscart R, Collinet C. Epidemiologic study of sleep quality and troubles in French secondary school adolescents. J Adolesc Health. 1997; 21(5):343e50.
- Altena E, Baglioni C, Espie CA, Ellis J, Gavriloff D, Holzinger B et al. Dealing with sleep problems during home confinement due to the COVID- 19 outbreak: Practical recommendations from a task force of the European CBT-I Academy. J. Sleep Res. 2020;29:e13052.
- Wang J, Gong Y, Chen Z, Wu J, Feng J, Yan S et al. Sleep disturbances among Chinese residents during the Coronavirus Disease 2019 outbreak and associated factors. Sleep Med. 2020; 74:199-203.
- Gruber R, Gauthier-Gagne G, Voutou D, Somerville G, Saha S, Boursier J. Pre-pandemic sleep behavior and adolescents’ stress during Covid-19: a prospective longitudinal study. Child Adolesc Psychiatry Ment Health. 2021; 30:15(1):43.
- Zreik G, Asraf K, Haimov I, Tikotzky L. Maternal perceptions of sleep problems among children and mothers during the coronavirus disease 2019 (COVID-19) pandemic in Israel. J. Sleep Res. 2021; 30(1):e13201.
- Cerasuolo M, Malloggi S, Conte F, Albinni B, De Rosa O, Rescott ML et al. The Effects of the COVID19-Related Lockdown Are Modulated by Age: An Italian Study in Toddlers and Pre-Schoolers. Brain Sci. 2021; 9:11(8):1051.
- Spruyt K. A review of developmental consequences of poor sleepness in childhood. Sleep Med. 2019; Aug;60:3e12.
- Markuu P. Sleep research in 2020: COVID-19-related sleep disorders. Lancet Neurol. 2021; 20:15–1.
- Mazza, C.; Ricci, E.; Biondi, S.; Colasanti, M.; Ferracuti, S.; Napoli, C.; Roma, P. A nationwide survey of psychological distress among Italian people during the covid-19 pandemic: Immediate psychological responses and associated factors. Int. J. Environ. Res. Public Health. 2020; 17: 3165.
- Varatharaj A, Thomas N, Ellul MA, Davies NWS, Pollak TA, Tenorio EL et al. Neurological and neuropsychiatric complications of COVID-19 in 153 patients: A UK-wide surveillance study. Lancet Psychiatry 2020; 7:875– 882.
- Sharifian-Dorche M, Huot P, Osherov M, Wen D, Saveriano A, Giacomini P et al. Neurological complications of coronavirus infection; a comparative review and lessons learned during the COVID-19 pandemic. J. Neurol. Sci. 2020; 417:117085.
- Cellini N, Canale N, Mioni G, Costa S. Changes in sleep pattern, sense of time and digital media use during COVID-19 lockdown in Italy. J. Sleep Res. 2020; 29: e13074.
- Zhang C, Yang L, Liu S, Ma S, Wang Y, Cai Z et al. Survey of insomnia and related social psychological factors among medical staff involved in the 2019 novel Coronavirus disease outbreak. Front. Psychiatry. 2020; 11:306.
- Hurtado-Alvarado G, Becerril-Villanueva E, Contis-Montes OA, Domínguez-Salazar E, Salinas-Jazmín N, N, Pérez-Tapia SM et al. The yin/yang of inflammatory status: Blood-brain barrier regulation during sleep. Brain Behav. Immun. 2018; 69, 154–166.
- Cuddapah VA, Zhang SL, Sehgal A. Regulation of the blood-brain barrier by circadian rhythms and sleep. Trends Neurosci. 2019; 42: 500–510.
- Medina-Flores F, Hurtado-Alvarado G, Contis-Montes de Oca A, López- Cervantes SP, Konigsberg M, Deli MA et al. Sleep loss disrupts pericyte- brain endothelial cell interactions impairing blood-brain barrier function. Brain Behav. Immun. 2020; 89: 118–132.
- Benedict C, Cedernaes J, Giedraitis V, Nilsson EK, Hogenkamp PS, Vågesjö E et al. Acute sleep deprivation increases serum levels of neuron- specific enolase (NSE) and S100 calcium binding protein B (S-100B) inhealthy young men. Sleep. 2014; 37: 195–198.
Haz una «Receta» de Autocuidados en Asma Infantil
Algunos alergólogos nos quejamos de que no tenemos tiempo para realizar autocuidados en consulta. A veces, nos gustaría poder escribir en una receta “autocuidados en asma” y que el paciente se fuera a “una farmacia” o a cualquier otro sitio y recibiera educación en autocuidados, quizás, realmente, exista esa posibilidad para los niños con asma en algunos sitios de España…
Una de las alergólogas de la que más he aprendido, me enseñó que “cuando hacemos educación en asma estamos empleando nuestro escaso tiempo, pero cuando no la hacemos lo estamos simplemente malgastando…” ya que, se da la paradoja de que, aunque existen tratamientos que permiten alcanzar el control, éste no se logra en muchos de los casos debido al inadecuado uso de los dispositivos de inhalación, insuficiente adherencia terapéutica e infrautilización de medicamentos que controlan la inflamación bronquial.
Numerosos factores contribuyen a dificultar el buen control, muchos de ellos dependen de la educación sanitaria deficitaria. De ahí la importancia que dan en todas las guías a la educación sanitaria de padres, cuidadores y del propio niño, según su edad, para el control del asma.
La educación individual se puede completar con una educación grupal. En este punto tienen su razón de ser los campamentos para niños con asma y alergia, estos son, probablemente, el lugar más adecuado para impartir un programa de autocuidados en grupo y conseguir el cambio de actitud en el niño asmático.
Los campamentos de verano ofrecen una educación sanitaria complementaria a la asistencia médica habitual, de una forma divertida en un entorno adecuado.
Estos campamentos están especialmente indicados en aquellos niños con un mal control de su asma, con un mal cumplimiento terapéutico. Los niños que viven en ambiente familiar de sobreprotección así como en niños o padres que a pesar de los consejos médicos persistan en limitar sus actividades cotidianas. Los niños asmáticos que más se pueden beneficiar de la educación sanitaria realizada en los campamentos son aquellos que presentan mayor gravedad y peor control de su asma.
Hay al menos 4 campamentos que continúan realizándose en España, organizados por AEPNAA en Girona, Fundació Hospital Sant Pere Claver en Barcelona, Hospital General Universitario de Valencia y Sociedad de Madrid y Castilla La Mancha de Alergología e Inmunología Clínica en Madrid.
Si crees que es importante la educación en autocuidados en los niños asmáticos, solo tienes que “prescribir una receta“ y remitir al niño a uno de estos campamentos, seguro que contribuirá a mejorar su control del asma y mejorar su calidad de vida.Esto no requiere mucho tiempo…
¿Corticoides inhalados a altas dosis para prevenir exacerbaciones en asma infantil?
Una situación común con la que nos encontramos en nuestra práctica clínica con los niños asmáticos, son las agudizaciones que presentan a pesar de realizar un tratamiento de mantenimiento con corticoides inhalados. En muchas ocasiones las exacerbaciones son graves y requieren tratamiento con corticoides sistémicos. Para prevenir estas crisis, ante los primeros signos de menor control del asma, tenemos tendencia a aumentar la dosis de corticoides inhalados durante un periodo de tiempo. En este sentido, según la recomendación de la estrategia de la GINA (Global Iniciative for Asthma), en los pacientes asmáticos que reciben corticoides inhalados de forma continua, estaría indicado aumentar su dosis durante un periodo corto de tiempo ante los primeros indicios de pérdida de control del asma.
Sin embargo, esta estrategia actualmente es controvertida en niños, y existen varios trabajos que han puesto en duda la eficacia de esta actuación en este grupo de edad en lo que se refiere a la prevención de exacerbaciones asmáticas, así como a su seguridad. Hay que tener en cuenta que el 70-80 % de las veces esos primeros indicios no se convierten en verdaderas exacerbaciones, por lo que se podría haber creado la falsa idea de que aumentar la dosis del corticoide tendría un efecto protector de exacerbaciones. Recientemente, se ha publicado un artículo en el N Engl J Med que va en esta línea.
Quintupling Inhaled Glucocorticoids to Prevent Childhood Asthma Exacerbations. Jackson DJ, Bacharier LB, Mauger DT, Boehmer S, Beigelman A, Chmiel JF, Fitzpatrick AM, et al.N Engl J Med. 2018 Mar 8;378(10):891-901. doi: 10.1056/NEJMoa1710988. Epub 2018 Mar 3.
El trabajo fue financiado por el National Heart, Lung, and Blood Institute, y realizado por investigadores de diferentes centros de USA. Se trata de un ensayo de grupos paralelos, doble ciego y randomizado. Estudiaron a 254 niños, de 5 a 11 años de edad, que padecían asma bronquial leve-moderado persistente y que habían presentado al menos una exacerbación tratada con corticoides sistémicos en el último año. Todos los pacientes realizaron tratamiento de mantenimiento con dosis bajas de propionato de fluticasona inhalada (44 µg por inhalación, dos inhalaciones dos veces al día) durante 48 semanas. Ante los primeros signos de pérdida de control del asma (zona amarilla) se dividió a los pacientes en dos grupos de forma randomizada, de manera que una parte de los niños quintuplicaba la dosis de fluticasona durante 7 días (220 µg por inhalación, dos inhalaciones dos veces al día) y la otra parte continuaba con la misma dosis. En esta fase, en ambos grupos la terapia era doble ciego.
En el estudio no se encontraron diferencias significativas entre los dos grupos respecto al número de exacerbaciones asmáticas graves que requirieron corticoides sistémicos. Tampoco hubo diferencias en otros resultados secundarios como el número de visitas a urgencias por asma, el número de hospitalizaciones, el fracaso del tratamiento en el control del asma, la puntuación de síntomas y el uso de salbutamol durante los episodios de la «zona amarilla», el porcentaje de días con control del asma o los valores del flujo espiratorio máximo.
No hubo diferencias tampoco respecto a los eventos adversos, aunque en el grupo que quintuplicó la dosis de fluticasona mostró una tasa de crecimiento 0,23 cm menor por año respecto al grupo que no aumentó la dosis (diferencia no significativa, p=0.06). El primer grupo tuvo un 16% más exposición total a corticoides.
Aunque algunos aspectos metodológicos del estudio, como el tamaño la muestra y la heterogeneidad de la población en que se ha realizado, no permiten obtener conclusiones definitivas, parece que el empleo de corticoides inhalados a dosis altas, con intención de prevenir las exacerbaciones asmáticas, hoy día es controvertido en este grupo de edad (5-11 años, niños no preescolares). Se requieren más estudios que confirmen o no su beneficio clínico.
Autor: José Carlos García Ortiz. Médico adjunto del Servicio de Alergología del Hospital Universitario Río Hortega, Valladolid. Comité de Alergia Infantil SEAIC.
PUBLICACIONES recomendadas por el Comité de Asma SEAIC
- COVID-19 Course in Allergic Asthma Patients: A Spanish Cohort Analysis. 2022. Revista JAA. https://bit.ly/3vf7IfO
- Statement of the Spanish Society of Allergology and Clinical Immunology on Provocation Tests With Aspirin/Nonsteroidal Anti-inflammatory Drugs. 2021. Revista JIACI. https://bit.ly/3t6k47j
- Severe Asthma Units Accredited by Spanish Society of Allergology and Clinical Immunology (SEAIC). Experience and Future. 2021. https://bit.ly/3LY3RJZ
- Recomendaciones de derivación del paciente adulto con crisis de asma desde el servicio de urgencias. 2020. Revista SEMUE. https://bit.ly/35lOLxd
- Características del asma alérgica estacional. 2020. Revista JIACI. https://bit.ly/3hdwJQv
- El manejo del asma como enfermedad inflamatoria crónica y problema sanitario global: documento de posicionamiento de las sociedades científicas. 2020. Revista MF SEMERGEN. https://bit.ly/3p9rqFV
- Upper and Lower Airways Functional Examination in Asthma and Respiratory Allergic Deseases. Considerations in the SARS-CoV-2 Post-Pandemic Situation. 2021. Revista JIACI. https://bit.ly/3IjKuJm



