resultados de la búsqueda: profesionales/aviso-importante/wp-content/uploads/logos/Sitio web no disponible/Hospital Universitario Fundación Jiménez Díaz
¿Debo suspender algún tratamiento para poder realizarme el estudio de alergia a medicamentos?
Ésta es una pregunta muy frecuente en las consultas de Alergología previa a la realización del estudio de alergia a medicamentos. Es importante conocer qué medicación podemos mantener el día de la prueba y cuál tendríamos que evitar. Esto es lo que se denomina período de lavado y es fundamental para eliminar el tratamiento en cuestión y que no produzca efectos que pudieran alterar o invalidar el resultado del estudio de medicamentos.
Lo primero es informar al alergólogo sobre el tratamiento que tomamos de forma habitual, la posología, motivo de prescripción y frecuencia de administración.
De forma general, podemos diferenciar entre dos tipos de tratamientos:
1. Medicamentos utilizados para patologías crónicas no alérgicas: entre ellos se incluirían medicamentos para controlar la tensión arterial, el colesterol o los triglicéridos, diabetes, coagulación, antiinflamatorios, protectores gástricos, entre otros. Todos estos medicamentos se deben mantener el día de la prueba con su pauta habitual, excepto los betabloqueantes (atenolol, bisoprolol, carvedilol, etc), que deben suspenderse el mismo día previo a la prueba, ya que pueden interferir en la respuesta de tratamientos específicos, como la adrenalina, necesarios en caso de reacción durante el estudio de alergia a medicamentos.
2. Medicamentos utilizados para patologías alérgicas: entre ellos se incluirían medicamentos como los inhaladores, antihistamínicos, corticoides orales, colirios antihistamínicos, sprays nasales, etc. En líneas generales, tanto los antihistamínicos como los corticoides sí necesitarán un período de lavado (no tomarlos) para no interferir en los resultados. Generalmente, se recomienda suspender los antihistamínicos orales o los corticoides orales o intramusculares de 5 a 7 días antes del estudio de alergia para evitar que falseen los resultados, aunque para algunos antihistamínicos de primera generación el plazo puede ser de hasta 10 días. Sin embargo, en la mayoría de los casos se recomienda un mínimo de 5 días, y siempre se debe seguir la pauta específica indicada por el alergólogo, ya que el tiempo puede variar según el tipo de antihistamínico o corticoide. En relación con sprays nasales o inhaladores, generalmente, no es necesario suspenderlos antes de realizar una prueba de alergia a medicamentos.
En resumen, es muy importante informar al alergólogo de toda la medicación que tomamos habitualmente, incluyendo pautas y dosis, de cara a obtener un resultado correcto en las pruebas de alergia a medicamentos, reduciendo, además, los riesgos para el paciente.
Ignacio García Núñez
Especialista en Alergología
Hospitales Quironsalud Córdoba y Quironsalud Campo de Gibraltar
La alergia a veneno de himenópteros, ¿se cura?
Se estima que entre el 56-94 % de la población general padecerá una picadura de himenóptero (abejas y avispas). Según algunos estudios epidemiológicos, en Europa entre el 0,3 y el 7,5 % de la población adulta, y el 3,4 % de los niños, puede padecer una reacción alérgica generalizada tras la picadura de un avispa o abeja, y entre el 2,4-26,4% podrían presentar reacciones alérgicas locales. La población rural presenta un riesgo superior por el hecho de estar más expuesta a las picaduras de estos insectos.
El tratamiento principal para las personas alérgicas es la inmunoterapia (IT) con veneno de himenóptero, también conocida como “vacuna para la alergia”. La IT consiste en administrar de forma subcutánea pequeñas cantidades del alérgeno de forma gradual (fase de inicio y de mantenimiento) para que el sistema inmunológico se “acostumbre” y reduzca su reacción.
La eficacia de la inmunoterapia específica, o vacunación con extractos de veneno de himenópteros, está ampliamente demostrada. La IT a veneno de himenópteros es muy efectiva para reducir los síntomas alérgicos y mejorar la calidad de vida de las personas sensibilizadas alérgicas a estos insectos. Actualmente es el único tratamiento capaz de prevenir futuras reacciones sistémicas, y está indicada en niños y adultos que hayan padecido alguna reacción generalizada moderada o grave, con síntomas cutáneos y respiratorios o cardiovasculares, y siempre que se demuestre un mecanismo dependiente de la Inmunoglobulina E (IgE). La IT también se puede considerar en adultos con solo síntomas cutáneos, pero con alto riesgo de exposición y/o empeoramiento de su calidad de vida. La duración convencional del tratamiento es de 3 a 5 años. La eficacia de la inmunoterapia varía de persona a persona, pero en general se ha demostrado que es altamente efectiva hasta en un 97% de los casos, consiguiendo la reducción de los síntomas y prevención de reacciones graves. El efecto terapéutico es duradero, de modo que incluso 10 años después de la finalización de la IT alrededor del 90 % de los pacientes sigue estando protegido.
Es importante tener en cuenta que la IT es un tratamiento a largo plazo que requiere un compromiso y seguimiento adecuados. Debe ser administrada bajo la supervisión de alergólogos en una unidad de inmunoterapia y se realiza en etapas, comenzando con dosis bajas e incrementándolas gradualmente hasta llegar al mantenimiento (dosis fija mensual o cada dos meses). Además, es fundamental seguir tomando precauciones para evitar picaduras, como usar ropa protectora y evitar áreas donde suelen encontrarse estos insectos. Sin embargo lo más importante es portar un kit de emergencia con adrenalina auto inyectable hasta que se alcance el mantenimiento con la vacuna.
Javier Pereira
Médico Especialista en Alergología
Miembro del Comité de Alergia a Himenópteros y Mastocitosis de la SEAIC
Administración de inmunoterapia subcutánea: mucho mas que una inyección subcutánea: La Enfermera de Alergología te lo explica.
Cuantas veces nos han preguntado “¿Eres la enfermera/o de alergia? ¿La que pone las vacunas no?”.
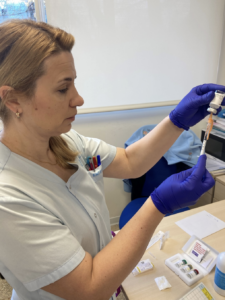 Pues bien, es el momento de afirmar, que la administración de inmunoterapia (IT) subcutánea no solo consiste en el procedimiento de administración del alérgeno en dosis crecientes al paciente por vía subcutánea, sino que es un proceso donde se realiza previamente una valoración integral del paciente.
Pues bien, es el momento de afirmar, que la administración de inmunoterapia (IT) subcutánea no solo consiste en el procedimiento de administración del alérgeno en dosis crecientes al paciente por vía subcutánea, sino que es un proceso donde se realiza previamente una valoración integral del paciente.
El paciente acude a nuestra consulta con la incertidumbre ante lo desconocido, a pesar de haber recibido información el día de la prescripción del tratamiento por el alergólogo/a, sobre el procedimiento y sus riesgos.
Es importante que nos presentemos, que conozca nuestro nombre, y le indiquemos que somos las enfermeras/os responsables de la administración del tratamiento. Es muy importante que el paciente se encuentre tranquilo.
Así mismo, procederemos a resolver aquellas dudas que pueda tener acerca de la inmunoterapia (IT) específica de alergia, además de informarle que este tratamiento consta de dos fases:
- Fase de Inicio: Donde se irá incrementando de forma periódica la dosis/concentración de la vacuna, comprobando la tolerancia a la misma. En esta fase deberemos preguntar siempre si han tolerado bien la dosis anterior y si han sufrido algún tipo de reacción en su domicilio (reacción tardía).
- Fase de Mantenimiento: Donde se habrá alcanzado la dosis terapéutica que se continuará administrando de forma periódica.
Respecto a la administración del tratamiento, como responsables de su administración, deberemos comprobar siempre: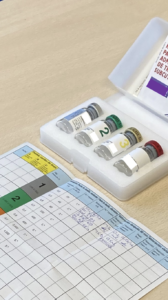
- Que la vacuna que nos entrega el paciente es la que ha prescrito su alergólogo.
- Que corresponde con el nombre del paciente, ya que están identificadas nominalmente.
- La fecha de caducidad.
- Que se ha conservado en nevera (entre 2 y 8 ºC teniendo especial cuidado que no se congele, pues se inactiva y pierde sus propiedades terapéuticas), y trasportada en bolsa térmica .
Procederemos a realizar la valoración de enfermería, recogiendo información sobre su estado de salud:
- Si se encuentra sin síntomas de infección activa (fiebre).
- Si no está presente un episodio agudo (crisis) de su enfermedad alérgica: asma mal controlada o rinoconjuntivitis alérgica.
- Si se encuentra en tratamiento con antibióticos. En cuyo caso se postpondrá la administración hasta su recuperación .
- Si ha recibido en los últimos 7-10 dias vacunas de virus atenuados (gripe, covid…). Como norma general es el intervalo de tiempo mínimo que se recomienda para la administración de la IT específica de alergia.
A continuación procederemos a la toma de constantes vitales (tensión arterial, frecuencia cardiaca, saturación de oxígeno y temperatura) y a la administración del tratamiento de IT específica de alergia siguiendo el protocolo establecido.
Los pacientes deben saber:
- Que tras la administración de su vacuna deben estar un tiempo mínimo de 30 minutos en nuestro servicio de alergia (o Centro de Salud), con el fin de comprobar que ha tolerado bien su IT, y que no han aparecido reacciones adversas inmediatas (por su seguridad).
- Que las reacciones adversas más frecuentes que pueden aparecer son: Enrojecimiento y picor (prurito) en la zona de administración.
- La presencia de síntomas como tos, falta de aire (disnea), aparición de eritemas (zonas enrojecidas en la piel), picor en palma de manos o síntomas exacerbados de su alergia deben ser comunicados inmediatamente para actuar de manera precoz.
- Que la IT especifica de alergia NO sustituye al tratamiento pautado por su alergólogo/a en referencia a antihistamínicos, colirios, inhaladores o nebulizadores nasales. Es un tratamiento conjunto.
- Que no deben practicar ejercicio físico intenso, coger peso, ir a saunas/piscinas cubiertas (ambientes húmedos y cargados) al menos en las 4 primeras horas de la administración de ITSC.
- Que deben informar de la aparición de reacciones tardías (en su domicilio): Aumento de eritema en zona de administración (recomendaremos que se realicen fotos), o cualquier otro síntoma que hayan podido experimentar.
- Que los beneficios de la IT específica de alergia se consiguen a medio/largo plazo y por ello, es necesario que los pacientes acudan a las revisiones programadas por sus alergólogos/as, para valorar la evolución con del tratamiento y si es oportuno continuar con el tratamiento o suspenderlo.
¿Debe suspenderse el tratamiento antiasmático durante el embarazo y la lactancia?
En general, se recomienda evitar el empleo de fármacos durante el embarazo, dado el riesgo de malformaciones. Sin embargo, en una mujer asmática embarazada es muy importante obtener un adecuado control de la enfermedad, ya que una crisis puede ser causa de un importante sufrimiento del feto por falta de oxígeno. Si para alcanzar este control es necesario el uso de medicación, no debe suspenderse ni demorarse su administración.
“BLOG” DEL COMITÉ DE INMUNOLOGIA CLINICA COMO FORO DE INFORMACION Y DISCUSION DE TEMAS DE ACTUALIDAD. MARZO 2012
ACTUALIZACIONES BASICAS EN PATOLOGIA ALERGICA
En este blog sobre “Actualizaciones básicas en la patología alérgica” queremos comentar un articulo publicado hace aproximadamente un año en el J Allergy Clin Immunol que nos parece relevante no solo por su contenido básico sino también por su diseño y elaboracion. La hipótesis de trabajo consiste en la posibilidad de que los niños alérgicos pueden tener alterada su capacidad de respuesta inmunológica “natural” frente a determinados componentes bacterianos, lo que daría lugar a una desviación en la maduración del sistema inmunológico, que impide el viraje de la respuestas neonatales con predominio Th2 hacia el predominio de las respuestas Th1 de la edad adulta.
El trabajo en cuestión ha sido realizado en Perth por la Prof. Meri Tulic ![]() , University of Western Australia, en la School of Paediatrics and Child Health (SPACH) y dirigido por la Prof. Susan L. Prescott
, University of Western Australia, en la School of Paediatrics and Child Health (SPACH) y dirigido por la Prof. Susan L. Prescott ![]() , destacada alergóloga con excelentes publicaciones en el campo de la alergia básica y clínica, formada en la escuela del Prof. Patrik Holt, en la misma Universidad de Perth.
, destacada alergóloga con excelentes publicaciones en el campo de la alergia básica y clínica, formada en la escuela del Prof. Patrik Holt, en la misma Universidad de Perth.
La investigación se realizó en colaboración con diferentes Centros y Universidades de Suecia y Reino Unido: Tulic MK, Hodder M, Forsberg A, McCarthy S, Richman T, D’Vaz N, van den Biggelaar AH, Thornton CA, Prescott SL. Differences in innate immune function between allergic and nonallergic children: new insights into immune ontogeny. J Allergy Clin Immunol. 2011 Feb;127(2):470-478.
El reconocimiento bacteriano por el sistema inmune “natural” o innato depende del buen funcionamiento de los receptores Toll que existen en determinadas células del sistema linfo monocitario (Fagocitos mononucleares, linfocitos B, células dendríticas, mastocitos y otras). Estos receptores, alertan al sistema inmune sobre la presencia de los microbios, que detectan reconociendo los antígenos microbianos. El reconocimiento por los receptores Toll y la correspondiente activación celular pone en marcha la defensa primaria o “natural” y en definitiva, representa la primera barrera de los organismos frente a la invasión bacteriana.
El trabajo de Meri Tulic es un estudio caso-control en el que se analiza la respuesta de la inmunidad “natural” o “innata” frente a diferentes productos microbianos que son ligandos de los receptores Toll, como el lipopolisacarido bacteriano o LPS de E. coli o componentes de las membranas bacterianas como el acido lipoteicoico o las partículas de zimosan o bien oligonucleótidos CpG´s no metilados y otros mas, de forma, que cada uno de esos ligandos es especifico para un tipo concreto del repertorio de los receptores Toll, y una vez reconocido el ligando por su correspondiente receptor, se transmite la señal para la activación de la célula correspondiente y la liberación de las citocinas proinflamatorias.
El análisis de activación celular se realizo en 35 niños alérgicos seguidos desde el nacimiento hasta la edad de 5 años, frente a otros 35 controles sanos, en similares circunstancias. Se han estudiado las dos vertientes de la respuesta inmune la “natural” o innata y la “adquirida” o “adaptativa” Para la primera, se estimularon las células mononucleadas de los pacientes con los ligandos citados anteriormente, específicos de los receptores Toll (TLR 2, 3, 4, 2-6, 7/8, y 9) y para la segunda se utilizó la estimulación celular in vitro con antígenos o alérgenos específicos como ácaros y albumina de huevo (OA). Lógicamente, la respuesta que se mide en cada caso es diferente.
En el primero o inmunidad “natural” se mide la síntesis in vitro de citocinas dependientes de TLR´s como la IL-1 beta, IL-6 y el TNF alfa. Por el contrario, para analizar el funcionamiento de la inmunidad “adquirida” o adaptativa, se mide la síntesis de IFN gamma y de IL-13, por las células mononucleares después de la estimulación antígeno específica y mitógenos. En la valoración de las respuestas no solo se analizaron las citocinas solubles sino además se realizó citometria de flujo para cotejar la correspondiente activación celular como consecuencia de la estimulación de los receptores TOLL en las células mononucleares.
Los resultados indican que los niños sanos tienen al nacer una débil respuesta “innata” o “natural”, con escasa producción de IL-1 beta y otras citocinas de la inmunidad “natural”. Con el paso del tiempo, esa respuesta “natural” madura, asemejándose a la de los adultos sanos, además, paralelamente y como consecuencia de esa buena maduración de la respuesta “natural”, la otra respuesta llamada “adquirida” o adaptativa vira hacia un predomino Th1 que es la que prevalece en los sujetos normales adultos. La respuesta normal “adquirida” inducida por alérgenos a los cinco años, será pues de tipo Th1 con predominio de la producción in vitro de interferón gamma. Por el contrario, los niños alérgicos tienen una respuesta “innata” o natural exagerada, ya desde el nacimiento, que es similar o mayor que la de los adultos, pero a lo largo de los primeros años, hay un empobrecimiento de esa respuesta a los ligandos de los TLR ´s, siendo considerablemente menor que la obtenida en los controles sanos a los cinco años. Hay por tanto, en los alérgicos, una respuesta “natural” inicial exageradamente alterada, para deprimirse y deteriorarse a lo largo del desarrollo hacia los cinco años. Se produce una parada en la maduración de la respuesta “adquirida” anti alérgenos , y por tanto, no hay viraje del entorno Th2 de la época prenatal a Th1 como ocurre en los sanos.
Hay unas bases celulares para explicar el que una maduración alterada de la inmunidad “natural” antimicrobiana puede producir una mala respuesta “adquirida” frente a los alérgenos, especialmente, en niños genéticamente predispuestos a las enfermedades alérgicas. Además no solo las células T reguladoras están afectadas sino que en los niños alérgicos hay una mayor expresión de receptores Toll en las células dendríticas plasmocitoides con un incremento en la síntesis de IL-6 y con el consiguiente deterioro en la maduración de las T reguladoras: Dominitzki S, Fantini MC, Neufert C, Nikolaev A, Galle PR, Scheller J, Monteleone G, Rose-John S, Neurath MF, Becker C Cutting edge: trans-signaling via the soluble IL-6R abrogates the induction of FoxP3 in naive CD4+CD25 T cells. J Immunol. 2007 Aug 15;179(4):2041-5.
La modulación de la respuesta alérgica relacionada con la interacción con los agentes microbianos no se limita a la maduración del sistema inmune que condiciona la tendencia a la génesis de la enfermedad alérgica, sino también, es importante por su papel en la rama efectora de la respuesta inflamatoria, previniendo la inflamación eosinofilica que ocurre en el asma bronquial y disminuyendo la hiperreactividad bronquial. Hay un trabajo reciente que utilizando un modelo murino de asma bronquial, demuestra como la infección por H pylori previene la inflamación asmática por inducción de linfocitos T reguladores: Arnold IC, Dehzad N, Reuter S, Martin H, Becher B, Taube C, Müller A. Helicobacter pylori infection prevents allergic asthma in mouse models through the induction of regulatory T cells. J Clin Invest. 2011 Aug;121(8):3088-93. Los efectos beneficiosos (tolerancia inmunológica) sobre la prevención del asma bronquial se manifiestan con mayor intensidad cuando los ratones son infectados con H pylori en el periodo neonatal. El trabajo es un análisis exhaustivo y muy demostrativo desde el punto de vista de la inflamación asmática y su prevención por la infección no solo a nivel histológico sino también molecular.
Obviamente por estos dos trabajos que comentamos en este blog da la impresión que estamos revisitando la “teoría de la higiene” que como es sabido, sostiene que la exposición temprana a los antígenos microbianos es esencial para la prevención de las enfermedades alérgicas. Esto es así, pero querríamos dejar conciencia de que al ser una enfermedad multifactorial no es este aspecto el único ni el mas importante, que modula la aparición de la enfermedad. (Platts-Mills TA, Erwin E, Heymann P, Woodfolk J. Is the hygiene hypothesis still a viable explanation for the increased prevalence of asthma? Allergy. 2005;60 Suppl 79:25-31.)
En algún momento, tendremos que centrar nuestros esfuerzos en una investigación a fondo sobre el papel de las vacunas bacterianas, que en los años 40-50 tuvieron su preponderancia en la alergia, pero que por influencia de la escuela anglosajona, se dejaron de utilizar, incluso fueron denostadas, posiblemente con razón, por falta de los conocimientos científicos adecuados en aquellos tiempos. Es ahora, con todos estos efectos que se han demostrado de la modulación con los productos bacterianos (LPS?) de la respuesta inmunológica, cuando merecería la pena realizar un esfuerzo para aconsejar o no la utilización de estos productos, revisitando los conocimientos, siempre con bases científicas actualizadas por el conocimiento moderno del sistema inmunológico y su modulación por los microbios y sus productos.
¿Cómo reconocer una anafilaxia?
Es muy importante reconocer rápidamente que una persona puede estar presentando una anafilaxia para administrar adrenalina precozmente.
Los síntomas de la anafilaxia suelen aparecer de manera brusca y súbita y afectan simultáneamente o de forma rápidamente sucesiva (en minutos) a diferentes órganos del cuerpo. Algunos de los signos más comunes incluyen:
• Un síntoma precoz y frecuente de la anafilaxia es un picor intenso en palmas, plantas y axilas.
• Suele acompañarse de enrojecimiento de la piel, junto con habones (ronchas) que pueden extenderse rápidamente a todo el cuerpo.
• Otro signo típico es la hinchazón, que puede afectar a los párpados y/o los labios, pero también a la lengua y la garganta, provocando en este último caso dificultad respiratoria y alteraciones en el tono de voz o imposibilidad de hablar.
• Pueden darse síntomas en el aparato digestivo, tales como dolor abdominal, náuseas, vómitos o diarrea.
• Si la anafilaxia afecta a los bronquios habrá también dificultad para respirar, pitidos en el pecho, opresión torácica.
• En los casos más graves, si hay bajada de la presión arterial, el paciente puede sufrir mareos intensos e incluso pérdida de conciencia.
A menudo estos síntomas se dan a los minutos del contacto (ingesta, picadura, administración intravenosa) con un alérgeno conocido o potencial, lo cual facilita el diagnóstico. En otras ocasiones, asumir que una persona está sufriendo una anafilaxia no es tan evidente.
La combinación de síntomas que puede presentar cada persona es variable; por tanto es importante saber que la anafilaxia puede manifestarse de diferentes formas.
Las abejas y las avispas
1. LOS HIMENÓPTEROS ABEJAS Y AVISPAS
Los himenópteros son un grupo de insectos artrópodos, caracterizados por poseer alas membranosas (del griego hymen y ptera, membrana y ala, respectivamente) y una organización social compleja. Dentro de los himenópteros existentes son de interés desde el punto de vista alergológico las familias Apidae (abejas) y Vespidae (avispas), ya que son los que ocasionan la mayoría de reacciones alérgicas en nuestro medio.
En el continente americano las hormigas también son causa frecuente de reacciones alérgicas, especialmente la hormiga roja.
La alergia a veneno de himenópteros es conocida desde antiguo: en las paredes de la tumba del rey egipcio Menes (año 2621 a.C.) puede verse representada su muerte por la picadura de una avispa (Figura 1).

Características morfológicas de los himenópteros
El reconocimiento de las características morfológicas, comportamiento y del hábitat del insecto que ha producido la picadura es importante, ya que puede ayudar en su identificación y por tanto mejorar el diagnóstico. La mayoría de los himenópteros son especies solitarias. Una minoría de especies forman sociedades en las cuales se agrupa un número mayor o menor de individuos los cuales trabajan en común para acumular reservas alimenticias y cuidar de sus larvas. Las construcciones donde lo hacen se llaman nidos.
Son estas especies las que interesan desde el punto de vista alergológico, ya que la formación de estas sociedades hace que el riesgo de picadura aumente al aumentar el número de individuos, y lo que es más importante, al aumentar su agresividad como mecanismo de defensa del nido, ya que los himenópteros pican para defender su comida o sus crías.
¿Es usted alérgico a la proteína de leche de vaca o intolerante a la lactosa?: La pregunta que salva vidas
Y es que la diferencia es ciertamente importante. Tan importante como que una de ellas puede ser potencialmente mortal. ¿Sabrías decir a cuál de las dos nos referimos?
Comencemos por los términos importantes:
- Leche: según la definición de la RAE:
- Líquido blanco que segregan las mamas de las hembras de los mamíferos para alimento de sus crías.
- Leche de algunos animales que se emplea como alimento de las personas.
- Jugo blanco obtenido de algunas plantas, frutos o semillas.
- Es decir, CUIDADO, la leche puede ser de origen ANIMAL (vaca, oveja, cabra, búfala…) o VEGETAL (soja, arroz, avena, almendra, coco…).
- Lactosa: según la definición de la RAE:
- Azúcar (disacárido) que contiene la leche, formado por glucosa y galactosa.
- Presente en leches de mamíferos.
- La lactosa se “destruye” (es decir, se separa en glucosa y galactosa) mediante la acción de una enzima digestiva llamada lactasa.
- Azúcar (disacárido) que contiene la leche, formado por glucosa y galactosa.
- Leche de vaca (composición): agua, proteínas (beta-lactoglobulina, alfa-lactoalbúmina, caseína…), grasas, vitaminas, hidratos de carbono (entre ellos, la lactosa) y minerales.
- Yogures y quesos de origen animal: producto lácteo obtenido al fermentar la leche de animales mediante bacterias que transforman la lactosa en ácido láctico, por tanto, el contenido de lactosa en estos productos es menor. Pero siguen conteniendo lactosa (salvo aquellos específicos sin lactosa) y proteínas de leche de animales.
- Leche/yogures/quesos sin lactosa: leche de animales a los que se ha añadido lactasa de forma artificial (pero siguen conteniendo proteínas de leche).
- Leches/yogures vegetales (composición): NO contienen Contienen proteínas diferentes a las de la leche de animales.
DIFERENCIAS FUNDAMENTALES ENTRE AMBAS (ver cuadro)
 Cargando...
Cargando...
La alergia a las proteínas de la leche de vaca:
- Los pacientes pueden tener reacción con leches de otros mamíferos (vaca, cabra, oveja…).
- Reaccionan con pequeñas cantidades (el 50% con menos de 4.1 ml de leche).
- Pueden detectar trazas (menos de 0.1 ml de leche). Los pacientes altamente sensibilizados pueden reaccionar con mínimas cantidades e incluso con contaminaciones indirectas.
- Toleran leches vegetales (excepto si tienen además de su APLV, alergia a alguna de éstas).
- Las reacciones aparecen generalmente en las 2 primeras horas tras la ingesta.
- Los síntomas pueden ser cutáneos (habones, hinchazón de labios…), respiratorios (congestión nasal, dificultad para respirar…), digestivos (dolor abdominal, vómitos, diarrea…) y/o cardiovasculares (mareo, pérdida de conocimiento…).
- Las reacciones pueden ser potencialmente mortales en el caso de afectar a 2 o más órganos o sistemas (ANAFILAXIA).
- Requieren tratamiento urgente específico (por ejemplo, si la afectación es exclusivamente cutánea puede ser tratada con antihistamínicos y corticoides en caso de edema asociado, si los síntomas son respiratorios habrá que utilizar broncodilatadores de rescate y si estamos ante una anafilaxia, el tratamiento de elección será la adrenalina intramuscular).
La intolerancia a lactosa:
- Los pacientes toleran leche sin lactosa.
- Pueden consumir yogures sin lactosa y quesos con bajo contenido en lactosa (queso curado, parmesano, gruyere, mozzarella…). Pero es recomendable preguntar si pueden consumirlo.
- Pueden toleran leche y derivados lácteos con lactosa si toman previamente comprimidos de lactasa.
- Toleran leches vegetales.
- Suelen tener reacciones de tipo digestivo (dolor abdominal, diarrea, flatulencias…).
La cantidad SÍ importa:
3.2 mg de proteína de leche (unos 0.1 ml de leche de vaca) pueden desencadenar una reacción alérgica en al menos el 5% de los pacientes alérgicos a proteínas de leche de vaca. Al menos el 50% reaccionan con 133 mg de proteína de leche (unos 4.1 ml de leche).
EN RESUMEN: el conocimiento es poder. Y en este caso, el uso correcto del lenguaje es de vital importancia.
Grabémonos la pregunta clave:
¿Es usted alérgico a la proteína de la leche de vaca o intolerante a la lactosa?
- Si la respuesta es SOY ALÉRGICO: CUIDADO, pueden tener reacciones alérgicas potencialmente mortales, incluso con trazas, que requieran tratamiento urgente. Tendremos que evitar cualquier contacto con leche de mamíferos y aquellos productos que puedan contenerla.
- Si la respuesta es SOY INTOLERANTE: podemos dar leche y productos lácteos SIN lactosa. Podemos también preguntar por el grado de tolerancia, es decir, si tolera yogures o quesos.
- Si tenemos DUDAS: es mejor SER PRECAVIDOS y EVITAR cualquier contacto con leche de mamíferos o aquellos productos que puedan contenerlos.
Porque hay preguntas que salvan vidas. Usémoslas.
Dra. Laura Argiz Álvarez. Clínica Universidad de Navarra (Madrid).
Bibliografía:
- Turner PJ, d’Art YM, Duca B, et al. Single-dose oral challenges to validate eliciting doses in children with cow’s milk allergy. Pediatr Allergy Immunol. 2021;32(5):1056-1065. doi:10.1111/pai.13482
- Blom WM, Westerhout J, Baumert JL, et al. Updated full range of Eliciting Dose values for Cow’s milk for use in food allergen risk assessment. Food Chem Toxicol. 2022;168:113381. doi:10.1016/j.fct.2022.113381
¿Debe suspenderse el tratamiento antiasmático durante el embarazo y la lactancia?
En general, se recomienda evitar el empleo de fármacos durante el embarazo, dado el riesgo de malformaciones. Sin embargo, en una mujer asmática embarazada es muy importante obtener un adecuado control de la enfermedad, ya que una crisis puede ser causa de un importante sufrimiento del feto por falta de oxígeno. Si para alcanzar este control es necesario el uso de medicación, no debe suspenderse ni demorarse su administración.
¿Puede ser preventiva la inmunoterapia con alergenos inhalantes en niños?
Las enfermedades alérgicas suponen una carga de salud que afecta a todos los grupos de edad y que pueden manifestarse temprano en la vida como dermatitis atópica, alergia alimentaria, rinitis/conjuntivitis alérgica y asma alérgica.
En una revisión bibliográfica recientemente publicada por Dwived y col.1 revisan las estrategias de prevención que se pueden implementar en cada etapa de la vida:
- Primaria: se dirige a niños, preferiblemente recién nacidos, que están en alto riesgo de desarrollar enfermedades alérgicas pero que aún no están sensibilizados. El objetivo en esta etapa es prevenir el desarrollo de sensibilizaciones y el consiguiente inicio de una enfermedad alérgica.
- Secundaria: involucra a niños sensibilizados antes de la aparición de síntomas. Este enfoque se centra en la prevención de nuevas sensibilizaciones y el inicio de nuevas enfermedades alérgicas.
- Terciaria: se dirige a niños con enfermedades alérgicas existentes. Los objetivos en esta etapa son prevenir la progresión de la enfermedad alérgica existente a otra y prevenir nuevas sensibilizaciones.
Dado que el sistema inmunológico es más plástico en la primera infancia, esta etapa se considera ideal para llevar a cabo medidas para prevenir enfermedades alérgicas. En este sentido, se han investigado los efectos preventivos de la inmunoterapia con alérgenos (AIT). La evidencia para aplicar la inmunoterapia preventiva con alérgenos (pAIT) está creciendo rápidamente, aunque aún enfrenta desafíos debido a factores relacionados con la edad y que los datos son limitados.
Esta revisión presenta un resumen actualizado de la evidencia disponible sobre aspectos preventivos de AIT con alérgenos respiratorios en nuevas sensibilizaciones, inicio y progresión de enfermedades alérgicas, así como otros efectos inmunomoduladores, centrándose particularmente en niños.
Los autores realizaron una búsqueda en PubMed, Embase y el Registro Central de Ensayos Controlados de Cochrane (CCRCT) para estudios pediátricos sobre AIT con alérgenos inhalantes. Se evaluaron 33 publicaciones de 27 cohortes. En estos informes, participaron 2952 niños y 1491 fueron tratados activamente.
Según los datos obtenidos, la prevención primaria con pAIT parece segura, aunque con resultados inciertos. En uno de los ensayos se observó una efecto preventivo para nuevas sensibilizaciones transitorio y no alérgeno-específico al final del tratamiento (pero no durante ni tras el tratamiento). La reducción en la proporción de asma solo se evidenció después de una prolongación en uno de los estudios. Por tanto, este enfoque plantea algunos retos que aclarar, incluyendo la identificación de sujetos y la optimización de la dosis y duración efectivas.
La prevención secundaria sí demostró ser viable y segura según esta revisión. En un ensayo clínico doble ciego controlado con placebo se evaluó la prevención secundaria en niños asintomáticos y sensibilizados a ácaros o polen de gramíneas. Tras dos años de tratamiento con inmunoterapia sublingual, en este estudio no se observó una prevención en nuevas sensibilizaciones y tampoco mostró datos en relación al inicio de la enfermedad alérgica. Sin embargo, se describieron efectos pro-tolerogénicos como el desarrollo de IgG específica en el grupo activo y la inducción de citoquinas reguladores: Il10 y TGF-b. Por tanto, los niños en edad preescolar sensibilizados pero asintomáticos podrían ser objeto de intervención a este nivel de prevención.
La prevención terciaria fue estudiada en 28 publicaciones. Cambios en la tasa de sensibilización fueron reportados en 13 grupos al final del tratamiento. 6 de ellos observaron protección frente a nuevas sensibilizaciones en los grupos activos. En 9 publicaciones se evidenció un efecto tras el tratamiento en desarrollo de nuevas sensibilizaciones. 4 de ellos reportaron efectos favorables, mientras que en uno se observó un incremento en nuevas sensibilizaciones en el grupo activo. En 3 de 5 cohortes hubo un efecto de la pAIT sobre la progresión de la rinoconjuntivitis alérgica. La persistencia a largo plazo de este efecto se observó en 2 cohortes. 5 estudios que analizaban parámetros inmunomoduladores reportaron efectos favorables al final y tras el tratamiento (incremento en los niveles de IgG e IgG4 específicas, citoquinas reguladoras o niveles bajos de eosinófilos). Por tanto, a nivel de prevención terciaria, los resultados sobre la eficacia de la pAIT en nuevas sensibilizaciones o la progresión de la enfermedad alérgica se describen de manera inconsistente. Los autores concluyen que evaluar la eficacia de este enfoque es complejo y requiere más ensayos, particularmente enfocados en aspectos preventivos.
Los posibles mecanismos subyacentes a la inducción de tolerancia en AIT se han observado en niveles de prevención terciaria y secundaria, pero no en el nivel primario. Para la prevención primaria, algunos autores sugirieron que la inducción de tolerancia específica de alérgeno podría requerir un paso obligatorio que implicara la activación transitoria de la inmunidad primaria. En los otros niveles de prevención (secundaria y terciaria), los posibles mecanismos tolerogénicos incluyen la regulación positiva de IgG1 e IgG 4, principalmente, pero también IgA1 e IgA2. Estos anticuerpos pueden poseer capacidad neutralizante y podrían competir con IgE por el alérgeno. También pueden prevenir la activación de mastocitos y basófilos e inducir células B, que secretan estos anticuerpos bloqueadores y son responsables de la inmunotolerancia a largo plazo. Otras respuestas celulares implican la reducción del reclutamiento de eosinófilos, la supresión de células Th2 y la inducción de poblaciones de células reguladoras (de células linfoides innatas, células dendríticas, células T y B) y respuestas de citoquinas reguladoras (IL10 y TGF β), restableciendo el equilibrio Th1-Th2.
Según los autores, los efectos diferenciales de pAIT en cada etapa del desarrollo de niños y adolescentes deben ser evaluados para identificar la ventana de oportunidad para la prevención. Enfatizan en un inicio temprano de pAIT, ya que tener como objetivo el sistema inmunológico infantil puede ofrecer beneficios preventivos más efectivos y duraderos. Tener una sensibilización, especialmente polisensibilizaciones, a la edad escolar ya eleva el riesgo de asma en la edad adulta. Por lo tanto, los niños entre 5 meses y la edad preescolar, con un riesgo alto de desarrollar alergias debido a antecedentes familiares positivos, teniendo un menor grado de sensibilización y sin síntomas alérgicos o con síntomas leves, parecerían óptimos para pAIT.
El pAIT de ácaros es el más comúnmente estudiado. A diferencia de las mezclas heterogéneas de alérgenos, la aplicación de monoterapia de ácaros para la prevención primaria mostró un efecto protector sobre el desarrollo de nuevas sensibilizaciones.
Se ha establecido que la administración de AIT debe durar 2–3 años para lograr una inmunotolerancia duradera. Se están explorando regímenes de tratamiento más cortos, aunque el valor definitivo de los mismos aún no se ha aclarado, particularmente para enfoques de prevención primaria y secundaria.
Los autores de la revisión concluyen explicando que la eficacia global de pAIT sigue sin aclararse en niños debido a la naturaleza multifactorial de los resultados. La prevención secundaria parece factible y puede inducir inmunotolerancia. La prevención terciaria usando pAIT de pólenes de gramíneas y/o árboles parece ser capaz de prevenir la progresión de rinoconjuntivitis a asma, aunque los beneficios de pAIT basada en otras fuentes de alérgenos no son concluyentes. Es necesario definir la dosis óptima de alérgenos, adyuvantes y vías de administración.
La infancia representa una ventana de oportunidad para iniciar medidas profilácticas, pero se necesitan ensayos pediátricos adicionales bien diseñados para comprender los efectos preventivos de la AIT sobre las nuevas sensibilizaciones, el inicio y la progresión de enfermedades alérgicas junto con los beneficios inmunomoduladores.
Mercedes Ramírez Hernández. Complejo Hospitalario Universitario de Cartagena.Comité de Alergia Infantil SEAIC.
Bibliografía:
1,. Varsha Dwived, Sonja Kopanja, Klara Schmidthaler, Justyna Sieber, Christina Bannert, Zsolt Szépfalusi. Preventive allergen immunotherapy with inhalant allergens in Children. Allergy. 2024;79:2065–2087. DOI: 10.1111/all.16115
Seminario GEMA 5.0 y el manejo del asma en Alergología
Desde GEMA 5.0, con el patrocinio de ALK y Menarini, se ha convocado el encuentro en remoto “GEMA 5.0 y manejo del asma en Alergología”, que tendrá lugar el 15 de junio de 2020 de 18:30 a 19:30 horas.
Para más información y para preinscribirse en este webinar, por favor acceda a esta web.
Calidad de Vida Himenópteros
El Comité de Alergia a Himenópteros ha puesto a disposición de la comunidad científica el Cuestionario de Calidad de Vida en Alérgicos a Veneno de Himenópteros. Se puede descargar desde su web o directamente desde el enlace que ponemos a continuación.
![]() Cuestionario HiCaVi (7379 descargas )
Cuestionario HiCaVi (7379 descargas )
» Alergia a Abejas y Avispas
Incidencia Guía Inmunoterapia
Ya se ha solucionado el problema de acceso a la Guía Farmacoterapéutica de Inmunoterapia, relacionado con los cambios que se están llevando a cabo en la web.
Guía de bolsillo Conjuntivitis
El Comité de Rinoconjuntivitis de la SEAIC ha elaborado el Documento de Consenso sobre Conjuntivitis Alérgica. Junto a éste, se ha confeccionado una guía de bolsillo que se puede descargar en la web.
Congreso Regional de la Sociedad Canaria de Alergia 2024
Los próximos 14 y 15 de junio de 2024 se celebrará el X Congreso de la Sociedad Canaria de Alergia.
El programa se publicará próximamente en la web de la Asociación así como en su cuenta de X (Twitter)
EAACI Congress 2024 Valencia
Del 31 de mayo al 3 de junio se celebrará el EAACI Congress 2024 en Valencia y modalidad online.
Toda la información en su web.
Para asegurarse la cuota de inscripción con descuento, asegúrese de inscribirse antes del 31 de enero a las 23:59 CET. Después de esta fecha, la cuota de inscripción aumentará. Más info aquí.
Seminario Vespa velutina
El próximo 29 de junio tendrá lugar el seminario web «Vespa velutina, un año más entre nosotros». Se podrá seguir on-line de 18:30 a 20:00 a través, previa inscripción. Para más información, visite el siguiente enlace.
Asamblea extraordinaria EAACI
La EAACI celebra una asamblea extraordinaria este viernes 26 de marzo a las 9 A.M. Para acceder, se puede utilizar el siguiente enlace: https://generalassembly-eaaci.medicalcongress.online/.
Para acceder, es necesario disponer del número de socio de la EAACI y la contraseña de acceso a su web. Si no los recuerda, puede solicitarlo en el e-mail member@eaaci.org.
Observatorio Alergológico
Nuevo espacio web que servirá de herramienta exploratoria para la recogida de información directa del colectivo profesional alergológico.
Visitar en: www.observatorioalergologico.com
XLVII Reunión Alergosur
La reunión XLVII Reunión Alergosur se celebrará este año en Málaga, entre el 3 y el 5 de mayo de 2018, organizado por la Sociedad Andaluza de Alergología e Inmunología Clínica.