resultados de la búsqueda: profesionales/aviso-importante/wp-content/uploads/logos/Sitio web no disponible/Hospital Universitario Fundación Jiménez Díaz/cme-jiaci/inicio/prensa
Conozca sus causas
Los alérgenos
Los agentes que producen enfermedades alérgicas se denominan alérgenos. Los alérgenos se pueden definir como sustancias inocuas que inducen reacciones de hipersensibilidad en personas susceptibles.
El sistema inmunitario del enfermo alérgico reconoce a estas sustancias como extrañas y potencialmente peligrosas, por lo que desencadena una serie de mecanismos de defensa que se manifiestan con los síntomas característicos de la reacción alérgica. Esta reacción es variable según el grado de respuesta y depende, entre otras cosas, de la susceptibilidad de cada persona, la intensidad de la exposición y la vía de exposición al alérgeno (respiratoria, cutánea, digestiva, etc.).
Los alérgenos respiratorios (aeroalérgenos) producen enfermedades por inhalación y posterior contacto con las vías respiratorias (asma, rinitis) y/o la conjuntiva ocular (conjuntivitis). Los aeroalérgenos más comunes son los pólenes, las esporas de hongos, los ácaros y los animales domésticos.
Los alérgenos alimentarios (trofoalérgenos) producen reacciones inmediatas por su consumo, con la aparición de síntomas digestivos, respiratorios y/o cutáneos. Los más frecuentes en los niños son las proteínas de la leche y del huevo, mientras que en los adultos predominan las frutas y los mariscos.
Los alérgenos de contacto (contactantes) producen reacciones cutáneas al contactar sobre la piel durante un tiempo más o menos prolongado, manifestándose en forma de eccema o dermatitis. Los alérgenos de contacto más comunes son los metales (sobre todo el níquel) y algunos medicamentos de uso tópico.
Otros alérgenos de interés son los medicamentos, el látex, el veneno de los himenópteros (abejas y avispas) y parásitos como el Anisakis.
En el menú de la izquierda puede encontrar algunas causas frecuentes de enfermedades alérgicas. Tenga en cuenta que esta información no pretende ser exhaustiva y tan sólo muestra unos conceptos básicos sobre cada grupo de alérgenos.
Última edición: 01/07/2019
———————————————–
Procedimientos diagnósticos
El diagnóstico alergológico
Las pruebas cutáneas son diversas y su indicación depende, entre otros datos, del tipo de enfermedad que se estudia y de la sospecha del agente causal implicado (alérgeno). De ahí que antes de realizar cualquier prueba cutánea es necesario conocer la situación del paciente. Es decir, el alergólogo ha emitido un diagnóstico clínico que indica la confirmación de la sensibilización como causa de la enfermedad (diagnóstico etiológico).
Las pruebas cutáneas de mayor utilidad alergológica son tres: prick test, prueba intradérmica y prueba epicutánea.
El prick test (prueba intraepidérmica) consiste en la aplicación sobre la superficie cutánea de una pequeña cantidad de un extracto alergénico (habitualmente una gota) sobre la que se efectúa una leve punción con una lanceta de punta corta. Se puede realizar con extractos de aeroalérgenos, alimentos, medicamentos, himenópteros y cualquier otro alérgeno que requiera la confirmación de hipersensibilidad inmediata.
La prueba intradérmica consiste en la administración en la dermis superficial de un extracto alergénico en dilución acuosa, introduciendo una cantidad aproximada de 0,1 ml mediante una aguja de calibre fino. Mediante esta prueba se puede realizar una lectura inmediata (antes de 30 min) y retardada (a partir de 24 horas), para catalogar la sensibilización en función del resultado. La indicación es más específica que en el caso anterior y, salvo algunas excepciones, no debe realizarse con alimentos ni con la mayoría de los inhalantes.
Estas pruebas no están exentas de riesgos, ya que pueden desencadenar una reacción más intensa de lo habitual. Por este motivo deben realizarse bajo la supervisión de un alergólogo.
La prueba epicutánea (test del parche) consiste en la aplicación sobre la piel de uno o varios agentes responsables de reacciones cutáneas de contacto, con el fin de confirmar una respuesta de hipersensibilidad retardada. Por esto el parche se mantiene durante 48 horas y la respuesta se observa hasta 2 días después de su retirada. También se puede realizar con medicamentos, ante la sospecha de reacciones retardadas.
Las pruebas de exposición son el último recurso en el diagnóstico alergológico y muchas veces constituyen un procedimiento necesario para aclarar un diagnóstico de sospecha. Están indicadas para confirmar la tolerancia del supuesto causante de una reacción alérgica, cuando el resto de las pruebas no son concluyentes. En todo caso, corresponde al alergólogo la valoración y el control de estos procedimientos, dado el riesgo de reacción que conllevan.
Según la vía de exposición, estas pruebas pueden ser oculares, nasales, bronquiales, orales o parenterales. Estas últimas (inyectadas por vía subcutánea, intramuscular o intravenosa) se restringen al estudio de alergia a medicamentos.
Todo paciente que vaya a ser sometido a pruebas de exposición debe tener en cuenta que, atendiendo a su derecho de autonomía, debe firmar un consentimiento informado.
Última edición: 01/07/2019
———————————————–
Resumen de Actividades del Comité de Alergia Cutánea 2011-2012:
- Se ha elaborado la Cartera de Formación Continuada
- Se han puesto en marcha para el congreso de la SEAIC en Pamplona:
– Taller de identificación de lesiones cutáneas: impartido por el Director del Departamento de Dermatología de la Clínica Universitaria, en él se van a repasar las lesiones elementales y patologías más relevantes en sesión iconográfica
– Taller de curas en dermatitis atópica severa: impartido por dos enfermeras de la Clínica Universitaria, se enseñará de una forma práctica realización de curas para tratamientos tópicos de las lesiones de dermatitis atópica severa, fundamentalmente en niños
- Se ha elaborado y distribuido a los miembros de la SEAIC un cuestionario sobre petición de pruebas complementarias en urticaria crónica. Este cuestionario tiene el objetivo de elaborar un estudio del número de pruebas, gasto que supone y adherencia en la vida real a las guías de urticaria.
- Se está elaborando un protocolo del manejo práctico de un paciente con sospecha de alergia a corticoides tópicos.
- Se está elaborando un protocolo para el estudio de posible dermatitis por Betadine en enfermos con erupciones postquirúrgicas o similares con sospecha de alergia a antisépticos, con el objeto de conocer concentraciones irritativas, vehículos idóneos, reactividades cruzadas con otros productos yodados y/o con polivinilpirrolidona.
- Estudio de la idoneidad de los 5 nuevos contactantes (aureotiocolato, bacitracina, bronopol, Disperse Blue #106 y partenolide) recientemente aprobados por la FDA e incorporados en las baterías standard del TRUE-Test, e inicio de un registro de positivos en nuestros Servicios
- Se está validando los test diagnósticos de urticarias físicas.
- Iniciadas las gestiones para incluir un registro de enfermedades autoinflamatorias con urticaria por frío.
Novedades de la 5ª reunión Bianual centrada en alergia pediátrica de la EAACI, “The 5th Pediatric Allergy and Asthma Meeting (PAAM 2017)”
El Congreso PAAM (Pediatric Allergy and Asthma Meeting) se centra en alergia en población infantil y es la reunión más grande a nivel mundial sobre este tema. Recientemente se ha celebrado su quinta edición, en Londres, del 25 al 27 de Octubre.
Ha habido prácticamente 1300 participantes de 81 países distintos. Siguiendo la estructura habitual del congreso anual de la EAACI, el congreso se inició el jueves 26 a primera hora con cursos para posgraduados. Dichas sesiones se centraron en distintos aspectos (inmunología, patología digestiva no mediada por IgE, patología alérgica respiratoria, y ensayos clínicos en niños) de la alergia en población pediátrica. Dichas sesiones tuvieron un formato más extenso, con charlas de alrededor de 50 minutos, estructuradas a modo de clase magistral y aportando un repaso de la evidencia sobre cada uno de los temas.
Estas sesiones son especialmente recomendables para aquellos que deseen tener una panorámica general de los temas tratados. El congreso fue oficialmente inaugurado el jueves a las 13:00, con bienvenida y primera plenaria. A lo largo del congreso se impartieron tres sesiones plenarias, Asma en población pediátrica, Avances en alergia a alimentos, y Tratamiento y prevención de la alergia, todas ellas de gran interés e impartidas por especialistas de primera línea. La estructura del congreso permitió dar cabida a otros tipos de sesiones con formatos interesantes como simposios, talleres y debates pro y con, donde pudimos disfrutar de la visión de los expertos sobre temas actuales en la alergia de la población infantil.
Como viene siendo habitual, se creó un “Clinical Village” con distintos puestos dedicados a varios aspectos del niño alérgico, desde su nutrición, hasta la práctica de la inmunoterapia con aeroalérgenos pasando por calidad de vida y provocaciones orales con alimentos. Los miembros junior de la academia tuvieron la oportunidad de participar con sesiones especialmente dirigidas para ellos, manteniendo la apuesta que la EAACI hace para fomentar el desarrollo de jóvenes especialistas. A nivel académico, el protagonismo de la edición lo tuvieron las Guías de Consenso sobre inmunoterapia, recientemente publicadas por la EAACI. El último gran proyecto presidencial de la EAACI está siendo culminado en este 2017, y para la fecha del PAAM muchas de estas importantes guías ya estaban publicadas o están en vías de publicación. Los asistentes tuvimos la oportunidad de recibir de manos de sus propios autores la información más relevante de las mismas. Merece la pena, por último, hacer mención a la representación española (hasta 7 representantes en el programa) dentro de este congreso de la EAACI.
En los últimos años nuestro enfoque de la alergia y nuestros conocimientos tienen más cabida, gracias al esfuerzo de todos por mantener y aumentar nuestra representación en la Academia Europea. Queremos hacer una llamada a la participación en la EAACI a cualquier nivel, por los distintos cauces que existen, para que podamos tener el peso que la alergia y la inmunología clínica pediátricas en España merece. El alto nivel científico, así como su utilidad como punto de encuentro y de fomento de colaboraciones lo convierten en una cita imprescindible para los que tratamos niños alérgicos.
Para aquellos que pudieron asistir este año y quieran repetir, y los que se quedaron con ganas de haberlo hecho, es bueno ir reservando hueco en las agendas para la siguiente cita, que será en Florencia en 2019.
Pablo Rodríguez del Rio Miembro del“Pediatric Board de EAACI”
Montserrat Alvaro Lozano “Chair” del “Pediatric Board de EAACI”
Alergia ocular
Conjuntivitis alérgica
La conjuntiva es una membrana que recubre la parte visible del globo ocular y la parte interna de los párpados. Suele verse afectada en personas alérgicas a los alérgenos que se transmiten por vía aérea (pólenes, hongos, ácaros y animales domésticos), acompañándose en la mayoría de los casos de afectación de la mucosa nasal (rinitis).
Los síntomas característicos de la conjuntivitis alérgica son: picor o escozor, sensación de arenilla, lagrimeo y enrojecimiento de ambos ojos. En ocasiones afecta a un solo ojo, como por ejemplo ocurre en los casos de contactos aislados con animales.
Debe diferenciarse de otras causas conocidas de conjuntivitis, sobre todo las infecciosas y las causadas por irritantes ambientales o por sequedad ocular. El tratamiento consiste en prevenir el contacto con los agentes causales y en el empleo de colirios adecuados para aliviar los síntomas, en función del grado de intensidad y siempre bajo prescripción médica.
Otras enfermedades oculares
La blefaroconjuntivitis por contacto está causada por agentes que contactan directamente sobre la conjuntiva y el párpado. Habitualmente se produce por una reacción alérgica a los productos que contienen algunas preparaciones oftálmicas (colirios o pomadas). Se manifiesta con síntomas de conjuntivitis e inflamación del párpado (blefaritis).
La queratoconjuntivitis atópica ocurre en el contexto de una dermatitis atópica de base (ver alergia cutánea). Además de la conjuntiva, están afectados la córnea (queratitis) y los párpados (blefaritis). Produce un picor muy intenso y alteraciones en la visión por afectación corneal.
La queratoconjuntivitis vernal es una inflamación de la córnea y la conjuntiva de causa no aclarada. Se manifiesta típicamente en la infancia con síntomas estacionales (habitualmente en primavera y otoño), de forma que puede confundirse con una conjuntivitis alérgica. Produce picor y secreción intensas, así como malestar ocasionado por la luz (fotofobia).
La conjuntivitis papilar gigante es una reacción ocular que aparece en personas que utilizan lentes de contacto blandas. Se trata de un proceso irritativo ocasionado generalmente por depósitos de agentes inespecíficos que acumulan las lentes.
———————————————–
Contactantes
Los metales son la causa más frecuente de dermatitis alérgica de contacto.
El níquel es un metal ampliamente distribuido que forma parte de numerosos objetos metálicos de uso habitual: monedas, relojes, bisutería, hebillas, cremalleras, tijeras, cubiertos, utensilios de cocina, herramientas, etc. Prácticamente cualquier objeto con baño metálico puede contener níquel, que puede liberarse en mayor o menor proporción. El acero inoxidable, la plata alemana, la alpaca y el oro blanco también lo contienen. Es posible encontrarlo también en piezas ortopédicas y algunos pigmentos para pinturas y colorantes.
El cromo es un metal que se puede encontrar en muy diversos productos: metales cromados, cemento húmedo, cuero, pigmentos amarillo-anaranjados, cerillas de seguridad, productos de limpieza (detergentes, abrillantadores), reactivos de laboratorio, tintas de bolígrafos, papel carbón. Puede existir una exposición intensa en la industria metalúrgica y textil, así como en la elaboración de pinturas, cerámica y vidrio.
El cobalto es un metal que se encuentra en diversos objetos con baño metálico: hebillas, botones, cremalleras, monedas, bisutería, etc. Otras fuentes de exposición a cobalto pueden ser: cemento húmedo, pigmentos azulados (pinturas, tatuajes, etc.), prótesis metálicas dentales y ortopédicas. También puede existir una exposición intensa en la industria metalúrgica y textil, así como en las artes gráficas.
El mercurio es un metal de amplio uso como antiséptico y desinfectante. Se encuentra en varias formas: mercurocromo (merbromina), tiomersal (mertiolato), sales de fenilmercurio, etc. También se ha utilizado para la formación de amalgamas dentales y en termómetros. Otras fuentes de exposición a mercurio son: pinturas, pesticidas, reactivos de fotografía y litografía, reactivos de laboratorio, conservantes de la madera, fieltro, fabricación de baterías y catalizadores.
———————————————–
Humanidades
El Comité de Humanidades aporta a los socios de la SEAIC el entronque con el aspecto humanístico que la Medicina y el ejercicio de ésta nunca deberían perder, a pesar del avance imparable de la tecnificación y tecnologización de las ciencias de la salud. A través de la organización de coloquios y certámenes, el Comité de Humanidades posibilita la potenciación de las facetas artísticas de nuestros asociados.
| Presidente: | Ignacio Esteban Gorgojo (Madrid) |
| Vicepresidente: | Jesús Macías Iglesias (Madrid) |
| Secretario: | puesto vacante |
| Miembros estables: | Álvaro Amo Vázquez de la Torre (Córdoba) Tomás Chivato Pérez (Madrid) Ignacio Jesús Dávila González (Salamanca) Mónica Fernández Rodríguez (Vigo) Natalia Patricia Freundt Serpa (Madrid) Gabriel Gastaminza Lasarte (Navarra) María Luisa González Gutiérrez (Madrid) Maria Auxiliadora Hernández Pérez (Fuerteventura) Juan Manuel Igea Aznar (Salamanca) José Antonio Navarro Echeverría (Gipuzkoa) Alberto Oehling (Baleares) María José Pascual Miravalles (Baleares) Roberto Pelta Fernández (Madrid) Andrea Pereiro Villanueva (Madrid) Victoriano Javier Peralta Prieto (Jaén) Ignacio Javier Pérez Camo (Zaragoza) Yolanda Puente Crespo (Sevilla) Santiago Quirce Gancedo (Madrid) Virginia Reguera Parra (Jerez de la Frontera) Manuel Rial Prado (A Coruña) Mercedes Rodriguez Rodríguez (Madrid) Miriam Sobrino García (Salamanca) Marcela Valverde Monge (Madrid) María Esther Velázquez Amor (Sevilla) Rosialzira Natasha Vera Berrios (Madrid) Juan José Zapata Yébenes (Almería) Beatriz Moya Camacho (Madrid) |
Actualizado el día 04/04/2025
LA HISTORIA CLÍNICA
Se comienza realizando una historia clínica detallada, que consiste en un informe detallado en base a lo que cuenta el paciente, donde deben quedar reflejados los síntomas presentados por el paciente, lugar del cuerpo donde fue picado, el tiempo entre la picadura y el inicio de los síntomas, si había padecido antes reacciones similares, tratamiento que se le administró, etc.
Además debe dejarse constancia de las enfermedades que presente la persona, el tratamiento que realiza, así como del riesgo, bien por su profesión o por sus aficiones, de volver a ser picado.
La historia clínica orientará acerca del insecto responsable de la picadura: El lugar donde se encontraba cuando fue picado, las características del entorno (colmenas en la cercanía, nidos de avispa, presencia de alimentos, agua), etc… Si el paciente refiere que el insecto al picarle dejó el aguijón, es que se trata de una abeja, en caso contrario es más probable que se trate de un véspido. Dentro del grupo de avispas dependiendo del tamaño del insecto o de la localización del nido se podrá determinar si es polistes o véspula. Debe tenerse en cuenta que las dos especies más comunes de véspidos son la Véspula germánica (sobre todo en el norte) y la Polistes dominulus (sobre todo en el área mediterránea).
CAUSAL: INMUNOTERAPIA
Hoy en día disponemos de una herramienta eficaz para evitar estas reacciones ulteriores: la inmunoterapia (IT) con extracto purificado de venenos.
La IT es el tratamiento habitual de las enfermedades alérgicas mediadas por IgE. Su objetivo es modificar la respuesta inmunológica: producir una desensibilización.
Este tratamiento se realiza de forma preferente en los hospitales. Está indicado en adultos y niños con reacciones alérgicas generalizadas tras picaduras de abejas o avispas, junto con pruebas alérgicas positivas a dichos himenópteros tras valoración por alergólogo.
En líneas generales consiste en la administración subcutánea de dosis inicialmente muy bajas del extracto alergénico, que progresivamente se van incrementando a intervalos regulares hasta alcanzar una dosis máxima.
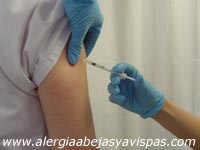
Una vez alcanzada ésta se continúa con una pauta de mantenimiento en la que se administra esta dosis máxima cada mes o cada dos meses durante un tiempo relativamente largo, que en la mayoría de los casos es de 3 a 5 años.
(Figura 20).
En el caso que nos ocupa la inmunoterapia se realiza inyectando cantidades crecientes de veneno del himenóptero escogido hasta llegar a 100 ó 200 μg. Su eficacia es alta: hay una curación en el 95% de los pacientes tratados con veneno de abeja y en el 98% de los tratados con veneno de avispa.
Historia de la Inmunoterapia
Los primeros intentos de tratamiento con vacunas de veneno se llevaron a cabo a finales de la década de 1920. Se utilizaron extractos de veneno y de vesículas de veneno (bolsas que contienen el veneno). Pero el alto porcentaje de reacciones adversas así como la publicación en 1.930 del éxito obtenido en la desensibilización de un apicultor usando extracto de cuerpo de abeja condujeron al uso generalizado de estos extractos, mucho mejor tolerados que los de veneno.
En 1.965 se demostró que el veneno contenía alérgenos que no estaban presentes en los extractos de cuerpo. Por las mismas fechas se publicaron un par de trabajos que demostraron que los extractos de cuerpo no eran útiles en el diagnóstico de alergia a venenos. Posteriormente surgieron muchos estudios que demostraron la inutilidad de la IT con extractos de cuerpo.
Desde 1.974 quedó totalmente establecido que para el diagnóstico y tratamiento de la alergia a venenos de himenópteros había que usar extractos de veneno. Actualmente se han abandonado los extractos de cuerpo y contamos con multitud de trabajos que demuestran la alta eficacia (>98%) de esta IT.
Pautas de administración
La IT en general y también la IT con venenos puede administrarse con diferentes pautas de inicio según la rapidez con que se alcance la dosis de mantenimiento:
- Pauta clásica: Las dosis se administran semanalmente, una dosis a la semana, hasta llegar a los 100 µg. El tiempo empleado es de unas 14 semanas.
- Pauta agrupada: se administran varias dosis al día, un día a la semana. Permite llegar a la dosis máxima en un plazo mucho más breve, de una a tres semanas.
- Pautas rápidas y ultrarrápidas: Se llega a la dosis de 100 µg a lo largo de uno o dos días. Tienen más efectos adversos que las previas.
Actualmente la pauta recomendada es la agrupada porque las reacciones adversas son similares a las de la pauta clásica y el paciente queda protegido en sólo 7 a 21 días. Para que esa protección se mantenga en el tiempo y sea duradera es necesario que las dosis máximas se repitan inicialmente cada 4 semanas y progresivamente se espacian cada 8 semanas durante 5 años.
En algunos pacientes la dosis de mantenimiento se aumenta hasta 200µg para obtener mayor protección frente a nuevas picaduras. La pauta agrupada es la forma de administración que se realiza en gran número de servicios de alergia de nuestro país. Aunque tiene el mismo índice de reacciones adversas, cada día el riesgo es mayor por el número de dosis administradas, por lo que se recomienda que se realice con el paciente bajo control estricto.
Efectos adversos de la inmunoterapia
Las reacciones adversas que encontramos son similares a las respuestas ocasionadas por las picaduras naturales. Es decir, desde una reacción local en el lugar de la administración, hasta cuadros generalizados graves.
La frecuencia y gravedad de las reacciones dependen de múltiples factores pero en general puede establecerse que las reacciones más graves suelen aparecer en los pacientes que sufrían también cuadros más graves con las picaduras.
Se estima que entre el 12% y 20% de los pacientes pueden presentar reacciones generalizadas con la IT de veneno de himenópteros, generalmente durante la fase de iniciación y consiste en su mayoría en reacciones leves que no requieren tratamiento con adrenalina. Hay muchos factores que pueden influir en ello, tanto dependiente del individuo como del propio insecto.
Este tratamiento se realiza de forma preferente en los hospitales, donde el paciente permanece en observación (de 30 minutos a una hora según el la fase en la que se encuentre) tras cada dosis, por si se produjera alguna reacción severa. En muchos pacientes es un tratamiento vital e insustituible, y está indicada en personas de edad avanzada o con patología de base (EPOC, cardiopatía isquémica…) que aumentan el riesgo de reacción adversa.
Seguimiento
El 95% de los pacientes con reacciones sistémicas, sometidos a inmunoterapia, no experimentan nuevas reacciones generalizadas con las futuras picaduras. La inmunoterapia una vez conseguida la dosis de mantenimiento debe prolongarse al menos 5 años. Durante este período, anualmente se repiten las pruebas cutáneas y la IgE específica observando su disminución o negativización.
Estas pruebas diagnósticas no resultan definitivas a la hora de determinar el grado de protección de los pacientes ante una nueva picadura, aunque una negativización de las pruebas cutáneas, junto a la desaparición de la Ig E específica, pueden indicar protección clínica. En la mayoría de los pacientes, los efectos beneficiosos siguen persistiendo tras la suspensión del ciclo de inmunoterapia.
Prueba de picadura controlada

La picadura controlada es la prueba más fiable para valorar la eficacia de la ITE, comprobando la protección en los pacientes tratados con inmunoterapia e identificando a aquellos que no están adecuadamente protegidos. También se puede usar para valorar el grado de protección una vez que se ha interrumpido la inmunoterapia.
Consiste en someter al paciente a una picadura del insecto al que inicialmente era alérgico.
(Figura 21).
Al ser picada, la persona ya no experimenta la reacción alérgica inicial: aparecen solamente síntomas locales o síntomas generales leves. También tiene sus limitaciones y no puede considerarse de forma absoluta como un indicador seguro de protección. Una picadura espontánea bien tolerada puede también informar sobre la eficacia del tratamiento, pero la posibilidad de una falsa identificación del insecto responsable (cosa más probable en el caso de avispas) la hace menos fiable.
Se realiza en algunos servicios de alergia solamente. Debe ser siempre interpretada con cautela por el alergólogo y contar con la autorización del paciente.
Aerobiología Clínica
El Comité de Aerobiología Clínica estudia los alérgenos ambientales transportados por el aire, fundamentalmente los pólenes y las esporas de hongos. Este comité realiza una labor muy útil tanto para los alergólogos como para los pacientes a través de la Red de Aerobiología. Una red de estaciones con captadores de aire en cada una de las provincias españolas y que, gracias a la labor de los alergólogos y biólogos que leen a diario los recuentos de esporas y hongos retenidos en los captadores, proporciona una información permanentemente actualizada de las densidades de estos aeroalérgenos ambientales.
Actualizado el día 09/01/2025
Curso TRIPLE Asma
Os presentamos el curso TRIPLE ASMA, patrocinado por Chiesi y Avalado por la SEAIC, un programa online avanzado diseñado específicamente para especialistas en alergología,
neumología, medicina familiar y comunitaria. Este curso se centra en la actualización de conocimientos y el desarrollo de habilidades en el manejo del asma incluyendo la utilización de la triple terapia
Link al curso: https://www.tripleasma.com/#/public/inicio
Inmunoterapia
Actualizado el día 09/01/2025
Laboratorio en Alergología
Actualizado el día 07/07/2025
Ejercicio privado
Actualizado el día 09/01/2025
Foro de las Sociedades Regionales
| Presidenta: | Dra. Inmaculada Sánchez-Guerrero Villajos |
Actualizado el día 04/12/2023
Rinología y Conjuntivitis Alérgica
El Comité de Rinología y Conjuntivitis Alérgica, junto con el de Asma, es uno de los más antiguos de la SEAIC. Sus miembros focalizan sus proyectos de investigación y formación en las enfermedades alérgicas de la vía respiratoria alta, como la rinitis alérgica, la conjuntivitis y la rinosinusitis. Tiene estrechas relaciones científicas con los comités de Asma y Aerobiología, y ha realizado importantes proyectos científicos y epidemiológicos con otras sociedades científicas afines, como la SEORL.
Actualizado el día 09/01/2025
Test encuesta
Test escueta inicio
[paaaoll id=»15″]
FIn
Proyección y alianzas de la SEAIC con agentes de interés
- Alianza SEAIC-Pacientes. Establecer alianzas con asociaciones de pacientes y ofrecer ayudas educativas para contribuir a mejorar el manejo de las enfermedades alérgicas.
- Alianza SEIAC-Administradores y proveedores de salud. Promover a través de E-alergia equidad en la asistencia alergológica en todo territorio español.
- Alianza SEAIC-Industria farmacéutica. Establecer sinergias para mejorar la investigación y divulgación de las enfermedades alérgicas.
- Alianza SEAIC-Comisión Nacional de la Especialidad. Establecer un canal de comunicación entre SEAIC y los representantes de la especialidad ante la Administración Sanitaria.
- Alianza SEAIC-Universidad. Establecer alianzas que promuevan la enseñanza de la especialidad en las facultades de Medicina españolas.
- Alianza SEAIC-Sociedades Científicas. Establecer sinergias con otras sociedades científicas, a nivel global, ya sean de la misma especialidad o una especialidad afín a la alergología, para promover la investigación, el conocimiento y la divulgación de las enfermedades alérgicas.
Última edición: 29/04/2011
—————————————–
Artículo de revisión – LEAP study
Randomized trial of peanut consumption in infants at risk for peanut allergy
Carta del Presidente
Con el inicio del periodo estival, el Dr. Olaguibel se dirige nuevamente a los socios para comunicar los proyectos en marcha y los recientes acuerdos que implican a la organización de la SEAIC.





