resultados de la búsqueda: profesionales/aviso-importante/wp-content/uploads/logos/Hospital Universitario Fundación Jiménez Díaz/inicio/prensa
Castilla y León
Castilla y León
Centros con actividad asistencial pública en Alergología
Ávila
Complejo Asistencial de Ávila
Hospital Nuestra Señora de Sonsoles
- http://www.saludcastillayleon.es/CAAvila
- Avda. Juan Carlos I, s/n. 05071 Ávila
- 920358000
Burgos
Complejo Asistencial de Burgos
Hospital Universitario de Burgos
- http://www.saludcastillayleon.es/CABurgos
- Avda. Islas Baleares, 96. 09006 Burgos
- 947281800
León
Complejo Asistencial de León
Hospital Universitario de Burgos
- http://www.saludcastillayleon.es/CHLeon
- Avda. de la Nava, s/n. 24071 León
- 987237400
Hospital El Bierzo
- http://www.saludcastillayleon.es/HBierzoPonferrada
- C/ Médicos sin Fronteras, 7. 24411 Ponferrada
- 987455200
Palencia
Complejo Asistencial de Palencia
Hospital Río Carrión
- http://www.saludcastillayleon.es/CAPalencia
- C/ Donantes de Sangre, 5. 34005 Palencia
- 979167000
Salamanca
Complejo Asistencial de Salamanca
Hospital Clínico Universitario de Salamanca
- http://www.saludcastillayleon.es/CASalamanca
- Paseo de San Vicente, 58-182. 37007 Salamanca
- 923291634
Segovia
Complejo Asistencial de Segovia
Hospital General de Segovia
- http://www.saludcastillayleon.es/CASegovia
- Miguel Servet, s/n. 40002 Segovia
- 921419149
Soria
Complejo Asistencial de Soria
Hospital Santa Bárbara
- http://www.saludcastillayleon.es/CASoria/
- Paseo de Santa Bárbara, s/n. 42005 Soria
- 975234300
Valladolid
Hospital Universitario Río Hortega
- http://www.saludcastillayleon.es/HRHortega
- C/ Dulzaina, 2. 47012 Valladolid
- 983420400
Zamora
Complejo Asistencial de Zamora
Hospital Virgen de la Concha
- http://www.saludcastillayleon.es/CAZamora
- Avda. de Requejo, 35. 49022 Zamora
- 980548200
Captador de la semana: Ciudad Real
Desde el Hospital General Universitario de Ciudad Real, los doctores Alberto Palacios, Aranzazu Martin, Alba Extremera y Carmen García, nos proporcionan los datos a pólenes.com.
A continuación os dejamos un interesante video que han realizado donde podéis observar su captador y la recogida de muestras.
Video: ¿cómo se cuentan los pólenes?
Muchas personas sufrimos enfermedades respiratorias alérgicas causadas por pólenes, y durante los meses de primavera buscamos información sobre cómo de alto está ese día el polen que nos preocupa, de cara a protegernos, tomar medicación o planificar un viaje, pero, ¿cómo se realizan esos contajes?
El comité de Aerobiología cuenta con una red de colectores repartidos por todo el país, con el objetivo de potenciar el estudio de los pólenes y hongos ambientales. Se trata de captadores volumétricos que succionan el aire ambiente, impactando las partículas sobre una superficie que posteriormente se recoge, se prepara sobre un portaobjetos, y finalmente se realiza un contaje de manera manual utilizando un microscopio óptico.
Aquí un video publicado por Canal Sur el 26 de abril de 2023 en el que Manuel Alcántara, vocal de la Sociedad Española de Alergología e Inmunología Clínica, explica y muestra el proceso.
Dra. Alicia López Guerrero, Hospital Universitario de Jaén, Jaén. Comité Aerobiología Clínica.
Angioedema hereditario: no toda hinchazón es alergia
El angioedema hereditario (AEH) es una enfermedad rara que produce episodios recurrentes de hinchazón (edema) de algunas partes del cuerpo – piel o mucosas (gastrointestinal y de vía aérea superior). A diferencia del edema alérgico, es de instauración lenta, duro (sin fóvea), cursa sin urticaria (ronchas), sin picor y habitualmente la hinchazón dura más de 24-48 horas.
Es una enfermedad genética y en la mayoría de los casos se debe a una mutación en el cromosoma 11 de transmisión autosómica dominante (la posibilidad de transmisión de la enfermedad es de un 50%). Esta mutación conduce a un déficit enzimático – cuantitativo (AEH tipo I) o funcional ( AEH tipo II) del factor C1 inhibidor del sistema del complemento. Como consecuencia se produce hinchazón en diversas localizaciones a través de un mediador bioquímico denominado bradicinina. Existen algunos desencadenantes conocidos, como la manipulación de la cavidad oral o de la vía respiratoria superior, algunos fármacos (anticonceptivos orales que contengan estrógenos, antihipertensivos del grupo de los inhibidores de la enzima convertidora de la angiotensina), las infecciones y los traumatismos. En muchas ocasiones no se reconoce un precipitante concreto.
El AEH suele debutar en edad infantil y y se agrava a partir de la pubertad. Los ataques pueden afectar a cualquier órgano y pueden ser letales si afectan a la vía aérea superior. Sin embargo, el diagnóstico suele ser tardío debido a la inespecificidad de los síntomas:
- Edema en manos, brazos, piernas, labios, párpados, lengua, garganta o genitales
- Obstrucción de la vía aérea superior. Existe riesgo vital.
- Episodios recurrentes de dolor abdominal sin causa aparente. Puede llegar a ser grave, simular causa quirúrgica, ocasionar deshidratación y/o shock hipovolémico.
La frecuencia y la intensidad de los ataques son muy variables. Varían tanto en un mismo paciente, como en los familiares afectados por la misma mutación genética.
El diagnóstico se realiza a través de un análisis de sangre, donde se objetiva una disminución del C4 del complemento y del C1 inhibidor (actividad y/o cantidad). El estudio genético establece el diagnostico definitivo.
Tratamiento
Los ataques causados por esta enfermedad no responden al tratamiento antialérgico habitual -corticosteroides, antihistamínicos, adrenalina-. Se han de tratar con medicación específica, por lo que es fundamental establecer la sospecha en la crisis aguda. Los objetivos del tratamiento se basan en 3 principios:
- Tratar las crisis que aparezcan (tratamiento de las crisis)
El inhibidor específico de C1 es el tratamiento de primera elección para los ataques agudos, en los países en los que está disponible. Se recomienda su uso via intravenosa para el tratamiento de las crisis en niños. La dosis recomendada es de 20 U/kg. El icatibant (un antagonista del receptor B2 de bradicinina, subcutáneo) es una alternativa válida aprobada para su uso en niños mayores de 2 años.
- Prevención en situaciones de riesgo especial (prevención o profilaxis a corto plazo)
Se recomienda realizar profilaxis a corto plazo con inhibidor C1 purificado intravenoso ante procedimientos quirúrgicos o manipulaciones dentales/ en la cavidad oral (aplicable de 6 horas a 1 hora antes).
- Evitar o disminuir la aparición de crisis a lo largo del tiempo (prevención o profilaxis a largo plazo).
La necesidad de profilaxis a largo plazo deberá ser individualizada para cada paciente.
Dra. Krasimira Baynova. UGC Alergología, CSUR Angioedema hereditario. Hospital Universitario Virgen del Rocío, Sevilla. Comité de Alergia Infantil de SEAIC
Enlaces de interés:
- Asociación Española de Angioedema Familiar: https://angioedema-aedaf.haei.org/
- US Hereditary Angioedema Association – HAEA (Estados Unidos): https://es.haea.org/
Bibiliografía
- Frank MM, Zuraw B, Banerji A, Bernstein JA, Craig T, Busse P, et al. Management of children with hereditary angioedema due to C1 inhibitor deficiency. 2016;138:e20160575.
- Farkas and HAWK International consensus on the diagnosis and management of pediatric patients with hereditary angioedema with C1 inhibitor deficiency. Allergy.2017 Feb; 72(2): 300–313. PMID: 27503784.
- https://angioedema-aedaf.haei.org/wp-content/uploads/2019/03/GUIA- PACIENTE-NEW-V4.pdf
Premios fundación Pfizer
El Premio de Innovación Científica quiere reconocer a investigadores españoles de hasta 40 años (cumplidos en 2020) cuyos trabajos hayan sido publicados en revistas científicas y citadas en el Science Citation Index a lo largo de 2020 y que, en opinión del jurado, sea el mejor artículo relacionado con la investigación científica, en sus categorías de básica y clínica, en el campo de la biomedicina y las ciencias de la salud, fundamentalmente que hayan demostrado el uso innovador de las tecnologías, técnicas estadísticas avanzadas o el abordaje de nuevas técnicas digitales para el desarrollo del conocimiento científico en el campo de la salud humana.
Estos premios tienen una dotación económica de 10.000 €. El plazo de presentación de candidaturas termina el día 30 de abril de 2021, inclusive.
Más información en este enlace.
Captador de la semana: Madrid – Clínica Subiza
Esta semana le toca el turno al Dr. Javier Subiza, primer Presidente del comité de Aerobiología Clínica, y Coordinador de la Red Nacional de Colectores de la Sociedad Española de Alergia (1993 – 2010). Creador de la primera página de la SEAIC de recuentos de pólenes. Actualmente desarrolla su actividad como alergólogo en la Clínica Subiza.


Historia de la estación de Aerobiología de Madrid (General Pardiñas 116).
En 1972, el Dr. Eliseo Subiza se desplazó a Londres al Hospital San Mary, el mismo en el que el Dr. Fleming descubrió la penicilina, para aprender la técnica que permitía hacer los recuentos de pólenes de una forma estandarizada, ese mismo año trae de allí el primer colector de pólenes volumétrico tipo Hirst que hubo en España.
En los siguientes años pudo publicar los primeros calendarios polínicos de Madrid y poco después del resto de España, gracias a que pudo instruir en esta técnica a muchos de sus colegas alergólogos(1,2).
El colector estuvo en la azotea de esta clínica desde 1973 hasta 1982, en que fue sustituido por otro colector tipo Hirst (Burkard 7 day recording volumetric spore trap). Del 2002 al 2012 fue expuesto en el museo de ciencias naturales de Valencia y desde entonces lo hemos recuperado de nuevo para exponerlo de forma permanente en nuestro centro (Clínica Subiza).
El Dr. Javier Subiza ha seguido los pasos de su padre, coordinando desde 1994 hasta el 2010, la red de colectores de la Sociedad Española de Alergología e Inmunología Clínica, creando en 1995 de forma pionera para visualizarse en Internet, la primera página oficial de recuentos de pólenes de la SEAIC (www.polenes.com). Otros logros, junto con su equipo, han sido descubrir por primera vez un método fiable que permite predecir en una gran parte de España los recuentos de pólenes de gramíneas con dos meses de antelación y que se sigue utilizando hasta la fecha (3).
Otros logros importantes han sido descubrir en la década de los 90, la capacidad alergénica de algunos pólenes de árboles, tales como los de Platanus hispanica y Cupresáceas, desconocidos hasta entonces, como causa importante de polinosis en España y que se han convertido en la actualidad, en una causa importante de polinosis de invierno e inicio de la primavera, en muchas de las áreas de nuestro país (4,5).
En 2021 dimos a conocer junto con nuestra colega la Dra Martha Cabrera la presencia de Phl p 1 clínicamente relevante, en periodos sin granos de pólenes atmosféricos, fuera de la estación de gramíneas (6).
Recientemente hemos podido dar a conocer como el cambio climático, ha producido en Madrid un incremento de 1,3° en los últimos 45 años. Ello parece haber contribuido a un adelanto de la estación y un incremento muy importante de los pólenes atmosféricos, especialmente los de invierno, lo que a su vez parece haber condicionado un aumento de la prevalencia de sensibilización, a Cupressus, Platanus y Quercus, este último coincidiendo con los hallazgos previamente encontrados por la Dra María Pedrosa (7,8).
Referencias
1) Subiza Martín E. Incidencia de granos de pólenes en la atmósfera de Madrid. Método volumétrico. Allergol et immunopatol. Supplementum VII, 1980.
2) Subiza E. Informe de 17 estaciones de España (método volumétrico). Incidencia de pólenes. En: XIV Congreso Nacional de la SEA. Madrid: Alergia e Inmunología Abelló, 1984; 41-43.
3) Subiza J, Masiello JM, Subiza JL, Jerez M, Hinojosa M, Subiza E. Prediction of annual variations in atmospheric concentrations of grass pollen. A method based on meteorological factors and grain crop estimates. Clin Exp Allergy. 1992 May;22(5):540-6.
4) Subiza J, Jerez M, Jiménez JA, Narganes MJ, Cabrera M, Varela S, Subiza E. Allergenic pollen pollinosis in Madrid. J Allergy Clin Immunol. 1995 Jul;96(1):15-23.
5) Varela S, Subiza J, Subiza JL, Rodríguez R, García B, Jerez M, Jiménez JA, Panzani R. Platanus pollen as an important cause of pollinosis. J Allergy Clin Immunol. 1997 Dec;100(6 Pt 1):748-54. 6) Cabrera M, Subiza J, Fernández-Caldas E, Garzón García B, Moreno-Grau S, Subiza JL. Influence of environmental drivers on allergy to pollen grains in a case study in Spain (Madrid): meteorological factors, pollutants, and airborne concentration of aeroallergens. Environ Sci Pollut Res Int. 2021 Oct;28(38):53614-53628.
7) Pedrosa M, Guerrero-Sanchez VM, Canales-Bueno N, Loli-Ausejo D, Castillejo MÁ, Quirce S, Jorrin-Novo JV, Rodriguez-Perez R. Quercus ilex pollen allergen, Que i 1, responsible for pollen food allergy syndrome caused by fruits in Spanish allergic patients. Clin Exp Allergy. 2020 Jul;50(7):815-823.
8) Subiza J, Cabrera M, Jm CR, Jc C, Mj N. Influence of climate change on airborne pollen concentrations in Madrid, 1979-2018. Clin Exp Allergy. 2022 Apr;52(4):574-577.
FAES-FARMA se incorpora al Patronato de la Fundación SEAIC

Tras el acuerdo firmado el pasado 17 de junio, FAES FARMA será patrono de la SEAIC.
En la imagen: Tomás Chivato (Presidente de la SEAIC), Juan Basterra Cossio (Subdirector General de FAES-FARMA) y José María Olaguibel (Presidente Electo de la SEAIC).
Más información sobre el Patronato Social en la página de la Fundación SEAIC.
Premios Fundación Pfizer 2016
Estimados socios
La Fundación Pfizer convoca los premios de compromiso social con cierre de convocatoria el 20 de Mayo. Podéis consultar las bases en el siguiente link.
Esperamos sea de vuestro interés.
Dr. Darío Antolín
Secretario de la Junta Directiva de la SEAIC
Convocatoria Becas Leonardo a Investigadores y Creadores Culturales Fundación BBVA
ABIERTA HASTA EL 20 DE MARZO DE 2024, a las 18:00 h (hora peninsular española).
Las Becas Leonardo a Investigadores y Creadores Culturales Fundación BBVA están destinadas a apoyar el desarrollo de proyectos personales de investigadores y creadores culturales en estadios intermedios de su carrera, residentes en España, de entre 30 y 45 años y con una producción científica, tecnológica o cultural altamente innovadora.
Los proyectos tendrán una duración mínima de 12 meses y máxima de 18 meses.
Se concederán al menos 55 becas para el conjunto de la convocatoria, dotada cada una de ellas con un importe bruto máximo de 40.000 euros.
Ayudas de la Fundación Mutua Madrileña
Apreciados socios:
Os adjuntamos esta página con la información relativa a la convocatoria de ayudas a la investigación de la Fundación Mutua Madrileña.
http://www.fundacionmutua.es/Detalle-Noticia.html&cid=1181561786289
Un cordial saludo.
Dr. Pedro Ojeda
Secretario de la Junta Directiva de la Sociedad Española de Alergología e Inmunología Clínica
Ayudas de la Fundación
El próximo 7 de mayo de 2018, finaliza el plazo para solicitar las ayudas de la Fundación de la SEAIC para investigadores, que puede ser consultado en este enlace. Asimismo, hasta el 31 de mayo de 2018, se puede presentar la solicitud de ayuda para organizadores de campamentos de niños con alergias y asma.
Premios Fundación Salud 2000
El pasado 13 de marzo tuvo lugar el fallo del Jurado de los Premios de la Fundación Salud 2000, correspondientes a las Ayudas Merck Serono de Investigación 2012, dentro del área de investigación clínica en Alergología.
Premios Fundación BBVA Fronteras del Conocimiento 2025
El plazo de nominaciones finaliza el 30 de junio de 2025 a las 16 horas GMT.
OBJETO:
Los Premios Fundación BBVA Fronteras del Conocimiento reconocen e incentivan la investigación y creación cultural de excelencia, en especial contribuciones de singular impacto por su originalidad y significado.
CATEGORÍAS:
- Ciencias Básicas (Física, Química, Matemáticas)
- Biología y Biomedicina
- Tecnologías de la Información y la Comunicación
- Cambio Climático y Ciencias del Medio Ambiente
- Economía, Finanzas y Gestión de Empresas
- Humanidades
- Ciencias Sociales
- Música y Ópera
CANDIDATOS:
Una o más personas y/u organizaciones que hayan realizado aportaciones independientes o convergentes a un determinado avance en los ámbitos del conocimiento científico o la creación cultural.
NOMINACIÓN:
Todas las nominaciones serán indirectas, a través de cualquier persona experta en las categorías de concurrencia, así como a través de organizaciones o instituciones científicas o culturales.
DOTACIÓN:
400.000 €, un diploma y un símbolo artístico.
-
Toda la información en la web fronterasdelconocimiento.es
Murcia
Comunidad Murciana
Centros con actividad asistencial pública en Alergología
Hospital Clínico Universitario Virgen de la Arrixaca
- http://www.murciasalud.es/seccion.php?idsec=347
- Ctra. Madrid-Cartagena, s/n (El Palmar). 30120 Murcia
- 968369500
Hospital de la Vega Lorenzo Guirao
- http://www.murciasalud.es/fhc
- Ctra. de Albarán s/n. 30530 Cieza
- 968775550
Hospital General Básico de la Defensa (Hospital Naval)
- Ctra. de Tentegorra s/n. 30205 Cartagena
- 968327400
Hospital General Universitario Santa María del Rosell
- http://www.murciasalud.es/hsmr
- Paseo Alfonso XIII, 61. 30203 Cartagena
- 968325000
Hospital General Universitario Morales Meseguer
- http://www.murciasalud.es/hmm
- Avda. Marqués de los Vélez,s/n. 30008 Murcia
- 968360900
Hospital General Universitario Reina Sofía
- http://www.murciasalud.es/hgu
- Avda. Intendente Jorge Palacios, 1. 30003 Murcia
- 968359000
Hospital Rafael Méndez
- http://www.murciasalud.es/hrm
- Ctra. Nacional 340, Km. 589. 30800 Lorca
- 968445500
Hospital Virgen del Castillo
- http://www.murciasalud.es/hvc
- Avda. de la Feria, s/n. 30510 Yecla
- 968719800
Enfermería en Alergología
La especialidad de Alergología cuenta con técnicas diagnósticas y terapéuticas propias que, con los avances biotecnológicos, se han hecho más numerosas y complejas. Esto conlleva la necesidad de contar con profesionales enfermeros plenamente formados e integrados en los equipos sanitarios de los Servicios de Alergología, el Comité de Enfermería de la SEAIC tiene un papel fundamental en la formación de estos profesionales en dichas técnicas, lo que contribuye notablemente a la seguridad y calidad asistencial de los pacientes que acuden a las unidades de alergia. Además, este comité asume proyectos relevantes en la educación sanitaria a los pacientes alérgicos.
Actualizado el día 09/01/20245
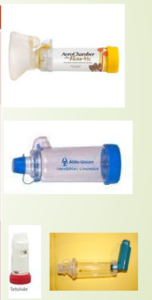
CÁMARAS DE INHALACIÓN
No son dispositivos de inhalación propiamente dichos, pero su utilización está ampliamente recomendada para evitar problemas relacionados con la técnica de los inhaladores de cartucho presurizado. Es un espaciador que separa la boquilla del cartucho presurizado de la boca del paciente. Por este motivo antiguamente se denominaban a estos aparatos “espaciadores” y hoy en día se utilizan ambos nombres de manera indistinta (cámaras de inhalación o cámaras espaciadoras)
Poseen una válvula en su boquilla habitualmente unidireccional que permite la inspiración del aire de la cámara, pero no la espiración dentro de ella.
Su uso enlentece la velocidad de salida del aerosol y evapora el propelente. Las partículas de aerosol pequeñas se mantienen unos segundos en suspensión en espera de ser inhaladas, y las grandes chocan con las paredes de la cámara y quedan retenidas. De esta forma se produce un menor depósito orofaríngeo y se aumenta el depósito pulmonar. El uso de la cámara inhalatoria permite utilizar menor cantidad de fármaco, reduciendo los efectos secundarios, tanto sistémicos como locales y, por eso, se aconseja en caso de disfonía debida al uso de los inhaladores. Además, eliminan la dificultad de coordinar la inspiración con la pulsación del dispositivo.
Se utilizan en el tratamiento de las exacerbaciones de asma (excepto las de riesgo vital), ya que el efecto broncodilatador administrado con cámara de inhalación es equivalente al de un nebulizador y es una alternativa en pacientes con bajo flujo inspiratorio.
Al igual que con los diferentes inhaladores es importante adiestrar al paciente en el uso de la cámara inhalatoria y revisar la técnica periódicamente.
Tipos de cámaras
Existen cámaras de diferentes tamaños desde 140-800 ml. Son universales, permitiendo su conexión a los diferentes modelos de inhaladores de cartucho presurizado, son portátiles y se pueden utilizar con mascarillas faciales. 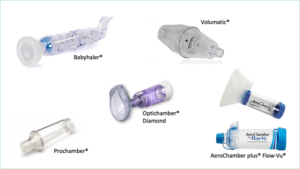
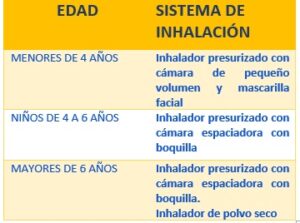
Recomendaciones de uso de dispositivos de inhalación según edad
Elaboración propia (Modificado de GEMA- Inhaladores,2018)
Limpieza y mantenimiento de las cámaras
- Son de uso personal
- Limpiar semanalmente, si se usa a diario, con agua templada y detergente suave o neutro, separando las piezas y por inmersión.
- Dejar secar las piezas al aire, sin frotar para no aumentar la carga electrostática que contribuye a que las partículas del aerosol se peguen en las paredes de la cámara.
- Hay que reemplazarlas cuando tengan fisuras.
Ventajas e inconvenientes
Errores en el uso de la cámara inhalatoria
-No agitar el inhalador de cartucho presurizado
-No adaptar bien el inhalador a la cámara.
-No adaptar bien la cámara al rostro o no usar la cámara adecuada a la edad del paciente.
-No realizar un adecuado mantenimiento y limpieza cámara
-No enjuagar la boca
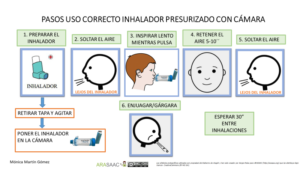
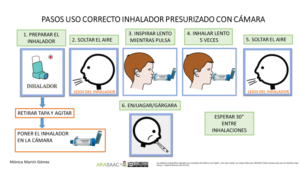
Técnica de uso de la cámara inhalatoria
1- Destapar el inhalador y agitarlo
2- Mantener el inhalador en vertical con la boquilla en la parte inferior.
3-Vaciar los pulmones lentamente, hasta donde sea cómodo
4- Colocar la boquilla, entre los labios y los dientes, evitando que la lengua obstruya la salida de la boquilla. Comenzar a inhalar lentamente, a través de la boca y al mismo tiempo presionar el dispositivo para activar una dosis. (también se puede presionar primero y a continuación inhalar lenta y profundamente)
5-Mantener una inhalación lenta y profunda, a través de la boca, hasta que los pulmones estén llenos de aire.
6-Aguantar la respiración entre 5 y 10 segundos y soplar lentamente (En caso de agudización se puede inhalar y exhalar en cinco ocasiones sin retirar la cámara de la boca y también en menores de 5 años)
7-Cerrar el dispositivo de inhalación
8- Hacer gárgaras y enjuagar la boca al terminar
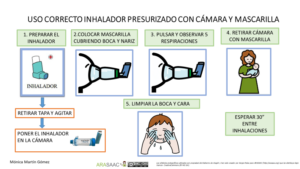
Imagen 1.- Técnica de uso de cámara de inhalación con presurizado (adultos y niños > 5 años)
Imagen 2.- Técnica de uso de cámara de inhalación con presurizados niños < 5años
Imagen 3.- Técnica de uso de cámara de inhalación con presurizado en lactantes
En el caso de los lactantes y menores de 5 años que no sepan realizar apnea, se usa una cámara de inhalación con mascarilla del tamaño adecuado para que se adapte a la cara del niño/a.
1.-Se prepara el inhalador previamente: se agita, se retira la tapa y se conecta a la cámara.
2.-Se pulsa solo 1 vez mientras se mantiene la mascarilla en la cara del niño/a cubriendo boca y nariz.
3.-Debe respirar al menos 5 veces (observaremos la válvula de la cámara).
4.-Esperar 30 segundos para nueva inhalación si precisa.
5.- Limpiar la cara y boca del niño/a.
BIBLIOGRAFÍA
- Romero de Ávila G, Gonzálvez Rey J, Mascarós Balaguer E. AGAMFEC. Las 4 reglas de la terapia inhalada [Internet]. Disponible en: https://www.agamfec.com/wp/wp-content/uploads/2015/05/Las4reglasdelaterapiainhalada.pdf
- Plaza V Giner J, Bustamente V, Viejo A, Flor X, Maiz M, et al. GEMA inhaladores. Terapia inhalada: fundamentos, dispositivos y aplicaciones prácticas [internet]. Luzan 5, editor. Madrid; 2018.Disponible en: www.gemasma.com
- Giner J, Plaza V, López-Viña A, Rodrigo G, Neffen H, Casan, P. Consenso SEPAR-ALAT sobre terapia inhalada [internet]. Arch Bronconeumol. 49. 2-14; 2013. Disponible en: http://www.archbronconeumol.org/ el 09/07/2013.
- Gema 5.4. Guía española para el manejo del asma [Internet]. Madrid: Ed. Luzán5; 2024. Disponible en: http://.www.gemasma.com.
- Gema educadores. Manual del educador en asma [Internet]. Madrid: Ed. Luzán5; 2010. Disponible en: http://.www.gemasma.com.
Premios Best In Class 2014
La IX edición de los premios Best In Class, ha otorgado el galardón al mejor servicio de Alergología e Inmunología Clínica al del Hospital del Vinalopó. Han sido finalistas los servicios de la Fundación Jiménez Díaz-UTE, Hospital Central de La Cruz Roja S. José y Sta. Adela, Hospital Universitario Marqués de Valdecilla y OSI Bilbao – Basurto.
Alergia a los Medicamentos
El Comité de Alergia a los Medicamentos estudia las enfermedades de hipersensibilidad producidas por los fármacos. Además, la SEAIC tiene a través de este comité una posición de liderazgo a nivel mundial en el diseño de pautas de desensibilización a fármacos que permiten que pacientes con enfermedades graves que han desarrollado alergia a determinados medicamentos, puedan seguir recibiendo, por ejemplo, sus tratamientos oncológicos o sus fármacos biológicos. Por su contenido de trabajo, este Comité tiene una relación estrecha con el Comité de Anafilaxia y con el Comité de Alergia Cutánea, dado que muchas reacciones a fármacos se manifiestan con reacciones anafilácticas o con reacciones cutáneas graves.
Actualizado el día 09/01/2025
Angiodema hereditario
Seguimiento del angioedema hereditario
Requisitos
- Diagnóstico previo de angioedema hereditario confirmado por un especialista.
- Disposición de teléfono, sistema de videoconsulta y de envío de imágenes. Disposición de Internet. El paciente ha de entender el sistema de funcionamiento de la aplicación empleada.
- No sufrir ninguna discapacidad que impida usar ninguno de estos sistemas.
- El paciente menor de 16 años debe estar acompañado por un progenitor o persona responsable.
- Consentimiento verbal o escrito del paciente o tutor legal, que debe reflejarse en la historia clínica. Actualmente la normativa no exige el consentimiento por escrito.
- Aceptar unas condiciones de legales y de privacidad de datos acorde a la normativa vigente.
Fase de preparación
- Fecha y hora de la visita.
- Si precisa: cuestionarios de evaluación de calidad de vida para angioedema, con instrucciones para su cumplimentación y para disponer, en el momento de la consulta, de ellos ya cumplimentados.
- Valoración de pruebas complementarias, si estas han sido solicitadas en la visita anterior.
Esta fase puede estar dirigida a una visita de revisión ya programada o a una visita solicitada por el propio paciente para resolver dudas o abordar una reagudización de la enfermedad o preparar futuros momentos que supongan un aumento de riesgo, como intervenciones o viajes.
Consulta telemática
Se realiza mediante llamada telefónica o plataforma para videoconsultas. Se aconseja realizar consultas síncronas aunque la disposición de consultas asíncronas puede ayudar a mejorar la accesibilidad del sistema y su usabilidad para el paciente. Durante el desarrollo de la consulta se abordarán los siguientes aspectos:
Introducción
Presentación y recordatorio del motivo de la consulta de seguimiento.
Evaluación del estado actual
- Preguntar por la frecuencia de brotes, áreas afectadas y gravedad de las crisis desde la última consulta.
- Investigar si ha habido algún desencadenante identificable o pródromos en las crisis.
- Preguntar por la duración y respuesta al tratamiento de rescate de los episodios. Preguntar cuántos episodios precisaron tratamiento en algún centro médico y cuántos se resuelven en domicilio.
- Los episodios ¿han tenido repercusión en actividades diarias o laborales?
- Indagar sobre el uso correcto del medicamento de rescate: ¿qué intervalo temporal existió entre el inicio de los síntomas y la administración del medicamento de rescate?
Valoración de pruebas complementarias en caso de haberse solicitado previamente
Comentar los resultados de analíticas y pruebas de imagen, si estas se habían solicitado en anterior consulta.
Revisión de medicación de mantenimiento a largo plazo
- Confirmar la adhesión al tratamiento prescrito. ¿Ha olvidado alguna dosis del tratamiento de control a largo plazo?
- Preguntar por posibles efectos secundarios del mencionado medicamento, o por nuevas afecciones aunque a priori no tengan una relación causal aparente con el medicamento pautado. (Ante la supuesta aparición de efecto adverso por el medicamento empleado, comunicar a farmacovigilancia).
- Discutir cualquier cambio en la dosis o la necesidad de ajustes en la medicación.
Educación y asesoramiento
- Ofrecer consejos sobre medidas de autocuidado, identificación de desencadenantes y estrategias para evitarlos.
- Aclarar cualquier duda o preocupación del paciente sobre su condición y tratamiento.
Plan de manejo consensuado
- Establecer un plan de acción para manejar futuros ataques, incluida la instrucción en el uso del medicamento de rescate.
- Recordar las señales de alarma que requieren atención médica inmediata.
- Confirmar la disponibilidad de medicamentos y recursos en caso de nuevo episodio. Actualizar receta electrónica.
Seguimiento y programación de citas
- Programar la próxima consulta de seguimiento o cualquier prueba complementaria necesaria.
- Confirmar la disponibilidad de apoyo continuo de atención médica entre consultas, según disponibilidad de cada área (teléfono de contacto, consulta WhatsApp, consulta médico de primaria, etc)
Despedida
Fijar fecha de próxima cita y agendar.
Agradecer al paciente por su tiempo y colaboración.
Documentación adecuada de la consulta en la historia clínica electrónica del paciente.
Consultas asíncronas: Aunque se aconseja realizar consultas síncronas, la disposición de consultas asíncronas puede ayudar a mejorar la accesibilidad del sistema y su usabilidad para el paciente. En caso de optar por esta modalidad debe disponerse siempre de un correo electrónico seguro con dirección de correo electrónico corporativa. A través de esta vía pueden enviarse al paciente:
- Cuestionarios de calidad de vida para angioedema.
- Informes clínicos actualizados.
- Planes de tratamiento nuevos, copia de receta electrónica o receta de farmacia hospitalaria.
- Aplicaciones recomendadas.
- Copias de pruebas de imagen o de laboratorio si lo solicita el paciente.
Aplicaciones y páginas web
de apoyo a la consulta telemática en angioedema hereditario.
Recursos adicionales para pacientes
- Guía del paciente angioedema hereditario:
- Asociación española de angioedema familiar
- https://angioedema-aedaf.haei.org
HISTORIA DE LOS INHALADORES
La administración o aplicación de los tratamientos inhalados se conoce desde hace 4000 años en China, India y Egipto. En aquella época se administraban plantas ricas en escopolamina y en atropina (como Datura stramonium o Atropa belladona) en forma de vahos, fumigaciones, pipas de agua e incluso “cigarrillos terapéuticos” por su efecto relajante en el músculo bronquial.
La terapia inhalada comienza en los balnearios en el s.XIX cuando empiezan a utilizar las nebulizaciones para tratar la tuberculosis. En 1856, el médico Sales-Girons desarrolló el primer inhalador portátil lo que permitió la administración en domicilio. Aunque estos aparatos tuvieron detractores que los consideraban ineficaces, se siguieron desarrollando nuevos modelos. Si bien, en la farmacología el interés de la vía respiratoria fue en aumento sobre todo cuando se aisló la molécula de adrenalina en 1901 por Thomas Aldrich y Jokichi Takamine y cuando Bullying desarrolló un nebulizador con motor eléctrico. Los siguientes avances se dieron en conseguir broncodilatadores con menos efectos adversos y aparatos más pequeños que generaran partículas inferiores a 5 micras.
De esta forma, gracias a los avances en farmacología se consiguió identificar los receptores α y β adrenérgicos en 1947 y posteriormente, los β1 y β2 lo que dio lugar al descubrimiento en 1969 de un broncodilatador específico con mínimos efectos cardiovasculares y musculares, el salbutamol.
En 1948 se comercializó una primera versión de los futuros dispositivos de inhalación Aerohaler®. Era un vial de vidrio donde se colocaba el principio activo en forma de polvo seco la cantidad que en cada situación se consideraba adecuada y el paciente aspiraba a través de una pieza desmontable, por la boca o por la nariz. Este dispositivo fracasó ya que las dosis administradas eran variables, cada persona utilizaba la dosis que le parecía bien, además los asmáticos que lo utilizaban no eran capaces de generar el flujo suficiente para mover el fármaco y quedaba casi todo en el vial. Cuando se inhalaba por la nariz, la función de filtro de las fosas nasales hacía que no llegara el fármaco hasta el árbol bronquial, por lo que desde entonces se desechó la aplicación nasal.
El primer inhalador de cartucho presurizado surgió en el año 1956, a raíz de la insistencia de la hija asmática del doctor George Maison que le solicitaba un inhalador cómodo y portátil. Éste tenía un mecanismo valvular para dispensación de fluidos por medio de un propelente. Con el tiempo sería empleado en medicina pero también en cosmética (desodorantes, espuma de afeitar, etc) le denominaron Medihaler. Su éxito fue inmediato. Era un aparato ligero, portátil y que siempre administraba dosis fijas que venían medidas de fábrica. Su inicio de acción era rápido y cómodo de usar en cualquier lugar. Su principal desventaja era la coordinación de la inspiración con la activación del aparato.
El origen de los inhaladores de polvo seco va unido al descubrimiento, por el médico Roger Altounyan, del cromoglicato disódico como protector del broncoespasmo por su acción relajante sobre el músculo liso. Debido a ello, en 1967 se lanzó al mercado el primer inhalador de polvo seco, Spinhaler® diseñado específicamente para administrar el cromoglicato disódico. Este dispositivo aportó dos grandes avances:a) administración de dosis fijas, por medio de una cápsula que se introducía en el dispositivo y se perforaba para liberar el polvo al inhalar; y b) no se planteaba como una medicación de rescate sino como una “profilaxis”. Spinhaler® ha dado lugar a toda la familia de inhaladores de polvo seco. Y además aportaba la ventaja frente al inhalador de cartucho presurizado de no tener que coordinar la inhalación con la función del aparato. Sus desventajas es que precisan mayor flujo inspiratorio y su uso puede ser complejo en personas mayores o con deformidad en las manos.
En los años 70 llegaron las cámaras espaciadoras/inhalatorias, permitiendo llevar los beneficios del cartucho presurizado a pacientes con dificultad para coordinar la maniobra.
En los años 80 aparecieron los inhaladores de polvo seco multidosis, Diskhaler®. Esto reducía la complejidad y dificultad de la maniobra ya que las cápsulas con el polvo seco vienen integradas en el dispositivo y sólo hace falta cargarlas e inhalar. Aunque siguen precisando de alto flujo inspiratorio por parte del paciente y no se pueden acoplar a una cámara espaciadora al igual que los dispositivos de polvo seco unidosis.
A partir de estas familias de inhaladores, (cartuchos presurizados, inhaladores de polvo seco unidosis y multidosis) han ido surgiendo diferentes sistemas modernos que reutilizan la idea original y añaden mejoras como contadores de dosis, sistemas de feedback para que el paciente realice correctamente la técnica inhalatoria, etc.
Desde 1997 se conocen los inhaladores de vapor suave (Respimat®), en el que el fármaco en disolución es propulsado por un efecto de muelle, sin propelentes. Esto permite una maniobra inhalatoria sencilla, con una capacidad inspiratoria baja o muy baja, que unido a su producción de partículas muy pequeñas alcanza un gran depósito pulmonar. De todas maneras este sistema no llegó a España hasta 2010.
Otras variantes del cartucho presurizado clásico que han aparecido después han sido los sistemas Alvesco® y Modulite® donde el fármaco está disuelto, en vez de en suspensión, produciendo partículas muy finas y permitiendo una penetración pulmonar mayor. A su vez los sistemas accionados por la inspiración, Autohaler®, Easy Breath ® perciben el momento en que el paciente realiza la inspiración y se activan para propulsar el fármaco. Aunque este sistema no se ha comercializado en España.
BIBLIOGRAFÍA
- Las 4 reglas de la terapia inhalada.
- https://www.agefec.org/web/wp-content/uploads/2013/03/INFORMACI%C3%93N-ESCRITA-TALLER.pdf
- GEMA inhaladores. Terapia inhalada: fundamentos, dispositivos y aplicaciones prácticas. 2018