resultados de la búsqueda: asma/wp-content/uploads/logos/profesionales/aviso-importante
Premios Fundación de la SEAIC
Premios Nacionales Fundación SEAIC:
Objetivo y modalidades de los premios
Los Premios Nacionales Fundación SEAIC nacen con el objetivo de incrementar la percepción de la Alergología como una importante disciplina científica. Esta iniciativa busca reconocer las aportaciones realizadas por los miembros de la SEAIC en el ámbito de la especialidad tanto en investigación como en docencia.
Estos premios tienen la siguiente denominación:
Premio Nacional Fundación SEAIC "Trayectoria Profesional en Investigación en Alergología"
- Convocatoria: Anual
- Dotación: 10.000 € y medalla/insignia que se entregarán durante el Congreso o Simposio de la Sociedad
Premio Nacional Fundación SEAIC "Trayectoria Profesional en Docencia en Alergología"
- Convocatoria: Bienal
- Dotación: 10.000 € y medalla/insignia que se entregarán durante el Congreso o Simposio de la Sociedad
Próximamente: convocatoria 2026
Premios Fundación SEAIC y DIATER:
Premio Mejor Trabajo Fin de Grado (TFG) en Alergología
Exclusivamente para estudiantes matriculados en universidades españolas.
Premios: 1.500 € (accésit de 300 €).
Próximamente: convocatoria 2026
Premio Mejor Tesis Doctoral en Alergología
Dirigido a médicos especialistas o residentes en alergología que sean socios de la SEAIC, con tesis defendidas en universidades nacionales e internacionales.
Premios: 5.000 € (accésit de 1.000 €).
Próximamente: convocatoria 2026
Premio Fundación SEAIC y API:
Mejor Expediente MIR
La Fundación de la SEAIC convoca el Premio al Mejor Expediente MIR, con el patrocinio de API (Asac Pharmaceutical Immunology), con el objetivo de reconocer la excelencia académica, profesional e investigadora de los médicos residentes en la especialidad de Alergología.
Premio: 5.000 €.
- Para participar deberás presentar un Informe de Méritos debidamente justificado y certificado por tu tutor y jefe de servicio.
Próximamente: convocatoria 2026
Premios Fundación SEAIC y GSK:
Premios de Innovación en Enfermería
La Fundación SEAIC lanza la Convocatoria Competitiva de Premios a la Innovación en Enfermería GSK, dirigida a fomentar proyectos innovadores liderados por profesionales de enfermería en Alergología e Inmunología Clínica.
Objetivo:
- Promover la formación y la innovación en cuidados de pacientes con asma grave y otras enfermedades alérgicas, aportando visibilidad a la labor de enfermería.
Dotación:
- Tres premios de 7.500 € cada uno que se materializarán como ayudas económicas destinadas a financiar el desarrollo de los proyectos ganadores.
Temáticas de los proyectos:
A: Innovación en el cuidado del asma grave desde la enfermería (2 premios).
B: Innovación en el cuidado de pacientes desde la enfermería especializada en alergia (1 premio).
Requisitos:
- Tener título en enfermería y estar colegiado en un Colegio Oficial del territorio nacional.
- Ser socio de la SEAIC, al corriente de pago y poder acreditarlo.
- Tener relación profesional directa con la especialidad, trabajando en Alergología u otros ámbitos relacionados (Neumología, Dermatología, Pediatría, ORL o Inmunología) en el sistema sanitario público o privado.
¿Qué debes tener preparado para solicitar la ayuda?
- Currículum actualizado del investigador principal y colaboradores (en PDF).
- Certificado del Comité de Ética del Hospital donde va a llevarse a cabo el proyecto.
- Memoria del proyecto (anónima – usando la plantilla normalizada) resumen (máx. 250 palabras): objetivos, diseño, ámbito, población, variables, recogida y análisis de datos.
Próximamente: convocatoria 2026
Reconsiderando el uso del término «fiebre del heno» en la comunicación científica
El término inglés «hay fever» (fiebre del heno) todavía se usa comúnmente en revistas y publicaciones científicas para referirse a la rinitis alérgica. Invito a revisores, editores y miembros de sociedades científicas a reconsiderar el uso de esta expresión, que pertenece más al lenguaje coloquial histórico que a la terminología médica precisa.
El término «fiebre del heno» se introdujo por primera vez en 1819, cuando John Bostock (1773-1848) presentó a la comunidad científica un caso que describió como una «afección periódica de los ojos y el pecho» [1]. Interpretó la afección como una variante del resfriado común que ocurría durante la cosecha del heno, atribuyendo la exposición al heno como el principal factor desencadenante. Desde entonces, el término se ha popularizado y se sigue utilizando en la actualidad. En España, el profesor Jiménez Díaz, en su obra fundamental El asma y otras enfermedades alérgicas (1931), destacó la insuficiencia de este término, señalando que en la rinitis alérgica inducida por polen (polinosis) no hay fiebre ni el heno es el único agente causal.
Una búsqueda en PubMed del término «fiebre del heno» arroja actualmente más de 16 000 resultados, y Google devuelve más de 130 000, lo que confirma que su uso sigue estando muy extendido. Sin embargo, las expresiones «fiebre del heno», «rinitis estacional» y «rinitis extrínseca» son ambiguas y carecen de la precisión científica propia del siglo XXI.
Actualmente, el consenso ARIA (Rinitis Alérgica y su Impacto en el Asma, OMS, 1999), concretamente su actualización más reciente, «Vías clínicas ARIA de nueva generación para la rinitis y el asma» [2], clasifica la rinitis alérgica según la duración y la intensidad de los síntomas. Este enfoque unificado garantiza claridad, reproducibilidad y coherencia en la comunicación científica y la investigación clínica.
En vista de estas consideraciones, propongo respetuosamente que las revistas científicas, los autores y las sociedades profesionales abandonen progresivamente el término «fiebre del heno» en favor de la terminología estandarizada «rinitis alérgica». Esto fomentará la precisión terminológica y alineará el campo con el consenso actual y la nomenclatura basada en la evidencia.
Almería, España — 15 de julio de 2025
Juan José Zapata Yébenes
Presidente, Comité de Aerobiología Clínica, SEAIC
________________________________________
Referencias
1. Bostock J. Case of a periodical affect of the eyes and chest. Med Chir Trans. 1819;10:161–165.
2. Bousquet J, et al. Next-generation ARIA care pathways for rhinitis and asthma. Clin Transl Allergy. 2020 Jan;10:58.
________________________________________
English version:
Reconsidering the Use of the Term “Hay Fever” in Scientific Communication
The English term “hay fever” is still commonly used in scientific journals and publications to denote allergic rhinitis. I invite reviewers, editors, and members of scientific societies to reconsider the use of this expression, which belongs more to historical vernacular than to accurate medical terminology.
The term “hay fever” was first introduced in 1819, when John Bostock (1773–1848) presented to the scientific community a case he described as a “periodical affection of the eyes and chest” [1]. He interpreted the condition as a variant of the common cold that occurred during hay harvesting, attributing hay exposure as the main triggering factor. Since that time, the term has gained widespread popularity and remains in use to this day.
In Spain, Professor Jiménez Díaz, in his seminal work El asma y otras enfermedades alérgicas (1931), emphasized the inadequacy of this term, noting that in pollen-induced allergic rhinitis (pollinosis) there is neither fever nor is hay the only causative agent.
A search in PubMed for the term “hay fever” currently yields more than 16,000 entries, and Google returns over 130,000 results, confirming that its use remains widespread. However, the expressions “hay fever,” “seasonal rhinitis,” and “extrinsic rhinitis” are ambiguous and lack the scientific precision appropriate for the 21st century.
At present, the ARIA (Allergic Rhinitis and its Impact on Asthma, WHO, 1999) consensus—specifically its most recent update, Next-generation ARIA care pathways for rhinitis and asthma [2]—classifies allergic rhinitis according to symptom duration and intensity. This unified approach ensures clarity, reproducibility, and consistency in scientific communication and clinical research.
In light of these considerations, I respectfully propose that scientific journals, authors, and professional societies progressively abandon the term “hay fever” in favor of the standardized terminology “allergic rhinitis.” Doing so will promote terminological precision and align the field with contemporary consensus and evidence-based nomenclature.
Almería, Spain — July 15, 2025
Juan José Zapata Yébenes
President, Clinical Aerobiology Committee, SEAIC
________________________________________
References
1. Bostock J. Case of a periodical affection of the eyes and chest. Med Chir Trans. 1819;10:161–165.
2. Bousquet J, et al. Next-generation ARIA care pathways for rhinitis and asthma. Clin Transl Allergy. 2020 Jan;10:58.
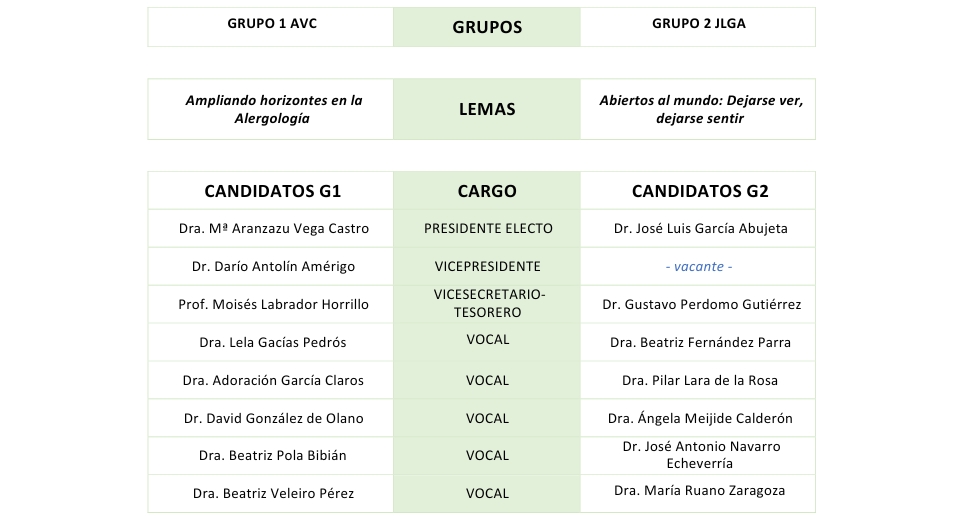
Campaña electoral 2024
Las elecciones SEAIC comienzan el 1 de octubre de 2024.
La Junta Directiva ha decidido extender la campaña electoral hasta finales de septiembre para que los socios tengan más tiempo para informarse e involucrarse en las distintas propuestas.
Aquí encontrarás información sobre el proceso de votación, los grupos electorales y aquello que los candidatos consideren relevante compartir sobre la campaña (la SEAIC facilita la difusión de mensajes electorales de los candidatos de ambas candidaturas).
PROCESO DE VOTACIÓN
Las votaciones online comenzarán el 1 de octubre. Recuerden que, aquellos que no voten online, podrán hacerlo en persona durante el simposio SEAIC en Bilbao.
La votación es de carácter voluntario y está abierta a todos los socios de la SEAIC.
⚠️ Se podrá elegir a toda la candidatura completa o bien seleccionar personas concretas de dicha candidatura.⚠️
Importante: solo se podrá optar por una modalidad de votación (online o presencial). Es decir, no se puede votar en algunas categorías online y en otras de forma presencial. Aquellos que voten online no podrán votar en persona en Bilbao.
- ONLINE: desde la web de la SEAIC - accediendo con el usuario y clave de socio. Permanecerá abierta durante 66 días.
Apertura: martes 1 de octubre a las 9:00 am
Cierre: 6 de noviembre a las 15:30 horas - PRESENCIAL: se podrá votar en el stand de la SEAIC en el marco del Simposio Internacional de la SEAIC en Bilbao (con DNI). Permanecerá abierta durante 2 días.
Apertura: jueves 7 de noviembre a las 9 a.m
Cierre: viernes 8 de noviembre a las 14:00 horas
Premios Nacionales Fundación SEAIC
Estimados socios:
Uno de los objetivos de la candidatura que presido es incrementar la percepción de la Alergología como una importante disciplina científica. Con esta finalidad, tenemos planificadas diversas acciones, de las que os iremos dando cuenta de modo progresivo.
Una de estas acciones es la creación de unos premios que reconozcan las aportaciones realizadas por miembros de la SEAIC en el ámbito de la Alergología, tanto en su vertiente investigadora, clínica y básica, como docente.
En este sentido, la Junta Directiva ha realizado dos acciones. La primera ha sido la constitución de la Junta Consultiva, formada por los expresidentes de la Sociedad, y contemplada en los Estatutos de la SEAIC. La segunda ha sido instituir los Premios Nacionales Fundación SEAIC, cuyo reglamento ha sido elaborado por la Junta Consultiva y ratificado por la Junta Directiva de la Sociedad.
Estos premios tienen la siguiente denominación:
PREMIO NACIONAL FUNDACIÓN SEAIC “TRAYECTORIA PROFESIONAL EN DOCENCIA DE LA ALERGOLOGÍA”.
PREMIO NACIONAL FUNDACIÓN SEAIC “TRAYECTORIA PROFESIONAL EN INVESTIGACIÓN EN ALERGOLOGÍA”.
El primero de ellos será de carácter bienal y el segundo de carácter anual. Ambos están dotados con 10 000 €, una medalla y una insignia y se entregarán durante el Congreso o Simposio de la Sociedad.
Es para mí y para toda la Junta Directiva un placer poder enviaros la primera convocatoria de estos premios.
Recibid un afectuoso saludo.
Ignacio J Dávila González
Presidente de la SEAIC
Rinología y Alergia
La XIX Reunión de Primavera de la Comisión de Rinología y Alergia de la SEORL tendrá lugar en Barcelona los próximos 24 y 25 de marzo. Este año, se ha diseñado junto al Comité de Rinoconjuntivitis de la SEAIC, tanto en la participación dentro del Comité Cientifico del evento como en la aportación de un importante número de los ponentes. La reunión tiene el aval de ambas Sociedades Científicas.
Oferta de trabajo
Consultoría especializada en la selección de perfiles sanitarios selecciona a un médico alergólogo para trabajar en un importante grupo sanitario de Barcelona.
Más información en la página de empleo.
Encuesta sobre reacciones perioperatorias
¡Formato actualizado y optimizado!
Os pedimos vuestra colaboración para responder a esta encuesta con la que el grupo de interés en REACCIONES PERIOPERATORIAS del Comité de Alergia a los Medicamentos de SEAIC, pretende investigar el grado de conocimiento y la situación actual de manejo de las reacciones perioperatorias en los Servicios de Alergología y Anestesiología en España.
El objetivo es averiguar cuál es el conocimiento general del problema y no es solo para expertos. Está dirigida a todos los alergólogos, incluyendo residentes, tanto con práctica pública como privada.
Os agradeceríamos que dedicarais unos minutos a contestar la encuesta.
¡IMPORTANTE!
Se han hecho modificaciones para facilitar su cumplimentación.
Si lo habíais intentado sin llegar a completarla, ¡por favor,volved a entrar!
Mejorando la coordinación en la atención a las inmunodeficiencias primarias
JORNADA-DEBATE
Mejorando la coordinación en la atención a las inmunodeficiencias primarias: un enfoque compartido desde Madrid y regiones cercanas.
- Miércoles, 18 de junio de 2025 a las 15:30h
- Ilustre Colegio Oficial de Médicos de Madrid (Calle de Sta. Isabel 51, Centro, 28012, MADRID).
![]() Programa Preliminar Jornada-Debate Inmunodeficiencias Primarias (791 descargas )
Programa Preliminar Jornada-Debate Inmunodeficiencias Primarias (791 descargas )
Las Inmunodeficiencias Primarias (IDP) constituyen un grupo de más de 400 enfermedades crónicas, complejas y potencialmente graves que afectan al desarrollo o la función del sistema inmunológico. Aunque cada una de ellas es poco frecuente, en conjunto afectan a más de 6.000 personas en España, según datos de la Asociación Española de Déficits Inmunitarios Primarios (AEDIP).
Se estima que hasta 1 de cada 2.000 personas podría padecer una IDP, lo que sugiere que en la Comunidad de Madrid podrían existir varios centenares de casos. Sin embargo, una parte significativa permanece sin diagnosticar debido a la heterogeneidad de los síntomas y al retraso en su reconocimiento clínico, lo que supone un importante reto asistencial para el sistema sanitario.
Promovida por la Asociación Española de Déficits Inmunitarios Primarios (AEDIP), y en colaboración con la compañía biofarmacéutica Pharming, esta jornada tiene como objetivo fomentar la reflexión conjunta sobre la importancia del diagnóstico precoz, la coordinación entre niveles asistenciales y un enfoque integral y equitativo en el abordaje de las IDP. Para ello, se contará con la participación de reconocidos especialistas del ámbito clínico y sanitario, así como representantes institucionales de la Comunidad de Madrid.
Convocatoria de Ayudas 2024
La Fundación de la SEAIC ha abierto la Convocatoria Competitiva de Ayudas 2024 destinada a financiar proyectos de investigación y estancias formativas en el ámbito de la Alergología e Inmunología Clínica.
- ¡Ampliado el plazo de solicitudes! Puedes enviar tu solicitud hasta el 5 de FEBRERO de 2025 (inclusive).
- El importe destinado a estas ayudas es de 183.000 €.
 Convocatoria Ayudas Fundación SEAIC 2024 (1438 descargas )
Convocatoria Ayudas Fundación SEAIC 2024 (1438 descargas )
Tipos de ayudas:
Categoría A
Abierta para socios numerarios, adheridos, eméritos, de mérito y de honor. No disponible para socios pre-numerarios.
5 ayudas con una dotación económica de 15.000 € por proyecto.
Plazo máximo de ejecución: 3 años.
Ayudas para proyectos de investigación.
- Al menos el 50% de las ayudas se concederán a trabajos con una vertiente preferentemente clínica, novedosos en el diagnóstico, pronóstico o tratamiento de las enfermedades alérgicas.
- Las ayudas pueden ser para trabajos multicéntricos o de colaboración con centros de investigación nacionales.
Categoría B
Abierta para socios numerarios, adheridos, eméritos, de mérito y de honor. No disponible para socios pre-numerarios.
2 ayudas con una dotación económica de hasta 30.000 € por proyecto.
Plazo máximo de ejecución: 3 años
Ayudas para proyectos cuyo investigador principal, preferentemente, tenga < 45 años y sea beneficiario de alguno de los programas de excelencia (Juan Negrín, Severo Ochoa, Río Hortega…).
En el caso de no haber beneficiarios de alguna de estas fuentes de financiación podrán optar, igualmente, aquellos aspirantes que, habiéndolas solicitado y no obtenido, hubieran conseguido una buena clasificación, a juicio de los miembros de la Comisión para el Fomento de la Investigación de la Fundación SEAIC.
Categoría C
Abierta a todos los socios
SUBGRUPO 1:
ESTANCIAS FORMATIVAS PARA RESIDENTES
- 6 ayudas de hasta 2.000 € por ayuda
- Duración mínima de la estancia: 1 mes
SUBGRUPO 2:
ESTANCIAS FORMATIVAS PARA NO RESIDENTES
- 6 ayudas de entre 4.000 € y 6.000 € por ayuda
- Duración mínima de la estancia: 2 meses
- Para estancias de 2 meses: hasta 4.000 euros/ayuda.
- Para estancias superiores a 2 meses: hasta 6.000 euros/ayuda
¿Cómo puedo presentar una solicitud?
Este año las solicitudes se podrán presentar exclusivamente a través de dos formularios online diseñados específicamente para este propósito.
Nuestra plataforma habitual para la gestión de solicitudes se encuentra actualmente en proceso de reparación y reconstrucción, por lo que hemos implementado este sistema temporal. Estamos trabajando para restaurar y mejorar nuestra infraestructura de servicios al socio. Agradecemos vuestra paciencia y colaboración en este proceso.
REVISA LAS BASES ANTES DE ENVIAR TU SOLICITUD
Es importante que antes de iniciar el proceso tengáis toda la documentación revisada y preparada, ya que el formulario debe completarse de una sola vez y no permite guardar avances.
Instrucciones para las votaciones para la renovación de cargos de la Junta Directiva
Octubre de 2022
![]() Contenido disponible sólo para socios.
Contenido disponible sólo para socios.
Curso RiniAP

La rinitis ha sido considerada tradicionalmente como una enfermedad leve y, en muchos casos, como un proceso trivial. Sin embargo, en los últimos años ha quedado patente que constituye una causa infravalorada de morbilidad que puede conllevar costes muy importantes para quien la sufre, afectando a su actividad diaria, al rendimiento laboral y escolar e, incluso, a las relaciones sociales. Por otra parte, cada vez es más evidente su importancia como factor de riesgo para el desarrollo del asma y su interacción con esta enfermedad.
Pese a ser una de las diez causas más frecuentes de consulta en Atención Primaria, la rinitis tiende a infravalorarse y a menudo no se aborda adecuadamente: existe un gran desconocimiento sobre los distintos fenotipos clínicos de la rinitis, la importancia de evaluar su gravedad y control, y el tratamiento aconsejado según las guías (tratamiento escalonado, tendencia a la infrautilización de corticoides nasales, etc.).
Todos los profesores que imparten este curso, son miembros del Comité de Rinoconjuntivitis de la SEAIC.
Objetivo Principal
Generar conductas proactivas del médico de familia en el abordaje y tratamiento de la rinitis
Objetivo Secundario
Mejorar el conocimiento de los distintos fenotipos de rinitis, el proceso diagnóstico de la rinitis alérgica, su relación con el asma, la afectación de la calidad de vida, la importancia del control de la rinitis y especialmente su manejo terapéutico.
Invitación a participar: Alergodata
Estimado socio,
Nos gustaría invitarle a participar en el Proyecto ALERGODATA.
![]() Contenido disponible sólo para socios
Contenido disponible sólo para socios
Historia clínica
Genesis
Descripción general: Genesis es una herramienta de inteligencia artificial que asiste a los médicos capturando en tiempo real la conversación entre el médico y el paciente, generando automáticamente la historia clínica de manera estructurada y precisa.
Ventajas destacadas:
- Captura y transcribe conversaciones en tiempo real, reduciendo la carga administrativa del médico.
- Compatible con cualquier sistema de historia clínica electrónica, permitiendo una integración sencilla.
- Permite finalizar y personalizar la documentación mediante comandos de voz, agilizando el flujo de trabajo.
- Mejora la precisión y uniformidad en la documentación médica.
Desventajas:
- Requiere una conexión a internet estable para su funcionamiento en tiempo real.
- Puede tener limitaciones con acentos o jerga médica específica que no esté en su base de datos.
- La implementación inicial podría requerir capacitación para su uso óptimo.
Modelo de acceso: Genesis ofrece planes basados en suscripción dirigidos a clínicas y profesionales de la salud interesados en optimizar la redacción de historias clínicas.
URL de acceso: https://genesismedical.ai.
Nabla Copilot
Descripción general: Nabla Copilot es una herramienta de inteligencia artificial basada en modelos generativos, como GPT-4, que asiste a los médicos en la redacción de informes y notas clínicas durante las consultas, optimizando el tiempo de documentación.
Ventajas destacadas:
- Transcribe automáticamente notas dictadas por el médico, estructurándolas de forma coherente y profesional.
- Reduce la carga administrativa, permitiendo a los médicos centrarse en la atención al paciente.
- Genera informes claros y precisos que pueden integrarse fácilmente en sistemas de historia clínica electrónicos.
- Ofrece soporte multilingüe, ampliando su utilidad en entornos internacionales.
Desventajas:
- La precisión puede depender de la claridad del dictado y del vocabulario utilizado por el médico.
- Algunas funcionalidades avanzadas pueden estar limitadas a versiones de pago.
- Requiere una conexión a internet estable para procesar datos en tiempo real.
Modelo de acceso: Ofrece una versión básica gratuita y planes de suscripción con funcionalidades avanzadas, orientados a clínicas y profesionales individuales.
URL de acceso: https://www.nabla.com/copilot.
DriCloudAI
Descripción general: DriCloudAI es un sistema avanzado de inteligencia artificial integrado en el software médico DriCloud, diseñado para asistir a los profesionales de la salud en la gestión de historias clínicas, proporcionando sugerencias en tiempo real sobre diagnósticos, tratamientos y medicaciones.
Ventajas destacadas:
- Analiza datos del paciente para sugerir diagnósticos probables, tratamientos adecuados y medicaciones con nombres comerciales y dosis específicas.
- Alerta sobre posibles interacciones medicamentosas y considera los antecedentes personales del paciente.
- Recomienda tratamientos específicos, ejercicios y procedimientos quirúrgicos detallados.
- Permite agregar información directamente en los campos de la historia clínica, ahorrando tiempo y reduciendo errores de escritura.
Desventajas:
- Aunque es preciso, siempre requiere la supervisión del profesional de la salud; no reemplaza el juicio clínico.
- La eficacia depende de la calidad y precisión de los datos ingresados en el sistema.
- Puede requerir una curva de aprendizaje para su uso óptimo por parte del personal médico.
Modelo de acceso: DriCloudAI está integrado en el software médico DriCloud, que ofrece planes de suscripción adaptados a las necesidades de clínicas y profesionales de la salud.
URL de acceso: https://dricloud.com/inteligencia-artificial-medicina-clinica.
Noa Notes
Descripción general: Noa Notes es una herramienta de inteligencia artificial desarrollada por Doctoralia que genera notas médicas automatizadas durante las consultas, permitiendo a los profesionales de la salud centrarse en la atención al paciente sin preocuparse por la documentación.
Ventajas destacadas:
- Opera en segundo plano, analizando y resumiendo en tiempo real todo lo que ocurre en la consulta a nivel médico: síntomas, observaciones, plan de tratamiento, medicación, etc.
- Ahorra hasta un 30% del tiempo de la consulta, permitiendo una mayor atención y empatía con el paciente.
- Genera documentación detallada y personalizada, adaptándose al estilo del profesional.
- Funciona con cualquier sistema de historia clínica, facilitando la integración y uso.
Desventajas:
- Requiere el consentimiento del paciente para grabar la consulta, lo que puede implicar pasos adicionales en el proceso.
- La precisión de las notas generadas depende de la claridad de la conversación y del entorno de la consulta.
- Puede necesitar ajustes iniciales para adaptarse completamente al estilo y preferencias del profesional.
Modelo de acceso: Noa Notes ofrece planes de suscripción adaptados a las necesidades de los profesionales de la salud, con opciones de prueba gratuita para evaluar sus funcionalidades.
URL de acceso: https://noa.ai/es-es.
MedKnowts
Descripción general: MedKnowts es una herramienta de inteligencia artificial diseñada para mejorar la eficiencia de los registros médicos electrónicos (EHR), integrando la documentación clínica con la recuperación de información relevante del paciente en una interfaz unificada.
Ventajas destacadas:
- Proporciona autocompletado de términos médicos y estructuración automática de datos clínicos, agilizando la redacción de notas.
- Presenta información relevante del historial del paciente, como resultados de pruebas de laboratorio y notas anteriores, en el momento necesario.
- Permite el registro automático de secciones de la nota clínica, reduciendo la redundancia y el tiempo dedicado a la documentación.
- Genera notas más claras que pueden traducirse a un lenguaje más comprensible para el paciente.
Desventajas:
- Al ser una herramienta en desarrollo, puede requerir ajustes para adaptarse a diferentes entornos clínicos y flujos de trabajo.
- La implementación puede implicar integración con sistemas EHR existentes, lo que podría presentar desafíos técnicos.
- La adopción por parte del personal médico puede requerir capacitación y adaptación a nuevas formas de documentación.
Modelo de acceso: Actualmente, MedKnowts está en fase de desarrollo y pruebas, con acceso limitado a instituciones colaboradoras. o se ha especificado un modelo de suscripción o disponibilidad comercial general.
URL de acceso: https://clinicalml.org/projects/medknowts.
Llamalítica
Descripción general: Llamalítica es una plataforma de inteligencia artificial generativa diseñada para asistir a los profesionales de la salud en la documentación clínica, transcribiendo y estructurando automáticamente las consultas médicas para mejorar la eficiencia y precisión en la atención al paciente.
Ventajas destacadas:
- Transcripción en tiempo real: Captura y transcribe las conversaciones entre el médico y el paciente durante la consulta, generando informes clínicos detallados sin necesidad de intervención manual.
- Estructuración automática: Organiza la información en secciones como motivo de consulta, examen clínico, diagnóstico y plan de tratamiento, facilitando la revisión y seguimiento del paciente.
- Integración flexible: Compatible con diversos sistemas de registros clínicos electrónicos, permitiendo una implementación sencilla en diferentes entornos sanitarios.
- Reducción de carga administrativa: Al automatizar la documentación, permite a los médicos dedicar más tiempo a la atención directa del paciente, mejorando la calidad del servicio y la satisfacción del paciente.
Desventajas:
- Dependencia tecnológica: Requiere una infraestructura tecnológica adecuada y una conexión a internet estable para su funcionamiento óptimo.
- Curva de aprendizaje: Los profesionales de la salud pueden necesitar tiempo para adaptarse al uso de la herramienta y confiar plenamente en sus capacidades.
- Consideraciones de privacidad: Es esencial garantizar la confidencialidad y seguridad de los datos del paciente, lo que implica cumplir con regulaciones estrictas y mantener actualizadas las medidas de protección de datos.
Modelo de acceso: Llamalítica ofrece sus servicios a través de modelos de suscripción dirigidos a profesionales de la salud, clínicas y hospitales. Los detalles específicos sobre precios y planes de suscripción no se encuentran disponibles públicamente y pueden variar según las necesidades de la institución.
URL de acceso: https://llamalitica.com.
Dificultades diagnóstica en alergia a picadura de himenópteros
El diagnóstico de alergia a veneno de himenópteros consiste en identificar el veneno (o los venenos) responsable de causar reacción alérgica tras una picadura. Para este fin se cuentan con diversas técnicas diagnósticas como lo son las pruebas cutáneas, la determinación de IgE especifica, además de la información que proporciona el paciente sobre el insecto sospechoso.
Pero en ocasiones llegar a descubrir cual es el veneno responsable no es tan sencillo. Esto puede deberse a que: (1) el paciente no puede identificar el insecto que le ha picado, (2) las técnicas diagnósticas (pruebas cutáneas o la determinación de IgE especifica) son negativas, (3) presencia de resultados positivos a varios venenos y (4) discordancia entre el resultado de las pruebas cutáneas y los valores de IgE específica.
Para abordar estas dificultades es recomendable:
(1) Ampliar la historia clínica. Se debe de preguntar por la presencia de aguijón tras la picadura. Cuestionar si había alimentos cerca. Interrogar sobre el lugar donde sufrió la picadura (cerca de ríos, pantanos, lagos o piscinas). Recabar información sobre la presencia de colmenas próximas. Indagar sobre la visualización de nidos (terrestres o aéreos). Investigar sobre la profesión o “hobbies”. Es también muy importante conocer la región geográfica donde presentó la picadura.
(2) Optimizar las técnicas diagnósticas. Reducir el punto de cohorte de la IgE específica a 0,10 kU/L. Repetir las pruebas cutáneas o la determinación de IgE especifica pasados 1 a 2 meses. Ampliar el estudio a todos los venenos disponibles. Emplear otras técnicas diagnósticas más complejas.
(3) Diferenciar reactividad cruzada de doble sensibilización. Cuantificar alergenos especie específicos y alérgenos de reactividad cruzada. Establecer la ratio de antígeno 5 (en caso de resultados positivos para polistes y vespula). Identificar la presencia de CCD’s (en caso de resultados positivos para apis y vespula).
(4) Repetir estudio alergológico. Volver a realizar las pruebas cutáneas y determinación de IgE especifica. Valorar utilizar otro extracto diagnóstico al repetir las pruebas cutáneas. Aplicar plataformas multiplex.
Si tras haber completado todas las recomendaciones anteriores la identificación del veneno no es posible se puede intentar enviar suero del paciente a centros especializados que cuenten con la infraestructura y la experiencia para realizar técnicas diagnósticas más complejas (Test de activación de basófilos, Immunoblot o CAP-inhibición).
Lamentablemente enviar suero o derivar pacientes a otros centros no siempre es posible. A pesar de no poder establecer con una precisión del 100% el veneno (o los venenos) responsable de la reacción, el paciente subsidiario de beneficiarse de inmunoterapia específica para venenos debe recibirla. Si la reacción que presenta pone en riesgo su vida (anafilaxia) o implica un deterioro importante en su calidad de vida se le debe de administrar inmunoterapia específica contra todos los venenos identificados como probables responsables de la reacción.
Actualmente existen protocolos y guías clínicas que explican la forma en la que se debe de iniciar una doble inmunoterapia para veneno de himenópteros en aquellos pacientes que lo requieran. La administración de doble inmunoterapia es segura y confiere una buena protección en caso nuevas picaduras.
Federico de la Roca Pinzón
Médico Especialista en Alergología.
Miembro del comité de alergia a himenópteros.
¿QUÉ ES UNA REACCIÓN ALÉRGICA PERIOPERATORIA? ¿CUÁLES SON LAS CAUSAS MÁS FRECUENTES DE ESTAS REACCIONES?
Las reacciones alérgicas perioperatorias (RAP) son las reacciones alérgicas que surgen en quirófano o en el área de reanimación. La incidencia es baja, varía entre 1:353 hasta 1:18600 anestesias, sin embargo, pueden ser graves e implicar un retraso en la cirugía. Tienen un diagnóstico diferencial amplio y precisan un estudio extenso ya que hay múltiples causas que pueden simular una RAP además de recibir un gran número de fármacos en este periodo.
Las reacciones pueden surgir en cualquier momento de la anestesia, pero la mayoría, aproximadamente el 90% de ellas, aparecen en la fase de inducción. Además de los fármacos anestésicos recibidos, cualquier medicamento administrado en ese periodo (antibióticos, antiinflamatorios no esteroideos, contrastes yodados, antisépticos, látex, etc.) puede ser responsable de la RAP.
Clásicamente los relajantes musculares están descritos como la causa más frecuente de RAP y en algunos países como Francia, Noruega, Bélgica lo siguen siendo. Sin embargo, los antibióticos se han convertido en la primera causa de RAP en países como, Estados Unidos, España y el Reino Unido, siendo los betalactámicos, especialmente la amoxicilina y la cefazolina los agentes más implicados.
Anteriormente el látex era una de las principales causas, pero en la última década, debido a la mejora de la calidad del látex y a la reducción de la exposición al mismo, el número de casos ha disminuido de forma muy importante siendo anecdótica en los últimos estudios.
La clorhexidina, el desinfectante más utilizado, representa una causa relativamente frecuente de RAP en algunos países como Reino Unido o Dinamarca. Por este motivo, actualmente en muchos centros se recomienda incluir la clorhexidina en el estudio alergológico de rutina de una RAP.
Las reacciones por propofol son raras a pesar de ser el anestésico intravenoso más utilizado. También, los anestésicos locales, a pesar de su uso muy frecuente, raramente causan RAP.
Entre los fármacos utilizados para el control del dolor, los antiinflamatorios no esteroideos son otras de las causas, aunque no muy frecuentes, estando el metamizol entre los más implicados de este grupo en España.
En los últimos años se han presentado casos de RAP por excipientes y cada vez más casos por gelatinas y sugammadex.
Otras causas raras de RAP pueden ser las heparinas, el ácido tranexámico, la atropina o la oxitocina.
En conclusión, las RAP representan un problema importante para el paciente y suponen en muchas ocasiones un reto diagnóstico. Es recomendable por tanto que los hospitales tengan protocolos de actuación en esta situación que contemplen la colaboración estrecha entre alergólogos y anestesistas.
Cosmin Boteanu
Hospital Central de la Cruz Roja, Madrid.
MI HIJO ES ALÉRGICO AL MARISCCO ¿PUEDE COMER PESCADO?
INTRODUCCIÓN
La alergia a marisco es una de las alergias alimentarias más frecuentes. Es más frecuente en adultos que en niños y en éstos últimos suele debutar en la infancia tardía o adolescencia. Su prevalencia varía entre países, siendo del 1.3% en Europa en niños entre 2 y 17 años1.
CLASIFICACION TAXONÓMICA
Marisco se define como animal marino invertebrado, por ello es importante conocer su clasificación taxonómica. El marisco se divide en dos reinos: moluscos y artrópodos2-4.
- Los moluscos se dividen a su vez en los subfilos:
- Gastrópoda (abalón, caracol, lapa)
- Bivalvos (almeja, mejillón, vieira, ostra)
- Cefalópodos (pulpo, sepia, calamar)
- Los artrópodos se clasifican en los subfilos:
- Crustáceos (gamba, langosta, bogavante, nécora, cigala, langostino, buey de mar, centollo, santiaguiño)
- Queliceratos (ácaros, arañas)
- Hexópodos (cucaracha)
Los crustáceos producen reacciones alérgicas más frecuentemente que los moluscos y dentro de ellos, la gamba es el crustáceo que con más frecuencia produce reacciones alérgicas2.
REACCIONES ADVERSAS
En cuanto a las reacciones adversas al marisco, hemos de diferenciar las reacciones adversas inmunológicas de las no inmunológicas:
- REACCIONES ADVERSAS INMUNOLÓGICAS:
IgE mediadas: ocurren en las 2 horas siguientes a la ingesta del alimento. Pueden producir desde picor oral (60-95%), ronchas, inflamación facial; síntomas gastrointestinales como náuseas, vómitos, dolor abdominal (20%); síntomas respiratorios como congestión nasal, tos, dificultad para respirar o dificultad para tragar o anafilaxia (21-33%)1,2. La reacción alérgica no sólo ocurre tras la ingesta, sino que también puede desencadenarse con la inhalación de los vapores de cocción. También es importante saber que el ejercicio físico es un cofactor muy frecuente en la anafilaxia por marisco en niños1,2.
La sensibilización puede producirse bien a través de la ingesta o bien a través de la piel (sobre todo en pacientes con dermatitis atópica)2,3.
No IgE-mediadas: El Síndrome de enterocolitis por proteínas de la dieta (FPIES en inglés) por marisco en niños es poco frecuente (0,8% de los casos de FPIES) 5. Los síntomas consisten en vómitos proyectivos, repetidos, entre 1 y 4 horas de la ingesta del alimento, que pueden ir asociados a letargia, hipotensión, palidez y/o diarrea. Los síntomas se repiten cada vez que el niño toma el alimento y se resuelve una vez se retira el alimento implicado de la dieta5-6.
- REACCIONES ADVERSAS NO INMUNOLÓGICAS:
Estos animales invertebrados pueden ingerir toxinas (algas tóxicas), contaminantes o parásitos. Dependiendo de la cantidad de toxina ingerida, los síntomas y duración de la clínica varía. Los síndromes más frecuentes son los síntomas gastrointestinales (náuseas, vómitos, dolor abdominal, diarrea), intoxicación paralítica (hormigueo o adormecimiento de lengua, cuello y dedos, debilidad, dificultad respiratoria), neurotoxicidad (síntomas gastrointestinales y neurológicos, como parálisis y coma), ciguatera (síntomas neurológicos y cardiovasculares) e intoxicación amnésica (síntomas gastrointestinas seguidos de síntomas neurológicos)1.
ALERGENOS DEL MARISCO
Un alérgeno es una sustancia antigénica que induce una reacción alérgica en un organismo. Los alérgenos más importantes del marisco son1,2:
- Tropomiosina: es el principal alergeno de la alergia a gamba, ostra, caracol y calamar. También está en insectos, ácaros, insectos comestibles y anisakis simplex. Es resistente a la temperatura y a la digestión, por lo que no se degrada al cocinarlo ni con el jugo gástrico. El 90-100% de los pacientes alérgicos a un tipo de crustáceo también lo será a otros crustáceos y el 65% también tendrá alergia a moluscos. Hay estudios que demuestran que pacientes con alergia a marisco pueden tener alergia a los ácaros del polvo.
- Arginina-kinasa: también resiste altas temperaturas y es muy volátil, por lo que el vapor producido durante la cocción del marisco puede producir síntomas respiratorios. La arginina-kinasa se encuentra fundamentalmente en el camarón, cangrejo, pulpo y ácaros.
- Otros alérgenos menos relevantes son: cadena ligera de la miosina, proteína de unión al calcio sarcoplásmico, troponina C, etc.
Reactividad cruzada
- Crustáceos-moluscos: El 45% de los alérgicos a crustáceos también tienen alergia a moluscos, sin embargo, la mayoría (70-80%) de las personas alérgicas a moluscos también lo son a crustáceos1,2.
- Ácaros- crustáceos: pacientes alérgicos a ácaros pueden desarrollar alergia a marisco por reactividad cruzada. En ocasiones los síntomas tras ingesta de marisco se limitan al área orofaríngea (picor de boca, de garganta…) debido a la reactividad cruzada entre a tropomiosina de ácaros y marisco; a esto se le llama Síndrome de Alergia Oral ácaros-marisco 1-2
TRATAMIENTO
Los pacientes alérgicos a algún tipo de marisco deben evitar el consumo de todo tipo de marisco hasta que sea estudiado en Alergología1.
ENTONCES, ¿MI HIJO PUEDE COMER PESCADO?
El principal responsable de la alergia al pescado es la parvalbúmina. Es un alérgeno distinto al alérgeno principal del marisco (tropomiosina). Como diría una sabia compañera: «en lo único en que se parece el marisco y el pescado es que ambos viven en el mar». Por tanto, los pacientes alérgicos a marisco sí pueden comer pescado1.
Dra. Paloma Jaqueti Moreno. Hospital La Mancha Centro, Alcázar de San Juan, Ciudad Real. Comité de Alergia Infantil SEAIC.
BIBLIOGRAFÍA
- IgE-Mediated Shellfish Allergy in Children. Mattia Giovanini, Burcin Beken, Betul Buyuktiryaki, Simona Barni, Giulia Liccioli, Lucrezia Sarti, Lorenzo Lodi, Matteo Pontone, Irene Bartha, Francesca Mori, Cansin Sackesen, George du Toit, Andreas L Lopata, Antonella Muraro. 2023 Jun 11;15(12):2714. doi:10.3390/nu15122714.
- IgE Mediated Shellfish Allergy in Children-A Review. Ariana Giannetti, Andrea Pession, Irene Bettini, Giampaolo Ricci, Giuliana Gianni, Carlo Caffarelli. 2023 Jul 12;15(14):3112. doi: 10.3390/nu1514311
- Food allergy and hypersensitivity reactions in children and adults-A review. Sandra G Tedner, Anna Asarnoj, Helena Thulin, Marit Westman, Jon R Konradsen, Caroline Nilsson. J Intern Med. 2022 Mar;291(3):283-302. doi: 10.1111/joim.13422. Epub 2021 Dec 22
- C. Diéguez Pastor, F. Martín Muñoz, M. Reche Frutos, P.C. Vlaicu. Peculiaridades clínicas de la alergia a los alimentos de origen animal. En: Dávila, I. Jáuregui, I. Olaguibel, J. Zubeldía, J. SEAIC (Sociedad Española de Alergología e Inmunología Clínica). Tratado de Alergología tomo III. 2ª edición. Madrid: Ergon. 2016. Página 1023-1048.
- Infante S, Argiz L, Cabrera-Freitag P, Fernández-de-Alba I, Moya B, Escudero C (2022) Spanish Survey of Food Protein-Induced Enterocolitis Syndrome. J Investig Allergol Clin Immunol 2023; Vol 33(2): 134-136. doi: 10.18176/jiaci.0828
- Infante, S., Marco-Martín, G., Sánchez-Domínguez, M., Rodríguez-Fernández, A., Fuentes-Aparicio, V., Alvarez-Perea, A., … Zapatero, L. (2017). Food protein-induced enterocolitis syndrome by fish: Not necessarily a restricted diet. Allergy, 73(3), 728–732. doi:10.1111/all.13336
¿Cómo saber si soy alérgico a las picaduras de abejas y avispas?
La alergia al veneno de himenópteros (abejas, avispas, etc.) no es una enfermedad genética o de nacimiento, sino que se puede desarrollar a lo largo de la vida tras haber sufrido picaduras de estos insectos y haberse sensibilizado a ellos. El estudio alergológico está indicado en pacientes que, o bien han sufrido una reacción generalizada con alguna de estas picadura, o que presentan reacciones locales extensas y tienen una alta exposición o mala calidad de vida, con el objetivo de demostrar la presencia de sensibilización específica mediada por IgE frente al veneno del insecto responsable y valorar si son candidatos a recibir una inmunoterapia con alérgenos (vacuna). Por lo tanto, no está indicado el estudio predictivo ni preventivo en pacientes con miedo a las reacciones o con antecedentes familiares de esta alergia.
Para realizar un diagnóstico correcto, se disponen de una serie de procedimientos que explicamos a continuación:
Historia clínica
Es la herramienta fundamental. Los síntomas presentados con la picadura permiten conocer el tipo de reacción sufrida. Es decir, si se trató de una reacción local normal, local extensa, sistémica o incluso si pueden existir otras enfermedades asociadas como los síndromes de activación mastocitaria. Debe recogerse el número y la zona de las picaduras recibidas, el intervalo de tiempo entre la picadura y el inicio de los síntomas y el tratamiento que se administró en ese momento. Otro aspecto muy importante es la identificación del insecto picador. En algunas ocasiones puede parecer más evidente, aunque en otras es posible que sea ambiguo o realmente difícil. El entorno en el que se produce la picadura puede ayudar a ello, sobre todo con respecto al lugar donde sucedió, época del año, comportamiento del insecto, alimentos cercanos, persistencia del aguijón tras la picadura o presencia cercana de nidos o de colmenas. Es posible que esta información pueda sugerir el género del himenóptero, si se trataba de una avispa (Vespula, Dolichovespula, Vespa, Polistes), una abeja (Apis) o un abejorro (Bombus), entre los más habituales. Incluso, en el caso de que se pudiera haber recogido el insecto que picó, se podría aportar el ejemplar en la consulta.
El cuestionario de calidad de vida (HiCaVi), validado por nuestro comité de la SEAIC, permite evaluar este aspecto en este grupo de pacientes y apoyar la indicación de tratamiento con inmunoterapia en algunos casos.
Pruebas cutáneas
Se realizan de dos tipos: Intraepidérmicas o skin prick test, que son similares a las que se hacen en el estudio de pólenes y de otros alérgenos respiratorios ; e intradérmicas, a concentraciones crecientes seriadas. Su positividad es suficiente para demostrar sensibilización.
Pruebas de laboratorio
Mediante una analítica de sangre se pueden medir las IgE específicas frente a venenos completos, que son los anticuerpos que una persona puede generar después de recibir picaduras. Se consideran positivas a partir de 0,1 kUA/L.
El conocido como diagnóstico molecular permite detectar anticuerpos frente a alérgenos concretos para conocer la clase de proteínas que han podido causar la alergia. Es útil en el caso de que varios venenos sean positivos, con el fin de poder diferenciar entre si estamos sensibilizados de forma primaria a uno solo, a varios a la vez (cosensibilización) o si es por el fenómeno de reactividad cruzada (que es la positividad de varios pero por la composición parecida entre ellos).
El uso de otras técnicas de laboratorio más complejas como el CAP-Inhibición o el test de activación de basófilos (TAB) permiten aumentar la precisión y poder llegar a un diagnóstico definitivo.
Además, en todo paciente que haya sufrido una anafilaxia debe solicitarse una triptasa basal, que es una proteasa que puede estar elevada en algunas patologías del sistema inmunitario.
La prueba de exposición mediante repicadura controlada con el propio insecto no está indicada como método diagnóstico por motivos éticos, pero sí es un procedimiento utilizado en pacientes que ya están recibiendo una vacuna y que tiene como objetivo comprobar la eficacia de este tratamiento.
En el caso de pacientes con una historia de una reacción sistémica y un estudio temprano negativo, hay que repetir las pruebas aproximadamente 1-2 meses después, ya que existe un periodo de tiempo en el que pueden darse falsos negativos. Sin embargo, en un 15% de los pacientes con una historia sugerente de alergia no se llega a detectar IgE específica frente a venenos. Igualmente, es importante señalar que los resultados de estas pruebas no se correlacionan con la gravedad de la picadura ni con el riesgo de tener una nueva reacción generalizada posterior.
Finalmente y teniendo en cuenta lo anterior, queda de manifiesto la relevancia de ser valorado por un médico alergólogo, quien brindará a sus pacientes el diagnóstico más preciso y los mejores cuidados.
Jesús Macías Iglesias
Médico Especialista en Alergología
Miembro del Comité de Alergia a Himenópteros y Mastocitosis de la SEAIC
Bibliografía: Comité de Alergia a Himenópteros de la SEAIC. Algoritmo básico: Alergia al veneno de los himenópteros. En: Alergia a Himenópteros: Recomendaciones y algoritmos de práctica clínica de la Sociedad Española de Alergología e Inmunología Clínica. Actualización. Majadahonda (Madrid): ERGON; 2021. 11-21. ISBN: 978-84-18576-24-9
¿Debo suspender algún tratamiento para poder realizarme el estudio de alergia a medicamentos?
Ésta es una pregunta muy frecuente en las consultas de Alergología previa a la realización del estudio de alergia a medicamentos. Es importante conocer qué medicación podemos mantener el día de la prueba y cuál tendríamos que evitar. Esto es lo que se denomina período de lavado y es fundamental para eliminar el tratamiento en cuestión y que no produzca efectos que pudieran alterar o invalidar el resultado del estudio de medicamentos.
Lo primero es informar al alergólogo sobre el tratamiento que tomamos de forma habitual, la posología, motivo de prescripción y frecuencia de administración.
De forma general, podemos diferenciar entre dos tipos de tratamientos:
1. Medicamentos utilizados para patologías crónicas no alérgicas: entre ellos se incluirían medicamentos para controlar la tensión arterial, el colesterol o los triglicéridos, diabetes, coagulación, antiinflamatorios, protectores gástricos, entre otros. Todos estos medicamentos se deben mantener el día de la prueba con su pauta habitual, excepto los betabloqueantes (atenolol, bisoprolol, carvedilol, etc), que deben suspenderse el mismo día previo a la prueba, ya que pueden interferir en la respuesta de tratamientos específicos, como la adrenalina, necesarios en caso de reacción durante el estudio de alergia a medicamentos.
2. Medicamentos utilizados para patologías alérgicas: entre ellos se incluirían medicamentos como los inhaladores, antihistamínicos, corticoides orales, colirios antihistamínicos, sprays nasales, etc. En líneas generales, tanto los antihistamínicos como los corticoides sí necesitarán un período de lavado (no tomarlos) para no interferir en los resultados. Generalmente, se recomienda suspender los antihistamínicos orales o los corticoides orales o intramusculares de 5 a 7 días antes del estudio de alergia para evitar que falseen los resultados, aunque para algunos antihistamínicos de primera generación el plazo puede ser de hasta 10 días. Sin embargo, en la mayoría de los casos se recomienda un mínimo de 5 días, y siempre se debe seguir la pauta específica indicada por el alergólogo, ya que el tiempo puede variar según el tipo de antihistamínico o corticoide. En relación con sprays nasales o inhaladores, generalmente, no es necesario suspenderlos antes de realizar una prueba de alergia a medicamentos.
En resumen, es muy importante informar al alergólogo de toda la medicación que tomamos habitualmente, incluyendo pautas y dosis, de cara a obtener un resultado correcto en las pruebas de alergia a medicamentos, reduciendo, además, los riesgos para el paciente.
Ignacio García Núñez
Especialista en Alergología
Hospitales Quironsalud Córdoba y Quironsalud Campo de Gibraltar
La alergia a veneno de himenópteros, ¿se cura?
Se estima que entre el 56-94 % de la población general padecerá una picadura de himenóptero (abejas y avispas). Según algunos estudios epidemiológicos, en Europa entre el 0,3 y el 7,5 % de la población adulta, y el 3,4 % de los niños, puede padecer una reacción alérgica generalizada tras la picadura de un avispa o abeja, y entre el 2,4-26,4% podrían presentar reacciones alérgicas locales. La población rural presenta un riesgo superior por el hecho de estar más expuesta a las picaduras de estos insectos.
El tratamiento principal para las personas alérgicas es la inmunoterapia (IT) con veneno de himenóptero, también conocida como “vacuna para la alergia”. La IT consiste en administrar de forma subcutánea pequeñas cantidades del alérgeno de forma gradual (fase de inicio y de mantenimiento) para que el sistema inmunológico se “acostumbre” y reduzca su reacción.
La eficacia de la inmunoterapia específica, o vacunación con extractos de veneno de himenópteros, está ampliamente demostrada. La IT a veneno de himenópteros es muy efectiva para reducir los síntomas alérgicos y mejorar la calidad de vida de las personas sensibilizadas alérgicas a estos insectos. Actualmente es el único tratamiento capaz de prevenir futuras reacciones sistémicas, y está indicada en niños y adultos que hayan padecido alguna reacción generalizada moderada o grave, con síntomas cutáneos y respiratorios o cardiovasculares, y siempre que se demuestre un mecanismo dependiente de la Inmunoglobulina E (IgE). La IT también se puede considerar en adultos con solo síntomas cutáneos, pero con alto riesgo de exposición y/o empeoramiento de su calidad de vida. La duración convencional del tratamiento es de 3 a 5 años. La eficacia de la inmunoterapia varía de persona a persona, pero en general se ha demostrado que es altamente efectiva hasta en un 97% de los casos, consiguiendo la reducción de los síntomas y prevención de reacciones graves. El efecto terapéutico es duradero, de modo que incluso 10 años después de la finalización de la IT alrededor del 90 % de los pacientes sigue estando protegido.
Es importante tener en cuenta que la IT es un tratamiento a largo plazo que requiere un compromiso y seguimiento adecuados. Debe ser administrada bajo la supervisión de alergólogos en una unidad de inmunoterapia y se realiza en etapas, comenzando con dosis bajas e incrementándolas gradualmente hasta llegar al mantenimiento (dosis fija mensual o cada dos meses). Además, es fundamental seguir tomando precauciones para evitar picaduras, como usar ropa protectora y evitar áreas donde suelen encontrarse estos insectos. Sin embargo lo más importante es portar un kit de emergencia con adrenalina auto inyectable hasta que se alcance el mantenimiento con la vacuna.
Javier Pereira
Médico Especialista en Alergología
Miembro del Comité de Alergia a Himenópteros y Mastocitosis de la SEAIC
DESAFÍO DIAGNÓSTICO DE LA ALERGIA A AINE EN NIÑOS
Según Alergológica 2015, un estudio epidemiológico de referencia sobre las enfermedades alérgicas en España la alergia a medicamentos fue el motivo de consulta en el 18,7% de los casos, y en particular en niños en el 9%. En los niños, las enfermedades exantemáticas son frecuentes y muchas veces no se puede discernir que la causa de las lesiones cutáneas sean los fármacos o la propia enfermedad. Siendo los antiinflamatorios no esteroideos (AINE) los segundos medicamentos que más frecuentemente causan reacciones alérgicas en niños. Un alto porcentaje de niños que han presentado alguna reacción donde hubiese implicado un AINE, los evitan sin ningún estudio.
Las reacciones asociadas a los AINE se dividen principalmente en dos tipos: agudas (reacción inmediata o reacción hasta varias horas después de la exposición) y retardadas (más de 24 horas después de la exposición). Las reacciones agudas a los AINE pueden ser selectivas (mecanismo inmunológico) o inducidas por múltiples AINE (reactividad cruzada, no inmunológicas), siendo estas últimas las más comunes en niños.
Hasta la fecha los estudios relacionados con reacciones alérgicas a los AINE en niños son limitados. Como variables predictoras encontramos una reacción sugestiva en los primeros 60 minutos y 2 o más reacciones con distintos AINE implicados. No queda claro si se podría involucrar a la genética como variable: algunos estudios apuntan el antecedente de padres alérgicos a AINE como un factor de riesgo.
En niños, entre los fármacos más frecuentemente implicados se encuentran el Ibuprofeno y derivados del ácido propiónico, junto al Paracetamol por ser los más utilizados. Las reacciones adversas a AINE en lactantes y preescolares son menos frecuentes, lo que se atribuye a su menor consumo.
Para no catalogar a los niños de alérgicos a fármacos que le serán imprescindibles en el futuro es importante realizar un estudio alergológico, en el que la prueba definitiva es la prueba de exposición controlada para determinar el tipo de alergia selectiva o reactividad múltiple, y en caso de confirmarse ésta última probar otros AINE alternativos. Las pruebas cutáneas solo son de utilidad en determinados casos de alergia selectiva.
Recientemente se ha publicado un trabajo interesante que insiste en la importancia de la valoración alergológica, sobre todo de cara a la evolución de la alergia ya que una proporción importante de niños con reacciones por reactividad múltiple tolera los AINE tras ser reevaluados a los 6 años (Progress in understanding hypersensitivity reactions to nonsteroidal anti-inflammatory drugs). Dicha reevaluación es crucial considerando el gran número de niños que podrían estar evitando los AINE. Esto unido a que condiciones comórbidas como infecciones, fiebre o el uso concomitante de otros fármacos podrían causar los síntomas en estos pacientes nos hacen concluir que la historia detallada y las pruebas de provocación farmacológica son fundamentales para un diagnóstico definitivo de alergia a los AINE en niños.
Paula Méndez. Complexo Hospitalario Universitario de Santiago de Compostela. Comité de Alergia Infantil SEAIC
Biliografía:
- Erdem Topal 1, Mehmet Halil Celiksoy, Ferhat Catal, Yekbun Gamze Sayan, Recep Sancak The value of the clinical history for the diagnosis of immediate nonsteroidal anti-inflammatory drug hypersensitivity and safe alternative drugs in children.. Allergy Asthma Proc. Jan-Feb 2016;37(1):57-63. doi: 10.2500/aap.2016.37.3917.
- Yilmaz I. H. Ertoy Karagol A. Bakirtas E. Topal G. E. Celik M. S. Demirsoy I. Turktas Challenge‐proven nonsteroidal anti‐inflammatory drug hypersensitivity in children. Allergy. 2013 Dec;68(12):1555-61. doi: 10.1111/all.12266. Epub 2013 Oct 11.
- Hakan Guvenir 1, Emine Dibek Misirlioglu, Emine Vezir, Muge Toyran, Tayfur Ginis, Ersoy Civelek, Can N Kocabas Nonsteroidal anti-inflammatory drug hypersensitivity among children. Allergy Asthma Proc. Sep-Oct 2015;36(5):386-93. doi: 10.2500/aap.2015.36.3858.
- Sánchez-Borges M, Kidon M.Reactions to nonsteroidal anti-inflammatory drugs in children. J Allergy Clin Immunol Pract. 2018; 6(4):1236-7.
- Kidon M, Blanca-López N, Gomes E, Terreehorst I, et al.EAACI/ENDA Position Paper: Diagnosis and management of hypersensitivity reactions to non-steroidal antiinflammatory drugs (NSAIDs) in children and adolescents. Pediatr Allergy Immunol. 2018; 29(5):469-80
- J Quiralte 1, R Avila-Castellano, S Cimbollek. A phenotype‐based classification of NSAIDs hypersensitivity: new patients, new challenges. Allergy 2014 Jun;69(6):814-5. doi: 10.1111/all.12377
- Inmaculada Doña, Natalia Pérez-Sánchez, Ibon Eguiluz-Gracia, Rosa Muñoz-Cano, Joan Bartra, María José Torres, José Antonio Cornejo-García. Progress in understanding hypersensitivity reactions to nonsteroidal anti-inflammatory drugs. Allergy. 2020 Mar;75(3):561-575.