resultados de la búsqueda: asma/wp-content/uploads/logos/Hospital Universitario Fundación Jiménez Díaz/profesionales/empleo
HISTORIA DE LOS INHALADORES
La administración o aplicación de los tratamientos inhalados se conoce desde hace 4000 años en China, India y Egipto. En aquella época se administraban plantas ricas en escopolamina y en atropina (como Datura stramonium o Atropa belladona) en forma de vahos, fumigaciones, pipas de agua e incluso “cigarrillos terapéuticos” por su efecto relajante en el músculo bronquial.
La terapia inhalada comienza en los balnearios en el s.XIX cuando empiezan a utilizar las nebulizaciones para tratar la tuberculosis. En 1856, el médico Sales-Girons desarrolló el primer inhalador portátil lo que permitió la administración en domicilio. Aunque estos aparatos tuvieron detractores que los consideraban ineficaces, se siguieron desarrollando nuevos modelos. Si bien, en la farmacología el interés de la vía respiratoria fue en aumento sobre todo cuando se aisló la molécula de adrenalina en 1901 por Thomas Aldrich y Jokichi Takamine y cuando Bullying desarrolló un nebulizador con motor eléctrico. Los siguientes avances se dieron en conseguir broncodilatadores con menos efectos adversos y aparatos más pequeños que generaran partículas inferiores a 5 micras.
De esta forma, gracias a los avances en farmacología se consiguió identificar los receptores α y β adrenérgicos en 1947 y posteriormente, los β1 y β2 lo que dio lugar al descubrimiento en 1969 de un broncodilatador específico con mínimos efectos cardiovasculares y musculares, el salbutamol.
En 1948 se comercializó una primera versión de los futuros dispositivos de inhalación Aerohaler®. Era un vial de vidrio donde se colocaba el principio activo en forma de polvo seco la cantidad que en cada situación se consideraba adecuada y el paciente aspiraba a través de una pieza desmontable, por la boca o por la nariz. Este dispositivo fracasó ya que las dosis administradas eran variables, cada persona utilizaba la dosis que le parecía bien, además los asmáticos que lo utilizaban no eran capaces de generar el flujo suficiente para mover el fármaco y quedaba casi todo en el vial. Cuando se inhalaba por la nariz, la función de filtro de las fosas nasales hacía que no llegara el fármaco hasta el árbol bronquial, por lo que desde entonces se desechó la aplicación nasal.
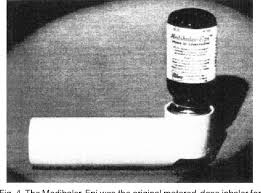
El primer inhalador de cartucho presurizado surgió en el año 1956, a raíz de la insistencia de la hija asmática del doctor George Maison que le solicitaba un inhalador cómodo y portátil. Éste tenía un mecanismo valvular para dispensación de fluidos por medio de un propelente. Con el tiempo sería empleado en medicina pero también en cosmética (desodorantes, espuma de afeitar, etc) le denominaron Medihaler. Su éxito fue inmediato. Era un aparato ligero, portátil y que siempre administraba dosis fijas que venían medidas de fábrica. Su inicio de acción era rápido y cómodo de usar en cualquier lugar. Su principal desventaja era la coordinación de la inspiración con la activación del aparato.
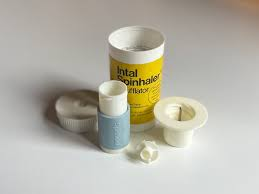
El origen de los inhaladores de polvo seco va unido al descubrimiento, por el médico Roger Altounyan, del cromoglicato disódico como protector del broncoespasmo por su acción relajante sobre el músculo liso. Debido a ello, en 1967 se lanzó al mercado el primer inhalador de polvo seco, Spinhaler® diseñado específicamente para administrar el cromoglicato disódico. Este dispositivo aportó dos grandes avances:a) administración de dosis fijas, por medio de una cápsula que se introducía en el dispositivo y se perforaba para liberar el polvo al inhalar; y b) no se planteaba como una medicación de rescate sino como una “profilaxis”. Spinhaler® ha dado lugar a toda la familia de inhaladores de polvo seco. Y además aportaba la ventaja frente al inhalador de cartucho presurizado de no tener que coordinar la inhalación con la función del aparato. Sus desventajas es que precisan mayor flujo inspiratorio y su uso puede ser complejo en personas mayores o con deformidad en las manos.
En los años 70 llegaron las cámaras espaciadoras/inhalatorias, permitiendo llevar los beneficios del cartucho presurizado a pacientes con dificultad para coordinar la maniobra.
En los años 80 aparecieron los inhaladores de polvo seco multidosis, Diskhaler®. Esto reducía la complejidad y dificultad de la maniobra ya que las cápsulas con el polvo seco vienen integradas en el dispositivo y sólo hace falta cargarlas e inhalar. Aunque siguen precisando de alto flujo inspiratorio por parte del paciente y no se pueden acoplar a una cámara espaciadora al igual que los dispositivos de polvo seco unidosis.
A partir de estas familias de inhaladores, (cartuchos presurizados, inhaladores de polvo seco unidosis y multidosis) han ido surgiendo diferentes sistemas modernos que reutilizan la idea original y añaden mejoras como contadores de dosis, sistemas de feedback para que el paciente realice correctamente la técnica inhalatoria, etc.
Desde 1997 se conocen los inhaladores de vapor suave (Respimat®), en el que el fármaco en disolución es propulsado por un efecto de muelle, sin propelentes. Esto permite una maniobra inhalatoria sencilla, con una capacidad inspiratoria baja o muy baja, que unido a su producción de partículas muy pequeñas alcanza un gran depósito pulmonar. De todas maneras este sistema no llegó a España hasta 2010.
Otras variantes del cartucho presurizado clásico que han aparecido después han sido los sistemas Alvesco® y Modulite® donde el fármaco está disuelto, en vez de en suspensión, produciendo partículas muy finas y permitiendo una penetración pulmonar mayor. A su vez los sistemas accionados por la inspiración, Autohaler®, Easy Breath ® perciben el momento en que el paciente realiza la inspiración y se activan para propulsar el fármaco. Aunque este sistema no se ha comercializado en España.
BIBLIOGRAFÍA
- Las 4 reglas de la terapia inhalada.
- https://www.agefec.org/web/wp-content/uploads/2013/03/INFORMACI%C3%93N-ESCRITA-TALLER.pdf
- GEMA inhaladores. Terapia inhalada: fundamentos, dispositivos y aplicaciones prácticas. 2018
Hospital Clínic I Jornada Alergia Alimentaria y Anafilaxia
Avalada por SEAIC: el 14 de febrero de 2025 tendrá lugar en el Hospital Clínic de Barcelona la I Jornada de Alergia Alimentaria y Anafilaxia.
![]() Programa Hospital Clínic I Jornada Alergia Alimentaria y Anafilaxia (1148 descargas )
Programa Hospital Clínic I Jornada Alergia Alimentaria y Anafilaxia (1148 descargas )
Alergia respiratoria
Rinitis alérgica
La rinitis alérgica es una enfermedad inflamatoria de la mucosa nasal inducida por una respuesta inmunológica (por hipersensibilidad) tras la exposición a un alérgeno sobre las membranas que recubren las fosas nasales. Los síntomas típicos son: picor nasal, estornudos, mucosidad generalmente acuosa y congestión o taponamiento nasal. Los alérgenos que más frecuentemente causan rinitis alérgica son los pólenes, los hongos, los ácaros y los animales domésticos (perros y gatos).
En la mayoría de las ocasiones se acompaña de conjuntivitis, que consiste en la inflamación de la membrana que recubre al ojo y la parte interna de los párpados y se manifiesta con síntomas como picor o escozor, enrojecimiento y lagrimeo. Se habla entonces de rinoconjuntivitis alérgica.
La rinoconjuntivitis alérgica se clasifica desde varios puntos de vista. De forma simplificada, puede ser clasificada en estacional (generalmente producida por alergia a pólenes) o perenne (por ácaros y animales domésticos, entre otros agentes). Debe diferenciarse de otras formas frecuentes de rinitis, como las rinitis infecciosas o catarrales, causadas generalmente por distintos tipos de virus. En ocasiones, una rinitis de causa alérgica se puede complicar o solapar con un proceso infeccioso afectando a los senos paranasales (rinosinusitis).
El diagnóstico de la alergia que causa la rinitis se confirma mediante pruebas cutáneas (ver procedimientos diagnósticos). El tratamiento consiste, además de evitar su causa en la medida de lo posible, en el alivio de los síntomas mediante distintos tipos de fármacos que el médico prescribe en función de la naturaleza de los síntomas. La inmunoterapia con vacunas de alergia logra reducir significativamente los síntomas (ver procedimientos terapéuticos).
Asma alérgica
El asma es una enfermedad respiratoria crónica caracterizada fundamentalmente por la inflamación de los bronquios, que sufren un estrechamiento de su calibre ocasionando los síntomas típicos de la enfermedad: tos, falta de aire, pitos en el pecho y opresión torácica. Estos síntomas pueden variar en frecuencia e intensidad.
En ocasiones, el asma puede cursar con periodos de empeoramiento intenso (crisis asmática), que se relacionan con la exposición a agentes que producen alergia (asma alérgica). En otros casos pueden sobrevenir crisis causadas directamente por el ejercicio físico, por infecciones respiratorias o por algunos medicamentos como los antiinflamatorios del tipo de la aspirina.
Los alérgenos relacionados con el asma alérgica son lo mismos que causan rinitis. El diagnóstico de la alergia responsable del asma se establece mediante pruebas cutáneas con los posibles alérgenos causales, que indicará el alergólogo según la historia de la enfermedad (ver procedimientos diagnósticos).
El tratamiento adecuado del asma alérgica pasa inicialmente por evitar la exposición a los alérgenos causales. El empleo de medicación es siempre necesario para controlar los síntomas y consiste en la aplicación de fármacos inhalados que revierten el estrechamiento del bronquio y reducen la inflamación. El empleo de inmunoterapia con vacunas de alergia está indicado en la mayoría de los casos, ya que esta terapia es la única que consigue reducir el curso natural de la enfermedad alérgica (ver procedimientos terapéuticos).
Alveolitis alérgica
La alveolitis alérgica, también denominada neumonitis por hipersensibilidad, es un proceso inflamatorio pulmonar, que afecta a la porción terminal de las vías aéreas (alvéolos). Puede ocurrir por la exposición mantenida a muy diversas sustancias, generalmente en el ambiente laboral.
A diferencia del asma, produce síntomas generales como fiebre y malestar general, además de dificultad respiratoria y tos. Las enfermedades más conocidas dentro de este grupo son el “pulmón del granjero” (causado por bacterias que crecen en el heno) y el “pulmón del cuidador de palomas” (producido por sustancias que secretan estas aves).
———————————————–
Premios europeos a la Sección de Alergología del Hospital Niño Jesús
La Sección de Alergología del Hospital Infantil Universitario Niño Jesús de Madrid ha ganado dos premios en el 30th Congress of the European Academy of Allergy and Clinical Immunology (Estambul 2011), con motivo de sus trabajos sobre inmunoterapia oral en niños alérgicos a la leche.
Concurso Historias de Asma
La Fundación de la SEAIC lanza un concurso enfocado a los pacientes que sufren asma grave.
El objetivo del concurso es premiar a los participantes que muestren de forma creativa su «día a día con asma”.
Se valorará especialmente la positividad y espíritu de superación frente a su enfermedad.
Los interesados pueden mandarnos su trabajo en formato vídeo, relato o gráfico (foto o dibujo) antes del 17 de junio de 2022.
La dieta mediterránea: un patrimonio inmaterial que nos protege frente al asma y la alergia
La dieta mediterránea está considerada como uno de los patrones nutricionales más saludables para el mantenimiento del estado de salud. Además, el seguimiento de esta dieta es sumamente respetuoso con el medio ambiente y permite reducir el impacto medioambiental y la emisión de gases del efecto invernadero.
Lamentablemente, el estilo de vida mediterráneo se ha distanciado del patrón tradicional de alimentación debido a los fuertes cambios económicos y socioculturales de las últimas décadas. Como consecuencia de ello, se ha observado un incremento en el desarrollo de obesidad y en la incidencia de enfermedades crónicas. Este cambio no es ajeno a la patología alérgica. Recientemente, la revista Pediatric Allergy and Immunology ha publicado un estudio sobre la adherencia a la dieta mediterránea en la cohorte PARIS (Pollution and Asthma Risk: an Infant Study) y su asociación con el asma y la alergia en la edad escolar1.
¿En qué consiste la dieta mediterránea?
La dieta mediterránea es un patrón nutricional saludable basado en la ingestión de productos frescos y de temporada, principalmente de origen vegetal (frutas, verduras y hortalizas, legumbres y frutos secos) y cereales no procesados, en la que la principal fuente de proteínas de origen animal es el pescado (tradicionalmente procedente de la pesca local), moderado consumo de productos lácteos, y bajo consumo de carne y productos cárnicos.
Con esta proporción se cubren totalmente las necesidades energéticas, y estos alimentos contienen un alto porcentaje de elementos bioactivos como, por ejemplo, la fibra, las vitaminas y los polifenoles que tienen carácter antioxidante.
La adherencia a este patrón dietético se ha asociado con una menor incidencia de enfermedades cardiovasculares, ciertos tipos de cáncer, enfermedades neurodegenerativas como el Parkinson o Alzheimer y la diabetes tipo 2 2. Diversos análisis han sugerido que la dieta mediterránea podría ser un factor protector frente al asma en niños 3,4.
¿Qué es el estudio PARIS y cómo estudió el patrón alimentario de sus participantes?
El grupo francés que estudia la cohorte PARIS ha recogido datos de 3.840 niños sanos nacidos en la ciudad de París. Sus padres rellenaron cuestionarios sobre alimentación, en los que se preguntaba cada cuánto consumían los diferentes alimentos, tanto en casa como en el comedor escolar, restaurantes, etc.
Se usó el Mediterranean Diet Score (MDS) modificado para niños, incluyendo 7 alimentos beneficiosos: vegetales, legumbres, frutas y frutos secos, cereales, pescado, leche y otros derivados lácteos, y ácidos grasos insaturados. Se incluyó un alimento perjudicial: carne y procesados cárnicos, y se eliminó el alcohol.
También se utilizó el índice KIDMED, una herramienta validada para conocer la calidad y la adherencia de niños al patrón de dieta mediterránea.
A los 8 años se les realizó un control de salud, incluyendo pruebas de función respiratoria como FEV1 y FeNO.
Se analizaron los datos de 975 niños que completaron el MDS y/o el KIDMED. Dentro de las variables a analizar se incluyeron sexo, altura y peso, nivel socieconómico, edad de la madre, origen geográfico y ocupación de los padres, presencia de hermanos mayores, hábito tabáquico de la madre durante el embarazo, exposición a tabaco en el hogar, antecedentes familiares de alergia, duración de la lactancia materna, realización de actividad física, consumo de alimentos orgánicos y restricciones dietéticas, ya fueran por prescripción médica o no.
En los resultados del estudio se observó que más de la mitad de los niños tenían una adherencia moderada a la dieta mediterránea y un 10% incluso una adherencia óptima.Aproximadamente un tercio de los niños tenían una dieta de mala calidad, con baja adherencia al patrón mediterráneo.
¿Qué factores se asociaron a la adherencia a la dieta mediterránea?
El alto nivel socieconómico, la prolongación de la lactancia materna y el consumo de alimentos orgánicos se asociaron a una mayor adherencia a la dieta mediterránea. Por el contrario, la presencia de hermanos mayores se asoció a una menor adherencia.
En cuanto a la adherencia a la dieta mediterránea y su relación con asma y alergia a la edad de 8 años, los pacientes con mayor adherencia mostraron un FEV1 más alto (+52,3 ml) y un riesgo más bajo de presentar asma. También se asoció a menor incidencia de sensibilización a alérgenos. Sin embargo, no se hallaron diferencias significativas en cuanto al FeNO, la frecuencia de rinitis o la prevalencia de eccema.
¿Qué conclusiones podemos sacar para nuestros pacientes?
Desde el punto de vista biológico, los antioxidantes contenidos en vegetales y frutas (vitaminas C y E, betacarotenos, flavonoides, polifenoles, etc.) pueden tener un efecto beneficioso sobre la respuesta inmunitaria durante la infancia, e incluso jugar un papel en procesos inflamatorios crónicos como el asma.
Aunque este estudio se realizó en una población urbana y suburbana de París, dado que nuestros hábitos en España son similares las conclusiones podrían ser extensibles a nuestra población.Desde las consultas debemos promover una alimentación saludable y fomentar un patrimonio tan nuestro como es la dieta mediterránea.
Olaya Álvarez. Complejo Hospitalario Universitario de Ferrol. Comité de Alergia Infantil
Bibligrafía
- Amazouz H, Roda C, Beydon N, Lezmi G, Bourgoin-Heck M, Just J, et al. Mediterranean diet and lung function, sensitization, and asthma at school age: The PARIS cohort. Pediatr Allergy Immunol. 2021 Oct;32(7):1437-1444. doi: 10.1111/pai.13527. PMID: 33914969.
- Sofi F, Abbate R, Gensini GF, Casini A. Accruing evidence on benefits of adherence to the Mediterranean diet on health: an updated systematic review and meta-analysis. Am J Clin Nutr. 2010 Nov;92(5):1189-96. doi: 10.3945/ajcn.2010.29673. PMID: 20810976.
- Castro-Rodriguez JA, Garcia-Marcos L. What Are the Effects of a Mediterranean Diet on Allergies and Asthma in Children? Front Pediatr. 2017 Apr 21;5:72. doi: 10.3389/fped.2017.00072. PMID: 28484688
- Papamichael MM, Itsiopoulos C, Susanto NH, Erbas B. Does adherence to the Mediterranean dietary pattern reduce asthma symptoms in children? A systematic review of observational studies. Public Health Nutr. 2017 Oct;20(15):2722-2734. doi: 10.1017/S1368980017001823. Epub 2017 Aug 14. PMID: 28803594.
Reunión Foro Biológicos en Asma Grave
Coincidiendo con el XXXI Congreso de la SEAIC, el Comité de Asma celebrará su «Reunión Foro Biológicos en Asma Grave». A continuación se detalla el programa de este evento.
Curso TRIPLE Asma
Os presentamos el curso TRIPLE ASMA, patrocinado por Chiesi y Avalado por la SEAIC, un programa online avanzado diseñado específicamente para especialistas en alergología,
neumología, medicina familiar y comunitaria. Este curso se centra en la actualización de conocimientos y el desarrollo de habilidades en el manejo del asma incluyendo la utilización de la triple terapia
Link al curso: https://www.tripleasma.com/#/public/inicio
Curso diagnóstico molecular en Hospital Valle de Hebrón
Curso de formación en diagnóstico molecular para residentes de alergología, del Hospital Valle de Hebrón (Barcelona).
II Curso de Procedimientos en Asma CAJMIR
Los días 19 y 20 de noviembre se celebrará on-line la II edición del Curso de Procedimientos en Asma, organizado por la Comisión de Alergólogos Jóvenes y MIR, junto con el Comité de Asma, con el patrocinio de GSK y ALK-Abelló.
![]() II Curso Procedimientos en Asma, día 1 (2010 descargas )
II Curso Procedimientos en Asma, día 1 (2010 descargas )
![]() II Curso Procedimientos en Asma, día 2 (2098 descargas )
II Curso Procedimientos en Asma, día 2 (2098 descargas )
Cuarto Curso Online de Procedimientos en Asma CAJMIR
Los próximos 16 y 18 de Enero de 2023 tendrá lugar el 4º Curso Online de Procedimientos en Asma CAJMIR, dirigido a médicos internos residentes de Alergología, desde MIR de segundo año, a nivel nacional; y coordinado por el Grupo de Procedimientos en Asma del Comité de Asma de SEAIC.
Más info: ![]() Curso Procedimientos en Asma CAJMIR (2272 descargas )
Curso Procedimientos en Asma CAJMIR (2272 descargas )
Proyecto FAST
Buscamos alérgicos al pescado para un ensayo clínico con una vacuna para tratar esta alergia
¿Tiene pacientes alérgicos al pescado de más de 18 años? Si es así, nos gustaría invitarlos a participar en un ensayo clínico para determinar si la inmunoterapia (vacuna para la alergia) es efectiva en la alergia a pescados.
La inmunoterapia es el único tratamiento que existe para curar la alergia. Consiste en la inyección de una dosis muy baja de alérgeno bajo la piel, que será incrementada lentamente. Antes y después del tratamiento se realizará una provocación con pescado para determinar si, tras este tratamiento, su paciente tolera sin problemas una mayor cantidad de pescado.
Este estudio se realiza en el Hospital Clínico San Carlos de Madrid, en el Hospital Universitario Reina Sofía de Córdoba, en el Hospital Regional Universitario de Málaga, y en otros 5 centros de 5 países europeos. Este ensayo clínico cuenta con la aprobación de los comités de ética de estos hospitales y de la Agencia Española del Medicamento y Productos Sanitarios (AEMPS) y se engloba dentro de un proyecto de investigación llamado FAST (Food Allergy Specific immunoTherapy) financiado por la Comunidad Europea.
Si precisa información adicional o si alguno de sus pacientes está interesado puede ponerse en contacto con los investigadores a través de las siguientes direcciones de email y teléfonos:
Hospital Clínico San Carlos, Madrid
Dra. Montserrat Fernández Rivas mariamontserrat.fernandez@salud.madrid.org
Dra. Maria Luisa Sánchez Millán mluisa.sanchezmi@salud.madrid.org
Tel: 91 330 30 10
Hospital Universitario Reina Sofía, Córdoba
Dra. Carmen Moreno Aguilar carmen.moreno.sspa@juntadeandalucia.es Tel: 677 905 267
Hospital Regional Universitario de Málaga
Dr. Miguel Blanca Gómez mblancago@gmail.com Tel: 609572992
Dra Francisca Gómez Pérez paquigomez.p@hotmail.com Tel: 677903259
Premios otorgados y personas premiadas Simposio Internacional Bilbao 2024
Relación de premios otorgados y personas premiadas en el Simposio Internacional de Enfermedades Alérgicas de Riesgo Vital – Bilbao del 6 al 9 de noviembre de 2024
Premio Nacional Fundación de la SEAIC Trayectoria Profesional en Investigación
Dr. Santiago Quirce Gancedo
Programa de Formación en Investigación
Subprograma de Formación de Investigadores Emergentes Parte II: entrega de diplomas 6 becas para realizar el Máster Universitario en Investigación en Medicina Clínica UMH:
• Dra. Leticia De las Vecillas Sánchez - REACCIONA: formación integral en patología cutánea para jóvenes alergólogos
• Dr. David Loli Ausejo - REACCIONA: formación integral en patología cutánea para jóvenes alergólogos
• Dr. Fco. Javier Solá Martínez - ExperAIT: formación integral en inmunoterapia con alérgenos (ita) para futuros expertos
• Dra. Paula Galván Blasco - EntusiASMAdos: formación integral en asma para jóvenes alergólogos
• Dra. Patricia Karina Mir Ihara - CURSO DE EXCELENCIA EN INVESTIGACIÓN
• Dr. Filip Skrabski - ALIADOS: formación Integral en Alergia a los Alimentos para alergólogos jóvenes.
Premio Micrófono Abierto en Investigación 2024
Investigador Principal: Dra. Paola Leonor Quan López.
CARACTERIZACIÓN TRANSCRIPTÓMICA Y PROTEÓMICA DE VESÍCULAS EXTRACELULARES EN PACIENTES CON URTICARIA COLINÉRGICA SINTOMÁTICA
Premio Profesor Alberto Oehling
- Premio: Berta Ruiz León, Ana María Navas Romo, Marisa Espinazo Romeu, Ipek Guler, Corona Alonso Díaz, Aurora Jurado Roger y Carmen Moreno Aguilar.
HELIOS-NEGATIVE REGULATORY T CELLS AS A KEY FACTOR OF IMMUNE TOLERANCE IN NONALLERGIC BEEKEEPERS
- Accesit: Sonia Gelis, Mariona Pascal, E. Fernández Caldas, E. Fernández, G. Araujo Sánchez, Joan Bartra y Antonio Valero.
USEFULNESS OF THE NASAL ALLERGEN PROVOCATION TEST IN THE DIAGNOSIS OF SHELLFISH ALLERGY
Premios a las mejores comunicaciones orales
- Andreina María Mugno Saba, Stephanie Steixner Zeballos, Paula Gutiérrez Álvarez, Sonia del Pozuelo Aparicio, Laura Manzanedo Ortega y Patricia Alloza Gómez.
UN RETO DIAGNÓSTICO: SÍNDROME DE ALFA-GAL - Marcela Rodríguez Pérez, Patricia García Robledo, Marta García Robledo, José Carlos García Ortiz y Alicia Armentia Medina.
ANGIOEDEMA HEREDITARIO Y AUTOINMUNIDAD - Gabriela Pretre, Nicola Giangrande, Francisco Carballada González, María Teresa Lizaso Bacaicoa, Ana Isabel Tabar Purroy y Sébastien Boulo.
DIPEPTIDIL PEPTIDASA IV DE VESPA VELUTINA, EL ALÉRGENO IGNORAD
Premios a las mejores comunicaciones en póster
- José Julio Laguna, Cosmin Boteanu, María Luisa Sánchez Millán, Yaiza Lorenzo del Pie, Mercedes Martínez García y Joaquín Archilla Esteban.
ESTUDIO PROSPECTIVO DE LA INCIDENCIA DE REACCIONES DE HIPERSENSIBILIDAD PERIOPERATORIA - Sofía Carreras Kàtcheff, Marta Planas Vinós, Moisés Labrador Horrillo, Victoria Cardona Dahl y Mar Guilarte Clavero.
OMALIZUMAB COMO ADYUVANTE EN LA INMUNOTERAPIA ORAL PARA ALERGIA ALIMENTARIA EN PACIENTES ADULTOS
Premios Fundación SEAIC y DIATER Laboratorios
Premio Nacional "Dr. Ricardo Palacios" a la Mejor Tesis Doctoral en Alergología
- Dra. Ana Rosado Ingelmo - EL SISTEMA DE ALERTAS DE ALERGIA A MEDICAMENTOS E INTERVENCIÓN PRECOZ PARA LA INTRODUCCIÓN DE BETALACTÁMICOS EN PACIENTES CON ALERTAS DE ALERGIA
Premio Nacional al Mejor Trabajo de Fin de Grado (TFG) en Alergología
- Dra. María Aldaba Anaut - ESTUDIO DE CORRELACIÓN ENTRE LA SUPERFICIE DE LA PÁPULA EN LOS PRICK TEST MEDIDA UTILIZANDO EL DISPOSITIVO NEXKIN DSPT® Y LA DETERMINACIÓN DE IGE ESPECÍFICA CON ALEX2®
Accesit al Mejor Trabajo de Fin de Grado (TFG) en Alergología
- Dra. Cristina Picón Jara - ESTUDIO DE LA ALTERACIÓN DE LA BARRERA EPITELIAL ORAL E INTESTINAL EN PACIENTES ALÉRGICOS A LAS PROTEÍNAS DE TRANSFERENCIA DE LÍPIDOS (LTPS)
Novartis Urtinnova Grants 2024 - Mejor Comunicación sobre Urticaria Crónica
- Carlos Sánchez Dorrego, Carolina Gómez Fariñas, Olinda Pérez Quintero, Raquel López Rodríguez, Manuel Jorge Rial Prado y Beatriz Veleiro Pérez.
ANAFILAXIA EN UNA SERIE DE PACIENTES CON URTICARIA POR FRÍO - Gabriela Aray-Moran, Sofía M. Proaño Mosquera, Sonsoles Infante Herrero, Alberto Álvarez-Perea, Paula Cabrera-Freitag y Ana Entrala Bueso.
URTICARIA A FRIGORE EN PACIENTES PEDIÁTRICOS
Programa de Becas de Investigación en Angioedema Hereditario: AEHwards 2024. Behring
PROTOBECA:
Ana Gabriela Mariño Fernández, Mariam Tawfiq Piedad, Marta Fontanillas Garmilla, Ángel José Albarracín Contreras, Pilar Andrea Ortiz Aljaro e Irene García Gutiérrez.
NUEVAS PROFILAXIS A LARGO PLAZO COMO TRATAMIENTO EN EL ANGIOEDEMA HEREDITARIO
PUBLIBECAS:
- Johana Gil Serrano, Moisés Labrador Horrillo, Anna Sala Cunill, Paula Galván Blaso, Marta Planas Vinos y Mar Guilarte Clavero
ROL DE LA INFLAMACIÓN SISTÉMICA EN PACIENTES CON DIFERENTES TIPOS DE ANGIOEDEMA - África Serrano Sánchez, Mercedes Pellin Nuevo, Rosario Cabañas Moreno, Marta Goyanes Malumbres, Teresa Caballero Molina y María Dolores Moreno Llorente
ANÁLISIS RETROSPECTIVO DEL PROGRAMA DE AUTOADMINISTRACIÓN DE FÁRMACOS PARENTERALES PARA PACIENTES CON ANGIOEDEMA HEREDITARIO EN EL HOSPITAL UNIVERSITARIO LA PAZ - Alexandre Ruiz Carrasco, Johana Gil Serrano, Paula Galvan Blasco, Marta Planas Vinos, Roger Colobran Oriol y Mar Guilarte Clavero
DESCRIPCIÓN DE CARACTERÍSTICAS CLÍNICAS Y DESENCADENANTES EN ATAQUES DE ANGIOEDEMA HEREDITARIO ASOCIADO A MUTACIONES DEL FACTOR XII DE LA COAGULACIÓN
Bec-AT Allergy Therapeutics
María José López Toro, Sira Miquel Marcó, Nerea Albert Yécora, Mireia Gómez Fernández, Albert Roger Reig y Raquel E. Sánchez Peña
RE-INFORMACIÓN PRECOZ PARA MEJORAR EL CUMPLIMIENTO DEL INICIO DE INMUNOTERAPIA CON ALÉRGENOS
Premios del Certamen de Humanidades de la SEAIC
PREMIO DE PINTURA:
Dra. Alicia Armentia Medina - Obra: Achíss
PREMIO DE POESÍA:
Dra. Ana Gabriela Mariño Fernández - Obra: Tormenta y calma
PREMIO DE RELATO CORTO:
Dr. Alfonso Calvo Alonso - Obra: La rinitis del selenita
XXIII Congreso Mundial de Asma
Estimados colegas:
Desde la Sociedad Española de Alergia e Inmunología Clínica SEAIC queremos recordaros que en menos de un mes, del 12 al 15 de marzo, se celebrará en Madrid el XXIII Congreso Mundial de Asma (WCA) organizado por la Asociación Global de Asma-INTERASMA con la colaboración científica de la SEAIC. Además informaros que a efectos de inscripción y participación se aplicarán a todos los miembros de la SEAIC los mismos beneficios que a los miembros de INTERASMA.
INTERASMA es una sociedad científica con más de 60 años de historia que, desde un concepto multidisciplinar, tiene como objetivo el estudio del asma. Entre una de sus actividades principales destaca la organización del Congreso Mundial de Asma que se realiza cada dos años en distintas ciudades del mundo. La alta calidad de sus programas científicos y educativos sobre el conocimiento del asma, colaborando con prestigiosos expertos y ponentes tanto locales como internacionales de todo el mundo, han hecho del WCA un congreso exitoso y de amplia participación.
Para mayor información, pueden visitar el sitio web del congreso: www.wca-2016.com. En nombre de SEAIC e INTERASMA es un placer invitarles a participar en el próximo Congreso Mundial de Asma que se celebrará en Madrid del 12 al 15 de marzo de 2016.
Saludos cordiales,
Prof. Joaquín Sastre Prof. G. Walter Canonica
Presidente SEAIC Presidente GAA – INTERASMA
Educación terapéutica del adolescente con asma
Según los expertos de la OMS la adolescencia comprende un periodo de edad que va desde los 10-11 hasta los 19 años, aunque algunos autores hablan de adolescencia inicial (10-14 años), adolescencia media (15-17 años) y adolescencia tardía (18-21 años).
El asma es una de las enfermedades crónicas más prevalentes en el adolescente y los sanitarios somos conscientes de que en estas edades cambia el modo de afrontar la enfermedad, especialmente si se trata de una enfermedad crónica. Actitudes de negación o de culpabilidad, complican el abordaje del problema por parte del profesional, cambian sentimientos y actitudes de nuestro paciente y lo que hasta ese momento era responsabilidad de los padres o cuidadores pasa a serlo del propio enfermo, que debe ir asumiendo paulatinamente sus propios compromisos ante la enfermedad.
Para el adolescente con asma la ansiedad y depresión son desencadenantes que favorecen peor control de los síntomas y pueden influir decisivamente en su calidad de vida. La visión del adolescente con asma dificulta en la relación con el grupo de amigos, siente vergüenza.
Conocer al paciente adolescente
¿A qué se dedica, estudia, cuáles son sus aficiones?
¿Qué sabe sobre su enfermedad?
¿Cómo controla el asma?
Intervención enfermera educadora:
Tratamos los objetivos más importantes para el adolescente con asma:
- Comprenda su enfermedad (síntomas del asma, signos de empeoramiento o comienzo de una crisis, tos, cansancio, sibilancia, dificultad para respirar….
- Sepa cómo evitar los desencadenantes (tabaco, alergenos, ejercicios, deporte, infecciones respiratorias, alimentos, fármacos…).
- Reforzamos positivamente en el cumplimiento terapéutico y adherencia al tratamiento para mejor calidad de vida.
Realizamos un plan estructurado con citas que el paciente pueda acudir y de ese modo se pueda repasar sus inquietudes e intentar llegar a acuerdos asumibles y siempre teniendo presente su tratamiento terapéutico.
Conclusiones:
- Adherencia: el paciente acepta voluntariamente las recomendaciones por parte de enfermeros educadores.
- Concordancia: autonomía por parte del paciente adolescente para mantener una relación de igualdad con enfermería para un mejor cumplimiento y manejo de su enfermedad.
- Escuchar: es la prueba de confianza y apoyo asegurando en todo momento la confidencialidad hacia el paciente adolescente.
- Cumplir: los objetivos que nos proponemos con el paciente adolescente para un cumplimiento de su tratamiento y una mejor calidad de vida.
Acta del Comité de Asma. Zaragoza 2021
Salud digital y alergología
El reciente auge de la «sanidad digital»
La telemedicina, definida por la OMS como la prestación remota de servicios médicos o sanitarios (1), no es un fenómeno nuevo y de hecho tiene más de cien años de historia en paralelo a avances en tecnologías de telecomunicación (2). Sin embargo, hasta la llegada de la pandemia del COVID-19 su utilización quedó limitada a experiencias piloto (especialmente en situaciones de aislamiento extremo de los pacientes) y no llegó a penetrar en la práctica asistencial principalmente por barreras regulatorias y por la ausencia de incentivos económicos para su adopción (3). Los confinamientos impuestos tras el inicio de la pandemia supusieron una relajación de estas restricciones y marcaron un punto de inflexión en la expansión de estos servicios, cuya utilización llegó en 2021 a niveles 38 veces superiores a los prepandémicos (4). Este mayor uso provocó cambios en las actitudes ante la telemedicina en la sociedad y destapó carencias en infraestructura tecnológica y en procesos y protocolos para la atención remota de pacientes en los sistemas sanitarios de todo el mundo. En este periodo se ha producido, además, un cambio conceptual en el que la telemedicina queda englobada en un campo más amplio de “sanidad digital” (5), la aplicación de tecnologías digitales en el campo de la salud, incluyendo, además de teleconsultas, componentes como la computación en la nube, el big data, la inteligencia artificial, apps de salud y dispositivos de monitorización remota entre otros.
El interés por iniciativas de sanidad digital también es previo a la pandemia, como refleja la creciente inversión en este terreno a partir del año 2013, para llegar a una cifra récord de 52.000 millones de dólares en el 2021 (6, 7). Aunque posteriormente las inversiones han disminuido, el cambio cualitativo permanece: la sanidad digital se ha consolidado como un nuevo segmento en el sector, ya es parte de la medicina convencional (8). Revistas prestigiosas como Lancet y Nature han lanzado publicaciones específicamente dedicadas a la sanidad digital y el New England Journal of Medicine ha creado una dedicada a la inteligencia artificial y otra (Catalyst) a innovaciones en la prestación de servicios sanitarios. Nuevos actores han entrado en el sector -notablemente, las grandes empresas tecnológicas-, se están produciendo cambios en la dinámica competitiva (9) y se ha operado un cambio de paradigma: la prestación de servicios médicos y sanitarios ya no es una actividad exclusivamente presencial o vinculada a ubicaciones concretas (10).
La utilización de nuevos modelos de sanidad digital es así un fenómeno en evolución ante el que los diversos agentes están reaccionando de manera diversa. En Alergología se ha observado tras el inicio de la pandemia una elevada adopción de consultas síncronas (por ejemplo, videoconsultas), pero un escaso uso de otras modalidades de prestación digital (11).
Ámbito y taxonomía de los modelos de prestación sanitaria digital
La sanidad digital incluye la aplicación de varias tecnologías de la información y comunicación en diversas etapas de la cadena de valor sanitaria. Estas tecnologías son en su mayoría transversales -útiles en distintos tipos de actividades y no sólo sanitarias- y en todo caso son simplemente instrumentos facilitadores. La innovación que supone la sanidad digital surge cuando una o varias de estas tecnologías son utilizadas para el diseño y desarrollo de nuevos productos, servicios, modelos operativos y modelos de negocio (12).
Una clasificación basada la forma última de prestación de servicios médicos y en los tipos de comunicación (humano-humano, humano-máquina, máquina-máquina) distingue (13, 14) tres grandes categorías de modelos de provisión sanitaria digital:
Teleconsultas. Consultas remotas entre médico y paciente, que pueden ser síncronas (por video o voz) o asíncronas (vía chat, mensajería instantánea, correo electrónico, SMS). Algunas de las interacciones pueden ser -en parte o en su totalidad- automatizadas mediante el empleo de chatbots basados en algoritmos. La categoría de teleconsultas incluye también la interacción médico-médico para la transmisión (“store & forward”) de elementos de la historia clínica electrónica del paciente (por ejemplo, pruebas de laboratorio o de imagen).
Gestión remota de enfermedad crónica. i) Terapias digitales (Digital Therapeutics o DTx en su acrónimo en inglés): intervenciones terapéuticas implementadas en un programa de software y habitualmente accesibles a través de una app dedicada, con el objetivo de mejorar el control de enfermedades crónicas, apoyando el tratamiento prescrito; utilizan habitualmente técnicas basadas en ciencias del comportamiento (como el gamification) para tratar de mejorar la adherencia al tratamiento farmacológico prescrito e inducir cambios en estilo de vida del paciente. ii) Monitorización remota del paciente (RPM en sus siglas en inglés): sistemas, sensores y dispositivos que capturan datos médicos del paciente para su evaluación remota.
Autocuidado dirigido y conectado. “E-triaje”: comprobadores de síntomas, utilizando inteligencia artificial e implementados a través de chatbots; aplicaciones y dispositivos para el uso por el paciente, basadas en software ejecutable en la web, teléfonos móviles o dispositivos no-médicos; motores de búsqueda, que permiten al paciente encontrar información médica y de salud en buscadores generales o en sitios web dedicados y seguros para acceder a su propio historial clínico electrónico.
En la actualidad, los servicios digitales suelen prestarse de manera aislada y no integrada con la atención presencial. Sin embargo, el escenario más probable de desarrollo futuro es la combinación de intervenciones remotas y en persona dentro del concepto emergente de modelos de asistencia “híbridos”, que abren nuevas posibilidades en el diseño de protocolos y vías clínicas en diversas especialidades y, entre ellas, en Alergología (11).
La Alergología ante la sanidad digital
En la década anterior al inicio de la pandemia, diversos artículos habían discutido la utilización de la telemedicina en otras especialidades y su posible aplicabilidad en Alergología (15-19) siempre que se pudiera garantizar la calidad y la seguridad en la asistencia. A partir del comienzo de los confinamientos, surgen publicaciones que tratan de ofrecer guías para la utilización de la telemedicina -un imperativo en ese momento- en el tratamiento de pacientes alérgicos (20,21). Un position paper de la asociación alemana de alergólogos AeDA publicado en este contexto (22) destaca la utilidad de la telemedicina y de otras aplicaciones digitales no sólo como alternativa en situaciones en las que la atención presencial no es posible sino también como herramientas que facilitan la práctica diaria del alergólogo, si bien destaca que aún existen barreras tecnológicas, legales y profesionales que superar. El artículo alaba el impulso a la digitalización de la sanidad en ese país que supuso la Ley de Salud Digital de 2019, que creó la posibilidad de empezar a prescribir apps digitales de salud (DiGa en acrónimo alemán) por parte de los médicos y con reembolso en el sistema público. La publicación del consenso multidisciplinar para el seguimiento y control del asma en la era de la telemedicina -proyecto COMETA- concibe la teleasistencia como una herramienta complementaria fundamental para garantizar el control del asma más allá de cualquier situación restrictiva de la visita presencial (23).
El reciente position paper de la EAACI sobre telemedicina (24) destaca que la asistencia remota reduce costes y ahorra tiempo a profesionales y pacientes, pero no puede reemplazar completamente a la atención en persona por la importancia de la exploración física y de algunas pruebas diagnósticas esenciales en el seguimiento de los pacientes. El artículo enumera también otras ventajas y desventajas de la telemedicina. Entre las primeras, una mayor accesibilidad de los servicios, mayor conveniencia y más fácil seguimiento del paciente. Entre las segundas, la falta de garantía sobre la seguridad y privacidad de datos del paciente, problemas en el reembolso o pago de los servicios, barreras tecnológicas para su adopción generalizada y la falta de estandarización de procesos y protocolos. Se discute también el posible impacto en la relación médico-paciente de la telemedicina y la necesidad de que el profesional desarrolle nuevas competencias para adaptarse a esta nueva forma de interacción.
Gran parte de la bibliografía sobre uso de sanidad digital en Alergología se centra en el asma, y el caso de uso más mencionado es en el seguimiento de pacientes ya diagnosticados, con el potencial de lograr un mejor control de la enfermedad. Las teleconsultas posibilitan nuevas formas de interacción con el paciente, las terapias digitales pueden contribuir a mejorar la adherencia al tratamiento, y los inhaladores digitales aportan datos en tiempo real sobre el grado de adherencia a la medicación de control, uso de beta-agonistas de acción corta y técnica de uso del inhalador (25). La sanidad digital ha tenido hasta la fecha mayor desarrollo en otras especialidades, por ejemplo, en el tratamiento y seguimiento de diabetes con los sensores de monitorización continua de glucemia (26) y otras aplicaciones, y el desarrollo y validación de biomarcadores digitales centrados en el paciente para asma y rinitis alérgicas podría aumentar la utilidad de los modelos de prestación digitales además de tener aplicaciones en la práctica presencial (27). Las intervenciones remotas, digitales, son generalmente bien aceptadas por los pacientes y los profesionales (28), y pueden mejorar el seguimiento del asma especialmente cuando incluyen inhaladores conectados y elementos de software para evaluar síntomas y grado de control, y para facilitar la educación y activación del paciente en el seguimiento de su enfermedad (29). Las tecnologías digitales posibilitan teóricamente el diseño de nuevos modelos asistenciales que, en combinación con la atención presencial, mejoren el control del asma, aunque aún son escasos los estudios de eficacia clínica de estos nuevos enfoques terapéuticos (30).
En años recientes hay publicaciones sobre la utilización de terapias digitales en dermatitis atópica como complemento al tratamiento habitual y con buenos resultados en la reducción de síntomas (31), de apps para el seguimiento de actividad y control en urticaria crónica espontánea (32), y de diversas aplicaciones digitales en la gestión de la inmunoterapia con alergenos, en la estratificación de pacientes, en su seguimiento y en la evaluación de eficacia, si bien, señalan los autores, son necesarios más estudios para comprobar su eficacia en mejorar resultados asistenciales (33).
La inteligencia artificial es una tecnología emergente con gran potencial disruptivo en diversos sectores de actividad y también en la medicina y la sanidad. En alergología, se explora (34) su utilización en, entre otros casos de uso, investigación básica y clínica (ensayos clínicos descentralizados, gemelos digitales), su integración en dispositivos de monitorización remota, el desarrollo de modelos predictivos de curso de la enfermedad, o en el diagnóstico y fenotipado de pacientes, si bien aún existen numerosos retos técnicos, éticos y regulatorios que afrontar antes de generalizar la utilización de esta tecnología en la práctica diaria.
Áreas de desarrollo futuro en sanidad digital
La expansión de la telemedicina y otras formas de sanidad digital es un fenómeno reciente y su adopción en alergología y en otras especialidades está aún en una fase temprana. Estas nuevas modalidades asistenciales ofrecen diversos beneficios potenciales que deben ser balanceados por las limitaciones inherentes a servicios provistos a distancia -sin estar el paciente “presente”- y en algunos casos utillizando algoritmos automatizados. La evaluación y uso de los nuevos modelos digitales debe seguir las mismas reglas exigidas a otras tecnologías sanitarias y al estándar de calidad de los procesos asistenciales de demostración de evidencia científica y respeto a las preferencias e individualidad del paciente, priorizando la seguridad de los procedimientos y la privacidad de los datos. Adicionalmente, para que la sanidad digital llegue a tener impacto en la práctica asistencial, es necesario que los profesionales y las sociedades médicas desarrollen guías clínicas y protocolos, para cada especialidad, enfermedad y procedimiento (35). Aún es escasa la evaluación de impacto asistencial de soluciones de sanidad digital utilizando ensayos prospectivos aleatorizados controlados, y de impacto económico comparando resultados asistenciales y costes medidos longitudinalmente, y tal vez sea necesario también emplear nuevas metodologías de evaluación en esta área (36-38). Otro reto pendiente es la evaluación comparada de modelos asistenciales híbridos que combinen intervenciones presenciales y digitales, especialmente porque aún hay pocos ejemplos de su implementación (39). En cualquier caso, parece imperativo abordar el reto de adaptar las guías clínicas en medicina a la era digital (40).
La regulación de tecnologías digitales en sanidad fue una restricción a su adopción prepandemia y actualmente es un proceso en evolución (41), al igual que su reembolso o financiación, tanto en sistemas públicos como privados (42). Ambos factores tendrán gran influencia en el ritmo de adopción de estas nuevas modalidades asistenciales. La actitud que adopten médicos y otros profesionales será también un elemento crítico en la evolución de la sanidad digital: existen barreras relacionadas con el acceso a estas tecnologías y a formación específica en ellas, y también dudas sobre su utilidad y sobre el impacto que puedan tener en la carga de trabajo asistencial (43).
El gran desarrollo reciente de telemedicina y otras formas de sanidad digital presenta la posibilidad de innovar y de actualizar guías clínicas, protocolos y modelos asistenciales en alergología al igual que en otras especialidades, pero aún existen limitaciones y retos que superar antes de que estas nuevas modalidades sean adoptadas de forma generalizada en la práctica diaria (44).
Referencias bibliográficas
- Bento, P. et. al. Consolidated telemedicine implementation guide. World Health Organization 2022.
- Ryu S. History of Telemedicine: Evolution, Context, and Transformation. Healthc Inform Res. 2010 Mar;16(1):65–6. doi: 10.4258/hir.2010.16.1.65. Epub 2010 Mar 31. PMCID: PMC3089841.
- Shaver J. The State of Telehealth Before and After the COVID-19 Pandemic. Prim Care. 2022 Dec;49(4):517-530. doi: 10.1016/j.pop.2022.04.002. Epub 2022 Apr 25. PMID: 36357058; PMCID: PMC9035352.
- Bestsennyy, Ol, Gilbert, G., Harris A., Rost J. Telehealth: a quarter-trillion dollar post-COVID19 reality?. McKinsey & Company 2021. https://www.mckinsey.com/industries/healthcare/our-insights/telehealth-a-quarter-trillion-dollar-post-covid-19-reality (accedido 31 marzo 2024)
- WHO guideline Recommendations on Digital Interventions for Health System Strengthening. Geneva: World Health Organization; 2019. PMID: 31162915.
- https://rockhealth.com/insights/2023-year-end-digital-health-funding/ (accedido 30 marzo 2024)
- https://www.strategyand.pwc.com/de/en/industries/pharma-life-science/a-practical-experience-based-guide.html (accedido 30 marzo 2024)
- Mandal S, Wiesenfeld BM, Mann D, Lawrence K, Chunara R, Testa P, Nov O. Evidence for Telemedicine’s Ongoing Transformation of Health Care Delivery Since the Onset of COVID-19: Retrospective Observational Study. JMIR Form Res. 2022 Oct 14;6(10):e38661. doi: 10.2196/38661. PMID: 36103553; PMCID: PMC9578517.
- Thomason, J. (2021). Big tech, big data and the new world of digital health. Global Health Journal. 5. 10.1016/j.glohj.2021.11.003.
- Nguyen, Andrew & Rivera, Alessandra & Gualtieri, Lisa. (2023). A New Health Care Paradigm: The Power of Digital Health and E-Patients. Mayo Clinic Proceedings: Digital Health. 1. 203-209. 10.1016/j.mcpdig.2023.04.005.
- Bajowala SS, Shih J, Varshney P, Elliott T. The Future of Telehealth for Allergic Disease. J Allergy Clin Immunol Pract. 2022 Oct;10(10):2514-2523. doi: 10.1016/j.jaip.2022.08.022. Epub 2022 Aug 28. PMID: 36038132; PMCID: PMC9420069.
- Bamel, U., Talwar, S., Pereira, V., Corazza, L., & Dhir, A. (2023). Disruptive digital innovations in healthcare: Knowing the past and anticipating the future. Technovation, 125, 102785.
- https://www.mckinsey.com/industries/healthcare/our-insights/virtual-health-a-look-at-the-next-frontier-of-care-delivery (accedido 30 marzo 2024)
- Martin, J.A. La oportunidad digital de la sanidad. Fundación Ramón Areces 2016
- Krishna MT, Knibb RC, Huissoon AP. Is there a role for telemedicine in adult allergy services? Clin Exp Allergy. 2016 May;46(5):668-77. doi: 10.1111/cea.12701. PMID: 26742680.
- Elliott T, Shih J. Direct to Consumer Telemedicine. Curr Allergy Asthma Rep. 2019 Jan 19;19(1):1. doi: 10.1007/s11882-019-0837-7. PMID: 30661123.
- Elliott T, Shih J, Dinakar C, Portnoy J, Fineman S. American College of Allergy, Asthma & Immunology Position Paper on the Use of Telemedicine for Allergists. Ann Allergy Asthma Immunol. 2017 Dec;119(6):512-517. doi: 10.1016/j.anai.2017.09.052. Epub 2017 Nov 2. PMID: 29103799.
- Alvarez-Perea A, Sánchez-García S, Muñoz Cano R, Antolín-Amérigo D, Tsilochristou O, Stukus DR. Impact Of «eHealth» in Allergic Diseases and Allergic Patients. J Investig Allergol Clin Immunol. 2019;29(2):94-102. doi: 10.18176/jiaci.0354. Epub 2018 Nov 20. PMID: 30457105.
- Portnoy JM, Pandya A, Waller M, Elliott T. Telemedicine and emerging technologies for health care in allergy/immunology. J Allergy Clin Immunol. 2020 Feb;145(2):445-454. doi: 10.1016/j.jaci.2019.12.903. PMID: 32035604.
- Hare N, Bansal P, Bajowala SS, Abramson SL, Chervinskiy S, Corriel R, Hauswirth DW, Kakumanu S, Mehta R, Rashid Q, Rupp MR, Shih J, Mosnaim GS. Work Group Report: COVID-19: Unmasking Telemedicine. J Allergy Clin Immunol Pract. 2020 Sep;8(8):2461-2473.e3. doi: 10.1016/j.jaip.2020.06.038. Epub 2020 Jun 27. PMID: 32603900; PMCID: PMC7320693.
- Guarnieri G, Caminati M, Achille A, Vaia R, Chieco Bianchi F, Senna G, Vianello A. Severe Asthma, Telemedicine, and Self-Administered Therapy: Listening First to the Patient. J Clin Med. 2022 Feb 12;11(4):960. doi: 10.3390/jcm11040960. PMID: 35207233; PMCID: PMC8880352.
- Dramburg S, Walter U, Becker S, Casper I, Röseler S, Schareina A, Wrede H, Klimek L. Telemedicine in allergology: practical aspects: A position paper of the Association of German Allergists (AeDA). Allergo J Int. 2021;30(4):119-129. doi: 10.1007/s40629-021-00167-5. Epub 2021 Feb 22. PMID: 33758744; PMCID: PMC7977487.
- Almonacid-Sánchez, Carlos & Blanco-Aparicio, Marina & Dominguez-Ortega, Javier & Giner, Jordi & Paris, Jesús & Sánchez Marcos, Navidad & Plaza, Vicente. (2021). Consenso multidisciplinar para el seguimiento y control del asma mediante la telemedicina. El proyecto COMETA. Open Respiratory Archives. 3. 100098. 10.1016/j.opresp.2021.100098.
- Smolinska S, Popescu FD, Izquierdo E, Antolín-Amérigo D, Price OJ, Alvarez-Perea A, Eguíluz Gracia I, Papadopoulos NG, Pfaar O, Fassio F, Hoffmann-Sommergruber K, Dramburg S, Agache I, Jutel M, Brough HA, Fonseca JA, Angier E, Boccabella C, Bonini M, Dunn Galvin A, Gibson PG, Gawlik R, Hannachi F, Kalayci Ö, Klimek L, Knibb R, Matricardi P, Chivato T. Telemedicine with special focus on allergic diseases and asthma-Status 2022: An EAACI position paper. Allergy. 2023 Dec 1. doi: 10.1111/all.15964. Epub ahead of print. PMID: 38041429.
- Kaplan A, Boivin M, Bouchard J, Kim J, Hayes S, Licskai C. The emerging role of digital health in the management of asthma. Ther Adv Chronic Dis. 2023 Nov 17;14:20406223231209329. doi: 10.1177/20406223231209329. PMID: 38028951; PMCID: PMC10657529.
- Lin R, Brown F, James S, Jones J, Ekinci E. Continuous glucose monitoring: A review of the evidence in type 1 and 2 diabetes mellitus. Diabet Med. 2021 May;38(5):e14528. doi: 10.1111/dme.14528. Epub 2021 Mar 6. PMID: 33496979.
- Bousquet J, Shamji MH, Anto JM, Schünemann HJ, Canonica GW, Jutel M, Del Giacco S, Zuberbier T, Pfaar O, Fonseca JA, Sousa-Pinto B, Klimek L, Czarlewski W, Bedbrook A, Amaral R, Ansotegui IJ, Bosnic-Anticevich S, Braido F, Chaves Loureiro C, Gemicioglu B, Haahtela T, Kulus M, Kuna P, Kupczyk M, Matricardi PM, Regateiro FS, Samolinski B, Sofiev M, Toppila-Salmi S, Valiulis A, Ventura MT, Barbara C, Bergmann KC, Bewick M, Blain H, Bonini M, Boulet LP, Bourret R, Brusselle G, Brussino L, Buhl R, Cardona V, Casale T, Cecchi L, Charpin D, Cherrez-Ojeda I, Chu DK, Cingi C, Costa EM, Cruz AA, Devillier P, Dramburg S, Fokkens WJ, Gotua M, Heffler E, Ispayeva Z, Ivancevich JC, Joos G, Kaidashev I, Kraxner H, Kvedariene V, Larenas-Linnemann DE, Laune D, Lourenço O, Louis R, Makela M, Makris M, Maurer M, Melén E, Micheli Y, Morais-Almeida M, Mullol J, Niedoszytko M, O’Hehir R, Okamoto Y, Olze H, Papadopoulos NG, Papi A, Patella V, Pétré B, Pham-Thi N, Puggioni F, Quirce S, Roche N, Rouadi PW, Sá-Sousa A, Sagara H, Sastre J, Scichilone N, Sheikh A, Sova M, Suppli Ulrik C, Taborda-Barata L, Todo-Bom A, Torres MJ, Tsiligianni I, Usmani OS, Valovirta E, Vasankari T, Vieira RJ, Wallace D, Waserman S, Zidarn M, Yorgancioglu A, Zhang L, Chivato T, Ollert M. Patient-centered digital biomarkers for allergic respiratory diseases and asthma: The ARIA-EAACI approach – ARIA-EAACI Task Force Report. Allergy. 2023 Jul;78(7):1758-1776. doi: 10.1111/all.15740. PMID: 37042071.
- Alvarez-Perea A, Dimov V, Popescu FD, Zubeldia JM. The applications of eHealth technologies in the management of asthma and allergic diseases. Clin Transl Allergy. 2021 Sep 6;11(7):e12061. doi: 10.1002/clt2.12061. PMID: 34504682; PMCID: PMC8420996.
- Mosnaim G, Safioti G, Brown R, DePietro M, Szefler SJ, Lang DM, Portnoy JM, Bukstein DA, Bacharier LB, Merchant RK. Digital Health Technology in Asthma: A Comprehensive Scoping Review. J Allergy Clin Immunol Pract. 2021 Jun;9(6):2377-2398. doi: 10.1016/j.jaip.2021.02.028. Epub 2021 Feb 27. PMID: 33652136.
- Dunn J, Coravos A, Fanarjian M, Ginsburg GS, Steinhubl SR. Remote digital health technologies for improving the care of people with respiratory disorders. Lancet Digit Health. 2024 Apr;6(4):e291-e298. doi: 10.1016/S2589-7500(23)00248-0. Epub 2024 Feb 23. PMID: 38402128; PMCID: PMC10960683.
- Gudmundsdóttir SL, Ballarini T, Ámundadóttir ML, Mészáros J, Eysteinsdottir JH, Thorleifsdottir RH, Hrafnkelsdóttir SK, Helgadottir H, Oddsson S, Silverberg JI. Engagement, Retention, and Acceptability in a Digital Health Program for Atopic Dermatitis: Prospective Interventional Study. JMIR Form Res. 2023 Jun 14;7:e41227. doi: 10.2196/41227. PMID: 36975050; PMCID: PMC10337350.
- Neisinger S, Sousa Pinto B, Ramanauskaite A, Bousquet J, Weller K, Metz M, Magerl M, Kocatürk E, Cherrez-Ojeda I, Gimenez-Arnau AM, Parisi CAS, Altrichter S, Ensina LF, Bouillet L, Asero R, Gonçalo M, Guillet C, Rutkowski K, Bernstein JA, Hardin H, Godse K, Brzoza Z, Sousa JIL, Thomsen SF, van Doorn M, Hide M, Ye YM, Vandersee S, Lapiņa L, Peter J, Zhao Z, Han L, Nasr I, Rockmann-Helmbach H, Sørensen JA, Kara RÖ, Kurjāne N, Kurchenko AI, Kaidashev I, Tsaryk V, Stepanenko R, Maurer M. CRUSE® -An innovative mobile application for patient monitoring and management in chronic spontaneous urticaria. Clin Transl Allergy. 2024 Jan;14(1):e12328. doi: 10.1002/clt2.12328. PMID: 38282190; PMCID: PMC10764293.
- Dramburg S, Matricardi PM, Pfaar O, Klimek L. Digital health for allergen immunotherapy. Allergol Select. 2022 Dec 5;6:293-298. doi: 10.5414/ALX02301E. PMID: 36523960; PMCID: PMC9746244.
- MacMath D, Chen M, Khoury P. Artificial Intelligence: Exploring the Future of Innovation in Allergy Immunology. Curr Allergy Asthma Rep. 2023 Jun;23(6):351-362. doi: 10.1007/s11882-023-01084-z. Epub 2023 May 9. PMID: 37160554; PMCID: PMC10169188.
- Holčapek T, Šolc M, Šustek P. Telemedicine and the standard of care: a call for a new approach? Front Public Health. 2023 May 4;11:1184971. doi: 10.3389/fpubh.2023.1184971. PMID: 37213629; PMCID: PMC10192621.
- Jandoo T. WHO guidance for digital health: What it means for researchers. DIGITALHEALTH 2020;6. doi:10.1177/2055207619898984
- Guo C, Ashrafian H, Ghafur S, Fontana G, Gardner C, Prime M. Challenges for the evaluation of digital health solutions-A call for innovative evidence generation approaches. NPJ Digit Med. 2020 Aug 27;3:110. doi: 10.1038/s41746-020-00314-2. PMID: 32904379; PMCID: PMC7453198.
- Jandoo T. WHO guidance for digital health: What it means for researchers. Digit Health. 2020 Jan 8;6:2055207619898984. doi: 10.1177/2055207619898984. PMID: 31949918; PMCID: PMC6952850.
- Fitzsimon JP, Belanger C, Glazier RH, Green M, Peixoto C, Mahdavi R, Plumptre L, Bjerre LM. Clinical and economic impact of a community-based, hybrid model of in-person and virtual care in a Canadian rural setting: a cross-sectional population-based comparative study. BMJ Open. 2023 May 15;13(5):e069699. doi: 10.1136/bmjopen-2022-069699. PMID: 37188465; PMCID: PMC10186435.
- Michaels M. Adapting Clinical Guidelines for the Digital Age: Summary of a Holistic and Multidisciplinary Approach. Am J Med Qual. 2023 Sep-Oct 01;38(5S Suppl 2):S3-S11. doi: 10.1097/JMQ.0000000000000138. Epub 2023 Sep 5. PMID: 37668270; PMCID: PMC10476590.
- Watson A, Chapman R, Shafai G, Maricich YA. FDA regulations and prescription digital therapeutics: Evolving with the technologies they regulate. Front Digit Health. 2023 Apr 17;5:1086219. doi: 10.3389/fdgth.2023.1086219. PMID: 37139487; PMCID: PMC10150093.
- Butcher CJ, Hussain W. Digital healthcare: the future. Future Healthc J. 2022 Jul;9(2):113-117. doi: 10.7861/fhj.2022-0046. PMID: 35928188; PMCID: PMC9345235.
- Borges do Nascimento IJ, Abdulazeem H, Vasanthan LT, Martinez EZ, Zucoloto ML, Østengaard L, Azzopardi-Muscat N, Zapata T, Novillo-Ortiz D. Barriers and facilitators to utilizing digital health technologies by healthcare professionals. NPJ Digit Med. 2023 Sep 18;6(1):161. doi: 10.1038/s41746-023-00899-4. PMID: 37723240; PMCID: PMC10507089.
- Yeung AWK, Torkamani A, Butte AJ, Glicksberg BS, Schuller B, Rodriguez B, Ting DSW, Bates D, Schaden E, Peng H, Willschke H, van der Laak J, Car J, Rahimi K, Celi LA, Banach M, Kletecka-Pulker M, Kimberger O, Eils R, Islam SMS, Wong ST, Wong TY, Gao W, Brunak S, Atanasov AG. The promise of digital healthcare technologies. Front Public Health. 2023 Sep 26;11:1196596. doi: 10.3389/fpubh.2023.1196596. PMID: 37822534; PMCID: PMC10562722.
JJ. OO. para niños y adolescentes con asma
Los días 16-19 de septiembre de 2010 se celebraron en Las Rozas (Madrid) los VI Juegos Olímpicos para niños y adolescentes con asma, organizados por la Fundación Internacional de Asma y Alergia (UNASMA) y la Fundación de la SEAIC.
Notas de prensa 2019
Decálogo para una Navidad segura
Frutos secos y frutas marisco y pescado, lácteos o huevos o son los alimentos que con mayor frecuencia se relacionan con reacciones alérgicas en estas fiestas. Por ese motivo, la SEAIC publica algunos consejos para tener una Navidad sin sobresaltos.
Día Nacional de la Dermatitis Atópica
El 27 de noviembre se celebra el Día Nacional de la Dermatitis Atópica. Es la enfermedad cutánea más frecuente en la infancia, diagnosticándose el 60% de los casos de dermatitis atópica como infantiles. La SEAIC cuenta con el curso online gratuito “Desafiando a la dermatitis atópica” como parte de nuestro programa de formación para pacientes “Soy experto en alergia”.
![]() Día Nacional de la Dermatitis Atópica 2019 (3704 descargas )
Día Nacional de la Dermatitis Atópica 2019 (3704 descargas )
Decálogo Halloween
Cualquier golosina puede contener algunos de los alérgenos más comunes como son la leche, frutos secos o huevos. Por eso, los alergólogos os dejamos este decálogo para una noche de Halloween con los sustos habituales.
Comunicado Bite Away
La SEAIC ha tenido conocimiento de la comercialización de un dispositivo calmante para las picaduras de artrópodos, en forma de bolígrafo, y de diseño similar a los dispositivos de autoinyección de adrenalina. Aunque su apariencia es similar, este dispositivo no tiene nada que ver con los autoinyectores de adrenalina disponibles en España. La SEAIC recomienda a los pacientes alérgicos a los venenos de los himenópteros que sigan llevando consigo sus dispositivos de autoinyección de adrenalina.
Simposio Internacional SEAIC 2019
Con motivo de la celebración del Simposio Internacional «Avances y Perspectivas en Alergia Cutánea e Inmunología», que la SEAIC celebra del 23 al 26 de octubre en Maspalomas, Gran Canaria, se publican las siguientes notas de prensa:
![]() Nota de prensa: SEAIC 2019 (Alergia Cutánea) (5964 descargas )
Nota de prensa: SEAIC 2019 (Alergia Cutánea) (5964 descargas )
![]() Nota de prensa: SEAIC 2019 (Dermatitis de contacto) (5144 descargas )
Nota de prensa: SEAIC 2019 (Dermatitis de contacto) (5144 descargas )
![]() Nota de prensa: SEAIC 2019 (Inmunología) (5726 descargas )
Nota de prensa: SEAIC 2019 (Inmunología) (5726 descargas )
![]() Nota de prensa: SEAIC 2019 (Islas Canarias) (5762 descargas )
Nota de prensa: SEAIC 2019 (Islas Canarias) (5762 descargas )
Alergia a sulfitos
Comunicado oficial de la SEAIC ante la alerta alimentaria por sulfitos no declarados en el etiquetado de cóctel natural, fabricado en españa (Ref. 2019/159). Se recomienda que las personas intolerantes a sulfitos que reconozcan el producto eviten consumirlo. Para las personas no sensibilizadas, este producto no comporta riesgos.
Día Mundial de la Dermatitis Atópica
El día 14 de septiembre, se conmemora el Día Mundial de la Dermatitis Atópica, una enfermedad inflamatoria crónica de la piel que cursa con picor intenso y que puede asociar lesiones cutáneas y heridas. La Dermatitis Atópica tiene un fuerte impacto en la vida social, laboral y afectiva de los pacientes que la sufren.
Nota de Prensa Alergia a Medicamentos
La mayoría de los pacientes considerados alérgicos a antibióticos probablemente no lo sean.
Por este motivo SEAIC pone en marcha la campaña «Cero pacientes catalogados de alérgicos a antibióticos beta-lactámicos sin serlo».
Alergia a venenos
El número de consultas al alergólogo por alergia a abejas y avispas aumenta cada año. Se estima que el 3% de los españoles sufre reacciones alérgicas generalizadas al veneno de avispas y abejas.
Nombramientos EAACI
Durante el congreso de la EAACI celebrado la pasada semana en Lisboa, se ha dado a conocer el nombramiento de cuatro alergólogos españoles como miembros del comité ejecutivo de la Academia Europea de Alergología e Inmunología Clínica
Mª Teresa Caballero premiada con el «For HAE Patient Award» 2019
La doctora M.ª Teresa Caballero Molina, facultativa Especialista de Área del Servicio de Alergología del Hospital Universitario La Paz de Madrid, jefe del Grupo U754 del Centro de Investigación Biomédica en Red de Enfermedades Raras (CIBERER) y miembro del comité de inmunología de la Sociedad Española de Alergología e Inmunología Clínica, ha sido distinguida con el Premio Internacional “For HAE (Hereditary Angioedema) Patient Award” otorgado por el Comité Científico del “11th C1-inhibito Deficiency and Angioedema Workshop” durante la gala celebrada el pasado 23 de mayo en Budapest (Hungría)
Nota de Prensa
En relación con el desafortunado suceso ocurrido en el colegio La Salle de Palma de Mallorca el pasado viernes, en el que falleció una menor, la Junta Directiva de la SEAIC quiere comunicar su más sentido pésame a los padres, familiares y demás allegados en estos difíciles momentos. También queremos recordar que no es lo mismo intolerancia a lactosa que alergia a las proteínas de la leche de vaca.
Día Mundial del Asma 2019
Mañana, 7 de Mayo se celebra el Día Mundial del Asma 2019. En España el asma es el segundo motivo de consulta en Alergología, y hasta 8 de cada 10 casos de asma son de origen alérgico. La SEAIC se une a esta iniciativa de GINA para mejorar el conocimiento y el cuidado del asma en todo el mundo.
Comunicado autoinyectores de adrenalina
La Sociedad Española de Alergología e Inmunología Clínica (SEAIC) la Sociedad Española de Inmunología Clínica, Alergología y Asma Pediátrica (SEICAP) quieren alertar del riesgo vital que puede suponer para los pacientes alérgicos graves no poder encontrar con normalidad a los autoinyectores de adrenalina, debido a los problemas de suministro que se observan en España desde principios de 2018.
![]() Comunicado Oficial Autoinyectores de Adrenalina (4363 descargas )
Comunicado Oficial Autoinyectores de Adrenalina (4363 descargas )
Semana Mundial de la Alergia 2019
Del 7 al 13 de abril de 2019 se celebra la Semana Mundial de la Alergia, dedicada a «el problema global de la alergia alimentaria», un problema que afecta a más de 17 millones de personas en toda Europa. La escuela de pacientes “Soy Experto en Alergia” tiene un módulo específico para conocer mejor todo sobre la alergia a los alimentos.
Primavera 2019
Los alérgicos a los pólenes se enfrentarán a una primavera de variable intensidad en España en 2019, según la localización. Las previsiones apuntan a una primavera muy leve en las Islas Canarias, moderada-intensa en el tercio sur y leve en el resto de la Península Ibérica.
Apps, mascarillas, filtros antipolen, purificadores de aire para interiores y otras herramientas para el control de la alergia deben estar avalados por los especialistas para garantizar su correcto funcionamiento.
![]() Herramientas de control (5739 descargas )
Herramientas de control (5739 descargas )
![]() Prevision polen 2019: de un vistazo (5123 descargas )
Prevision polen 2019: de un vistazo (5123 descargas )
![]() Previsión polen 2019: Canarias (4712 descargas )
Previsión polen 2019: Canarias (4712 descargas )
![]() Previsión polen 2019: Centro peninsular (4934 descargas )
Previsión polen 2019: Centro peninsular (4934 descargas )
![]() Previsión polen 2019: Cornisa Cantábrica (4354 descargas )
Previsión polen 2019: Cornisa Cantábrica (4354 descargas )
![]() Previsión polen 2019: Mediterráneo (4744 descargas )
Previsión polen 2019: Mediterráneo (4744 descargas )
XXI Reunión AEDAF
Hoy se celebra la XXI Reunión Anual y Asamblea General de la Asociación Española de Angioedema Familiar (AEDAF) celebrada en el Hospital Universitario La Paz de Madrid. El Angioedema Hereditario es una enfermedad rara de origen genético, que tarda años en ser diagnosticada.
CYNA 2019
Madrid acoge la XV Reunión sobre Controversias y Novedades en Alergia (CYNA) de la Fundación SEAIC. Con este motivo, más de 400 alergólogos nacionales e internacionales se reúnen hoy y mañana para abordar los temas candentes en Alergología e Inmunología Clínica.
El impacto emocional del diagnóstico de anafilaxia por alimentos en población infantil y cómo influye la ansiedad de los padres al transmitirla a sus hijos. Parte I: Análisis de la situación, factores desencadenantes y potenciales agravantes.
“Curar a veces, aliviar a menudo y consolar siempre”.
“Guérir quelquefois, soulager souvent, consoler toujours”.
Es un famoso aforismo atribuido al psicólogo Claude Bernard que empleó de epitafio el Dr. Edward Trudeau y utilizaba con frecuencia el médico francés Adolphe Gubler. Estos célebres clínicos del siglo XIX apostaban por la relación médico-paciente como base.
Recuperando la esencia de esta relación medico-paciente, como especialistas en Alergología infantil nos enfrentamos a diario ante nuevos diagnósticos que trascienden lo meramente inmunológico para abarcar también el plano psicológico.
Haber vivido una anafilaxia en el entorno familiar puede tener un impacto psicológico significativo, pudiendo generar tal sobrecarga psíquica a diferentes niveles que afecta habitualmente el funcionamiento social, académico y la salud emocional del infante. En multitud de casos esta aflicción es transferida en gran medida de padres a hijos.
Un estudio publicado en The Journal of Paediatrics and Child Health acerca de los factores que suponen una carga parental en niños alérgicos a alimentos en Australia concluye, tras examinar cuestionarios de seguimiento, que alrededor del 65% de los participantes aseguró que la prescripción del autoinyector de adrenalina no supuso un empeoramiento en la calidad de vida del paciente ni en la libertad familiar. Sin embargo, al considerar factores tales como la gravedad de la alergia alimentaria, el número de alimentos a los que se es alérgico, así como haber sufrido dos o más episodios de anafilaxia en los últimos seis meses, se confirmaba un mayor impacto familiar en el control de la alergia que la prescripción de adrenalina por sí misma.
En esta línea, el Dr. Eyal Shemesh, Jefe de la División de Comportamiento Social del Departamento de Psiquiatría Pediátrica del Hospital Mount Sinaí de Nueva York, publicó recientemente en The Journal of Allergy and Clinical Immunology: In Practice un artículo sobre la importancia de las intervenciones psicológicas relacionadas con la alergia alimentaria, de recomendable lectura.
En esta revisión proporciona una visión general de las preocupaciones psicosociales comunes entre los niños con alergia alimentaria y sus familias en todo el espectro del desarrollo y ofrece orientación a los médicos con respecto a la identificación y el tratamiento de los desafíos psicosociales relacionados.
Resumiendo a grandes rasgos la literatura científica acerca de este tema, se pueden concluir como agravantes y potenciales desencadenantes de ansiedad los siguientes elementos:
- Un mayor número de alimentos a los que el paciente está sensibilizado aumenta potencialmente el temor ante una nueva reacción.
- Aquellos niños que han experimentado una anafilaxia suelen describir su enfermedad como más grave, reconocen mayor preocupación a diferencia de los jóvenes alérgicos que nunca habían sufrido una. Asimismo, a mayor número de anafilaxias ocurridas, mayor preocupación.
- La manipulación de alimentos y utensilios de cocina en el domicilio e incluso las muestras de afectividad al individuo alérgico tras contacto con el alimento prohibido, pueden recrear una nueva reacción.
- Etiquetados poco claros suponen un estrés añadido familiar a la hora de comprar nuevos productos. Ante la obligación de declarar los etiquetados, la industria alimentaria a veces opta por el “puede contener” para evadir incidencias legales.
- Nutrición deficitaria. Toda restricción dietética crea un miedo desproporcionado a un insuficiente aporte nutritivo. Como consecuencia, los niños siguen dietas monótonas y rutinarias con las que se sientes cómodos.
- El miedo a la introducción de alimentos nuevos, descrita como neofobia a alimentos, desencadena manías y rituales obsesivos con la alimentación. El término de trastorno de alimentación selectiva fue introducido en el DSM 5 (Manual Diagnóstico y Estadístico de los Trastornos Mentales de la Asociación Estadounidense de Psiquiatría).
- Incremento de la carga económica familiar.
- Fiestas de cumpleaños, eventos sociales, visitas a amigos, comidas fuera de domicilio suponen un sobreesfuerzo y una amenaza para adaptarse y enfrentar el miedo.
En la segunda parte de este artículo estudiaremos las consecuencias implícitas de los factores anteriores. Asimismo, se evaluarán las habilidades que pueden enfocar al profesional o familiar del paciente para enfrentarse de la mejor manera posible a estos casos.
Dra. Talía María de Vicente Jiménez
Hospital Universitario Ruber Juan Bravo, Madrid
Comité de Alergia infantil SEAIC – Grupo de interés anafilaxia