resultados de la búsqueda: asma/wp-content/uploads/logos/Hospital Universitario Fundación Jiménez Díaz/profesionales/aviso-importante/cme-jiaci/inicio/wwwww
Becas de asistencia al Simposio Murcia 2017
Estimados socios,
La Fundación de la SEAIC envía los boletines de solicitud de becas de asistencia al Simposio de Murcia de la Fundación de la SEAIC (inscripción+alojamiento+transporte), con el patrocinio de GSK, para Seniors y para Juniors. Las becas Junior llevan unida la asistencia a la II Escuela de Asma, que se celebrará el Jueves 26 de Octubre, previo al inicio del Simposio. Adjuntos podéis encontrar los formularios y los criterios para solicitarlas. Fecha límite para envío de solicitudes: 1 de Julio.
El boletín relleno, será enviado a silvina.wenk@seaic.org con copia a seaic@seaic.org.
Esperamos sea de vuestro interés.
![]() Solicitud II Escuela de Asma-CAJMIR (3190 descargas )
Solicitud II Escuela de Asma-CAJMIR (3190 descargas )
![]() Solicitud beca senior 2017 (3159 descargas )
Solicitud beca senior 2017 (3159 descargas )
“BLOG” DEL COMITÉ DE INMUNOLOGIA CLINICA COMO FORO DE INFORMACION Y DISCUSION DE TEMAS DE ACTUALIDAD. MARZO 2012
ACTUALIZACIONES BASICAS EN PATOLOGIA ALERGICA
En este blog sobre “Actualizaciones básicas en la patología alérgica” queremos comentar un articulo publicado hace aproximadamente un año en el J Allergy Clin Immunol que nos parece relevante no solo por su contenido básico sino también por su diseño y elaboracion. La hipótesis de trabajo consiste en la posibilidad de que los niños alérgicos pueden tener alterada su capacidad de respuesta inmunológica “natural” frente a determinados componentes bacterianos, lo que daría lugar a una desviación en la maduración del sistema inmunológico, que impide el viraje de la respuestas neonatales con predominio Th2 hacia el predominio de las respuestas Th1 de la edad adulta.
El trabajo en cuestión ha sido realizado en Perth por la Prof. Meri Tulic ![]() , University of Western Australia, en la School of Paediatrics and Child Health (SPACH) y dirigido por la Prof. Susan L. Prescott
, University of Western Australia, en la School of Paediatrics and Child Health (SPACH) y dirigido por la Prof. Susan L. Prescott ![]() , destacada alergóloga con excelentes publicaciones en el campo de la alergia básica y clínica, formada en la escuela del Prof. Patrik Holt, en la misma Universidad de Perth.
, destacada alergóloga con excelentes publicaciones en el campo de la alergia básica y clínica, formada en la escuela del Prof. Patrik Holt, en la misma Universidad de Perth.
La investigación se realizó en colaboración con diferentes Centros y Universidades de Suecia y Reino Unido: Tulic MK, Hodder M, Forsberg A, McCarthy S, Richman T, D’Vaz N, van den Biggelaar AH, Thornton CA, Prescott SL. Differences in innate immune function between allergic and nonallergic children: new insights into immune ontogeny. J Allergy Clin Immunol. 2011 Feb;127(2):470-478.
El reconocimiento bacteriano por el sistema inmune “natural” o innato depende del buen funcionamiento de los receptores Toll que existen en determinadas células del sistema linfo monocitario (Fagocitos mononucleares, linfocitos B, células dendríticas, mastocitos y otras). Estos receptores, alertan al sistema inmune sobre la presencia de los microbios, que detectan reconociendo los antígenos microbianos. El reconocimiento por los receptores Toll y la correspondiente activación celular pone en marcha la defensa primaria o “natural” y en definitiva, representa la primera barrera de los organismos frente a la invasión bacteriana.
El trabajo de Meri Tulic es un estudio caso-control en el que se analiza la respuesta de la inmunidad “natural” o “innata” frente a diferentes productos microbianos que son ligandos de los receptores Toll, como el lipopolisacarido bacteriano o LPS de E. coli o componentes de las membranas bacterianas como el acido lipoteicoico o las partículas de zimosan o bien oligonucleótidos CpG´s no metilados y otros mas, de forma, que cada uno de esos ligandos es especifico para un tipo concreto del repertorio de los receptores Toll, y una vez reconocido el ligando por su correspondiente receptor, se transmite la señal para la activación de la célula correspondiente y la liberación de las citocinas proinflamatorias.
El análisis de activación celular se realizo en 35 niños alérgicos seguidos desde el nacimiento hasta la edad de 5 años, frente a otros 35 controles sanos, en similares circunstancias. Se han estudiado las dos vertientes de la respuesta inmune la “natural” o innata y la “adquirida” o “adaptativa” Para la primera, se estimularon las células mononucleadas de los pacientes con los ligandos citados anteriormente, específicos de los receptores Toll (TLR 2, 3, 4, 2-6, 7/8, y 9) y para la segunda se utilizó la estimulación celular in vitro con antígenos o alérgenos específicos como ácaros y albumina de huevo (OA). Lógicamente, la respuesta que se mide en cada caso es diferente.
En el primero o inmunidad “natural” se mide la síntesis in vitro de citocinas dependientes de TLR´s como la IL-1 beta, IL-6 y el TNF alfa. Por el contrario, para analizar el funcionamiento de la inmunidad “adquirida” o adaptativa, se mide la síntesis de IFN gamma y de IL-13, por las células mononucleares después de la estimulación antígeno específica y mitógenos. En la valoración de las respuestas no solo se analizaron las citocinas solubles sino además se realizó citometria de flujo para cotejar la correspondiente activación celular como consecuencia de la estimulación de los receptores TOLL en las células mononucleares.
Los resultados indican que los niños sanos tienen al nacer una débil respuesta “innata” o “natural”, con escasa producción de IL-1 beta y otras citocinas de la inmunidad “natural”. Con el paso del tiempo, esa respuesta “natural” madura, asemejándose a la de los adultos sanos, además, paralelamente y como consecuencia de esa buena maduración de la respuesta “natural”, la otra respuesta llamada “adquirida” o adaptativa vira hacia un predomino Th1 que es la que prevalece en los sujetos normales adultos. La respuesta normal “adquirida” inducida por alérgenos a los cinco años, será pues de tipo Th1 con predominio de la producción in vitro de interferón gamma. Por el contrario, los niños alérgicos tienen una respuesta “innata” o natural exagerada, ya desde el nacimiento, que es similar o mayor que la de los adultos, pero a lo largo de los primeros años, hay un empobrecimiento de esa respuesta a los ligandos de los TLR ´s, siendo considerablemente menor que la obtenida en los controles sanos a los cinco años. Hay por tanto, en los alérgicos, una respuesta “natural” inicial exageradamente alterada, para deprimirse y deteriorarse a lo largo del desarrollo hacia los cinco años. Se produce una parada en la maduración de la respuesta “adquirida” anti alérgenos , y por tanto, no hay viraje del entorno Th2 de la época prenatal a Th1 como ocurre en los sanos.
Hay unas bases celulares para explicar el que una maduración alterada de la inmunidad “natural” antimicrobiana puede producir una mala respuesta “adquirida” frente a los alérgenos, especialmente, en niños genéticamente predispuestos a las enfermedades alérgicas. Además no solo las células T reguladoras están afectadas sino que en los niños alérgicos hay una mayor expresión de receptores Toll en las células dendríticas plasmocitoides con un incremento en la síntesis de IL-6 y con el consiguiente deterioro en la maduración de las T reguladoras: Dominitzki S, Fantini MC, Neufert C, Nikolaev A, Galle PR, Scheller J, Monteleone G, Rose-John S, Neurath MF, Becker C Cutting edge: trans-signaling via the soluble IL-6R abrogates the induction of FoxP3 in naive CD4+CD25 T cells. J Immunol. 2007 Aug 15;179(4):2041-5.
La modulación de la respuesta alérgica relacionada con la interacción con los agentes microbianos no se limita a la maduración del sistema inmune que condiciona la tendencia a la génesis de la enfermedad alérgica, sino también, es importante por su papel en la rama efectora de la respuesta inflamatoria, previniendo la inflamación eosinofilica que ocurre en el asma bronquial y disminuyendo la hiperreactividad bronquial. Hay un trabajo reciente que utilizando un modelo murino de asma bronquial, demuestra como la infección por H pylori previene la inflamación asmática por inducción de linfocitos T reguladores: Arnold IC, Dehzad N, Reuter S, Martin H, Becher B, Taube C, Müller A. Helicobacter pylori infection prevents allergic asthma in mouse models through the induction of regulatory T cells. J Clin Invest. 2011 Aug;121(8):3088-93. Los efectos beneficiosos (tolerancia inmunológica) sobre la prevención del asma bronquial se manifiestan con mayor intensidad cuando los ratones son infectados con H pylori en el periodo neonatal. El trabajo es un análisis exhaustivo y muy demostrativo desde el punto de vista de la inflamación asmática y su prevención por la infección no solo a nivel histológico sino también molecular.
Obviamente por estos dos trabajos que comentamos en este blog da la impresión que estamos revisitando la “teoría de la higiene” que como es sabido, sostiene que la exposición temprana a los antígenos microbianos es esencial para la prevención de las enfermedades alérgicas. Esto es así, pero querríamos dejar conciencia de que al ser una enfermedad multifactorial no es este aspecto el único ni el mas importante, que modula la aparición de la enfermedad. (Platts-Mills TA, Erwin E, Heymann P, Woodfolk J. Is the hygiene hypothesis still a viable explanation for the increased prevalence of asthma? Allergy. 2005;60 Suppl 79:25-31.)
En algún momento, tendremos que centrar nuestros esfuerzos en una investigación a fondo sobre el papel de las vacunas bacterianas, que en los años 40-50 tuvieron su preponderancia en la alergia, pero que por influencia de la escuela anglosajona, se dejaron de utilizar, incluso fueron denostadas, posiblemente con razón, por falta de los conocimientos científicos adecuados en aquellos tiempos. Es ahora, con todos estos efectos que se han demostrado de la modulación con los productos bacterianos (LPS?) de la respuesta inmunológica, cuando merecería la pena realizar un esfuerzo para aconsejar o no la utilización de estos productos, revisitando los conocimientos, siempre con bases científicas actualizadas por el conocimiento moderno del sistema inmunológico y su modulación por los microbios y sus productos.
Rinitis
Seguimiento de rinitis
Requisitos
- Preferencia del paciente por la TM
- Confianza por parte del médico y del paciente en realizar la consulta por TM.
- Disposición de teléfono, sistema de videoconsulta y de envío de imágenes. Disposición de Internet. El paciente ha de entender el sistema de funcionamiento de la aplicación empleada.
- Utilizar sistemas de medida que no dependan de la exploración del paciente «in vivo»
- No sufrir ninguna discapacidad que impida usar ninguno de estos sistemas.
- El paciente menor de <16 años debe estar acompañado de un progenitor o persona responsable.
- Consentimiento verbal o escrito del paciente o tutor legal, que debe reflejarse en la historia clínica. Actualmente la normativa no exige el consentimiento por escrito.
- Aceptar unas condiciones de legales y de privacidad de datos acorde a la normativa vigente.
Fase de preparación
Envío de correo electrónico o mensaje de texto en aplicación segura al menos 1 semana antes con:
- Fecha y hora de la visita.
- Cuestionarios disponibles:
- Escala visual analógica (VAS)
- Cuestionario de calidad de vida en rinitis (ESPRINT-15), con instrucciones de su cumplimentación el mismo día de la consulta.
- Cuestionario de evaluación de control de rinitis (RCAT -Rhinitis Control Assesment Test-), con instrucciones de su cumplimentación el mismo día de la consulta.
- Cuestionario SNOT-22
- Valorar monitorización con MASK-air® App *. La aplicación Mobile Airways Sentinel Network (MASK) permite hacer seguimiento diariamente los síntomas y los medicamentos utilizados.
- Instrucciones para disponer en el momento de la consulta de los cuestionarios con sus valores de referencia, su inhalador/es, y el plan de acción de rinitis.
- Valoración de pruebas complementarias, si estas han sido solicitadas en la visita presencial anterior.
Esta fase puede estar dirigida a una visita de revisión ya programada o a una visita solicitada por el propio paciente para resolver dudas o abordar una reagudización de la enfermedad.
La Unidad de alergia deberá disponer de un servicio de mensajería segura para que el paciente pueda solicitar una visita en cualquier momento.
Consulta telemática
Se realiza mediante llamada telefónica o plataforma para videoconsultas. Se aconseja realizar consultas síncronas, aunque la disposición de consultas asíncronas puede ayudar a mejorar la accesibilidad del sistema y su usabilidad para el paciente. Comenzar siempre la consulta telemática presentándonos. Durante el su desarrollo de la consulta se abordarán los siguientes aspectos:
Control actual de rinitis:
- Se evalúa la presencia de síntomas, los cuestionarios y el consumo de medicamentos sintomáticos a demanda.
- Monitorización con MASK-air® App * para el seguimiento diario los síntomas y los medicamentos utilizados.
Valoración de pruebas complementarias en caso de haberse solicitado antes
Comentar los resultados de los análisis de sangre y las pruebas de imagen, si estas se habían solicitado en la anterior consulta.
Revisión de medicamento de mantenimiento
- Confirmar la adhesión al tratamiento prescrito. ¿Ha olvidado alguna dosis del tratamiento de control?
- Preguntar por posibles efectos secundarios de los medicamentos, o por nuevas afecciones aunque a priori no tengan una relación causal aparente con el medicamento pautado.
- Debatir cualquier cambio en la dosis o la necesidad de ajustes del medicamento.
Técnica de uso de nebulizadores nasales: Visualización de la técnica de nebulización del paciente (o la persona responsable) y corrección de ellos rrores detectados. Exige el uso de plataforma de videoconsulta.
Tratamiento con inmunoterapia específica (si pertinente): Interrogar sobre posibles reacciones inmediatas y tardías (locales y sistémicas), cumplimiento de las dosis, administración en centro médico y registro de número de dosis administradas desde inicio o última revisión. La disposición de sistemas de recordatorios a los pacientes con las fechas recomendadas de administración puede mejorar la adhesión.
Factores agravantes potenciales: Interrogatorio sobre posibles signos y síntomas de infección (síntomas nasales, óticos o faríngeos, fiebre, malestar), estrés psicológico, introducción de nuevos fármacos o exposición a alérgenos relevantes (mascotas, humedad, calimas, épocas de floración de plantas alergénicas, trabajo, alimentos), frío/humedad, contaminantes, humo del tabaco (activo o pasivo) o vapeo.
Comorbilidades: Identificar signos clínicos de rinosinusitis crónica con o sin pólipos, reflujo gastroesofágico, síndrome de apnea-hipopnea del sueño, enfermedad psiquiátrica (ansiedad-depresión), alergia alimentaria, dermatitis atópica, embarazo o pérdida de forma física.
Educación y asesoramiento
- Ofrecer consejos sobre medidas de autocuidado, identificación de posibles agravantes y estrategias para evitarlos.
- Aclarar cualquier duda o preocupación del paciente sobre su condición y tratamiento.
Tratamiento y Plan de Acción consensuado: Adecuar el tratamiento en función de la situación actual de la enfermedad y el riesgo futuro de reagudización, lo que podría contemplar su mantenimiento, aumento o reducción. Reformular el plan de acción de rinitis si es necesario. Abordar de forma específica los factores agravantes actuales y las comorbilidades, y considerar la necesidad de una visita presencial temprana. Alentar siempre la realización de ejercicio cuando la gravedad del asma lo permita. Actualizar o cambiar tratamiento sintomático si lo precisa en receta electrónica.
Seguimiento y programación de citas
- Programar la próxima consulta de seguimiento o cualquier prueba complementaria necesaria.
- Confirmar la disponibilidad de apoyo continuo de atención médica entre consultas, según disponibilidad de cada área (teléfono de contacto, consulta con su médico de primaria, etc.)
Despedida
Fijar fecha de próxima cita y agendar.
Agradecer al paciente por su tiempo y colaboración.
Tratamiento con fármaco biológico en caso de poliposis nasal (si pertinente): Interrogar sobre posibles efectos adversos inmediatos y tardíos, cumplimiento de las dosis, deseo de administración hospitalaria o domiciliaria y registro de número de dosis administradas desde inicio o última revisión. La disposición de sistemas de recordatorios a los pacientes con las fechas recomendadas de administración puede mejorar la adhesión.
Consultas asíncronas: Aunque se aconseja realizar consultas síncronas, la disposición de consultas asíncronas puede ayudar a mejorar la accesibilidad del sistema y su usabilidad para el paciente. En caso de optar por esta modalidad debe disponerse siempre de un correo electrónico seguro con dirección de correo electrónico corporativa. A través de esta vía pueden enviarse al paciente:
- Cuestionarios
- Informes clínicos actualizados.
- Planes de tratamiento nuevos, copia de receta electrónica o receta de farmacia hospitalaria.
- Aplicaciones recomendadas.
- Copias de pruebas de imagen o de laboratorio si lo solicita el paciente.
La consulta remota debe quedar siempre reflejada en la historia clínica del paciente.
Finalizar siempre la consulta preguntando si queda alguna pregunta por responder.
Triaje de rinitis
Requisitos
- Presencia de signos o síntomas compatibles con rinitis en paciente no diagnosticado antes de rinitis (habitualmente remitido por médico de atención primaria u otro especialista) que no pueda acudir a una visita presencial.
- Disposición de teléfono o Internet.
- No sufrir ninguna discapacidad que impida usar ninguno de estos sistemas.
- El paciente menor de <16 años debe estar acompañado por un progenitor o persona responsable.
- Consentimiento verbal o escrito del paciente, que debe reflejarse en la historia clínica. Actualmente la normativa no exige el consentimiento por escrito.
Fase de preparación
Envío de correo electrónico o mensaje de texto en aplicación segura al menos 1 semana antes con:
- Fecha y hora de la visita.
- Solicitud de disponer de informe de su médico remitente con motivo de la consulta.
- Solicitud de disponer de informes clínicos, pruebas de imagen y análisis de sangre anteriores que puedan tener relación con el episodio que motiva la consulta actual.
- El departamento de alergia deberá disponer de un servicio de mensajería segura para que otros médicos puedan solicitar una visita en cualquier momento.
Consulta telemática
Se realiza mediante llamada telefónica o plataforma para videoconsultas. Se aconseja realizar consultas síncronas aunque la disposición de consultas asíncronas puede ayudar a mejorar la accesibilidad del sistema y su usabilidad para el paciente. Durante el su desarrollo de la consulta se abordarán los siguientes aspectos:
Síntomas actuales compatibles con rinitis:
- Se interroga sobre la presencia en los últimos 12 meses de congestión nasal, estornudos, rinorrea clara o espesa, cefalea, disminución o pérdida de olfato, dificultad para conciliar el sueño, etc. Preguntar además sobre la relación de estos síntomas con las estaciones del año, exposición a alérgenos, los cambios de las condiciones ambientales, las infecciones respiratorias y el trabajo.
- Monitorización con MASK-air® App * para el seguimiento diario los síntomas y los medicamentos utilizados.
Antecedentes médicos relevantes: Se evalúa la existencia de síntomas nasales y uso de inhaladores nasales en el pasado y su posible eficacia, posibles diagnósticos anteriores de enfermedad alérgica, presencia de síntomas compatibles con asma estacional, diagnóstico de reflujo gastroesofágico, existencia de obesidad, trastornos en el sueño, enfermedades psiquiátricas y otras enfermedades sistémicas relevantes.
Datos epidemiológicos relevantes: Se interroga sobre el consumo actual y pasado de tabaco/vapeo, la ciudad de residencia, el tipo de vivienda, la presencia de mascotas, la existencia de humedad, alfombras y moqueta en el hogar, el tipo y lugar de trabajo y las aficiones.
Pruebas clínicas disponibles: Analizar informes médicos disponibles de médico/especialista/urgencias, análisis de sangre (examinar número de eosinófilos y valores de IgE total/específica) e informes radiológicos.
Tratamiento: Si se considera necesario, instaurar un tratamiento empírico para aliviar los síntomas del paciente o evaluar la respuesta de los síntomas/signos actuales al tratamiento hasta la siguiente consulta.
Solicitud de pruebas complementarias: Solicitar las pruebas complementarias que se consideraren pertinentes (rinometría, radiografía de senos paranasales/tórax, pruebas cutáneas intraepidérmicas, hemograma, valores de IgE total y específica, estudio de inmunoglobulinas séricas y actividad del complemento y tests de provocación nasal).
Programación de la siguiente visita: Fijar una fecha de consulta presencial para explorar al paciente y evaluar todos los resultados. Esta visita presencial será imprescindible para realizar el diagnóstico o descartar definitivamente el diagnóstico de rinitis.
La consulta remota debe quedar siempre reflejada en la historia clínica del paciente.
Finalizar siempre la consulta preguntando si queda alguna pregunta por responder.
Aplicaciones y páginas web
de apoyo a la consulta telemática en asma
- MASK-air® App *. La aplicación Mobile Airways Sentinel Network (MASK) permite monitorizar diariamente los síntomas y los medicamentos utilizados. Contiene una lista de todos los medicamentos que se han adaptado a cada país y una escala analógica visual coloreada para medir el control de la RA y la respuesta al tratamiento.
MASK-air® actualmente está disponible en 27 países y 19 idiomas con alrededor de 35.000 usuarios. Este uso intensivo permitió adquirir mucha información sobre los pacientes con AR. En particular, existe evidencia de que los pacientes con AR tienen un mal cumplimiento del tratamiento; la mayoría de los pacientes usan automedicación, tratamientos a demanda y cambian de terapia. Curiosamente, el uso de MASK-air® nos mostró que la mayoría de los pacientes no logran cumplir con el tratamiento. Los antihistamínicos orales son los medicamentos más utilizados y dispensados inadecuadamente en la farmacia. El control de la RA está bien correlacionado con el uso de medicamentos, por ejemplo, cuando la AR no estaba controlada, los pacientes tomaban un mayor número de medicamentos.
Monitorizar el control de la RA es la piedra angular de manejo correcto. Consistentemente, la VAS nos permite medir el grado de control de la RA, ya que valores < 5 expresaban un control deficiente. Los pacientes con RA con comorbilidades presentan síntomas más graves. En particular, los síntomas oculares fueron más comunes en pacientes polisensibilizados.
Además, hay que subrayar que la aplicación MASK (disponible en la web como MASK-air®) constituye una buena práctica de salud digital y de atención digital, integrada y centrada en la persona para pacientes con rinitis alérgica.
Los pacientes con RA con comorbilidades presentan síntomas más graves. En particular, los síntomas oculares fueron más comunes en pacientes polisensibilizados.
Además, hay que subrayar que la aplicación MASK (disponible en la web como MASK-air®) constituye una buena práctica de salud digital y de atención digital, integrada y centrada en la persona para pacientes con rinitis alérgica. - Self-Management in Allergic Rhinitis: Strategies, Outcomes and Integration into Clinical Care. Ciprandi, Giorgio. JOURNAL OF ASTHMA AND ALLERGY [ISSN: 1178-6965]. J Asthma Allergy. 2023;161087-1095. PMID: 37818035. DOI: 10.2147/JAA.S273478.
- Concentraciones ambientales de pólenes de SEAIC: https://www.polenes.com/home
- Concentraciones ambientales de pólenes (aplicación móvil). Descargable en https://play.google.com/store/apps/details?id=screencode.pollenwarndienst&hl=es&gl=US
- Alertas sobre concentraciones ambientales de pólenes (aplicación móvil). Descargable en https://play.google.com/store/apps/details?id=alerte.pollen&hl=es&gl=US
- Herramienta para el control de los síntomas del asma a través de plataforma Control Asmthapp. Disponible en: https://controlasmapp.com/login.
- Información sobre el clima AEMET: https://www.aemet.es/es
- Control de dosis de inhaladores administradas: https://propellerhealth.com
- Control de dosis de inhaladores administradas HeroTracker: HeroTracker® Sense a Gold Winner in the InnoPack 2022 China Awards’ | Aptar Digital Health
- Control de dosis: Adherium – Adherium
Encuesta sobre telemedicina para pacientes y profesionales sanitarios
Lovexair, organización sin ánimo de lucro dedicado al cuidado, apoyo y orientación de las personas con patologías respiratorias, nos invita a completar esta encuesta con el objetivo de conocer nuestro punto de vista sobre los sistemas de telesalud y la relación profesional sanitario-paciente, con el fin de satisfacer mejor las necesidades en un contexto de atención híbrida.
Estudios experimentales sobre Inmunoterapia con péptidos de huevo, resultan esperanzadores en la inducción de tolerancia a huevo.
Daniel Lozano Ojalvo ha recibido hace unas semanas el Premio a la Investigación del Instituto de Estudio del Huevo. Ha sido premiado por sus trabajos en el tratamiento de la alergia a huevo realizados en el Consejo Superior de Investigaciones Científicas, en Madrid. En dicho organismo, realizó su Tesis Doctoral sobre “El uso de péptidos de huevo, para el tratamiento de la alergia persistente a huevo”.
Los estudios iniciales realizados por el Dr. Lozano en modelos animales, se basaron en la utilización de péptidos de huevo, con menor capacidad alergénica que el huevo completo, pero que mantienen su capacidad inmunogénica, y por tanto, la posibilidad de inducir tolerancia con la administración continuada de dichos péptidos.
Según explica el Dr. Daniel Lozano, al Diario Hoy: «Nosotros atacamos la alergia al huevo utilizando péptidos. Lo que hacemos es coger el huevo, partirlo en pequeñas porciones que hacen que no den alergia a aquellas personas que lo son, pero van a estimular su sistema inmunológico hacia la tolerancia. Se ha probado en ratones con éxito, y ahora nos acaban de conceder un proyecto de investigación, del Ministerio de Economía, para pasar a aplicarlo a pacientes con alergia a huevo. El tratamiento y manejo clínico de estos pacientes, será llevada a cabo por el Servicio de Alergia del Hospital Universitario Infanta Sofía de Madrid».
http://www.hoy.es/caceres/bueno-tomar-cinco-20180108000423-ntvo.html
El huevo es introducido en la dieta en España actualmente, alrededor de los 9-12 meses de edad. Es un alimento con un alto contenido proteico, nutricionalmente muy completo, y cuya aplicación en la cocina puede ser muy variada, dando lugar a innumerables recetas.
Una vez superada la campaña de desprestigio sufrida por el huevo, en las décadas de los años 70 y 80, actualmente, son muchos los estudio, que avalan su calidad como alimento, así como el beneficio a nivel cardiovascular, que genera la ingesta regular de huevo.
Se recomienda una ingesta en niños de la toma de huevo, al menos 3 veces por semana.
La alergia a huevo es la principal causa de alergia a alimentos en nuestro medio en la población menor de 5 años de edad. La incidencia a huevo en el primer año de edad se ha estimado en torno al 1-2% de la población infantil. La mayoría de las reacciones alérgicas a huevo son reacciones inmediatas mediadas por IgE, de gravedad variable, aunque también han sido descritas reacciones de mecanismo no IgE. La clínica cutánea es la más frecuente, seguida de la clínica digestiva.
El pronóstico de la alergia a huevo, es, en la mayoría de los casos, favorable. El 50% de los pacientes alcanzan la tolerancia completa entre los 3 y los 5 años de edad, persistiendo el estado alérgico a huevo, en alrededor de un 20% de los pacientes cuando llegan a la pubertad.
Para los pacientes con alergia persistente a huevo en la práctica clínica actualmente, se puede inducir desensibilización o tolerancia al huevo, mediante la administración gradual de cantidades crecientes del huevo. La tasa de éxito es alta, en torno al 70% para la mayoría de los protocolos clínicos. Sin embargo, la inmunoterapia oral con alergeno intacto tiene inconvenientes, principalmente la larga duración del tratamiento, y sobretodo, por la tasa relativamente alta de reacciones adversas durante el mismo, que pueden llegar a afectar al 70% de los pacientes, y en ocasiones ser graves, disminuyendo de forma severa la calidad de vida del paciente y de sus familiares.
En modelos animales se ha demostrado, que los ratones sensibilizados oralmente a proteínas de huevo que se tratan posteriormente con péptidos de huevo y no con la proteína intacta de huevo, están protegidos frente a las reacciones alérgicas a huevo, mientras dura esta inmunoterapia, pero recuperan la reactividad una vez interrumpido el tratamiento.
Las investigaciones del Dr. Lozano et al, ponen de manifiesto que la administración de ovoalbúmina hidrolizada en ratones sensibilizados a huevo durante tres semanas, disminuía significativamente los síntomas de anafilaxia ras la provocación oral e intra-peritoneal del alergeno y que la protección se mantenía 3 semanas después de la interrupción del tratamiento, coincidiendo con una disminución de los anticuerpos IgE específicos.
El efecto del hidrolizado se asociaba a una reducción en el porcentaje de los linfocitos Th2 y en la expresiómn de su factor de transcripción, GATA3, así como al aumento de las células T reguladoras (Treg) y a la sobreexpresión del factor de transcripción Foxp3, en los nódulos linfáticos mesentéricos y en el bazo de los ratones tratados, lo que señala a la inducción de células Treg como el principal mecanismo responsable de la aparición de tolerancia.
Por tanto el uso de péptidos puede ser una nueva herramienta para el tratamiento de las alergias alimentarias persistentes y graves.
Marta Reche Frutos.
Servicio de Alergología. Hospital Universitario Infanta Sofia.
San Sebastián de los Reyes. Madrid.
Captador de la semana: Cáceres
En el captador de la semana hoy os traemos al Dr. Sergio Porcel Carreño, alergólogo que realiza su labor asistencial en el Hospital Universitario de Cáceres, desde donde nos proporciona los datos para la red aerobiológica de la SEAIC.

Recordamos que podéis consultar los recuentos de pólenes en vuestra ciudad en www.polenes.com
Uso de Himenópteros en Alergia | USHIAL 2026
Fechas: 16 y 17 de abril de 2026
Ciudad: Córdoba
Lugar: Hospital Universitario Reina Sofía
Modalidad: Presencial
Organizan:
• Hospital Universitario Reina Sofía
• Universidad de Córdoba
Nuevo documento de consenso sobre la introducción precoz de los alimentos en niños de “riesgo alérgico”.
En los últimos años se han publicado algunos estudios que han hecho replantear determinados aspectos la práctica clínica habitual respecto al a alergia a los alimentos que parecían bien establecidos.
Las recomendaciones previas sobre la introducción de los alimentos en pacientes de “riesgo alérgico” eran hasta hace algunos años retrasar la introducción de los alimentos sólidos e incluso en algunas guías restricción materna de alimentos potencialmente alergénicos durante la lactancia. A pesar de estas medidas la prevalencia de alergia a alimentos ha ido en aumento en las últimas décadas.
Los resultados del estudio LEAP (The Learning Early About Peanut Allergy), y otras observaciones previas, han dado lugar a la modificación de las recomendaciones respecto a la introducción del cacahuete en las guías de las sociedades de alergia Americanas (AAAAI y AAP), Europea(EAACI), y Australiana(ASCIA). Recomendándose la introducción de forma precoz del cacahuete, en pacientes de alto riesgo de presentar alergia (pacientes con eccema severo y/o alergia al huevo), en contra de las recomendaciones previamente establecidas.
Recientemente la APAPARI Asia Pacific Association of Pediatric Allergy , Respirologi & Immunology ha publicado un documento de consenso a este respecto en el que analiza los resultados de los estudios publicados hasta el momento, las características de la población asiática y los puntos comunes y diferencias con las poblaciones del oeste.
Early introduction of allergenic foods for the prevention of food allergy from an Asian perspective-An Asia Pacific Association of Pediatric Allergy, Respirology & Immunology (APAPARI) consensus statement.
Tham EH, Shek LP, Van Bever HP, Vichyanond P, Ebisawa M, Wong GW, Lee BW; Asia Pacific Association of Pediatric Allergy, Respirology & Immunology (APAPARI). Pediatr Allergy Immunol. 2018 Feb;29(1):18-27
Destaca un estudio realizado en población asiática publicado en 2017 en el Lancet “Two-step egg introduction for prevention of egg allergy in high-risk infants with eczema (PETIT): a randomised, double-blind, placebo-controlled trial”.
En este trabajo, analiza los resultados de 121 pacientes con eccema, 60 pacientes en el grupo de intervención y 61 pacientes en el grupo placebo, en los que se realizó la introducción precoz de huevo cocinado mediante un protocolo de 2 pasos. Se inició con dosis equivalente a 0.2 gramos de huevo cocido, que se administraba de los 6-9 meses diariamente, seguido de administración de una dosis equivalente a 1.1 gramo de huevo cocido diariamente de los 9-12 meses en el grupo de intervención y dosis similares de placebo en el grupo de no intervención. Se realizó tratamiento intensivo de la DA en todos los pacientes a lo largo del estudio.
A los 12 meses se realiza provocación abierta con dosis equivalentes a 32 gr de huevo cocido presentado resultado positivo el 8% (5/60) de los pacientes en el grupo de intervención frente al 29.4% (23/61) en el grupo placebo. NNT 3.40(2.30-6.52). El estudio concluye que la introducción en dos pasos del huevo combinado con el tratamiento intensivo del eccema reduce la prevalencia de alergia al huevo en los niños de alto riesgo.
En los estudios revisados realizados con leche, trigo, soja, mariscos, cereales y nuez los resultados de los estudios no son consistentes.
El documento de consenso concluye que con la evidencia actual parece que la introducción precoz de cacahuete y huevo en pacientes de alto riesgo disminuye el riesgo de padecer la enfermedad alérgica pero que actualmente no existe evidencia respecto a si la introducción precoz de otros alimentos podría disminuir la frecuencia de alergia a estos.
Por otra parte existe acuerdo con las recomendaciones previas de otras guías sobre la población de bajo riesgo en la que no existe indicación de introducción precoz de los alimentos.
Autora: Mónica Rodríguez Álvarez. Comité de Alergia Infantil SEAIC.
Médico Adjunto Servicio de Alergia Hospital Universitario Fundación Alcorcón.
Cartera de servicios
- Excelencia de la práctica profesional
En este aspecto la SEAIC pretende:
– Definir estándares de práctica y de formación en la especialidad de la alergología basándose en el marco de la calidad, la seguridad y la eficiencia en el uso de recursos sanitarios.
– Establecer un plan de desarrollo profesional continuado y estructurado para los alergólogos de la Sociedad. - Congresos y Simposios
En la SEAIC somos conscientes de la importancia de promover la investigación y compartir el conocimiento de las enfermedades alérgicas entres los expertos de la alergología, por lo que de forma periódica organizamos encuentros profesionales.
- Alergología de precisión
Los avances en la tecnología biomédica están permitiendo tener un conocimiento más detallado de los alérgenos y de los mecanismos patógenos subyacentes de las enfermedades alérgicas. Así, es posible configurar el tratamiento que mejor se ajuste al perfil patogénico del paciente (endotipo) con el fin de obtener los mejores resultados de forma individual, dejando atrás en el tiempo, la medicina basada en el tratamiento de síntomas. - Revista JIACI
La Journal of Investigational Allergology and Clinical Immunology es un gran hito para la SEAIC. Esta revista propia que incluye las últimas investigaciones y novedades en el campo de la alergología pretende mantener actualizados a los profesionales de la especialidad. - Red de Aerobiología
Esta red de captadores pretende proporcionar el recuento de pólenes y esporas de hongos con distribución por todo el territorio nacional. - Generación de conocimiento
La SEAIC, en su compromiso con la generación de conocimiento, lleva a cabo diferentes iniciativas. El impulso de proyectos de investigación, la creación de guías de manejo de enfermedades alérgicas y la edición de monografías y libros de texto en el campo de la Alergología, son algunas de ellas.
Última edición: 29/04/2011
—————————————–
Alergológica 2005
Se ha publicado en la revista Journal of Investigational Allery and Clinical Immunology el Estudio sobre los factores epidemiológicos, clínicos y socioeconómicos de las enfermedades alérgicas en España.
Acceso online: www.jiaci.org
Revisión con enfoque al paciente de Esofagitis Eosinofílica
La esofagitis eosinofílica (EoE) es una enfermedad de tipo alérgico caracterizada por una inflamación crónica del esófago (el tubo muscular que transporta la comida desde la boca hasta el estómago) por eosinófilos. En condiciones
normales no hay eosinófilos en el esófago. Esta acumulación es consecuencia de una reacción frente a determinados alimentos, alérgenos ambientales (polen, polvo, hongos…) o en ocasiones también al reflujo gastroesofágico y puede
dañar el tejido esofágico, lo que origina dificultad para tragar la comida (disfagia) o hacer que los alimentos queden atascados (impactación).
Los eosinófilos son las células que participan habitualmente en enfermedades alérgicas como la rinitis, la conjuntivitis, la dermatitis atópica o el asma bronquial. Sin embargo, a diferencia de éstas, el mecanismo alérgico no es inmediato, si no retardado.
La EoE se conoce desde hace menos de tres décadas y desde entonces, el número de casos nuevos ha crecido exponencialmente, especialmente en Norteamérica y Europa. En la actualidad, se estima que la prevalencia (número
de personas afec- tas) media de la EoE es de 22 personas por cada 100.000 habitantes, con cifras de 46 y 55 casos por 100.000 habitantes recientemente descritas en España y EE.UU. En la actualidad, ya representa la segunda
causa de inflamación del esófago (tras la enfermedad por reflujo gastroesofágico) y es la primera causa de disfagia e impactación alimentaria en niños y adultos jóvenes.
Esta patología se puede presentar a cualquier edad y sexo, si bien suele ser más común en jóvenes caucásicos de sexo masculino. Los síntomas varían dependiendo de la edad a la que se manifieste. La gran mayoría de los pacientes
suelen padecer otras enfermedades alérgicas, como rinitis, asma bronquial o alergia a alimentos.
CAUSAS
Los alimentos que producen esta alergia son muy variados y en muchos pacientes no conocidos con certeza. Los más frecuentes son la leche de vaca, el trigo, el huevo, las legumbres, además de alérgenos aéreos, como pólenes, ácaros del polvo,etc. No está claro por qué los alimentos que se han consumido durante siglos ahora puedan causar estos síntomas, si bien todo apunta a que el aumento en la contaminación ambiental, las modificaciones genéticas
aplicadas a las plantas, la maduración artificial de los alimentos vegetales y otros factores, posiblemente sean los causantes del aumento en la frecuencia de ésta y del resto de enfermedades alérgicas en los países desarrollados.
SÍNTOMAS
En niños menores de 2 años, las manifestaciones clínicas más comunes son el rechazo del alimento y vómitos. Entre los 2 y los 8 años predominan los vómitos, regurgitación, ardores y dolor abdominal o torácico, además puede existir
de pérdida de peso o retraso en el crecimiento. A partir de los 10 años, todos los pacientes refieren como síntomas dominantes y de forma intermitente la disfagia para sólidos (dificultad para el paso de la comida) y la impactación
alimentaria (atascamiento de comida), debido a la presencia de inflamación y en algunos casos, de disminución en el calibre del esófago.
PREVENCIÓN
Puesto que esta enfermedad aún permanece en estudio, no se conocen medidas concretas que puedan prevenirla. Todos los pacientes que tienen alguna patología alérgica diagnosticada deberían estar atentos ante los síntomas de alerta y
consultar con un alergólogo y/o gastroenterólogo si comienzan a tener alguno de ellos.
DIAGNÓSTICO
Hoy en día sólo existe una manera de diagnosticar la enfermedad y es realizando una endoscopia digestiva alta con toma de biopsias por el gastroenterólogo. En las biopsias se confirmará la existencia de eosinófilos.
Después, el alergólogo le realizará un estudio y junto con el gastroenterólogo, se diseñará el tratamiento más adecuado.
TRATAMIENTO
Los objetivos principales del tratamiento son la curación de los síntomas, de la inflamación esofágica, así como la eliminación o reducción de las estrecheces (si las hubiera) en el esófago.
La curación de la inflamación esofágica se puede conseguir mediante tres tipos de tratamientos: protectores de estómago (por ejemplo, omeprazol), corticoides tópicos (fórmulas viscosas o líquidas que actúan al adherirse a la pared del esófago) o la eliminación de determinados alimentos de la dieta. La dieta que se incluya como parte del tratamiento se establecerá a partir de las características individuales de cada uno de los pacientes.
Además del tratamiento para la inflamación, en algunos casos se debe añadir dilatación (ensanchamiento) mediante endoscopia en el caso de la existencia de estrecheces en el esófago.
La EoE es una enfermedad crónica progresiva, por lo que la presencia de inflamación mantenida en el esófago sin tratamiento da lugar a una elevada probabilidad de estrecheces con el paso del tiempo. Por lo tanto, es tan
importante el diagnóstico y tratamiento precoz, como el seguimiento y tratamiento a largo plazo, que se deben de consensuar con el paciente, dado que es una enfermedad que incide negativamente en la calidad de vida del
paciente.
PRONÓSTICO
La EoE es una enfermedad de buen pronóstico, si bien al ser una enfermedad nueva, no existe un seguimiento de pacientes superior a los 15 años. Hasta la fecha no se ha descrito que predisponga a enfermedades malignas, tales como cáncer de esófago ni que evolucione hacia otros tipos enfermedades alérgicas más graves.
SUBCOMITÉ ESOFAGITIS EOSINOFILICA
Rosario González Mendiola. Facultativo Especialista en Alergología. Hospital
Central de la Cruz Roja, Madrid
Joan Doménech Witek. Facultativo Especialista en Alergología. Hospital de
Elda, Alicante
Acta reunión del comité de Alergia Cutánea, 1/6/2012
![]() Contenido disponible sólo para socios.
Contenido disponible sólo para socios.
Administración de inmunoterapia subcutánea: mucho mas que una inyección subcutánea: La Enfermera de Alergología te lo explica.
Cuantas veces nos han preguntado “¿Eres la enfermera/o de alergia? ¿La que pone las vacunas no?”.
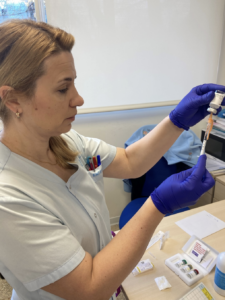 Pues bien, es el momento de afirmar, que la administración de inmunoterapia (IT) subcutánea no solo consiste en el procedimiento de administración del alérgeno en dosis crecientes al paciente por vía subcutánea, sino que es un proceso donde se realiza previamente una valoración integral del paciente.
Pues bien, es el momento de afirmar, que la administración de inmunoterapia (IT) subcutánea no solo consiste en el procedimiento de administración del alérgeno en dosis crecientes al paciente por vía subcutánea, sino que es un proceso donde se realiza previamente una valoración integral del paciente.
El paciente acude a nuestra consulta con la incertidumbre ante lo desconocido, a pesar de haber recibido información el día de la prescripción del tratamiento por el alergólogo/a, sobre el procedimiento y sus riesgos.
Es importante que nos presentemos, que conozca nuestro nombre, y le indiquemos que somos las enfermeras/os responsables de la administración del tratamiento. Es muy importante que el paciente se encuentre tranquilo.
Así mismo, procederemos a resolver aquellas dudas que pueda tener acerca de la inmunoterapia (IT) específica de alergia, además de informarle que este tratamiento consta de dos fases:
- Fase de Inicio: Donde se irá incrementando de forma periódica la dosis/concentración de la vacuna, comprobando la tolerancia a la misma. En esta fase deberemos preguntar siempre si han tolerado bien la dosis anterior y si han sufrido algún tipo de reacción en su domicilio (reacción tardía).
- Fase de Mantenimiento: Donde se habrá alcanzado la dosis terapéutica que se continuará administrando de forma periódica.
Respecto a la administración del tratamiento, como responsables de su administración, deberemos comprobar siempre: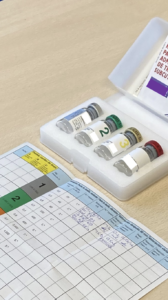
- Que la vacuna que nos entrega el paciente es la que ha prescrito su alergólogo.
- Que corresponde con el nombre del paciente, ya que están identificadas nominalmente.
- La fecha de caducidad.
- Que se ha conservado en nevera (entre 2 y 8 ºC teniendo especial cuidado que no se congele, pues se inactiva y pierde sus propiedades terapéuticas), y trasportada en bolsa térmica .
Procederemos a realizar la valoración de enfermería, recogiendo información sobre su estado de salud:
- Si se encuentra sin síntomas de infección activa (fiebre).
- Si no está presente un episodio agudo (crisis) de su enfermedad alérgica: asma mal controlada o rinoconjuntivitis alérgica.
- Si se encuentra en tratamiento con antibióticos. En cuyo caso se postpondrá la administración hasta su recuperación .
- Si ha recibido en los últimos 7-10 dias vacunas de virus atenuados (gripe, covid…). Como norma general es el intervalo de tiempo mínimo que se recomienda para la administración de la IT específica de alergia.
A continuación procederemos a la toma de constantes vitales (tensión arterial, frecuencia cardiaca, saturación de oxígeno y temperatura) y a la administración del tratamiento de IT específica de alergia siguiendo el protocolo establecido.
Los pacientes deben saber:
- Que tras la administración de su vacuna deben estar un tiempo mínimo de 30 minutos en nuestro servicio de alergia (o Centro de Salud), con el fin de comprobar que ha tolerado bien su IT, y que no han aparecido reacciones adversas inmediatas (por su seguridad).
- Que las reacciones adversas más frecuentes que pueden aparecer son: Enrojecimiento y picor (prurito) en la zona de administración.
- La presencia de síntomas como tos, falta de aire (disnea), aparición de eritemas (zonas enrojecidas en la piel), picor en palma de manos o síntomas exacerbados de su alergia deben ser comunicados inmediatamente para actuar de manera precoz.
- Que la IT especifica de alergia NO sustituye al tratamiento pautado por su alergólogo/a en referencia a antihistamínicos, colirios, inhaladores o nebulizadores nasales. Es un tratamiento conjunto.
- Que no deben practicar ejercicio físico intenso, coger peso, ir a saunas/piscinas cubiertas (ambientes húmedos y cargados) al menos en las 4 primeras horas de la administración de ITSC.
- Que deben informar de la aparición de reacciones tardías (en su domicilio): Aumento de eritema en zona de administración (recomendaremos que se realicen fotos), o cualquier otro síntoma que hayan podido experimentar.
- Que los beneficios de la IT específica de alergia se consiguen a medio/largo plazo y por ello, es necesario que los pacientes acudan a las revisiones programadas por sus alergólogos/as, para valorar la evolución con del tratamiento y si es oportuno continuar con el tratamiento o suspenderlo.
Día internacional de concienciación de la Enterocolitis Inducida por Proteínas de la Dieta (FPIES).
El pasado 4 de mayo se celebró el día de Star Wars (May the 4th) que coincidió con el día internacional de concienciación de la Enterocolitis Inducida por Proteínas de la Dieta (FPIES).
La FPIES es una alergia a alimentos no mediada por IgE, que típicamente comienza en la infancia, y que se caracteriza por vómitos repetidos, prolongados en el tiempo, que comienzan entre 1 y 4 horas tras la ingesta del alimento y que a menudo se acompañan de decaimiento, letargia o palidez y deposiciones diarreicas.
Los datos epidemiológicos referentes a esta enfermedad son escasos y variables, esto es debido a que, hasta finales de los años 70 no se había reconocido ni definido formalmente este síndrome y también a que no ha recibido una codificación adecuada hasta octubre de 2015 cuando se implementó el código K52.2 en la décima revisión de la Clasificación Internacional de las Enfermedades (CIE-10).
El diagnóstico de FPIES se basa fundamentalmente en la presencia de síntomas característicos que mejoran tras la retirada del alimento causal de la dieta. Estos criterios se han ido modificando según ha ido avanzando el conocimiento y reconocimiento de esta enfermedad. Actualmente están en vigor los propuestos por el Consenso Internacional para el Diagnóstico y Manejo de la Enterocolitis Inducida por Proteínas de la Dieta, elaborado por el grupo de trabajo de reacciones adversas a alimento de la Academia Americana de Alergia, Asma e Inmunología (AAAAI).
Actualmente se reconocen dos presentaciones clínicas:
- FPIES aguda.- Que se manifiesta por los síntomas típicos previamente mencionados.
- FPIES crónica.- Peor caracterizada que la FPIES aguda, descrita fundamentalmente en lactantes menores de 4 meses alimentados con fórmula adaptada de proteínas de leche de vaca o de soja. Las manifestaciones clínicas incluyen vómitos intermitentes, diarrea acuosa y fallo de medro. Los síntomas se producen a lo largo de varios días o semanas y no tienen una clara relación causal con el alimento.
Cualquier alimento es susceptible de producir FPIES, los alimentos más frecuentemente implicados son las proteínas de leche de vaca, y en nuestro medio el pescado. El alimento implicado varia en función de la localización geográfica y no resultan extrapolables las series anglosajonas o japonesas publicadas. En el área mediterránea no es tan frecuente la asociación de FPIES por leche de vaca y la FPIES por soja, por lo que la evitación de este último alimento es discutible y debe ser evaluarse de manera individual. En cuanto a los alimentos sólidos, el pescado es si duda el principal agente causal de FPIES en el área mediterránea. En estos casos se pueden evitar dietas restrictivas innecesarias testando pescados alternativos, minimizando los riesgos de déficits nutricionales en nuestros pacientes para mas información sobre este punto: Infante et al. Food protein-induced enterocolitis syndrome by fish: Not necessarily a restricted diet. Allergy. 2017;00:1-5.
Dado que las manifestaciones clínicas son exclusivamente gastrointestinales y la edad más frecuente de presentación es la infancia, el retraso diagnóstico o un diagnóstico erróneo suele ser habitual. La mayoría de los niños sufren mas de una reacción, en ocasiones grave y con necesidad de acudir a Urgencias, antes de que sean correctamente diagnosticados. Por ello es importante tener presente esta patología ante cuadros exclusivamente digestivos y con resolución en las siguientes 24 horas.
Para un mejor conocimiento de esta patología recomendamos la lectura de:
- International consensus guidelines for the diagnosis and management of food protein-induced enterocolitis syndrome: Executive summary-Workgroup Report of the Adverse Reactions to Foods Committee, American Academy of Allergy, Asthma and Immunology. Nowak-Wegryzn et al. J Allergy Clin Immunol. 2017 Apr;139(4):1111-1126.e4. doi: 10.1016/j.jaci.2016.12.966
- Food Protein-Induced Enterocolitis Syndrome. Nowak-Wegryzn A et al. J Investig Allergol Clin Immunol 2017;27(1):1-18. Doi: 10.18176/jiaci.0135.
Ambos artículos, de acceso libre, resumen de manera práctica y didáctica el conocimiento actual de FPIES. “Aquello que no se conoce no se diagnostica”
Sonsoles Infante Herrero. Médico Adjunto. Unidad de Alergia Pediátrica. Hospital General Universitario Gregorio Marañón. Madrid.
Inmunoterapia sublingual para alergia a cacahuete a largo plazo: evidencia de desensibilización clínica e inmunológica
Se estima que la alergia a alimentos afecta a un 6-8% de los niños y hay evidencia de un incremento global en la prevalencia. Los alimentos que con mayor frecuencia causan reacciones anafilácticas en los niños mayores son los frutos secos. Hasta hace pocos años, el tratamiento se basaba en la evitación del alimento y el tratamiento de las reacciones alérgicas. La inmunoterapia con alimentos supone una alternativa de tratamiento en pacientes con alergia persistente, aunque no está aprobado como tratamiento en la práctica clínica habitual.
La inmunoterapia sublingual podría representar, a diferencia de la inmunoterapia oral o epicutánea, una alternativa viable por su vía de administración sencilla y el buen perfil de seguridad y eficacia observado en pequeños ensayos clínicos.
En esta publicación (Long-term sublingual immunotherapy for peanut allergy in children: Clinical and immunologic evidence of desensitization. J Allergy Clin Immunol 2019;144:1320-6.) se evalúa la eficacia y seguridad de la inmunoterapia sublingual con cacahuete a largo plazo en niños de 1 a 11 años que recibieron una dosis de mantenimiento de 2 mg/d de proteína de cacahuete durante 5 años. Los criterios de inclusión eran los siguientes: niños de 1 a 11 años, con anamnesis de reacción tras ingesta de cacahuete e IgE específica de 7 KU/L o mayor.
Treinta y siete de los cuarenta y ocho pacientes (77,1%) completaron el estudio y once (22,9%) abandonaron antes de finalizar.
Hubo reacción en 4,78% de las dosis. La mayoría de los síntomas se resolvieron espontáneamente y solo un 0,21% requirió tratamiento con antihistamínicos, no requiriendo el uso de adrenalina en ninguno de los casos. El prurito orolingual fue el síntoma más frecuente (3,6% de las dosis), y fue disminuyendo con las siguientes dosis. El edema labial se reportó en un 0,15% de las dosis y los síntomas gastrointestinales en 0,3% de las dosis.
El 67% de los sujetos toleraron al menos 750 mg de proteína de cacahuete, un 48% toleraron al menos 1750 mg y un 35% toleraron 2750 mg o más. Doce de los cuarenta y ocho sujetos (25%) tuvieron una prueba de provocación controlada negativa con 5000 mg de cacahuete. Tras un período de evitación de 2-4 semanas, diez de los doce sujetos tuvieron una prueba de provocación negativa, demostrando tolerancia permanente.
La media de la reactividad cutánea para los diez pacientes que demostraron tolerancia permanente fue de 11,5 mm al inicio del estudio, al finalizar el tratamiento dicha reactividad cutánea se redujo a 5,8 mm.
El nivel basal de IgE específica a cacahuete para los diez pacientes con una prueba de provocación oral negativa fue de media 28 KU/L y al finalizar el tratamiento la media de IgE específica fue de 7,8 KU/L.
Para los diez pacientes que alcanzan tolerancia permanente los niveles basales de IgG4 fueron de 0,4 mg/L y al finalizar el estudio se incrementan a 10,9 mg/L.
También se redujo de forma significativa el test de activación de basófilos al finalizar el estudio, comparativamente con el basal.
Entre los posibles sesgos del estudio destacar la falta de un grupo placebo control y la no realización de una prueba de exposición controlada al inicio del estudio.
En este estudio el tratamiento con inmunoterapia sublingual durante 5 años alcanzó desensibilización clínicamente significativa en la mayoría de los pacientes alérgicos a cacahuete compensado con una fácil administración y un favorable perfil de seguridad.
Dra. Sandra Blanco Bermejo
Hospital Universitario Infanta Elena
Comité de Alergia Infantil SEAIC
Son Espases incorpora tres nuevos profesionales para consolidar el primer servicio de alergología de Baleares
Son Espases incorpora tres nuevos profesionales para consolidar el primer servicio de alergología de Baleares.
La Junta directiva de la SEAIC se congratula con la contratación de tres Alergólogos en la sanidad pública balear en el hospital de Son Espases. De esta manera se crea el germen del primer servicio de alergología en la sanidad pública balear, demandado durante muchos años por las sucesivas juntas directivas de nuestra sociedad. La población alérgica de las islas Baleares se situará así en igualdad de condiciones en esta prestación sanitaria. con respecto al resto de las autonomías españolas.
Avispas gigantes en el Camp de Túria
Fuente: Rafel Montaner, Valencia para levante-emv.com
La presencia de avispas gigantes en una urbanización de l’Eliana ha desatado el pánico entre los vecinos de la zona. Con cinco centímetros de longitud, estos insectos son cuatro veces más grandes que las avispas comunes.
Varios vecinos de una urbanización de l’Eliana se han visto sobresaltados por la presencia en los jardines de sus viviendas de avispas gigantes que, con sus cinco centímetros de longitud, son cuatro veces más grandes que las avispas comunes. «Solo pensar que pudiera formarse un enjambre de estos avispones en el patio de casa… me aterroriza, sinceramente», relata una vecina que pudo capturar un ejemplar de estas avispas de gran tamaño.
La mujer, que nunca había visto nada igual, explica que encontró al avispón como aletargado, con las alas desplegadas, sobre las baldosas de una terraza. «Desde lejos me pareció un pajarillo pequeño, que quizás había atrapado mi gata de un nido. Pero cuando me di cuenta de que era una avispa enorme, menudo susto me llevé», añade. Su marido cogió el insecto con unas pinzas de barbacoa, lo metió en un tarro de cristal y lo trajo a Levante-EMV convencido de que se trataba de «un bicho raro».
Este diario ha puesto el espécimen capturado en l’Eliana a disposición de los investigadores de Fundación Entomológica Torres Sala, entidad que administra el Museu Valencià d’Història Natural, quienes han dictaminado que esta avispa es unahembra de la especie Megascolia maculata, el mayor himenóptero de Europa.
El entomólogo Sergio Montagud, experto de la Torres Sala que ha realizado la ficha de la Megascolia para el Banco de datos de Biodiversidad de la Comunitat Valenciana de la Conselleria de Medi Ambient explica que la Megascolia maculata «era muy frecuente en las zonas de agricultura tradicional de l’Horta y del Camp de Túria, pero su presencia ha ido descendiendo conforme se han abandonado los cultivos».
Montagud relata que, aunque casi son inofensivas -«sólo las hembras disponen de aguijón y es extraño que piquen sino se les molesta o se les intenta agarrar»-, cada vez que aparecen juntos varios ejemplares, «la gente se asusta ante el miedo de que vayan a formar un panal, temor que es del todo infundado porque se trata de avispas solitarias». Eso mismo fue lo que sucedió el año pasado en el antiguo Hospital Militar de Quart de Poblet, desde donde alertaron a la Fundación Torres Sala ante la presencia de muchas Megascolia.
El especialista en insectos señala que estas avispas son ectoparásitas, es decir, que viven en la superficie de otro organismo, como el piojo o el mosquito. Su objetivo preferido son las larvas de coleópteros como el escarabajo rinoceronte (Oryctes nasicornis) «que son buscadas activamente por las hembras para servir de sustrato a su descendencia».
La hembra de la Megascolia maculata, que se diferencia por tener la parte frontal de la cabeza de color naranja rojizo y ser de mayor tamaño, «paraliza mediante su aguijón a las larvas huéspedes, que inmediatamente cesan su desarrollo. Sobre ella depositan un huevo que dará lugar a una larva ya muy desarrollada que se alimentará, bajo el suelo, de la larva paralizada del coleóptero».
Los escarabajos rinoceronte alojan sus larvas en tocones de árboles talados, «principalmente naranjos, frutales y otros árboles de jardín a excepción de los pinos y demás resinosas». En el hospital lo que sucedió es que «habían cortadoárboles tiempo antes y tenían era una plaga de coleópteros».
Raras en las zonas urbanas
Publicación GEMA 5.2
Ya está disponible para su descarga la edición 5.2 de la Guía Española para el Manejo del Asma (GEMA). Las principales novedades de esta actualización atañen a los capítulos de tratamiento de mantenimiento del asma grave, rinitis y rinosinusitis asociadas al asma, asma grave no controlada y circunstancias especiales.
Más información en www.gemasma.com
Labor social
La Fundación SEAIC desempeña una amplia labor social. Durante su trayectoria ha puesto en marcha actividades de carácter educativo, de divulgación, de ayuda y de promoción de conocimiento a la población. Y no solo eso, además ha sido medio de colaboración de recursos humanos y materiales en la investigación e intercambio de ideas y actividades científicas.
Por un lado, se ha llevado a cabo la distribución de ayudas económicas a campamentos de niños con asma y alergias alimentarias organizados por otras entidades. Además, se ha colaborado económicamente con proyectos educativos para pacientes o de concienciación social sobre enfermedades alérgicas. La Fundación de la SEAIC ha creado una red de Aerobiología para ofrecer datos de las tasas de pólenes atmosféricas, ha disposición de los pacientes.
DESAFÍO DIAGNÓSTICO DE LA ALERGIA A AINE EN NIÑOS
Según Alergológica 2015, un estudio epidemiológico de referencia sobre las enfermedades alérgicas en España la alergia a medicamentos fue el motivo de consulta en el 18,7% de los casos, y en particular en niños en el 9%. En los niños, las enfermedades exantemáticas son frecuentes y muchas veces no se puede discernir que la causa de las lesiones cutáneas sean los fármacos o la propia enfermedad. Siendo los antiinflamatorios no esteroideos (AINE) los segundos medicamentos que más frecuentemente causan reacciones alérgicas en niños. Un alto porcentaje de niños que han presentado alguna reacción donde hubiese implicado un AINE, los evitan sin ningún estudio.
Las reacciones asociadas a los AINE se dividen principalmente en dos tipos: agudas (reacción inmediata o reacción hasta varias horas después de la exposición) y retardadas (más de 24 horas después de la exposición). Las reacciones agudas a los AINE pueden ser selectivas (mecanismo inmunológico) o inducidas por múltiples AINE (reactividad cruzada, no inmunológicas), siendo estas últimas las más comunes en niños.
Hasta la fecha los estudios relacionados con reacciones alérgicas a los AINE en niños son limitados. Como variables predictoras encontramos una reacción sugestiva en los primeros 60 minutos y 2 o más reacciones con distintos AINE implicados. No queda claro si se podría involucrar a la genética como variable: algunos estudios apuntan el antecedente de padres alérgicos a AINE como un factor de riesgo.
En niños, entre los fármacos más frecuentemente implicados se encuentran el Ibuprofeno y derivados del ácido propiónico, junto al Paracetamol por ser los más utilizados. Las reacciones adversas a AINE en lactantes y preescolares son menos frecuentes, lo que se atribuye a su menor consumo.
Para no catalogar a los niños de alérgicos a fármacos que le serán imprescindibles en el futuro es importante realizar un estudio alergológico, en el que la prueba definitiva es la prueba de exposición controlada para determinar el tipo de alergia selectiva o reactividad múltiple, y en caso de confirmarse ésta última probar otros AINE alternativos. Las pruebas cutáneas solo son de utilidad en determinados casos de alergia selectiva.
Recientemente se ha publicado un trabajo interesante que insiste en la importancia de la valoración alergológica, sobre todo de cara a la evolución de la alergia ya que una proporción importante de niños con reacciones por reactividad múltiple tolera los AINE tras ser reevaluados a los 6 años (Progress in understanding hypersensitivity reactions to nonsteroidal anti-inflammatory drugs). Dicha reevaluación es crucial considerando el gran número de niños que podrían estar evitando los AINE. Esto unido a que condiciones comórbidas como infecciones, fiebre o el uso concomitante de otros fármacos podrían causar los síntomas en estos pacientes nos hacen concluir que la historia detallada y las pruebas de provocación farmacológica son fundamentales para un diagnóstico definitivo de alergia a los AINE en niños.
Paula Méndez. Complexo Hospitalario Universitario de Santiago de Compostela. Comité de Alergia Infantil SEAIC
Biliografía:
- Erdem Topal 1, Mehmet Halil Celiksoy, Ferhat Catal, Yekbun Gamze Sayan, Recep Sancak The value of the clinical history for the diagnosis of immediate nonsteroidal anti-inflammatory drug hypersensitivity and safe alternative drugs in children.. Allergy Asthma Proc. Jan-Feb 2016;37(1):57-63. doi: 10.2500/aap.2016.37.3917.
- Yilmaz I. H. Ertoy Karagol A. Bakirtas E. Topal G. E. Celik M. S. Demirsoy I. Turktas Challenge‐proven nonsteroidal anti‐inflammatory drug hypersensitivity in children. Allergy. 2013 Dec;68(12):1555-61. doi: 10.1111/all.12266. Epub 2013 Oct 11.
- Hakan Guvenir 1, Emine Dibek Misirlioglu, Emine Vezir, Muge Toyran, Tayfur Ginis, Ersoy Civelek, Can N Kocabas Nonsteroidal anti-inflammatory drug hypersensitivity among children. Allergy Asthma Proc. Sep-Oct 2015;36(5):386-93. doi: 10.2500/aap.2015.36.3858.
- Sánchez-Borges M, Kidon M.Reactions to nonsteroidal anti-inflammatory drugs in children. J Allergy Clin Immunol Pract. 2018; 6(4):1236-7.
- Kidon M, Blanca-López N, Gomes E, Terreehorst I, et al.EAACI/ENDA Position Paper: Diagnosis and management of hypersensitivity reactions to non-steroidal antiinflammatory drugs (NSAIDs) in children and adolescents. Pediatr Allergy Immunol. 2018; 29(5):469-80
- J Quiralte 1, R Avila-Castellano, S Cimbollek. A phenotype‐based classification of NSAIDs hypersensitivity: new patients, new challenges. Allergy 2014 Jun;69(6):814-5. doi: 10.1111/all.12377
- Inmaculada Doña, Natalia Pérez-Sánchez, Ibon Eguiluz-Gracia, Rosa Muñoz-Cano, Joan Bartra, María José Torres, José Antonio Cornejo-García. Progress in understanding hypersensitivity reactions to nonsteroidal anti-inflammatory drugs. Allergy. 2020 Mar;75(3):561-575.
