resultados de la búsqueda: asma/profesionales/cme-jiaci
Abierta la inscripción a los Comités de SLaai
Hasta el 15 de junio de 2025
La Sociedad Latinoamericana de Alergia, Asma e Inmunología (SLaai) ha abierto la convocatoria para formar parte de sus distintos comités científicos con el objetivo de fomentar la participación regional, el trabajo colaborativo y el desarrollo académico en nuestra especialidad.
Los comités se reunirán trimestralmente y sus miembros deberán comprometerse activamente con propuestas, actividades y posicionamientos regionales.
Plazo para postularse: 15 de junio de 2025
Requisitos:
- Ser miembro de una sociedad afiliada a SLaai. (SEAIC)
- Tener título médico.
- Contar con el Board de Alergia e Inmunología del país de residencia.
Se podrá elegir solo un comité por persona.
¡Os animamos a participar!
![]() Enlace al formulario de inscripción solo para socios de la SEAIC.
Enlace al formulario de inscripción solo para socios de la SEAIC.
Si no lo ha hecho, identifíquese aquí.
Becas Murcia 2017
La Fundación de la SEAIC envía los boletines de solicitud de becas de asistencia al Simposio de Murcia de la Fundación de la SEAIC (inscripción+alojamiento+transporte), con el patrocinio de GSK, para Seniors y para Juniors. Las becas Junior llevan unida la asistencia a la II Escuela de Asma, que se celebrará el Jueves 26 de Octubre, previo al inicio del Simposio.
Consenso ERA
Se ha habilitado un breve cuestionario abierto a especialistas en Alergología sobre la Enfermedad Respiratoria Alérgica. Es una iniciativa de los comités de Rinoconjuntivitis y Asma para conocer la opinión sobre dicha entidad.
Becas congreso SEAIC 2016
Se han publicado los formularios de solicitud para las becas de asistencia al Congreso SEAIC 2016 y a la Escuela de Asma-CAJMIR. Aquellos interesados, deberán enviar sus datos antes del 12 de julio de 2016.
App MACVIA-ARIA
La aplicación móvil «Diario de Alergia de MACVIA-ARIA» le permite mantener un registro diario de los síntomas de su rinitis alérgica y asma, así como de la medicación que usa. La app es de fácil uso, y combina la funcionalidad con la buena práctica científica, habiendo sido desarrollada por un equipo global de líderes mundiales en alergia clínica. Se encuentra disponible en App Store y Google Play.
GEMA 5.3
Está disponible para su descarga y consulta la nueva versión 5.3 de GEMA, la Guía Española para el Manejo del Asma, en cuya confección participa la Sociedad Española de Alergología e Inmunología Clínica. En ella se incorporan las nuevas citas bibliográficas publicadas a lo largo del año 2022 y su traducción en la práctica clínica.
Para más información, puedes consultar www.gemasma.com.
Congreso EAACI 2025
Del 13 al 16 de junio de 2025 en Glasgow, Escocia.
Desde SEAIC recordamos a todos nuestros socios la celebración del Congreso Anual de la EAACI e invitamos a todos a inscribirse y participar activamente en este encuentro clave para nuestra especialidad.
El congreso de este año se reúne bajo el tema inspirador «Rompiendo límites en alergia, asma e inmunología clínica: integrando la salud planetaria para un futuro sostenible».
Infografía para enfermería de medición FeNO para pacientes asmáticos
La SEAIC, junto con el Instituto Español de Investigación Enfermera del Consejo General de Enfermería, han puesto a disposición de todas las enfermeras y enfermeros una infografía sobre el manejo de la Fracción Exhalada de Óxido Nítrico (FeNO), un procedimiento que se utiliza en el diagnóstico de asma y en el control de estos pacientes, sobre todo en aquellos asmáticos graves que tienen como parte de su tratamiento la administración de un biológico.
![]() Infografía enfermería medición FENO (1337 descargas )
Infografía enfermería medición FENO (1337 descargas )
- Leer artículo completo en Diario Enfermero
Desarrollo Profesional Continuado
Proyecto de Desarrollo Profesional Continuado (DPC) de la SEAIC
Estimado compañero:
La finalidad del proyecto de DPC se basa en el propósito del Junta Directiva de ofertar desde la propia sociedad por un lado una serie de actividades formativas de calidad, estructuradas de forma que abarquen la mayor parte de las áreas competenciales del alergólogo y continuadas en el tiempo y por otro, que el cumplimiento de las mismas sirva para poder acreditar a los socios con un certificación en el que la SEAIC, al igual a lo que ya han implementado otras Sociedades Científicas, corrobora que el profesional que ha superado el proceso, se encuentra actualizado en las competencias exigibles de la especialidad.
El proyecto de DPC se ha estructurado en dos niveles: básico y avanzado. El nivel básico se corresponde con actividades formativas “clásicas” en forma de cursos, talleres o seminarios que a suvez se impartiránen forma on line o presencial, cada vez con mayor protagonismo de la forma on line a través de la plataforma MOODLE en la que la SEAIC ha creado una sección de formación en Alergología.
EL DPC avanzado consistirá en actividades formativas de tipo intensivo, a través de estancias formativas en centros de excelencia en diferentes áreas de la Especialidad. (En las tablas 1 y 2 se recogen las actividades formativas seleccionadas en ambos apartados)
Con el fin de que la SEAIC pueda proceder a la validación o acreditación del DPC, se ha establecido un baremo, de modo que para acreditar a un profesional en el nivel básico, será preciso completar 75 puntos (de un total de 100 posibles) obtenidos en función del nº de actividades formativas superadas. El mismo baremo se ha adoptado en el caso de DPC avanzado.
El período estimado para cumplimentar tanto el DPC básico como avanzado se ha establecido en 5 años, pudiéndose certificar tras la aprobación de los diferentes comités científicos de la SEAIC, las actividades formativas similares a las propuestas realizadas en los últimos 5 años
Para inscribirse en el proyecto, o para resolver las dudas que surjan, podéis contactar con la siguiente dirección de correo electrónico: formacion.seaic@gmail.com
TABLA 1. Actividades que conforma el DPC Básico
| Actividad | Modalidad | Fecha prevista |
| Diagnóstico molecular en alergia alimentos | On line/presencial | En activo |
| Taller: exploración y endoscopia nasal | Presencial | Congreso Salamanca |
| Nuevas formas de tratamiento urticaria crónica | Presencial | Congreso Salamanca |
| Guía de práctica clínica de AINES | Presencial | Congreso Salamanca |
| MAPAMOL | Presencial | Pendiente |
| Seminario: «Del laboratorio a la clínica» | On line | Pendiente |
| Taller de identificación de pólenes | Presencial | Pendiente |
| Inmunoterapia Oral con Alimentos | Presencial | Pendiente |
TABLA 2. Actividades que conforma el DPC avanzado
| Actividad | Modalidad | Fecha prevista |
| Jornada de identificación botánica | Presencial/On line | Pendiente |
| Curso de alergia a Himenópteros | Presencial/On line | Pendiente |
| E. F. Unidades de Inmunoterapia | Presencial/On line | Pendiente |
| E.F. Asma dificil control | Presencial/On line | Pendiente |
| E.F. Urticaria | Presencial/On line | Pendiente |
| E.F. Desensibilizaciones a medicamentos | Presencial/On line | Pendiente |
Progresivamente se irá indicando a los inscritos la evolución de las actividades
Dr. Eduardo Fernández Ibáñez Dr. Jose Mª Olaguíbel Rivera
Coordinador Comité de Formación Continuada Presidente de la SEAIC
Programa ULISES
Comienza el curso teórico y presencial sobre la asistencia especializada del asma grave y de difícil control, avalado por la SEAIC.
Congreso Nacional SEAIC 2025 en Granada
¡Prepárate para el Congreso Nacional de SEAIC 2025 en Granada!
- Fecha: 1-4 de octubre de 2025
- Lugar: Palacio de Congresos de Granada
- Fecha límite de recepción de comunicaciones: 11 de abril de 2025. Descarga normativa.
- Web oficial de congreso
Premios a las comunicaciones
Si tu comunicación es aceptada en el Congreso SEAIC, podrá participar de premios otorgados por la Fundación SEAIC o convocados por la Industria Farmacéutica con el aval de la SEAIC.
Para participar, solo debes indicarlo al final del formulario de envío.
PREMIOS AEHward - Behring. Programa de becas de investigación de Angioedema Hereditario (AEH)
![]() Folleto informativo AEHward 2025(1882 descargas)
Folleto informativo AEHward 2025(1882 descargas)
![]() Bases del Concurso AEHward 2025(1610 descargas)
Bases del Concurso AEHward 2025(1610 descargas)
Novartis UrtInnova Grants 2025. Urticaria Crónica.
![]() Bases Novartis UrtInnova Grants 2025(1419 descargas)
Bases Novartis UrtInnova Grants 2025(1419 descargas)
BEC-AT Allergy Allergy Therapeutics. Inmunoterapia.
Otros premios
Premios Nacionales Fundación SEAIC y DIATER Laboratorios 2025
Premio Fundación SEAIC al Mejor Expediente MIR con el patrocinio de API (Asac Pharmaceutical Immunology)
- Hasta el 31 de julio de 2025. Enlace a toda la información.
Nuevos descuentos
Nuevo descuento para investigadores en la inscripción al Congreso.
Con el objetivo de apoyar a los profesionales dedicados a la investigación en el ámbito de la Alergología, la SEAIC ha incorporado un descuento especial en la tarifa de inscripción al Congreso.
Este beneficio está dirigido a aquellos profesionales que se dediquen exclusivamente a la investigación y no desempeñen actividad asistencial, independientemente de su especialidad. Para acceder a esta tarifa, será necesario presentar un certificado firmado por el IP del proyecto que acredite dicha dedicación exclusiva.
Consulta las tarifas actualizadas y las inscripciones en la web del congreso.
Open Mic Investigación
Micrófono abierto en investigación 2025.
La Comisión de Fomento de la Investigación de la SEAIC convoca a la III edición del Micrófono Abierto en Investigación
- Fecha: viernes 3 de octubre
- Hora: 11:30 - 12:00
Del 15 de mayo al 30 de junio está abierta la convocatoria para participar. Toda la info.
Open Mic Humanidades
¡Vuelve el Micrófono Abierto en Humanidades!
Abierto a todos los congresistas inscritos. Una oportunidad para que los socios puedan expresarse libremente a través de la poesía, el canto, el humor o cualquier otra manifestación expresiva que deseen compartir. Un espacio distendido para pasar un buen rato y compartir con la comunidad de forma cercana y espontánea. Premio de 200 € y diploma para la intervención más votada por el público.
- Fecha: viernes 3 de octubre
- Hora: 17:00 - 18:00
- Las inscripciones se abrirán 24 h. antes para que puedas reservar tu espacio.
- Consulta las bases y condiciones
Certamen de humanidades
El Comité de Humanidades de la SEAIC convoca a una nueva edición del Certamen de humanidades.
Participa en el X Certamen de Poesía, Relato y Pintura y gana un premio de 400 € en cualquiera de sus tres modalidades: poesía, relato o pintura.
Plazo de inscripción: hasta el 15 de septiembre de 2025 a las 14:00 h.
![]() Bases Certamen Alergia y Humanidades 2025(2703 descargas)
Bases Certamen Alergia y Humanidades 2025(2703 descargas)
Convocatoria Asamblea de Socios Ordinaria y Extraordinaria
Convocatoria Asamblea de Socios Ordinaria y Extraordinaria SEAIC 2025
- Fecha: viernes 3 de octubre de 2025.
- Hora: 15:00 h en primera convocatoria, 15:30 h en segunda.
- Lugar: Auditorio Federico García Lorca, Palacio de Congresos de Granada (planta 0)
![]() Convocatoria Asamblea Ordinaria y extraordinaria GRANADA 2025(1228 descargas)
Convocatoria Asamblea Ordinaria y extraordinaria GRANADA 2025(1228 descargas)
Sesión de enfermería: herramientas para la evaluación de la dermatitis atómica
- Convocado por: Comité de alergia cutánea & Comité de enfermería en Alergología.
- Dirigido a: profesionales de enfermería interesados en el ámbito de la alergología y la dermatología.
Desde el Comité de Alergia Cutánea y el Comité de Enfermería en Alergología se organiza esta actividad formativa dirigida a profesionales de enfermería, con el objetivo de proporcionar conocimientos prácticos y actualizados sobre el uso de herramientas de evaluación en pacientes con dermatitis atópica.
El curso abordará la correcta aplicación e interpretación de las principales escalas y cuestionarios utilizados en la práctica clínica, ofreciendo una formación integral que facilite una atención de calidad y centrada en el paciente.
- Fecha: 12 de noviembre de 2025
![]() Inscríbete y recibe en enlace de conexión. Inscripciones solo para socios de SEAIC: Si no lo has hecho, identifícate aquí.
Inscríbete y recibe en enlace de conexión. Inscripciones solo para socios de SEAIC: Si no lo has hecho, identifícate aquí.
Seminarios Web COVID-19
Fármacos biológicos y unidades de asma grave frente a la pandemia: Afrontando un nuevo reto
El próximo seminario web se titula “Fármacos biológicos y unidades de asma grave frente a la pandemia: Afrontando un nuevo reto”, y se podrá seguir a través de esta página el día 18 de junio de 18:30 a 20:00 h.
Queremos agradecer la colaboración técnica de Sanofi Genzyme en la realización de esta sesión científica.

CÁMARAS DE INHALACIÓN
No son dispositivos de inhalación propiamente dichos, pero su utilización está ampliamente recomendada para evitar problemas relacionados con la técnica de los inhaladores de cartucho presurizado. Es un espaciador que separa la boquilla del cartucho presurizado de la boca del paciente. Por este motivo antiguamente se denominaban a estos aparatos “espaciadores” y hoy en día se utilizan ambos nombres de manera indistinta (cámaras de inhalación o cámaras espaciadoras)
Poseen una válvula en su boquilla habitualmente unidireccional que permite la inspiración del aire de la cámara, pero no la espiración dentro de ella.
Su uso enlentece la velocidad de salida del aerosol y evapora el propelente. Las partículas de aerosol pequeñas se mantienen unos segundos en suspensión en espera de ser inhaladas, y las grandes chocan con las paredes de la cámara y quedan retenidas. De esta forma se produce un menor depósito orofaríngeo y se aumenta el depósito pulmonar. El uso de la cámara inhalatoria permite utilizar menor cantidad de fármaco, reduciendo los efectos secundarios, tanto sistémicos como locales y, por eso, se aconseja en caso de disfonía debida al uso de los inhaladores. Además, eliminan la dificultad de coordinar la inspiración con la pulsación del dispositivo.
Se utilizan en el tratamiento de las exacerbaciones de asma (excepto las de riesgo vital), ya que el efecto broncodilatador administrado con cámara de inhalación es equivalente al de un nebulizador y es una alternativa en pacientes con bajo flujo inspiratorio.
Al igual que con los diferentes inhaladores es importante adiestrar al paciente en el uso de la cámara inhalatoria y revisar la técnica periódicamente.
Tipos de cámaras
Existen cámaras de diferentes tamaños desde 140-800 ml. Son universales, permitiendo su conexión a los diferentes modelos de inhaladores de cartucho presurizado, son portátiles y se pueden utilizar con mascarillas faciales. 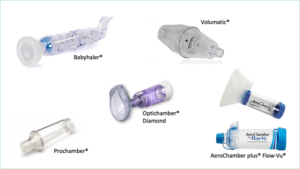
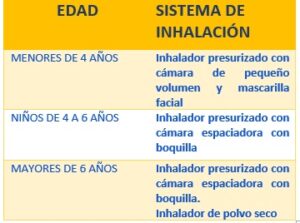
Recomendaciones de uso de dispositivos de inhalación según edad
Elaboración propia (Modificado de GEMA- Inhaladores,2018)
Limpieza y mantenimiento de las cámaras
- Son de uso personal
- Limpiar semanalmente, si se usa a diario, con agua templada y detergente suave o neutro, separando las piezas y por inmersión.
- Dejar secar las piezas al aire, sin frotar para no aumentar la carga electrostática que contribuye a que las partículas del aerosol se peguen en las paredes de la cámara.
- Hay que reemplazarlas cuando tengan fisuras.
Ventajas e inconvenientes
Errores en el uso de la cámara inhalatoria
-No agitar el inhalador de cartucho presurizado
-No adaptar bien el inhalador a la cámara.
-No adaptar bien la cámara al rostro o no usar la cámara adecuada a la edad del paciente.
-No realizar un adecuado mantenimiento y limpieza cámara
-No enjuagar la boca
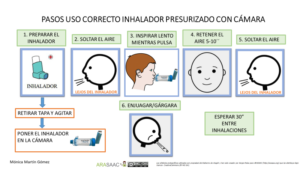
Técnica de uso de la cámara inhalatoria
1- Destapar el inhalador y agitarlo
2- Mantener el inhalador en vertical con la boquilla en la parte inferior.
3-Vaciar los pulmones lentamente, hasta donde sea cómodo
4- Colocar la boquilla, entre los labios y los dientes, evitando que la lengua obstruya la salida de la boquilla. Comenzar a inhalar lentamente, a través de la boca y al mismo tiempo presionar el dispositivo para activar una dosis. (también se puede presionar primero y a continuación inhalar lenta y profundamente)
5-Mantener una inhalación lenta y profunda, a través de la boca, hasta que los pulmones estén llenos de aire.
6-Aguantar la respiración entre 5 y 10 segundos y soplar lentamente (En caso de agudización se puede inhalar y exhalar en cinco ocasiones sin retirar la cámara de la boca y también en menores de 5 años)
7-Cerrar el dispositivo de inhalación
8- Hacer gárgaras y enjuagar la boca al terminar
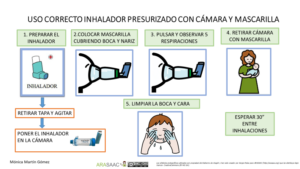
Imagen 1.- Técnica de uso de cámara de inhalación con presurizado (adultos y niños > 5 años)
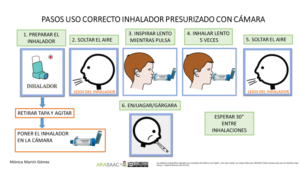
Imagen 2.- Técnica de uso de cámara de inhalación con presurizados niños < 5años
Imagen 3.- Técnica de uso de cámara de inhalación con presurizado en lactantes
En el caso de los lactantes y menores de 5 años que no sepan realizar apnea, se usa una cámara de inhalación con mascarilla del tamaño adecuado para que se adapte a la cara del niño/a.
1.-Se prepara el inhalador previamente: se agita, se retira la tapa y se conecta a la cámara.
2.-Se pulsa solo 1 vez mientras se mantiene la mascarilla en la cara del niño/a cubriendo boca y nariz.
3.-Debe respirar al menos 5 veces (observaremos la válvula de la cámara).
4.-Esperar 30 segundos para nueva inhalación si precisa.
5.- Limpiar la cara y boca del niño/a.
BIBLIOGRAFÍA
- Romero de Ávila G, Gonzálvez Rey J, Mascarós Balaguer E. AGAMFEC. Las 4 reglas de la terapia inhalada [Internet]. Disponible en: https://www.agamfec.com/wp/wp-content/uploads/2015/05/Las4reglasdelaterapiainhalada.pdf
- Plaza V Giner J, Bustamente V, Viejo A, Flor X, Maiz M, et al. GEMA inhaladores. Terapia inhalada: fundamentos, dispositivos y aplicaciones prácticas [internet]. Luzan 5, editor. Madrid; 2018.Disponible en: www.gemasma.com
- Giner J, Plaza V, López-Viña A, Rodrigo G, Neffen H, Casan, P. Consenso SEPAR-ALAT sobre terapia inhalada [internet]. Arch Bronconeumol. 49. 2-14; 2013. Disponible en: http://www.archbronconeumol.org/ el 09/07/2013.
- Gema 5.4. Guía española para el manejo del asma [Internet]. Madrid: Ed. Luzán5; 2024. Disponible en: http://.www.gemasma.com.
- Gema educadores. Manual del educador en asma [Internet]. Madrid: Ed. Luzán5; 2010. Disponible en: http://.www.gemasma.com.
Notas de prensa 2013
| 19/12/2013 | Alergia e Intolerancia Con motivo del aumento del número de casos de reacciones a alimentos durante las celebraciones navideñas, la SEAIC recuerda que no es lo mismo intolerancia que alergia a los alimentos, dado que el mecanismo por el que se produce cada tipo de reacción y las manifestaciones son muy diferentes. |
| 25/10/2013 | Symposium Internacional de Alergia a Himenópteros Se estima que más de 50.000 andaluces han sufrido reacciones alérgicas tras la picadura de abejas y avispas Según los resultados de una encuesta realizada en centros asistenciales de Andalucía, la tercera parte de pacientes que sufren una reacción alérgica grave a himenópteros no acude a la consulta del alergólogo. La utilización de abejorros para la polinización en los invernaderos ha provocado, en los últimos años, un aumento en el número de pacientes alérgicos a las picaduras de estos insectos himenópteros. La SEAIC ha firmado un acuerdo con la farmacéutica FAES Farma para poner en marcha el Informe Alergológica 2014. |
| 31/07/2013 | Alergia y Embarazo Durante el embarazo, el adecuado control de las enfermedades alérgicas es necesario para evitar que la madre y el feto tengan problemas derivados de aquellas. Ni la inmunoterapia ni el tratamiento farmacológico de la alergia están contraindicados en el embarazo de forma absoluta. |
| 26/07/2013 | Polinización en 2013 Las previsiones sobre las concentraciones de pólenes de la primavera y verano de 2013 han resultado bastante ajustadas. Se han registrado elevadas concentraciones de pólenes, con una temporada prolongada y de irregular distribución. |
| 02/07/2013 | Alergias en verano La SEAIC ha elaborado un decálogo con alertas sobre situaciones nuevas que los pacientes alérgicos y sus familiares deben tener en cuenta para así poder disfrutar de las vacaciones sin sobresaltos. |
| 14/05/2013 | Día Internacional del Angioedema Hereditario 2013 El 16 de mayo es el día internacional del angioedema hereditario, una enfermedad genética que afecta a 800 personas en España, que puede confundirse con un proceso alérgico o una intoxicación alimentaria y cuyo diagnóstico puede demorarse hasta 13 años. |
| 06/05/2013 | Día Mundial del Asma 2013 El 7 de mayo se celebra el día mundial del asma, enfermedad que afecta al 5-10% de la población infantil y en la que la alergia respiratoria juega un papel determinante. |
| 08/04/2013 | Semana Mundial de la Alergia 2013 Del 8 al 14 de abril se celebra la III Semana Mundial de la Alergia, bajo el lema «Alergia a Alimentos, un problema de Salud Pública en aumento», iniciativa promovida por la Organización Mundial de Alergia (WAO) en la que participa la SEAIC. |
| 21/01/2013 | Urticaria por frío Estímulos como el aire frío, la inmersión en agua a baja temperatura, el contacto con objetos congelados o la ingestión de alimentos o bebidas frías pueden descendenar ronchas o hinchazón en algunas personas. |
—————————————–
Actividades de interés
Estimados socios:
Os informamos de dos asuntos científicos que pueden resultar de vuestro interés:
1º La sección de ORL de la EAACI organiza a finales de Agosto una reunión sobre rinitis, en Málaga, en la que participa como co-chair y speaker nuestra compañera Carmen Rondón: 1st Symposium of Clinical Cases in Allergic Rhinitis (www.c2ar.org)
2º El Comité de Asma está trabajando en un proyecto conjunto con SEPAR, proyecto ABANICO (Actitudes y Barreras en el Asma No Inicialmente COntrolada). Este proyecto pretende recoger en una encuesta con la participación más amplia posible, la actividad habitual de los alergólogos y neumólogos ante pacientes con asma no controlada. El estudio tiene el aval de SEPAR y SEAIC. En el tarjetón adjunto tenéis los datos de acceso a la encuesta y una carta explicativa del proyecto.
“BLOG” DEL COMITÉ DE INMUNOLOGIA CLINICA COMO FORO DE INFORMACION Y DISCUSION DE TEMAS DE ACTUALIDAD. MARZO 2012
ACTUALIZACIONES BASICAS EN PATOLOGIA ALERGICA
En este blog sobre “Actualizaciones básicas en la patología alérgica” queremos comentar un articulo publicado hace aproximadamente un año en el J Allergy Clin Immunol que nos parece relevante no solo por su contenido básico sino también por su diseño y elaboracion. La hipótesis de trabajo consiste en la posibilidad de que los niños alérgicos pueden tener alterada su capacidad de respuesta inmunológica “natural” frente a determinados componentes bacterianos, lo que daría lugar a una desviación en la maduración del sistema inmunológico, que impide el viraje de la respuestas neonatales con predominio Th2 hacia el predominio de las respuestas Th1 de la edad adulta.
El trabajo en cuestión ha sido realizado en Perth por la Prof. Meri Tulic ![]() , University of Western Australia, en la School of Paediatrics and Child Health (SPACH) y dirigido por la Prof. Susan L. Prescott
, University of Western Australia, en la School of Paediatrics and Child Health (SPACH) y dirigido por la Prof. Susan L. Prescott ![]() , destacada alergóloga con excelentes publicaciones en el campo de la alergia básica y clínica, formada en la escuela del Prof. Patrik Holt, en la misma Universidad de Perth.
, destacada alergóloga con excelentes publicaciones en el campo de la alergia básica y clínica, formada en la escuela del Prof. Patrik Holt, en la misma Universidad de Perth.
La investigación se realizó en colaboración con diferentes Centros y Universidades de Suecia y Reino Unido: Tulic MK, Hodder M, Forsberg A, McCarthy S, Richman T, D’Vaz N, van den Biggelaar AH, Thornton CA, Prescott SL. Differences in innate immune function between allergic and nonallergic children: new insights into immune ontogeny. J Allergy Clin Immunol. 2011 Feb;127(2):470-478.
El reconocimiento bacteriano por el sistema inmune “natural” o innato depende del buen funcionamiento de los receptores Toll que existen en determinadas células del sistema linfo monocitario (Fagocitos mononucleares, linfocitos B, células dendríticas, mastocitos y otras). Estos receptores, alertan al sistema inmune sobre la presencia de los microbios, que detectan reconociendo los antígenos microbianos. El reconocimiento por los receptores Toll y la correspondiente activación celular pone en marcha la defensa primaria o “natural” y en definitiva, representa la primera barrera de los organismos frente a la invasión bacteriana.
El trabajo de Meri Tulic es un estudio caso-control en el que se analiza la respuesta de la inmunidad “natural” o “innata” frente a diferentes productos microbianos que son ligandos de los receptores Toll, como el lipopolisacarido bacteriano o LPS de E. coli o componentes de las membranas bacterianas como el acido lipoteicoico o las partículas de zimosan o bien oligonucleótidos CpG´s no metilados y otros mas, de forma, que cada uno de esos ligandos es especifico para un tipo concreto del repertorio de los receptores Toll, y una vez reconocido el ligando por su correspondiente receptor, se transmite la señal para la activación de la célula correspondiente y la liberación de las citocinas proinflamatorias.
El análisis de activación celular se realizo en 35 niños alérgicos seguidos desde el nacimiento hasta la edad de 5 años, frente a otros 35 controles sanos, en similares circunstancias. Se han estudiado las dos vertientes de la respuesta inmune la “natural” o innata y la “adquirida” o “adaptativa” Para la primera, se estimularon las células mononucleadas de los pacientes con los ligandos citados anteriormente, específicos de los receptores Toll (TLR 2, 3, 4, 2-6, 7/8, y 9) y para la segunda se utilizó la estimulación celular in vitro con antígenos o alérgenos específicos como ácaros y albumina de huevo (OA). Lógicamente, la respuesta que se mide en cada caso es diferente.
En el primero o inmunidad “natural” se mide la síntesis in vitro de citocinas dependientes de TLR´s como la IL-1 beta, IL-6 y el TNF alfa. Por el contrario, para analizar el funcionamiento de la inmunidad “adquirida” o adaptativa, se mide la síntesis de IFN gamma y de IL-13, por las células mononucleares después de la estimulación antígeno específica y mitógenos. En la valoración de las respuestas no solo se analizaron las citocinas solubles sino además se realizó citometria de flujo para cotejar la correspondiente activación celular como consecuencia de la estimulación de los receptores TOLL en las células mononucleares.
Los resultados indican que los niños sanos tienen al nacer una débil respuesta “innata” o “natural”, con escasa producción de IL-1 beta y otras citocinas de la inmunidad “natural”. Con el paso del tiempo, esa respuesta “natural” madura, asemejándose a la de los adultos sanos, además, paralelamente y como consecuencia de esa buena maduración de la respuesta “natural”, la otra respuesta llamada “adquirida” o adaptativa vira hacia un predomino Th1 que es la que prevalece en los sujetos normales adultos. La respuesta normal “adquirida” inducida por alérgenos a los cinco años, será pues de tipo Th1 con predominio de la producción in vitro de interferón gamma. Por el contrario, los niños alérgicos tienen una respuesta “innata” o natural exagerada, ya desde el nacimiento, que es similar o mayor que la de los adultos, pero a lo largo de los primeros años, hay un empobrecimiento de esa respuesta a los ligandos de los TLR ´s, siendo considerablemente menor que la obtenida en los controles sanos a los cinco años. Hay por tanto, en los alérgicos, una respuesta “natural” inicial exageradamente alterada, para deprimirse y deteriorarse a lo largo del desarrollo hacia los cinco años. Se produce una parada en la maduración de la respuesta “adquirida” anti alérgenos , y por tanto, no hay viraje del entorno Th2 de la época prenatal a Th1 como ocurre en los sanos.
Hay unas bases celulares para explicar el que una maduración alterada de la inmunidad “natural” antimicrobiana puede producir una mala respuesta “adquirida” frente a los alérgenos, especialmente, en niños genéticamente predispuestos a las enfermedades alérgicas. Además no solo las células T reguladoras están afectadas sino que en los niños alérgicos hay una mayor expresión de receptores Toll en las células dendríticas plasmocitoides con un incremento en la síntesis de IL-6 y con el consiguiente deterioro en la maduración de las T reguladoras: Dominitzki S, Fantini MC, Neufert C, Nikolaev A, Galle PR, Scheller J, Monteleone G, Rose-John S, Neurath MF, Becker C Cutting edge: trans-signaling via the soluble IL-6R abrogates the induction of FoxP3 in naive CD4+CD25 T cells. J Immunol. 2007 Aug 15;179(4):2041-5.
La modulación de la respuesta alérgica relacionada con la interacción con los agentes microbianos no se limita a la maduración del sistema inmune que condiciona la tendencia a la génesis de la enfermedad alérgica, sino también, es importante por su papel en la rama efectora de la respuesta inflamatoria, previniendo la inflamación eosinofilica que ocurre en el asma bronquial y disminuyendo la hiperreactividad bronquial. Hay un trabajo reciente que utilizando un modelo murino de asma bronquial, demuestra como la infección por H pylori previene la inflamación asmática por inducción de linfocitos T reguladores: Arnold IC, Dehzad N, Reuter S, Martin H, Becher B, Taube C, Müller A. Helicobacter pylori infection prevents allergic asthma in mouse models through the induction of regulatory T cells. J Clin Invest. 2011 Aug;121(8):3088-93. Los efectos beneficiosos (tolerancia inmunológica) sobre la prevención del asma bronquial se manifiestan con mayor intensidad cuando los ratones son infectados con H pylori en el periodo neonatal. El trabajo es un análisis exhaustivo y muy demostrativo desde el punto de vista de la inflamación asmática y su prevención por la infección no solo a nivel histológico sino también molecular.
Obviamente por estos dos trabajos que comentamos en este blog da la impresión que estamos revisitando la “teoría de la higiene” que como es sabido, sostiene que la exposición temprana a los antígenos microbianos es esencial para la prevención de las enfermedades alérgicas. Esto es así, pero querríamos dejar conciencia de que al ser una enfermedad multifactorial no es este aspecto el único ni el mas importante, que modula la aparición de la enfermedad. (Platts-Mills TA, Erwin E, Heymann P, Woodfolk J. Is the hygiene hypothesis still a viable explanation for the increased prevalence of asthma? Allergy. 2005;60 Suppl 79:25-31.)
En algún momento, tendremos que centrar nuestros esfuerzos en una investigación a fondo sobre el papel de las vacunas bacterianas, que en los años 40-50 tuvieron su preponderancia en la alergia, pero que por influencia de la escuela anglosajona, se dejaron de utilizar, incluso fueron denostadas, posiblemente con razón, por falta de los conocimientos científicos adecuados en aquellos tiempos. Es ahora, con todos estos efectos que se han demostrado de la modulación con los productos bacterianos (LPS?) de la respuesta inmunológica, cuando merecería la pena realizar un esfuerzo para aconsejar o no la utilización de estos productos, revisitando los conocimientos, siempre con bases científicas actualizadas por el conocimiento moderno del sistema inmunológico y su modulación por los microbios y sus productos.
Telealergia: ¿vino para quedarse?
Artículo: Teleallergy: Where Have We Been and Where Are We Going? Ramsey A, Chen Wu A, Bender B, Portnoy J. J Allergy Clin Immunol Pract 2023;11:126-31.
La telemedicina se puede definir, como el uso de las tecnologías de la información, por medio de los sistemas telemáticos, para proporcionar asistencia médica, independientemente de la distancia que separa al paciente del profesional médico.
Los primeros datos de telemedicina aplicados al campo de la Alergología son muy escasos a partir de los años 90. Sin embargo, el uso de la telemedicina se incrementa de forma exponencial a partir del año 2020. Este año, queda marcado en la historia por la extensión de la enfermedad provocada por el virus SARS-CoV-2019 (COVID-19), lo que condicionó un cierre de la actividad socioeconómica mundial casi global. Tras declararse la pandemia por la Organización Mundial de la Salud en marzo de 2020, el gobierno español decretó el estado de alarma con el consiguiente confinamiento domiciliario, que se prolongó hasta junio de 2020. Posteriormente se han sucedido diversas olas pandémicas que han ido afectando de forma diversa la asistencia médica.
El modelo de acceso y prestación de la asistencia sanitaria cambió bruscamente, primero en la Atención Primaria, y posteriormente en las diferentes especialidades médicas. El patrón clásico de asistencia presencial, ha sido sustituido por un patrón mixto, en el que las herramientas de telemedicina han desempeñado un papel determinante. Centrándonos en el campo de la Alergología, investigadores norteamericanos dirigidos por Ramsey y cols., han llevado a cabo una revisión sobre el impacto de la telemedicina en la satisfacción de los pacientes alérgicos, en el coste de la asistencia, así como en el entorno normativo que debe regular en el futuro la telemedicina.
1.- Satisfacción del paciente
- Satisfacción del paciente antes de la epidemia COVID:
Hay diversos estudios en los primeros años del siglo XXI. Así, en 2015, Portnoy y cols., compararon las visitas presenciales frente a la teleasistencia, en 169 pacientes pediátricos con asma bronquial. El 90% de los pacientes consideraban satisfactoria la asistencia sanitaria, y un 88% la recomendaría para las revisiones médicas.
- Satisfacción durante la epidemia COVID:
Diversos estudios muestran una opinión favorable. En el estudio de Mustafa y cols., con 251 pacientes alérgicos, la satisfacción fue general para todos los tipos de enfermedades alérgicas, salvo en la alergia a alimentos, donde los pacientes consideraron óptima la visita presencial. En otro estudio dirigido por Emory con 269 pacientes, la satisfacción fue plena con la consulta telemática para el 79% de los pacientes, siendo el dato mas relevante la facilidad para poder asistir a la cita. No obstante, incluso con datos satisfactorios, los investigadores refieren que determinados procedimientos en el campo de la Alergología, como la realización de las pruebas cutáneas o los estudios de pruebas de tolerancia con alimentos o medicamentos requieren de la visita presencial. Otros estudios, sin embargo, muestran una mayor satisfacción con las visitas presenciales, especialmente en pacientes con dermatitis atópica, múltiples alergias a alimentos o pacientes pediátricos con asma bronquial.
2.- Satisfacción del médico
Tradicionalmente los alergólogos no han utilizado la telemedicina, por lo que se les deben facilitar herramientas que permitan su uso. Sin embargo, salvo en algunos países, no se han desarrollado programas de formación para los especialistas ni tampoco la asistencia mediante aplicaciones informáticas.
La principal ventaja de utilizar la telemedicina en la práctica clínica habitual es el ahorro de tiempo que supone para el médico disminuir las horas de consulta dedicadas a labores burocráticas. Este tiempo podría reinvertirse en reducir las listas de espera dedicadas a dar resultados analíticos, resolver dudas a pacientes a cerca de tratamientos de una forma más rápida, así como conseguir una comunicación más fluida con pacientes y médicos de Atención Primaria. De esta manera, se agilizarían procedimientos ordinarios y mejoraría la calidad asistencial del paciente.
3.- Coste socioeconómico de la telemedicina
Por un lado, la telemedicina puede reducir los costes de las enfermedades alérgicas ya que disminuye los gastos en el transporte hasta la consulta médica, así como el absentismo escolar y laboral. Sin embargo, tiene otras desventajas que pueden incrementar el coste como es la falta de acceso directo al profesional sanitario y su supervisión, lo que puede implicar una peor evolución clínica de la enfermedad. Existen pocos estudios durante la pandemia Covid de telemedicina y coste sanitario. En un estudio sobre pacientes pediátricos diagnosticados de asma bronquial, se observó que tras realizar un programa de telemedicina en el primer año de la pandemia Covid, hubo una reducción en las reagudizaciones asmáticas. Este hecho puede ser atribuible no a la telemedicina en si misma, sino a la escolarización en casa durante los primeros meses Covid, así como el uso de la mascarilla, ya que ambas situaciones redujeron la exposición a diferentes virus durante ese periodo de tiempo, lo que puede explicar la reducción en las exacerbaciones asmáticas. Por otro lado, es conocido que la telealergia tiene su mayor potencial de mejora del gasto sanitario en las zonas rurales o áreas que no disponen de alergólogo cercano, por lo que requieren un desplazamiento importante para la asistencia médica. Así, en un estudio alemán hecho con 112 pacientes con rinitis alérgica, la telemedicina generó un ahorro de 60.000 euros por año y redujo en 2.3 los días perdidos de trabajo o escuela, por paciente y año.
4.- Cambios en el marco regulatorio
La introducción y el uso progresivo de la telemedicina aplicado al campo de la Alergología, debe acompañarse de una actualización en el marco legislativo, así como de la cobertura y coste de los seguros de asistencia médica, tanto en la Sanidad Privada como Pública, que deben ir acometiéndose durante los próximos años.
CONCLUSIONES
Tras la pandemia Covid, la telemedicina aplicada al campo de la Alergología es una realidad. Esta herramienta ofrece ventajas, las principales, la reducción de absentismo laboral/escolar y transporte, la mejor adherencia en el seguimiento y la mayor agilidad en las revisiones médicas. Ofrece también una posible mejoría en la educación continuada del paciente alérgico con las diferentes herramientas informáticas, así como en el seguimiento del cumplimiento terapéutico. Sin embargo, pese a estas ventajas, la asistencia presencial seguirá siendo vital en nuestra especialidad, para la realización de muchos de nuestros procedimientos diagnósticos y terapéuticos, así como para aquellos pacientes que requieran un diagnóstico inicial, una valoración directa por parte del alergólogo o cuando la gravedad o el control de la enfermedad así lo requiera.
Marta Reche. Servicio de Alergología. Hospital Universitario Infanta Sofía. San Sebastián de los Reyes. Madrid. Comité de Alergia Infantil
Anafilaxia en niños y adolescentes
La anafilaxia, como extremo más grave del espectro de las reacciones alérgicas, de afectación sistémica, aguda y potencialmente mortal, representa una patología de especial interés en pediatría.
En Europa, la anafilaxia es un problema común que afecta aproximadamente a 1 de cada 300 habitantes en algún momento de su vida. Según datos de la red europea de reacciones alérgicas graves, el 27% de los casos de anafilaxia se produce en menores de 18 años. Además, se ha descrito un incremento de su incidencia, especialmente en niños y preescolares.
Causas/desencadenantes
La causa más común de anafilaxia en niños son los alimentos (75%), seguida a distancia por los medicamentos (11%). Estudios epidemiológicos de la SEAIC* señalan a la alergia alimentaria como tercer motivo de consulta a los servicios de Alergología en edad pediátrica, con una tendencia al alza. La anafilaxia representa el 7,5% de los casos diagnosticados, siendo la leche de vaca, el huevo, los frutos secos y las frutas, los alimentos implicados más frecuentemente.
Los desencadenantes alimentarios varían según la edad y el área geográfica. En los dos primeros años de vida, la leche de vaca y el huevo son los desencadenantes más habituales; posteriormente, los frutos secos en edad preescolar, siendo el cacahuete el más común en todas las edades. En ciertos países europeos, particularmente en el área mediterránea, el melocotón tiene especial relevancia.
La anafilaxia inducida por ejercicio y dependiente de alimentos también debe ser considerada en los niños. Es un tipo especial de alergia mediada por IgE en la que el ejercicio o el consumo de un alimento causante no inducen síntomas por sí solos, pero el ejercicio tras la ingestión del alimento desencadena anafilaxia.
Por último, los padres con frecuencia expresan su preocupación sobre el riesgo de anafilaxia por vacunas; sin embargo, son una causa excepcional en niños.
Factores de riesgo y casos fatales
Las muertes por anafilaxia son raras. En aquellas relacionadas con alimentos, el 73% son debidas a frutos secos o cacahuete, siendo la leche de vaca responsable del 21% de las muertes en <16 años. El riesgo de muerte por anafilaxia aumenta dos veces entre adolescentes en comparación con los niños de 0-2 años. En general, los factores de riesgo identificados para la anafilaxia fatal por alimentos en niños incluyen asma coexistente, edad >10 años, alergia al cacahuete o frutos secos y la falta o la administración tardía de adrenalina.
Un tercio de los casos de anafilaxia ocurren en casa, el 25% en restaurantes y un 15% en la escuela.
Diagnóstico de anafilaxia
La anafilaxia es un diagnóstico predominantemente clínico, con afectación de varios sistemas y de inicio rápido tras la exposición al desencadenante. En los niños muy pequeños, el diagnóstico puede presentar algunos desafíos por la dificultad para describir ciertos síntomas como el prurito o la opresión faríngea; y ciertos signos, como la irritabilidad y los cambios de comportamiento, pueden ser difíciles de interpretar. La anafilaxia en los lactantes suele afectar a la piel (98%), al sistema respiratorio (59%), al aparato digestivo (56%) y, con menos frecuencia, al sistema cardiovascular. Cuando se produce hipotensión, en niños <10 años se define como una tensión arterial sistólica inferior a <70mmHg + (2 x edad en años) o un descenso >30% respecto a un registro basal.
Los síntomas respiratorios aparecen con frecuencia en los niños, especialmente en aquellos que padecen asma. Por otro lado, la anafilaxia puede suceder sin afectación de la piel, de tal forma que los signos cutáneos están ausentes en 10-20% de las anafilaxias. Este hecho afecta de manera crítica a su diagnóstico y tratamiento precoces.
Manejo
Para el autocuidado temprano de los pacientes con anafilaxia es fundamental educar a los padres, cuidadores y a los niños sobre el riesgo de anafilaxia, el control de las enfermedades concomitantes y sus desencadenantes y el autotratamiento de cualquier recurrencia. Durante la infancia, el cuidado/responsabilidad en la aplicación de medidas de evitación, reconocimiento de reacciones y tratamiento de las mismas recae inicialmente en padres y cuidadores. A medida que el niño crece se le enseña a evitar los desencadenantes, reconocer los síntomas y tratar futuras reacciones. Se ha estimado por encuestas que los niños de 9-11 años podrían reconocer síntomas y utilizar correctamente un AIA*.
A los pacientes se les deben recetar uno o más AIA*. Se recomienda que lleven siempre consigo un plan de acción de emergencia escrito y personalizado que ilustre cómo reconocer los síntomas e instruya sobre cómo inyectar rápidamente la adrenalina. Esta debe ser administrada por vía intramuscular en la parte anterolateral media del muslo manteniendo el AIA durante aproximadamente 3-10 segundos. La administración de adrenalina es el tratamiento de primera línea y no existen contraindicaciones absolutas para su administración. La dosis debe repetirse cada 5-15 minutos si los síntomas persisten y tras su administración se debe solicitar asistencia médica. Estas medidas preparan a los padres y a los niños para afrontar una reacción y evitar que se agrave.
Durante una anafilaxia es crucial evaluar periódicamente las vías respiratorias, la respiración, la circulación, el estado mental y la piel, posicionar al paciente según sus características y simultáneamente llamar a los servicios de emergencia. La mayoría de los niños deben colocarse tumbados boca arriba, a menos que haya dificultad respiratoria, en cuyo caso una posición sentada optimiza el esfuerzo respiratorio; si está inconsciente, el niño puede colocarse en posición de recuperación. Al mismo tiempo, y si es posible, se debe eliminar la exposición al desencadenante (p. ej., suspender la administración de medicamentos/agentes terapéuticos).
El tratamiento de la anafilaxia continúa con el traslado a un entorno de atención sanitaria, idealmente en ambulancia. En niños con anafilaxia y síntomas de broncoespasmo, se pueden administrar agonistas beta-2 de acción corta inhalados (p. ej., salbutamol); sin embargo, en presencia de síntomas persistentes no son alternativa a la administración repetida de adrenalina intramuscular. En caso de obstrucción de las vías respiratorias superiores debe considerarse nebulizar adrenalina. Los medicamentos de segunda línea incluyen agonistas beta2-adrenérgicos, glucocorticoides y antihistamínicos. Es necesario observar a los niños durante varias horas, siendo especialmente importante en reacciones graves y en aquellas que requieren varias dosis de adrenalina.
Conclusiones
La anafilaxia es una patología de especial relevancia en edad pediátrica, siendo los alimentos su causa más común. En los niños, los síntomas respiratorios y la ausencia de afectación cutánea son características que deben ser consideradas en su presentación. El asma, la adolescencia, la alergia al cacahuete o los frutos secos y la falta o la administración tardía de adrenalina son factores asociados a mayor gravedad. La educación periódica de niños y familias, sobre cómo identificar los episodios, responder adecuadamente y emplear el AIA son vitales y deben ser revisados regularmente.
Dr. Carmelo Escudero Díez. Servicio de Alergología Hospital Infantil Universitario Niño Jesús (Madrid). Comité de Alergia Infantil.
*SEAIC: Sociedad Española de Alergología e Inmunología Clínica.
*AIA: Auto-inyector de adrenalina.
Referencias recomendadas
- Turner PJ, Campbell DE, Motosue MS, Campbell RL. Global Trends in Anaphylaxis Epidemiology and Clinical Implications. J Allergy Clin Immunol Pract. 2020;8:1169-76.
- Wang Y, Allen KJ, Suaini NHA, McWilliam V, Peters RL, Koplin JJ. The global incidence and prevalence of anaphylaxis in children in the general population: A systematic review. Allergy. 2019;74:1063-80.
- Ojeda P, Ibáñez MD, Olaguibel JM, Sastre J, Chivato T. Alergológica 2015: A National Survey on Allergic Diseases in the Spanish Pediatric Population. J Investig Allergol Clin Immunol 2018;28(5):321-329. doi: 10.18176/jiaci.0308.
- Cardona V, Ansotegui IJ, Ebisawa M, El-Gamal Y, Fernandez Rivas M, et al. World allergy organization anaphylaxis guidance 2020. World Allergy Organ J. 2020;13(10):100472.
- MS Shaker, DV Wallace, DBK Golden, J Oppenheimer, JA Bernstein, RL Campbell, et al. Anaphylaxis—a 2020 practice parameter update, systematic review, and Grading of Recommendations, Assessment, Development and Evaluation (GRADE) analysis. J Allergy Clin Immunol. 2020;145:1082–1123.
- Sicherer SH, Warren CM, Dant C, Gupta RS, Nadeau KC. Food Allergy from Infancy Through Adulthood. J Allergy Clin Immunol Pract. 2020 Jun;8(6):1854-1864. doi: 10.1016/j.jaip.2020.02.010.