resultados de la búsqueda: asma/profesionales/cme-jiaci/Hospital Universitario Fundación Jiménez Díaz/wp-content/uploads
Acta Reunión Comité Alergia Cutanea Valencia 2018
![]() Contenido disponible sólo para socios.
Contenido disponible sólo para socios.
Angiodema hereditario
Seguimiento del angioedema hereditario
Requisitos
- Diagnóstico previo de angioedema hereditario confirmado por un especialista.
- Disposición de teléfono, sistema de videoconsulta y de envío de imágenes. Disposición de Internet. El paciente ha de entender el sistema de funcionamiento de la aplicación empleada.
- No sufrir ninguna discapacidad que impida usar ninguno de estos sistemas.
- El paciente menor de 16 años debe estar acompañado por un progenitor o persona responsable.
- Consentimiento verbal o escrito del paciente o tutor legal, que debe reflejarse en la historia clínica. Actualmente la normativa no exige el consentimiento por escrito.
- Aceptar unas condiciones de legales y de privacidad de datos acorde a la normativa vigente.
Fase de preparación
- Fecha y hora de la visita.
- Si precisa: cuestionarios de evaluación de calidad de vida para angioedema, con instrucciones para su cumplimentación y para disponer, en el momento de la consulta, de ellos ya cumplimentados.
- Valoración de pruebas complementarias, si estas han sido solicitadas en la visita anterior.
Esta fase puede estar dirigida a una visita de revisión ya programada o a una visita solicitada por el propio paciente para resolver dudas o abordar una reagudización de la enfermedad o preparar futuros momentos que supongan un aumento de riesgo, como intervenciones o viajes.
Consulta telemática
Se realiza mediante llamada telefónica o plataforma para videoconsultas. Se aconseja realizar consultas síncronas aunque la disposición de consultas asíncronas puede ayudar a mejorar la accesibilidad del sistema y su usabilidad para el paciente. Durante el desarrollo de la consulta se abordarán los siguientes aspectos:
Introducción
Presentación y recordatorio del motivo de la consulta de seguimiento.
Evaluación del estado actual
- Preguntar por la frecuencia de brotes, áreas afectadas y gravedad de las crisis desde la última consulta.
- Investigar si ha habido algún desencadenante identificable o pródromos en las crisis.
- Preguntar por la duración y respuesta al tratamiento de rescate de los episodios. Preguntar cuántos episodios precisaron tratamiento en algún centro médico y cuántos se resuelven en domicilio.
- Los episodios ¿han tenido repercusión en actividades diarias o laborales?
- Indagar sobre el uso correcto del medicamento de rescate: ¿qué intervalo temporal existió entre el inicio de los síntomas y la administración del medicamento de rescate?
Valoración de pruebas complementarias en caso de haberse solicitado previamente
Comentar los resultados de analíticas y pruebas de imagen, si estas se habían solicitado en anterior consulta.
Revisión de medicación de mantenimiento a largo plazo
- Confirmar la adhesión al tratamiento prescrito. ¿Ha olvidado alguna dosis del tratamiento de control a largo plazo?
- Preguntar por posibles efectos secundarios del mencionado medicamento, o por nuevas afecciones aunque a priori no tengan una relación causal aparente con el medicamento pautado. (Ante la supuesta aparición de efecto adverso por el medicamento empleado, comunicar a farmacovigilancia).
- Discutir cualquier cambio en la dosis o la necesidad de ajustes en la medicación.
Educación y asesoramiento
- Ofrecer consejos sobre medidas de autocuidado, identificación de desencadenantes y estrategias para evitarlos.
- Aclarar cualquier duda o preocupación del paciente sobre su condición y tratamiento.
Plan de manejo consensuado
- Establecer un plan de acción para manejar futuros ataques, incluida la instrucción en el uso del medicamento de rescate.
- Recordar las señales de alarma que requieren atención médica inmediata.
- Confirmar la disponibilidad de medicamentos y recursos en caso de nuevo episodio. Actualizar receta electrónica.
Seguimiento y programación de citas
- Programar la próxima consulta de seguimiento o cualquier prueba complementaria necesaria.
- Confirmar la disponibilidad de apoyo continuo de atención médica entre consultas, según disponibilidad de cada área (teléfono de contacto, consulta WhatsApp, consulta médico de primaria, etc)
Despedida
Fijar fecha de próxima cita y agendar.
Agradecer al paciente por su tiempo y colaboración.
Documentación adecuada de la consulta en la historia clínica electrónica del paciente.
Consultas asíncronas: Aunque se aconseja realizar consultas síncronas, la disposición de consultas asíncronas puede ayudar a mejorar la accesibilidad del sistema y su usabilidad para el paciente. En caso de optar por esta modalidad debe disponerse siempre de un correo electrónico seguro con dirección de correo electrónico corporativa. A través de esta vía pueden enviarse al paciente:
- Cuestionarios de calidad de vida para angioedema.
- Informes clínicos actualizados.
- Planes de tratamiento nuevos, copia de receta electrónica o receta de farmacia hospitalaria.
- Aplicaciones recomendadas.
- Copias de pruebas de imagen o de laboratorio si lo solicita el paciente.
Aplicaciones y páginas web
de apoyo a la consulta telemática en angioedema hereditario.
Recursos adicionales para pacientes
- Guía del paciente angioedema hereditario:
- Asociación española de angioedema familiar
- https://angioedema-aedaf.haei.org
Homenaje al Dr. Conde
Una vida, una ilusión…
HISTORIA DE LOS INHALADORES
La administración o aplicación de los tratamientos inhalados se conoce desde hace 4000 años en China, India y Egipto. En aquella época se administraban plantas ricas en escopolamina y en atropina (como Datura stramonium o Atropa belladona) en forma de vahos, fumigaciones, pipas de agua e incluso “cigarrillos terapéuticos” por su efecto relajante en el músculo bronquial.
La terapia inhalada comienza en los balnearios en el s.XIX cuando empiezan a utilizar las nebulizaciones para tratar la tuberculosis. En 1856, el médico Sales-Girons desarrolló el primer inhalador portátil lo que permitió la administración en domicilio. Aunque estos aparatos tuvieron detractores que los consideraban ineficaces, se siguieron desarrollando nuevos modelos. Si bien, en la farmacología el interés de la vía respiratoria fue en aumento sobre todo cuando se aisló la molécula de adrenalina en 1901 por Thomas Aldrich y Jokichi Takamine y cuando Bullying desarrolló un nebulizador con motor eléctrico. Los siguientes avances se dieron en conseguir broncodilatadores con menos efectos adversos y aparatos más pequeños que generaran partículas inferiores a 5 micras.
De esta forma, gracias a los avances en farmacología se consiguió identificar los receptores α y β adrenérgicos en 1947 y posteriormente, los β1 y β2 lo que dio lugar al descubrimiento en 1969 de un broncodilatador específico con mínimos efectos cardiovasculares y musculares, el salbutamol.
En 1948 se comercializó una primera versión de los futuros dispositivos de inhalación Aerohaler®. Era un vial de vidrio donde se colocaba el principio activo en forma de polvo seco la cantidad que en cada situación se consideraba adecuada y el paciente aspiraba a través de una pieza desmontable, por la boca o por la nariz. Este dispositivo fracasó ya que las dosis administradas eran variables, cada persona utilizaba la dosis que le parecía bien, además los asmáticos que lo utilizaban no eran capaces de generar el flujo suficiente para mover el fármaco y quedaba casi todo en el vial. Cuando se inhalaba por la nariz, la función de filtro de las fosas nasales hacía que no llegara el fármaco hasta el árbol bronquial, por lo que desde entonces se desechó la aplicación nasal.
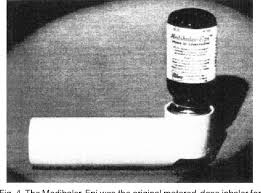
El primer inhalador de cartucho presurizado surgió en el año 1956, a raíz de la insistencia de la hija asmática del doctor George Maison que le solicitaba un inhalador cómodo y portátil. Éste tenía un mecanismo valvular para dispensación de fluidos por medio de un propelente. Con el tiempo sería empleado en medicina pero también en cosmética (desodorantes, espuma de afeitar, etc) le denominaron Medihaler. Su éxito fue inmediato. Era un aparato ligero, portátil y que siempre administraba dosis fijas que venían medidas de fábrica. Su inicio de acción era rápido y cómodo de usar en cualquier lugar. Su principal desventaja era la coordinación de la inspiración con la activación del aparato.
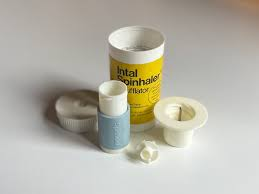
El origen de los inhaladores de polvo seco va unido al descubrimiento, por el médico Roger Altounyan, del cromoglicato disódico como protector del broncoespasmo por su acción relajante sobre el músculo liso. Debido a ello, en 1967 se lanzó al mercado el primer inhalador de polvo seco, Spinhaler® diseñado específicamente para administrar el cromoglicato disódico. Este dispositivo aportó dos grandes avances:a) administración de dosis fijas, por medio de una cápsula que se introducía en el dispositivo y se perforaba para liberar el polvo al inhalar; y b) no se planteaba como una medicación de rescate sino como una “profilaxis”. Spinhaler® ha dado lugar a toda la familia de inhaladores de polvo seco. Y además aportaba la ventaja frente al inhalador de cartucho presurizado de no tener que coordinar la inhalación con la función del aparato. Sus desventajas es que precisan mayor flujo inspiratorio y su uso puede ser complejo en personas mayores o con deformidad en las manos.
En los años 70 llegaron las cámaras espaciadoras/inhalatorias, permitiendo llevar los beneficios del cartucho presurizado a pacientes con dificultad para coordinar la maniobra.
En los años 80 aparecieron los inhaladores de polvo seco multidosis, Diskhaler®. Esto reducía la complejidad y dificultad de la maniobra ya que las cápsulas con el polvo seco vienen integradas en el dispositivo y sólo hace falta cargarlas e inhalar. Aunque siguen precisando de alto flujo inspiratorio por parte del paciente y no se pueden acoplar a una cámara espaciadora al igual que los dispositivos de polvo seco unidosis.
A partir de estas familias de inhaladores, (cartuchos presurizados, inhaladores de polvo seco unidosis y multidosis) han ido surgiendo diferentes sistemas modernos que reutilizan la idea original y añaden mejoras como contadores de dosis, sistemas de feedback para que el paciente realice correctamente la técnica inhalatoria, etc.
Desde 1997 se conocen los inhaladores de vapor suave (Respimat®), en el que el fármaco en disolución es propulsado por un efecto de muelle, sin propelentes. Esto permite una maniobra inhalatoria sencilla, con una capacidad inspiratoria baja o muy baja, que unido a su producción de partículas muy pequeñas alcanza un gran depósito pulmonar. De todas maneras este sistema no llegó a España hasta 2010.
Otras variantes del cartucho presurizado clásico que han aparecido después han sido los sistemas Alvesco® y Modulite® donde el fármaco está disuelto, en vez de en suspensión, produciendo partículas muy finas y permitiendo una penetración pulmonar mayor. A su vez los sistemas accionados por la inspiración, Autohaler®, Easy Breath ® perciben el momento en que el paciente realiza la inspiración y se activan para propulsar el fármaco. Aunque este sistema no se ha comercializado en España.
BIBLIOGRAFÍA
- Las 4 reglas de la terapia inhalada.
- https://www.agefec.org/web/wp-content/uploads/2013/03/INFORMACI%C3%93N-ESCRITA-TALLER.pdf
- GEMA inhaladores. Terapia inhalada: fundamentos, dispositivos y aplicaciones prácticas. 2018
Hospital Clínic I Jornada Alergia Alimentaria y Anafilaxia
Avalada por SEAIC: el 14 de febrero de 2025 tendrá lugar en el Hospital Clínic de Barcelona la I Jornada de Alergia Alimentaria y Anafilaxia.
![]() Programa Hospital Clínic I Jornada Alergia Alimentaria y Anafilaxia (1539 descargas )
Programa Hospital Clínic I Jornada Alergia Alimentaria y Anafilaxia (1539 descargas )
Premios europeos a la Sección de Alergología del Hospital Niño Jesús
La Sección de Alergología del Hospital Infantil Universitario Niño Jesús de Madrid ha ganado dos premios en el 30th Congress of the European Academy of Allergy and Clinical Immunology (Estambul 2011), con motivo de sus trabajos sobre inmunoterapia oral en niños alérgicos a la leche.
Concurso Historias de Asma
La Fundación de la SEAIC lanza un concurso enfocado a los pacientes que sufren asma grave.
El objetivo del concurso es premiar a los participantes que muestren de forma creativa su «día a día con asma”.
Se valorará especialmente la positividad y espíritu de superación frente a su enfermedad.
Los interesados pueden mandarnos su trabajo en formato vídeo, relato o gráfico (foto o dibujo) antes del 17 de junio de 2022.
La dieta mediterránea: un patrimonio inmaterial que nos protege frente al asma y la alergia
La dieta mediterránea está considerada como uno de los patrones nutricionales más saludables para el mantenimiento del estado de salud. Además, el seguimiento de esta dieta es sumamente respetuoso con el medio ambiente y permite reducir el impacto medioambiental y la emisión de gases del efecto invernadero.
Lamentablemente, el estilo de vida mediterráneo se ha distanciado del patrón tradicional de alimentación debido a los fuertes cambios económicos y socioculturales de las últimas décadas. Como consecuencia de ello, se ha observado un incremento en el desarrollo de obesidad y en la incidencia de enfermedades crónicas. Este cambio no es ajeno a la patología alérgica. Recientemente, la revista Pediatric Allergy and Immunology ha publicado un estudio sobre la adherencia a la dieta mediterránea en la cohorte PARIS (Pollution and Asthma Risk: an Infant Study) y su asociación con el asma y la alergia en la edad escolar1.
¿En qué consiste la dieta mediterránea?
La dieta mediterránea es un patrón nutricional saludable basado en la ingestión de productos frescos y de temporada, principalmente de origen vegetal (frutas, verduras y hortalizas, legumbres y frutos secos) y cereales no procesados, en la que la principal fuente de proteínas de origen animal es el pescado (tradicionalmente procedente de la pesca local), moderado consumo de productos lácteos, y bajo consumo de carne y productos cárnicos.
Con esta proporción se cubren totalmente las necesidades energéticas, y estos alimentos contienen un alto porcentaje de elementos bioactivos como, por ejemplo, la fibra, las vitaminas y los polifenoles que tienen carácter antioxidante.
La adherencia a este patrón dietético se ha asociado con una menor incidencia de enfermedades cardiovasculares, ciertos tipos de cáncer, enfermedades neurodegenerativas como el Parkinson o Alzheimer y la diabetes tipo 2 2. Diversos análisis han sugerido que la dieta mediterránea podría ser un factor protector frente al asma en niños 3,4.
¿Qué es el estudio PARIS y cómo estudió el patrón alimentario de sus participantes?
El grupo francés que estudia la cohorte PARIS ha recogido datos de 3.840 niños sanos nacidos en la ciudad de París. Sus padres rellenaron cuestionarios sobre alimentación, en los que se preguntaba cada cuánto consumían los diferentes alimentos, tanto en casa como en el comedor escolar, restaurantes, etc.
Se usó el Mediterranean Diet Score (MDS) modificado para niños, incluyendo 7 alimentos beneficiosos: vegetales, legumbres, frutas y frutos secos, cereales, pescado, leche y otros derivados lácteos, y ácidos grasos insaturados. Se incluyó un alimento perjudicial: carne y procesados cárnicos, y se eliminó el alcohol.
También se utilizó el índice KIDMED, una herramienta validada para conocer la calidad y la adherencia de niños al patrón de dieta mediterránea.
A los 8 años se les realizó un control de salud, incluyendo pruebas de función respiratoria como FEV1 y FeNO.
Se analizaron los datos de 975 niños que completaron el MDS y/o el KIDMED. Dentro de las variables a analizar se incluyeron sexo, altura y peso, nivel socieconómico, edad de la madre, origen geográfico y ocupación de los padres, presencia de hermanos mayores, hábito tabáquico de la madre durante el embarazo, exposición a tabaco en el hogar, antecedentes familiares de alergia, duración de la lactancia materna, realización de actividad física, consumo de alimentos orgánicos y restricciones dietéticas, ya fueran por prescripción médica o no.
En los resultados del estudio se observó que más de la mitad de los niños tenían una adherencia moderada a la dieta mediterránea y un 10% incluso una adherencia óptima.Aproximadamente un tercio de los niños tenían una dieta de mala calidad, con baja adherencia al patrón mediterráneo.
¿Qué factores se asociaron a la adherencia a la dieta mediterránea?
El alto nivel socieconómico, la prolongación de la lactancia materna y el consumo de alimentos orgánicos se asociaron a una mayor adherencia a la dieta mediterránea. Por el contrario, la presencia de hermanos mayores se asoció a una menor adherencia.
En cuanto a la adherencia a la dieta mediterránea y su relación con asma y alergia a la edad de 8 años, los pacientes con mayor adherencia mostraron un FEV1 más alto (+52,3 ml) y un riesgo más bajo de presentar asma. También se asoció a menor incidencia de sensibilización a alérgenos. Sin embargo, no se hallaron diferencias significativas en cuanto al FeNO, la frecuencia de rinitis o la prevalencia de eccema.
¿Qué conclusiones podemos sacar para nuestros pacientes?
Desde el punto de vista biológico, los antioxidantes contenidos en vegetales y frutas (vitaminas C y E, betacarotenos, flavonoides, polifenoles, etc.) pueden tener un efecto beneficioso sobre la respuesta inmunitaria durante la infancia, e incluso jugar un papel en procesos inflamatorios crónicos como el asma.
Aunque este estudio se realizó en una población urbana y suburbana de París, dado que nuestros hábitos en España son similares las conclusiones podrían ser extensibles a nuestra población.Desde las consultas debemos promover una alimentación saludable y fomentar un patrimonio tan nuestro como es la dieta mediterránea.
Olaya Álvarez. Complejo Hospitalario Universitario de Ferrol. Comité de Alergia Infantil
Bibligrafía
- Amazouz H, Roda C, Beydon N, Lezmi G, Bourgoin-Heck M, Just J, et al. Mediterranean diet and lung function, sensitization, and asthma at school age: The PARIS cohort. Pediatr Allergy Immunol. 2021 Oct;32(7):1437-1444. doi: 10.1111/pai.13527. PMID: 33914969.
- Sofi F, Abbate R, Gensini GF, Casini A. Accruing evidence on benefits of adherence to the Mediterranean diet on health: an updated systematic review and meta-analysis. Am J Clin Nutr. 2010 Nov;92(5):1189-96. doi: 10.3945/ajcn.2010.29673. PMID: 20810976.
- Castro-Rodriguez JA, Garcia-Marcos L. What Are the Effects of a Mediterranean Diet on Allergies and Asthma in Children? Front Pediatr. 2017 Apr 21;5:72. doi: 10.3389/fped.2017.00072. PMID: 28484688
- Papamichael MM, Itsiopoulos C, Susanto NH, Erbas B. Does adherence to the Mediterranean dietary pattern reduce asthma symptoms in children? A systematic review of observational studies. Public Health Nutr. 2017 Oct;20(15):2722-2734. doi: 10.1017/S1368980017001823. Epub 2017 Aug 14. PMID: 28803594.
Reunión Foro Biológicos en Asma Grave
Coincidiendo con el XXXI Congreso de la SEAIC, el Comité de Asma celebrará su «Reunión Foro Biológicos en Asma Grave». A continuación se detalla el programa de este evento.
Curso TRIPLE Asma
Os presentamos el curso TRIPLE ASMA, patrocinado por Chiesi y Avalado por la SEAIC, un programa online avanzado diseñado específicamente para especialistas en alergología,
neumología, medicina familiar y comunitaria. Este curso se centra en la actualización de conocimientos y el desarrollo de habilidades en el manejo del asma incluyendo la utilización de la triple terapia
Link al curso: https://www.tripleasma.com/#/public/inicio
Curso diagnóstico molecular en Hospital Valle de Hebrón
Curso de formación en diagnóstico molecular para residentes de alergología, del Hospital Valle de Hebrón (Barcelona).
II Curso de Procedimientos en Asma CAJMIR
Los días 19 y 20 de noviembre se celebrará on-line la II edición del Curso de Procedimientos en Asma, organizado por la Comisión de Alergólogos Jóvenes y MIR, junto con el Comité de Asma, con el patrocinio de GSK y ALK-Abelló.
![]() II Curso Procedimientos en Asma, día 1 (2416 descargas )
II Curso Procedimientos en Asma, día 1 (2416 descargas )
![]() II Curso Procedimientos en Asma, día 2 (2476 descargas )
II Curso Procedimientos en Asma, día 2 (2476 descargas )
Cuarto Curso Online de Procedimientos en Asma CAJMIR
Los próximos 16 y 18 de Enero de 2023 tendrá lugar el 4º Curso Online de Procedimientos en Asma CAJMIR, dirigido a médicos internos residentes de Alergología, desde MIR de segundo año, a nivel nacional; y coordinado por el Grupo de Procedimientos en Asma del Comité de Asma de SEAIC.
Más info: ![]() Curso Procedimientos en Asma CAJMIR (2662 descargas )
Curso Procedimientos en Asma CAJMIR (2662 descargas )
Proyecto FAST
Buscamos alérgicos al pescado para un ensayo clínico con una vacuna para tratar esta alergia
¿Tiene pacientes alérgicos al pescado de más de 18 años? Si es así, nos gustaría invitarlos a participar en un ensayo clínico para determinar si la inmunoterapia (vacuna para la alergia) es efectiva en la alergia a pescados.
La inmunoterapia es el único tratamiento que existe para curar la alergia. Consiste en la inyección de una dosis muy baja de alérgeno bajo la piel, que será incrementada lentamente. Antes y después del tratamiento se realizará una provocación con pescado para determinar si, tras este tratamiento, su paciente tolera sin problemas una mayor cantidad de pescado.
Este estudio se realiza en el Hospital Clínico San Carlos de Madrid, en el Hospital Universitario Reina Sofía de Córdoba, en el Hospital Regional Universitario de Málaga, y en otros 5 centros de 5 países europeos. Este ensayo clínico cuenta con la aprobación de los comités de ética de estos hospitales y de la Agencia Española del Medicamento y Productos Sanitarios (AEMPS) y se engloba dentro de un proyecto de investigación llamado FAST (Food Allergy Specific immunoTherapy) financiado por la Comunidad Europea.
Si precisa información adicional o si alguno de sus pacientes está interesado puede ponerse en contacto con los investigadores a través de las siguientes direcciones de email y teléfonos:
Hospital Clínico San Carlos, Madrid
Dra. Montserrat Fernández Rivas mariamontserrat.fernandez@salud.madrid.org
Dra. Maria Luisa Sánchez Millán mluisa.sanchezmi@salud.madrid.org
Tel: 91 330 30 10
Hospital Universitario Reina Sofía, Córdoba
Dra. Carmen Moreno Aguilar carmen.moreno.sspa@juntadeandalucia.es Tel: 677 905 267
Hospital Regional Universitario de Málaga
Dr. Miguel Blanca Gómez mblancago@gmail.com Tel: 609572992
Dra Francisca Gómez Pérez paquigomez.p@hotmail.com Tel: 677903259
Premios otorgados y personas premiadas Simposio Internacional Bilbao 2024
Relación de premios otorgados y personas premiadas en el Simposio Internacional de Enfermedades Alérgicas de Riesgo Vital – Bilbao del 6 al 9 de noviembre de 2024
Premio Nacional Fundación de la SEAIC Trayectoria Profesional en Investigación
Dr. Santiago Quirce Gancedo
Programa de Formación en Investigación
Subprograma de Formación de Investigadores Emergentes Parte II: entrega de diplomas 6 becas para realizar el Máster Universitario en Investigación en Medicina Clínica UMH:
• Dra. Leticia De las Vecillas Sánchez - REACCIONA: formación integral en patología cutánea para jóvenes alergólogos
• Dr. David Loli Ausejo - REACCIONA: formación integral en patología cutánea para jóvenes alergólogos
• Dr. Fco. Javier Solá Martínez - ExperAIT: formación integral en inmunoterapia con alérgenos (ita) para futuros expertos
• Dra. Paula Galván Blasco - EntusiASMAdos: formación integral en asma para jóvenes alergólogos
• Dra. Patricia Karina Mir Ihara - CURSO DE EXCELENCIA EN INVESTIGACIÓN
• Dr. Filip Skrabski - ALIADOS: formación Integral en Alergia a los Alimentos para alergólogos jóvenes.
Premio Micrófono Abierto en Investigación 2024
Investigador Principal: Dra. Paola Leonor Quan López.
CARACTERIZACIÓN TRANSCRIPTÓMICA Y PROTEÓMICA DE VESÍCULAS EXTRACELULARES EN PACIENTES CON URTICARIA COLINÉRGICA SINTOMÁTICA
Premio Profesor Alberto Oehling
- Premio: Berta Ruiz León, Ana María Navas Romo, Marisa Espinazo Romeu, Ipek Guler, Corona Alonso Díaz, Aurora Jurado Roger y Carmen Moreno Aguilar.
HELIOS-NEGATIVE REGULATORY T CELLS AS A KEY FACTOR OF IMMUNE TOLERANCE IN NONALLERGIC BEEKEEPERS
- Accesit: Sonia Gelis, Mariona Pascal, E. Fernández Caldas, E. Fernández, G. Araujo Sánchez, Joan Bartra y Antonio Valero.
USEFULNESS OF THE NASAL ALLERGEN PROVOCATION TEST IN THE DIAGNOSIS OF SHELLFISH ALLERGY
Premios a las mejores comunicaciones orales
- Andreina María Mugno Saba, Stephanie Steixner Zeballos, Paula Gutiérrez Álvarez, Sonia del Pozuelo Aparicio, Laura Manzanedo Ortega y Patricia Alloza Gómez.
UN RETO DIAGNÓSTICO: SÍNDROME DE ALFA-GAL - Marcela Rodríguez Pérez, Patricia García Robledo, Marta García Robledo, José Carlos García Ortiz y Alicia Armentia Medina.
ANGIOEDEMA HEREDITARIO Y AUTOINMUNIDAD - Gabriela Pretre, Nicola Giangrande, Francisco Carballada González, María Teresa Lizaso Bacaicoa, Ana Isabel Tabar Purroy y Sébastien Boulo.
DIPEPTIDIL PEPTIDASA IV DE VESPA VELUTINA, EL ALÉRGENO IGNORAD
Premios a las mejores comunicaciones en póster
- José Julio Laguna, Cosmin Boteanu, María Luisa Sánchez Millán, Yaiza Lorenzo del Pie, Mercedes Martínez García y Joaquín Archilla Esteban.
ESTUDIO PROSPECTIVO DE LA INCIDENCIA DE REACCIONES DE HIPERSENSIBILIDAD PERIOPERATORIA - Sofía Carreras Kàtcheff, Marta Planas Vinós, Moisés Labrador Horrillo, Victoria Cardona Dahl y Mar Guilarte Clavero.
OMALIZUMAB COMO ADYUVANTE EN LA INMUNOTERAPIA ORAL PARA ALERGIA ALIMENTARIA EN PACIENTES ADULTOS
Premios Fundación SEAIC y DIATER Laboratorios
Premio Nacional "Dr. Ricardo Palacios" a la Mejor Tesis Doctoral en Alergología
- Dra. Ana Rosado Ingelmo - EL SISTEMA DE ALERTAS DE ALERGIA A MEDICAMENTOS E INTERVENCIÓN PRECOZ PARA LA INTRODUCCIÓN DE BETALACTÁMICOS EN PACIENTES CON ALERTAS DE ALERGIA
Premio Nacional al Mejor Trabajo de Fin de Grado (TFG) en Alergología
- Dra. María Aldaba Anaut - ESTUDIO DE CORRELACIÓN ENTRE LA SUPERFICIE DE LA PÁPULA EN LOS PRICK TEST MEDIDA UTILIZANDO EL DISPOSITIVO NEXKIN DSPT® Y LA DETERMINACIÓN DE IGE ESPECÍFICA CON ALEX2®
Accesit al Mejor Trabajo de Fin de Grado (TFG) en Alergología
- Dra. Cristina Picón Jara - ESTUDIO DE LA ALTERACIÓN DE LA BARRERA EPITELIAL ORAL E INTESTINAL EN PACIENTES ALÉRGICOS A LAS PROTEÍNAS DE TRANSFERENCIA DE LÍPIDOS (LTPS)
Novartis Urtinnova Grants 2024 - Mejor Comunicación sobre Urticaria Crónica
- Carlos Sánchez Dorrego, Carolina Gómez Fariñas, Olinda Pérez Quintero, Raquel López Rodríguez, Manuel Jorge Rial Prado y Beatriz Veleiro Pérez.
ANAFILAXIA EN UNA SERIE DE PACIENTES CON URTICARIA POR FRÍO - Gabriela Aray-Moran, Sofía M. Proaño Mosquera, Sonsoles Infante Herrero, Alberto Álvarez-Perea, Paula Cabrera-Freitag y Ana Entrala Bueso.
URTICARIA A FRIGORE EN PACIENTES PEDIÁTRICOS
Programa de Becas de Investigación en Angioedema Hereditario: AEHwards 2024. Behring
PROTOBECA:
Ana Gabriela Mariño Fernández, Mariam Tawfiq Piedad, Marta Fontanillas Garmilla, Ángel José Albarracín Contreras, Pilar Andrea Ortiz Aljaro e Irene García Gutiérrez.
NUEVAS PROFILAXIS A LARGO PLAZO COMO TRATAMIENTO EN EL ANGIOEDEMA HEREDITARIO
PUBLIBECAS:
- Johana Gil Serrano, Moisés Labrador Horrillo, Anna Sala Cunill, Paula Galván Blaso, Marta Planas Vinos y Mar Guilarte Clavero
ROL DE LA INFLAMACIÓN SISTÉMICA EN PACIENTES CON DIFERENTES TIPOS DE ANGIOEDEMA - África Serrano Sánchez, Mercedes Pellin Nuevo, Rosario Cabañas Moreno, Marta Goyanes Malumbres, Teresa Caballero Molina y María Dolores Moreno Llorente
ANÁLISIS RETROSPECTIVO DEL PROGRAMA DE AUTOADMINISTRACIÓN DE FÁRMACOS PARENTERALES PARA PACIENTES CON ANGIOEDEMA HEREDITARIO EN EL HOSPITAL UNIVERSITARIO LA PAZ - Alexandre Ruiz Carrasco, Johana Gil Serrano, Paula Galvan Blasco, Marta Planas Vinos, Roger Colobran Oriol y Mar Guilarte Clavero
DESCRIPCIÓN DE CARACTERÍSTICAS CLÍNICAS Y DESENCADENANTES EN ATAQUES DE ANGIOEDEMA HEREDITARIO ASOCIADO A MUTACIONES DEL FACTOR XII DE LA COAGULACIÓN
Bec-AT Allergy Therapeutics
María José López Toro, Sira Miquel Marcó, Nerea Albert Yécora, Mireia Gómez Fernández, Albert Roger Reig y Raquel E. Sánchez Peña
RE-INFORMACIÓN PRECOZ PARA MEJORAR EL CUMPLIMIENTO DEL INICIO DE INMUNOTERAPIA CON ALÉRGENOS
Premios del Certamen de Humanidades de la SEAIC
PREMIO DE PINTURA:
Dra. Alicia Armentia Medina - Obra: Achíss
PREMIO DE POESÍA:
Dra. Ana Gabriela Mariño Fernández - Obra: Tormenta y calma
PREMIO DE RELATO CORTO:
Dr. Alfonso Calvo Alonso - Obra: La rinitis del selenita
Acta Reunión Webex. Comité Alergia Cutánea
![]() Contenido disponible sólo para socios.
Contenido disponible sólo para socios.
XXIII Congreso Mundial de Asma
Estimados colegas:
Desde la Sociedad Española de Alergia e Inmunología Clínica SEAIC queremos recordaros que en menos de un mes, del 12 al 15 de marzo, se celebrará en Madrid el XXIII Congreso Mundial de Asma (WCA) organizado por la Asociación Global de Asma-INTERASMA con la colaboración científica de la SEAIC. Además informaros que a efectos de inscripción y participación se aplicarán a todos los miembros de la SEAIC los mismos beneficios que a los miembros de INTERASMA.
INTERASMA es una sociedad científica con más de 60 años de historia que, desde un concepto multidisciplinar, tiene como objetivo el estudio del asma. Entre una de sus actividades principales destaca la organización del Congreso Mundial de Asma que se realiza cada dos años en distintas ciudades del mundo. La alta calidad de sus programas científicos y educativos sobre el conocimiento del asma, colaborando con prestigiosos expertos y ponentes tanto locales como internacionales de todo el mundo, han hecho del WCA un congreso exitoso y de amplia participación.
Para mayor información, pueden visitar el sitio web del congreso: www.wca-2016.com. En nombre de SEAIC e INTERASMA es un placer invitarles a participar en el próximo Congreso Mundial de Asma que se celebrará en Madrid del 12 al 15 de marzo de 2016.
Saludos cordiales,
Prof. Joaquín Sastre Prof. G. Walter Canonica
Presidente SEAIC Presidente GAA – INTERASMA
Educación terapéutica del adolescente con asma
Según los expertos de la OMS la adolescencia comprende un periodo de edad que va desde los 10-11 hasta los 19 años, aunque algunos autores hablan de adolescencia inicial (10-14 años), adolescencia media (15-17 años) y adolescencia tardía (18-21 años).
El asma es una de las enfermedades crónicas más prevalentes en el adolescente y los sanitarios somos conscientes de que en estas edades cambia el modo de afrontar la enfermedad, especialmente si se trata de una enfermedad crónica. Actitudes de negación o de culpabilidad, complican el abordaje del problema por parte del profesional, cambian sentimientos y actitudes de nuestro paciente y lo que hasta ese momento era responsabilidad de los padres o cuidadores pasa a serlo del propio enfermo, que debe ir asumiendo paulatinamente sus propios compromisos ante la enfermedad.
Para el adolescente con asma la ansiedad y depresión son desencadenantes que favorecen peor control de los síntomas y pueden influir decisivamente en su calidad de vida. La visión del adolescente con asma dificulta en la relación con el grupo de amigos, siente vergüenza.
Conocer al paciente adolescente
¿A qué se dedica, estudia, cuáles son sus aficiones?
¿Qué sabe sobre su enfermedad?
¿Cómo controla el asma?
Intervención enfermera educadora:
Tratamos los objetivos más importantes para el adolescente con asma:
- Comprenda su enfermedad (síntomas del asma, signos de empeoramiento o comienzo de una crisis, tos, cansancio, sibilancia, dificultad para respirar….
- Sepa cómo evitar los desencadenantes (tabaco, alergenos, ejercicios, deporte, infecciones respiratorias, alimentos, fármacos…).
- Reforzamos positivamente en el cumplimiento terapéutico y adherencia al tratamiento para mejor calidad de vida.
Realizamos un plan estructurado con citas que el paciente pueda acudir y de ese modo se pueda repasar sus inquietudes e intentar llegar a acuerdos asumibles y siempre teniendo presente su tratamiento terapéutico.
Conclusiones:
- Adherencia: el paciente acepta voluntariamente las recomendaciones por parte de enfermeros educadores.
- Concordancia: autonomía por parte del paciente adolescente para mantener una relación de igualdad con enfermería para un mejor cumplimiento y manejo de su enfermedad.
- Escuchar: es la prueba de confianza y apoyo asegurando en todo momento la confidencialidad hacia el paciente adolescente.
- Cumplir: los objetivos que nos proponemos con el paciente adolescente para un cumplimiento de su tratamiento y una mejor calidad de vida.
Acta del Comité de Asma. Zaragoza 2021
This content is for Subscribers Users
¿Y entonces qué hacemos con el perro?
Actualmente, más de la mitad de los hogares europeos conviven con al menos una mascota; durante la pandemia SARS CoV2 se observó un incremento del censo de animales domésticos en los países desarrollados, siendo los perros, junto a los gatos, los animales que más conviven dentro del hogar.
 En el caso de los perros, su función de cuidador o ayudante en el trabajo diario ha cambiado a la de ser un miembro más de la familia, con el que se establecen vínculos emocionales y de dependencia; no en vano las mascotas son reconocidas en España con un estatuto jurídico desde enero de 2022 como “seres vivos dotados de sensibilidad”, garantizándoles el derecho a cuidados y bienestar (1).
En el caso de los perros, su función de cuidador o ayudante en el trabajo diario ha cambiado a la de ser un miembro más de la familia, con el que se establecen vínculos emocionales y de dependencia; no en vano las mascotas son reconocidas en España con un estatuto jurídico desde enero de 2022 como “seres vivos dotados de sensibilidad”, garantizándoles el derecho a cuidados y bienestar (1).
Según Alergológica 2015, los epitelios ocupan el tercer lugar en orden de frecuencia como causa de rinoconjuntivitis alérgica, siendo el perro (9,9%), tras el gato (12,5%), el agente etiológico más común en la población española estudiada. Se describe además, que el porcentaje de alérgicos a ácaros y/o pólenes es superior en los pacientes que conviven con animales con respecto a los pacientes que no tienen un animal en su domicilio. En la población pediátrica de ese estudio, un 36,2% de los niños convivían con animales domésticos, el 24,3% de ellos con perros, y mostraron un aumento en la prevalencia de la rinitis alérgica por epitelios con respecto a los estudios previos – Alergológica 2005 – por lo que es probable que la exposición sea un factor precipitante de este incremento (2).
Los síntomas habituales de la alergia a animales suelen ser los que afectan a las vías respiratorias; sin embargo, los animales pueden producir síntomas cutáneos asociados tras contacto directo con el animal por alérgenos de su epitelio, caspa, glándulas linguales y parótida (saliva), y próstata (orina). Los alérgenos del perro son muy ubicuos, pudiendo estar presentes no solo en el domicilio donde habitan, sino en lugares muy diversos tales como áreas comunes, oficinas, autobuses, metro, aviones etc., debido, probablemente, a su transporte por personas que conviven con ellos a través de su ropa y accesorios.
Los alérgenos del perro más estudiados son (3,4):
- Lipocalinas: Can f 1 (alérgeno mayoritario y especifico de sensibilización primaria), Can f 2, Can f 4 y Can f 6. Son proteínas estables con una gran reactividad cruzada entre ellas, cuya función es el transporte de ligandos lipofílicos como: hormonas, vitaminas, ácidos grasos y feromonas, permitiendo su unión a receptores de superficie celular.
- Albúmina (Can f 3): proteínas con gran homología entre diferentes especies animales, por lo cual tienen una alta reactividad cruzada entre ellas; se ha descrito que la sensibilización inicial a Can f3 puede estar relacionada en la progresión a polisensibilización a otros animales.
- Calicreína prostática (Can f 5): es considerado un alérgeno mayoritario, siendo una arginina-esterasa relacionada con la producción prostática, exclusiva de perros machos. Posee reactividad cruzada con el antígeno seminal prostático humano (PSA) con el que comparte una homología mayor al 50%, y se ha relacionado con alergia a líquido seminal humano pudiendo tener a su vez un papel importante en los casos de infertilidad.
- Proteína secretora epididimal (Can f 7): relacionada con proteínas NCP2 (Niemman Pick tipo 2),se ha implicado en el reconocimiento de lípidos de patógenos y transporte intracelular de colesterol. Su función exacta en los perros sigue sin estar clara.
- Cistatinas (Can f 8): actúa como inhibidor de cistein-proteasas.
La frecuencia de sensibilización a los alérgenos mayoritarios (Can f1 – Can f5) varía según las diferentes regiones geográficas y, aunque puede haber diferencias entre razas, todos los perros producen proteínas alergénicas. Los perros hipoalergénicos, o que se publicitan como tales, suelen considerarse así porque mudan menos pelo o son criados para producir menor cantidad de Can f 1; sin embargo, no eliminan la posibilidad de exposición a saliva y otros alérgenos menores no relacionados con los epitelios, por lo cual la disponibilidad de que una raza de perro sea realmente hipoalergénica es cuestionable (5).
Es muy frecuente la sensibilización simultánea con otros animales (principalmente el gato). En efecto, un 75% de los pacientes sensibilizados a una mascota tiene hasta 14 veces más de probabilidad de sensibilizarse a otra, lo que puede deberse a la homología y/o similitud estructural, como sucede con las albúminas y lipocalinas del perro y el gato, motivo de la reactividad cruzada entre ambos animales y otros como los roedores, los equinos, incluso con las aves. (5)
 El diagnóstico molecular en la alergia a animales ha permitido un conocimiento individualizado del perfil de sensibilización, lo que ha traído múltiples beneficios como mejorar la presunción diagnóstica, distinguiendo la reactividad cruzada de la co-sensibilización, permitir el reconocimiento de biomarcadores de riesgo en cuanto a gravedad de los síntomas y optimizar la indicación de inmunoterapia, posibilitando también reconocer componentes asociados a reacciones adversas durante la misma, e incluso llegar a predecir su efectividad. (6)
El diagnóstico molecular en la alergia a animales ha permitido un conocimiento individualizado del perfil de sensibilización, lo que ha traído múltiples beneficios como mejorar la presunción diagnóstica, distinguiendo la reactividad cruzada de la co-sensibilización, permitir el reconocimiento de biomarcadores de riesgo en cuanto a gravedad de los síntomas y optimizar la indicación de inmunoterapia, posibilitando también reconocer componentes asociados a reacciones adversas durante la misma, e incluso llegar a predecir su efectividad. (6)
Uriarte y cols., (6) demostraron que la sensibilización a 2 o más alérgenos de perro se asociaba a asma grave, y la sensibilización a Can f 1 y Can f 5 a rinitis persistente. Estos datos son similares a los reportados por Dávila y cols., (7), quienes también observaron que los pacientes con asma o rinitis aisladas causada por epitelios son escasos, y que al mismo tiempo un tercio de ellos tenían no solo urticaria de contacto, sino también un alto porcentaje de co-sensibilización a pólenes y ácaros.
 Sin embargo, en la actualidad hay datos que sugieren que la exposición temprana (durante el primer año de vida) a perros y/o a gatos, puede asociarse a una disminución del riesgo de asma alérgica, mientras que si la exposición se da tras ese periodo puede incrementar el riesgo a desarrollarla; estas observaciones parecen solo estar relacionadas con perro y gatos, y no se ha visto con otros animales como los roedores, cuya exposición temprana parece que puede incluso incrementar el riesgo a asma no alérgica. (5,8). Tampoco hay suficiente evidencia para predecir si la sensibilización a perros está asociada a alergia clínica; no obstante, la sensibilización a Can f1 asociada al Feld1 de gatos sí se ha asociado a un mayor riesgo de alergia posterior a ambos.
Sin embargo, en la actualidad hay datos que sugieren que la exposición temprana (durante el primer año de vida) a perros y/o a gatos, puede asociarse a una disminución del riesgo de asma alérgica, mientras que si la exposición se da tras ese periodo puede incrementar el riesgo a desarrollarla; estas observaciones parecen solo estar relacionadas con perro y gatos, y no se ha visto con otros animales como los roedores, cuya exposición temprana parece que puede incluso incrementar el riesgo a asma no alérgica. (5,8). Tampoco hay suficiente evidencia para predecir si la sensibilización a perros está asociada a alergia clínica; no obstante, la sensibilización a Can f1 asociada al Feld1 de gatos sí se ha asociado a un mayor riesgo de alergia posterior a ambos.
En cuanto a la dermatitis atópica no es posible establecer conclusiones. Algunos estudios hablan de un incremento en la gravedad de la dermatitis, no solo asociados a la exposición al perro, sino también tras el estrés psicológico que puede ocasionar el deshacerse de la mascota. Al igual que con la rinitis y el asma, también se ha descrito que la exposición a perros desde el nacimiento podría disminuir hasta en un 25% el riesgo de padecer dermatitis atópica, asociándolo a que, al ser miembro de la familia, los perros pueden compartir microbiota intestinal con sus convivientes, lo que podría alterar desde temprana edad la microbiota intestinal de los niños, sirviendo de medida protectora para el desarrollo de eczemas; sin embargo los datos actuales en cuanto a la implicación en la dermatitis en los niños expuestos son bastante contradictorios. (5,9)
Algunos estudios demuestran una disminución de los niveles de IgE específica frente a perro tras su retirada del domicilio, pero sin cambios significativos con respecto a la intensidad de los síntomas tras nuevos contactos también se ha descrito que algunos pacientes pueden presentan una menor respuesta clínica tras la exposición continua a los alérgenos del perro. Por otra parte, sigue sin estar claro si la sensibilización a perros es un factor de riesgo para sensibilización a otro neumoalérgenos, aunque en un estudio Park et al (10) describen un mayor riesgo de alergia a ácaros en paciente adultos que tienen o han tenido un perro en la infancia, sobre todo para el género de Dermatophagoides.
 El manejo de los pacientes con alergia a epitelios incluye la posibilidad de retirar la fuente alergénica (perro) del hogar, siendo ésta la medida que ha mostrado más beneficio, pero para su efectividad, al igual que la administración de lociones tópicas en el pelaje del perro, debe realizarse de manera combinada con la evitación del alérgeno y de manera sostenida en el tiempo; esto es difícil debido a la ubicuidad de los alérgenos del animal y no aseguran un beneficio clínico en la progresión de la enfermedad. Además, no debemos menospreciar el impacto emocional de retirar el animal del domicilio, lo que puede hacer en la mayoría de los casos inviable esta medida. Asimismo, aunque con evidencia poco consistente, se ha descrito que en pacientes monosensibilizados a Can f 5 la esterilización de perros machos puede aportar algún beneficio. (5,11)
El manejo de los pacientes con alergia a epitelios incluye la posibilidad de retirar la fuente alergénica (perro) del hogar, siendo ésta la medida que ha mostrado más beneficio, pero para su efectividad, al igual que la administración de lociones tópicas en el pelaje del perro, debe realizarse de manera combinada con la evitación del alérgeno y de manera sostenida en el tiempo; esto es difícil debido a la ubicuidad de los alérgenos del animal y no aseguran un beneficio clínico en la progresión de la enfermedad. Además, no debemos menospreciar el impacto emocional de retirar el animal del domicilio, lo que puede hacer en la mayoría de los casos inviable esta medida. Asimismo, aunque con evidencia poco consistente, se ha descrito que en pacientes monosensibilizados a Can f 5 la esterilización de perros machos puede aportar algún beneficio. (5,11)
Otra herramienta en el tratamiento es la inmunoterapia alérgeno específica (principalmente por vía subcutánea) que, en estudios limitados en pacientes con rinitis y asma, ha demostrado en pacientes con alergia a perro: mejoría de los síntomas y puntuación en los cuestionarios de la calidad de vida, reducción del tamaño de las pruebas cutáneas y aumento de los valores de FEV1 e IgG4 específicas, además de la disminución del uso de medicación de rescate. Sin embargo, es de resaltar que la eficacia clínica está limitada a la calidad de los extractos, a la variabilidad y complejidad del perfil alergénico de muchos pacientes y al gran porcentaje de co-sensibilización a otros alérgenos como pólenes, ácaros e incluso otros animales, constituyendo dichos factores una desventaja en el manejo actual de esta patología. (5,12)
Hilda Rianec Hernández Suárez. Hospital Universitario de Gran Canaria Dr. Negrín. Comité de Alergia Infantil
Bibliografía
- Jefatura del Estado. Ley 17/2021, de 15 de diciembre, de modificación del Código Civil, la Ley Hipotecaria y la Ley de Enjuiciamiento Civil, sobre el régimen jurídico de los animales [Internet]. Sec. 1, Ley 17/2021 dic 16, 2021 p. 154134-43. Disponible en: https://www.boe.es/eli/es/l/2021/12/15/17
- SEAIC. Alergologica 2015 [Internet]. Draft Grupo de Comunicación Healthcare; Disponible en: https://www.seaic.org/inicio/en-portada/alergologica-2015.html
- Alergias a gatos y perros [Internet]. Alliance Allergy. Disponible en: https://allianceallergy.com/diagnosticos-resueltos-por-componentes-para-la-enfermedad-alergica/alergias-a-gatos-y-perros/?lang=es
- Chan SK, Leung DYM. Dog and Cat Allergies: Current State of Diagnostic Approaches and Challenges. Allergy Asthma Immunol Res. marzo de 2018;10(2):97-105.
- Dávila I, Domínguez-Ortega J, Navarro-Pulido A, Alonso A, Antolín-Amerigo D, González-Mancebo E, et al. Consensus document on dog and cat allergy. Allergy. 2018;73(6):1206-22.
- Uriarte SA, Sastre J. Clinical relevance of molecular diagnosis in pet allergy. Allergy. 2016;71(7):1066-8.
- Dávila I, Isidoro-García, María. Perfiles clínicos y de sensibilización molecular en la alergia al epitelio de perro. 2017;11.
- Al-Tamprouri C, Malin B, Bill H, Lennart B, Anna S. Cat and dog ownership during/after the first year of life and risk for sensitization and reported allergy symptoms at age 13. Immun Inflamm Dis. 2019;7(4):250-7.
- Song SJ, Lauber C, Costello EK, Lozupone CA, Humphrey G, Berg-Lyons D, et al. Cohabiting family members share microbiota with one another and with their dogs. Weigel D, editor. eLife. 16 de abril de 2013;2:e00458.
- Park Y-B, Mo E-K, Lee J-Y, Kim J-H, Kim C-H, Hyun I-G, et al. Association Between Pet Ownership and the Sensitization to Pet Allergens in Adults With Various Allergic Diseases. Allergy Asthma Immunol Res. septiembre de 2013;5(5):295-300.
- Uriarte S, Sastre J. Subcutaneous Immunotherapy With High-Dose Cat and Dog Extracts: A Real-life Study. J Investig Allergol Clin Immunol. 18 de junio de 2020;30(3):169-74.
- Uriarte S, Grönlund H, Wintersand A, Bronge J, Sastre J. Clinical and immunologic changes due to subcutaneous immunotherapy with cat and dog extracts using an ultrarush up-dosing phase: a real-life study. J Investig Allergol Clin Immunol. Disponible en: http://www.jiaci.org/ahead-of-print/clinical-and-immunologic-changes-due-to-subcutaneous-immunotherapy-with-cat-and-dog-extracts-using-an-ultrarush-up-dosing-phase–a-real-life–study