resultados de la búsqueda: asma/profesionales/aviso-importante/wp-content/uploads/logos/Hospital Universitario Fundación Jiménez Díaz/inicio/wwwww
Mª Teresa Caballero premiada con el «For HAE Patient Award» 2019
La doctora M.ª Teresa Caballero Molina, facultativa Especialista de Área del Servicio de Alergología del Hospital Universitario La Paz de Madrid, jefe del Grupo U754 del Centro de Investigación Biomédica en Red de Enfermedades Raras (CIBERER) y miembro del comité de inmunología de la Sociedad Española de Alergología e Inmunología Clínica, ha sido distinguida con el Premio Internacional “For HAE (Hereditary Angioedema) Patient Award” otorgado por el Comité Científico del “11th C1-inhibito Deficiency and Angioedema Workshop” durante la gala celebrada el pasado 23 de mayo en Budapest (Hungría)
Convocatoria de FEA en Alergología
Estimados socios:
Nos llega información a la SEAIC de la convocatoria pública para provisión temporal de puesto de FEA de Alergología en el Hospital Regional Universitario de Málaga, que se ha hecho pública el dia 24/01/2014. El plazo es de 20 días.
Podeis acceder al enlace con todas las condiciones desde aquí.
Un cordial saludo
Dr. Pedro Ojeda
Secretario de la Junta Directiva de la Sociedad Española de Alergología e Inmunología Clínica
Ventajas del diagnóstico molecular frente a Ses i 1 y test de activación de basófilos en el diagnóstico de alergia a sésamo.
La prevalencia de alergia a sésamo (Sesamum indicum) se está incrementado a nivel mundial, en buena parte debido al uso cada vez mayor de esta semilla como parte de la dieta Mediterránea.
Se estima que la incidencia de alergia a sésamo en EEUU es del 0,2% (1). En 2021 se hizo pública una actualización legislativa referente a la declaración del sésamo como alérgeno y a la obligatoriedad de etiquetarlo en los productos que se exporten a EE.UU.
Además de las semillas de sésamo, en alimentación se emplea su aceite como saborizante y decorativo de las comidas preparadas. Puede encontrarse sésamo en margarinas, productos de panadería y bollería, chips, galletas y otros productos de aperitivo, comidas preparadas, etc. Además, la exposición a sésamo puede pasar inadvertida en la medida en que se utiliza también para la elaboración de perfumes, cosméticos, lubricantes, insecticidas o fungicidas.
El aceite de sésamo se ha empleado incluso como disolvente para inyecciones intramusculares, fomentos, emulsiones, suspensiones farmacológicas y preparaciones oftálmicas (3).
En 2005 se aprobó en nuestro país el Real Decreto 2220/2004 en el que se obligaba a que en el etiquetado de los alimentos se informase de la presencia de 12 alérgenos, ampliado a 14 en 2006. El actual reglamento Europeo, en vigor desde el 13 de diciembre de 2014, obliga a que no solo los productos envasados informen de la presencia de alérgenos, sino también los distribuidos en bares, hospitales, restaurantes, colegios y los vendidos a granel y a distancia.
La legislación actual debería contribuir a reducir el potencial riesgo de reacciones anafilácticas tras exposiciones inadvertidas a sésamo y al mismo tiempo incrementar las pruebas de detección de trazas del mismo en los alimentos.
Por tanto, el incremento en el consumo de productos derivados de sésamo y la frecuencia de reactividad cruzada de esta semilla con frutos secos, hace que sea fundamental diferenciar entre individuos sensibilizados, pero tolerantes, de los verdaderamente alérgicos.
Goldberg y cols. (2) evaluaron las ventajas del uso combinado del diagnóstico molecular (IgE frente a Ses i 1, albumina 2S, alérgeno mayoritario del sésamo) y del test de activación de basófilos (TAB) en una cohorte de 42 pacientes con sospecha de alergia a sésamo, con el fin de minimizar el número de pruebas de exposición oral .
Estas pruebas diagnósticas fueron validadas mediante prueba de exposición oral en todos los pacientes excepto en 1 que había presentado una reacción anafiláctica que requirió ingreso hospitalario en los 9 meses previos al estudio alergológico.
Se realizaron pruebas cutáneas con un extracto de sésamo de alta concentración proteica (100 mg/mL), determinaciones de IgE sérica específica frente a extracto completo de sésamo y frente a Ses i 1 (ImmunoCAP, Thermo Fisher Scientific) (niveles por debajo de 0,1 KU/L se consideraban negativos). Para el TAB se utilizaron CPA anti CD63 para detectar activación de basófilos (pacientes con menos del 10% de basófilos expresando CD63 en su superficie eran considerados no respondedores).
El 64% (27/42) de los pacientes fueran considerados alérgicos a sésamo, bien por una prueba de exposición oral controlada positiva (26), o por el antecedente de una reacción grave documentada tras su ingestión (1). La dosis umbral para la prueba de exposición fue de 120 mg de media de proteína de sésamo. Los síntomas mayoritariamente referidos fueron gastrointestinales (56%), respiratorios (41%) y cutáneos (37%). El tratamiento con adrenalina fue necesario en el 15% (4/26) de los pacientes. Respecto a la gravedad de la reacción, el 41% experimentaron una reacción grado 1, el 7% grado 2 y el 52% grado 3, sin que se hubiese ninguna reacción grado 4.
Se evaluó la precisión de las 4 pruebas (IgE frente a Ses i 1, IgE frente al extracto completo de sésamo, TAB y prick test con un extracto altamente concentrado de sésamo), para el diagnóstico de alergia a sésamo. La media de IgE frente a Ses i 1 de los pacientes alérgicos fue de 6,8 kUA/L (1,8-39) vs 0,85 kUA/L (0-1,2) en los no alérgicos (p=0,0001). El TAB-CD63 fue del 56% vs 1,6% (p=0,0001) y el prick test fue de 11 mm (10-15 mm) vs 6 (4,5-11) (p=0,0008) para los alérgicos comparado con los no alérgicos respectivamente.
El análisis de la curva ROC de cada una de estas pruebas proporcionó unos niveles de precisión diagnóstica (AUC) de 0,87+/- 0,07 para el TAB, 0,88+/-0,05 para la IgE frente a Ses i 1; 0,84+/-0,06 para la IgE frente al extracto completo de sésamo y 0,82+/-0,07 para el prick test.
El uso INDIVIDUAL de la IgE frente a Ses i 1 utilizando el punto de corte de 2,01 KU/L (valor predictivo positivo (VPP) del 95%) condujo al diagnóstico en 21 de los 42 pacientes, con 1 falso positivo. Un abordaje dual clasificando al paciente como alérgico (punto de corte > 2,01 KU/L, con un VPP del 95%) y no alérgico (punto de corte < 0,27 KU/L correspondiente a una sensibilidad del 100%), permitía clasificar correctamente a 20 pacientes en alérgicos (verdadero positivo) y 6 no alérgicos (verdadero negativo). Quince pacientes no pudieron ser clasificados en base a este abordaje.
Entre los pacientes alérgicos, la determinación de IgE frente a Ses i 1 se correlacionaba con los resultados del TAB pero no con los del prick. Por tanto, los autores estudiaron un abordaje conjunto de ambas pruebas utilizando el punto de corte del 95% de sensibilidad para cada una de ellas y clasificando a los pacientes como alérgicos si tenían las 2 pruebas positivas y no alérgicos si tenían las 2 negativas. En caso de disparidad entre ambas, los pacientes eran sometido a una prueba de exposición.
Utilizando ambas pruebas, se obtuvo una clasificación correcta para 25 de los 27 pacientes alérgicos con un VPP del 93%.
A pesar de las limitaciones del estudio, el uso conjunto de la determinación serológica de Ses i 1 y el TAB podría ser útil para el diagnóstico de alergia a sésamo, obviando la prueba de exposición y los riesgos que ésta conlleva en un alto porcentaje de pacientes. No obstante, antes de su incorporación en la práctica clínica, deberían realizarse estudios prospectivos con un mayor número de pacientes para validar estos hallazgos en diferentes poblaciones.
Sandra Blanco Bermejo. Hospital Universitario Infanta Elena (Valdemoro). Comité de Alergia Infantil
Bibliografía:
- JB Ziegler et al. Sesame: an increasingly popular Word and common food allergen. J Allergy Clin Immunol Pract 2020;8(5):1689-1691.
- MR Golberg et al. Combinatorial advantage of Ses i 1-specific IgE and basophil activation for diagnosis of sesame food allergy. Pediatr Allergy Immunol 2021:32:1482-1489.
- Steinman H. Legumes, Nuts and Seeds. Allergy, which allergens? ImmunoCAP Phadia 2008.
Autores de la Web
-. Arantza Vega Castro [ Alergóloga]
Hospital Universitario, Guadalajara
-. Comité de Alergia a Himenópteros de la Sociedad Española
de Alergología e Inmunología Clínica
La Prof. Torres, primera presidenta española de la EAACI
La Academia Europea de Alergia e Inmunología Clínica (EAACI) ha elegido como presidenta a la Prof.ª María José Torres, jefa de Servicio de Alergología del Hospital Regional Universitario de Málaga. Su nombramiento abre las puertas a la SEAIC a participar en nuevas iniciativas europeas.
Alergólogos celebran el primer servicio de alergología en Baleares
Tras más de una década de peticiones por parte de las diferentes juntas directivas de la Sociedad Española de Alergología e Inmunología Clínica (SEAIC), los alergólogos se congratulan de la creación del primer servicio de alergología de las Islas Baleares.
- Se ha contratado a tres Alergólogos en la Sanidad Pública balear, concretamente en el Hospital Universitario Son Espases.
- Ante la falta de este Servicio, los pacientes alérgicos en Baleares sufrían una inequidad asistencial en relación con los ciudadanos que residían en el resto de las autonomías.
- Los doctores José María Olaguibel, Joaquín Sastre, Antonio Valero, Ignacio Dávila, César Alías, Ana Elices y Alberto Oehling han sido clave en la consecución de este gran hito.
![]() Alergólogos celebran el primer servicio de alergología en Baleares (2106 descargas )
Alergólogos celebran el primer servicio de alergología en Baleares (2106 descargas )
Importancia de la correcta identificación del niño con anafilaxia en Urgencias pediátricas
La mayoría de las guías nacionales e internacionales de anafilaxia recomiendan a nuestros pacientes acudir a urgencias después de un episodio de anafilaxia, independientemente de que se hayan tratado o no.
La puerta de entrada de todos ellos en Urgencias es el triaje. Allí, el personal, habitualmente de enfermería, decidirá en pocos minutos, cuándo, quién y donde serán atendidos. En esto consiste la priorización o triaje.
Todos sabemos que la anafilaxia es una reacción de hipersensibilidad potencialmente mortal y que por ello requiere el máximo nivel de prioridad. Sin embargo, los pocos datos disponibles muestran que estos pacientes no se identifican correctamente, reciben una prioridad menor que la merecen y reciben tratamiento tarde, con riesgo de empeorar su pronóstico.
Hasta la fecha, los datos disponibles acerca de la priorización del paciente con anafilaxia se han limitado a hospitales seleccionados y a sistemas de triaje específicos.
Desde el Comité de Alergia Infantil de Seaic, nuestro objetivo ha sido conocer y describir la priorización que reciben los niños con anafilaxia en España. Este es el primer estudio que revisa la priorización de la anafilaxia pediátrica más allá de un solo centro, superando las barreras de los múltiples sistemas de triaje existentes en España. Los participantes en el estudio trabajan en 36 hospitales de 12 comunidades autónomas distintas. Su conocimiento acerca de que anafilaxia es una emergencia que merece atención médica inmediata es correcto. Sin embargo, su aplicación práctica no lo es al analizar la prioridad que recibirían casos reales. Asi, los niños con anafilaxia probablemente son identificados de forma incorrecta en los servicios de urgencias pediátricas en España, lo que puede empeorar su pronóstico.
La anafilaxia debería identificarse en triaje para garantizar un tratamiento precoz y adecuado.
Los alergólogos podemos ayudar a mejorar el triaje del niño con anafilaxia por nuestro conocimiento acerca de sus peculiaridades, variedades en la presentación clínica, ausencia de datos patognomónicos, y porque aportamos un punto de vista que complementa la visión del especialista en Urgencias.
“Anaphylaxis must be suspected in triage. Triage advice regarding anaphylaxis identification should be included in anaphylaxis guidelines”
J Investig Allergol Clin Immunol 2025; Vol. 35(4)(enlace a la versión del artículo) doi10.18176_jiaci.1064.pdf
Esozia Arroabarren Aleman. Servicio de Alergología del Hospital Universitario de Navarra. Comité de Alergia Infantil de la Sociedad Española de Alergia e Inmunología Clínica
¿Cómo influyen las infecciones por virus en las reacciones a antibióticos en niños?
Aunque las infecciones más conocidas en la infancia y potencialmente graves son el sarampión, las paperas, la varicela y la rubeola, gracias a las vacunaciones periódicas mediante el calendario vacunal, están prácticamente erradicadas en los países que de forma regular siguen estas recomendaciones. Habitualmente, las infecciones más comunes por virus suelen ser leves y se resuelven satisfactoriamente en la mayoría de los casos.
El sistema inmunológico de los niños está en desarrollo durante la infancia y, debido a la alta exposición en guarderías y colegios, frecuentemente desarrollan infecciones que pueden durar más de los periodos típicos que suelen ser otoño e invierno, e incluso pueden aparecer varias veces al año.
Entre estas está la gripe, también conocida como influenza estacional, el resfriado común, la gastroenteritis, la enfermedad boca-mano-pie, conjuntivitis, faringoamigdalitis, y en algunos casos, particularmente en niños menores de dos años, la bronquiolitis. Los síntomas típicos que pueden aparecer en estos cuadros infecciosos son tos, dolor de garganta, congestión nasal, malestar general, fiebre que puede llegar a ser alta, y menos frecuentemente manifestaciones gastrointestinales.
Generalmente el tratamiento es paracetamol y/o ibuprofeno que alivian el dolor y el malestar general y controlan la fiebre. Para la mayoría de los casos no hay tratamientos antivirales específicos, aunque a veces se prescriben o auto consumen antibióticos, a pesar de que estos solo están indicados en infecciones bacterianas.
En el curso del tratamiento con antibióticos durante una infección viral pueden aparecer manifestaciones cutáneas como eritema o enrojecimiento generalizado, exantema o urticaria (ronchas), que puede estar acompañadas de edema (hinchazón), y más raramente manifestaciones en las mucosas. Generalmente estos síntomas aparecen tras varios días de haber iniciado el tratamiento antibiótico, aunque a veces pueden suceder tras un periodo más corto de tiempo, incluso en menos de 24 horas. En la mayoría de estos casos se interrumpe el tratamiento con antibióticos y las manifestaciones cutáneas desaparecen en poco tiempo. En la mayoría de los casos, una vez que se ha resuelto la infección viral, los niños que toman de nuevo el antibiótico por alguna otra indicación lo toleran sin problema.
En cualquier caso, toda manifestación cutánea o de otro tipo que aparezca cuando se toman antibióticos en el curso de una infección viral, una vez resuelta, debería ser evaluada por un alergólogo para verificar que realmente el niño afectado no es alérgico. En muchos casos, de no realizarse esta valoración, se considera erróneamente el caso como alérgico con los consiguientes perjuicios que esto puede tener.
Natalia Blanca
Servicio de Alergia
Hospital Universitario Infanta Leonor, Madrid
Jornada de Clausura AVAIC 2014
El día 31 de mayo se celebra la Jornada de Clausura de la Asociación Valenciana de Alergología e Inmunología Clínica, que este año tendrá lugar en el Hospital Universitario de La Ribera en Alzira (Valencia). Para realizar la inscripción visite el sitio www.avaic.org.
Obituario Dr. Muñoz Lejarazu
Estimados socios:
Desde la SEAIC queremos expresar nuestro más sincero pésame a los familiares, amigos, compañeros y conocidos del Dr. Daniel Muñoz Lejarazu, Jefe de Servicio del Hospital Universitario de Álava (Vitoria), que falleció ayer. Dadas sus cualidades humanas y científicas siempre ocupará un puesto relevante en la historia de la Alergología Española. Descanse en paz.
Un cordial saludo,
Darío Antolín
Secretario de la Junta Directiva de la SEAIC
XXV Reunión Anual AEDAF
El próximo 22 de abril de 2023 tendrá lugar la XXV edición de la Reunión Anual de pacientes con Angioedema Hereditario AEDAF en el Hospital Universitario La Paz, en Madrid. Aquellas personas interesadas en asistir, pueden comunicarlo al e-mail dir@angioedema-aedaf.org.
Estudio de alergia a betalactámicos en niños
La sospecha de alergia a betalactámicos es un motivo frecuente de consulta en niños, descartándose en la mayoría de los casos tras el estudio alergológico. Seguir el mismo algoritmo diagnóstico que en el adulto consume tiempo y pruebas que son molestas para el niño. En los últimos años diferentes grupos han investigado el valor de las pruebas cutáneas y serológicas, recomendándose en algunos casos la prueba de exposición oral directa.
El grupo de trabajo de la EAACI ha publicado una revisión valorando el diagnóstico de alergia a betalactámicos en niños. Diferencia las formas clínicas en función del mecanismo inmunológico y la cronología de la reacción:
- Reacciones cutáneas benignas de aparición inmediata mediadas por IgE.
Las más frecuentes son leves con urticaria y/o angioedema, causadas en muchos casos por la infección subyacente. Diferenciarlas es difícil a pesar de la historia clínica, siendo necesario el estudio alergológico mediante pruebas cutáneas, seguidas de una prueba de exposición. Algunos autores proponen realizar la exposición oral sin pruebas cutáneas previas en las reacciones leves. A pesar de los estudios publicados, la evidencia para realizar prueba de exposición directa en niños con reacción inmediata es limitada.
- Reacciones sistémicas de aparición inmediata mediadas por IgE.
Los fármacos son una posible causa de anafilaxia en niños, pero el riesgo de reacción mortal es extremadamente bajo. El diagnóstico precisa un estudio alergológico completo, que incluya pruebas in vitro (IgE específica, prueba de activación de basófilos) y pruebas cutáneas. Cuando estas pruebas son positivas, el riesgo de reacción con la prueba de exposición es alto. En los casos graves esta prueba solo se realizará si no hay alternativa terapéutica segura, comenzando por dosis muy bajas, estando contraindicada si durante la reacción índice se produjo un shock anafiláctico.
- Reacciones no inmediatas leves, urticaria no inmediata/exantema maculopapular.
Las pruebas cutáneas en estos casos tienen muy baja sensibilidad y no están bien estandarizadas, pero el valor predictivo positivo es alto. Por otro lado, para las pruebas in vitro (prueba de transformación de linfocitos) se dispone de una evidencia limitada. Dada su baja sensibilidad, algunos autores realizan una prueba exposición oral directa, confirmando la seguridad del procedimiento. No hay acuerdo en el protocolo a seguir, administrándose generalmente la dosis fraccionada seguida de uno o varios días de administración domiciliaria. Haciendo referencia a un estudio que sugiere que los niños con reacción no inmediata leve podrían superar su alergia, podría indicarse la realización de una prueba de exposición tras al menos un año de la prueba de exposición positiva.
- Enfermedad del suero-like.
Se observa generalmente en niños menores de 5 años, especialmente con cefaclor. El diagnóstico es fundamentalmente clínico. En estos pacientes se debe evaluar la tolerancia a otros betalactámicos que, generalmente, son bien tolerados.
- Reacciones graves no inmediatas.
Incluyen el síndrome de Stevens-Johnson, necrólisis epidérmica tóxica, reacción a fármaco con eosinofilia y síntomas sistémicos, y la pustulosis exantemática aguda generalizada. El diagnóstico es fundamentalmente clínico, junto a pruebas histológicas y analíticas. Se pueden realizar pruebas epicutáneas tras 6 meses de la reacción a pesar de tener una sensibilidad baja. Si estas son negativas, se pueden realizar pruebas intradérmicas, estando contraindicadas si durante la reacción índice hubo riesgo vital. En general, la prueba de exposición se realiza para excluir el diagnóstico de alergia en los casos de baja sospecha.
El grupo de trabajo concluye que hay una amplia variabilidad clínica en las reacciones a betalactámicos en niños, siendo la más común la reacción cutánea leve no inmediata con exantema maculopapular o urticaria tardía. En estos casos se recomienda el diagnóstico mediante la prueba de exposición, existiendo suficiente evidencia para realizarla sin pruebas cutáneas previas. Para poder definir una reacción como leve o de bajo riesgo hay que tener en cuenta la fiabilidad de los datos obtenidos de la historia clínica, la edad del niño, el tiempo transcurrido hasta realizar el estudio y las comorbilidades que pueda presentar el paciente. No hay un protocolo óptimo para la realización de la prueba de exposición ni consenso en su duración, por lo que es imperativo establecer un protocolo unificado.
Con respecto a las reacciones inmediatas leves, es necesario realizar más estudios para poder confirmar la seguridad de realizar la exposición sin pruebas cutáneas previas.
Finalmente, en relación con la posibilidad de que los niños con reacción no inmediata leve puedan superar su alergia, el consenso se recomienda la realización de estudios multicéntricos que incluyan un gran número de niños para investigar la historia natural de la alergia a betalactámicos.
Dos trabajos realizados en nuestro país repiten el estudio con prueba de exposición en niños tras el diagnóstico de alergia a betalactámico con reacción no inmediata leve. En ellos, el 50% y el 80% de los pacientes toleran el betalactámico en la segunda prueba de exposición controlada, realizada al menos 6-12 meses tras una primera prueba de exposición positiva. Todos los pacientes incluidos son menores de 8 años, predominando preescolares en los que en muchos casos un cuadro viral subyacente podría ser la causa de la reacción. Ante estos resultados y dado que los betalactámicos son de primera elección en la mayoría de los procesos infecciosos de origen bacteriano en el niño, se podría proponer repetir la prueba de exposición controlada tras un año de evitación, al menos en los niños de menor edad, siempre que la reacción inicial al betalactámico sea no inmediata y leve.
Candelaria Muñoz Román. Alergología Pediátrica, UGC Pediatría, H. Materno Infantil, Hospital Regional Universitario de Málaga. Comité de Alergia Infantil SEAIC.
Bibliografía
- Blanca-López N, Atanaskovic-Markovid M, Gomes ER, Kidon M, Kuyucu S, Mori F, et al. An EAACI Task Force report on allergy to beta-lactams in children: Clinical entitisand diagnostico procedures. Pediatr Allergy Immunol. 2021; 32: 1426-1436.
- Tonson la Tour A, Michelet M, Eigenmann P, Caubet JC. Natural history of benign nonimmeediate allergy to beta-lactams in children: a prospective study in retreated patiens after a positive and a negative provocation test. J Allergy Clin Immunol Pract. 2018; 6: 1321-1326.
- Berroa F, Callero A, Fuentes-Aparicio V, Infante S, Alonso-Lebrero E, Zapatero L. Rechallenge in Pediatric Patients Diagnosed with delayed hypersensitivity to penicillins. J Investig Allergol Clin Immunol. 2013; 23: 369-370.
- Sánchez de Toro MA, Muñoz Román C, Corzo Higueras JL. Negativización de estudio alérgológico en pacientes en edad pediátrica diagnosticados de reacción alérgica no inmediata frente a amoxicilina. Allergol et Immunopathol Proceedings. 2017; 166. ISSN 2014-9859. 41º Congreso SEICAP.
- Ibáñez MD, Rodríguez del Río P, Lasa EM, Joral A, Ruiz-Hornillos J, Muñoz, C, et al. Prospective assessment of diagnostic tests for pediatric penicillin allergy: From clinical history to challenge tests. Ann Allergy Asthma Immunol. 2018;121(2):235-244.
Día Mundial de la Esofagitis Eosinofílica
Mañana, 22 de mayo, se celebra el primer Día Mundial de la Esofagitis Eosinofílica.
Además de diversas acciones para dar visibilidad social a esta enfermedad de prevalencia creciente, la Asociación de Pacientes con Esofagitis Eosinofílica (ADESEO) ha organizado un interesante seminario web con ponentes de talla internacional:
Día 22 de mayo:
14:00 – 15:30 horas | Webinar «Día Mundial de la EoE!». Centrado en el ámbito médico, habrá tres ponencias especializadas a cargo de reconocidos expertos internacionales que compartirán los últimos avances en el diagnóstico y tratamiento de la enfermedad:
- Dr. Alfredo Lucendo (EUREOS)
- Dra. Carolina Gutiérrez (Hospital Universitario Puerta de Hierro)
- Dr. Javier Chahuan (Pontificia Universidad Católica de Chile)
Te puedes inscribir aquí
Más información sobre el Día Mundial en la página web de ADESEO
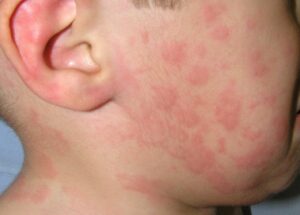
Mi niño tiene urticaria. ¿La urticaria es igual a alergia?
La urticaria es una enfermedad de la piel muy común. Consiste en la aparición de ronchas/habones y/o hinchazón/angioedema, que habitualmente se acompañan de picor. Si dura menos de 6 semanas se clasifica como urticaria aguda y si dura más de 6 semanas como urticaria crónica. Las ronchas aparecen y desaparecen con rapidez, cambian de localización y duran menos de 24 horas y puedes reaparecer en los días siguientes. La hinchazón puede afectar a la cara, las manos, los pies, los genitales y suele ser pruriginoso.
La mayoría de las urticarias en la edad infantil son agudas y no tienen relación con la alergia. La infección parece ser la causa predisponente más frecuente (más del 40%) de urticaria en lactantes y niños en comparación con los adultos. Suelen ser infecciones víricas leves y el niño mantiene buen estado general a pesar de que la urticaria afecte a gran parte de la superficie corporal. Los síntomas de la infección viral pueden estar presentes o no.
¿La urticaria es igual a alergia? En pocas ocasiones la urticaria que dura varios días o semanas es producida por una alergia alimentaria; medicamentosa o por una picadura de insecto. En estos casos, es habitual que la urticaria aparezca antes de que pasen dos horas tras la ingesta del alimento/medicamento o haya antecedente de picadura de insecto en los minutos previos (muy inusual en niños). En ocasiones, pueden asociarse síntomas respiratorios, digestivos, mareos, el niño podría estar mucho más nervioso y afectado. En estos casos, podría tratarse de una reacción alérgica generalizada (anafilaxia) y se debe instaurar tratamiento con adrenalina y solicitar asistencia sanitaria de inmediato.
La urticaria crónica es mucho menos frecuente en niños y en la práctica, la mayoría de los pacientes no tienen una causa identificable. Se clasifica como urticaria crónica espontánea. En un pequeño porcentaje la urticaria crónica en niños se asocia a presencia de anticuerpos autoinmunes. Los medicamentos antiinflamatorios no esteroideos (ibuprofeno, metamizol, paracetamol, etc.) se han identificado como principales factores agravantes de la urticaria crónica espontánea en niños.
En conclusión, la urticaria aguda (<6 semanas de duración) es más frecuente en niños que la urticaria crónica (>6 semanas de duración) y suele ser un proceso benigno, transitorio, y que no se asocia a patología grave subyacente en la la gran mayoría de los casos.
Autora:
Krasimira Baynova, MD. Comité de Alergia Infantil SEAIC. CSUR Angioedema. UGC Alergología. Hospital Universitario Virgen del Rocío. Sevilla.
Bibliografía
1) Meeyong Shin et al. Prevalence and Causes of Childhood Urticaria Allergy Asthma Immunol Res. 2017 May; 9(3): 189–190.
2) Zuberbier T, Aberer W, Asero R, Abdul Latiff AH, Baker D, Ballmer-Weber B, et all. The EAACI/GA²LEN/EDF/WAO guideline for the definition, classification, diagnosis and management of urticaria. Allergy. 2018 Jul;73(7):1393-1414. doi: 10.1111/all.13397. PMID: 29336054.
3) Brüske I, Standl M, Weidinger S, et al. Epidemiology of urticaria in infants and young children in Germany–results from German LISAplus and GINIplus Birth Cohort Studies. Pediatr Allergy Immunol 2014;25:36 –42.
4) Cornillier, H., Giraudeau, B., Munck, S., Hacard, F., Jonville-Bera, A.-P., d’ Acremont, G., … Maruani, A. (2018). Chronic spontaneous urticaria in children – a systematic review on interventions and comorbidities. Pediatric Allergy and Immunology, 29(3), 303–310.
Enlace de interés práctico:
https://enfamilia.aeped.es/temas-salud/decalogo-urticaria-infantil
Dr. Fernández Crespo, director ISCIII
Estimados socios,
El Consejo de Ministros, a propuesta del Ministerio de Sanidad, Servicios Sociales e Igualdad y con la conformidad del Ministerio de Economía y Competitividad, ha acordado el día 6 de Marzo del presente el nombramiento de Jesús Fernández Crespo, especialista en Alergología, como director del Instituto de Salud Carlos III (ISCIII) en sustitución de Antonio L. Andreu Périz. El Dr. Fernández Crespo ha desempeñado los cargos de subdirección médica de Investigación y Docencia del Hospital Universitario 12 de Octubre de Madrid y desde Septiembre de 2014 era subdirector general de Evaluación y Fomento de la Investigación. Desde SEAIC queremos expresar nuestra más sincera enhorabuena por el nombramiento.
Podéis consultar la noticia en este link.
Un cordial saludo,
Darío Antolín
Secretario de la Junta Directiva de la SEAIC
Nuevo presidente de SEAIC
El Profesor Ignacio Dávila fue ratificado como nuevo presidente de SEAIC en el Simposio Internacional en Palma de Mallorca. Es jefe de Sección de Alergología del Hospital Universitario y catedrático de la Facultad de Medicina de Salamanca y ocupará el cargo durante los próximos cuatro años.
Durante el verano: ¿Cómo diferenciar una reacción alérgica a un medicamento de una reacción por fototoxicidad?
Con el buen tiempo y las vacaciones de verano, todos pasamos mucho más tiempo al aire libre y aumenta la exposición de nuestra piel al sol, pudiéndose producir algunas reacciones cutáneas no deseadas que conviene diferenciar:
Las erupciones solares o polimorfas ocurren sin relación con la toma de medicamentos, en aquellas zonas de piel que no han recibido sol durante el año. Tienen un aspecto variable, como manchas, granitos, etc… y producen picor, apareciendo a las pocas horas de la exposición en ambas partes del cuerpo (simétricas). Es típico en los primeros días de sol, y algunos pacientes las pueden presentar cada año. Estas reacciones pueden ser evitables utilizando las medidas de fotoprotección adecuadas.
Las reacciones fototóxicas son reacciones de la piel con aspecto de quemadura solar sobre la zona que ha recibido la exposición. Respetan la piel cubierta por ropa, y zonas típicas como el mentón, detrás de las orejas o debajo de la nariz. Se provoca por el uso de algunos productos sobre la piel o medicamentos, como algunos antiinflamatorios, antihipertensivos o antibióticos. Empiezan a los pocos minutos/horas de la exposición solar y se resuelven habitualmente en unos días, dejando en ocasiones marcas durante meses. Aunque no son reacciones alérgicas, son frecuentes, y pueden aparecer en cualquier persona que los utilice, incluso la primera vez que se usa un producto o medicamento a dosis altas.
Las reacciones alérgicas por exposición solar o fotoalergia son reacciones mucho menos frecuentes. Son causadas sobre todo por medicamentos pero también por perfumes, algunos cosméticos e incluso por los protectores solares. Tienen un aspecto de eccema o ampolla, con picor, que afecta a las zonas que han recibido el sol, aunque también puede extenderse a otras zonas con menos intensidad. Aparecen más tarde que las anteriores, a partir de 24-48 horas tras la exposición solar, y mejoran a partir de 5-6 días, sin dejar lesiones residuales. Este tipo de reacciones ocurren en personas con predisposición, que ya han utilizado estos productos previamente sin reacción anterior, y pueden condicionar reacciones cruzadas con otros medicamentos o productos similares.
Si presenta una reacción cutánea, conviene hacer fotografías, y recuerde acudir a su médico de atención primaria para recibir tratamiento, además de contar con el asesoramiento de un Alergólogo para realizar los estudios necesarios.
Bibliografía:
1. Dávila I, Jáuregui, I, Olaguibel, J.M., et al. Tratado de Alergología. 2a Edición. Ergon, 2016.
2. Gruber-Wackernagel A, Byrne SN, Wolf P. Polymorphous light eruption: clinic aspects and pathogenesis. Dermatol Clin. 2014 Jul;32(3):315-34.
3. Montgomery S, Worswick S. Photosensitizing drug reactions. Clin Dermatol. 2022 Jan-Feb;40(1):57-63.
María del Valle Campanón Toro
Hospital Universitario de Burgos
Recomendaciones de uso de propofol en pacientes alérgicos a huevo.
El propofol es un medicamento usado ampliamente en procedimientos de anestesia general para la inducción y el mantenimiento de la misma, tanto en niños como en adultos, desde 1977. En su composición, propofol, contiene aceite de soja y proteínas de huevo, por lo que en ficha técnica aparece como contraindicación de uso, la alergia a huevo o soja. Debido a que se ha visto por medio de diferentes estudios, que es extremadamente raro que los pacientes alérgicos a huevo (excepto algún caso de anafilaxia), presenten alguna reacción al administrar propofol, se ha publicado en la revista JIACI, las recomendaciones para el uso de propofol en pacientes alérgicos a huevo que son las siguientes:
-En pacientes con anafilaxia por alergia a huevo: Utilizar otro anestésico general o administrar propofol inicialmente a una dosis pequeña, y si no se produce reacción, ir aumentando la dosis hasta la dosis terapéutica.
-En pacientes alérgicos a huevo no anafilácticos: Utilizar propofol de la misma manera en que se hace a la población no alérgica a huevo.
Para más información:
J Investig Allergol Clin Immunol 2019; Vol. 29(1): 72-74 doi: 10.18176/jiaci.0337
Dra. Sara Martínez Molina. Hospital Universitario de Donostia. Comité de Alergia Infantil SEAIC.
Seminarios de Medicina Evolucionista
Apreciados socios:
Os dejamos la relación de seminarios sobre Medicina evolucionista que organiza nuestro compañero, el Dr. Álvaro Dashner. Esperamos resulten de vuestro interés.
Un cordial saludo
Dr. Pedro Ojeda
Secretario General de la Sociedad Española de Alergología e Inmunología Clínica
Primavera/ otoño 2013:
Este año se organiza el cuarto ciclo de
Seminarios interdisciplinares en Medicina Evolucionista
Los seminarios trataran los siguientes aspectos:
Martes, 21 de mayo: La evolución de la dentición en el ser humano. ¿Cómo ha influido en nuestra forma de vida? DIETA vs. ESTÉTICA.
Martes, 11 de junio: La pigmentación de la piel. Variabilidad y patología. Adaptación al medio.
Martes, 15 de octubre: Mecanismos inmunitarios con potencial antitumoral: lo que podría funcionar
Martes, 12 de noviembre: Cereales: domesticación, adaptación y enfermedad.
Hospital Universitario de la Princesa, Madrid
Aula de docencia (Primera planta). Horario 16 a 19 horas
Actividad docente de formación continuada con acreditación solicitada
Mas información e inscripción en www.medicinayevolucion.com
Correo: seminarios@medicinayevolucion.com
EVOLUCIÓN DE LAS GUÍAS PARA EL MANEJO DEL ANGIOEDEMA HEREDITARIO POR DÉFICIT DE C1-INHIBIDOR
Recientemente se ha publicado en la revista J Investig Allergol Clin Immunol un trabajo realizado por expertos de España y Portugal, que analiza la evolución de las diferentes guías para el tratamiento del Angioedema Hereditario por déficit de C1 inhibidor (AEH-INH-C1).
En este estudio ibérico se han comparado las guías/recomendaciones de tratamiento del AEH-INH-C1 publicadas entre 2010 y 2022, para identificar las principales diferencias en cuanto a los enfoques terapéuticos para el tratamiento a demanda, la profilaxis a corto plazo (PCP) y la profilaxis a largo plazo (PLP).
A nivel mundial, las directrices sobre el AEH evolucionaron con la disponibilidad de nuevos tratamientos y con un cambio en el paradigma de gestión hacia un enfoque individualizado y centrado en el paciente en el que la calidad de vida es fundamental. En consonancia con ello, se observó una tendencia creciente hacia la autoadministración del tratamiento en el domicilio, ya que facilita potencialmente el tratamiento precoz de los ataques, proporciona mayor flexibilidad, comodidad e independencia, y se asocia a una mayor calidad de vida. La PLP es el indicador que más innovaciones ha experimentado a lo largo de los años, paralelamente a la disponibilidad de nuevas terapias y a la toma de conciencia de las necesidades de los pacientes. Se dispone de varias terapias profilácticas con un alto nivel de evidencia, aunque faltan estudios específicos de comparaciones directas entre ellas. Los nuevos tratamientos más eficaces y seguros han ido relegando a los andrógenos atenuados a una segunda línea.
Los objetivos del tratamiento se han ido haciendo más ambiciosos, desde la reducción de la frecuencia, gravedad y duración de los ataques hasta lograr el control total de la enfermedad y la normalización de la vida de los pacientes en la actualidad. Los cambios en la terminología, como la introducción de designaciones como «primera línea» y “segunda línea”, y la introducción de instrumentos de medida de resultados comunicados por los pacientes («PROM») para evaluar las percepciones de los pacientes sobre su calidad de vida y bienestar auto experimentados, también son relevantes y se abordan en el documento, junto con las necesidades aún no cubiertas en el tratamiento del AEH-C1-INH.
Branco Ferreira M, Baeza ML, Spínola Santos A, Prieto-García A, Leal R, Alvarez J, Caballero T. Evolution of guidelines for the management of hereditary angioedema due to C1 inhibitor deficiency. J Investig Allergol Clin Immunol. 2023 May 11:0. doi: 10.18176/jiaci.0909. Epub ahead of print. PMID: 37171188.
https://www.jiaci.org/revistas/doi10.18176_jiaci.0909.pdf
Dra. Alicia Prieto García. Servicio de Alergia, Hospital Universitario Gregorio Marañón de Madrid. Comité de Angioedema de la SEAIC.