resultados de la búsqueda: asma/profesionales/aviso-importante/wp-content/uploads/cme-jiaci/inicio/prensa
Video: ¿cómo se cuentan los pólenes?
Muchas personas sufrimos enfermedades respiratorias alérgicas causadas por pólenes, y durante los meses de primavera buscamos información sobre cómo de alto está ese día el polen que nos preocupa, de cara a protegernos, tomar medicación o planificar un viaje, pero, ¿cómo se realizan esos contajes?
El comité de Aerobiología cuenta con una red de colectores repartidos por todo el país, con el objetivo de potenciar el estudio de los pólenes y hongos ambientales. Se trata de captadores volumétricos que succionan el aire ambiente, impactando las partículas sobre una superficie que posteriormente se recoge, se prepara sobre un portaobjetos, y finalmente se realiza un contaje de manera manual utilizando un microscopio óptico.
Aquí un video publicado por Canal Sur el 26 de abril de 2023 en el que Manuel Alcántara, vocal de la Sociedad Española de Alergología e Inmunología Clínica, explica y muestra el proceso.
Dra. Alicia López Guerrero, Hospital Universitario de Jaén, Jaén. Comité Aerobiología Clínica.
Felicitación de Navidad
Estimados asociados, pacientes, entidades y personas afines a la Sociedad Española de Alergología e Inmunología Clínica:
La Junta Directiva de la SEAIC desea transmitiros sus mejores deseos para estas fechas tan especiales. La Navidad nos invita a reflexionar sobre los logros compartidos, renovar nuestras metas y reforzar el compromiso con nuestra labor científica y humana.
Que este espíritu inspire vuestra dedicación y os colme de serenidad, alegría y esperanza para afrontar los retos del próximo año.
Recibid nuestro más cordial saludo.
Angioedema hereditario: no toda hinchazón es alergia
El angioedema hereditario (AEH) es una enfermedad rara que produce episodios recurrentes de hinchazón (edema) de algunas partes del cuerpo – piel o mucosas (gastrointestinal y de vía aérea superior). A diferencia del edema alérgico, es de instauración lenta, duro (sin fóvea), cursa sin urticaria (ronchas), sin picor y habitualmente la hinchazón dura más de 24-48 horas.
Es una enfermedad genética y en la mayoría de los casos se debe a una mutación en el cromosoma 11 de transmisión autosómica dominante (la posibilidad de transmisión de la enfermedad es de un 50%). Esta mutación conduce a un déficit enzimático – cuantitativo (AEH tipo I) o funcional ( AEH tipo II) del factor C1 inhibidor del sistema del complemento. Como consecuencia se produce hinchazón en diversas localizaciones a través de un mediador bioquímico denominado bradicinina. Existen algunos desencadenantes conocidos, como la manipulación de la cavidad oral o de la vía respiratoria superior, algunos fármacos (anticonceptivos orales que contengan estrógenos, antihipertensivos del grupo de los inhibidores de la enzima convertidora de la angiotensina), las infecciones y los traumatismos. En muchas ocasiones no se reconoce un precipitante concreto.
El AEH suele debutar en edad infantil y y se agrava a partir de la pubertad. Los ataques pueden afectar a cualquier órgano y pueden ser letales si afectan a la vía aérea superior. Sin embargo, el diagnóstico suele ser tardío debido a la inespecificidad de los síntomas:
- Edema en manos, brazos, piernas, labios, párpados, lengua, garganta o genitales
- Obstrucción de la vía aérea superior. Existe riesgo vital.
- Episodios recurrentes de dolor abdominal sin causa aparente. Puede llegar a ser grave, simular causa quirúrgica, ocasionar deshidratación y/o shock hipovolémico.
La frecuencia y la intensidad de los ataques son muy variables. Varían tanto en un mismo paciente, como en los familiares afectados por la misma mutación genética.
El diagnóstico se realiza a través de un análisis de sangre, donde se objetiva una disminución del C4 del complemento y del C1 inhibidor (actividad y/o cantidad). El estudio genético establece el diagnostico definitivo.
Tratamiento
Los ataques causados por esta enfermedad no responden al tratamiento antialérgico habitual -corticosteroides, antihistamínicos, adrenalina-. Se han de tratar con medicación específica, por lo que es fundamental establecer la sospecha en la crisis aguda. Los objetivos del tratamiento se basan en 3 principios:
- Tratar las crisis que aparezcan (tratamiento de las crisis)
El inhibidor específico de C1 es el tratamiento de primera elección para los ataques agudos, en los países en los que está disponible. Se recomienda su uso via intravenosa para el tratamiento de las crisis en niños. La dosis recomendada es de 20 U/kg. El icatibant (un antagonista del receptor B2 de bradicinina, subcutáneo) es una alternativa válida aprobada para su uso en niños mayores de 2 años.
- Prevención en situaciones de riesgo especial (prevención o profilaxis a corto plazo)
Se recomienda realizar profilaxis a corto plazo con inhibidor C1 purificado intravenoso ante procedimientos quirúrgicos o manipulaciones dentales/ en la cavidad oral (aplicable de 6 horas a 1 hora antes).
- Evitar o disminuir la aparición de crisis a lo largo del tiempo (prevención o profilaxis a largo plazo).
La necesidad de profilaxis a largo plazo deberá ser individualizada para cada paciente.
Dra. Krasimira Baynova. UGC Alergología, CSUR Angioedema hereditario. Hospital Universitario Virgen del Rocío, Sevilla. Comité de Alergia Infantil de SEAIC
Enlaces de interés:
- Asociación Española de Angioedema Familiar: https://angioedema-aedaf.haei.org/
- US Hereditary Angioedema Association – HAEA (Estados Unidos): https://es.haea.org/
Bibiliografía
- Frank MM, Zuraw B, Banerji A, Bernstein JA, Craig T, Busse P, et al. Management of children with hereditary angioedema due to C1 inhibitor deficiency. 2016;138:e20160575.
- Farkas and HAWK International consensus on the diagnosis and management of pediatric patients with hereditary angioedema with C1 inhibitor deficiency. Allergy.2017 Feb; 72(2): 300–313. PMID: 27503784.
- https://angioedema-aedaf.haei.org/wp-content/uploads/2019/03/GUIA- PACIENTE-NEW-V4.pdf
Captador de la semana: Córdoba
Hoy toca presentar el captador de Córdoba, pertenece a la red de captadores de pólenes de la SEAIC.
La Dra Cristina De Castro Gómez, alergóloga en el Hospital San Juan De Dios, así como actual secretaria del comité de Aerobiología, nos aporta los datos en www.pólenes.com desde 2019.
Acta Reunión Comité Alergia Cutanea Valencia 2018
![]() Contenido disponible sólo para socios.
Contenido disponible sólo para socios.
Homenaje al Dr. Conde
Una vida, una ilusión…
Nota de Prensa: Vuelta a la Rutina
Una vez llegado Septiembre es un buen momento para ponerse al día con las alergias. En Verano se relajan los hábitos de salud en muchas ocasiones porque patologías como la Dermatitis Atópica, la Rinitis o el Asma mejoran; por este motivo desde la Sociedad Española de Alergología e Inmunología Clínica os dejamos las siguientes recomendaciones para afrontar la Vuelta a la Rutina.
Vuelta al Colegio con asma y alergias
Aunque los alérgicos no tienen mayor riesgo de infección por COVID-19, la SEAIC pide que se tomen precauciones con los niños asmáticos y alérgicos tras la vuelta al cole, incluyendo suministrar la vacuna de la gripe a los niños asmáticos.
Análisis de la Gestión de Asma Pediátrica
La SEAIC ha realizado una encuesta que pretende obtener una descripción de lo que ha ocurrido en las consultas de alergia pediátrica durante la pandemia por COVID-19. Durante el período de confinamiento, el 90% de las consultas de alergia infantil se realizaron por vía telefónica.
Nota de Prensa SEAIC – Urticaria por frío
Ante el fuerte descenso de las temperaturas en el mes de enero
LA SEAIC RECOMIENDA A LOS PACIENTES CON URTICARIA
POR FRÍO EVITAR LOS CAMBIOS BRUSCOS DE
TEMPERATURA Y LLEVAR LA MEDICACIÓN ADECUADA
· Estímulos como el viento, la inmersión en agua a baja temperatura, el
contacto con objetos congelados o la ingestión de alimentos o bebidas
frías son los principales desencadenantes de la urticaria por frío.
· La urticaria inducida por frío, urticaria a frigore, provoca ronchas en el
cuerpo de los alérgicos que aparecen de manera inmediata y desaparecen
en las dos horas siguientes.
· El diagnóstico es sencillo y puede evitar situaciones que ponen en riesgo
la vida del paciente.
Madrid, 21 de enero de 2013.- Aunque es poco frecuente, existe la urticaria por frío.
Se denomina urticaria a frigore y en realidad se trata de una reacción cutánea ante el
contacto con frío tales como el viento, las bajas temperaturas, el lavado o inmersión en
agua, el contacto con objetos fríos o la ingestión de bebidas o alimentos fríos.
“La `urticaria a frigore´ es un tipo de urticaria física que se define porque en la zona de
contacto con temperaturas bajas aparece picor, ronchas, habones e hinchazón”,
explica la doctora Marta Ferrer, coordinadora del Comité de Alergia Cutánea de la
Sociedad Española de Alergología e Inmunología Clínica (SEAIC). “Aparece de
forma inmediata y desaparece entre 30 minutos y las dos horas siguientes a la
reacción, cuando la piel se calienta de nuevo”.
La incidencia no es muy elevada, pero durante los meses de invierno se observa un
aumento en el número de casos. “Desde la Sociedad recomendamos a estos
pacientes prevenir la exposición al frío con ropa de abrigo adecuada así como llevar la
medicación necesaria”, añade la experta.
Test del “cubito de hielo”
La prueba más utilizada para confirmar el diagnóstico de una alergia al frío es el “test
del cubito de hielo”. Consiste en aplicar hielo, de manera controlada, en el antebrazo
del paciente durante 5 minutos y pasados 10 observar si se produce reacción.
“Aunque a priori la prueba parece sencilla debe realizarse de manera controlada y en
la consulta del alergólogo. Es él quien puede interpretar de manera correcta la
reacción y evitar que se produzcan quemaduras con el hielo”, advierte la doctora
Ferrer.
Respecto al tratamiento, y una vez cubiertas las zonas expuestas, es con
antihistamínicos. La coordinadora del Comité de Alergia Cutánea apunta que “las dosis
terapéuticas de las fichas técnicas no siempre resultan suficientes y deben aumentarse en
función de cada paciente”.
Situaciones peligrosas
Hay que tener la precaución, si uno padece este tipo de urticaria, de no tomar bebidas
frías, cubitos de hielo o helados, ya que se podría provocar un edema de glotis.
Asimismo, es muy importante en los casos en que la urticaria por frío sea intensa,
evitar sumergirse de golpe en agua fría lanzándose a la piscina o al mar, ya que, al
estar toda la superficie corporal en contacto con frío, se produciría una reacción
generalizada (anafilaxia) por la liberación repentina y masiva de histamina o la muerte
por ahogo.
“Es muy raro que la primera manifestación sea una anafilaxia al tirarse a la piscina o
bañarse en el mar –también en verano-. El paciente se da cuenta que cuando llega el
invierno y sale a la calle, las zonas expuestas al frío (cara, cuello y manos
fundamentalmente)se le enrojecen o le salen ronchas; o por ejemplo que cuando coge
cosas de la nevera le pican las palmas de las manos o le salen habones”, cuenta la
experta. “Ante este tipo de síntomas debe acudirse al alergólogo. Es una forma muy
fácil de evitar complicaciones”.
Asimismo, la doctora Ferrer concluye explicando que “en algunas cirugías se precisa
inducir un descenso de la temperatura corporal, por lo que estos pacientes deben
advertirlo con el fin de evitar una reacción grave asociada a la urticaria”.
Reunión Foro Biológicos en Asma Grave
Coincidiendo con el XXXI Congreso de la SEAIC, el Comité de Asma celebrará su «Reunión Foro Biológicos en Asma Grave». A continuación se detalla el programa de este evento.
Seminario web Asma y Covid-19
El próximo 6 de mayo tendrá lugar el seminario web «Asma y COVID-19», convocado por la Cátedra INSPIRA-UAB, en colaboración con Fundación Catalana de Pneumología y GSK. Se podrá acceder a través de este enlace.
Notas de prensa del Congreso 2014
Los días del 22 al 25 de octubre de 2014 se celebra en Salamanca el XXIX Congreso Nacional de la SEAIC, en el que alergólogos de todo el territorio nacional presentan los avances más destacados de la especialidad.
Consulte los comunicados en la Sala de Prensa.
Notas de prensa del Symposium de Alergia a Himenópteros
Los días 24, 25 y 26 de octubre de 2013 se celebra en Granada el Symposium Internacional de Alergia a Himenópteros, en el que alergólogos de todo el territorio nacional comparten conocimientos sobre diversos aspectos de las reacciones a estos insectos.
Consulte los comunicados en la Sala de Prensa.
Notas de prensa del Symposium Internacional de Alergia Alimentaria
Los días 10-12 de noviembre de 2011 tuvo lugar en Barcelona el Symposium Internacional de Alergia Alimentaria, que ha contado además con una sesión conmemorativa de los 100 años de inmunoterapia.
Consulte los comunicados en la Sala de Prensa.
Notas de Prensa del Congreso Nacional SEAIC 2012
Los días 17-20 de octubre de 2012 tuvo lugar en Pamplona el XXVIII Congreso Nacional de la SEAIC, donde se presentan los avances más destacados en Alergología e Inmunología Clínica.
Consulte los comunicados en la Sala de Prensa.
Notas de prensa del XXVII Congreso Nacional de la SEAIC
Los días 10-13 de noviembre tuvo lugar en Madrid el XXVII Congreso de la SEAIC, donde alergólogos de todo el territorio nacional compartieron conocimientos sobre diversos aspectos de las enfermedades alérgicas.
Consulte los comunicados en la Sala de Prensa.
Nota de prensa de la EAACI
Apreciados socios:
Os adjuntamos la última nota de prensa de la EACCI.
Dentro de la dampaña sobre alergia a alimentos y anafilaxia, la EAACI continúa trabajando para sensibilizar e informar sobre el aumento del riesgo de padecer reacciones alérgicas graves durante estas fiestas.
Un cordial saludo.
Dr. Pedro Ojeda
Secretario de la Junta Directiva de la Sociedad Española de Alergología e Inmunología Clínica
—————————————–
Documento para la descarga:
Notas de prensa de la EAACI
Queridos socios:
Se han recibido en esta secretaría las notas de prensa de la Academia Europea de Alergia e Inmunología Clínica (EAACI) acerca de los autoinyectores de adrenalina, la inmunoterapia con alérgenos y la predisposición genética a las alergias alimentarias en relación con la manipulación genética de las plantas, que os transmito por si es de vuestro interés.
Un cordial saludo,
Dr. Pedro Ojeda
Secretario de la Junta Directiva de la SEAIC
Dear Members of the Media,
Over 100,000 adrenaline auto-injectors (‘EpiPen’) have been given to people with severe food allergy (food anaphylaxis) over the past 20 years, but as the death rate has remained at around five per year it seems possible they are not saving lives. New research from Dr Richard Pumphrey of the Central Manchester Hospitals, UK, has today revealed why.
For further information, please see the release below or in the attachment: Do ’EpiPens’ save lives?
The European Academy of Allergy and Clinical Immunology, EAACI, has presented the European Declaration on Allergen Immunotherapy during the annual EAACI Congress. This document aims to provide a robust statement on the use of immunotherapy, its availability for allergic patients, and the need for resources to fund relevant research.
For further information, please see the release below or in the attachment: EAACI presents the European Declaration on Allergen Immunotherapy
People who suffer from – or have a genetic predisposition to – allergies may face new risks from GM foods and new varieties of fruit and vegetables, say experts from France and Austria today. The challenge for scientists is to assess the risk and prevent the numbers of people with food allergies increasing.
For further information, please see the release below or in the attachment: Allergy fears from new foods
Please contact me in case of further questions.
Best regards,
Panthea Sayah
Head of Communications
EAACI Headquarters
Genferstrasse 21
8002 Zurich
Switzerland
Tel.: +41 44 205 55 33
Fax: +41 44 205 55 39
Mobile: +41 79 551 99 48
E-mail: panthea.sayah@eaaci.org
Internet: www.eaaci.net
Acreditación de Unidades de Inmunoterapia
A continuación puede encontrar los documentos para guiarle a través del proceso de acreditación de una Unidad de Inmunoterapia:
Guía de Acreditación de Unidades de Inmunoterapia
![]() Guía de acreditación de Unidades de Inmunoterapia(3281 descargas)
Guía de acreditación de Unidades de Inmunoterapia(3281 descargas)
INTRODUCCIÓN
La inmunoterapia es el único tratamiento etiológico de las enfermedades alérgicas mediadas por IgE, mediante la modificación de la respuesta inmunológica. Actualmente, contamos con la administración de inmunoterapia por vía subcutánea, sublingual, intradérmica y en tabletas.
La inmunoterapia no es un tratamiento exento de riesgos inherentes a este, por lo que los pacientes deben ser controlados por personal sanitario adecuadamente formado y siguiendo directrices estrictas que garanticen la seguridad de los pacientes
La frecuencia y gravedad de las reacciones por inmunoterapia dependen de múltiples factores que deben ser evaluados por especialistas en Alergología con experiencia en el manejo de los extractos para inmunoterapia.
Las Unidades de Inmunoterapia (UIT) se encuentran situadas en centro sanitarios (hospitales, centros de especialidades, clínicas privadas…) donde se administra la inmunoterapia específica con alérgenos, sobre todo vía subcutánea, con seguridad y capacidad de evaluación del paciente.
Importancia de las Unidades de Inmunoterapia y metodología de acreditación:
Las UIT deben ser la vanguardia de la administración de los diferentes tipos de extractos, siendo coordinadas por especialistas en Alergología, de forma segura y controlada para los pacientes. Por ello, se hace necesario poner en marcha un procedimiento de acreditación de dichas UIT.
La evaluación de las UIT se basará en el cumplimiento de unos criterios que se clasifican en tres niveles: básicos o imprescindibles, avanzados y de excelencia. Según el grado de cumplimiento de estos criterios, las unidades se acreditarán como UIT avanzada o de excelencia. Para obtener las acreditaciones, debe cumplirse el 100% de los criterios básicos o imprescindibles, y, al menos, el 80% de los criterios avanzados para el nivel avanzado, y el mismo porcentaje de los criterios de excelencia para obtener el nivel de excelencia.
La evaluación de toda la documentación se realizará por miembros seleccionados del Comité de Inmunoterapia conforme al listado de comprobaciones publicado (Anexo 3)
El objetivo de la acreditación es mejorar la atención clínica a los pacientes en tratamiento con inmunoterapia específica con alérgenos, siguiendo criterios de buena práctica clínica. Se trata también de mejorar aún más la seguridad de la administración de este tratamiento y poder implementar el manejo de los datos y su aprovechamiento futuro. Sin duda, estamos convencidos desde el Comité de Inmunoterapia de que el presente sistema de acreditación servirá para unificar criterios, implementar mejoras en cada una de las UIT, así como mejorar la práctica clínica habitual e impulsar la investigación en inmunoterapia específica.
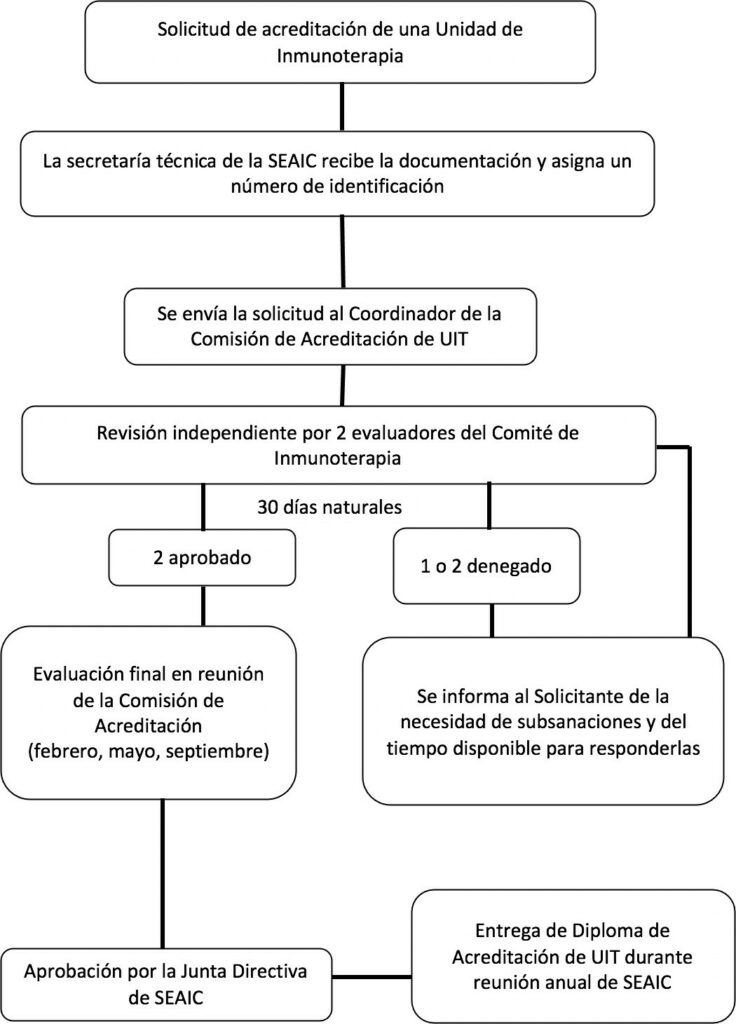
NORMAS Y PROCEMIENTO PARA LA SOLICITUD DE ACREDITACIÓN DE UNIDADES DE INMUNOTERAPIA
- El procedimiento se inicia con la solicitud firmada por el facultativo solicitante y la dirección médica del centro sanitario con los siguientes datos:
- Solicita acreditación: Avanzada o Excelencia
- Nombre del solicitante
- Cargo del solicitante
- Centro de trabajo
- Año de inicio de la Unidad de Inmunoterapia
- Número de pacientes atendidos en la Unidad de Inmunoterapia en el último año
Como normal general, prevalecerá el criterio de veracidad en los datos aportados por el coordinador de la UIT y/o Dirección Médica en los diferentes informes, sin menoscabo de verificaciones o comprobaciones ulteriores por parte de la Comisión de Acreditación de UIT.
- Las solicitudes de acreditación y los documentos adjuntos del centro solicitante serán recibidas por la Secretaría Técnica de la Sociedad Española de Alergología e Inmunología Clínica (SEAIC) que confirmará la recepción de la documentación al solicitante por correo electrónico.
- La Secretaría Técnica de la SEAIC comprobará que se ha recibido toda la documentación requerida y asignará un número de identificación único para cada solicitud. A través de un correo electrónico, confirmará al solicitante la recepción, el número de identificación asignado a la solicitud y se informará de que la solicitud pasa a trámite de evaluación.
- La Secretaría Técnica de la SEAIC enviará la solicitud al Coordinador de la Comisión de Acreditación de UIT, que procederá a la asignación de los evaluadores.
- Cada solicitud es valorada por dos evaluadores del Comité de Inmunoterapia que revisan los documentos e informes de forma Los evaluadores cuentan con un plazo de 30 días naturales para emitir el resultado de la evaluación al Coordinador de la Comisión de Acreditación de UIT.
- Se puede solicitar la acreditación de UIT de nivel AVANZADO y nivel EXCELENTE. Para obtener la acreditación todas las UIT deben cumplir un 100% de los criterios básicos o imprescindibles y:
- al menos el 80% de los criterios avanzados para la acreditación de UIT Avanzada.
- al menos un 80% de los criterios de excelencia para la acreditación de UIT de
- El resultado puede se “aprobada” en el caso de que se cumpla el porcentaje necesario de los requisitos para la acreditación solicitada; o “denegada” en el caso de no se cumpla.
- En caso de que uno o ambos evaluadores emitan una valoración negativa, se comunicarán al solicitante las subsanaciones que debe realizar mediante correo electrónico.
- Cuando se reciba la contestación a las subsanaciones, estas serán evaluadas de nuevo por los revisores, siguiendo el mismo proceso descrito anteriormente.
- Cuando el dictamen de ambos evaluadores sea favorable, la solicitud pasará a ser evaluada en la siguiente reunión de la Comisión de Acreditación para la aprobación final de la acreditación de la La Comisión de Acreditación celebra tres reuniones anuales (febrero, mayo y septiembre).
- Tras la aprobación de la acreditación de la UIT por la Comisión de Acreditación, la solicitud será presentada a la Junta Directiva de la SEAIC que otorgará la aprobación
- El solicitante recibirá notificación de la concesión de acreditación en los siguientes 15 días hábiles tras la aprobación definitiva por la Junta Directiva de la SEAIC.
- Las UIT acreditadas recibirán el Diploma de Acreditación durante la reunión nacional anual de la SEAIC.
- Las UIT acreditadas deberán re-acreditarse cada 5 años.
¿CÓMO TRAMITAR SU SOLICITUD?
1) PREPARE SU SOLICITUD
1.1) VERIFIQUE QUE SU UNIDAD DE IT CUMPLA CON LOS CRITERIOS BÁSICOS DE ACREDITACIÓN Y VALORE EL TIPO DE SOLICITUD QUE QUIERE PRESENTAR.
Descargue el listado de criterios para la acreditación (Anexo I)
1.2) RECOJA LA DOCUMENTACIÓN QUE TIENE QUE REMITIR JUNTO CON SU SOLICITUD. Rogamos
que nombre los archivos o anexos de manera clara para facilitar su clasificación. (por ejemplo: Doc1 Informe jefe, Doc2 CV etc. Es aconsejable que incluya una lista con la relación de documentos remitidos).
Descargue la lista de documentación requerida para la acreditación (Anexo II)
Descargue la lista de verificación (Anexo III checklist)
2) PRESENTE SU SOLICITUD DE MANERA TELEMÁTICA
2.1) SELECCIONE EL TIPO DE ACREDITACIÓN QUE QUIERE SOLICITAR y pinche en el enlace
correspondiente. COMPLETE EL FORMULARIO ONLINE.
ACCESO A SOLICITUD ONLINE de UIT AVANZADA
ACCESO A SOLICITUD ONLINE UIT DE EXCELENCIA
IMPORTANTE: el formulario de solicitud debe cumplimentarse todo de una vez. No permite que se pueda guardar en borrador. Sin embargo, sí permite volver a editarlo una vez que se ha enviado es decir que mediante un enlace podrá hacer alguna corrección si hubiera cometido algún error.
2.2) ENVÍE TODA LA DOCUMENTACIÓN NECESARIA PARA SU SOLICITUD.
Dirección de envío: uit@seaic.org
ANEXO I Listado de criterios para la acreditación de Unidades de Inmunoterapia
![]() Anexo 1: Listado de criterios para la acreditación de Unidades de Inmunoterapia(3204 descargas)
Anexo 1: Listado de criterios para la acreditación de Unidades de Inmunoterapia(3204 descargas)
CRITERIOS BÁSICOS (IMPRESCINDIBLES)
1. Un alergólogo o enfermera con acceso al alergólogo.
2. Un alergólogo o enfermera disponible (por cercanía y acceso) tras la administración del
tratamiento para responder cuestiones durante aproximadamente 10-20 minutos por paciente y dosis administrada.
3. Una enfermera accesible rápidamente (por cercanía y acceso) para responder preguntas incluso en caso de que el alergólogo no esté disponible.
4. Consulta médica específica, o un área de enfermería específica, como un área de consulta para exploración y evaluación de pacientes (estos espacios podrían compartirse con otras actividades).
5. Área que permita la observación del paciente después del tratamiento durante al menos 30 minutos.
6. Área de espera (sillas para los pacientes y niños, o dependientes).
7. Una camilla, escritorio para el médico, armarios para el almacenamiento de suministros y neveras si se almacenan extractos.
8. Medicación parenteral: adrenalina, antihistamínicos, corticosteroides, broncodilatadores, y dispositivos para su administración.
9. Medicación oral: antihistamínicos, corticosteroides.
10. Medicamentos inhalados: broncodilatadores de acción rápida.
11. Oxígeno y dispositivos para administrarlo.
12. Nebulizadores y cámaras de inhalación.
13. Jeringuillas de 1 ml con agujas subcutáneas, jeringas para inyección intramuscular, sistemas de perfusión, fluidos, algodón / gasa, antisépticos (clorhexidina o alcohol), torniquetes y temporizadores.
14. Instrumentos para monitorizar signos vitales (frecuencia cardíaca, presión arterial, pulsioximetría), pico flujo máximo, espirómetro, fonendoscopio.
15. El teléfono como canal de comunicación y de alerta a urgencias.
16. Protocolo de administración para inmunoterapia específica (ITE).
17. Protocolo de acción en caso de reacciones adversas.
18. Monitorización de la tolerancia.
19. Coordinación con Atención Primaria en caso de que se remita a Atención Primaria.
20. Registro de las administraciones e incidencias del paciente.
21. Canal de comunicación con Primaria (si es posible a través de informes) que permita la coordinación entre Atención Primaria y Atención Especializada si los pacientes son derivados a Atención Primaria.
22. Registro y notificación de reacciones adversas (por lo menos en el caso de reacciones graves) a las autoridades de farmacovigilancia.
CRITERIOS AVANZADOS
1. Un alergólogo con dedicación no exclusiva.
2. Una enfermera entrenada en la administración de extractos.
3. Área de enfermería para la preparación de la dosis de ITE, con zona de almacenamiento y neveras para la medicación.
4. Área para administración de ITE con la posibilidad de tratamiento simultáneo de varios pacientes.
5. Área de atención urgente con todo el material necesario para el tratamiento de las reacciones adversas y línea telefónica directa con UCI.
6. Base de datos clínica informatizada de pacientes a la que pueden acceder todos los miembros de la unidad.
7. Capacidad para administrar ITE subcutánea.
8. Capacidad para iniciar cualquier ITE sublingual.
9. Capacidad de explicar al paciente y educarlo en el uso posterior de la ITE sublingual (incluyendo la posibilidad de reacciones en el domicilio).
10. Capacidad para administrar la primera dosis de cualquier ITE que no sea experimental o que tenga ficha técnica.
11. Capacidad para administrar ITE para aeroalérgenos.
12. Capacidad para realizar ITE con veneno de himenópteros.13. Capacidad para administrar cualquier extracto comercial, ya probado, independientemente del riesgo asociado.
14. Capacidad para administrar extractos nativos y modificados.
15. Capacidad para administrar extractos acuosos.
16. Capacidad para administrar pautas de inicio convencionales o agrupadas y mantenimientos en pacientes con reacciones previas.
17. Proporcionar de forma sistemática, oral o escrita información de la ITE (indicaciones, contraindicaciones, coste, objetivos, riesgos y beneficios esperados) en todos los pacientes.
18. Disponibilidad de un documento con instrucciones individualizadas que contenga toda la información relacionada con la ITE, accesible cuando se administre cada dosis.
19. Completar el documento de instrucciones individualizado al menos el 80% de las veces.
20. Disponer de una lista de verificación de administración de ITE que incluya todas las variables que deben ser comprobadas antes de administrar cada dosis.
21. Utilizar la lista de verificación en al menos el 60% de los casos.
22. Monitorización de la seguridad y eficacia.
23. Suministrar información a los pacientes del almacenamiento de extractos, cuando sean ellos quienes los guarden.
24. Existencia de un Plan de Seguridad del paciente que especifique como responder ante reacciones tanto inmediatas como retardadas con personal entrenado y los recursos necesarios para dicha respuesta.
25. Existencia de un registro de reacciones sistémicas inmediatas y tardías donde se registren el 100% de las reacciones acontecidas.
26. Existencia de un Plan de Seguridad que incluya adrenalina y sueros.
27. Existencia de un registro de la administración de medicación para reacciones inmediatas.
28. Aplicación en la unidad de un protocolo preexistente de anafilaxia.
29. Adaptación de los procedimientos estándar a niños, en el caso de que se atiendan menores.
30. Disponibilidad de un documento escrito acordado con Atención Primaria para la administración de ITE.
31. Recogida y clasificación de todas las reacciones adversas conforme a las guías.
32. Disponibilidad de una línea de comunicación durante las horas de servicio o bien de forma continuada (según la capacidad) para resolver las incidencias.
33. Registro de las incidencias tras administración de ITE en la historia clínica en el 60-80% de los casos.
34. Realización de un curso de RCP básica cada 2 años y de RCP avanzada cada 5 años, por le personal médico de la unidad.
35. Realización de un curso de RCP básica por el personal de enfermería de la unidad cada 2 años.
36. Organización de sesiones con problemas clínicos en la unidad de ITE.
CRITERIOS PARA LA EXCELENCIA
1. Al menos 2 alergólogos con dedicación no exclusiva.
2. Área de observación en el área de administración de ITE o cerca de ella con capacidad dobservación al paciente durante más de 4 horas.
3. Área de atención urgente con todos los materiales necesarios para el tratamiento de reacciones adversas, que permita el inicio de maniobras de RCP con proximidad a la UCI, y una línea telefónica para llamar a la UCI.
4. Disponibilidad del siguiente material para el diagnóstico y tratamiento de reacciones adversas: 1-Carro de reanimación completo (con desfibrilador y todos los suministros y medicamentos necesarios para responder al paro cardiorrespiratorio).
2. Monitor de constantes vitales.
5. Posibilidad de utilizar datos del registro médico de pacientes a través de ordenador accesible para todos los miembros de la unidad.
6. Posibilidad de usar extractos experimentales (en investigación, no comercializados).
7. Posibilidad de administrar ITE en pacientes de alto riesgo (ej. mastocitosis, reacciones sistémicas previas).
8. Completar el documento de instrucciones individualizado al menos el 90% de las veces.
9. Disponibilidad de una lista de verificación para la administración de ITE de acuerdo con el nivel de pacientes que pueden ser tratados (alto riesgo) con variables específicas.
10. Completar la lista de comprobación en al menos el 90% de los casos.
11. Posibilidad de acceder a los datos de forma informática para recoger las dosis administradas.
12. Monitorizar la eficacia y seguridad usando unos parámetros objetivos
13. Aplicar medidas de control de almacenamiento del extracto (termómetro) y garantizara la conservación a la temperatura correcta.
14. Disponer de un plan de seguridad que incluya la monitorización.
15. Disponibilidad de un cuestionario de satisfacción del paciente.
16. Calendario específico para ITE que incluya huecos para consultas urgentes de los pacientes sin cita.
17. Disponibilidad de documento detallado o registro con todos los datos relacionados con la ITE, que incluya información sobre el extracto, la dosis, tolerabilidad, fecha de inicio, medidas del PEF.
18. Respuesta a incidencias relacionadas con ITE en 48-72 horas.
19. Registro de incidentes en más del 80% de los casos.
20. Acreditación de formación médica continuada en Inmunoterapia, del personal médico de la unidad de ITE.
21. Formar parte como miembro en una red específica de ITE o participación en algún proyecto de IT específica en los últimos 5 años.
22. Sistema de auditoría interna para evaluar la recogida de reacciones adversas.
23. Implementación del ciclo PDCA para la mejoría continuada.
24. Miembros pertenecientes a sociedades científicas.
BAREMOS PARA LA ADJUDICACIÓN:
IMPRESCINDIBLES (DEBEN CUMPLIRSE EL 100%. 22/22) AVANZADOS (DEBEN CUMPLIRSE 80%. 29/36) EXCELENCIA (DEBEN CUMPLIRSE 80%. 20/25)
ANEXO II Listado de documentos requeridos
A continuación, se detalla la documentación que se debe de presentar para optar por la acreditación de una Unidad de Inmunoterapia (UIT).
La evaluación de las UIT de basará en el cumplimiento de unos criterios que se clasifican en tres niveles: básicos o imprescindibles, avanzados y de excelencia. Según el grado de cumplimiento de estos criterios, las unidades se acreditarán como avanzada o de excelencia.
Se puede solicitar la acreditación de UIT de nivel AVANZADO y nivel EXCELENTE.
Para obtener la acreditación todas las UIT deben cumplir un 100% de los criterios básicos o imprescindibles y
- al menos el 80% de los criterios avanzados para la acreditación de UIT
- al menos un 80% de los criterios de excelencia para la acreditación de UIT de Excelencia.
Todos los criterios que se detallan a continuación deben aparecer reflejados en el informe que acompañe a la solicitud, en los casos señalados se deberán adjuntar además los documentos especificados que justifiquen su existencia.
| Criterio | Modo de Evaluación | Tipo de criterio Deben cumplirse 100% |
| Un alergólogo o enfermera con acceso al alergólogo | Informe del responsable de la Unidad de Inmunoterapia. Curriculum vitae. | IMPRESCINDIBLE |
| Un alergólogo o enfermera con acceso al alergólogo para responder preguntas tras la administración del tratamiento | Informe del responsable de la Unidad de Inmunoterapia y plano de situación |
IMPRESCINDIBLE |
| Enfermera accesible rápidamente (por cercanía y acceso) para responder preguntas incluso en caso de que el alergólogo no esté disponible | Informe del responsable de la Unidad de Inmunoterapia y plano |
IMPRESCINDIBLE |
| Consulta médica específica, o un área de enfermería específica, como un área de consulta para exploración y evaluación de pacientes (estos espacios podrían |
Fotos y/o plano |
IMPRESCINDIBLE |
| compartirse con otras actividades). | ||
| Área que permita la observación del paciente después del tratamiento durante al menos 30 minutos |
Fotos y/o plano |
IMPRESCINDIBLE |
| Área de espera (sillas para los pacientes y niños, o dependientes) | Fotos y/o plano | IMPRESCINDIBLE |
| Una camilla, escritorio para el médico, armarios para el almacenamiento de suministros y neveras si se almacenan extractos | Informe del responsable de la Unidad de Inmunoterapia |
IMPRESCINDIBLE |
| Medicación parenteral: adrenalina, antihistamínicos, corticosteroides, broncodilatadores, y dispositivos para su administración. |
Informe del responsable de la Unidad de Inmunoterapia |
IMPRESCINDIBLE |
| Medicación oral: antihistamínicos, corticosteroides | Informe del responsable de la Unidad de Inmunoterapia | IMPRESCINDIBLE |
| Medicamentos inhalados: broncodilatadores de acción rápida | Informe del responsable de la Unidad de Inmunoterapia | IMPRESCINDIBLE |
| Oxígeno y dispositivos para administrarlo | Informe del responsable de la Unidad de Inmunoterapia | IMPRESCINDIBLE |
| Nebulizadores y cámaras de inhalación | Informe del responsable de la Unidad de Inmunoterapia | IMPRESCINDIBLE |
| Jeringuillas de 1 ml con agujas subcutáneas, jeringas para inyección intramuscular, sistemas de perfusión, fluidos, algodón / gasa, antisépticos (clorhexidina o alcohol), torniquetes y temporizadores |
Informe del responsable de la Unidad de Inmunoterapia |
IMPRESCINDIBLE |
| Instrumentos para monitorizar signos vitales (frecuencia cardíaca, presión arterial, pulsioximetría), pico flujo | Informe del responsable de la Unidad de Inmunoterapia | IMPRESCINDIBLE |
| máximo, espirómetro, fonendoscopio | ||
| El teléfono como canal de comunicación y de alerta a urgencias | Informe del responsable de la Unidad de Inmunoterapia | IMPRESCINDIBLE |
| Protocolo de administración de inmunoterapia específica (ITE) | Informe y Documento con la descripción del procedimiento, pautas y medidas de seguridad | IMPRESCINDIBLE |
| Protocolo de acción en caso de reacciones adversas | Informe y Documento con la descripción del procedimiento de actuación ante reacciones adversas | IMPRESCINDIBLE |
| Monitorización de la tolerancia | Informe del responsable de la Unidad de Inmunoterapia | IMPRESCINDIBLE |
| Coordinación con Atención Primaria en caso de que se remita a Atención Primaria | Informe y Documento informativo para AP a modo de guía de administración de las dosis, técnica de administración de las diferentes IT y ajuste de dosis en caso de retraso de administración. |
IMPRESCINDIBLE |
| Registro de las administraciones e incidencias del paciente | Informe que detalle cómo se registran y almacenan esos datos. | IMPRESCINDIBLE |
| Canal de comunicación con Primaria (si es posible a través de informes) que permita la coordinación entre Atención Primaria y Atención Especializada si los pacientes son derivados a Atención Primaria |
Informe del responsable de la Unidad de Inmunoterapia |
IMPRESCINDIBLE |
| Registro y notificación de reacciones adversas (por lo menos en el caso de reacciones graves) a las autoridades de farmacovigilancia |
Informe del responsable de la Unidad de Inmunoterapia |
IMPRESCINDIBLE |
| Criterio | Modo de Evaluación | Tipo de criterio Deben cumplirse 80% (29/36) |
| Un alergólogo con dedicación no exclusiva | Informe del responsable de la Unidad de Inmunoterapia. Curriculum vitae | AVANZADO |
| Enfermera entrenada en la administración de extractos | Informe del responsable de la Unidad de Inmunoterapia y Curriculum vitae | AVANZADO |
| Área de enfermería para la preparación de la dosis de ITE, con zona de almacenamiento y neveras para la medicación |
Fotos y/o plano |
AVANZADO |
| Área para administración de ITE con la posibilidad de tratamiento simultáneo de varios pacientes | Fotos y/o plano (el área de observación y espera puede ser la misma. No puede ser el despacho del facultativo) |
AVANZADO |
| Área de atención urgente con todo el material necesario para el tratamiento de las reacciones adversas y línea telefónica directa con UCI | Informe del responsable de la Unidad de Inmunoterapia |
AVANZADO |
| Base de datos clínica informatizada de pacientes a la que pueden acceder todos los miembros de la unidad. | Informe del responsable de la Unidad de Inmunoterapia |
AVANZADO |
| Capacidad para administrar ITE subcutánea | Informe del responsable de la Unidad de Inmunoterapia | AVANZADO |
| Capacidad para iniciar cualquier ITE sublingual. | Informe del responsable de la Unidad de Inmunoterapia | AVANZADO |
| Capacidad de explicar al paciente y educarlo en el uso posterior de la ITE sublingual (incluyendo la posibilidad de reacciones en el domicilio). | Informe y Certificado de buenas prácticas clínicas |
AVANZADO |
| Capacidad para administrar la primera dosis de cualquier ITE que no sea experimental o que tenga ficha técnica | Informe del responsable de la Unidad de Inmunoterapia | AVANZADO |
| Capacidad para administrar ITE para aeroalérgenos | Informe del responsable de la Unidad de Inmunoterapia | AVANZADO |
| Capacidad para realizar ITE con veneno de himenópteros | Informe del responsable de la Unidad de Inmunoterapia | AVANZADO |
| Capacidad para administrar cualquier extracto comercial, ya probado, independientemente del riesgo asociado | Informe del responsable de la Unidad de Inmunoterapia | AVANZADO |
| Capacidad para administrar extractos nativos y modificados | Informe del responsable de la Unidad de Inmunoterapia | AVANZADO |
| Capacidad para administrar extractos acuosos | Informe del responsable de la Unidad de Inmunoterapia | AVANZADO |
| Capacidad para administrar pautas de inicio convencionales o agrupadas y mantenimientos en pacientes con reacciones previas | Informe del responsable de la Unidad de Inmunoterapia |
AVANZADO |
| Proporcionar de forma sistemática, oral o escrita información de la ITE (indicaciones, contraindicaciones, coste, objetivos, riesgos y beneficios esperados) en todos los pacientes. |
Informe del responsable de la Unidad de Inmunoterapia y Documento |
AVANZADO |
| Disponibilidad de un documento con instrucciones individualizadas que contenga toda la información relacionada con la ITE, accesible cuando se administre cada dosis |
Informe del responsable de la Unidad de Inmunoterapia y Documento |
AVANZADO |
| Completar el documento de instrucciones individualizado al menos el 80% de las veces. | Informe del responsable de la Unidad de Inmunoterapia | AVANZADO |
| Disponer de una lista de verificación de administración de ITE que incluya todas las variables que deben ser comprobadas | Informe y Documento con la lista de verificación de variables a comprobar antes de cada administración | AVANZADO |
| antes de administrar cada dosis. | ||
| Utilizar la lista de verificación en al menos el 60% de los casos | Informe del responsable de la Unidad de Inmunoterapia | AVANZADO |
| Monitorización de la seguridad y eficacia | Descripción | AVANZADO |
| Suministrar información a los pacientes del almacenamiento de extractos, cuando sean ellos quienes los guarden | Informe del responsable de la Unidad de Inmunoterapia |
AVANZADO |
| Existencia de un Plan de Seguridad del paciente que especifique como responder ante reacciones tanto inmediatas como retardadas con personal entrenado y los recursos necesarios para dicha respuesta. |
Documento Cartilla de Inmunoterapia |
AVANZADO |
| Existencia de un registro de reacciones sistémicas inmediatas y tardías donde se registren el 100% de las reacciones acontecidas | Informe del responsable de la Unidad de Inmunoterapia y Documento | AVANZADO |
| Existencia de un Plan de Seguridad que incluya adrenalina y sueros | Informe y Documento con la descripción del procedimiento de actuación ante reacciones adversas | AVANZADO |
| Existencia de un registro de la administración de medicación para reacciones inmediatas | Informe (listado de la medicación disponible en la UIT) | AVANZADO |
| Aplicación en la unidad de un protocolo preexistente de anafilaxia | Informe y Protocolo de manejo de anafilaxia | AVANZADO |
| Adaptación de los procedimientos estándar a niños, en el caso de que se atiendan menores | Informe y Documento con descripción de las dosis ajustadas para población pediátrica | AVANZADO |
| Disponibilidad de un documento escrito acordado con Atención Primaria para la administración de ITE | Informe del responsable de la Unidad de Inmunoterapia y Documento |
AVANZADO |
| Recogida y clasificación de todas las reacciones adversas conforme a las guías | Informe del responsable de la Unidad de Inmunoterapia | AVANZADO |
| Disponibilidad de una línea de comunicación durante las horas de servicio o bien de forma continuada (según la capacidad) para resolver las incidencias |
Informe del responsable de la Unidad de Inmunoterapia |
AVANZADO |
| Registro de las incidencias tras administración de ITE en la historia clínica en el 60-80% de los casos | Informe del responsable de la Unidad de Inmunoterapia | AVANZADO |
| Realización de un curso de RCP básica cada 2 años y de RCP avanzada cada 5 años, por el personal médico de la unidad | Certificado o diploma de al menos un facultativo responsable de la UIT |
AVANZADO |
| Realización de un curso de RCP básica por el personal de enfermería de la unidad cada 2 años | Certificado o diploma de al menos un responsable de enfermería de la UIT | AVANZADO |
| Organización de sesiones con problemas clínicos en la unidad de ITE | Informe del responsable de la Unidad de Inmunoterapia | AVANZADO |
| Criterio | Modo de Evaluación | Tipo de criterio Deben cumplirse 80% (20/24) |
| Al menos 2 alergólogos con dedicación no exclusiva. | Informe del responsable de la Unidad de Inmunoterapia y de la Dirección Médica | EXCELENCIA |
| Área de observación en el área de administración de ITE o cerca de ella con capacidad de observación al paciente durante más de 4 horas. | Informe del responsable de la Unidad de Inmunoterapia y de la Dirección Médica |
EXCELENCIA |
| Área de atención urgente con todos los materiales necesarios para el tratamiento de reacciones adversas, que permita el inicio de maniobras de RCP con proximidad a la UCI, y una línea telefónica para llamar a la UCI. |
Informe del responsable de la Unidad de Inmunoterapia y de la Dirección Médica |
EXCELENCIA |
| Disponibilidad del siguiente material para el diagnóstico y tratamiento de reacciones adversas: 1. Carro de reanimación completo (con desfibrilador y todos los suministros y medicamentos necesarios para responder al paro cardiorrespiratorio). 2. Monitor de constantes vitales. |
Fotos |
EXCELENCIA |
| Posibilidad de utilizar datos del registro médico de pacientes a través de ordenador accesible para todos los miembros de la unidad. | Informe con la descripción informática de la explotación de la base de datos |
EXCELENCIA |
| Posibilidad de usar extractos experimentales (en investigación, no comercializados). | Informe del responsable de la Unidad de Inmunoterapia y de la Dirección Médica | EXCELENCIA |
| Posibilidad de administrar ITE en pacientes de alto riesgo (ej. mastocitosis, | Informe del responsable de la Unidad de Inmunoterapia | EXCELENCIA |
| reacciones sistémicas previas). | ||
| Completar el documento de instrucciones individualizado al menos en el 90% de las veces. | Informe del responsable de la Unidad de Inmunoterapia | EXCELENCIA |
| Disponibilidad de una lista de verificación para la administración de ITE de acuerdo con el nivel de pacientes que pueden ser tratados (alto riesgo) con variables específicas. | Informe del responsable de la Unidad de Inmunoterapia Incluir el documento con el listado de comprobación |
EXCELENCIA |
| Completar la lista de verificación en al menos el 90% de los casos | Informe del responsable de la Unidad de Inmunoterapia | EXCELENCIA |
| Posibilidad de acceder a los datos de forma informática para recoger las dosis administradas. | Informe con la descripción de la metodología de explotación de estos datos | EXCELENCIA |
| Monitorizar la eficacia y seguridad usando unos parámetros objetivos. | Informe detallando la práctica habitual (valoración de la reacción local, registro PF, clasificación EACCI de las reacciones etc…) | EXCELENCIA |
| Aplicar medidas de control de almacenamiento del extracto (termómetro) y garantizara la conservación a la temperatura correcta. | Informe del responsable de la Unidad de Inmunoterapia |
EXCELENCIA |
| Disponer de un plan de seguridad que incluya la monitorización. | Informe y Documento interno para resolución de contingencias en seguridad y monitorización de estas situaciones |
EXCELENCIA |
| Disponibilidad de un cuestionario de satisfacción del paciente. | Informe del responsable de la Unidad de Inmunoterapia y Documento | EXCELENCIA |
| Calendario específico para ITE que incluya huecos para consultas urgentes de los pacientes sin cita. | Informe del responsable de la Unidad de Inmunoterapia | EXCELENCIA |
| Disponibilidad de documento detallado o registro con todos los datos relacionados con la ITE, que incluya información sobre el | Informe del responsable de la Unidad de Inmunoterapia y Documento |
EXCELENCIA |
| extracto, la dosis, tolerabilidad, fecha de inicio, medidas del pico flujo espiratorio. | ||
| Respuesta a incidencias relacionadas con ITE en 48- 72 horas. | Informe del responsable de la Unidad de Inmunoterapia | EXCELENCIA |
| Registro de incidentes en más del 80% de los casos. | Informe del responsable de la Unidad de Inmunoterapia | EXCELENCIA |
| Acreditación de formación médica continuada en Inmunoterapia, del personal médico de la unidad de IT. | Certificados DPC Cursos acreditados en IT | EXCELENCIA |
| Formar parte como miembro en una red específica de IT o participación en algún proyecto de IT específica en los últimos 5 años. | Documentos o publicaciones que acrediten la participación en estudios/ensayos clínicos con inmunoterapia |
EXCELENCIA |
| Sistema de auditoría interna para evaluar la recogida de reacciones adversas. | Informe del responsable de la Unidad de Inmunoterapia | EXCELENCIA |
| Implementación del ciclo PDCA para la mejoría continuada. | Documento con aspectos específicos a mejorar y cómo se van a implementar esos cambios | EXCELENCIA |
| Miembros pertenecientes a sociedades científicas. | Certificados | EXCELENCIA |
ANEXO III Checklist de criterios para la acreditación de Unidades de Inmunoterapia
![]() Anexo 3: Checklist de criterios de acreditacion de Unidades Inmunoterapia(2199 descargas)
Anexo 3: Checklist de criterios de acreditacion de Unidades Inmunoterapia(2199 descargas)
IMPRESCINDIBLES (IM) - AVANZADOS (AV) - EXCELENCIA (EX)
Documentación que se debe aportar para solicitar la acreditación. Se adjuntará junto con los informes o documentos que se detallan en el modo de evaluación.
| Criterios IMPRESCINDIBLES | Modo evaluación | Tipo | check |
| 1. Un alergólogo o enfermera con acceso al alergólogo. | Informe y CV | IM | ☐ |
| 2. Un alergólogo o enfermera con acceso al alergólogo para responder preguntas. | Informe y plano | IM | ☐ |
| 3. Enfermera accesible rápidamente (por cercanía y acceso) para responder preguntas incluso en caso de que el alergólogo no esté disponible. | Informe y plano | IM | ☐ |
| 4. Consulta médica específica, o un área de enfermería específica, como un área de consulta para exploración y evaluación de pacientes (estos espacios podrían compartirse con otras actividades). | Fotos y/o plano | IM | ☐ |
| 5. Área que permita la observación del paciente después del tratamiento durante al menos 30 minutos | Fotos y/o plano | IM | ☐ |
| 6. Área de espera (sillas para los pacientes y niños, o dependientes). | Fotos y/o plano | IM | ☐ |
| 7. Una camilla, escritorio para el médico, armarios para el almacenamiento de suministros y neveras si se almacenan extractos. | Informe | IM | ☐ |
| 8. Medicación parenteral: adrenalina, antihistamínicos, corticosteroides, broncodilatadores, y dispositivos para su administración. | Informe | IM | ☐ |
| 9. Medicación oral: antihistamínicos, corticosteroides. | Informe | IM | ☐ |
| 10. Medicamentos inhalados: broncodilatadores de acción rápida. | Informe | IM | ☐ |
| 11. Oxígeno y dispositivos para administrarlo. | Informe | IM | ☐ |
| 12. Nebulizadores y cámaras de inhalación. | Informe | IM | ☐ |
| 13. Jeringuillas de 1 ml con agujas subcutáneas, jeringas para inyección intramuscular, sistemas de perfusión, fluidos, algodón / gasa, antisépticos (clorhexidina o alcohol), torniquetes y temporizadores. | Informe | IM | ☐ |
| 14. Instrumentos para monitorizar signos vitales (FC, presión arterial, pulsioximetría), pico flujo máximo, espirómetro, fonendoscopio. | Informe | IM | ☐ |
| 15. El teléfono como canal de comunicación y de alerta a urgencias. | Informe | IM | ☐ |
| 16. Protocolo de administración para inmunoterapia específica (ITE). | Informe y documento | IM | ☐ |
| 17. Protocolo de acción en caso de reacciones adversas. | Informe y documento | IM | ☐ |
| 18. Monitorización de la tolerancia. | Informe | IM | ☐ |
| 19. Coordinación con Atención Primaria en caso de que se remita a Atención Primaria. | Informe y documento | IM | ☐ |
| 20. Registro de las administraciones e incidencias del paciente. | Informe | IM | ☐ |
| 21. Canal de comunicación con Primaria (si es posible a través de informes) que permita la coordinación entre Atención Primaria y Atención Especializada si los pacientes son derivados a Atención Primaria. | Informe | IM | ☐ |
| 22. Registro y notificación de reacciones adversas (por lo menos en el caso de reacciones graves) a las autoridades de farmacovigilancia. | Informe | IM | ☐ |
| Criterios AVANZADOS | Modo evaluación | Tipo | check |
| 1. Un alergólogo con dedicación no exclusiva. | Informe y CV | AV | ☐ |
| 2. Enfermera entrenada en la administración de extractos. | Informe y CV | AV | ☐ |
| 3. Área de enfermería para la preparación de la dosis de ITE, con zona de almacenamiento y neveras para la medicación. | Fotos y/o planos | AV | ☐ |
| 4. Área para administración de ITE con la posibilidad de tratamiento simultáneo de varios pacientes. | Fotos/planos | AV | ☐ |
| 5. Área de atención urgente con todo el material necesario para el tratamiento de las reacciones adversas y línea telefónica directa con UCI. | Informe | AV | ☐ |
| 6. Base de datos clínica informatizada de pacientes a la que pueden acceder todos los miembros de la unidad. | Informe | AV | ☐ |
| 7. Capacidad para administrar ITE subcutánea. | Informe | AV | ☐ |
| 8. Capacidad para iniciar cualquier ITE sublingual. | Informe | AV | ☐ |
| 9. Capacidad de explicar al paciente y educarlo en el uso posterior de la ITE sublingual (incluyendo la posibilidad de reacciones en el domicilio). | Informe. Certificado de BPC | AV | ☐ |
| 10. Capacidad para administrar la primera dosis de cualquier ITE que no sea experimental o que tenga ficha técnica | Informe | AV | ☐ |
| 11. Capacidad para administrar ITE para aeroalérgenos. | Informe | AV | ☐ |
| 12. Capacidad para realizar ITE con veneno de himenópteros. | Informe | AV | ☐ |
| 13. Capacidad para administrar cualquier extracto comercial, ya probado, independientemente del riesgo asociado. | Informe | AV | ☐ |
| 14. Capacidad para administrar extractos nativos y modificados. | Informe | AV | ☐ |
| 15. Capacidad para administrar extractos acuosos. | Informe | AV | ☐ |
| 16. Capacidad para administrar pautas de inicio convencionales o agrupadas y mantenimientos en pacientes con reacciones previas. | Informe | AV | ☐ |
| 17. Proporcionar de forma sistemática, oral o escrita información de la ITE (indicaciones, contraindicaciones, coste, objetivos, riesgos y beneficios esperados) en todos los pacientes. | Informe y Documento | AV | ☐ |
| 18. Disponibilidad de un documento con instrucciones individualizadas que contenga toda la información relacionada con la ITE, accesible cuando se administre cada dosis. | Informe y Documento | AV | ☐ |
| 19. Completar el documento de instrucciones individualizado al menos el 80% de las veces. | Informe | AV | ☐ |
| 20. Disponer de una lista de verificación de administración de ITE que incluya todas las variables que deben ser comprobadas antes de administrar cada dosis. | Informe y Documento | AV | ☐ |
| 21. Utilizar la lista de verificación en al menos el 60% de los casos. | Informe | AV | ☐ |
| 22. Monitorización de la seguridad y eficacia. | Descripción | AV | ☐ |
| 23. Suministrar información a los pacientes del almacenamiento de extractos, cuando sean ellos quienes los guarden. | Informe | AV | ☐ |
| 24. Existencia de un Plan de Seguridad del paciente que especifique como responder ante reacciones tanto inmediatas como retardadas con personal entrenado y los recursos necesarios para dicha respuesta. | Cartilla Inmunoterap ia | AV | ☐ |
| 25. Existencia de un registro de reacciones sistémicas inmediatas y tardías donde se registren el 100% de las reacciones acontecidas. | Informe y Documento | AV | ☐ |
| 26. Existencia de un Plan de Seguridad que incluya adrenalina y sueros | Informe y Documento | AV | ☐ |
| 27. Existencia de un registro de la administración de medicación para reacciones inmediatas. | Informe | AV | ☐ |
| 28. Aplicación en la unidad de un protocolo preexistente de anafilaxia. | Informe y Protocolo | AV | ☐ |
| 29. Adaptación de los procedimientos estándar a niños, en el caso de que se atiendan menores. | Informe y Documento | AV | ☐ |
| 30. Disponibilidad de un documento escrito acordado con Atención Primaria para la administración de ITE. | Informe y Documento | AV | ☐ |
| 31. Recogida y clasificación de todas las reacciones adversas conforme a las guías. | Informe | AV | ☐ |
| 32. Disponibilidad de una línea de comunicación durante las horas de servicio o bien de forma continuada (según la capacidad) para resolver las incidencias. | Informe | AV | ☐ |
| 33. Registro de las incidencias tras administración de ITE en la historia clínica en el 60-80% de los casos. | Informe | AV | ☐ |
| 34. Realización de un curso de RCP básica cada 2 años y de RCP avanzada cada 5 años, por el personal médico de la unidad. | Certificado o diploma | AV | ☐ |
| 35. Realización de un curso de RCP básica por el personal de enfermería de la unidad cada 2 años. | Certificado o diploma | AV | ☐ |
| 36. Organización de sesiones con problemas clínicos en la unidad de ITE. | Informe | AV | ☐ |
| Criterios EXCELENCIA | Modo evaluación | Tipo | check |
| 1. Al menos 2 alergólogos con dedicación no exclusiva. | Informe | EX | ☐ |
| 2. Área de observación en el área de administración de ITE o cerca de ella con capacidad de observación al paciente durante más de 4 horas. | Informe | EX | ☐ |
| 3. Área de atención urgente con todos los materiales necesarios para el tratamiento de reacciones adversas, que permita el inicio de maniobras de RCP con proximidad a la UCI, y una línea telefónica para llamar a la UCI. | Informe | EX | ☐ |
| 4. Disponibilidad del siguiente material para el diagnóstico y tratamiento de reacciones adversas: 1-Carro de reanimación completo (con desfibrilador y todos los suministros y medicamentos necesarios para responder al paro cardiorrespiratorio). 2. Monitor de constantes vitales. | Fotos | EX | ☐ |
| 5. Posibilidad de utilizar datos del registro médico de pacientes a través de ordenador accesible para todos los miembros de la unidad. | Informe | EX | ☐ |
| 6. Posibilidad de usar extractos experimentales (en investigación, no comercializados). | Informe | EX | ☐ |
| 7. Posibilidad de administrar ITE en pacientes de alto riesgo (ej. mastocitosis, reacciones sistémicas previas). | Informe | EX | ☐ |
| 8. Completar el documento de instrucciones individualizado al menos en el 90% de las veces. | Informe | EX | ☐ |
| 9. Disponibilidad de una lista de verificación para la administración de ITE de acuerdo con el nivel de pacientes que pueden ser tratados (alto riesgo) con variables específicas. | Informe y Documento | EX | ☐ |
| 10.Completar la lista de verificación en al menos el 90% de los casos | Informe | EX | ☐ |
| 11.Posibilidad de acceder a los datos de forma informática para recoger las dosis administradas. | Informe | EX | ☐ |
| 12.Monitorizar la eficacia y seguridad usando unos parámetros objetivos. | Informe | EX | ☐ |
| 13.Aplicar medidas de control de almacenamiento del extracto (termómetro) y garantizara la conservación a la temperatura correcta. | Informe | EX | ☐ |
| 14.Disponer de un plan de seguridad que incluya la monitorización. | Informe y Documento | EX | ☐ |
| 15.Disponibilidad de un cuestionario de satisfacción del paciente. | Informe y Documento | EX | ☐ |
| 16.Calendario específico para ITE que incluya huecos para consultas urgentes de los pacientes sin cita. | Informe | EX | ☐ |
| 17.Disponibilidad de documento detallado o registro con todos los datos relacionados con la ITE, que incluya información sobre el extracto, la dosis, tolerabilidad, fecha de inicio, medidas del PEF. | Informe y Documento | EX | ☐ |
| 18.Respuesta a incidencias relacionadas con ITE en 48-72 horas. | Informe | EX | ☐ |
| 19.Registro de incidentes en más del 80% de los casos. | Informe | EX | ☐ |
| 20.Acreditación de formación médica continuada en Inmunoterapia, del personal médico de la unidad de IT. | Certificados DPC Diplomas | EX | ☐ |
| 21.Formar parte como miembro en una red específica de IT o participación en algún proyecto de IT específica en los últimos 5 años. | Aval documental | EX | ☐ |
| 22.Sistema de auditoría interna para evaluar la recogida de reacciones adversas. | Informe | EX | ☐ |
| 23.Implementación del ciclo PDCA para la mejoría continuada. | Documento | EX | ☐ |
| 24.Miembros pertenecientes a sociedades científicas. | Certificados | EX | ☐ |
Una vez tenga preparada la documentación presente su solicitud en estos enlaces:
Si tiene cualquier duda o consulta, contacte a: uit@seaic.org.
Unidades de inmunoterapia acreditadas
Acreditaciones 2023: 5 Unidades de Inmunoterapia Avanzada Acreditadas
5 UNIDADES DE INMUNOTERAPIA DE AVANZADA ACREDITADAS
| CENTRO | CIUDAD | TITULAR |
|---|---|---|
| CONSORCI SANITARI ALT PENEDÈS-GARRAF | Barcelona | Dra. Catalina Gómez Galán |
| CONSORCI SANITARI DE TERRASSA | Terrassa, Barcelona | Dra. Marta Viñas Domingo |
| HOSPITAL UNIVERSITARI SANTA MARÍA | Lleida | Dr. Lluís Marquès Amat |
| HOSPITAL UNIVERSITARIO DONOSTIA, SECCIÓN ALERGIA INFANTIL | San Sebastián, Guipúzcoa | Dr. Alejandro Joral Badas |
| HOSPITAL HLA JEREZ PUERTA DEL SUR, UNIDAD DE ALERGOLOGÍA | Jerez de la Frontera, Cádiz | Dr. Antonio Letrán Camacho |
Acreditaciones 2023: 9 Unidades de Inmunoterapia de Excelencia Acreditadas
9 UNIDADES DE INMUNOTERAPIA DE EXCELENCIA ACREDITADAS
| CENTRO | CIUDAD | TITULAR |
|---|---|---|
| HOSPITAL GENERAL UNIVERSITARIO GREGORIO MARAÑÓN | Madrid | Dra. Blanca Noguerado Mellado |
| COMPLEXO HOSPITALARIO UNIVERSITARIO DE PONTEVEDRA | Pontevedra | Dra. Celsa Pérez Carral |
| HOSPITAL REINA SOFIA | Córdoba | Dra. Pilar Serrano Delgado |
| HOSPITAL UNIVERSITARIO DE CANARIAS | Santa Cruz de Tenerife | Dra. Mª Inmaculada Sánchez Machín |
| HOSPITAL UNIVERSITARIO DE FUENLABRADA | Fuenlabrada, Madrid | Dra. Eloína González Mancebo |
| HOSPITAL UNIVERSITARIO GERMANS TRIAS PUJOL | Badalona, Barcelona | Dr. Albert Roger Reig |
| HOSPITAL UNIVERSITARIO INFANTA LEONOR | Madrid | Dra. Paula López González |
| HOSPITAL UNIVERSITARIO INFANTA SOFIA | Madrid | Dra. Beatriz Núñez Acevedo |
| HOSPITAL UNIVERSITARIO LA PAZ | Madrid | Dra. Margarita Tomás Pérez |
Acreditaciones 2022: 5 Unidades de Inmunoterapia Avanzada Acreditadas
UNIDADES ADICIONALES
| CENTRO | CIUDAD | TITULAR |
|---|---|---|
| HOSPITAL UNIVERSITARIO DONOSTIA. Sección Alergia Adultos. | San Sebastián, Guipúzcoa | Dr. Alejandro Joral Badas |
| CLÍNICA DERMATOLOGIA Y ALERGIA | Badajoz | Dr. Irán Sánchez Ramos |
| HOSPITAL UNIVERSITARIO REINA SOFIA | Córdoba | Dr. Pilar Serrano Delgado |
| CEP EL ARROYO. HOSPITAL UNIVERSITARIO DE FUENLABRADA | Fuenlabrada | Dra. Eloina Gonzalez Mancebo |
| COMPLEJO ASISTENCIAL UNIVERSITARIO DE PALENCIA | Palencia | Dra. María Isabel Garcimartín Galicia |
Comisión de acreditación
| Coordinador: | Javier Sola Martínez |
| Vocales: | David El-Qutob López Eloína González Mancebo Beatriz Núñez Acevedo Albert Roger Reig Ana Tabar Purroy Marcela Valverde Monge |