resultados de la búsqueda: profesionales/aviso-importante/wp-content/uploads/logos/Hospital Universitario Fundación Jiménez Díaz/inicio/wwwww
Notas de prensa 2011
| 22/12/2011 | Recomendaciones para los alérgicos en Navidad En Navidad hay un mayor consumo de alimentos con alérgenos ocultos (huevo, leche, frutos secos, mariscos, etc.), lo que aumenta el peligro de reacciones en los pacientes alérgicos a alimentos. Descargar nota de prensa: |
| 13/11/2011 | Symposium Internacional de Alergia Alimentaria 100 años de Imunoterapia Los días 10-12 de noviembre de 2011 se ha celebrado en Barcelona el Symposium Internacional de Alergia Alimentaria, que ha contado además con una sesión conmemorativa de los 100 años de inmunoterapia. En 1911 los doctores Noon y Freeman descubrieron la vacunación con alérgenos como forma de combatir las enfermedades alérgicas. La alergia a los alimentos se ha duplicado en los últimos años, alcanzando en 2005 una prevalencia del 6% en niños menores de 4 años y del 2% en adultos. El diagnóstico molecular, basado la detección de los componentes exactos de un compuesto biológico que desencadena la reacción alérgica, sustituirá a algunas de las pruebas tradicionales. Según los resultados del estudio EuroPrevall realizado en 25 países, la alergia alimentaria triplica el gasto sanitario en pacientes pediátricos. La inmunoterapia oral con alimentos, que consiste en administrar cantidades progresivamente crecientes del alérgeno con el fin de inducir su tolerancia, alcanza una tasa de éxito superior al 80%. |
| 19/07/2011 | Riesgo de alergia al veneno de himenópteros durante los meses de verano En España, según los datos de la SEAIC, entre 800.000 y un millón de personas son alérgicas al veneno de avispas y abejas. La tasa de mortalidad se estima en un 0,4 por millón de habitantes, lo que significa que entre 15 y 20 personas podrían morir cada año por esta causa. Descargar nota de prensa: |
| 14/07/2011 | Premios europeos a la Sección de Alergología del Hospital Niño Jesús La Sección de Alergología del Hospital Infantil Universitario Niño Jesús de Madrid ha ganado dos premios en el 30th Congress of the European Academy of Allergy and Clinical Immunology (Estambul 2011), con motivo de sus trabajos sobre inmunoterapia oral en niños alérgicos a la leche. Descargar nota de prensa: |
| 02/06/2011 | AlertaPolen La SEAIC, con el apoyo de AstraZeneca, pone en marcha la aplicación «AlertaPolen» para teléfonos móviles, que informa al paciente alérgico de los niveles de polen en su zona y avisa cuando se superan los umbrales de riesgo. Descargar nota de prensa: |
| 04/04/2011 | Semana Mundial de la Alergia Hasta 35 hospitales de toda España participan en la primera Semana Mundial de la Alergia, que se celebra entre el 4 y el 10 de abril de 2011, por iniciativa de la Organización Mundial de Alergia (WAO) y con el lema «Enfermedades alérgicas: un problema de Salud Pública.» Descargar notas de prensa: |
| 03/03/2011 | Estudio FERIN: farmacoeconomía de la rinitis Los primeros datos analizados del estudio FERIN evidencian que el 70% de los pacientes presenta síntomas durante más de 3 meses al año y el 25% tienen síntomas que interfieren en sus actividades cotidianas. Descargar nota de prensa: |
| 03/03/2011 | Cien años de inmunoterapia En 2011 se celebra el centenario de la inmunoterapia como forma de combatir las enfermedades alérgicas. Las vacunas de alergia han demostrado su eficacia en el control de enfermedades como el asma, la rinitis o las reacciones a venenos de himenópteros. Descargar nota de prensa: |
| 03/03/2011 | Prolongación de la temporada polínica de 2011 El cambio climático y la contaminación ambiental son factores que influyen en el desarrollo de una primavera más larga e intensa para los alérgicos a pólenes. La polinización de esta primavera será intensa en el centro y sur peninsular y moderada en el resto de España. Descargar nota de prensa: |
—————————————–
Alergia Cutánea
El Comité de Alergia Cutánea estudia las afecciones de la piel motivadas por los mecanismos inmunológicos de hipersensibilidad, entre las que caben destacar la dermatitis atópica, las dermatitis alérgicas por contacto y la urticaria, y el angioedema. El tratamiento de estas afecciones está asistiendo a una verdadera revolución en los últimos años lo que incrementa la relevancia de los proyectos de investigación, formación y educación sanitaria que lidera este comité. Por sus características, este comité tiene importantes relaciones con los comités de Alergia Infantil, de Alergia a los Alimentos, Alergia a los Medicamentos y de Angioedema.
Actualizado el día 26/09/2025
Alergia Infantil
La población pediátrica tiene connotaciones alérgicas propias que merecen que miembros de la SEAIC focalicen su labor asistencial y científica en las enfermedades alérgicas de este grupo de edad. Por su programa de formación, los alergólogos españoles están capacitados para atender pacientes alérgicos de todas las edades, incluyendo la lactancia y las etapas posteriores de la infancia. Por las características y distribución de las enfermedades alérgicas de la infancia, este comité tiene importantes relaciones con los comités de alergia a los alimentos, alergia cutánea, asma, rinoconjuntivitis, anafilaxia e inmunoterapia.
Actualizado el día 09/01/2025
Campaña web del CNPT
El Comité Nacional para la Prevención del Tabaquismo ha lanzado la campaña web para apoyar la modificación legislativa sobre el consumo de tabaco, respaldada por la SEAIC.
Descargar documento: ![]() ¿Por qué nosotros no? (3211 descargas )
¿Por qué nosotros no? (3211 descargas )
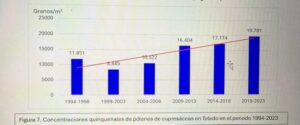
Captador de la semana: Toledo
Hoy es el turno del Dr. Ángel Moral De Gregorio, expresidente del comité de Aerobiología Clínica de SEAIC, alergólogo en el Hospital Universitario de Toledo, desde donde nos proporciona los datos de pólenes.
Se instaló el primer captador en 1994, en 2016 se instaló el ciclón, han resistido todas las inclemencias incluido Filomena en 2021.
Con el Curso Avanzado de Palinología, el Dr. Ángel Moral ha impartido cursos de palinología a más de 200 alergólogos, muchos de los cuales han continuado la labor de aportar la lectura de pólenes en su zona para pólenes.com SEAIC.
Además, el Dr. Ángel Moral así como el Hospital de Toledo han contribuido ampliamente al estudio de los pólenes a lo largo de los años.

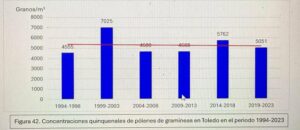
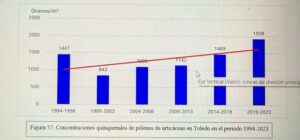
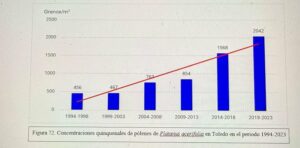
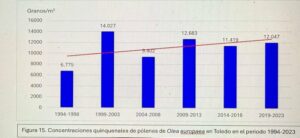

Docencia
| Presidenta: | Dra. Marta Ferrer Puga |
| Secretaria: | Dra. Carmen D’Amelio Garófano |
| Vocales: | 1. Dra. Carmen Andreu Balaguer 2. Dra. Mónica Antón Gironés 3. Dra. Alicia Armentia Medina 4. Dra. Teresa Carrillo Díaz 5. Dr. Tomás Chivato Perez 6. Dr. Carlos Colás Sanz 7. Dr. Ignacio Dávila González 8. Dr. Francisco Javier Fernández Sánchez 9. Dr. Gabriel Gastaminza Lazarte 10. Dra. María José Goikoetxea Lapresa 11. Dra. Valentina Gutiérrez Vall de Cabres 12. Dr. Luis Pietro Andrés 13. Dra. María José Torres Jaén 14. Dra. Carmen Vidal Pan 15. Dr. José Manuel Zubeldia Ortuño |
Actualizado el día 04/12/2023
De la Especialidad y Tutores de Residentes
| Presidenta: | Dra. Teresa Carrillo Díaz |
| Secretaria: | Dra. Olga Luengo Sánchez |
| Vocales: | 1. Dra. Nagore Bernedo Belar 2. Dra. Nieves Cabañes Higuero 3. Dra. Miriam Clar Castelló 4. Dra. Leticia Domínguez Cereijo 5. Dra. Rosario López Rico 6. Dra. Ana Morales Hidalgo 7. Dra. Cristina Navarro Garrido 8. Dr. José María Olaguibel Rivera 9. Dra. Mariona Pascal Capdevila 10. Dra. Mª del Pilar Serrano Delgado |
Documentación de la Comisión
![]() Información exclusiva para socios de la SEAIC. Si no lo ha hecho, identifíquese aquí.
Información exclusiva para socios de la SEAIC. Si no lo ha hecho, identifíquese aquí.
Actualizado el día 19/11/2025
Junta Directiva
La Junta Directiva de la SEAIC representa, dirige y administra la sociedad. En la actualidad se estructura de la siguiente manera:
| Presidente: | Prof. Ignacio Jesús Dávila González (Salamanca) |
| Presidenta electa: | Dra. Arantza Vega Castro (Guadalajara) |
| Vicepresidente: | Dr. Darío Antolín Amérigo (Madrid) |
| Secretaria: | Prof.a Carmen Andreu Balaguer (Alicante) |
| Vicesecretario-tesorero: | Prof. Moisés Labrador Horrillo (Barcelona) |
| Vocales: | Dra. Beatriz Fernández Parra (Ponferrada)
Dra. Beatriz Pola Bibián (Zaragoza) Dra. Beatriz Veleiro Pérez (A Coruña) Dra. Inmaculada Sánchez Machín (Tenerife) Dra. Mónica Venturini Díaz (La Rioja) Dra. Nagore Bernedo Belar (Álava) Dra. Rosa Miriam Blanco Pérez (Cáceres) Dr. Antonio Letrán Camacho (Cádiz) Dr. David González de Olano (Madrid) Dr. José Antonio Navarro Echeverría (San Sebastián) |
Actualizado el día 12/11/2022
Grupo de Trabajo de Alergia sobre Medio Ambiente, Contaminación y Cambio Climático
El Grupo de Trabajo de Alergia sobre Medio Ambiente, Contaminación y Cambio Climático no es un comité científico como tal, sino un grupo de alergólogos, miembros de otros comités científicos de la SEAIC, como los comités de Aerobiología, Asma y Rinoconjuntivitis, con un interés especial en proyectos que investiguen los efectos de la contaminación y el cambio climático en el comportamiento de los alérgenos ambientales, así como en la epidemiología y patogenia de las enfermedades alérgicas respiratorias.
| Coordinador: | Javier Montoro Lacomba |
| Secretaria: | Adriana Izquierdo Domínguez |
| Portavoces: | Darío Antolín Amérigo Juan José Zapata Yébenes |
| Miembros: | Ignacio Antepara Ercoreca Alicia Armentia Medina Teresa Carrillo Diaz Francisco Feo Brito Mar Fernández Nieto Victoria García Gallardo Ruperto González Pérez Ángel Moral de Gregorio María Pilar Mur Gimeno Carmen Rondón Segovia Olga Esteso Hontoria |
Actualizado el día 17/09/2025
Angioedema
Al igual que el Comité de Anafilaxia, el Comité de Angioedema es de los últimos en haberse creado, formando parte anteriormente como grupo de trabajo dentro del Comité de Alergia Cutánea. El avance y la mayor abundancia de los conocimientos científicos sobre el angioedema motivan la creación de este comité, cuyos objetivos principales son dar visibilidad a una enfermedad poco conocida, así como seguir investigando en sus causas y mecanismos, lo que permite mejorar la calidad de vida y la atención sanitaria de las personas que la padecen.
Actualizado el día 09/01/2025
Webinar Imagenología en asma
Nos complace presentaros el webinar interactivo titulado “Imagenología en asma” organizado por SEAIC y patrocinado por laboratorios Gebro Pharma que se realizará el próximo 13 de noviembre de 2024 de 18 a 19 h.
En esta sesión trataremos las diferentes técnicas de imagen empleadas en el asma con casos prácticos reales.
Ponentes:
- Dr. Juan Carlos Miralles López
Jefe de Sección de Alergología. Hospital General Universitario Reina Sofía. Murcia
Presidente del Comité de Asma de la Sociedad Española de Alergología e Inmunología Clínica - Dr. Marcelo Sánchez González
Jefe de Sección de Radiología torácica. CDI. Hospital Clínic. Barcelona
Profesor asociado UB
Encuentra toda la información en la web del evento o regístrate directamente aquí.
Anafilaxia en niños y adolescentes
La anafilaxia, como extremo más grave del espectro de las reacciones alérgicas, de afectación sistémica, aguda y potencialmente mortal, representa una patología de especial interés en pediatría.
En Europa, la anafilaxia es un problema común que afecta aproximadamente a 1 de cada 300 habitantes en algún momento de su vida. Según datos de la red europea de reacciones alérgicas graves, el 27% de los casos de anafilaxia se produce en menores de 18 años. Además, se ha descrito un incremento de su incidencia, especialmente en niños y preescolares.
Causas/desencadenantes
La causa más común de anafilaxia en niños son los alimentos (75%), seguida a distancia por los medicamentos (11%). Estudios epidemiológicos de la SEAIC* señalan a la alergia alimentaria como tercer motivo de consulta a los servicios de Alergología en edad pediátrica, con una tendencia al alza. La anafilaxia representa el 7,5% de los casos diagnosticados, siendo la leche de vaca, el huevo, los frutos secos y las frutas, los alimentos implicados más frecuentemente.
Los desencadenantes alimentarios varían según la edad y el área geográfica. En los dos primeros años de vida, la leche de vaca y el huevo son los desencadenantes más habituales; posteriormente, los frutos secos en edad preescolar, siendo el cacahuete el más común en todas las edades. En ciertos países europeos, particularmente en el área mediterránea, el melocotón tiene especial relevancia.
La anafilaxia inducida por ejercicio y dependiente de alimentos también debe ser considerada en los niños. Es un tipo especial de alergia mediada por IgE en la que el ejercicio o el consumo de un alimento causante no inducen síntomas por sí solos, pero el ejercicio tras la ingestión del alimento desencadena anafilaxia.
Por último, los padres con frecuencia expresan su preocupación sobre el riesgo de anafilaxia por vacunas; sin embargo, son una causa excepcional en niños.
Factores de riesgo y casos fatales
Las muertes por anafilaxia son raras. En aquellas relacionadas con alimentos, el 73% son debidas a frutos secos o cacahuete, siendo la leche de vaca responsable del 21% de las muertes en <16 años. El riesgo de muerte por anafilaxia aumenta dos veces entre adolescentes en comparación con los niños de 0-2 años. En general, los factores de riesgo identificados para la anafilaxia fatal por alimentos en niños incluyen asma coexistente, edad >10 años, alergia al cacahuete o frutos secos y la falta o la administración tardía de adrenalina.
Un tercio de los casos de anafilaxia ocurren en casa, el 25% en restaurantes y un 15% en la escuela.
Diagnóstico de anafilaxia
La anafilaxia es un diagnóstico predominantemente clínico, con afectación de varios sistemas y de inicio rápido tras la exposición al desencadenante. En los niños muy pequeños, el diagnóstico puede presentar algunos desafíos por la dificultad para describir ciertos síntomas como el prurito o la opresión faríngea; y ciertos signos, como la irritabilidad y los cambios de comportamiento, pueden ser difíciles de interpretar. La anafilaxia en los lactantes suele afectar a la piel (98%), al sistema respiratorio (59%), al aparato digestivo (56%) y, con menos frecuencia, al sistema cardiovascular. Cuando se produce hipotensión, en niños <10 años se define como una tensión arterial sistólica inferior a <70mmHg + (2 x edad en años) o un descenso >30% respecto a un registro basal.
Los síntomas respiratorios aparecen con frecuencia en los niños, especialmente en aquellos que padecen asma. Por otro lado, la anafilaxia puede suceder sin afectación de la piel, de tal forma que los signos cutáneos están ausentes en 10-20% de las anafilaxias. Este hecho afecta de manera crítica a su diagnóstico y tratamiento precoces.
Manejo
Para el autocuidado temprano de los pacientes con anafilaxia es fundamental educar a los padres, cuidadores y a los niños sobre el riesgo de anafilaxia, el control de las enfermedades concomitantes y sus desencadenantes y el autotratamiento de cualquier recurrencia. Durante la infancia, el cuidado/responsabilidad en la aplicación de medidas de evitación, reconocimiento de reacciones y tratamiento de las mismas recae inicialmente en padres y cuidadores. A medida que el niño crece se le enseña a evitar los desencadenantes, reconocer los síntomas y tratar futuras reacciones. Se ha estimado por encuestas que los niños de 9-11 años podrían reconocer síntomas y utilizar correctamente un AIA*.
A los pacientes se les deben recetar uno o más AIA*. Se recomienda que lleven siempre consigo un plan de acción de emergencia escrito y personalizado que ilustre cómo reconocer los síntomas e instruya sobre cómo inyectar rápidamente la adrenalina. Esta debe ser administrada por vía intramuscular en la parte anterolateral media del muslo manteniendo el AIA durante aproximadamente 3-10 segundos. La administración de adrenalina es el tratamiento de primera línea y no existen contraindicaciones absolutas para su administración. La dosis debe repetirse cada 5-15 minutos si los síntomas persisten y tras su administración se debe solicitar asistencia médica. Estas medidas preparan a los padres y a los niños para afrontar una reacción y evitar que se agrave.
Durante una anafilaxia es crucial evaluar periódicamente las vías respiratorias, la respiración, la circulación, el estado mental y la piel, posicionar al paciente según sus características y simultáneamente llamar a los servicios de emergencia. La mayoría de los niños deben colocarse tumbados boca arriba, a menos que haya dificultad respiratoria, en cuyo caso una posición sentada optimiza el esfuerzo respiratorio; si está inconsciente, el niño puede colocarse en posición de recuperación. Al mismo tiempo, y si es posible, se debe eliminar la exposición al desencadenante (p. ej., suspender la administración de medicamentos/agentes terapéuticos).
El tratamiento de la anafilaxia continúa con el traslado a un entorno de atención sanitaria, idealmente en ambulancia. En niños con anafilaxia y síntomas de broncoespasmo, se pueden administrar agonistas beta-2 de acción corta inhalados (p. ej., salbutamol); sin embargo, en presencia de síntomas persistentes no son alternativa a la administración repetida de adrenalina intramuscular. En caso de obstrucción de las vías respiratorias superiores debe considerarse nebulizar adrenalina. Los medicamentos de segunda línea incluyen agonistas beta2-adrenérgicos, glucocorticoides y antihistamínicos. Es necesario observar a los niños durante varias horas, siendo especialmente importante en reacciones graves y en aquellas que requieren varias dosis de adrenalina.
Conclusiones
La anafilaxia es una patología de especial relevancia en edad pediátrica, siendo los alimentos su causa más común. En los niños, los síntomas respiratorios y la ausencia de afectación cutánea son características que deben ser consideradas en su presentación. El asma, la adolescencia, la alergia al cacahuete o los frutos secos y la falta o la administración tardía de adrenalina son factores asociados a mayor gravedad. La educación periódica de niños y familias, sobre cómo identificar los episodios, responder adecuadamente y emplear el AIA son vitales y deben ser revisados regularmente.
Dr. Carmelo Escudero Díez. Servicio de Alergología Hospital Infantil Universitario Niño Jesús (Madrid). Comité de Alergia Infantil.
*SEAIC: Sociedad Española de Alergología e Inmunología Clínica.
*AIA: Auto-inyector de adrenalina.
Referencias recomendadas
- Turner PJ, Campbell DE, Motosue MS, Campbell RL. Global Trends in Anaphylaxis Epidemiology and Clinical Implications. J Allergy Clin Immunol Pract. 2020;8:1169-76.
- Wang Y, Allen KJ, Suaini NHA, McWilliam V, Peters RL, Koplin JJ. The global incidence and prevalence of anaphylaxis in children in the general population: A systematic review. Allergy. 2019;74:1063-80.
- Ojeda P, Ibáñez MD, Olaguibel JM, Sastre J, Chivato T. Alergológica 2015: A National Survey on Allergic Diseases in the Spanish Pediatric Population. J Investig Allergol Clin Immunol 2018;28(5):321-329. doi: 10.18176/jiaci.0308.
- Cardona V, Ansotegui IJ, Ebisawa M, El-Gamal Y, Fernandez Rivas M, et al. World allergy organization anaphylaxis guidance 2020. World Allergy Organ J. 2020;13(10):100472.
- MS Shaker, DV Wallace, DBK Golden, J Oppenheimer, JA Bernstein, RL Campbell, et al. Anaphylaxis—a 2020 practice parameter update, systematic review, and Grading of Recommendations, Assessment, Development and Evaluation (GRADE) analysis. J Allergy Clin Immunol. 2020;145:1082–1123.
- Sicherer SH, Warren CM, Dant C, Gupta RS, Nadeau KC. Food Allergy from Infancy Through Adulthood. J Allergy Clin Immunol Pract. 2020 Jun;8(6):1854-1864. doi: 10.1016/j.jaip.2020.02.010.
¿Y entonces qué hacemos con el perro?
Actualmente, más de la mitad de los hogares europeos conviven con al menos una mascota; durante la pandemia SARS CoV2 se observó un incremento del censo de animales domésticos en los países desarrollados, siendo los perros, junto a los gatos, los animales que más conviven dentro del hogar.
 En el caso de los perros, su función de cuidador o ayudante en el trabajo diario ha cambiado a la de ser un miembro más de la familia, con el que se establecen vínculos emocionales y de dependencia; no en vano las mascotas son reconocidas en España con un estatuto jurídico desde enero de 2022 como “seres vivos dotados de sensibilidad”, garantizándoles el derecho a cuidados y bienestar (1).
En el caso de los perros, su función de cuidador o ayudante en el trabajo diario ha cambiado a la de ser un miembro más de la familia, con el que se establecen vínculos emocionales y de dependencia; no en vano las mascotas son reconocidas en España con un estatuto jurídico desde enero de 2022 como “seres vivos dotados de sensibilidad”, garantizándoles el derecho a cuidados y bienestar (1).
Según Alergológica 2015, los epitelios ocupan el tercer lugar en orden de frecuencia como causa de rinoconjuntivitis alérgica, siendo el perro (9,9%), tras el gato (12,5%), el agente etiológico más común en la población española estudiada. Se describe además, que el porcentaje de alérgicos a ácaros y/o pólenes es superior en los pacientes que conviven con animales con respecto a los pacientes que no tienen un animal en su domicilio. En la población pediátrica de ese estudio, un 36,2% de los niños convivían con animales domésticos, el 24,3% de ellos con perros, y mostraron un aumento en la prevalencia de la rinitis alérgica por epitelios con respecto a los estudios previos – Alergológica 2005 – por lo que es probable que la exposición sea un factor precipitante de este incremento (2).
Los síntomas habituales de la alergia a animales suelen ser los que afectan a las vías respiratorias; sin embargo, los animales pueden producir síntomas cutáneos asociados tras contacto directo con el animal por alérgenos de su epitelio, caspa, glándulas linguales y parótida (saliva), y próstata (orina). Los alérgenos del perro son muy ubicuos, pudiendo estar presentes no solo en el domicilio donde habitan, sino en lugares muy diversos tales como áreas comunes, oficinas, autobuses, metro, aviones etc., debido, probablemente, a su transporte por personas que conviven con ellos a través de su ropa y accesorios.
Los alérgenos del perro más estudiados son (3,4):
- Lipocalinas: Can f 1 (alérgeno mayoritario y especifico de sensibilización primaria), Can f 2, Can f 4 y Can f 6. Son proteínas estables con una gran reactividad cruzada entre ellas, cuya función es el transporte de ligandos lipofílicos como: hormonas, vitaminas, ácidos grasos y feromonas, permitiendo su unión a receptores de superficie celular.
- Albúmina (Can f 3): proteínas con gran homología entre diferentes especies animales, por lo cual tienen una alta reactividad cruzada entre ellas; se ha descrito que la sensibilización inicial a Can f3 puede estar relacionada en la progresión a polisensibilización a otros animales.
- Calicreína prostática (Can f 5): es considerado un alérgeno mayoritario, siendo una arginina-esterasa relacionada con la producción prostática, exclusiva de perros machos. Posee reactividad cruzada con el antígeno seminal prostático humano (PSA) con el que comparte una homología mayor al 50%, y se ha relacionado con alergia a líquido seminal humano pudiendo tener a su vez un papel importante en los casos de infertilidad.
- Proteína secretora epididimal (Can f 7): relacionada con proteínas NCP2 (Niemman Pick tipo 2),se ha implicado en el reconocimiento de lípidos de patógenos y transporte intracelular de colesterol. Su función exacta en los perros sigue sin estar clara.
- Cistatinas (Can f 8): actúa como inhibidor de cistein-proteasas.
La frecuencia de sensibilización a los alérgenos mayoritarios (Can f1 – Can f5) varía según las diferentes regiones geográficas y, aunque puede haber diferencias entre razas, todos los perros producen proteínas alergénicas. Los perros hipoalergénicos, o que se publicitan como tales, suelen considerarse así porque mudan menos pelo o son criados para producir menor cantidad de Can f 1; sin embargo, no eliminan la posibilidad de exposición a saliva y otros alérgenos menores no relacionados con los epitelios, por lo cual la disponibilidad de que una raza de perro sea realmente hipoalergénica es cuestionable (5).
Es muy frecuente la sensibilización simultánea con otros animales (principalmente el gato). En efecto, un 75% de los pacientes sensibilizados a una mascota tiene hasta 14 veces más de probabilidad de sensibilizarse a otra, lo que puede deberse a la homología y/o similitud estructural, como sucede con las albúminas y lipocalinas del perro y el gato, motivo de la reactividad cruzada entre ambos animales y otros como los roedores, los equinos, incluso con las aves. (5)
 El diagnóstico molecular en la alergia a animales ha permitido un conocimiento individualizado del perfil de sensibilización, lo que ha traído múltiples beneficios como mejorar la presunción diagnóstica, distinguiendo la reactividad cruzada de la co-sensibilización, permitir el reconocimiento de biomarcadores de riesgo en cuanto a gravedad de los síntomas y optimizar la indicación de inmunoterapia, posibilitando también reconocer componentes asociados a reacciones adversas durante la misma, e incluso llegar a predecir su efectividad. (6)
El diagnóstico molecular en la alergia a animales ha permitido un conocimiento individualizado del perfil de sensibilización, lo que ha traído múltiples beneficios como mejorar la presunción diagnóstica, distinguiendo la reactividad cruzada de la co-sensibilización, permitir el reconocimiento de biomarcadores de riesgo en cuanto a gravedad de los síntomas y optimizar la indicación de inmunoterapia, posibilitando también reconocer componentes asociados a reacciones adversas durante la misma, e incluso llegar a predecir su efectividad. (6)
Uriarte y cols., (6) demostraron que la sensibilización a 2 o más alérgenos de perro se asociaba a asma grave, y la sensibilización a Can f 1 y Can f 5 a rinitis persistente. Estos datos son similares a los reportados por Dávila y cols., (7), quienes también observaron que los pacientes con asma o rinitis aisladas causada por epitelios son escasos, y que al mismo tiempo un tercio de ellos tenían no solo urticaria de contacto, sino también un alto porcentaje de co-sensibilización a pólenes y ácaros.
 Sin embargo, en la actualidad hay datos que sugieren que la exposición temprana (durante el primer año de vida) a perros y/o a gatos, puede asociarse a una disminución del riesgo de asma alérgica, mientras que si la exposición se da tras ese periodo puede incrementar el riesgo a desarrollarla; estas observaciones parecen solo estar relacionadas con perro y gatos, y no se ha visto con otros animales como los roedores, cuya exposición temprana parece que puede incluso incrementar el riesgo a asma no alérgica. (5,8). Tampoco hay suficiente evidencia para predecir si la sensibilización a perros está asociada a alergia clínica; no obstante, la sensibilización a Can f1 asociada al Feld1 de gatos sí se ha asociado a un mayor riesgo de alergia posterior a ambos.
Sin embargo, en la actualidad hay datos que sugieren que la exposición temprana (durante el primer año de vida) a perros y/o a gatos, puede asociarse a una disminución del riesgo de asma alérgica, mientras que si la exposición se da tras ese periodo puede incrementar el riesgo a desarrollarla; estas observaciones parecen solo estar relacionadas con perro y gatos, y no se ha visto con otros animales como los roedores, cuya exposición temprana parece que puede incluso incrementar el riesgo a asma no alérgica. (5,8). Tampoco hay suficiente evidencia para predecir si la sensibilización a perros está asociada a alergia clínica; no obstante, la sensibilización a Can f1 asociada al Feld1 de gatos sí se ha asociado a un mayor riesgo de alergia posterior a ambos.
En cuanto a la dermatitis atópica no es posible establecer conclusiones. Algunos estudios hablan de un incremento en la gravedad de la dermatitis, no solo asociados a la exposición al perro, sino también tras el estrés psicológico que puede ocasionar el deshacerse de la mascota. Al igual que con la rinitis y el asma, también se ha descrito que la exposición a perros desde el nacimiento podría disminuir hasta en un 25% el riesgo de padecer dermatitis atópica, asociándolo a que, al ser miembro de la familia, los perros pueden compartir microbiota intestinal con sus convivientes, lo que podría alterar desde temprana edad la microbiota intestinal de los niños, sirviendo de medida protectora para el desarrollo de eczemas; sin embargo los datos actuales en cuanto a la implicación en la dermatitis en los niños expuestos son bastante contradictorios. (5,9)
Algunos estudios demuestran una disminución de los niveles de IgE específica frente a perro tras su retirada del domicilio, pero sin cambios significativos con respecto a la intensidad de los síntomas tras nuevos contactos también se ha descrito que algunos pacientes pueden presentan una menor respuesta clínica tras la exposición continua a los alérgenos del perro. Por otra parte, sigue sin estar claro si la sensibilización a perros es un factor de riesgo para sensibilización a otro neumoalérgenos, aunque en un estudio Park et al (10) describen un mayor riesgo de alergia a ácaros en paciente adultos que tienen o han tenido un perro en la infancia, sobre todo para el género de Dermatophagoides.
 El manejo de los pacientes con alergia a epitelios incluye la posibilidad de retirar la fuente alergénica (perro) del hogar, siendo ésta la medida que ha mostrado más beneficio, pero para su efectividad, al igual que la administración de lociones tópicas en el pelaje del perro, debe realizarse de manera combinada con la evitación del alérgeno y de manera sostenida en el tiempo; esto es difícil debido a la ubicuidad de los alérgenos del animal y no aseguran un beneficio clínico en la progresión de la enfermedad. Además, no debemos menospreciar el impacto emocional de retirar el animal del domicilio, lo que puede hacer en la mayoría de los casos inviable esta medida. Asimismo, aunque con evidencia poco consistente, se ha descrito que en pacientes monosensibilizados a Can f 5 la esterilización de perros machos puede aportar algún beneficio. (5,11)
El manejo de los pacientes con alergia a epitelios incluye la posibilidad de retirar la fuente alergénica (perro) del hogar, siendo ésta la medida que ha mostrado más beneficio, pero para su efectividad, al igual que la administración de lociones tópicas en el pelaje del perro, debe realizarse de manera combinada con la evitación del alérgeno y de manera sostenida en el tiempo; esto es difícil debido a la ubicuidad de los alérgenos del animal y no aseguran un beneficio clínico en la progresión de la enfermedad. Además, no debemos menospreciar el impacto emocional de retirar el animal del domicilio, lo que puede hacer en la mayoría de los casos inviable esta medida. Asimismo, aunque con evidencia poco consistente, se ha descrito que en pacientes monosensibilizados a Can f 5 la esterilización de perros machos puede aportar algún beneficio. (5,11)
Otra herramienta en el tratamiento es la inmunoterapia alérgeno específica (principalmente por vía subcutánea) que, en estudios limitados en pacientes con rinitis y asma, ha demostrado en pacientes con alergia a perro: mejoría de los síntomas y puntuación en los cuestionarios de la calidad de vida, reducción del tamaño de las pruebas cutáneas y aumento de los valores de FEV1 e IgG4 específicas, además de la disminución del uso de medicación de rescate. Sin embargo, es de resaltar que la eficacia clínica está limitada a la calidad de los extractos, a la variabilidad y complejidad del perfil alergénico de muchos pacientes y al gran porcentaje de co-sensibilización a otros alérgenos como pólenes, ácaros e incluso otros animales, constituyendo dichos factores una desventaja en el manejo actual de esta patología. (5,12)
Hilda Rianec Hernández Suárez. Hospital Universitario de Gran Canaria Dr. Negrín. Comité de Alergia Infantil
Bibliografía
- Jefatura del Estado. Ley 17/2021, de 15 de diciembre, de modificación del Código Civil, la Ley Hipotecaria y la Ley de Enjuiciamiento Civil, sobre el régimen jurídico de los animales [Internet]. Sec. 1, Ley 17/2021 dic 16, 2021 p. 154134-43. Disponible en: https://www.boe.es/eli/es/l/2021/12/15/17
- SEAIC. Alergologica 2015 [Internet]. Draft Grupo de Comunicación Healthcare; Disponible en: https://www.seaic.org/inicio/en-portada/alergologica-2015.html
- Alergias a gatos y perros [Internet]. Alliance Allergy. Disponible en: https://allianceallergy.com/diagnosticos-resueltos-por-componentes-para-la-enfermedad-alergica/alergias-a-gatos-y-perros/?lang=es
- Chan SK, Leung DYM. Dog and Cat Allergies: Current State of Diagnostic Approaches and Challenges. Allergy Asthma Immunol Res. marzo de 2018;10(2):97-105.
- Dávila I, Domínguez-Ortega J, Navarro-Pulido A, Alonso A, Antolín-Amerigo D, González-Mancebo E, et al. Consensus document on dog and cat allergy. Allergy. 2018;73(6):1206-22.
- Uriarte SA, Sastre J. Clinical relevance of molecular diagnosis in pet allergy. Allergy. 2016;71(7):1066-8.
- Dávila I, Isidoro-García, María. Perfiles clínicos y de sensibilización molecular en la alergia al epitelio de perro. 2017;11.
- Al-Tamprouri C, Malin B, Bill H, Lennart B, Anna S. Cat and dog ownership during/after the first year of life and risk for sensitization and reported allergy symptoms at age 13. Immun Inflamm Dis. 2019;7(4):250-7.
- Song SJ, Lauber C, Costello EK, Lozupone CA, Humphrey G, Berg-Lyons D, et al. Cohabiting family members share microbiota with one another and with their dogs. Weigel D, editor. eLife. 16 de abril de 2013;2:e00458.
- Park Y-B, Mo E-K, Lee J-Y, Kim J-H, Kim C-H, Hyun I-G, et al. Association Between Pet Ownership and the Sensitization to Pet Allergens in Adults With Various Allergic Diseases. Allergy Asthma Immunol Res. septiembre de 2013;5(5):295-300.
- Uriarte S, Sastre J. Subcutaneous Immunotherapy With High-Dose Cat and Dog Extracts: A Real-life Study. J Investig Allergol Clin Immunol. 18 de junio de 2020;30(3):169-74.
- Uriarte S, Grönlund H, Wintersand A, Bronge J, Sastre J. Clinical and immunologic changes due to subcutaneous immunotherapy with cat and dog extracts using an ultrarush up-dosing phase: a real-life study. J Investig Allergol Clin Immunol. Disponible en: http://www.jiaci.org/ahead-of-print/clinical-and-immunologic-changes-due-to-subcutaneous-immunotherapy-with-cat-and-dog-extracts-using-an-ultrarush-up-dosing-phase–a-real-life–study
Encuesta sobre telemedicina para pacientes y profesionales sanitarios
Lovexair, organización sin ánimo de lucro dedicado al cuidado, apoyo y orientación de las personas con patologías respiratorias, nos invita a completar esta encuesta con el objetivo de conocer nuestro punto de vista sobre los sistemas de telesalud y la relación profesional sanitario-paciente, con el fin de satisfacer mejor las necesidades en un contexto de atención híbrida.
Estudios experimentales sobre Inmunoterapia con péptidos de huevo, resultan esperanzadores en la inducción de tolerancia a huevo.
Daniel Lozano Ojalvo ha recibido hace unas semanas el Premio a la Investigación del Instituto de Estudio del Huevo. Ha sido premiado por sus trabajos en el tratamiento de la alergia a huevo realizados en el Consejo Superior de Investigaciones Científicas, en Madrid. En dicho organismo, realizó su Tesis Doctoral sobre “El uso de péptidos de huevo, para el tratamiento de la alergia persistente a huevo”.
Los estudios iniciales realizados por el Dr. Lozano en modelos animales, se basaron en la utilización de péptidos de huevo, con menor capacidad alergénica que el huevo completo, pero que mantienen su capacidad inmunogénica, y por tanto, la posibilidad de inducir tolerancia con la administración continuada de dichos péptidos.
Según explica el Dr. Daniel Lozano, al Diario Hoy: «Nosotros atacamos la alergia al huevo utilizando péptidos. Lo que hacemos es coger el huevo, partirlo en pequeñas porciones que hacen que no den alergia a aquellas personas que lo son, pero van a estimular su sistema inmunológico hacia la tolerancia. Se ha probado en ratones con éxito, y ahora nos acaban de conceder un proyecto de investigación, del Ministerio de Economía, para pasar a aplicarlo a pacientes con alergia a huevo. El tratamiento y manejo clínico de estos pacientes, será llevada a cabo por el Servicio de Alergia del Hospital Universitario Infanta Sofía de Madrid».
http://www.hoy.es/caceres/bueno-tomar-cinco-20180108000423-ntvo.html
El huevo es introducido en la dieta en España actualmente, alrededor de los 9-12 meses de edad. Es un alimento con un alto contenido proteico, nutricionalmente muy completo, y cuya aplicación en la cocina puede ser muy variada, dando lugar a innumerables recetas.
Una vez superada la campaña de desprestigio sufrida por el huevo, en las décadas de los años 70 y 80, actualmente, son muchos los estudio, que avalan su calidad como alimento, así como el beneficio a nivel cardiovascular, que genera la ingesta regular de huevo.
Se recomienda una ingesta en niños de la toma de huevo, al menos 3 veces por semana.
La alergia a huevo es la principal causa de alergia a alimentos en nuestro medio en la población menor de 5 años de edad. La incidencia a huevo en el primer año de edad se ha estimado en torno al 1-2% de la población infantil. La mayoría de las reacciones alérgicas a huevo son reacciones inmediatas mediadas por IgE, de gravedad variable, aunque también han sido descritas reacciones de mecanismo no IgE. La clínica cutánea es la más frecuente, seguida de la clínica digestiva.
El pronóstico de la alergia a huevo, es, en la mayoría de los casos, favorable. El 50% de los pacientes alcanzan la tolerancia completa entre los 3 y los 5 años de edad, persistiendo el estado alérgico a huevo, en alrededor de un 20% de los pacientes cuando llegan a la pubertad.
Para los pacientes con alergia persistente a huevo en la práctica clínica actualmente, se puede inducir desensibilización o tolerancia al huevo, mediante la administración gradual de cantidades crecientes del huevo. La tasa de éxito es alta, en torno al 70% para la mayoría de los protocolos clínicos. Sin embargo, la inmunoterapia oral con alergeno intacto tiene inconvenientes, principalmente la larga duración del tratamiento, y sobretodo, por la tasa relativamente alta de reacciones adversas durante el mismo, que pueden llegar a afectar al 70% de los pacientes, y en ocasiones ser graves, disminuyendo de forma severa la calidad de vida del paciente y de sus familiares.
En modelos animales se ha demostrado, que los ratones sensibilizados oralmente a proteínas de huevo que se tratan posteriormente con péptidos de huevo y no con la proteína intacta de huevo, están protegidos frente a las reacciones alérgicas a huevo, mientras dura esta inmunoterapia, pero recuperan la reactividad una vez interrumpido el tratamiento.
Las investigaciones del Dr. Lozano et al, ponen de manifiesto que la administración de ovoalbúmina hidrolizada en ratones sensibilizados a huevo durante tres semanas, disminuía significativamente los síntomas de anafilaxia ras la provocación oral e intra-peritoneal del alergeno y que la protección se mantenía 3 semanas después de la interrupción del tratamiento, coincidiendo con una disminución de los anticuerpos IgE específicos.
El efecto del hidrolizado se asociaba a una reducción en el porcentaje de los linfocitos Th2 y en la expresiómn de su factor de transcripción, GATA3, así como al aumento de las células T reguladoras (Treg) y a la sobreexpresión del factor de transcripción Foxp3, en los nódulos linfáticos mesentéricos y en el bazo de los ratones tratados, lo que señala a la inducción de células Treg como el principal mecanismo responsable de la aparición de tolerancia.
Por tanto el uso de péptidos puede ser una nueva herramienta para el tratamiento de las alergias alimentarias persistentes y graves.
Marta Reche Frutos.
Servicio de Alergología. Hospital Universitario Infanta Sofia.
San Sebastián de los Reyes. Madrid.
Captador de la semana: Cáceres

En el captador de la semana hoy os traemos al Dr. Sergio Porcel Carreño, alergólogo que realiza su labor asistencial en el Hospital Universitario de Cáceres, desde donde nos proporciona los datos para la red aerobiológica de la SEAIC.

Recordamos que podéis consultar los recuentos de pólenes en vuestra ciudad en www.polenes.com
Uso de Himenópteros en Alergia | USHIAL 2026
Fechas: 16 y 17 de abril de 2026
Ciudad: Córdoba
Lugar: Hospital Universitario Reina Sofía
Modalidad: Presencial
Organizan:
• Hospital Universitario Reina Sofía
• Universidad de Córdoba
Nuevo documento de consenso sobre la introducción precoz de los alimentos en niños de “riesgo alérgico”.
En los últimos años se han publicado algunos estudios que han hecho replantear determinados aspectos la práctica clínica habitual respecto al a alergia a los alimentos que parecían bien establecidos.
Las recomendaciones previas sobre la introducción de los alimentos en pacientes de “riesgo alérgico” eran hasta hace algunos años retrasar la introducción de los alimentos sólidos e incluso en algunas guías restricción materna de alimentos potencialmente alergénicos durante la lactancia. A pesar de estas medidas la prevalencia de alergia a alimentos ha ido en aumento en las últimas décadas.
Los resultados del estudio LEAP (The Learning Early About Peanut Allergy), y otras observaciones previas, han dado lugar a la modificación de las recomendaciones respecto a la introducción del cacahuete en las guías de las sociedades de alergia Americanas (AAAAI y AAP), Europea(EAACI), y Australiana(ASCIA). Recomendándose la introducción de forma precoz del cacahuete, en pacientes de alto riesgo de presentar alergia (pacientes con eccema severo y/o alergia al huevo), en contra de las recomendaciones previamente establecidas.
Recientemente la APAPARI Asia Pacific Association of Pediatric Allergy , Respirologi & Immunology ha publicado un documento de consenso a este respecto en el que analiza los resultados de los estudios publicados hasta el momento, las características de la población asiática y los puntos comunes y diferencias con las poblaciones del oeste.
Early introduction of allergenic foods for the prevention of food allergy from an Asian perspective-An Asia Pacific Association of Pediatric Allergy, Respirology & Immunology (APAPARI) consensus statement.
Tham EH, Shek LP, Van Bever HP, Vichyanond P, Ebisawa M, Wong GW, Lee BW; Asia Pacific Association of Pediatric Allergy, Respirology & Immunology (APAPARI). Pediatr Allergy Immunol. 2018 Feb;29(1):18-27
Destaca un estudio realizado en población asiática publicado en 2017 en el Lancet “Two-step egg introduction for prevention of egg allergy in high-risk infants with eczema (PETIT): a randomised, double-blind, placebo-controlled trial”.
En este trabajo, analiza los resultados de 121 pacientes con eccema, 60 pacientes en el grupo de intervención y 61 pacientes en el grupo placebo, en los que se realizó la introducción precoz de huevo cocinado mediante un protocolo de 2 pasos. Se inició con dosis equivalente a 0.2 gramos de huevo cocido, que se administraba de los 6-9 meses diariamente, seguido de administración de una dosis equivalente a 1.1 gramo de huevo cocido diariamente de los 9-12 meses en el grupo de intervención y dosis similares de placebo en el grupo de no intervención. Se realizó tratamiento intensivo de la DA en todos los pacientes a lo largo del estudio.
A los 12 meses se realiza provocación abierta con dosis equivalentes a 32 gr de huevo cocido presentado resultado positivo el 8% (5/60) de los pacientes en el grupo de intervención frente al 29.4% (23/61) en el grupo placebo. NNT 3.40(2.30-6.52). El estudio concluye que la introducción en dos pasos del huevo combinado con el tratamiento intensivo del eccema reduce la prevalencia de alergia al huevo en los niños de alto riesgo.
En los estudios revisados realizados con leche, trigo, soja, mariscos, cereales y nuez los resultados de los estudios no son consistentes.
El documento de consenso concluye que con la evidencia actual parece que la introducción precoz de cacahuete y huevo en pacientes de alto riesgo disminuye el riesgo de padecer la enfermedad alérgica pero que actualmente no existe evidencia respecto a si la introducción precoz de otros alimentos podría disminuir la frecuencia de alergia a estos.
Por otra parte existe acuerdo con las recomendaciones previas de otras guías sobre la población de bajo riesgo en la que no existe indicación de introducción precoz de los alimentos.
Autora: Mónica Rodríguez Álvarez. Comité de Alergia Infantil SEAIC.
Médico Adjunto Servicio de Alergia Hospital Universitario Fundación Alcorcón.
Haz una «Receta» de Autocuidados en Asma Infantil
Algunos alergólogos nos quejamos de que no tenemos tiempo para realizar autocuidados en consulta. A veces, nos gustaría poder escribir en una receta “autocuidados en asma” y que el paciente se fuera a “una farmacia” o a cualquier otro sitio y recibiera educación en autocuidados, quizás, realmente, exista esa posibilidad para los niños con asma en algunos sitios de España…
Una de las alergólogas de la que más he aprendido, me enseñó que “cuando hacemos educación en asma estamos empleando nuestro escaso tiempo, pero cuando no la hacemos lo estamos simplemente malgastando…” ya que, se da la paradoja de que, aunque existen tratamientos que permiten alcanzar el control, éste no se logra en muchos de los casos debido al inadecuado uso de los dispositivos de inhalación, insuficiente adherencia terapéutica e infrautilización de medicamentos que controlan la inflamación bronquial.
Numerosos factores contribuyen a dificultar el buen control, muchos de ellos dependen de la educación sanitaria deficitaria. De ahí la importancia que dan en todas las guías a la educación sanitaria de padres, cuidadores y del propio niño, según su edad, para el control del asma.
La educación individual se puede completar con una educación grupal. En este punto tienen su razón de ser los campamentos para niños con asma y alergia, estos son, probablemente, el lugar más adecuado para impartir un programa de autocuidados en grupo y conseguir el cambio de actitud en el niño asmático.
Los campamentos de verano ofrecen una educación sanitaria complementaria a la asistencia médica habitual, de una forma divertida en un entorno adecuado.
Estos campamentos están especialmente indicados en aquellos niños con un mal control de su asma, con un mal cumplimiento terapéutico. Los niños que viven en ambiente familiar de sobreprotección así como en niños o padres que a pesar de los consejos médicos persistan en limitar sus actividades cotidianas. Los niños asmáticos que más se pueden beneficiar de la educación sanitaria realizada en los campamentos son aquellos que presentan mayor gravedad y peor control de su asma.
Hay al menos 4 campamentos que continúan realizándose en España, organizados por AEPNAA en Girona, Fundació Hospital Sant Pere Claver en Barcelona, Hospital General Universitario de Valencia y Sociedad de Madrid y Castilla La Mancha de Alergología e Inmunología Clínica en Madrid.
Si crees que es importante la educación en autocuidados en los niños asmáticos, solo tienes que “prescribir una receta“ y remitir al niño a uno de estos campamentos, seguro que contribuirá a mejorar su control del asma y mejorar su calidad de vida.Esto no requiere mucho tiempo…
Manifiesto SEAIC-SEICAP sobre la anafilaxia
La anafilaxia, una urgencia silenciosa: 10 medidas clave para proteger a quienes la sufren.
La anafilaxia es una reacción alérgica grave de inicio súbito y evolución rápida que puede comprometer la vida si no se trata de forma inmediata. A pesar de su gravedad sigue siendo una condición infradiagnosticada e infratratada, lo que contribuye a una importante infraestimación de su prevalencia. Esta situación se ve agravada por el impacto emocional, social y psicológico que genera, especialmente en los niños y sus familias.
Si bien la anafilaxia se presenta en forma de episodios agudos que pueden conllevar riesgo vital, debe de considerarse una enfermedad crónica: incluso en ausencia de síntomas, la persona afectada sigue expuesta de forma constante al riesgo de sufrir nuevas crisis. Las guías clínicas nacionales e internacionales recomiendan que toda persona con antecedentes de anafilaxia disponga de un autoinyector de adrenalina (AIA) que permita una administración rápida y sencilla en caso de una nueva reacción. Además, se están desarrollando nuevos dispositivos de autoadministración, como el dispositivo de administración intranasal, recientemente aprobado por la Agencia Europea del Medicamento (EMA).
Con el objetivo de promover el uso adecuado de los AIA y sensibilizar a la población y a los profesionales sanitarios sobre su importancia, la Sociedad Española de Alergología e Inmunología Clínica (SEAIC), la Sociedad Española de Inmunología Clínica, Alergología y Asma Pediátrica (SEICAP) han consensuado una serie de propuestas clave recogidas en este manifiesto.
1. Reconocer la anafilaxia como un problema de salud pública
Es esencial visibilizar la anafilaxia como un problema de salud pública que requiere una respuesta coordinada entre los ámbitos sanitario, educativo, científico, institucional y comunitario. Para ello, se deben implementar campañas informativas que fomenten su conocimiento, detección precoz y enfaticen las pautas de actuación ante una emergencia. Además, los pacientes que hayan sufrido un episodio de anafilaxia deben de ser estudiados de forma preferente en los servicios de Alergología o en las unidades de Alergología Pediátrica.
2. Incluir la anafilaxia en las estrategias de salud pública
Es imprescindible que las autoridades sanitarias incorporen la anafilaxia en los planes de salud pública e impulsen la investigación en áreas como los mecanismos desencadenantes, los factores de riesgo y las nuevas opciones terapéuticas.
3. Priorizar del uso del autoinyector de adrenalina y de los nuevos dispositivos
Resulta necesario priorizar el uso del AIA frente a otros métodos tradicionales de administración de la adrenalina, como la inyección con jeringa y aguja, especialmente por personas que no sean profesionales sanitarios. Los AIA ofrecen mayor eficacia, seguridad y facilidad de uso, reduciendo significativamente el riesgo de errores en la administración. Esta recomendación probablemente será aplicable a nuevos dispositivos.
4. Formar al paciente y su entorno
Es imprescindible la formación específica de los pacientes y sus cuidadores en la identificación de los signos de alarma, el seguimiento de un plan de acción individualizado, el empleo correcto de los dispositivos de autoadministración de adrenalina y las medidas de prevención frente a alérgenos conocidos.
5. Promover protocolos en centros educativos y espacios públicos
Hay que promover el desarrollo de protocolos estandarizados para actuar ante casos de una anafilaxia en las escuelas y, en general, en los espacios públicos, garantizando el acceso de los pacientes con diagnóstico confirmado de anafilaxia a los dispositivos de autoadministración de adrenalina.
6. Intervenir en el ámbito comunitario
Dado que la mayoría de los episodios se presentan fuera del entorno hospitalario, se propone que los AIA y los nuevos dispositivos constituyan el tratamiento de elección en el ámbito comunitario, aspecto que debe complementarse mediante programas de formación en anafilaxia para personal sanitario y no sanitario.
7. Prescripción de doble dispositivo de autoadministración de adrenalina
De acuerdo con las directrices de la EMA se debe de recomendar la prescripción de al menos dos AIA (o sus equivalentes en el futuro) a cada paciente con antecedentes de anafilaxia, a fin garantizar una respuesta adecuada ante las reacciones graves o prolongadas.
8. Accesibilidad y financiación
Es indispensable incluir los AIA y otros dispositivos de autoadministración de adrenalina, cuando se comercialicen, en el régimen de aportación reducida debido la naturaleza crónica del riesgo de sufrir una reacción anafiláctica y a su carácter esencial para prevenir desenlaces mortales en los pacientes de riesgo elevado. Además, es imprescindible que el Ministerio de Sanidad y la Agencia Española del Medicamento y Productos Sanitarios garanticen el suministro estable y continuo en todo el territorio nacional.
9. Clasificación como medicamento estratégico
Se propone la inclusión de los AIA y futuros dispositivos en el listado de medicamentos estratégicos a nivel nacional, dado su papel esencial en situaciones de emergencia.
10. Reconocimiento del carácter crónico y vital del tratamiento
Resulta imprescindible el reconocimiento de los AIA y otros dispositivos de autoadministración que se desarrollen como medicamentos de uso crónico y vital. Se debe garantizar que este tratamiento esencial se enmarque en los fármacos con condiciones especiales de financiación pública.
![]() Manifiesto SEAIC-SEICAP sobre la anafilaxia (1646 descargas )
Manifiesto SEAIC-SEICAP sobre la anafilaxia (1646 descargas )





