resultados de la búsqueda: asma/wp-content/uploads/cme-jiaci
HISTORIA DE LOS INHALADORES
La administración o aplicación de los tratamientos inhalados se conoce desde hace 4000 años en China, India y Egipto. En aquella época se administraban plantas ricas en escopolamina y en atropina (como Datura stramonium o Atropa belladona) en forma de vahos, fumigaciones, pipas de agua e incluso “cigarrillos terapéuticos” por su efecto relajante en el músculo bronquial.
La terapia inhalada comienza en los balnearios en el s.XIX cuando empiezan a utilizar las nebulizaciones para tratar la tuberculosis. En 1856, el médico Sales-Girons desarrolló el primer inhalador portátil lo que permitió la administración en domicilio. Aunque estos aparatos tuvieron detractores que los consideraban ineficaces, se siguieron desarrollando nuevos modelos. Si bien, en la farmacología el interés de la vía respiratoria fue en aumento sobre todo cuando se aisló la molécula de adrenalina en 1901 por Thomas Aldrich y Jokichi Takamine y cuando Bullying desarrolló un nebulizador con motor eléctrico. Los siguientes avances se dieron en conseguir broncodilatadores con menos efectos adversos y aparatos más pequeños que generaran partículas inferiores a 5 micras.
De esta forma, gracias a los avances en farmacología se consiguió identificar los receptores α y β adrenérgicos en 1947 y posteriormente, los β1 y β2 lo que dio lugar al descubrimiento en 1969 de un broncodilatador específico con mínimos efectos cardiovasculares y musculares, el salbutamol.
En 1948 se comercializó una primera versión de los futuros dispositivos de inhalación Aerohaler®. Era un vial de vidrio donde se colocaba el principio activo en forma de polvo seco la cantidad que en cada situación se consideraba adecuada y el paciente aspiraba a través de una pieza desmontable, por la boca o por la nariz. Este dispositivo fracasó ya que las dosis administradas eran variables, cada persona utilizaba la dosis que le parecía bien, además los asmáticos que lo utilizaban no eran capaces de generar el flujo suficiente para mover el fármaco y quedaba casi todo en el vial. Cuando se inhalaba por la nariz, la función de filtro de las fosas nasales hacía que no llegara el fármaco hasta el árbol bronquial, por lo que desde entonces se desechó la aplicación nasal.
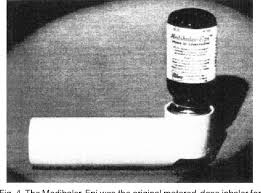
El primer inhalador de cartucho presurizado surgió en el año 1956, a raíz de la insistencia de la hija asmática del doctor George Maison que le solicitaba un inhalador cómodo y portátil. Éste tenía un mecanismo valvular para dispensación de fluidos por medio de un propelente. Con el tiempo sería empleado en medicina pero también en cosmética (desodorantes, espuma de afeitar, etc) le denominaron Medihaler. Su éxito fue inmediato. Era un aparato ligero, portátil y que siempre administraba dosis fijas que venían medidas de fábrica. Su inicio de acción era rápido y cómodo de usar en cualquier lugar. Su principal desventaja era la coordinación de la inspiración con la activación del aparato.
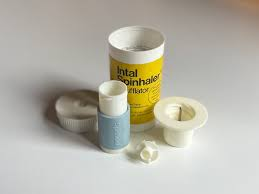
El origen de los inhaladores de polvo seco va unido al descubrimiento, por el médico Roger Altounyan, del cromoglicato disódico como protector del broncoespasmo por su acción relajante sobre el músculo liso. Debido a ello, en 1967 se lanzó al mercado el primer inhalador de polvo seco, Spinhaler® diseñado específicamente para administrar el cromoglicato disódico. Este dispositivo aportó dos grandes avances:a) administración de dosis fijas, por medio de una cápsula que se introducía en el dispositivo y se perforaba para liberar el polvo al inhalar; y b) no se planteaba como una medicación de rescate sino como una “profilaxis”. Spinhaler® ha dado lugar a toda la familia de inhaladores de polvo seco. Y además aportaba la ventaja frente al inhalador de cartucho presurizado de no tener que coordinar la inhalación con la función del aparato. Sus desventajas es que precisan mayor flujo inspiratorio y su uso puede ser complejo en personas mayores o con deformidad en las manos.
En los años 70 llegaron las cámaras espaciadoras/inhalatorias, permitiendo llevar los beneficios del cartucho presurizado a pacientes con dificultad para coordinar la maniobra.
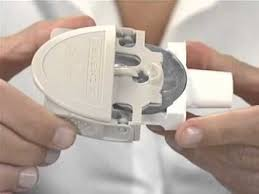
En los años 80 aparecieron los inhaladores de polvo seco multidosis, Diskhaler®. Esto reducía la complejidad y dificultad de la maniobra ya que las cápsulas con el polvo seco vienen integradas en el dispositivo y sólo hace falta cargarlas e inhalar. Aunque siguen precisando de alto flujo inspiratorio por parte del paciente y no se pueden acoplar a una cámara espaciadora al igual que los dispositivos de polvo seco unidosis.
A partir de estas familias de inhaladores, (cartuchos presurizados, inhaladores de polvo seco unidosis y multidosis) han ido surgiendo diferentes sistemas modernos que reutilizan la idea original y añaden mejoras como contadores de dosis, sistemas de feedback para que el paciente realice correctamente la técnica inhalatoria, etc.
Desde 1997 se conocen los inhaladores de vapor suave (Respimat®), en el que el fármaco en disolución es propulsado por un efecto de muelle, sin propelentes. Esto permite una maniobra inhalatoria sencilla, con una capacidad inspiratoria baja o muy baja, que unido a su producción de partículas muy pequeñas alcanza un gran depósito pulmonar. De todas maneras este sistema no llegó a España hasta 2010.
Otras variantes del cartucho presurizado clásico que han aparecido después han sido los sistemas Alvesco® y Modulite® donde el fármaco está disuelto, en vez de en suspensión, produciendo partículas muy finas y permitiendo una penetración pulmonar mayor. A su vez los sistemas accionados por la inspiración, Autohaler®, Easy Breath ® perciben el momento en que el paciente realiza la inspiración y se activan para propulsar el fármaco. Aunque este sistema no se ha comercializado en España.
BIBLIOGRAFÍA
- Las 4 reglas de la terapia inhalada.
- https://www.agefec.org/web/wp-content/uploads/2013/03/INFORMACI%C3%93N-ESCRITA-TALLER.pdf
- GEMA inhaladores. Terapia inhalada: fundamentos, dispositivos y aplicaciones prácticas. 2018
Un hito histórico para el Journal of Investigational Allergy and Clinical Immunology: entre el 10% de las revistas más influyentes en alergología
Nos complace anunciar que, por primera vez en su historia, la revista Journal of Investigational Allergy and Clinical Immunology (JIACI), órgano oficial de la SEAIC, ha alcanzado el primer decil (percentil 93) en la categoría Allergy del Journal Citation Reports (JCR) 2024. Este logro sitúa a JIACI entre las revistas más influyentes y citadas a nivel mundial en su área, consolidándola como una de las cabeceras más destacadas en el campo de la alergología.
El Prof. José María Olaguibel, editor jefe de JIACI, ha destacado que «haber alcanzado el primer Decil significa que nos hemos situado entre el 10% de las revistas con mayor impacto mundial en alergología, lo que demuestra que una publicación de origen español puede liderar la investigación global en alergia. Este resultado refuerza nuestra vocación de seguir avanzando en la investigación y la mejora de la salud pública en el ámbito de la alergología.»
Asimismo, el Dr. Olaguibel ha querido subrayar que este logro refleja el esfuerzo colectivo de toda la comunidad científica que contribuye a generar contenido de alto valor para JIACI: autores, revisores, miembros del comité editorial y, muy especialmente, los socios de la SEAIC, que continúan apostando por una revista científica rigurosa, abierta y con impacto real en la práctica clínica y la investigación translacional en alergología.
¡Muchas gracias a todos por hacerlo posible!
GEMA 5.5 Guía Española para el Manejo del Asma
ACTUALIZACIÓN 2025. GEMA 5.5
Presentación GEMA 5.5
GEMA es una guía clínica independiente basada en evidencia científica y elaborada por un equipo multidisciplinario de especialistas pertenecientes a 18 sociedades científicas nacionales e internacionales. Constituye la referencia principal sobre asma para el mundo hispanohablante.
No se trata de una extensa recopilación del conocimiento científico sobre el asma, sino más bien de un documento breve y preciso, que contiene la información esencial para que los profesionales de la salud, incluso aquellos no especializados en esta patología, puedan ofrecer a sus pacientes una atención clínica de calidad. Su brevedad, concreción y claridad son elementos clave para una aplicación efectiva.
Está disponible en distintos formatos en www.gemasma.com.
Una de las principales fortalezas de GEMA radica en su actualización anual. Esta labor es exclusiva del Comité Ejecutivo GEMA, asistido por una comisión de cuatro expertos (proGEMA), encargados de revisar los artículos sobre asma publicados en revistas indexadas durante el año anterior.
Esta comisión está formada por los doctores Astrid Crespo (Neumología), Miguel Ángel Lobo (Medicina Familiar), Lorena Soto (Alergología) y Álvaro Gimeno (Pediatría).
La selección de los artículos más relevantes es fundamental para determinar los cambios significativos en cada actualización anual.
Novedades Edición 2025
Los principales cambios de esta edición (destacados en azul para facilitar su identificación) incluyen:
• Nuevos factores de riesgo identificados para el desarrollo de asma, como el peso muy bajo al nacer (<1500 g).
• Actualización del objetivo terapéutico principal del tratamiento del asma, orientado a lograr y mantener la remisión clínica rápidamente, previniendo exacerbaciones, controlando síntomas y optimizando la función pulmonar.
• Revisión del uso de anticuerpos monoclonales en pacientes con exacerbaciones graves atendidos en servicios de urgencias, área donde la evidencia sigue siendo limitada, aunque se han publicado nuevas investigaciones.
• Nuevas evidencias sobre la terapia MART en mayores de 12 años y recomendaciones actualizadas sobre el uso de salbutamol en población pediátrica.
• Actualización del apartado sobre biológicos en población pediátrica con asma grave, incluyendo una nueva tabla resumen.
• Nuevas evidencias sobre el uso de anticuerpos monoclonales en el tratamiento de la rinosinusitis crónica, con o sin pólipos, así como la incorporación de nuevos fárma- cos biológicos.
• Evidencias actualizadas respecto al uso de fármacos biológicos para el tratamiento del asma grave no controlada (AGNC) y actualización del algoritmo terapéutico según el fenotipo.
• Actualización del apartado sobre aspergilosis broncopulmonar alérgica siguiendo las recomendaciones del grupo de trabajo ISHAM-ABPA 2024 sobre diagnóstico, clasificación y tratamiento.
• Nuevas evidencias sobre tratamientos biológicos para la granulomatosis eosinofílica con poliangeítis (GEPA), incluyendo benralizumab como nuevo tratamiento aprobado por agencias reguladoras sanitarias.
• Incorporación habitual de referencias bibliográficas relevantes específicas.
Campamentos de Verano para niños con Asma y Alergia en tiempos de Pandemia COVID-19
Desde hace unos 20 años, diferentes Sociedades Regionales de Alergología implantadas en el territorio nacional, han venido organizando de forma ininterrumpida en los meses de verano campamentos para niños con asma y alergia en colaboración con la Sociedad Española de Alergología e Inmunología Clínica.
La situación actual de pandemia por COVID 19, declarada por la OMS el día 11 de marzo de 2020 (1) supuso un cambio radical en la atención sanitaria a nivel mundial. Desde el inicio se han alcanzado más de 170 millones de casos notificados en todo el mundo y casi 4 millones en España. En esta situación, el pasado verano y por razones obvias, la totalidad de campamentos de verano para niños alérgicos y/o asmáticos fueron suspendidos.
Si bien los niños son capaces de contraer el virus que causa COVID-19, no se enferman con tanta frecuencia como los adultos. La mayoría presentan síntomas leves o no presentan síntomas. No obstante, algunos con afecciones subyacentes como obesidad, diabetes y asma, pueden tener un mayor riesgo de padecer formas graves de la enfermedad. Los niños que tienen enfermedades cardíacas congénitas, afecciones genéticas o afecciones que afectan el sistema nervioso o el metabolismo también pueden tener un mayor riesgo de padecer enfermedades graves con COVID-19.
Recientemente Castro-Rodríguez y Forno (2), tras realizar una revisión sistemática sobre Asma y COVID-19 en niños, sólo encontraron un estudio que relacionaba el asma como factor de riesgo potencial para la gravedad del COVID-19, pero no para su mortalidad. La mayoría de los trabajos se basan en la descripción de número de casos de COVID-19 por grupos de edad, por lo que aún no queda claro si el asma infantil u otras enfermedades respiratorias pediátricas están asociadas con el riesgo o la gravedad de COVID-19.
En España se han administrado hasta la fecha más de 30 millones de dosis de vacuna frente al coronavirus SARS-CoV-2, por lo que se augura alcanzar la ansiada inmunidad de grupo en los próximos meses. En esta situación, se plantea ya la posibilidad de retomar en este o próximos veranos aquellas actividades de educación sanitaria dirigidas a niños alérgicos y asmáticos que los alergólogos veníamos realizando, en forma de campamentos u otras actividades que, respetando escrupulosamente las recomendaciones sanitarias, nos permitan alcanzar el control clínico actual y evitar las consecuencias a futuro de la enfermedad.
Los Centros para el Control y la Prevención de Enfermedades (CDC) han redactado y actualizado la Guía para la apertura de campamentos juveniles y de verano durante la pandemia del COVID-19 (3).
Resumen de los cambios recientes:
- Se añadieron:
- una sección sobre promover la vacunación.
- una sección sobre planificar y preparar el campamento.
- información sobre optar por actividades más seguras.
- un enlace a información para personal y campistas con mayor riesgo de enfermarse gravemente a causa del COVID-19.
- una guía para los campamentos en los que todos están completamente vacunados.
- información sobre el uso comunitario de mascarillas de tela para controlar la propagación del SARS-CoV-2.
- Se actualizaron:
- las guías para los campamentos en los que no todos están completamente vacunados.
- la guía sobre uso de mascarillas al aire libre.
- la información sobre excursiones fuera del campamento.
Puntos clave de la guía:
En esta guía se describen las estrategias que los programas de campamentos deben utilizar para mantener el funcionamiento y los entornos saludables, reducir el riesgo de propagación del COVID-19 en sus programas, prepararse para cuando alguien se enferme a causa del COVID-19 y brindar apoyo para sobrellevar la situación y desarrollar resiliencia.
El uso sistemático y estratificado de varias estrategias de prevención puede servir para que los campamentos abran de forma segura para la realización de actividades presenciales, proteger a los niños, las familias y al personal y desacelerar la propagación del virus que causa el COVID-19.
Fernando Florido López. Servicio de Alergología. Hospital Universitario Clínico San Cecilio. Granada. Comité de Alergia Infantil SEAIC
Biobligrafía:
- Organization, W.H. WHO Director-General’s opening remarks at the media briefing onCOVID-19: 11 March 2020. 2020 05/01/2020]; Available from:https://www.who.int/dg/speeches/detail/who-director-general-s-opening-remarks-at-themedia-briefing-on-covid-19—11-march-2020
- Castro-Rodriguez JA, Forno E. Asthma and COVID-19 in children: A systematic review and call for data. Pediatr Pulmonol 2020. PMCID 7323291.
- https://espanol.cdc.gov/coronavirus/2019-ncov/community/schools-childcare/summer-camps.html
Reunión Foro Biológicos en Asma Grave
Coincidiendo con el XXXI Congreso de la SEAIC, el Comité de Asma celebrará su «Reunión Foro Biológicos en Asma Grave». A continuación se detalla el programa de este evento.
Curso TRIPLE Asma
Os presentamos el curso TRIPLE ASMA, patrocinado por Chiesi y Avalado por la SEAIC, un programa online avanzado diseñado específicamente para especialistas en alergología,
neumología, medicina familiar y comunitaria. Este curso se centra en la actualización de conocimientos y el desarrollo de habilidades en el manejo del asma incluyendo la utilización de la triple terapia
Link al curso: https://www.tripleasma.com/#/public/inicio
Seminario web Asma y Covid-19
El próximo 6 de mayo tendrá lugar el seminario web «Asma y COVID-19», convocado por la Cátedra INSPIRA-UAB, en colaboración con Fundación Catalana de Pneumología y GSK. Se podrá acceder a través de este enlace.
XXIII Congreso Mundial de Asma
Estimados colegas:
Desde la Sociedad Española de Alergia e Inmunología Clínica SEAIC queremos recordaros que en menos de un mes, del 12 al 15 de marzo, se celebrará en Madrid el XXIII Congreso Mundial de Asma (WCA) organizado por la Asociación Global de Asma-INTERASMA con la colaboración científica de la SEAIC. Además informaros que a efectos de inscripción y participación se aplicarán a todos los miembros de la SEAIC los mismos beneficios que a los miembros de INTERASMA.
INTERASMA es una sociedad científica con más de 60 años de historia que, desde un concepto multidisciplinar, tiene como objetivo el estudio del asma. Entre una de sus actividades principales destaca la organización del Congreso Mundial de Asma que se realiza cada dos años en distintas ciudades del mundo. La alta calidad de sus programas científicos y educativos sobre el conocimiento del asma, colaborando con prestigiosos expertos y ponentes tanto locales como internacionales de todo el mundo, han hecho del WCA un congreso exitoso y de amplia participación.
Para mayor información, pueden visitar el sitio web del congreso: www.wca-2016.com. En nombre de SEAIC e INTERASMA es un placer invitarles a participar en el próximo Congreso Mundial de Asma que se celebrará en Madrid del 12 al 15 de marzo de 2016.
Saludos cordiales,
Prof. Joaquín Sastre Prof. G. Walter Canonica
Presidente SEAIC Presidente GAA – INTERASMA
Cursos Procuida: formación online en asma para enfermería
Cerrado el plazo de inscripción del curso de asma grave básico y avanzado.
Los cursos Procuida, coordinados por el Comité de Enfermería y el Grupo de Procedimientos en Asma de SEAIC, están dirigidos a enfermeros/as que quieran especializarse en el manejo avanzado del asma.
Este programa está diseñado para capacitar a enfermeros y enfermeras en el manejo avanzado del asma dentro de equipos multidisciplinares. Se abordarán las pruebas diagnósticas más actualizadas, incluyendo la espirometría y la oscilometría de impulsos, esenciales para la Medicina de Precisión. Además, se enfatizará la identificación del fenotipo inflamatorio mediante la medición de FeNO y el estudio del esputo inducido. Con un enfoque práctico y basado en la evidencia, el curso busca optimizar el tratamiento personalizado del asma, reduciendo hospitalizaciones y mejorando el control de la enfermedad.
Avalado por SEAIC. Patrocinado por Sanofi y Regeneron.
- Formación online acreditada (3,7 créditos) para enfermería sobre diagnóstico y manejo del asma.
- Procuida I: 1 sep – 30 dic 2025.
- Procuida II: 16 feb – 29 jun 2026.
- Toda la info
 PROCUIDA díptico programa AAFF (544 descargas )
PROCUIDA díptico programa AAFF (544 descargas )
Educación terapéutica del adolescente con asma
Según los expertos de la OMS la adolescencia comprende un periodo de edad que va desde los 10-11 hasta los 19 años, aunque algunos autores hablan de adolescencia inicial (10-14 años), adolescencia media (15-17 años) y adolescencia tardía (18-21 años).
El asma es una de las enfermedades crónicas más prevalentes en el adolescente y los sanitarios somos conscientes de que en estas edades cambia el modo de afrontar la enfermedad, especialmente si se trata de una enfermedad crónica. Actitudes de negación o de culpabilidad, complican el abordaje del problema por parte del profesional, cambian sentimientos y actitudes de nuestro paciente y lo que hasta ese momento era responsabilidad de los padres o cuidadores pasa a serlo del propio enfermo, que debe ir asumiendo paulatinamente sus propios compromisos ante la enfermedad.
Para el adolescente con asma la ansiedad y depresión son desencadenantes que favorecen peor control de los síntomas y pueden influir decisivamente en su calidad de vida. La visión del adolescente con asma dificulta en la relación con el grupo de amigos, siente vergüenza.
Conocer al paciente adolescente
¿A qué se dedica, estudia, cuáles son sus aficiones?
¿Qué sabe sobre su enfermedad?
¿Cómo controla el asma?
Intervención enfermera educadora:
Tratamos los objetivos más importantes para el adolescente con asma:
- Comprenda su enfermedad (síntomas del asma, signos de empeoramiento o comienzo de una crisis, tos, cansancio, sibilancia, dificultad para respirar….
- Sepa cómo evitar los desencadenantes (tabaco, alergenos, ejercicios, deporte, infecciones respiratorias, alimentos, fármacos…).
- Reforzamos positivamente en el cumplimiento terapéutico y adherencia al tratamiento para mejor calidad de vida.
Realizamos un plan estructurado con citas que el paciente pueda acudir y de ese modo se pueda repasar sus inquietudes e intentar llegar a acuerdos asumibles y siempre teniendo presente su tratamiento terapéutico.
Conclusiones:
- Adherencia: el paciente acepta voluntariamente las recomendaciones por parte de enfermeros educadores.
- Concordancia: autonomía por parte del paciente adolescente para mantener una relación de igualdad con enfermería para un mejor cumplimiento y manejo de su enfermedad.
- Escuchar: es la prueba de confianza y apoyo asegurando en todo momento la confidencialidad hacia el paciente adolescente.
- Cumplir: los objetivos que nos proponemos con el paciente adolescente para un cumplimiento de su tratamiento y una mejor calidad de vida.
CÓMO ENFRENTARSE A UNA EPIDEMIA DE BRONQUIOLITIS Y EL ASMA INFANTIL.
Hemos superado una pandemia en los últimos años de un virus respiratorio que nos ha traído de cabeza y cuando estábamos “descuidados” nos encontramos con que nuestros niños ahora están “en peligro”. ¿Es así?, ¿nos debemos preocupar los padres/madres? ¿Y si nuestros hijos tienen asma?, ¿hay algo que podamos hacer?
Tenemos las UCI pediátricas y los servicios de urgencia saturados con casos de esta enfermedad respiratoria. Se ha estimado que hasta un 40% más que en años anteriores a la pandemia. Entonces: ¿Qué debemos saber?, ¿podemos prevenir esta infección? ¿Si nuestro hijo/a tiene asma, debemos tener especial precaución?
Esto era algo que podíamos prever, pues hemos pasado 2 años en los que los niños han estado con medidas de aislamiento estrictas que han ido desapareciendo, tales como mascarillas y la distancia social, han estado menos expuestos a virus y ahora, se enfrentan de nuevo a los virus típicos de estas fechas: la bronquiolitis, que aunque es una enfermedad epidémica y por tanto, todos los años hay muchos casos, este año parece que se están detectando con mayor frecuencia; la gripe, que se trata de otra enfermedad epidémica y se puede solapar con la anterior y además la Covid-19. Y los 3, pueden solaparse y darse en la misma época.
La bronquiolitis es una enfermedad de la vía respiratoria inferior que suele darse en menores de 2 años y que es causada fundamentalmente por el virus respiratorio sincitial (VRS) aunque también pueden influir otros virus respiratorios. Las pequeñas vías respiratorias bajas llamadas bronquios y bronquiolos se inflaman debido a esta infección, se llenan de moco y esto causa dificultad respiratoria. Suele ocurrir en los meses de invierno pero también puede tener un pico en los meses de primavera. Llamamos “bronquiolitis” al primer episodio y el resto ya serían episodios de “bronquitis”.
Lo primero que debemos saber es que no debemos alarmarnos a priori. Nos preocuparían sobre todo los niño/as más pequeñitos, fundamentalmente entre 2 y 6 meses o aquellos con algún factor de riesgo (inmunodeprimidos, prematuros, enfermedades cardiológicas, asma no controlada…) pero debemos ser conscientes, que aunque no existe un tratamiento específico, podemos tomar ciertas medidas para “prevenir” o tratar de la forma más adecuada. Generalmente en niños mayores y adultos, el cuadro suele pasarse como un simple cuadro catarral leve con mucosidad.
Ya que no existe un tratamiento específico, pues sobre todo en lactantes muy pequeños, los broncodilatadores no son eficaces, y no se trata con antibióticos, puede ser que estos niños precisen de oxigenoterapia y tengan que acudir a urgencias y que ingresar en el hospital. De ahí el “colapso” de urgencias y la atención hospitalaria. La buena noticia es que recientemente la Comisión Europea acaba de aprobar un anticuerpo monoclonal, llamado nirsevimab, que ha demostrado eficacia y seguridad en la prevención de enfermedad e ingreso por VRS para toda la población de recién nacidos y lactantes sanos o con enfermedades previas, aunque todavía no es de uso generalizado y habrá que esperar, por el momento, en la mayoría de casos.
Debemos estar atentos a las señales de alarma: decaimiento, falta de apetito, adormecimiento, fiebre de varios días que no cede (aunque no siempre tiene que haber fiebre) que puede significar una sobreinfección bacteriana, respiración superficial con taquipnea y tiraje subcostal (respiración rápida, podemos ver como las costillas suben y el abdomen sube y baja) y ante éstas, acudir a nuestro pediatra o médico especialista, y establecer las medidas de confort más adecuadas (tenerlos nutridos e hidratados, antitérmicos en caso de fiebre, etc).
Para prevenir estas infecciones podemos realizar lavado frecuente de manos, evitar el contacto con personas que presenten síntomas de catarro (no visitar o coger a niños de riesgo o bebés muy pequeños si tenemos un leve catarro aunque sea con síntomas leves) o evitar espacios con humo de tabaco, entre otras.
El 50% de los niños que tienen un episodio de bronquiolitis tiene más probabilidades de sufrir nuevos episodios de bronquitis y tener bronquitis de repetición, aunque normalmente conforme van creciendo y sobre todo a partir de los 3 años estos cuadros se reducen y dejan de ocurrir. Esto no quiere decir que todos vayan a ser asmáticos con el tiempo, pero evidentemente, habrá que vigilar y seguir su curso para ver evolución, pues un pequeño porcentaje de estos niños podrán desarrollar un asma infantil en el futuro.
En el caso de niños con episodios de broncoespasmos de repetición y/o asma debemos tener la precaución de mantener su tratamiento de base en el caso de que lo tengan, bien con inhaladores u otros fármacos, seguir las instrucciones en cuanto al tratamiento del pediatra o especialista (alergólogo, neumólogo) que les trate y establecer las medidas anteriormente descritas.
En definitiva, mucho ánimo a esos padres y madres que se enfrentan a esta época de virus; recomendando información veraz y actualizada y trabajo en equipo, padres/madres y personal sanitario.
Margarita Tomás Pérez. Médico adjunto de Alergología. Hospital Universitario La Paz. Comité de Alergia Infantil. SEAIC
1-. Susana Rodríguez M. Bronchiolitis in the year of COVID-19. Arch Argent Pediatr.2020;118(3):222-223.
2-. Gómez C, Alarcón G, Cifuentes L. Beta-2 agonists for the treatment of bronchiolitis. Beta-2 agonistas para el tratamiento de bronquiolitis. Medwave. 2020;20(8):e7945. Published 2020 Sep 3. doi:10.5867/medwave.2020.08.7947.
3-. Hammitt LL, Dagan R, Yuan Y, Baca Cots M, Bosheva M, Madhi SA, et al;MELODY Study Group. Nirsevimab for Prevention of RSV in Healthy Late-Preterm and Term Infants. N Engl J Med. 2022;386(9):837-846.
4-. Garcia-Garcia ML, Calvo Rey C, Rabes T. Pediatric Asthma and viral infection. Arch Bronconeumol. 2016; 52(5): 269–273.
Acta del Comité de Asma. Zaragoza 2021
Día Mundial del Asma 2019
Mañana, 7 de Mayo se celebra el Día Mundial del Asma 2019. En España el asma es el segundo motivo de consulta en Alergología, y hasta 8 de cada 10 casos de asma son de origen alérgico. La SEAIC se une a esta iniciativa de GINA para mejorar el conocimiento y el cuidado del asma en todo el mundo.
La dieta mediterránea: un patrimonio inmaterial que nos protege frente al asma y la alergia
La dieta mediterránea está considerada como uno de los patrones nutricionales más saludables para el mantenimiento del estado de salud. Además, el seguimiento de esta dieta es sumamente respetuoso con el medio ambiente y permite reducir el impacto medioambiental y la emisión de gases del efecto invernadero.
Lamentablemente, el estilo de vida mediterráneo se ha distanciado del patrón tradicional de alimentación debido a los fuertes cambios económicos y socioculturales de las últimas décadas. Como consecuencia de ello, se ha observado un incremento en el desarrollo de obesidad y en la incidencia de enfermedades crónicas. Este cambio no es ajeno a la patología alérgica. Recientemente, la revista Pediatric Allergy and Immunology ha publicado un estudio sobre la adherencia a la dieta mediterránea en la cohorte PARIS (Pollution and Asthma Risk: an Infant Study) y su asociación con el asma y la alergia en la edad escolar1.
¿En qué consiste la dieta mediterránea?
La dieta mediterránea es un patrón nutricional saludable basado en la ingestión de productos frescos y de temporada, principalmente de origen vegetal (frutas, verduras y hortalizas, legumbres y frutos secos) y cereales no procesados, en la que la principal fuente de proteínas de origen animal es el pescado (tradicionalmente procedente de la pesca local), moderado consumo de productos lácteos, y bajo consumo de carne y productos cárnicos.
Con esta proporción se cubren totalmente las necesidades energéticas, y estos alimentos contienen un alto porcentaje de elementos bioactivos como, por ejemplo, la fibra, las vitaminas y los polifenoles que tienen carácter antioxidante.
La adherencia a este patrón dietético se ha asociado con una menor incidencia de enfermedades cardiovasculares, ciertos tipos de cáncer, enfermedades neurodegenerativas como el Parkinson o Alzheimer y la diabetes tipo 2 2. Diversos análisis han sugerido que la dieta mediterránea podría ser un factor protector frente al asma en niños 3,4.
¿Qué es el estudio PARIS y cómo estudió el patrón alimentario de sus participantes?
El grupo francés que estudia la cohorte PARIS ha recogido datos de 3.840 niños sanos nacidos en la ciudad de París. Sus padres rellenaron cuestionarios sobre alimentación, en los que se preguntaba cada cuánto consumían los diferentes alimentos, tanto en casa como en el comedor escolar, restaurantes, etc.
Se usó el Mediterranean Diet Score (MDS) modificado para niños, incluyendo 7 alimentos beneficiosos: vegetales, legumbres, frutas y frutos secos, cereales, pescado, leche y otros derivados lácteos, y ácidos grasos insaturados. Se incluyó un alimento perjudicial: carne y procesados cárnicos, y se eliminó el alcohol.
También se utilizó el índice KIDMED, una herramienta validada para conocer la calidad y la adherencia de niños al patrón de dieta mediterránea.
A los 8 años se les realizó un control de salud, incluyendo pruebas de función respiratoria como FEV1 y FeNO.
Se analizaron los datos de 975 niños que completaron el MDS y/o el KIDMED. Dentro de las variables a analizar se incluyeron sexo, altura y peso, nivel socieconómico, edad de la madre, origen geográfico y ocupación de los padres, presencia de hermanos mayores, hábito tabáquico de la madre durante el embarazo, exposición a tabaco en el hogar, antecedentes familiares de alergia, duración de la lactancia materna, realización de actividad física, consumo de alimentos orgánicos y restricciones dietéticas, ya fueran por prescripción médica o no.
En los resultados del estudio se observó que más de la mitad de los niños tenían una adherencia moderada a la dieta mediterránea y un 10% incluso una adherencia óptima.Aproximadamente un tercio de los niños tenían una dieta de mala calidad, con baja adherencia al patrón mediterráneo.
¿Qué factores se asociaron a la adherencia a la dieta mediterránea?
El alto nivel socieconómico, la prolongación de la lactancia materna y el consumo de alimentos orgánicos se asociaron a una mayor adherencia a la dieta mediterránea. Por el contrario, la presencia de hermanos mayores se asoció a una menor adherencia.
En cuanto a la adherencia a la dieta mediterránea y su relación con asma y alergia a la edad de 8 años, los pacientes con mayor adherencia mostraron un FEV1 más alto (+52,3 ml) y un riesgo más bajo de presentar asma. También se asoció a menor incidencia de sensibilización a alérgenos. Sin embargo, no se hallaron diferencias significativas en cuanto al FeNO, la frecuencia de rinitis o la prevalencia de eccema.
¿Qué conclusiones podemos sacar para nuestros pacientes?
Desde el punto de vista biológico, los antioxidantes contenidos en vegetales y frutas (vitaminas C y E, betacarotenos, flavonoides, polifenoles, etc.) pueden tener un efecto beneficioso sobre la respuesta inmunitaria durante la infancia, e incluso jugar un papel en procesos inflamatorios crónicos como el asma.
Aunque este estudio se realizó en una población urbana y suburbana de París, dado que nuestros hábitos en España son similares las conclusiones podrían ser extensibles a nuestra población.Desde las consultas debemos promover una alimentación saludable y fomentar un patrimonio tan nuestro como es la dieta mediterránea.
Olaya Álvarez. Complejo Hospitalario Universitario de Ferrol. Comité de Alergia Infantil
Bibligrafía
- Amazouz H, Roda C, Beydon N, Lezmi G, Bourgoin-Heck M, Just J, et al. Mediterranean diet and lung function, sensitization, and asthma at school age: The PARIS cohort. Pediatr Allergy Immunol. 2021 Oct;32(7):1437-1444. doi: 10.1111/pai.13527. PMID: 33914969.
- Sofi F, Abbate R, Gensini GF, Casini A. Accruing evidence on benefits of adherence to the Mediterranean diet on health: an updated systematic review and meta-analysis. Am J Clin Nutr. 2010 Nov;92(5):1189-96. doi: 10.3945/ajcn.2010.29673. PMID: 20810976.
- Castro-Rodriguez JA, Garcia-Marcos L. What Are the Effects of a Mediterranean Diet on Allergies and Asthma in Children? Front Pediatr. 2017 Apr 21;5:72. doi: 10.3389/fped.2017.00072. PMID: 28484688
- Papamichael MM, Itsiopoulos C, Susanto NH, Erbas B. Does adherence to the Mediterranean dietary pattern reduce asthma symptoms in children? A systematic review of observational studies. Public Health Nutr. 2017 Oct;20(15):2722-2734. doi: 10.1017/S1368980017001823. Epub 2017 Aug 14. PMID: 28803594.
Día Mundial del Asma 2023
Con motivo del Día Mundial del Asma, la SEAIC pone de relevancia un reciente estudio que confirma que en España ha disminuido la mortalidad por asma gracias a las mejoras en el diagnóstico y en el tratamiento. Como muestra del compromiso de la SEAIC con el asma, desde la Sociedad se ha desarrollado un proceso de acreditación de Unidades de Asma Grave a nivel nacional y que cuenta actualmente con 43 Unidades, de las cuales 27 son de Excelencia.
Spot «Que el Asma no te pare»
Con motivo del Día Mundial del Asma, el martes 5 de mayo, el Instituto Mundipharma, SEPAR y SEAIC presentan su spot ‘Que el Asma no te pare’, con el que se pretende llamar la atención de la opinión pública mediante un mensaje directo: Si controlas y manejas bien tu Asma, nada te parará.
![]() Nota de prensa spot Asma (8395 descargas )
Nota de prensa spot Asma (8395 descargas )
Proyecto BioCart©
El Comité de Asma de SEAIC ha elaborado en colaboración con neumólogos, enfermeras, farmacia hospitalaria y pacientes, la cartilla de tratamientos biológicos para el asma
Este estudio de opinión sobre el Apoyo de Administración Domiciliaria para Terapias Biológicas en Pacientes con Asma Grave se ha publicado tamibén en la revista JIACI.
Link publicación:http://10.1016/j.opresp.2024.100375
Link cartilla BioCart (requiere contraseña):https://www.seaic.org/profesionales/cartilla-biocart
CARAT: una herramienta validada para evaluar el control del asma y la rinitis alérgica en la práctica clínica
El Control of Allergic Rhinitis and Asthma Test (CARAT) es un cuestionario diseñado para evaluar el control simultáneo del asma y la rinitis alérgica (RA) en los pacientes, mediante una evaluación retrospectiva de cuatro semanas. Recientemente, un estudio ha realizado una revisión sistemática y un meta-análisis siguiendo las directrices de COSMIN, con el objetivo de evaluar sus propiedades psicométricas.
¿Por qué usar CARAT en la práctica clínica?
La evaluación del control del asma y la rinitis alérgica suele realizarse por separado, con herramientas como el Asthma Control Test (ACT) o el Allergic Rhinitis Control Test (ARCT). Sin embargo, dado que la mayoría de los pacientes con asma también padecen rinitis alérgica, surge la necesidad de una herramienta unificada. CARAT cubre esta brecha con 10 preguntas sobre síntomas de vías respiratorias superiores e inferiores, calidad del sueño, impacto en la actividad diaria y uso de medicación.
Propiedades psicométricas de CARAT
En esta revisión sistemática se incluyeron 16 estudios con los que se concluye que CARAT posee:
- Buena validez de contenido y una adecuada estructura factorial.
- Alta consistencia interna (α de Cronbach = 0.83).
- Alta fiabilidad (coeficiente de correlación intraclase = 0.91).
- Buena validez de constructo, con correlaciones significativas con otros PROMs (ej. ACT y ACQ-5).
- Buena capacidad de respuesta (cambio mínimo importante de 3.5 puntos).
Aplicación práctica
CARAT puede ser administrado en consulta mediante papel puesto que está validado al idioma castellano, pero también está disponible en formato digital a través de aplicaciones móviles como MASK-air y plataformas web, permitiendo un monitoreo continuo del paciente.
Conclusión
Esta revisión sistemática y meta-análisis refuerzan el uso de CARAT como una herramienta confiable para el control del asma y la rinitis alérgica en la práctica clínica habitual. Su implementación puede mejorar el seguimiento de los pacientes y facilitar decisiones terapéuticas más precisas
BIBLIOGRAFIA
Vieira RJ, Sousa-Pinto B, Cardoso-Fernandes A, et al. Control of Allergic Rhinitis and Asthma Test: A systematic review of measurement properties and COSMIN analysis. Clin Transl Allergy. 2022;12(9):e12194.
Diana Q, Abraham A, Yaicith A, Peter O, Juan T. Validation of the Spanish language version of the control of allergic rhinitis and asthma test. NPJ Prim Care Respir Med. 2022;32(1):47. Published 2022 Oct 29.
Sousa-Pinto B, Sá-Sousa A, Amaral R, et al. Assessment of the Control of Allergic Rhinitis and Asthma Test (CARAT) using MASK-air. J Allergy Clin Immunol Pract. 2022;10(1):343-345.e2.
Día Mundial del Asma
El 3 de mayo se celebra el Día Mundial del Asma, con el lema «Puedes controlar tu asma». El asma es una enfermedad de origen alérgico en más del 80% de los casos en niños y del 60% de los adultos.
Día Mundial del Asma 2021
El 5 de mayo se celebra el Día Mundial del Asma 2021. Este año, los alergólogos recuerdan que los asmáticos no tienen mayor riesgo de contagio por coronavirus. Además, con el objetivo de desestigmatizar y esclarecer las creencias más comunes sobre el asma, la SEAIC ha elaborado un documento en el que abordan los mitos y verdades de esta enfermedad.
![]() Día Mundial del Asma 2021 (3812 descargas )
Día Mundial del Asma 2021 (3812 descargas )
![]() Desmitificando el asma (7140 descargas )
Desmitificando el asma (7140 descargas )