resultados de la búsqueda: asma/cme-jiaci/wp-content/uploads/logos/link-12-return-home.png
JIACI vol 22 num 7
Publicado el último examen de evaluación on-line del programa de Formación Médica Continuada del Journal of Investigational Allergology and Clinical Immunology.
JIACI Continuing Medical Education Examination
Ya está disponible la última evaluación on-line del programa de Formación Médica Continuada del Journal of Investigational Allergology and Clinical Immunology (vol 21 núm 1).
Acceda a la página desde aquí o en el enlace de la columna derecha.
JIACI Continuing Medical Education Examination
Ya está disponible la última evaluación on-line del programa de Formación Médica Continuada del Journal of Investigational Allergology and Clinical Immunology (vol 21 núm 2).
Acceda a la página desde aquí o desde el enlace de la columna derecha.
JIACI Vol 24 num 3
Ya está disponible el último examen de evaluación on-line del Journal of Investigational Allergology and Clinical Immunology.
JIACI vol 23 num 2
Disponible el último examen de evaluación on-line del programa de Formación Médica Continuada del Journal of Investigational Allergology and Clinical Immunology.
JIACI Impact Factor
El nuevo índice de impacto de la revista oficial de la SEAIC, Journal of Investigational Allergology and Clinical Immunology, ha subido a 2.642, por lo que se sitúa en el puesto 11º de las revistas de la especialidad.
JIACI Vol 21 nº 3
Publicada la última evaluación on-line del programa de Formación Médica Continuada del Journal of Investigational Allergology and Clinical Immunology. Acceda a la página desde aquí.
JIACI CMEE
Los socios que no hayan superado el examen correspondiente al vol 23 num 2 pueden realizarlo nuevamente y obtener el certificado con una nota mínima del 60%.
JIACI Vol 24 num 4
Ya está disponible el último examen de evaluación on-line del Journal of Investigational Allergology and Clinical Immunology.
JIACI vol 23 num 4
Publicado el último examen de evaluación on-line del programa de Formación Médica Continuada del Journal of Investigational Allergology and Clinical Immunology.
JIACI vol 22 num 1
Disponible el último examen de evaluación on-line del programa de Formación Médica Continuada del Journal of Investigational Allergology and Clinical Immunology.
TRATAMIENTO BIOLÓGICO EN LAS ENFERMEDADES ALÉRGICAS/ASMA GRAVE
Los medicamentos biológicos son producidos por organismos vivos o a partir de ellos (microorganismos humanos, animales o células de biotecnología) y se caracterizan por su alta especificidad y actividad terapéutica porque van dirigidos a la proteína o al receptor concreto que interviene en el proceso de la enfermedad.
Se consideran productos biológicos a las vacunas, alérgenos, antígenos, hormonas, inmunoglobulinas, citocinas, derivados de la sangre o plasma y anticuerpos monoclonales, entre otros.
Su auge se debe al gran avance de la biología molecular a través de técnicas de DNA recombinante, al conocimiento del genoma humano y de las vías de regulación de la respuesta inmune, que ha permitido identificar un variado número de dianas o puntos clave para este tipo de terapia.
El descubrimiento y producción de anticuerpos monoclonales (Ac Mo) por el Dr. Milstein en 1975 ha marcado la historia de la Medicina y Biotecnología. Inicialmente la indicación terapéutica se centró en áreas como reumatología y oncología, extendiéndose a diversas especialidades médicas como aparato digestivo, neurología, y también a la alergología.
La incorporación de anticuerpos monoclonales (Ac Mo) a la terapia alergológica ha significado un avance significativo en la medicina personalizada y de precisión, mejorando el manejo de las enfermedades alérgicas. Actúan bloqueando reguladores del sistema inmunitario claves en estas enfermedades.
Hasta el momento, en Alergología, los fármacos biológicos están indicados en:
- Asma Grave (Escalón 5-6 de la GEMA)
- Dermatitis Atópica
- Urticaria Crónica
- Esofagitis Eosinofílica, Síndrome Hipereosinofílico (SHE)
- Granulomatosis eosinofílica con poliangeítis (GEPA)
- Rinosinusitis Crónica con Poliposis Nasal (RSNCcPN)
- Angioedema Hereditario
Están en estudio algunos fármacos biológicos como tratamiento adyuvante en procesos de desensibilización con alimentos o medicamentos o inmunoterapia de alto riesgo, entre otros.
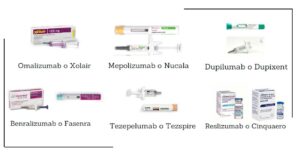 Imagen 1. Ejemplo de fármacos biológicos utilizados en alergología en la actualidad
Imagen 1. Ejemplo de fármacos biológicos utilizados en alergología en la actualidad
En general, el tratamiento biológico reduce los síntomas, disminuye el uso de glucocorticoides orales, así como los ingresos hospitalarios, lo que conlleva menos costes sanitarios. Además, mejora el control de la enfermedad y la calidad de vida del paciente.
La administración del fármaco se realiza en un centro sanitario (hospital o Centro de Salud) por enfermeras o bien se instruye y educa al paciente para que se pueda autoadministrar el fármaco en su domicilio, cuando la vía de administración es la subcutánea, ya que existen jeringas y plumas precargadas y preparadas para la inyección .
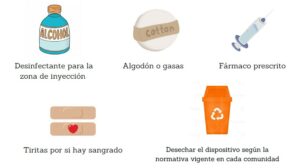
EFECTOS ADVERSOS MÁS HABITUALES
ADMINISTRACIÓN DOMICILIARIA
La enfermera, como educadora en autocuidados, es la encargada de evaluar si el perfil del paciente es adecuado para garantizar la seguridad de la administración, conservación, técnica adecuada y el cumplimiento del tratamiento en su domicilio.
Para ello, la enfermera, durante las primeras dosis administradas en el centro sanitario, educa y valora al paciente/cuidador en relación a los siguientes aspectos: Conservación, preparación, localización de la zona y la técnica correcta de inyección, efectos adversos y eliminación del residuo.
PRECAUCIONES A TENER EN CUENTA ANTES DE LA ADMINISTRACIÓN
- Mantener el medicamento fuera de la vista y del alcance de los niños.
- No utilizar el medicamento después de la fecha de caducidad que aparece en el etiquetado.
- Conservar en nevera (entre 2-8º). No congelar ni calentar.
- Conservar en el embalaje original (esto lo protege de la luz).
- El envase que contiene el dispositivo precargado puede conservarse a temperatura ambiente (25º), antes de usarlo, de horas a días en función del biológico que tenga prescrito el paciente.
- No utilizar ningún envase que esté dañado o muestre indicios de deterioro.
- Visualizar el aspecto del fármaco antes de utilizarlo (que muestre un aspecto claro sin turbideces).
- No agitar el dispositivo precargado.
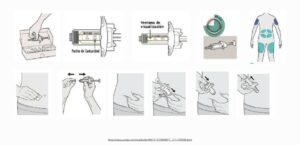
MATERIAL NECESARIO PARA LA AUTOADMINISTRACIÓN
PASO A PASO AUTOADMINISTRACIÓN
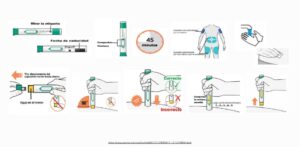
PLUMA PRECARGADA
JERINGA PRECARGADA
BIBLIOGRAFÍA
- Cuñetti L. Generalidades de los Medicamentos Biológicos [Internet]. Boletín farmacológico. 2014 [citado agosto 2024]. Disponible en: http://www.boletinfarmacologia.hc.edu.uy/index.php?option=com_content&task=view&id=104&Itemid=66
- Gema 5.4. Guía española para el manejo del asma. [Internet]. Madrid: Ed. Luzán 5; 2024. [citado agosto 2024]. Disponible en: http://.www.gemasma.com
- Iniciativa estratégica para el abordaje integral del asma: resumen ejecutivo. Disponible en : https://.seaic.org/profesionales/noticias-para-profesionales/libro-asma360.html (consultado julio 2024)
- Sabaté Brescó M, Salas Cassinello M, Sánchez Hernández MC, Sánchez Machín I, Sánchez Matas I, Sastre Domínguez J et al. El libro de las enfermedades alérgicas. [Internet]. Madrid: Fundación BBVA; 2021[citado agosto 2024]. Disponible en: https://www.fbbva.es/wp-content/uploads/2021/10/Libro-enfermedades-alergicas_FBBVA.pdf
- Delgado Romero J , Blanco-Aparicio M , Cisneros Serrano C , Díaz-Pérez D, Ferrando Piqueres R, López-Carrasco V, Merino-Bohórquez V , Soto-Retes L , Domínguez-Ortega J. Apoyo a la administración domiciliaria de terapia biológica en pacientes con asma grave: BioCart© [Internet].J Investig Allergol Clin Immunol 2022; Volumen 32(6): 482-484. Doi: 10.18176/jiaci.0786
- Ficha técnica autorizada de Xolair ® (omalizumab) (Consultado en septiembre 2024) Disponible en: https://cima.aemps.es/cima/dochtml/ft/05319008/FT_05319008.html
- Ficha técnica autorizada de Nucala® (mepolizumab) (Consultado en septiembre 2024)Disponible en: https://cima.aemps.es/cima/dochtml/ft/1151043001/FT_1151043001.html
- Ficha técnica autorizada de Fasenra ® (benralizumab) (Consultado en septiembre 2024)Disponible en : https://cima.aemps.es/cima/dochtml/p/1171252001/P_1171252001.html
- Ficha técnica autorizada de Dupixent® (dupilumab) (Consultado en septiembre 2024) Disponible en : https://cima.aemps.es/cima/dochtml/ft/1171229006/FT_117229006.html
- Ficha técnica autorizada de Tezspire® (tezepelumab) (Consultado en septiembre 2024) Disponible en: https://cima.aemps.es/cima/dochtml/ft/1221677001/FT_1221677001.html
FACTORES DESENCADENANTES DE ASMA: NORMAS DE EVITACIÓN
- Asma alérgica
La realización del estudio de alergia en el paciente con asma tiene como objetivo conocer el alérgeno (sustancia que desencadena la alergia) que pueda estar siendo responsable de los síntomas (tos, ahogo, dolor torácico y “pitos”) que presenta el paciente, o que puedan desencadenar las crisis (1).
- Tratamiento en asma: Tratamiento farmacológico y no farmacológico
En la actualidad las normas de evitación, el tratamiento con fármacos y la educación sanitaria, se consideran los pilares fundamentales para evitar que el paciente con asma presente una crisis (2,3).
– Tratamiento farmacológico del asma
Los fármacos para tratar el asma podemos clasificarlos como fármacos de control o mantenimiento, y fármacos de alivio, también llamados “de rescate”. Los medicamentos de control o mantenimiento deben administrarse de forma continua durante periodos prolongados de tiempo y los medicamentos de rescate se utilizan a demanda para tratar de forma rápida una crisis de asma (2).
– Tratamiento no farmacológico del asma
Por otro lado, conocer los factores que pueden desencadenar los síntomas constituye una parte importante del tratamiento no farmacológico del paciente con asma. El no conocer estos desencadenantes puede convertirse en un factor que facilite la aparición de una crisis.
Además, la educación del paciente asmático debe considerarse como un elemento básico del tratamiento, ya que reduce el riesgo de padecer una crisis y aumenta la calidad de vida del paciente.
- Factores desencadenantes y normas de evitación
Se denominan factores desencadenantes, aquellos factores que presentan capacidad de provocar síntomas o crisis de asma y pueden ser múltiples y diversos.
Es muy importante que el paciente pueda identificarlos y establecer las medidas adecuadas para su evitación.
En el asma alérgica, una vez que se ha identificado el alérgeno o los alérgenos causantes de los síntomas de asma, se deben realizar una serie de recomendaciones para evitarlos.
Los alérgenos que se encuentran en el ambiente o aeroalérgenos son responsables tanto de desencadenar síntomas de asma como la crisis.
- Alérgenos ambientales o aeroalérgenos: Medidas de Evitación
Entre las medidas de evitación de los aeroalérgenos más frecuentes y relevantes encontramos:
I. Ácaros
Los ácaros son artrópodos de muy pequeño tamaño, no visibles a simple vista. Los ácaros, por estar muy presentes en el espacio doméstico, son una causa importante de alergia y la segunda causa de asma. Ambientes cálidos y húmedos van a ser los hábitats perfectos donde más crezcan. Los podemos encontrar principalmente en colchones, edredones, almohadas, moquetas y alfombras.
Recomendaciones de evitación:
- Evitar realizar tareas de limpieza en presencia del paciente
- Retirar polvo con paño húmedo (secar bien después)
- Evitar cojines o colchones de plumas
- Utilizar fundas anti-ácaros impermeables con garantía certificada para cojines, colchones y edredones
- Evitar moquetas. Lavar regularmente cortinas, tapicerías, peluches, etc.
- Mantener la habitación, limpia y ordenada
- Habitación soleada, luminosa y ventilada
- Utilizar aspiradores con filtro HEPA. No usar escobas o plumeros
- Intentar mantener la temperatura de la vivienda por debajo de los 25°C
- Evitar convivir con animales de pelo o plumas
- Lavar la ropa de cama a temperatura superior a 60 °C.
- Si hay alfombra, deben ser lavables, tratadas con vapor o expuestas periódicamente al sol y despolvadas.
- Aspirar con frecuencia sofás.
- Ventilar la casa, a ser posible cuando haya menos humedad fuera.
- Limpiar con frecuencia los filtros de la calefacción o del aire acondicionado
- Purificadores, desionizadores y deshumificadores: valorar conveniencia de utilizarlos
 |
II. Epitelios de animales
Los animales de pelo son una importante fuente de alergia respiratoria, los que más los gatos, seguido de los perros y caballos, aunque también los conejos, hámster y vaca entre otros.
La retirada de la mascota del ambiente que rodea al paciente constituye el tratamiento de elección en el caso de pacientes alérgicos a epitelio de las mismas, ya que se trata de una medida muy efectiva.
En caso de NO seguir ese consejo será preciso:
- Lavado frecuente de la mascota
- Ideal mantener el animal fuera del hogar, si es posible
- Extremar la limpieza en el ambiente doméstico. No usar moquetas ni alfombras y aspirar frecuentemente con aspiradoras con filtro HEPA
- Aconsejar que la mascota no deambule libremente por las zonas de descanso y menos que duerma en ellas.
- En la medida de lo posible, no interaccionar con la misma.
- Tocar lo menos posible al animal y lavado de manos después de hacerlo.
- Las camas o cojines de los animales deben lavarse regularmente y estar en zonas apartadas.
- Lavar la ropa que ha estado en contacto con los animales.
- En el caso del gato se recomienda su esterilización.
III. Pólenes
En primer lugar, es preciso conocer a qué polen es alérgico el paciente y conocer la época de polinización. En la actualidad podemos encontrar distintas aplicaciones (apps) que nos ayudan a conocer los niveles de polinización ambiental. (https://www.polenes.com/es/home)
Debemos saber que los granos de polen pueden ser diseminados por insectos, viento o ambos y en la época de polinización, pueden desplazarse a kilómetros de distancia.
En días de viento, secos y soleados hay más polen en el ambiente, por el contrario, en días húmedos o de lluvia la presencia de polen disminuye.
Recomendaciones:
- En los meses de predominio de polen en pacientes sensibilizados, evitar las salidas al campo. Tras salidas al exterior ducha y cambio de ropa.
- Evitar salir de casa los días con viento, seco, con recuento alto de pólenes, soleados y en horas vespertinas.
- Al viajar no abrir las ventanillas del coche y revisar el correcto estado de los filtros de polen de los mismos.
- Evitar viajes en moto o bicicleta.
- Utilización de gafas de sol que cubran el máximo posible y mascarillas colocadas correctamente.
- El tiempo para ventilación de los domicilios en épocas con altos niveles de polinización, debe ser breve, evitando sobre todo la primera hora de la mañana y el atardecer. Cerrar ventanas tras ventilación.
- Evitar secar ropa en el exterior.
- Evitar realización de ejercicios físicos enérgicos en días de alta polinización.
IV. Hongos
Los hongos están muy extendidos en la naturaleza y es muy difícil evitarlos por completo.
Cuando hablamos de alergia a los hongos, nos referimos a alergia a la humedad o al moho.
Crecen en el exterior, en lugares con vegetación (tierra, troncos, plantas, restos de hojas), donde se acumula suciedad o desperdicios, pero también en las casas y recintos cerrados (sótanos, trasteros, bodegas). Las piscinas cubiertas son una importante fuente de exposición a esporas de hongos
Abundan especialmente en condiciones de humedad, oscuridad y viento.
Recomendaciones:
- Evitar viviendas poco soleadas y con humedades, deshabitadas, cercanas a ríos, lagos y bosques.
- Evitar pasear por bosques frondosos con abundante materia orgánica vegetal en descomposición.
- En días de viento y humedad evitar salidas, mantener cerradas puertas y ventanas y si se presentan síntomas usar el tratamiento de rescate.
- Evitar plantas de interior.
- Tirar los alimentos que se encuentren en mal estado. Sacar la basura todos los días.
- Evitar las condensaciones de humedad en cuartos de baño, revisar el estado de toallas, y sobre todo evitar humidificadores.
- Mantener en buen estado de higiene y conservación los sistemas de aire acondicionado y de calefacción.
- Limpiar regularmente con lejía bañera, lavabos, azulejos de baño. Tras limpieza de casa ventilar y secar zonas húmedas.
- Reparar y eliminar manchas de humedad, goteras y filtraciones si existen (pinturas antimoho).
- Retirar alfombras o papel de las paredes contaminados con moho.
- Retirar polvo con paño húmedo, usar fregona o aspirador con filtro de agua o HEPA (limpiar filtros con frecuencia).
Por último, y no por ello menos importante, siempre que tenga una duda, diríjase y pregunte a su alergólogo o a su enfermera del Servicio de Alergia.
Bibliografía
- Burbach GJ, Heinzerling LM, Edenharter G, Bachert C, Bindslev-Jensen C, Bonini S, et al. GA(2)LEN skin test study II: clinical relevance of inhalant allergen sensitizations in Europe. Allergy. 2009 Oct;64(10):1507–15.
- Guía Española para el Manejo del Asma (Guía GEMA 5.1). Available from: https://www.gemasma.com
- GINA. Global Strategy for Asthma Management and Prevention. www.ginasthma.org
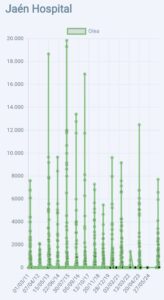
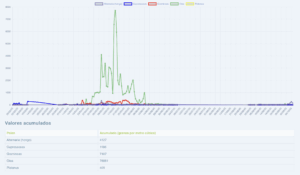
Captador de la semana: Jaén

Toca presentar al Dr. Juan Luis Anguita Carazo, responsable del captador de la red SEAIC localizado en el Hospital Universitario de Jaén, donde el Dr. Anguita junto con el resto de compañeros del servicio realizamos los contajes de pólenes desde el 2011.

Jaén, mar de olivos, alcanzó el record histórico de conteo de polen de olivo diario en mayo del 2015 con 19.840 granos por metro cúbico de aire.
El Dr. Anguita ha realizado para esta ocasión dos interesantes videos donde podréis conocer la historia de este captador así como a todos los compañeros que actualmente colaboran con los contajes.
BASES INMUNOLÓGICAS DE LOS FÁRMACOS BIOLÓGICOS EN ASMA GRAVE
- Asma, una patología inflamatoria
El asma es una de las patologías respiratorias más prevalentes en la actualidad. Se caracteriza por un aumento de la reactividad bronquial y, principalmente, por un componente inflamatorio a este mismo nivel. La prevalencia del asma es muy variable entre países, pero se podría considerar que entre el 5 y 10% de la población padece asma. Dentro de esta población existe un cierto número de pacientes que presentan un asma grave no controlada y que según varios estudios podrían suponer entorno al 4-5% de los mismos [1,2]. Para mejorar la respuesta terapéutica de los pacientes que no controlan bien su asma, han aparecido recientemente diferentes tratamientos biológicos que actúan frente a mecanismos fisiopatológicos específicos de la enfermedad.
En los últimos años se ha avanzado mucho en el estudio de la fisiopatología del asma, se ha mejorado de forma exponencial el conocimiento sobre la base inmunológica del asma. La utilización de diferentes técnicas, como las técnicas de imagen radiológicas de alta precisión, la citometría de flujo para estudiar la citología del esputo, o la transcriptómica que ayuda a identificar diferentes fenotipos moleculares, han supuesto un enorme progreso a la hora de plantear el diagnóstico, la clasificación y sobre todo el tratamiento del asma. Todo este conocimiento ha llevado a clasificar inicialmente al asma en fenotipo de inmunidad Th2 alta y de inmunidad Th2 baja (algo que posteriormente se ha modificado por el término T2, debido que las interleuquinas implicadas no son únicamente producidas por linfocitos Th2, sino que también actúan otras células inflamatorias).
El uso de biomarcadores es el siguiente paso, ayudando a clasificar los pacientes en uno u otro grupo. Para esta clasificación utilizamos principalmente los niveles de IgE sérica y el recuento de eosinófilos en sangre (aunque en ocasiones se puede utilizar también el recuento de eosinófilos en esputo). Según estos biomarcadores, pertenecerán al endotipo T2 alto aquellos pacientes con valores de IgE sérica ≥100 UI/L y recuento de eosinófilos en sangre ≥140 eosinófilos/mm3. Del mismo modo, aquellos pacientes que no cumplan alguno de estos 2 criterios se incluirán en el endotipo T2 bajo. Esta clasificación se puede ir ampliando con diferentes subgrupos en función de la edad de comienzo (temprana o tardía), de la patología asociada (atópica o de características intrínsecas), etc…
Finalmente, es importante hacer un repaso de las principales interleuquinas y moléculas inflamatorias relacionadas con la fisiopatología del asma, puesto que éstas son la mayoría de los casos la diana frente a la que actúan los fármacos biológicos. Las más importantes para el manejo del asma en la actualidad son (Tabla 1):
- IL-4: Favorece el cambio de isotipo de células B, favoreciendo el paso de linfocitos Th0 a Th2, lo que deviene en la producción de IL-4, IL-5, IL-9 e IL-13. Participa también en la síntesis de IgE, la regulación de los receptores de IgE, la migración de los eosinófilos hacía el tejido bronquial y alveolar, así como la producción de moco a través de la activación de mastocitos y basófilos. La IL-4 ejerce su efecto por interacción con un receptor de superficie específico presente en los linfocitos T [4].
- IL-5: Fundamental para el desarrollo, activación y migración de los eosinófilos. Se ha observado que ratones en los que existía una deficiencia del gen de la IL-5 hay una respuesta eosinofílica reducida frente a alérgenos [5]. La IL-5 ejerce su efecto por interacción con receptor formado por 2 subunidades: una cadena α exclusiva para la IL-5 y una cadena β común con los receptores de la IL-3 y del GM-CSF [6].
- IL-13: Comparte muchas características estructurales y formales con la IL-4 (con la que tiene una homología del 25%). Debido a ello la IL-4 puede interactuar tanto con su receptor específico como con el receptor de IL-13. Es segregada por linfocitos Th1 y Th2, así como por basófilos y mastocitos, por lo que no es una molécula Th2 específica. Sus acciones se solapan en gran parte con las de IL-4, como por ejemplo el reclutamiento y activación de eosinófilos. Puede relacionarse también con el proceso fibrótico asociado al asma. Finalmente actúa de forma importante en la producción de moco, gracias a la metaplasia de células mucosas caliciformes [7]. El receptor de la IL-13 consta de dos cadenas polipépticas, la IL-4α y la IL-13Rα1.
- IL-17: Promueve la activación de macrófagos y neutrófilos y favorece la liberación de otras citoquinas.
- TSLP: Se trata de una proteína perteneciente al grupo de las llamadas “alarminas” junto con IL-25 e IL-33. Su actividad incrementa la presencia de eosinófilos, los niveles de IgE y la hiperrespuesta bronquial. TSLP ejerce su función por interacción con un complejo de alta afinidad compuesto por el receptor de TSLP y el receptor IL-7 Rα [8].
- Prostaglandina D2: Ayuda al reclutamiento de células Th2 en la vía respiratoria.
| Tabla 1. Moléculas más relevantes implicadas en el proceso inflamatoriodel asma |
| Quimiocinas. Fundamentalmente expresadas por las células epiteliales, son importantes en el reclutamiento de las células inflamatorias en la vía aérea. |
| Cisteinil leucotrienos. Potentes broncoconstrictores liberados por mastocitos y eosinófilos. |
| Citocinas. Dirigen y modifican la respuesta inflamatoria en el asma y determinan su gravedad:
– IL-1 y TNFα: Amplifican la respuesta inflamatoria. – GM-GSF: Prolongan la supervivencia de los eosinófilos en la vía aérea. Citocinas derivadas del epitelio: – IL-33: Promueve las propiedades inflamatorias proalérgicas de las células CD4 y actúa como quimioatrayente de las células Th2. – IL-25: Implicada en la inflamación eosinofílica, en la remodelación y en la hiperreactividad bronquial (esta última más discutida). – TSLP: Induce eosinofilia, aumenta el nivel de IgE, la hiperrespuesta y el remodelado de la vía aérea. – IL-4: importante para la diferenciación de célulasTh2, el aumento de la secreción de moco y la síntesis deIgE. – IL-5: necesaria para la diferenciación y supervivencia de los eosinófilos. – IL-13: importante para la síntesis de la IgE y la metaplasia de las células mucosas. |
| Histamina. Liberada por los mastocitos, contribuye a la broncoconstricción y la respuesta inflamatoria. |
| Óxido nítrico. Potente vasodilatador producido predominantemente en las células epiteliales por la enzima óxido nítrico sintetasa inducible. |
| Prostaglandina D2. Broncoconstrictor derivado fundamentalmente de los mastocitos, está implicada en el reclutamiento de células Th2 en las vías respiratorias. |
| GM-GSF: factor estimulante de colonias de granulocitos y macrófagos, TNF: factor de necrosistumoral. |
Tabla 1: Modificado de GEMA 5.3 [3].
- Fármacos biológicos para el tratamiento del asma grave
En los últimos años han surgido una serie de fármacos que tratan de ayudar a controlar el asma en aquellos pacientes en los que no se consigue de la forma habitual. El tratamiento habitual del paciente asmático va encaminado a conseguir el control de la sintomatología, a prevenir las exacerbaciones y a prevenir la evolución a la obstrucción crónica del flujo aéreo. Este tratamiento se basa principalmente en la utilización de corticoesteroides inhalados (CSI), que puede ir asociada al uso de agonistas adrenérgicos β2 de corta (SABA) o larga duración (LABA). En aquellos pacientes en los que esta medicación no es suficiente (y que podían suponer hasta el 4-5% de los asmáticos, como ya hemos mencionado), solemos encontrar reagudizaciones e ingresos hospitalarios, así como el uso de corticoesteroides orales (CSO), por lo que nos referimos a ellos como pacientes con asma grave no controlada. Es en este grupo de pacientes en los que ha surgido la necesidad de utilizar estos nuevos fármacos biológicos, que van dirigidos frente a mecanismos fisiopatológicos específicos de la enfermedad.
A continuación, procedemos a realizar un breve resumen de los fármacos biológicos disponibles en la actualidad, que incluye sus principales características, tanto clínicas como farmacológicas. Se incluye al final de esta publicación el enlace a las fichas técnicas de todos los fármacos disponibles:
- Omalizumab: Fue el primer fármaco en ser comercializado para el tratamiento del asma grave, en este caso de origen alérgico. Se trata de un anticuerpo monoclonal recombinante (IgG1 kappa) que se une a la IgE libre, impidiendo que ésta se una a los receptores FcεRI de alta afinidad reduciendo así la cantidad de IgE libre e impidiendo que ésta realice su acción sobre las células diana. Su uso está autorizado para pacientes pediátricos con edades de 6 a 12 años, adolescentes y adultos, con valores de IgE en un rango entre 30 y 1500 UI/ml. Es un fármaco que se ha demostrado útil en la reducción de exacerbaciones asmáticas.
- Mepolizumab: Se trata de un fármaco antagonista de IL-5. Mepolizumab se une selectivamente y con elevada especificidad y afinidad a la IL5, impidiendo su unión a la cadena α del receptor de la interleucina 5 (IL-5Rα). De este modo, impide las acciones de la IL-5 sobre el ciclo biológico de los eosinófilos, lo que da lugar a una reducción en su producción y supervivencia. Se trata de un fármaco subcutáneo, cuyo uso está indicado para el tratamiento del asma eosinofílica severa (≥300 eosinófios por μL). Ha demostrado una clara mejoría del número de exacerbaciones y de los síntomas asociados del mismo, así como una leve mejoría del FEV1 y del uso de corticoesteroides.
- Reslizumab: Se trata de un fármaco antagonista de IL-5. Tiene un mecanismo de acción similar al Mepolizumab, difiriendo principalmente en su vía de administración, que en este caso es intavenosa.
- Benralizumab: A diferencia de mepolizumab y del reslizumab, benralizumab es un anticuerpo monoclonal humanizado IgG1 dirigido a la subunidad α del receptor de IL-5. Este receptor se expresa de forma específica en la superficie de eosinófilos y basófilos. Benralizumab es capaz de inhibir la activación de los eosinófilos, produciendo una depleción rápida y casi completa de los mismos por un mecanismo de citotoxicidad mediado por células NK.
- Dupilumab: En este caso, nos encontramos ante un anticuerpo monoclonal IgG4 que inhibe la vía inflamatoria mediante el bloqueo de forma específica de la subunidad α del receptor IL-4R. Como ya hemos mencionado previamente, IL-4R es un receptor sobre el que pueden actuar tanto IL4 como IL 13 y el bloqueo se produce en los receptores de tipo 1 y 2. El receptor tipo 1 se encuentra presente en linfocitos B y T, monocitos, eosinófilos y fibroblastos, mientras que el tipo 2 se encuentra presente en monocitos, fibroblastos, eosinófilos, células epiteliales y células de músculo liso. IL-4 se une a los receptores tipo 1 y 2, mientras que IL-13 se une a los receptores tipo 2. Dupilumab está indicado en el tratamiento del asma grave en niños a partir de 6 años, adolescentes y adultos de endotipo T2, especialmente en aquellos con fenotipo T2 alto. El uso de Dupilumab ha demostrado mejoría respecto al número de exacerbaciones, capacidad pulmonar así como, en menor grado, en el uso de corticoesteroides orales.
- Tezepelumab: El último fármaco que ha sido comercializado para el tratamiento del asma grave. El tezepelumab es un anticuerpo monoclonal (IgG2λ) dirigido contra la linfopoyetina estromal tímica (TSLP) impidiendo su interacción con el receptor heterodimérico de TSLP. El bloqueo de TSLP con tezepelumab reduce un amplio espectro de biomarcadores y citoquinas asociados con la inflamación de las vías respiratorias (p. ej. eosinófilos en sangre, eosinófilos de la submucosa de las vías respiratorias, IgE, FeNO, IL-5 e IL-13); sin embargo, el mecanismo de acción de tezepelumab en asma no se ha establecido definitivamente. Tezepelumab está indicado como tratamiento de mantenimiento adicional en adultos y adolescentes a partir de 12 años con asma grave. Ha demostrado la reducción de exacerbaciones, tanto si se definen como uso de corticoides orales como si precisan atención hospitalaria. También ha demostrado mejorar la función pulmonar y la percepción de la calidad de vida.
El desarrollo de nuevos fármacos biológicos se encuentra ahora en pleno proceso de expansión, por lo que es muy probable que en los próximos años podamos hablar de multitud de nuevos fármacos (algunos de ellos ya en pleno desarrollo). Del mismo modo, el conocimiento cada vez más profundo de la base inmunológica de la patología asmática, hace pensar que nuevas vías y nuevos enfoques de tratamiento se abrirán paso en el futuro. Estaremos atentos a todo ello y lo analizaremos cuando llegue ese momento.
BIBLIOGRAFÍA:
- Quirce S., Plaza V., Picado C., Vennera C., Casafont J. Prevalence of uncontrolled severe persistent asthma in pneumology and allergy hospital unitis in Spain. J Investig Allergol Clin Immunol. 2011;21(6):466–471.
- Domingo Ribas C., Sogo Sagardia A., Prina E., Sicras Mainar A., Sicras Navarro A., Engroba Teijeiro C. Late Breaking Abstract – Prevalence, characterization and costs of severe asthma in Spain (BRAVO 1) Eur Respir J. 2020;56(Suppl 64):4639.
- GEMA 5.3. Guía Española para el Manejo del Asma. 2023. Disponible en: https://www.gemasma.com/
- Izuhara K, Shirakawa T. Signal transduction via interleukin-4 receptor and its correlation with atopy. Int J Mol Med 1999; 3: 3-10.
- Greenfeder S, Umland SP, Cuss FM et al. The role of interleukin-5 in allergic eosinophilic disease. Respir Res 2001; 2: 71-79.
- Tavernier J, Devos R, Cornelis S, Tuypens T, van der Heyden J, Fiers W, Plaetinick G. A human high affinitiy interleukin-5 receptor (IL5R) is composed of an IL5 specific α chain and a β chain shared with the receptor for GM-CSF. Cell 1991; 66: 1175-1184.
- Tomkinson A, Duez C, Cieslewicz G et al. A murine Il-4 receptor antagonist that inhibits IL-4 and IL-13 induced responses prevents antigen induced airways eosinophilia and airway hiprresponsiveness. J Immunol 2001; 166: 5792-5800.
- Bagnasco D, De Ferrari L, Bondi B, Candeliere MG, Mincarini M, Riccio AM, Braido F. Thymic Stromal Lymphopoietin and Tezepelumab in Airway Diseases: From Physiological Role to Target Therapy. Int J Mol Sci. 2024 May 29;25(11):5972.
FICHAS TÉCNICAS:
- Omalizumab: https://cima.aemps.es/cima/dochtml/ft/05319008/FT_05319008.html
- Mepolizumab: https://cima.aemps.es/cima/dochtml/ft/1151043001/FT_1151043001.html
- Reslizumab: https://cima.aemps.es/cima/dochtml/ft/1161125001/FichaTecnica_1161125001.html
- Benralizumab: https://cima.aemps.es/cima/dochtml/ft/1171252001/FT_1171252001.html
- Dupilumab: https://cima.aemps.es/cima/dochtml/ft/1171229006/FT_1171229006.html
- Tezepelumab: https://cima.aemps.es/cima/dochtml/ft/1221677001/FT_1221677001.html
Manual de procedimientos en asma
Manual de procedimientos en asma.
Coordinadoras
Dra. Mar FERNÁNDEZ NIETO
Servicio de Alergología, Unidad Multidisciplinar de Asma (UMA), Fundación Jiménez Díaz. Instituto de Salud Carlos III (ISCIII). Madrid.
Dra. Marta FRÍAS JIMÉNEZ
Servicio de Alergología e Inmunología Clínica, Hospital Universitario Araba (HUA). Miembro de la Unidad Multidisciplinar de Asma Grave del HUA. Vitoria-Gasteiz.
Dra. Mar GANDOLFO CANO
Servicio de Alergología, Hospital Universitario La Paz. Madrid.
Dra. María Victoria GARCÍA-GALLARDO SANZ
Servicio de Neumología, Hospital Universitario de Burgos. Burgos.
Autores
Dra. Lourdes AROCHENA GONZÁLEZ
Servicio de Alergología, Fundación Jiménez Díaz. Madrid.
Dra. Yaiza Isabel BONILLA PACHECO
Servicio de Alergología. Hospital General Universitario Reina Sofía. Murcia.
Dra. Paloma CAMPO MOZO
Unidad de Gestión Clínica de Alergología, Hospital Regional Universitario de Málaga. Málaga.
Dra. Victoria DEL POZO ABEJÓN
Laboratorio de Inmunoalergia, Instituto de Investigación Sanitaria (IIS)-Fundación Jiménez Díaz. Facultad de Medicina, Universidad Autónoma de Madrid. CIBERES, Instituto de Salud Carlos III (ISCIII). Madrid.
Dra. Mar FERNÁNDEZ NIETO
Servicio de Alergología, Unidad Multidisciplinar de Asma (UMA), Fundación Jiménez Díaz. Instituto de Salud Carlos III (ISCIII). Madrid.
Dra. Marta FRÍAS JIMÉNEZ
Servicio de Alergología e Inmunología Clínica, Hospital Universitario Araba (HUA). Miembro de la Unidad Multidisciplinar de Asma Grave del HUA. Vitoria-Gasteiz
Dra. Mar GANDOLFO CANO
Servicio de Alergología, Hospital Universitario La Paz. Madrid.
Dra. María Victoria GARCÍA-GALLARDO SANZ
Servicio de Neumología, Hospital Universitario de Burgos. Burgos.
Dr. Francisco de Borja GARCÍA-COSÍO PIQUERAS
Jefe de Sección de Neumología. Jefe del Grupo de Investigación i-Respire del IdISBa. Coordinador de la Unidad de Investigación. Facultad de Medicina, Universidad de las Islas Baleares. Hospital Universitario Son Espases. Palma de Mallorca.
Dra. Magdalena LLUCH BERNAL
Servicio de Alergología, Hospital Universitario La Paz. Madrid.
Dra. Beatriz MOYA CAMACHO
Servicio de Alergología, Hospital Universitario 12 de Octubre.
Instituto de Investigación Sanitaria, Hospital 12 de Octubre (imas12). Madrid.
Dr. José María OLAGUIBEL RIVERA
Facultad de Medicina, Universidad de Navarra. Servicio de Alergología, Hospital Universitario de Navarra. Navarra Biomed, Fundación Miguel Servet, Pamplona. CIBERES.
Dra. Yulia PETRICK PETRICK
Servicio de Alergología, Hospital General Universitario Reina Sofía. Murcia.
Dra. Patricia PRIETO MONTAÑO
Servicio de Alergología, Complejo Hospitalario Universitario de Albacete. Albacete.
Dr. Joaquín SASTRE DOMÍNGUEZ
Servicio de Alergología, Fundación Jiménez Díaz. Facultad de Medicina, Universidad Autónoma de Madrid. CIBERES, Instituto de Salud Carlos III. Madrid.
Prólogo
La Medicina de Precisión y Personalizada actual obliga al especialista de Alergología a realizar un diagnóstico objetivo del asma basado en pruebas y, por lo tanto, debemos conocer detalladamente todas las pruebas necesarias para establecer el diagnóstico del asma.
El futuro del asma pasa por cambiar un enfoque basado en el control de la enfermedad hacia otro dirigido hacia la modificación de la evolución de la misma, y para poder conseguirlo se debe establecer el tratamiento óptimo para cada fenotipo de la enfermedad. Para ello, se hace imprescindible el conocimiento, tanto en sus bases teóricas como en la práctica clínica, de todas las herramientas diagnósticas disponibles, las clásicas, las modernas y las futuras.
Para el Comité Editorial de este Manual, para el Grupo de Procedimientos en Asma SEAIC y para el Comité de Asma de la SEAIC, es un honor haceros llegar este primer Manual de Procedimientos en Asma. El Manual nace con el leitmotiv de implementar y hacer llegar el diagnóstico del asma con pruebas a todos los servicios de Alergología del país. Uno de los objetivos de este Manual es formar a los futuros especialistas de Alergología en la necesidad de establecer el fenotipo clínico correcto de cada paciente con asma, y es nuestro deseo que este Manual se convierta en una herramienta de consulta para la realización de las pruebas diagnósticas del asma.
Pieza fundamental para la implementación de forma eficaz y moderna de todas las técnicas diagnósticas en el asma es el personal de enfermería. Sobre todo, desde la creación de las Unidades de Asma con su correspondiente proceso de Acreditación.
Este Manual nace ahora, para seguir desarrollándose, creciendo y mejorando en ediciones futuras.
El Manual se ha estructurado en 12 capítulos que incluyen todas las técnicas diagnósticas del asma, comenzando por la base diagnóstica de la etiología del asma, y sus cuestionarios del control de la enfermedad, siguiendo por las pruebas funcionales respiratorias, las pruebas de hiperreactividad bronquial inespecífica, específica, broncoscopia y las técnicas de medición de la inflamación del asma. Se ha incluido, asimismo, un capítulo sobre el diagnóstico del asma profesional. Fundamental, también, para diagnosticar el asma es conocer su comorbilidad más importante, la rinitis. Para ello se ha incluido un capítulo de funcionalismo nasal.
Damos las gracias por todo el trabajo de excelencia desarrollado por las autoras y autores. Gracias, por supuesto, a la Junta Directiva de SEAIC por seguir fomentando siempre la formación en las técnicas diagnósticas de las patologías alergológicas.
Cordialmente
Dr. Juan Carlos Miralles
Presidente del Comité de Asma SEAIC
Dra. Mar Fernández Nieto
Coordinadora del Grupo de Procedimientos en Asma SEAIC
Si no lo ha hecho, identifíquese aquí.
Acta del Comité de Asma. Pamplona Octubre 2012
![]() Contenido disponible sólo para socios.
Contenido disponible sólo para socios.
PUBLICACIONES recomendadas por el Comité de Asma SEAIC
- COVID-19 Course in Allergic Asthma Patients: A Spanish Cohort Analysis. 2022. Revista JAA. https://bit.ly/3vf7IfO
- Statement of the Spanish Society of Allergology and Clinical Immunology on Provocation Tests With Aspirin/Nonsteroidal Anti-inflammatory Drugs. 2021. Revista JIACI. https://bit.ly/3t6k47j
- Severe Asthma Units Accredited by Spanish Society of Allergology and Clinical Immunology (SEAIC). Experience and Future. 2021. https://bit.ly/3LY3RJZ
- Recomendaciones de derivación del paciente adulto con crisis de asma desde el servicio de urgencias. 2020. Revista SEMUE. https://bit.ly/35lOLxd
- Características del asma alérgica estacional. 2020. Revista JIACI. https://bit.ly/3hdwJQv
- El manejo del asma como enfermedad inflamatoria crónica y problema sanitario global: documento de posicionamiento de las sociedades científicas. 2020. Revista MF SEMERGEN. https://bit.ly/3p9rqFV
- Upper and Lower Airways Functional Examination in Asthma and Respiratory Allergic Deseases. Considerations in the SARS-CoV-2 Post-Pandemic Situation. 2021. Revista JIACI. https://bit.ly/3IjKuJm
¿Ha influido la Pandemia por Enfermedad de COVID-19 en el sueño de los pacientes pediátricos y adolescentes con asma alérgica?
Sin duda 2020 y 2021 han sido años sin precedentes debido a un hecho inesperado que descolocó por completo la vida de millones de personas: la rápida propagación del coronavirus SARS-CoV-2 por todos los continentes ocasionó la primera gran pandemia del siglo XXI, la cual tuvo un gran impactó social, económico y emocional de manera global en todo el mundo. La enfermedad por coronavirus 2019 (COVID-19), aparte de ocasionar muchos síntomas orgánicos graves como la neumonía bilateral con distrés respiratorio agudo, ha sido también la responsable de muchos síntomas neurológicos y cambios importantes en el sueño. A lo largo de estos intensos dos años, el estrés originado por la incertidumbre constante, el aislamiento social y, en definitiva, los cambios en la rutina diaria, se han acompañado de diversas alteraciones del sueño conocidas como “coronasomnia».
La Pandemia por Enfermedad de COVID-19 ha afectado a toda la población de manera global, con un impacto claramente negativo en la mayoría de los casos. Además, sabemos que hoy en día, la combinación Pandemia por Enfermedad de COVID-19 y asma es un problema vital al que nos enfrentamos tanto los profesionales de la salud como los pacientes y familiares de pacientes con asma alérgica. No obstante, el impacto que la Pandemia por Enfermedad de COVID-19 ha ocasionado en el descanso de los pacientes pediátricos y adolescentes con asma de nuestra área geográfica aún no ha sido estudiado. De aquí que hayamos estimado interesante presentar los datos del estudio realizado en la Unidad de Alergia Pediátrica del Hospital Universitario Vall d’Hebron, cuyo objetivo fue investigar cómo la Pandemia por Enfermedad de COVID-19 influyó en el sueño de pacientes pediátricos y adolescentes con asma alérgica residentes en el área mediterránea. Para lograr este objetivo se realizó un estudio piloto prospectivo que incluyó a pacientes pediátricos y adolescentes con asma alérgica persistente de entre 6 y 18 años.
Todos los participantes del estudio respondieron el Cuestionario BEARS y la Escala de Bruni. El cuestionario de BEARS1-4 es un cuestionario útil para el cribaje de trastornos del sueño en la infancia. Está dividido en cinco áreas principales del sueño, facilitando el cribado de los trastornos del sueño, en población pediátrica y adolescentes de entre 2 y 18 años. Cada área tiene una pregunta para cada grupo de edad. Una respuesta positiva en cualquiera de los aspectos obliga a una investigación más profunda. Las cinco áreas de estudio se detallan a continuación:
B= Problemas para acostarse (“bedtime problems”)
E= Excesiva somnolencia diurna (“excessive daytme sleepiness”)
A= Despertares durante la noche (“awakenings during the night”)
R= Regularidad y duración del sueño (“regularity and duration of sleep”)
S= Ronquidos (“snoring”)
Respecto a la Escala de Bruni5,6 de trastornos del sueño para población pediátrica y adolescente, decir que consta de 26 ítems valorados según una escala tipo Likert. Está diseñada para detectar trastornos del sueño divididos en seis categorías: problemas para iniciar o mantener el sueño, problemas respiratorios, desórdenes del despertar, alteraciones de la transición sueño-vigilia, excesiva somnolencia diurna e hiperhidrosis nocturna. En total, el paciente responde a 26 preguntas y proporciona una respuesta que puntúa del 0 al 4 según la clínica presente. El punto de corte a partir del cual se considera que el paciente puede presentar algún trastorno global del sueño es de 39. A continuación se define cada puntuación:
0=Nunca
1=Ocasionalmente (una o dos veces al mes o menos)
2=Algunas veces (una o dos a la semana)
3=A menudo (de tres a cinco veces a la semana)
4=Siempre (diariamente)
En total se incluyeron 77 pacientes con una edad media de 12 años. La mayoría eran pacientes del sexo femenino (62%, n=48) y veintisiete (35%) habían sido diagnosticados de Enfermedad de COVID-19. Con respecto al Cuestionario de BEARS, el 70% (n=54) de los pacientes tuvo como mínimo una respuesta positiva. Además, casi la mitad de los pacientes tenían problemas a la hora de acostarse [42% (n=32)], seguido de somnolencia diurna excesiva [34% (n=26)]. En cuanto a la Escala de Bruni, 52 de los 77 pacientes incluidos (67%) presentaban una puntuación superior a 39 puntos, hecho que indicaba trastornos del sueño entre la población de estudio. Los trastornos más prevalentes encontrados tras la evaluación utilizando la Escala de Bruni fueron los trastornos respiratorios del sueño [26 de los 77 pacientes estudiados (34%)], seguido de los trastornos de inicio y mantenimiento del sueño (30%, n = 23) y de la somnolencia diurna excesiva (24%, n=18). No se encontraron diferencias estadísticamente significativas entre los pacientes COVID-19 positivos y negativos ni en el cuestionario de BEARS ni en la escala de Bruni.
En conclusión, en este trabajo se encuentra una elevada prevalencia de trastornos del sueño en pacientes asmáticos pediátricos y adolescentes durante la pandemia debida a la Enfermedad de COVID-19. El trastorno más prevalente en esta población de estudio, evaluado mediante la Escala de Bruni, fue el trastorno respiratorio del sueño. Por tanto, es importante proporcionar a los pacientes un control óptimo de las enfermedades respiratorias para mejorar la calidad de su sueño.
La importancia del presente estudio radica en que es el primero que proporciona datos sobre la posible afectación del sueño debida al impacto de la pandemia por COVID-19 en población pediátrica y adolescente con asma alérgica en el área mediterránea. Debido a este hecho, es difícil poder comparar nuestros datos con los realizados por otros autores ya que, si bien sí que hay varios trabajos que evalúan los posibles trastornos del sueño asociados a la pandemia por COVID-19 en población de esta edad, la mayoría de ellos incluyen población sana o con trastornos neuroconductuales del sueño previos, pero sin especificar la posible concomitancia con otras patologías respiratorias asociadas, como el asma alérgica. No obstante, sí que es interesante comentar algunos trabajos que evalúan los posibles trastornos del sueño en población pediátrica y adolescentes, aunque sean poblaciones sin asma.
Ya antes de la pandemia debida a la Enfermedad de COVID-19, habían sido varios los estudios publicados que alertaban que el sueño insuficiente, la mala calidad del sueño, el insomnio, la apnea del sueño y las alteraciones de los horarios de sueño-vigilia eran manifestaciones típicas de morbilidad física y emocional en las pandemias. De este modo, no es de extrañar que los primeros estudios sobre trastornos del sueño asociados a la pandemia por Enfermedad de COVID-19 se publicaran en China, epicentro de esta enfermedad. En los inicios de la pandemia Huang y Zhao7 recopilaron información de una encuesta de 7236 voluntarios e informaron que el 18% de los individuos encuestados presentaban una mala calidad del sueño. Posteriormente, los trastornos del sueño en pacientes con COVID-19 también pasaron a estudiarse en otros países, encontrando una prevalencia mayor de trastornos del sueño que antes de la pandemia en la población general en la mayoría de los estudios. En Italia, en una encuesta realizada a 2291 italianos, el 57,1% de los individuos informó de una mala calidad del sueño relacionada con la ansiedad que les ocasionaba la Enfermedad por COVID-19. Los síntomas más prevalentes fueron pesadillas, astenia y apneas del sueño. Parece que la somnolencia y el trastorno del sueño en la fase REM podrían estar más relacionados con la Enfermedad de COVID-19 en sí misma, mientras que el insomnio estaría más relacionado con el aislamiento social, la ansiedad y otros factores psicosociales.
Uno de los trabajos más relevantes publicados hasta ahora en población pediátrica y adolescente es el de Sharma M. y sus colaboradores8, cuyo objetivo fue realizar una revisión sistemática y un metanálisis para estudiar la prevalencia y el patrón de trastornos del sueño en población pediátrica y adolescente durante la pandemia por COVID-19. Para ello, los autores realizaron una exhaustiva búsqueda bibliográfica en MEDLINE, EMBASE y Web of Science en busca de estudios originales que describieran anomalías del sueño en pacientes de esta edad, con o sin trastornos neuroconductuales preexistentes, durante la pandemia por COVID-19. Los autores analizaron un total de 371 artículos pero finalmente, únicamente incluyeron 16 estudios. De estos, cinco se realizaron en niños/niñas de edad preescolar, dos en pacientes con trastornos neuroconductuales preexistentes y el resto (nueve) en población pediátrica y adolescentes sanos en edad escolar. En esta revisión los autores hallan que la prevalencia combinada de cualquier alteración del sueño en los niños durante la pandemia fue del 54% (IC del 95%: 50-57%). Estos datos, aún siendo elevados, ya que indican que más de la mitad de la población de estudio presentaba algún tipo de trastorno del sueño, serían inferiores a los encontrados en nuestra serie en la que el 70% (n=54) de los pacientes presentaba al menos un ítem positivo en evaluar el Cuestionario BEARS y el 67% (n=52) de los pacientes presentaban puntuaciones superiores a 39 puntos en la Escala de Bruni. Curiosamente, en esta revisión de Sharma, la prevalencia de estos trastornos en los niños de edad preescolar, cuyo grupo no fue evaluado en nuestra población de estudio, fue menor que en los tiempos prepandémicos (RR = 0,87; IC del 95%: 0,58-1,30), aunque estos resultados no fueron estadísticamente significativos. Este dato concuerda con el trabajo publicado por Liu Z. y su equipo9, donde los niños en edad preescolar se comportaron de manera diferente en el contexto del sueño durante la pandemia en comparación con los niños escolares y los adolescentes. Liu Z. y su equipo encuentran que, de manera totalmente inesperada, los niños en edad preescolar confinados parecían tener menos trastornos generales del sueño en comparación con la muestra del 2018 (prepandemia).
En otra revisión reciente publicada por Panda PK. y su equipo10, encontraron que el 34,5% de los pacientes pediátricos y adolescentes estudiados sufrían ansiedad, el 41,7% depresión, el 42,3% irritabilidad y el 30,8% falta de atención debido a la pandemia por la Enfermedad de COVID-19. Además, el 79,4% de los pacientes se vio afectado negativamente por la pandemia y el confinamiento. El 22,5% de la población estudiada tenía un miedo significativo a la Enfermedad de COVID-19, el 35,2% de los pacientes pediátricos y adolescentes tenían aburrimiento y el 21,3% trastornos del sueño. Además, el 52,3% de los cuidadores/padres/madres/representantes legales desarrollaron ansiedad y el 27,4% depresión mientras estaban aislados con sus hijos/hijas. En esta revisión vemos que la prevalencia de trastornos del sueño también fue algo menor que la encontrada en nuestra población de estudio pero, en cualquier caso fue significativa.
Otro dato interesante que cabe considerar es que antes de la pandemia, diferentes estudios publicaban una prevalencia de trastornos del sueño en población pediátrica y adolescente diferente a la actual. De este modo, los datos publicados según grupos de edad oscilaban entre un rango del 25% al 50% en pacientes preescolares, del 6% al 37% en escolares y de entorno el 40% en adolescentes11-14. No obstante, esta prevalencia durante la pandemia se ha visto claramente incrementada15-19 y los datos publicados hasta el momento concuerdan, en la mayoría de los trabajos, con los encontrados en nuestra población de estudio, aunque no sean del todo comparables con nuestra serie ya que la mayoría de trabajos no especifican la inclusión de pacientes con asma.
Sea como sea, lo cierto es que la pandemia por COVID-19 ha dejado las economías devastadas y la gente asustada por sí misma y por sus seres queridos. Con esta situación sin precedentes, es injustificable no dar la debida importancia al sueño, ya que un sueño saludable es sin duda el mejor rejuvenecimiento, y no en vano está asociado a numerosos beneficios, como el bienestar físico y el correcto funcionamiento de nuestro sistema inmunológico. Además, es el principal determinante de la salud mental y emocional, ya que es conocido que un sueño correcto alivia la ansiedad, el estrés y la depresión y puede tener consecuencias diversas en el desarrollo20. Por contra, los trastornos del sueño inducen neuroinflamación, que promueve la alteración de la barrera hematoencefálica y la entrada de antígenos y factores inflamatorios en el cerebro21-26. De este modo, los trastornos del sueño relacionados con la Enfermedad de COVID-19 podrían contribuir a la apertura de la barrera hematoncefálica, actuando así como una puerta para la entrada del virus SARS-CoV-2 en el cerebro y producirse entonces una mayor inflamación en el sistema nervioso central. La deprivación/restricción del sueño, su fragmentación o la apnea del sueño inducen una inflamación sistémica de bajo grado caracterizada por la liberación de varias moléculas, como las citocinas como la interleucina 6, quimiocinas y proteínas de fase aguda, y todos ellos pueden promover cambios en componentes celulares de la barrera hematoncefálica, particularmente en las células endoteliales del cerebro27-30.
En definitiva, se deberían realizar estudios futuros que incluyan el análisis de los patrones del sueño mediante la realización de electroencefalogramas, la evaluación de marcadores de inflamación así como de la función inmunitaria, en relación con los parámetros del sueño. Estos procedimientos podrían ser revolucionarios para un mejor conocimiento de la “coronasomnia”, es decir, para el control de los trastornos del sueño asociados a la pandemia debida a la Enfermedad de COVID-199
Se puede consultar el documento completo en el siguiente enlace: Aquí : Trabajo_Final_Máster_Teresa_Garriga_Baraut.pdf
Teresa Garriga Baraut. Facultativa Especialista Adjunta, Unidad de Alergia Pediátrica. Hospital Universitario Vall d’Hebron. Comité de Alergia Infantil SEAIC.
Referencias Bibliográficas:
- Bastida-Pozuelo MF, Sánchez-Ortuño MM. Preliminary analysis of the concurrent validity of the Spanish translation of the BEARS sleep screening tool for children. J Psychiatr Ment Health Nurs. 2016 Oct;23(8):513-520.
- Owens JA, Dalzell V. Use of the ‘BEARS’ sleep screening tool in a pediatric residents’ continuity clinic: a pilot study. Sleep Med. 2005 Jan;6(1):63-9.
- Pin-Arboledas G. Sociedad Española de Pediatría Extrahospitalaria y Atención Primaria (SEPEAP). Anexo: cuestionarios y herramientas. Pediatría Integral. 2010; XIV (9):749-758.
- Ramírez-Vélez R, Huertas-Zamora L, Correa-Bautista JE, Cárdenas- Calderón EG. Confiabilidad y validez del cuestionario de trastornos de sueño BEARS en niños y adolescentes escolares de Bogotá, D.C., Colombia: Estudio FUPRECOL. Retos, número 34, 2018 (2o semestre).
- Bruni O, Ottaviano S, Guidetti V, Romoli M, Innocenzi M, Cortesi F et al. The Sleep Disturbance Scale for Children (SDSC). Construction and validation of an instrument to evaluate sleep disturbances in childhood and adolescence. J Sleep Res. 1996 Dec;5(4):251-61.
- Escala de Alteraciones del Sueño en la Infancia (avpap.org) [www.avpap.org/gtsueno/Bruni.pdf].
- Huang Y, Zhao N. Generalized anxiety disorder, depressive symptoms and sleep quality during COVID-19 outbreak in China: A web-based cross- sectional survey. Psychiatry Res. 2020; 288: 112954.
- Sharma M, Aggarwal S, Madaan P, Saini L, Bhutani M. Impact of COVID- 19 pandemic on sleep in children and adolescents: a systematic review and meta-analysis. Sleep Med. 2021;84:259-267.
- Liu Z, Tang H, Jin Q, Wang G, Yang Z, Chen H et al. J. Sleep of preschoolers during the coronavirus disease 2019 (COVID-19) outbreak. J. Sleep Res. 2021; 30(1):e13142.
- Panda PK, Gupta J, Chowdhury SR, Meena AK, Madaan P, Sharawat IK et al. Psychological and behavioral impact of lockdown and quarantine measures for COVID-19 pandemic on children, adolescents and caregivers: a systematic review and meta-analysis. J Trop Pediatr. 2021;67(1):fmaa122.
- Blader JC, Koplewicz HS, Abikoff H, Foley C. Sleep problems of elementary school children. A community survey. Arch Pediatr Adolesc Med. 1997;151(5): 473e80.
- Owens JA, Spirito A, McGuinn M, Nobile C. Sleep habits and sleep disturbance in elementary school-aged children. J Dev Behav Pediatr. 2000; 21(1): 27e36.
- Pagel JF, Forister N, Kwiatkowki C. Adolescent sleep disturbance and school performance: the confounding variable of socioeconomics. J Clin Sleep Med. 2007; 15;3(1):19e23.
- Vignau J, Bailly D, Duhamel A, Vervaecke P, Beuscart R, Collinet C. Epidemiologic study of sleep quality and troubles in French secondary school adolescents. J Adolesc Health. 1997; 21(5):343e50.
- Altena E, Baglioni C, Espie CA, Ellis J, Gavriloff D, Holzinger B et al. Dealing with sleep problems during home confinement due to the COVID- 19 outbreak: Practical recommendations from a task force of the European CBT-I Academy. J. Sleep Res. 2020;29:e13052.
- Wang J, Gong Y, Chen Z, Wu J, Feng J, Yan S et al. Sleep disturbances among Chinese residents during the Coronavirus Disease 2019 outbreak and associated factors. Sleep Med. 2020; 74:199-203.
- Gruber R, Gauthier-Gagne G, Voutou D, Somerville G, Saha S, Boursier J. Pre-pandemic sleep behavior and adolescents’ stress during Covid-19: a prospective longitudinal study. Child Adolesc Psychiatry Ment Health. 2021; 30:15(1):43.
- Zreik G, Asraf K, Haimov I, Tikotzky L. Maternal perceptions of sleep problems among children and mothers during the coronavirus disease 2019 (COVID-19) pandemic in Israel. J. Sleep Res. 2021; 30(1):e13201.
- Cerasuolo M, Malloggi S, Conte F, Albinni B, De Rosa O, Rescott ML et al. The Effects of the COVID19-Related Lockdown Are Modulated by Age: An Italian Study in Toddlers and Pre-Schoolers. Brain Sci. 2021; 9:11(8):1051.
- Spruyt K. A review of developmental consequences of poor sleepness in childhood. Sleep Med. 2019; Aug;60:3e12.
- Markuu P. Sleep research in 2020: COVID-19-related sleep disorders. Lancet Neurol. 2021; 20:15–1.
- Mazza, C.; Ricci, E.; Biondi, S.; Colasanti, M.; Ferracuti, S.; Napoli, C.; Roma, P. A nationwide survey of psychological distress among Italian people during the covid-19 pandemic: Immediate psychological responses and associated factors. Int. J. Environ. Res. Public Health. 2020; 17: 3165.
- Varatharaj A, Thomas N, Ellul MA, Davies NWS, Pollak TA, Tenorio EL et al. Neurological and neuropsychiatric complications of COVID-19 in 153 patients: A UK-wide surveillance study. Lancet Psychiatry 2020; 7:875– 882.
- Sharifian-Dorche M, Huot P, Osherov M, Wen D, Saveriano A, Giacomini P et al. Neurological complications of coronavirus infection; a comparative review and lessons learned during the COVID-19 pandemic. J. Neurol. Sci. 2020; 417:117085.
- Cellini N, Canale N, Mioni G, Costa S. Changes in sleep pattern, sense of time and digital media use during COVID-19 lockdown in Italy. J. Sleep Res. 2020; 29: e13074.
- Zhang C, Yang L, Liu S, Ma S, Wang Y, Cai Z et al. Survey of insomnia and related social psychological factors among medical staff involved in the 2019 novel Coronavirus disease outbreak. Front. Psychiatry. 2020; 11:306.
- Hurtado-Alvarado G, Becerril-Villanueva E, Contis-Montes OA, Domínguez-Salazar E, Salinas-Jazmín N, N, Pérez-Tapia SM et al. The yin/yang of inflammatory status: Blood-brain barrier regulation during sleep. Brain Behav. Immun. 2018; 69, 154–166.
- Cuddapah VA, Zhang SL, Sehgal A. Regulation of the blood-brain barrier by circadian rhythms and sleep. Trends Neurosci. 2019; 42: 500–510.
- Medina-Flores F, Hurtado-Alvarado G, Contis-Montes de Oca A, López- Cervantes SP, Konigsberg M, Deli MA et al. Sleep loss disrupts pericyte- brain endothelial cell interactions impairing blood-brain barrier function. Brain Behav. Immun. 2020; 89: 118–132.
- Benedict C, Cedernaes J, Giedraitis V, Nilsson EK, Hogenkamp PS, Vågesjö E et al. Acute sleep deprivation increases serum levels of neuron- specific enolase (NSE) and S100 calcium binding protein B (S-100B) inhealthy young men. Sleep. 2014; 37: 195–198.
Proyecto BioCart©
El Comité de Asma de SEAIC ha elaborado en colaboración con neumólogos, enfermeras, farmacia hospitalaria y pacientes, la cartilla de tratamientos biológicos para el asma
Este estudio de opinión sobre el Apoyo de Administración Domiciliaria para Terapias Biológicas en Pacientes con Asma Grave se ha publicado tamibén en la revista JIACI.
Link publicación:http://10.1016/j.opresp.2024.100375
Link cartilla BioCart (requiere contraseña):https://www.seaic.org/profesionales/cartilla-biocart